Плазмаферез при сепсисе. Плазмаферез при инфекционных осложнениях в хирургии
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Эфферентная терапия – это комплекс лечебных методов, которые позволяют нормализовать качественный состав крови пациента. К этим методам относится, прежде всего, плазмаферез, при котором в специальном аппарате производится разделение крови пациента на жидкую часть (плазму) и клетки (эритроциты, лейкоциты, тромбоциты). Плазма крови заменяется на специальные растворы, а клетки возвращаются пациенту. Плазмаферез позволяет удалять из крови вместе с плазмой массу токсических и патологических веществ. В ФГБУ "ПФМИЦ" Минздрава России этот метод с успехом применяется при острой интоксикации на фоне ожоговой болезни, инфекционных осложнениях заболеваний костей и суставов, сепсисе, печеночной недостаточности. Кроме того, с помощью плазмафереза можно улучшить реологические свойства крови (то есть ее текучесть) и за счет этого усилить кровообращение в микрососудах. Этот эффект используется при атеросклерозе, ишемической болезни сердца, сахарном диабете и его осложнениях (синдроме диабетической стопы, нефропатии). Эффект детоксикации плазмафереза используется также при хронических заболеваниях почек, хроническом гепатите. Петербургскими учеными показано, что людям, перенесшим вирусный гепатит, целесообразно регулярно проводить плазмаферез.
Следует отметить, что эффекты плазмафереза многогранны. Например, известно положительное воздействие плазмафереза на функцию иммунной системы организма, что позволяет с успехом применять его при бронхиальной астме, ревматоидном артрите, псориазе и рассеянном склерозе.
Широко используется в отделении метод криоплазмафереза. При этом плазма крови обрабатывается специальными методами, освобождается от токсических веществ и возвращается больному. Очень хорошие результаты получены при использовании криоплазмафереза у больных с облитерирующими заболеваниями сосудов нижних конечностей, подагре, увеличении содержания в крови холестерина и липоротеинов.
Кроме этого, в отделении применяются сорбционные методы эфферентной терапиии. Их основным принципом является использование сорбента – специального вещества, способного захватывать (сорбировать) из проходящей через него крови определенные компоненты. Основными методами сорбционных технологий являются гемосорбция и плазмосорбция. В первом случае через сорбент проходит кровь больного, а во втором случае – плазма крови. Оба эти метода с успехом применяются для лечения острых и хронических интоксикаций. Гемосорбция, например, является одним из лучших методов детоксикации при алкогольной и наркологической зависимости, ревматоидном артрите, аллергии различного происхождения, псориазе, а плазмосорбция – при хронической почечной недостаточности на додиализной стадии.
В отделении гравитационной хирургии и гемодиализа ФГБУ "ПФМИЦ" Минздрава России применяются и специальные, очень эффективные, хотя и дорогостоящие методы эфферентной терапии- вено- венозная гемофильтрация и термофильтрация. Они используются, главным образом, при критических состояниях, у больных с развитием массивной интоксикации, полиорганной недостаточности (то есть недостаточности сразу многих органов). При этом кровь не разделяется на плазму и клетки, а «освобождается» от большинства токсинов в специальном гемофильтре. Термофильтрация за счет нагревания, усиливает эффект гемофильтрации. Эти процедуры занимают много часов, а иногда и нескольких суток.
Гемодиализ (искусственная почка) применяется для лечения острой почечной недостаточности, возникающей при отравлениях, синдроме сдавления, когда конечности человека достаточно долго находятся придавленными какими-то предметами (в том числе- под тяжестью собственного тела). При восстановлении кровотока в конечности образовавшиеся в ней токсические вещества поступают в кровь и отравляют организм, прежде всего- почки. Хроническая почечная недостаточность лечится в специальных диализных центрах.
Квантовые технологии заключаются в воздействии на кровь пациента определенными частями спектра видимого света. В медицине используются части спектра только определенной длины волны, которые улучшают свойства крови и вызывают положительные изменения систем организма, не оказывают отрицательного воздействия на кровь и ее компоненты. Основными методами квантовых технологий является ультрафиолетовое и лазерное облучение крови. Ультрафиолетовое облучение осуществляется путем введения в вену пациента специального световода, по которому подается свет ультрафиолетового спектра определенной длины волны. Лазерное облучение выполняется аналогично, но с использованием гелий-неонового лазера. Оба метода имеют свою точку приложения в организме человека и, соответственно вызывают разные эффекты. Ультрафиолетовое облучение обладает мощным антисептическим воздействием на кровь и стимулирует иммунную систему организма. Поэтому этот метод с успехом применяется при инфекционных осложнениях, сопровождающихся иммунодефицитом, а так же рецидивирующем фурункулезе, аутоиммунных дерматитах, хронических язвенных поражениях кожи, для стимуляции их заживления. Лазерное облучение крови оказывает выраженный обезболивающий эффект, улучшает реологические свойства крови и усиливает микроциркуляцию. Поэтому в комплексе лечения трофических язв нижних конечностей, длительно незаживающих ран, нарушения периферического кровообращения этот метод зарекомендовал себя с лучшей стороны.
Плазмаферез при сепсисе. Плазмаферез при инфекционных осложнениях в хирургии
Плазмаферез при сепсисе. Плазмаферез при инфекционных осложнениях в хирургии
Синдром системного воспалительного ответа или сепсис можно рассматривать как злокачественную форму внутрисосудистого воспаления, критический эндотоксикоз. Процесс развивается в организме в случаях активации хронической микрофлоры, попадания микрофлоры из вне, в том числе и внутрибольничной на фоне специфического иммунного ответа.
Для запуска воспалительной реакции требуется воспалительный стимул.
К пусковым воспалительным медиаторам относятся элементы клеточной стенки бактерий и дрожжей, такие как эндотоксин (липополисахариды), экзотоксины и другие продукты, сосудистый коллаген, поврежденная поверхность эндотелия, денатурированные белки вследствие термального повреждения и окислительного стресса. Все эти факторы могут стимулировать воспалительную реакцию. Эти воспалительные медиаторы связываются с поверхностными рецепторами клеток, способствуя передаче трансмембранного сигнала и индукции внутриклеточной реакции путем активации ряда специфических белков активаторов гена. Многие не связанные между собой экзогенные стимуляторы, такие как активированный комплемент (С5а), фактор Хагемана и продукты генерализованного повреждения клеток, могут вызвать синтез иммунокомпетентными клетками (обычно моноцитами) фактора некроза опухоли альфа и интерлейкинов.
Согласно существующей в настоящее время гуморальной теории системного воспалительного ответа последствием чрезмерной активации воспалительного ответа организма на внедрение бактериального агента является мощный выброс медиаторов септического процесса (многие из них не идентифицированы) и стимуляция первичных реакций в клетках-мишенях через механизмы, аналогичные описанным для начальной активации. Медиаторы септического воспаления вызывают мощное вазодилатирующее действие с последующим нарушением микроциркуляции, агрегатных свойств крови и обеспечения тканей организма кислородом. Повреждающее действие медиаторов септического процесса в первую очередь реализуется в эндотелии сосудов органов-мишеней, таких как легкие, почки, печень, что выражается в формировании полиорганной недостаточности и диссеминированном внутрисо-судистом свертывании. Характер активации иммунного ответа уже с самого начала определяет прогноз данного состояния. Так, у пациентов с риском развития полиорганной недостаточности и летального исхода встречается скорее персистирующее повышение содержания фактора некроза опухоли альфа и интерлейкина-6 в крови, чем максимальные уровни любого из других специфических цитокинов.
Развитие гуморальной теории сепсиса, согласно которой медиаторы воспаления, действующие в нормальных условиях пара- или эндокринным путем, в случае развития тяжелого сепсиса или септического шока начинают действовать системным или эндокринным путем. В этих обстоятельствах возникает состояние иммунной токсемии, требующее очищения крови. В качестве методов выбора большинство клиницистов используют методы заместительной почечной терапии, в частности продолженную гемодиафильтрацию (ПГДФ), высокообъемную гемодиафильтрацию (ГФ). Так, при ПГДФ элиминируется существенное количество ТНФ а посредством фильтрации и частичной адсорбции на мембране гемофильтра. Развиваются новые технологии для лечения септического шока, в частности, технологии сорбентов.
В Японии эта технология включает гемоперфузию с полимиксином В, а в Европе — двойную плазмофильтрационную адсорбцию.
Активно изучаются методы поддержки печени для очищения крови, использующие системы, основанные на фильтрации через древесный уголь и на мембранном разделении, а также другие системы, применяющие повторное использование диализата на основе альбумина (так называемые системы МАРС).
Эфферентные воздействия при сепсисе направлены на удаление из организма экзо- и эндотоксинов, антител и иммунных комплексов, продуктов патологического метаболизма, компонентов старых, разрушенных и дефектных клеток и выделяемых ими ферментов, гормонов, пептидов, кининов и других токсичных и биологически активных веществ, продуктов жизнедеятельности микроорганизмов, выделяемых ими токсических субстратов и самих бактерий.
Плазмаферез также может быть использован как патогенетический метод лечения сепсиса с целью удаления всех известных и неизвестных медиаторов септического процесса из системы кровообращения и межуточного пространства., а также всех перечисленных выше субстратов. При этом уровень летальности снижается почти на 20 %.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Плазмаферез: суть процедуры, виды и эффективность, показания, проведение
Самым распространенным интенсивным методом очищения крови от патологических веществ (токсинов, циркулирующих иммунных комплексов – ЦИК, ненужных организму антител, медиаторов воспалительных реакций и др.), является плазмаферез (плазмоцитоферез). Будучи широко используемым в различных сферах медицины, лечебный плазмаферез представляет собой разделение крови на компоненты (форменные элементы + жидкая часть) с дальнейшей заменой дефектной плазмы.
Не уступая по эффективности другим процедурам подобного рода, плазмоцитоферез заметно выигрывает, поскольку отличается наибольшей доступностью, практически абсолютной безопасностью, простотой выполнения, меньшей травматичностью и сравнительно низкой стоимостью.
Безусловно, отделить плазму от форменных элементов «голыми руками», то есть, без использования определенного оборудования, невозможно.В России процедура мембранного плазмафереза дебютировала с середины 70-х. Мембранный плазмоцитоферез представляет собой «чистку крови» путем ее фильтрации при прохождении через одноразовые волокнистые (мембранные) фильтры. Эти фильтры позволяют отделять плазму, в которой сосредоточены патологические элементы (токсины, вредные БАВ, обломки клеточных стенок, «плохие» холестерины). Оборудование, предназначенное для подобных целей, работает в автоматическом режиме, имеет устройство, позволяющее контролировать ход процедуры, а сам процесс напоминает гемодиализ.
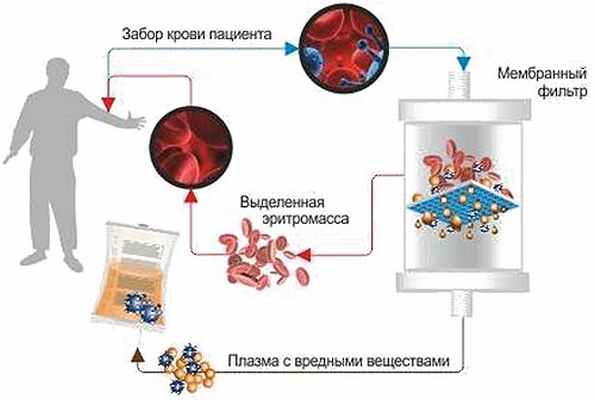
Основная задача мембранного плазмафереза – детоксикационная. Показаниями к проведению процедуры служат:
- Воспалительные процессы, локализованные в брюшной полости и грудной клетке (острый период);
- Инфекционные болезни;
- Ожоги;
- Тяжелые травмы;
- Отравления.
С какой целью проводят плазмаферез
В организм человека из внешней среды что только не попадает: выхлопные газы, табачный дым, ядовитые вещества в виде отходов, выбрасываемых промышленными предприятиями м многое другое, а также лекарства, спиртосодержащие жидкости и наркотики, которые люди употребляют в большинстве случаев по собственной инициативе. Можно себе представить, как страдают главные органы жизнеобеспечения: сердце, печень, легкие, почки? Они получают колоссальную нагрузку, которая, к тому же, отражается на работе таких важнейших систем, как нервная, эндокринная, иммунная.
Что касается людей нездоровых, то здесь ситуация еще хуже: воздействие вредных факторов лишь усугубляет течение основного заболевания, поэтому очищение крови в таких случаях становится первостепенной задачей. И тогда на помощь приходит безопасная, практически безболезненная процедура плазмафереза, которая используется не только для омоложения и оздоровления организма, поднятия жизненного тонуса и настроения, но и для лечения более двух сотен болезней.
В целом, на плазмоцитоферез возлагаются следующие задачи:
- Вывести из циркуляторного русла различные вредные вещества: токсины, медиаторы воспалительных реакций, продукты паракоагуляции, а именно, растворимые фибрин-мономерные комплексы (РФМК), патологические антитела, ЦИК (циркулирующие иммунные комплексы);
- Заменить «плохую» плазму, в которой имеет место или недостаток нормальных компонентов (факторов свертывания крови, иммуноглобулинов) или излишек патологических антител;
- Привести к норме ОЦК (объем циркулирующей крови) и реологические свойства крови с дальнейшим улучшением кровообращения в микроциркуляторном русле.
Показания
Опираясь на многолетний опыт, который выявил несомненную пользу плазмафереза, клиницисты по праву считают очищение крови в некоторых случаях процедурой обязательной, например:
- Парапротеинемические гемобластозы:
- Тромбоцитопеническая тромботическая пурпура;
- Септические состояния;
- Синдром Гудпасчера (системный капиллярит с поражением легких и почек);
- ДВС-синдром;
- СГБ (полирадикулоневрит Гийена-Барре);
- Рассеянный склероз (при отсутствии эффекта от глюкокортикоидов);
- ДЗСТ (диффузные заболевания соединительной ткани) или болезни, которые привыкли называть коллагенозами (РА, СКВ).
Плазмоцитоферез стимулирует иммунитет, повышает защитные силы и таким образом помогает организму бороться с вирусной и бактериальной инфекцией. Вместе с тем, очистка крови понижает риск развития аллергических реакций или вовсе предотвращает их. Поэтому показаниями к проведению процедуры очищения крови (кроме указанных выше) являются:
- Кожные поражения (псориаз, дерматит, экзема, крапивница, синдром Лайелла);
- Воспалительные процессы, затрагивающие желчный пузырь, паренхиму печени и поджелудочной железы;
- Язвенный колит и болезнь Крона;
- Амилоидоз;
- Миеломная болезнь;
- Патология щитовидной железы;
- Бронхиальная астма;
- Ликвидация последствий химио- и лучевой терапии;
- Перенесенные гепатиты В или С (мембранная плазмофильтрация позволяет удалить патологические вещества — метаболиты, аутоантител);
- Сахарный диабет (профилактика вторичных осложнений);
- Инфекции, хронические воспалительные болезни женской половой сферы, бесплодие, невынашивание, поздний токсикоз, профилактика резус-конфликта, подготовка к ЭКО (экстракорпоральное оплодотворение);
- АФС (антифосфолипидный синдром);
- Болезни сердца и сосудов: ИБС, артериальная гипертензия, атеросклеротический процесс;
- Аллергические реакции, аутоиммунные заболевания, инфекции;
- Болезни мочеполовой системы у мужчин (уретрит, простатит);
- Гемолитико-уремический синдром;
- Полиорганная недостаточность;
- Гломерулонефрит с нефротическим синдромом;
- СХУ (синдром хронической усталости);
- Интоксикации (в том числе, наркотическая и алкогольная).
Кроме того, очистка крови нередко назначается, если ранее проводимые мероприятия не имели успеха, а в отдельных ситуациях данное лечение («чистка крови») вообще воспринимается, как элемент реанимации, например, при сепсисе, остром внутрисосудистом гемолизе, а также после того, как человек пережил клиническую смерть.
Между тем, хоть не строгие, противопоказания к плазмаферезу все-таки есть. Это:
- Хроническое течение ЖДА (железодефицитная анемия), когда уровень гемоглобина не поднимается выше 90 г/л;
- Серьезные поражения печеночной паренхимы, влекущие нарушения синтеза протеинов (значения общего белка в анализе крови не достигают 60 г/л);
- Опухолевый процесс (правда, если мембранный плазмаферез предусмотрен протоколом подготовки к хирургическому вмешательству, то процедура не отменяется);
- Отечный синдром;
- Обострение язвенной болезни желудка и 12-перстной кишки;
- Проблемы с венепункцией, вызванные врожденной аномалией строения вен либо поражениями сосудов, образованными в результате многочисленных внутривенных инъекций;
- Острый период сердечно-сосудистых заболеваний, например, инфаркт миокарда до полугода;
- Не остановленное кровотечение.
Учитывая, что абсолютных противопоказаний к проведению данной процедуры медицина не отмечает, вопрос в каждом случае рассматривается индивидуально и, если состояние больного, его возраст и характер течения сопутствующей патологии позволяет, то, как правило, врачи склоняются в сторону очищения крови.
Плазмаферез решает задачи детоксикации. Все, что стало лишним в организме, но сосредоточено в крови, межклеточном пространстве и клетках тканей (вредные БАВ, токсины, обломки вирусных частиц, остатки мертвых клеток и др.) уходит вместе с удаляемой плазмой, что обеспечивает отдых органам, которые обычно заняты подобной работой (печень, почки, легкие); Организм получает лечение и оздоравливается без применения синтетических лекарственных средств, благодаря собственным ресурсам.
- Плазмаферез улучшает реологические свойства крови. Широкий круг патологических состояний, при которых сгущается кровь (в анализе крови: гематокрит повышен, уровень гемоглобина увеличен) напрягает сердечную деятельность и нарушает кровоток в микроциркуляторном русле (крови тяжело преодолевать узкий просвет сосуда), что приводит к хроническому кислородному голоданию (гипоксии). Недополучая кислород и питательные вещества, ткани накапливают то, что не смогли отдать – токсичные продукты метаболизма. Плазма крови, проходя через фильтр (мембранный плазмаферез), оставляет вредные вещества, накопленные в организме, и сама при этом обновляется. В результате — снижается вязкость крови, улучшается текучесть, показатели гематокрита приходят в норму. Безусловно, обновленная кровь быстрее «побежит» по сосудам, доберется до самых удаленных уголков человеческого тела, чтобы обеспечить ткани кислородом и питательными веществами и забрать от них продукты обмена.
- Мембранный плазмаферез играет роль иммуномодулирующего фактора. Присутствующие в плазме патологические иммуноглобулины и аутоантитела, которые поддерживают хроническое воспаление, не смогут преодолеть мембраны фильтров и осядут на них, стало быть, очистка крови поможет иммунной системе восстановить утраченное равновесие. Кроме этого, воспринимая фильтр и магистрали аппарата, как нечто чужое, система иммунитета начинает активизироваться, повышая тем самым защитные силы организма.
Между тем, пациентов, которым назначена подобная процедура, интересует вред плазмафереза. Если плазмоцитоферез проведен правильно, извлеченная плазма адекватно заменена (при прерывистом плазмаферезе) солевыми или коллоидными (если объем превышает 1,5 л) растворами, то, кроме положительных эффектов очистка крови ничего не дает. Другое дело, осложнения и реакции, которые могут сопровождать любое лечебное мероприятие. Например, нарушение гемодинамики по типу обморока (в единичных случаях – ортостатический коллапс), а также температурные реакции. Впрочем, все это легко купируется и не является серьезным препятствием для дальнейшего проведения процедуры.
Пациенты плазмаферез, в основном, любят и отзывы о нем преимущественно положительные. Те люди, которые на себе испытали данную процедуру, советуют не ходить на «чистку крови» натощак и, кроме этого, дают другие рекомендации. Практически все люди, прошедшие подобное лечение, отмечают его высокую эффективность.
Обязательно нужно учитывать, что одним сеансом лечение не ограничивается, их нужно провести как минимум три. Почему три? Потому что:
- Первый этап призван удалять только те токсичные вещества, которые свободно циркулируют в крови;
- Второй сеанс позволяет извлекать токсины «засевшие» в межклеточной жидкости (они устремляются в кровь на место удаленных вредных элементов);
- И лишь третий сеанс обеспечивает выведение вредных продуктов из самих клеток.
Данное лечение сам пациент себе не назначает. Оно проводится после консультации со специалистом и под контролем врача, который не оставляет пациента во время процедуры.
(Все материалы не являются предписанием к лечению. Обращайтесь к специалистам!)
Плазмаферез при сепсисе. Плазмаферез при инфекционных осложнениях в хирургии
ФГБНУ «Российский научный центр хирургии им. акад. Б.В. Петровского»
ФГБНУ «РНЦХ им. академика Б.В. Петровского»
ФГБНУ «Российский научный центр хирургии им. акад. Б.В. Петровского»
ФГБНУ «Российский научный центр хирургии им. акад. Б.В. Петровского»
Экстракорпоральная гемокоррекция после осложненных операций на аорте
Журнал: Кардиология и сердечно-сосудистая хирургия. 2020;13(4): 309‑314
ФГБНУ «Российский научный центр хирургии им. акад. Б.В. Петровского»
Разработать эффективную тактику экстракорпоральной гемокоррекции (ЭКГК) после осложненных операций на аорте.
МАТЕРИАЛ И МЕТОДЫ
Наблюдали 206 пациентов 13—82 лет, оперированных по поводу заболеваний аорты в 2000—2009 гг. (группа 1 — 102 человека) и 2010—2019 гг. (группа 2 — 104 человека) и имевших периоперационные осложнения. Оценивали характер и количество осложнений, в терапии которых были использованы методы ЭКГК, анализировали эффективность выполненных мероприятий. Использовали высокообъемный плазмаферез, различные методы заместительной почечной терапии, экстракорпоральные методы лечения сепсиса.
РЕЗУЛЬТАТЫ
У больных 1-й группы преобладали осложнения, связанные с кровопотерей, внутрисосудистым гемолизом, длительной экстракорпоральной перфузией. Во 2-й группе доминировал реперфузионный синдром, возросло число септических осложнений. Ранний плазмаферез, выполненный в течение 4—6 ч после операции в объеме >70% объема циркулирующей плазмы (ОЦП), был эффективен для профилактики синдрома полиорганной недостаточности (ПОН) в 70—80% случаев. Заместительная почечная терапия (ЗПТ) потребовалась 50 больным (24,3% наблюдений). Сформулированы показания к плазмаферезу и методам ЗПТ.
ВЫВОД
Высокообъемный плазмаферез (≥70% ОЦП) целесообразно использовать для профилактики синдрома ПОН после осложненной аортальной хирургии. Тактика экстракорпоральной терапии сепсиса у данной категории больных требует дальнейшего осмысления.
ФГБНУ «Российский научный центр хирургии им. акад. Б.В. Петровского»
ФГБНУ «РНЦХ им. академика Б.В. Петровского»
ФГБНУ «Российский научный центр хирургии им. акад. Б.В. Петровского»
ФГБНУ «Российский научный центр хирургии им. акад. Б.В. Петровского»
Дата принятия в печать:
Хирургия аорты достигла значительных успехов, однако вероятность серьезных периоперационных осложнений и летальных исходов все еще велика. Операции на аорте высокотехнологичные, трудоемкие, финансово затратные и связаны с множеством рисков. Они требуют высокого мастерства и скорости работы хирурга, слаженности работы всех сопутствующих служб. При неблагоприятных исходах летальность составляет от 1 до 10% [1—7].
Наиболее серьезными осложнениями, определяющими прогноз лечения, являются кровопотеря, дисфункция почек, полиорганная недостаточность, сепсис, неврологические проблемы [1, 8]. Современная терапия почечной и полиорганной недостаточности, сепсиса, как правило, включает методы экстракорпоральной гемокоррекции (ЭКГК).
Цель исследования — разработать эффективную тактику ЭКГК после осложненных операций на аорте, направленную на улучшение результатов хирургического лечения.
Материал и методы
В течение 20 лет проводили мониторинг периоперационных осложнений у больных, оперированных на аорте, потребовавших применения методов ЭКГК.
Наблюдали 206 больных в возрасте 13—82 лет, в лечении которых применяли методы ЭКГК. Сравнивали две группы больных. Первую группу составили 102 пациента (73 мужчины и 29 женщин в возрасте 13—73 лет, средний возраст 48,2±4,2 года), оперированные в 2000—2009 гг. Вторая группа включает 104 пациента (84 мужчины и 20 женщин в возрасте 17—82 лет, средний возраст 56,8±4,7 года), оперированных в 2010—2019 гг.
Применяли высокообъемный плазмаферез (ПАФ), варианты заместительной почечной терапии (ЗПТ) — продолженную вено-венозную ультрагемодиафильтрацию (УГДФ), гемодиализ (ГД), гемодиафильтрацию (ГДФ), а также методы селективной и условно селективной экстракорпоральной терапии сепсиса: сорбцию цитокинов, сорбцию эндотоксина с полимиксином В, ГДФ с колонкой oXiris.
Было выполнено 282 процедуры плазмафереза. Согласно показаниям и времени начала процедуры плазмаферез разделили на выполненный в первые послеоперационные сутки (ранний, первично отсроченный, вторично отсроченный) и использованный в курсе лечения синдрома полиорганной недостаточности (СПОН) не ранее вторых послеоперационных суток (рис.1).

Рис. 1. Показания и время начала плазмафереза.
За одну процедуру ПАФ удаляли 65—80% объема циркулирующей плазмы (ОЦП), замещая удаленный объем синтетическими коллоидными растворами (25%), растворами альбумина (10%), донорской свежезамороженной плазмой (СЗП) (65%) в режиме изо- или гиповолемии. Плазмаферез выполняли прерывисто-поточным аппаратным методом на приборах фирмы Haemonetics (США). Скорость забора крови составляла 40 мл/мин, возврата клеточной массы — 50—55 мл/мин. Продолжительность процедуры — 3—4 ч.
У 50 пациентов в случаях острой почечной недостаточности, декомпенсации хронической болезни почек, при некорригируемых метаболических проблемах или нарушениях терморегуляции использовали ЗПТ. У 17 пациентов экстракорпоральное лечение начинали с ЗПТ. Продленные процедуры УГДФ выполняли в течение 48—72 ч. Чаще выполнялась одна процедура, реже — 2—3. Средняя продолжительность сеанса гемодиализа или гемодиафильтрации составляла 4 ч, продолжительность курса ЗПТ — от 2—3 разовых процедур до регулярных в течение до 2 мес.
Экстракорпоральная терапия сепсиса в разных вариантах была использована у 5 больных.
Во время процедур ЭКГК гемодинамика поддерживалась адекватной инфузионно-трансфузионной заместительной терапией и стандартными дозами кардиотоников и вазопрессоров.
Результаты лечения сравнивали в четырех группах больных, разнящихся по срокам начала ПАФ. Оценивали эффективность всех программ ЭКГК по числу случаев СПОН, необходимости дополнительных процедур ЭКГК и числу летальных исходов.
Результаты
Вмешательства на восходящей аорте выполнены у 55 больных, на восходящей аорте и дуге аорты — у 34 пациентов, на дуге и нисходящей аорте — у 19 пациентов, на торакоабдоминальной аорте — у 42 пациентов, на брюшной аорте — у 22 пациентов, реконструкция всей аорты выполнена у 5 больных, инфраренальной аорты — у 27 больных (рис. 2). В первое десятилетие преобладали больные, оперированные на восходящей и торакоабдоминальной аорте. Во второе десятилетие число осложненных операций на восходящей аорте, дуге и нисходящей аорте сократилось в 1,7 раза. При этом в 5,75 раза увеличилось число осложнений при операциях на инфраренальной аорте.
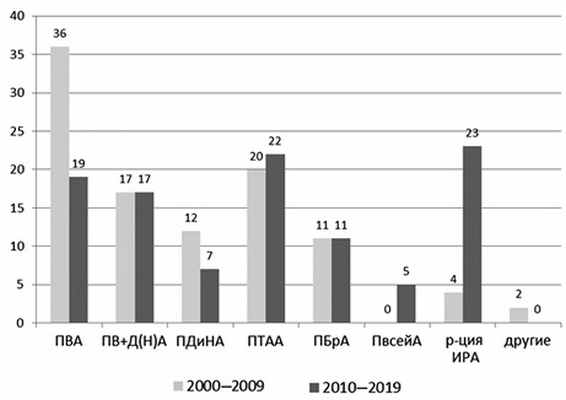
Рис. 2. Распределение больных по характеру оперативного вмешательства.
ПВА — протезирование восходящей аорты; ПВ+Д(Н)А — протезирование восходящей, дуги и/или нисходящей аорты; ПТАА — протезирование торакоабдоминальной аорты; ПБрА — протезирование брюшной аорты; ПвсейА — протезирование всей аорты; р-ция ИРА — реконструкция инфраренальной аорты.
В первой исследуемой группе на одного пациента приходилось 1,48±0,01 осложнения, во второй — 1,56±0,02 осложнения (p>0,05). Для пациентов 1-й группы наиболее характерными были массивная кровопотеря, острый гемолиз, длительная экстракорпоральная перфузия. У 33% больных эти осложнения присутствовали одновременно (рис. 3). В последние 10 лет число больных с массивной кровопотерей сократилось почти вдвое, с синдромом диссеминированного внутрисосудистого свертывания (ДВС) — в 2,5 раза. На 30% уменьшилось число гемолитических осложнений, на 20% — случаев длительного искусственного или вспомогательного кровообращения. При этом реперфузионный синдром отмечался в 4,3 раза чаще. Втрое выросло число септических осложнений.
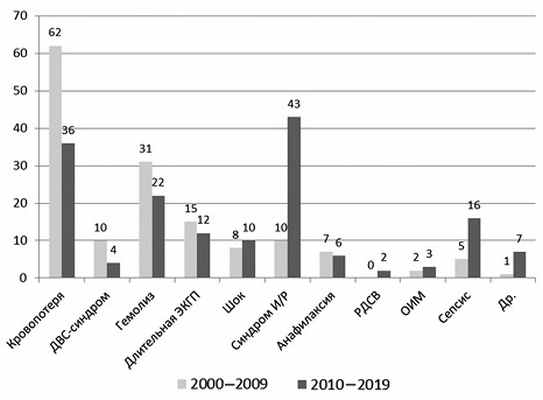
Рис. 3. Распределение больных по характеру осложнений.
На рис. 4 показано, как менялась эффективность проведенной экстракорпоральной терапии в зависимости от времени ее начала. У 101 больного высокообъемный ПАФ выполнили в течение 4—6 ч после операции. Необходимость продолжения экстракорпорального лечения у 29 больных свидетельствовала о тяжести СПОН. Ранний ПАФ позволил избежать более серьезных осложнений в 71% случаев (n=72). Действенным методом профилактики СПОН был первично отсроченный плазмаферез, который оказался эффективен у 33% больных (n=10). СПОН прогрессировал, и дополнительная экстракорпоральная терапия потребовалась 50% больных со вторично отсроченным ПАФ и 43% больных, которым экстракорпоральное лечение начинали в еще более поздние сроки. Таким образом, эффективность ПАФ напрямую зависела от сроков его выполнения.
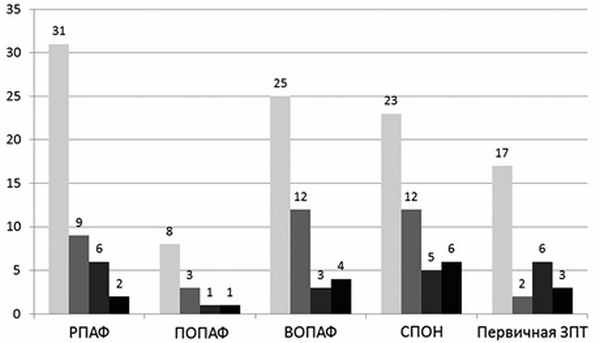
Рис. 4. Экстракорпоральная гемокоррекция после осложненных операций на аорте.
а — 2000—2009 гг.; б — 2010—2019 гг.
Реперфузионный синдром наблюдали у 53 больных, из которых трое пациентов были оперированы на всей аорте, 8 — на торакоабдоминальной аорте, 13 — на брюшной аорте, 28 — на инфраренальной аорте. Осложнение характеризовалось в первую очередь высоким уровнем креатинфосфокиназы (КФК), снижением фильтрационной функции почек, повышением уровня креатинина. Проблемы выявлялись в первые сутки при плановом анализе крови. КФК максимально повышалась до 350 N, колеблясь в диапазоне от 11000 до 60000 Ед/л. Выполняли 1—6 (1,9±0,15) сеансов ПАФ. Динамика КФК была положительной, когда отсутствовали хирургические проблемы, провоцировавшие тканевую гипоксию. Острая почечная недостаточность, потребовавшая ЗПТ, развилась в 11 случаях (21%).
Таким образом, своевременное и адекватное использование высокообъемного ПАФ позволяло избежать развития полиорганной недостаточности в 70—79% наблюдений в зависимости от характера периоперационных осложнений. Летальность при осложненном периоперационном периоде составила 24,5% в 2000—2009 гг. и выросла до 31,7% в последнее десятилетие за счет повышения числа септических осложнений (летальность в последнем случае составила 71,4%).
Отмечено, что за период наблюдения средний возраст оперируемых пациентов вырос более чем на 8 лет и превысил 55-летний рубеж. Между тем возраст больных является одним из факторов операционного риска, что отмечено в литературе [8, 9].
Высокая вероятность СПОН после операций на аорте и магистральных артериях связана с исходной тяжестью основного и сопутствующих заболеваний и их осложнений, а также рядом особенностей периоперационного периода [1—11]. В числе этих проблем выделяют следующие:
— массивная кровопотеря, введение значительного количества донорских гемокомпонентов или аутоэритроцитов, возвращенных с помощью аппаратов типа Сеll-Saver;
— условия проведения операций (высокая травматичность и значительная продолжительность, длительное пережатие аорты и других крупных сосудов, умеренная или глубокая гипотермия, длительное искусственное или вспомогательное кровообращение, циркуляторный арест, моно- и бигемисферальная перфузия головного мозга и др.);
— вероятность исходной коагулопатии и хронического ДВС-синдрома;
— наличие тяжелой формы хронической болезни почек (ХБП);
— наличие хронической артериальной недостаточности нижних конечностей;
— интраоперационные гемодинамические сдвиги, нарушения микроциркуляции;
— развитие гнойно-воспалительных осложнений и сепсиса.
Следствием большинства перечисленных проблем является гипоксия тканей, а постгипоксический период проявляется развитием синдромов системного воспалительного ответа и эндогенной интоксикации со сложной гуморальной природой эндотоксикоза. Действующими компонентами эндотоксикоза выступают субстраты разной биохимической структуры, электрохимического заряда и молекулярной массы: ионы калия, лактат, пируват, биологически активные вещества, в том числе цитокины, продукты перекисного окисления липидов, токсины средней молекулярной массы, прокоагулянты, продукты деградации фибрина, Д-димеры, внутриклеточные белки (гемоглобин, миоглобин), строма разрушенных клеток, продукты дефектного метаболизма и др. Учитывая полиморфизм субстратов, занятых в этиопатогенезе постгипоксического эндотоксикоза, применение плазмафереза для экстракорпоральной детоксикации считали патогенетически оправданным.
Плазмаферез предполагает удаление плазмы с одновременным замещением ее кровезаменителями. Метод позволяет за короткий период времени (3—4 ч) принципиально влиять на гомеостаз, моделирует внутреннюю среду организма, воздействуя на состав внутрисосудистого и интерстициального пространства. Таким образом, ПАФ оказывает позитивное воздействие на все звенья гомеостаза, задействованные в эндотоксикозе, что, в конечном счете, способствует положительным клиническим результатам [12].
Ранний ПАФ позволял препятствовать нарастанию явлений эндотоксикоза, развитию паралича систем естественной детоксикации, способствовал разблокированию систем естественной детоксикации.
Спектр воздействий плазмафереза, направленный на разблокирование систем естественной детоксикации, включает деплазмирование форменных элементов и молекул альбумина, восстановление их транспортной активности, улучшение перфузии паренхиматозных органов и, соответственно, их функции и т.д. Прогностическая важность этого процесса подтверждается тем, что у большинства больных благоприятные результаты наблюдались сразу после первого и единственного сеанса раннего ПАФ.
Значительное число осложнений после реконструкции инфраренальной аорты и бифуркации аорты отмечено не только нами. K. Bredahl и соавт. [9] наблюдали осложнения у каждого пятого больного. Почечная недостаточность оказывалась на первом плане у пациентов старше 70 лет.
Метаболические проявления синдрома ишемии/реперфузии, аналогичные краш-синдрому, связаны с высвобождением из поврежденных миоцитов миоглобина, КФК, лактатдегидрогеназы (ЛДГ), других продуктов обмена, а также с системной воспалительной реакцией в ответ на клеточное повреждение. Они играют значительную роль в патогенезе острого почечного повреждения [13, 14]. Избыточные количества миоглобина вызывают почечную вазоконстрикцию, внутриканальцевый сладж, оказывают прямое токсическое воздействие на клетки канальцевой системы [15].
Наблюдаемые нами аномально высокие цифры КФК свидетельствовали о тяжести реперфузионного повреждения, что создавало угрозу острого почечного повреждения и, с учетом преимущественно крупномолекулярного характера эндотоксикоза, требовало удаления больших объемов плазмы, т. е. выполнения повторных процедур ПАФ. Однократная элиминация 80% ОЦП позволяла снизить уровень фермента на 10—60% от исходного. Одного сеанса ПАФ было достаточно, если исходный уровень КФК не превышал 20000 Ед/л, двух сеансов — при уровне 20000—35000 Ед/л. Остаточный уровень фермента после ПАФ составлял 9000—12000 Ед/л. Продолжение ПАФ не вызывало принципиального снижения уровня КФК. После плазмафереза снижались также уровни креатинина, ЛДГ, МБ-КФК, повышалась скорость клубочковой фильтрации.
Недостаточный объем плазмоэксфузии при исходно высоком уровне КФК приводил к острой почечной недостаточности, потребовавшей ЗПТ у 11 больных.
Использование активности КФК в качестве критерия поражения и эффективности лечения при реперфузионном синдроме соответствует принятым стандартам. Показатель активности КФК является более достоверным и надежным маркером рабдомиолиза, чем миоглобин [15].
Таким образом, по мере накопления хирургического опыта, совершенствования анестезиологических, трансфузиологических и реанимационных технологий характер осложнений аортальной хирургии изменялся. Соответственно, менялись показания к использованию методов экстракорпоральной поддержки. Выделены основные проблемы, требующие применения экстракорпоральных эфферентных методов:
— профилактика и ранняя терапия СПОН при наличии периоперационных осложнений, таких как длительная экстракорпоральная гемоперфузия, массивная кровопотеря, гемолиз, ДВС-синдром, острый инфаркт миокарда, анафилаксия и др.;
— профилактика и лечение острого почечного повреждения и ОПН при значимых реперфузионных проблемах;
— замещение функции почек при олиго-анурии на фоне послеоперационного обострения ХБП;
— коррекция метаболических проблем и расстройств терморегуляции;
— профилактика и терапия системных инфекционных осложнений.
Последний вопрос с каждым годом становится все более актуальным, так как количество септических осложнений увеличивается. Современные методы ЭКГК в условиях сепсиса позволяют не только замещать функции внутренних органов, но и осуществлять профилактику и патогенетическую терапию самого инфекционного осложнения. Последнее крайне важно в условиях высокой резистентности патогенной микрофлоры к антибактериальной терапии. В России значительный опыт экстракорпоральной терапии сепсиса у кардиохирургических больных накоплен М.Б. Ярустовским и соавт. [16, 17].
Существующие селективные и полуселективные методы экстракорпоральной терапии сепсиса относятся к группе сорбционных [18]. Они направлены на удаление эндотоксина грамотрицательных бактерий и/или сорбцию цитокинов в раннюю фазу синдрома воспалительного ответа. Эти субстраты, наряду с пресепсином, являются ранними лабораторными маркерами сепсиса. Выбор зарубежных и отечественных вариантов экстракорпоральной сорбции эндотоксина и цитокинов разной степени эффективности и ценового эквивалента представлен в таблице.
Таблица. Селективные и полуселективные методы экстракорпоральной эфферентной профилактики и лечения сепсиса
Плазмаферез

Шумкова Наталья Анатольевна
медицинская сестра
Плазмаферез (частое неправильное написание плазмоферез) – основной метод эфферентной терапии (экстракорпоральной детоксикации, гравитационной хирургии крови), суть которого в механическом удалении части плазмы крови пациента с замещением ее объема растворами кровезаменителей, физиологическим раствором или донорской плазмой.
Плазмаферез (ПФ) подразделяется на донорский и терапевтический (лечебный). Донорский ПФ проводят с целью забора плазмы у донора для дальнейшего использования в медицинских целях (в этой статье о нем речи идти не будет). Терапевтический плазмаферез проводят с лечебной целью при лечении большого числа заболеваний (более 200).
Как известно, кровь состоит из форменных элементов, или клеток крови - эритроцитов (красных кровяных телец), лейкоцитов (белых кровяных телец) и тромбоцитов (клеток, участвующих в процессе свёртывания крови), и жидкости, в которой эти клеточные элементы находятся во взвешенном состоянии. Эта жидкость представляет собой сложный, многокомпонентный раствор белков и электролитов, и называется плазмой крови.
Основными факторами, определяющими лечебный эффект забора части плазмы во время сеанса плазмафереза, являются:
- вместе с частью плазмы удаляются содержащиеся в ней вещества, которые вызвали заболевание, могут вызвать заболевание или отягощают течение болезни (холестерин, патологические иммуноглобулины, циркулирующие иммунные комплексы (ЦИК), мочевая кислота, токсины, конечные продукты обмена белков (креатинин, мочевина) и др.);
- замещение части плазмы кровезаменителями и физиологическим раствором улучшает реологические свойства крови (т.е. «текучесть» крови);
- удаление части плазмы вызывает ответную реакцию организма, с активацией многих естественных защитных механизмов.
Плазмаферез эффективен при следующих заболеваниях:
Заболевания сердечно-сосудистой системы
- поражение сердца при аллергических реакциях
- ревматизм
- вирусные миокардиты
- постинфарктные синдромы
- кардиты при болезнях соединительной ткани
- кардиомиопатии при аутоиммунных болезнях и аутоиммунных кризах
Заболевания органов дыхания
- бронхиальная астма
- гранулематоз Вегенера
- фиброзирующий альвеолит
- хронические пневмонии
- пневмониты при системных заболеваниях
- гемосидероз
Заболевания желудочно-кишечного тракта
Заболевания печени
Заболевания эндокринной системы
Кожные болезни
- пузырчатка (пемфигус)
- псориаз
- герпес
- крапивница, отек Квинке
- псориатическая атропатия
- токсикодермия
Системные заболевания соединительной ткани
- системная красная волчанка
- ревматоидный артрит
- системная склеродермия
- дерматомиозит
- смешанная соединительнотканная болезнь
Глазные болезни
- эндокринные офтальмопатии
- увеиты
- псевдотумор (хроническое неспецифическое воспаление орбиты)
- диабетическая ретинопатия
Аллергические заболевания
- поллинозы
- атопический дерматит
- физическая аллергия (к теплу, холоду, солнечным лучам)
- реакции гиперсенсибилизации
Миастения
Заболевания почек
- гломерулонефрит иммуннокомплексной природы
- синдром Гудпасчура
- волчаночные нефриты
- инфекция мочевых путей и почек
Заболевания нервной системы
- аллергический энцефалит
- димиелизирующие заболевания ЦНС
- медленно текущие вирусные инфекции ЦНС
- рассеяный склероз
Атеросклероз
- гиперлипидемия, наследственная гиперхолестеринемия
- ишемическая болезнь сердца, ее осложнения
- коронаросклероз, нестабильная стенокардия
- дисциркуляторная энцефалопатия
Острые и хронические иммуноконфликтные состояния
- кризы отторжения пересаженных органов
- лекарств, непереносимость (сывороточная иммуннокомплексная болезнь)
Системные васкулиты
- аллергические васкулиты кожи
- гемморагические васкулиты
- гипергаммаглобулинемии
- узелковый периартериит
Заболевания сосудов нижних конечностей
Эндотоксикозы при злокачественных новообразованиях
Гнойно-септические осложнения в хирургии, эндотоксикозы
- острый перитонит,острый панкреатит
- сепсис (септицемия, септикопиемия)
- хрониосепсис
- бактериальные инфекции
Ожоговая болезнь
Острая и хроническая почечная недостаточность
Синдром диссеминированного внутрисосудистого свертывания
Читайте также:
