Пневмоторакс у новорожденного
Добавил пользователь Владимир З. Обновлено: 08.01.2026
Пневмоторакс — это скопление воздуха между легким и грудной стенкой, которое развивается, когда воздух выходит из легких.
Это заболевание может развиваться у новорожденных, которые имеют заболевания легких, например, респираторный дистресс-синдром или синдром аспирации мекония, для лечения которых применяется постоянное положительное давление в дыхательных путях (ППДДП) или ИВЛ.
Может произойти коллапс легкого, дыхание может быть затрудненным, и может снизиться артериальное давление.
Диагноз ставится на основании наличия проблем с дыханием, результатов рентгенологического исследования органов грудной клетки и, как правило, количества кислорода и углекислого газа в крови новорожденного.
Новорожденным, у которых имеются проблемы с дыханием, назначают кислород, а воздух иногда удаляется из грудной полости с помощью иглы и шприца или пластиковой дренажной трубки, которая остается на месте.
Изредка он возникает как осложнение после использования постоянного положительного давления в дыхательных путях Синдром обструктивного апноэ во снеВ некоторых случаях пневмоторакс может возникать самопроизвольно у новорожденных, у которых отсутствует основное заболевание или которым не требуется поддержка дыхания. У некоторых новорожденных с пневмотораксом развивается другое заболевание легких под названием персистирующая легочная гипертензия Персистирующая легочная гипертензия новорожденных Персистирующая легочная гипертензия новорожденных — это серьезное заболевание, при котором артерии в легких после родов остаются суженными, ограничивая тем самым приток крови к легким и. Прочитайте дополнительные сведения .
Другие синдромы утечки воздуха
Может происходить утечка воздуха из легких, при которой он попадает в другие ткани. Эти нарушения называют синдромами утечки воздуха.
К другим синдромам утечки воздуха относятся интерстициальная эмфизема легких (воздух в тканях легких между альвеолами), пневмоперикард (воздух в околосердечной сумке) и, в редких случаях, пневмоперитонеум (воздух в брюшной полости) и подкожная эмфизема (воздух под кожей).
Симптомы пневмоторакса у новорожденных
Пневмоторакс у новорожденных иногда не вызывает никаких симптомов. Тем не менее, он может быть причиной учащенного дыхания у новорожденных. Новорожденные также могут издавать кряхтящий звук на выдохе и у них может быть синюшная окраска кожи и/или губ ( цианоз Цианоз Цианоз представляет собой посинение кожи в результате недостаточного количества кислорода в крови. Цианоз возникает, когда обедненная кислородом кровь, имеющая голубоватый, а не красный цвет. Прочитайте дополнительные сведения ). В некоторых случаях грудная клетка с пораженной стороны более широкая, чем со здоровой стороны.
Диагностика пневмоторакса у новорожденных
Рентгенологическое исследование органов грудной клетки
Поскольку у многих новорожденных симптомы отсутствуют, подозрение на пневмоторакс возникает, когда у новорожденных с основными заболеваниями легких, или у новорожденных, получающих ППДДП или подключенных к аппарату искусственной вентиляции легких, развивается усугубление затрудненного дыхания (респираторный дистресс), снижается артериальное давление или и то, и другое. При обследовании этих новорожденных врачи могут заметить ослабление звуков воздуха, входящего в легкое и выходящего из легкого на стороне пневмоторакса.
У недоношенных новорожденных врачи иногда подсвечивают пораженную сторону грудной клетки с помощью светильника со световодом в затемненной комнате (трансиллюминация). Эта процедура используется для выявления свободного воздуха в окружающей легкие полости (плевральная полость). Диагноз пневмоторакса у новорожденного подтверждается рентгенологическим исследованием органов грудной клетки.
Лечение пневмоторакса у новорожденных
Иногда — удаление воздуха из грудной полости
Новорожденным, у которых нет симптомов, лечение не требуется.
Доношенные новорожденные с легкими симптомами могут быть помещены в небольшую палатку, в которую подается кислород (кислородная палатка) или получать кислород через трубку с двумя канюлями, введенными в ноздри, таким образом они дышат воздухом с более высоким содержанием кислорода, чем в воздухе помещения. Количества кислорода, который подается, обычно достаточно для поддержания надлежащего уровня кислорода в крови. Однако если дыхание у новорожденного затруднено, или если уровень кислорода в крови снижается, и особенно если нарушается циркуляция крови, воздух из грудной полости необходимо быстро удалить. Воздух удаляют из грудной полости с помощью иглы и шприца. Новорожденным с серьезным респираторным дистрессом, получающим ППДДП или подключенным к аппарату искусственной вентиляции легких, может потребоваться ввести в грудную полость пластиковую трубку для проведения непрерывной аспирации и удаления воздуха из грудной полости. Трубку обычно удаляют через несколько дней.
Пневмомедиастинум можно увидеть на рентгеновском снимке, лечение не требуется.
ПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Пневмоторакс у новорожденного
Синдром утечки воздуха (СУВ) — группа патологических состояний, характеризующихся скоплением газа вне альвеолярного пространства.
Чаще всего нарушение целостности альвеол происходит в результате повреждения респираторного эпителия альвеол и терминальных воздухоносных путей высоким внутрилёгочным давлением.
Нозологические формы СУВ:
- интерстициальная легочная эмфизема;
- пневмоторакс;
- пневмомедиастинум;
- пневмоперикард;
- пневмоперитонеум;
- подкожная эмфизема.
Перечисленные нозологии могут возникать изолированно или в сочетании друг с другом. Летальность в группе детей с СУВ при разных формах достигает 50%. У выживших детей высока частота развития хронической патологии легких и тяжелых неврологических расстройств, как следствие внутричерепных кровоизлияний.
Интерстициальная легочная эмфизема
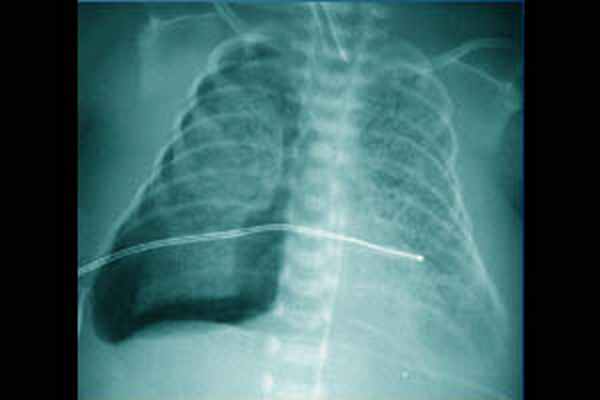
При развитии интерстициальной легочной эмфиземы (ИЛЭ) воздух через поврежденный альвеолярный эпителий проникает в интерстициальное пространство легких. Наиболее часто ИЭЛ встречается у недоношенных детей с массой тела менее 1000 г. К факторам риска относят:
- респираторный дистресс-синдром;
- морфофункциональная незрелость лёгких;
- аспирационный синдром;
- врожденные пневмонии;
- диспозиция эндотрахеальной трубки (однолегочная вентиляция).
При ИЛЭ разрывы эпителия альвеол и мелких дыхательных путей приводят к скоплению пузырьков газа в интерстициальном пространстве легочной ткани. Интерстициальный газ становится причиной механической компрессии альвеол вплоть до их ателектазирования, что приводит к снижению растяжимости легких и нарушению вентиляционно-перфузионных отношений. Шунтирование крови на «неработающих» альвеолах и механическое сдавление сосудов интерстициальным газом приводит к повышению давления в легочной артерии и развитию вторичной легочной гипертензии. Описанный патологический процесс ведет к необходимости увеличения параметров вентиляции, что, по сути, замыкает «порочный круг» патогенеза ИЛЭ.
Диагноз ИЛЭ ставится на основании клинических, рентгенологических и лабораторных данных. Иногда ИЛЭ диагностируется после дренирования пневмоторакса и расправления пострадавшего легкого. В большинстве случаев, выявлению ИЛЭ предшествует ухудшение состояния ребенка, снижение оксигенации, необходимость увеличения параметров ИВЛ, десинхронизация с аппаратной вентиляцией, тенденция к артериальной гипотензии. При объективном осмотре у ребенка могут наблюдаться вздутие грудной клетки, крепитирующие хрипы на стороне поражения. Лабораторно выявляются гиперкапния, гипоксемия и ацидоз. Классическая рентгенография грудной клетки в прямой проекции лежа позволяет четко диагностировать ИЛЭ, которая проявляется в двух основных формах: линейной и кистозноподобной. Часто эти две формы выявляются вместе. Линейная ИЛЭ визуализируется как неразветвленные тени длиной от 3 до 8 мм, ширина их редко превышает 2мм. Кистозноподобная форма представляет собой округлые, иногда овальные, тени от 1 до 4 мм в диаметре. Иногда данная рентгенологическая картина ошибочно интерпретируется как нормально аэрированное легкое, окруженное экссудатом, как при аспирационном синдроме или отеке легких. Линейную форму необходимо дифференцировать от «воздушных бронхограмм» при РДС. «Воздушные бронхограммы» представляют собой протяжённые разветвлённые тени, напоминающие трахеобронхиальное дерево, постепенно уменьшающиеся и исчезающие к периферии. Линейная форма ИЛЭ видна в дистальных отделах лёгких, в стороне от бронхов и не имеет ответвлений.
ИЛЭ следует дифференцировать с врождёнными кистозными аномалиями (лобарная эмфизема, кистоаденоматоз) и гиперинфляцией лёгких.
Одним из методов лечения является терапия положением. Ребенок укладывается на бок на сторону поражения. При этом достигается определенное сжатие дыхательных путей с пораженной стороны и наоборот, увеличение вентиляции и оксигенации в условно здоровом легком. Неотъемлемая часть этой методики — постепенное снижение параметров вентиляции. Пиковое и среднее давление в дыхательных путях должны быть снижены до минимума, позволяющего поддерживать приемлемые газы крови: PaO2 35–55 мм рт.ст., PaCO2 до 65 мм рт.ст., pH более 7,2. Для обеспечения целевой оксигенации после снижения PIP можно увеличить FiO2. Стратегия ограничения дыхательного объёма предусматривает постепенное его снижение на фоне синхронизированной вентиляции до потенциально безопасных значений — 4–6 мл/кг. Для минимизации баротравмы и волюмотравмы рекомендуют использовать режимы триггерной вентиляции: SIMV, А/С, PRVC. При развитии ИЛЭ показан перевод пациента на ВЧО ИВЛ, тем самым снижается вероятность образования воздушных ловушек, достигается равномерность вентиляции, максимальное расправление ателектазированных участков легких и снижается избыточное давление в перераздутых альвеолах.
Селективная бронхиальная интубация, декларированная некоторыми авторами как метод лечения при ИЛЭ, у новорожденных бывает технически трудновыполнима при поражении правого легкого, в то время как СУВ в 2/3 случаев отмечается именно справа.
Смертность, связанная с ИЛЭ, достигает 67% у детей, находящихся на ИВЛ. Раннее выявление (до 48 часов после рождения) увеличивает эту цифру до 100%, поскольку прямо коррелирует с тяжестью паренхиматозного поражения легких. Осложнениями ИЛЭ являются другие вид СУВ, воздушная эмболия, хронические легочные заболевания, внутрижелудочковые кровоизлияния, перевентрикулярная лейкомаляция. Основными методами профилактики ИЛЭ являются: выполнение клинических рекомендаций и протоколов по базовой помощи и первичной реанимации в родовом зале, по ведению детей с РДС.
Пневмоторакс
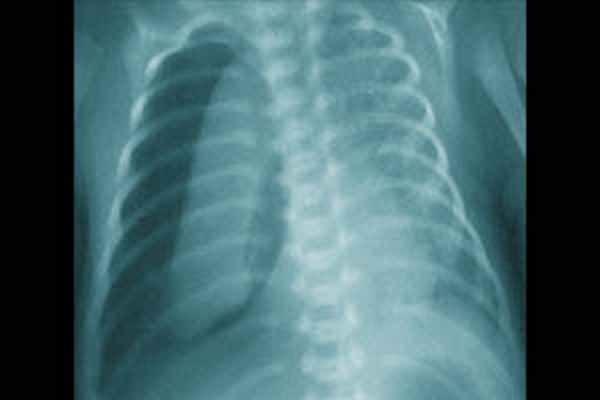
Пневмоторакс — это вид СУВ, при котором воздух проникает в плевральную полость вследствие нарушения целостности висцеральной плевры.
У 1% новорожденных встречаются спонтанные ненапряженные пневмотораксы, как результат перерастяжения и разрыва альвеол из-за сильного повышения внутрилёгочного давления во время первых нескольких вдохов.
Заподозрить спонтанный пневмоторакс у новорожденного можно по следующим симптомам: тахипноэ, увеличение грудной клетки в переднезаднем размере, асимметрия грудной клетки, ослабление дыхания, коробочный оттенок звука на стороне пораженного легкого, перкуторное смещение границ сердечно тупости, приглушенность сердечных тонов. Как правило, такие пневмотораксы купируются самостоятельно, но требуют интенсивного наблюдения за пациентом. Наибольшую опасность представляют собой напряженные пневмотораксы с выраженной компрессией легкого на стороне поражения и смещением средостения в здоровую сторону. Причинами подобных пневмотораксов являются заболевания, характеризующиеся неравномерной растяжимостью различных участков легкого: синдром аспирации мекония, гипоплазия легких, буллезная мальформация легких. Пневмоторакс может стать осложнением респираторной терапии или возникнуть в результате травмы легкого (катетеризация подключичной и яремной вен методом Сельдингера, санация трахеобронхиального дерева).
Клиническая картина напряженного пневмоторакса: тахипноэ, цианоз, втяжение уступчивых мест грудной клетки, десинхронизация с аппаратом ИВЛ, артериальная гипотензия, нарушение сердечного ритма, выраженная асимметрия грудной клетки (выбухание на стороне поражения), ослабление дыхания, коробочный перкуторный звук, перкуторные и аускультативные признаки смещения средостения в здоровую сторону, вздутие живота. Диагноз основывается на клинических данных, рентгенологическом обследовании, результате диагностической плевральной пункции, данных трансиллюминации. Последний метод требует строгих условий выполнения: относительно затемненная комната или возможность создать локальное затемнение и яркий источник холодного света малого диаметра (сильный фонарик, веновизор, светопроводник от эндоскопа). Источник света прикладывают к грудной клетке ребенка: если в плевральной полости воздуха нет, то свет будет образовывать небольшое кольцо вокруг источника света; в случае внелегочного скопления воздуха будет широкое распространение света по грудной клетке. В случае развития явной клинической картины напряженного пневмоторакса, не следует терять время на проведения дополнительного обследования, а срочно провести декомпрессию легкого. Процедура выполняется в стерильных условиях. Положение ребенка на спине. При использовании бокового доступа необходимо фиксировать руку на стороне поражения за головой. Место пункции: IV-V межреберье по переднеаксиллярной линии, по верхнему краю нижележащего ребра. Анатомическим ориентиром является сосок, располагающийся на уровне IV межреберья. Для пункции используют иглу (18G), катетер — «бабочку» (18G) или сосудистый катетер на игле (20–18G). Для дренирования с помощью торакоцентеза используются дренажные трубки 8–10 Fr или торакальные канюли 10–12 Fr. Иглу или катетер соединяют со шприцем посредством переходника с зажимом (3-ходового крана). Иглу (катетер) медленно продвигается под углом 45° в краниальном направлении, подтягивая поршень шприца на себя. При свободном поступлении воздуха в шприц воздух удаляется из плевральной полости. В случае пункции сосудистым катетером, катетер продвигается по игле на необходимую глубину, игла удаляется, и канюля соединяется с трубкой системы аспирации. Катетер фиксируется к коже. Глубина введения дренажной трубки или катетера 2–4 см в зависимости от массы тела. Дренаж фиксируют с помощью лейкопластыря, при проведении торакоцентеза — трубка закрепляется 1–2 швами. Контролируют положение дренажа рентгенологически, при наличии остаточного воздуха изменяют положение дренажа или ставят второй. Рентгенологический контроль состояния лёгких и положения дренажа после стабилизации пациента осуществляют не реже одного раза в сутки. Если лёгкие расправились и дренаж не функционирует в течение 12 ч, то его следует пережать. Если еще через 12 ч на рентгенограмме лёгкое расправлено и воздуха в плевральной полости нет, дренаж удаляют. Манипуляция проводится под местной или общей анестезией.
В экстренных случаях, при правостороннем пневмотораксе, для пункции можно использовать II–III межреберье по среднеключичной линии.
В связи с высокой частотой развития пневмоторакса у новорожденных детей, в отделениях, где оказывается помощь таким пациентам, следует всегда «держать под рукой» набор для пункции и дренирования плеврального пространства. В целях профилактики пневмоторакса необходимо выполнение протоколов ведения детей с респираторными проблемами, быть особенно осторожными во время ручной вентиляции (техника вентиляции, показания манометра, наличие клапана ПДКВ), использовать графический мониторинг при проведении инвазивной ИВЛ.
Пневмоперикард
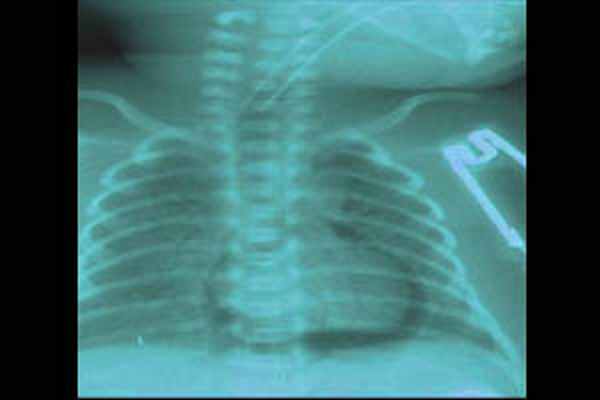
Более «грозной» формой СУВ является пневмоперикард — скопление воздуха в полости сердечной сумки. Летальность при этой форме СУВ достигает 90%. Клинически проявляется тампонадой сердца: генерализованный цианоз, глухость сердечных тонов, ослабление пульса, падение артериального давления. На рентгенограмме пневмоедиастинум и пневмоперикард выглядят как воздушный ореол с ровными краями (темный ободок) вокруг тени сердца. Дифференцировать пневмоперикард от пневмомедиастинума позволяет полоска воздуха вдоль нижней поверхности сердца над диафрагмой. Основной метод лечения — пункционное удаление воздуха из перикарда. Во избежание осложнений, данную манипуляцию следует проводить под контролем УЗИ.
Пневмомедиастинум
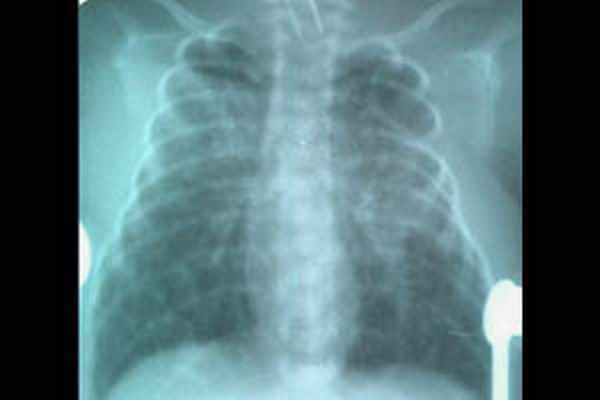
Пневмомедиастинум чаще всего сочетается с другими формами СУВ и характеризуется накоплением воздуха в средостении, имеет различные варианты клинического течения. У новорожденных часто отмечается сочетание пристеночного спонтанного пневмоторакса и пневмомедиастинума. Клинически определяется приглушенность тонов сердца, перкуторный коробочный звук над грудиной. Лечение симптоматическое.
Пневмоперитонеум
Пневмоперитонеум обычно является результатом перфорации полого органа на фоне течения некротизирующего энтероколита, но может быть и вариантом СУВ. В этом случае пневмоперитонеум развивается у вентилируемых новорожденных, уже имеющих пневмоторакс и пневмомедиастинум. Лечение пневмоторакса приводит к спонтанному разрешению пневмоперитонеума.
Подкожная эмфизема
Подкожная эмфизема – скопление воздуха в подкожной клетчатке, у новорожденных встречается редко и, в основном, при нарушении техники дренирования плевральных полостей. Характерен симптом «хруста» при пальпации кожи. Лечения данный вид СУВ не требует.
Что такое пневмоторакс и почему иногда он возникает у новорожденных детей? Объясняет детский хирург Никита Степаненко
Пневмоторакс – так в медицине называют скопление воздуха между легкими и грудной стенкой, которое происходит из-за их повреждения. Иногда такое состояние возникает у новорожденных детей с заболеваниями легких, в частности – у недоношенных малышей.
Что происходит в организме ребенка при пневмотораксе, опасно ли это состояние и как действуют врачи, рассказывает детский хирург отделения торакальной хирургии ДГКБ им. Филатова, к.м.н. Никита Сергеевич Степаненко.
Пневмоторакс может возникнуть у новорожденных
- с незрелой легочной тканью, на фоне врожденной пневмонии и других заболеваний легких, например, респираторного дистресс-синдрома
- с синдромом аспирации мекония (меконий в момент рождения попадает в дыхательные пути и блокирует их)
- если для лечения малышей применяют ИВЛ или мешок амбу
То есть, если пневмоторакс и возникает у ребенка, то почти всегда это происходит еще в больнице, где врачи могут оказать необходимую помощь.
Какие симптомы у пневмоторакса?
Если ребенок находится на ИВЛ, симптомы могут быть невыраженные. Подозрение у врача может возникнуть, когда у ребенка усугубляется затрудненность дыхания, падает артериальное давление. Если ребенок дышит самостоятельно, клинические проявления очень выраженные:
- дыхательная недостаточность
- асимметрия грудной клетки (с пораженной стороны грудная клетка более широкая)
- отсутствие проведения дыхания, кряхтящий звук на выдохе
- синюшная окраска губ (цианоз)
- перкуторно-коробочный звук при прослушивании легких (напоминает звук, возникающий при ударе по коробке или подушке)
Диагностика
Если у новорожденного появились выраженные проблемы с дыханием, врач сделает рентген, измерит уровень кислорода и углекислого газа в крови ребенка. И на основании этих данных поставит диагноз.
Новорожденным, у которых нет симптомов, хирургическое лечение не требуется, ребенка оставляют под наблюдением. Если симптомы выраженные, устанавливают дренаж – в полость между легкими и грудной клеткой вводят трубку, свободный конец трубки опускают в воду. Если повреждение сильное, есть разрыв легкого или бронха, врач может установить два дренажа – вверху и внизу полости. Это делается для того, чтобы сбросить скопившийся воздух.
Если воздух накапливается быстрее, чем сбрасывается, прибегают к активной аспирации – к дренажу подключают отрицательное давление .
Если же эти методы не эффективны, пневмоторакс не купируется, иногда врачи прибегают к крайним мерам: ушиванию дефекта легкого, трахеи, интубации неповрежденного легкого или временной установке окклюдера в бронх с предварительной бронхоскопией. Это дает время, чтобы легкое зажило, через 1,5-2 недели окклюдер убирают. Операции проводят прямо в кувезе.
Но обычно помогает дренаж. К операции прибегают крайне редко, когда не удается поддерживать дыхание никакими другими способами.
Чем опасен пневмоторакс?
Малый пневмоторакс без выраженных симптомов обычно не представляет угрозы. Опасен напряженный пневмоторакс, который сопровождается сильными нарушениями дыхания и кровообращения. Напряженный пневмоторакс может вызвать не только смещение легкого с пораженной стороны, но и смещение легкого с противоположной стороны, сердца и крупных сосудов. Это жизнеугрожающая ситуация, которая требует экстренной помощи.
А может пневмоторакс возникнуть во взрослом возрасте?
Может. Например, при травме легкого или при разрыве булл — маленьких пузырьков в легких (образуются при буллезной болезни, которая долгое время может себя никак не проявлять). Такой пневмоторакс называют спонтанным.
В этом случае при ненапряженном пневмотораксе воздух могут откачать с помощью шприца (пункция плевральной полости) или установить дренаж.
Пневмоторакс у новорожденных
Пневмоторакс у новорожденных — это скопление воздуха в плевральной полости, которое возникает из-за повреждения альвеолярной стенки. Патология встречается при неадекватной вентиляции легких, перинатальных заболеваниях органов дыхания, влиянии ятрогенных факторов. Пневмоторакс проявляется учащением дыхания, асимметрией грудной клетки, цианозом кожи и другими признаками гипоксии. Диагностику состояния у новорожденных выполняют путем трансиллюминации, рентгенографии ОГК, пульсоксиметрии. Лечение проводится консервативно кислородотерапией либо с помощью инвазивных вмешательств (плевральная пункция, дренирование).
МКБ-10
Общие сведения
Пневмоторакс в неонатологии относится к проявлениям синдрома утечки воздуха, встречается у 0,07-1% малышей, по российским данным, и до 1-1,5%, по информации зарубежных коллег. Среди младенцев, находящихся в реанимационном отделении, распространенность проблемы составляет 1,86%. Это состояние в 6 раз чаще выявляется у недоношенных детей, причем имеется обратная зависимость между гестационным возрастом и вероятностью заболевания. В 85% случаев развивается односторонний пневмоторакс, около 2/3 патологий приходится на правое легкое.
Причины
Пневмоторакс иногда имеет физиологические предпосылки: при первых вдохах новорожденного формируется большое отрицательное внутригрудное давление, легкие быстро растягиваются, вследствие чего возможен разрыв альвеол. Однако состояние ребенка ухудшается редко, и последствия повреждения легочной ткани исчезают бесследно после нормализации функции внешнего дыхания. Среди патологических причин неонатального пневмоторакса выделяют следующие:
- Респираторная терапия.ИВЛ остается основным этиологическим фактором возникновения состояния, поскольку у 34% новорожденных образуются разрывы легочной ткани. При проведении вентиляции в режиме СИПАП риск уменьшается до 16%. У младенцев, которые получали кислородотерапию маской, он составляет не более 4%.
- Болезни дыхательной системы. Пневмоторакс диагностируется у 5-20% новорожденных с РДС (болезнью гиалиновых мембран), что вызвано нарушением эластических свойств легких. При транзиторном тахипноэ состояние развивается в 10% случаев. При аспирации мекония риск повышается до 20-50%.
- Травмы легкого. У новорожденных пневмоторакс иногда становится следствием неаккуратного выполнения лечебно-диагностических манипуляций — катетеризации подключичной и яремной вен по методу Сельдингера, санации трахеобронхиального дерева.
- Кесарево сечение. Проведение плановой операции достоверно повышает риск пневмоторакса по сравнению с естественными родами или экстренной операцией, которая выполнялась после определенного периода схваток. Такую закономерность объясняют более частым развитием синдрома «влажного легкого» после планового кесарева сечения.
Патогенез
Заболевание возникает при перерастяжении и разрыве альвеол, в результате чего воздух выходит из легкого в полость плевры и скапливается там. Основной производящий фактор — физиологическое или патологическое повышение внутрилегочного давления. Пневмоторакс зачастую развивается при неравномерной вентиляции, например, в ходе проведения ИВЛ, когда воздух большим потоком попадает на субплевральные альвеолы.
Частое проявление патологии у недоношенных новорожденных обусловлено недоразвитием легких, недостаточной их эластичностью и нехваткой сурфактанта. Как следствие, существует высокая предрасположенность к возникновению эмфиземы и формированию «воздушных ловушек», на фоне чего появляется синдром утечки воздуха. Иногда патология формируется при задержке в легочных тканях жидкости, которая провоцирует чрезмерную растяжимость альвеол.
Симптомы пневмоторакса у новорожденных
В 90% случаев заболевание протекает бессимптомно, поскольку наблюдается небольшая утечка воздуха, которая не дает негативных последствий для здоровья. У остальных новорожденных основным проявлением пневмоторакса является учащение дыхания более 60 раз в минуту. Во время дыхания ребенок издает громкие хрюкающие или стонущие звуки. Дети, которые находятся на грудном вскармливании, часто бросают грудь, поскольку им не хватает кислорода.
Неадекватная вентиляция приводит к дыхательной недостаточности. Кожа новорожденного приобретает синюшный оттенок в области носогубного треугольника и кончиков пальцев, при нарастании гипоксии формируется тотальный цианоз. При массивном пневмотораксе пораженная сторона грудной клетки выбухает, отмечается заметная асимметрия. Возникают сердечно-сосудистые нарушения: тахикардия, артериальная гипотония.
Осложнения
Наиболее опасны последствия пневмоторакса для недоношенных детей с признаками РДС. Смертность в таком случае составляет от 14% до 31%, остальным новорожденным требуется длительное лечение в отделении интенсивной терапии. У 15% младенцев на фоне утечки воздуха в плевральную полость формируется стойкая легочная гипертензия, которая связана с патологическим изменением давления в сосудах бронхолегочной системы.
При пневмотораксе воздух зачастую скапливается в других полостях и тканях, что проявляется пневмомедиастинумом, пневмоперикардом, пневмоперитонеумом. Серьезные последствия имеет интерстициальная эмфизема легких, которая в сочетании с наличием воздуха в полости плевры вызывает тяжелые дыхательные расстройства. Вследствие повышения давления в системе вен уменьшается приток крови к сердцу, снижается сердечный выброс и формируется СН.
Диагностика
Чтобы заподозрить пневмоторакс, неонатологу достаточно внешнего осмотра новорожденного и оценки физикальных данных. Врач обращает внимание на асимметричность и размеры грудной клетки, подсчитывает частоту дыхания, при аускультации отмечает ослабление или отсутствие дыхательных шумов на пораженной стороне. Чтобы с 100% уверенностью диагностировать патологию и ее отрицательные последствия, используются:
- Трансиллюминация. При просвечивании грудной клетки оптически-волоконным светильником в затемненной комнате врач видит свободный воздух вокруг легких. Такая манипуляция информативна только при недоношенности новорожденных.
- Рентгенография ОГК. На рентгенограмме неонатолог обнаруживает просветление по периферическим отделам грудной клетки и спадение (коллапс) легкого. При этом средостение, как правило, смещено в здоровую сторону. Рентгенологическое исследование также применяется для диагностики пневмоперикарда.
- Пульсоксиметрия. Оценка сатурации необходима для определения наличия и степени дыхательной недостаточности, принятия решения о кислородной поддержке. Чем ниже насыщение крови кислородом, тем чаще развиваются неблагоприятные последствия, и тем выше риск летального исхода у новорожденного.
Лечение пневмоторакса у новорожденных
Консервативная терапия
При бессимптомном случайно выявленном пневмотораксе лечение не показано. В такой ситуации состояние разрешается самостоятельно, не вызывает отдаленные последствия, не нарушает жизнедеятельность новорожденного. При наличии симптомов дыхательной недостаточности рекомендована респираторная поддержка в виде кислородной палатки или носо-ротовой маски, которые не создают высокое давление в бронхолегочной системе.
Чтобы предотвратить неблагоприятные последствия, необходимо вовремя выяснить причину патологии и провести ее коррекцию. Например, при респираторном дистресс-синдроме новорожденному ингаляционно вводится сурфактант для нормализации функционирования легких. Для предупреждения инфекционных осложнений при необходимости назначают антибиотики.
Хирургическое лечение
При выраженном пневмотораксе или его быстром нарастании (клапанная форма) новорожденному ребенку требуются инвазивные манипуляции. Проще всего аспирировать воздух шприцом через катетер. Метод подходит для однократного удаления небольшого объема газа. Также используется постоянное дренирование плевральной полости узкими трубками, которые обеспечивают постепенное расправление легкого и ликвидацию дефекта.
Прогноз и профилактика
Вероятность полного выздоровления зависит от степени повреждения легких, наличия врожденных или приобретенных бронхолегочных болезней. У доношенных новорожденных без РДС и необходимости в ИВЛ прогноз благоприятный, у недоношенных младенцев часто возникают негативные последствия. Профилактика предполагает рациональный выбор тактики ИВЛ и вентиляции СИПАП, аккуратное выполнение инвазивных процедур.
2. Анализ случаев развития спонтанного пневмоторакса у новорожденных/ Ю.В. Перегудова, О.И. Петрусенко, А.В. Шаклеин. — 2016.
3. Пневмоторакс у новорожденных детей/ В.ЕГ. Вакульчик, А.В. Худовцова, Ю.В. Попова// Актуальные вопросы хирургии: материалы XV съезда хирургов Республики Беларусь. — 2014.
Лечение пневмоторакса у новорожденных в Москве
Какую диагностику необходимо пройти, вам подскажет лечащий врач. Вам могут назначить:
Обратите внимание! Информация на странице представлена для ознакомления. Для назначения лечения обратитесь к врачу.
Лечение пневмоторакса у новорожденных - все врачи 12
Услуги по лечению пневмоторакса у новорожденных
Услуги, которые вам могут порекомендовать для лечения или дополнительного уточнения диагноза:
- Пункция плевральной полости
- Дренирование плевральной области
- Плевродез химического типа.
Рекомендации перед приемом неонатолога

Неонатолог – это врач, занимающийся наблюдением за новорожденными детьми в возрасте до 1 месяца. Обычно неонатологи работают в родильных домах, участвуют в приеме родов, а после рождения контролируют состояние здоровья детей. Неонатологи есть во многих поликлиниках, частных центрах.
Перед посещением неонатолога ребенка нужно искупать, другой подготовки к консультации не требуется. Малыша для осмотра нужно будет раздеть, поэтому одежда на нем должна легко сниматься. Потребуются пеленка, пустышка, медицинская документация. Ребенок не сможет сам рассказать о том, что его беспокоит, поэтому родители должны предоставить полную информацию о его состоянии.
Неонатологи Москвы - отзывы
Все хорошо прошло. Внимательная доктор, много рекомендаций дала, назначила дальнейший план обследований.
Доктор все нам объяснила, все подробно рассказала, ответила на все вопросы полностью. Приятная очень, приветливая врач, нашла контакт с ребенком, будем обращаться еще.
Прекрасная врач! Все объяснила понятно, доходчиво. Очень добра к ребенку и родителям. Непременно вернёмся и будем всем советовать. Спасибо!
Все хорошо, как всегда. Все на высшем уровне. Все понравилось. Галина Ивановна обладает доброжелательностью, профессионализмом и может выслушать. Общение врача с ребенком и со мной было хорошее.
Как человек доктор очень приятный в общении. Не было никаких трудностей абсолютно. Она нас выслушала, как специалист дала очень грамотные рекомендации. Выслушивала все мои вопросы, ответила на них. Даже если я где-то могла ее перебить, она спокойно выслушивала, отвечала. В течение двух дней мы решили проблему, с которой к ней обратились. Врач объяснила все детально. Мы обратились с симптомами, она рассказала пути, что это может быть, как это все вылечить. Сразу видно, что человек с опытом. Несмотря на то, что у меня ребенку всего полтора месяца, мы уже несколько педиатров сменили, а она сразу нашла общий язык с ребенком, он даже не плакал. Сразу видно, что доктор работает с детьми маленького возраста. Результатом данной консультации я осталась довольна.
Очень грамотный, доброжелательный к ребенку и маме доктор. Она подтвердила, что у мальчика все хорошо, прописала витаминки и сказала поделать массаж. Врач рассказала все по делу и ответила на вопросы.
Доктор очень грамотный, внимательный и опытный. Она оперативно разобрала наши вопросы и дала рекомендации. Врач произвела хорошее впечатление!
Самый лучший педиатр у которого я была. Очень внимательная! Объясняет доступно, отвечает на все вопросы. Полностью осматривает ребёнка. Была 2 раза у неё на приеме. Если понадобится снова, пойду только к ней!
Доброжелательный и квалифицированный врач. Она четко объяснила нашу проблему, показала схемы и дала рекомендации по режиму ребенка. Врач удовлетворила все наши вопросы и просьбы.
Добрый доктор 'Айболит', первое, что приходит на ум. С ребенком общалась приветливо, отзывчива. Грамотный специалист, ответила на все наши вопросы. Ребенок сам нашёл врача по отзывам.
Читайте также:
