Почечная недостаточность. Острая почечная недостаточность. Олигурия. Анурия. Полиурия. Нефротоксины.
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Почечная недостаточность – это нарушение выделительной (экскреторной) функции почек с накоплением в крови азотистых шлаков, в норме удаляемых из организма с мочой. Может быть острой и хронической. Ниже рассмотрена острая почечная недостаточность, а о хронической читайте в статье: Хроническая почечная недостаточность.
Острая почечная недостаточность (ОПН) – это синдром внезапного, быстрого снижения или прекращения функции обеих почек (или единственной почки), приводящий к резкому повышению продуктов азотистого обмена в организме, нарушению общего обмена веществ. Нарушение функции нефрона (структурной единицы почки) возникает вследствие уменьшения кровотока в почках и резкого снижения доставки им кислорода.
Острая почечная недостаточность развивается в течение нескольких часов и до 1-7 дней, продолжается более 24 часов. При своевременном обращении и верно проведенном лечении заканчивается полным восстановлением функции почек. Острая почечная недостаточность является всегда осложнением других патологических процессов в организме.
Причины развития острой почечной недостаточности
1. Шоковая почка. Острая почечная недостаточность развивается при травматическом шоке с массивным повреждением тканей, вследствие уменьшения объема циркулирующей крови (потеря крови, ожоги), рефлекторным шоком. Это наблюдается при несчастных случаях и ранениях, тяжелых операциях, при повреждении и распаде тканей печени и поджелудочной железы, инфаркте миокарда, ожогах, отморожениях, переливание несовместимой крови, абортах.
2. Токсическая почка. ОПН возникает при отравлении нефротропными ядами, такими как ртуть, мышьяк, бертолетова соль, змеиный яд, яд насекомых, грибы. Интоксикация лекарственными препаратами (сульфаниламиды, антибиотики, анальгетики), рентгенконтрастными веществами. Алкоголизм, наркомания, токсикомания, профессиональный контакт с солями тяжелых металлов, ионизирующим облучением.
3. Острая инфекционная почка. Развивается при инфекционных заболеваниях: лептоспироз, геморрагическая лихорадка. Встречается при тяжело протекающих инфекционных заболеваниях, сопровождающихся обезвоживанием (дизентерия, холер°), при бактериальном шоке.
4. Обструкции (непроходимость) мочевыводящих путей. Возникает при опухолях, камнях, сдавление, травме мочеточника, при тромбозе и эмболии почечных артерий.
5. Развивается при остром пиелонефрите (воспаление почечных лоханок) и остром гломерулонефрите (воспаление почечных клубочков).
Распространенность острой почечной недостаточности
60% всех случаев развития острой почечной недостаточности связаны с хирургическими вмешательствами или травмой.
40% случаев острая почечная недостаточность у больного развивается при лечении в медицинских учреждениях.
1—2% — у женщин в период беременности.
Симптомы острой почечной недостаточности
В начальном периоде на первый план выступают симптомы того заболевания, которые привели к развитию острой почечной недостаточности. Это симптомы отравления, шока, самого заболевания. Одновременно начинает уменьшаться количество выделяемой мочи (диурез) вначале до 400 мл в сутки (олигоурия), а затем до 50 мл в сутки (анурия). Появляется тошнота, рвота, снижается аппетит. Возникает сонливость, заторможенность сознания, могут появиться судороги, галлюцинации. Кожа становится сухой, бледной с кровоизлияниями, появляются отеки. Дыхание глубокое, частое. Выслушивается тахикардия, нарушение сердечного ритма, повышается артериальное давление. Характерно вздутие живота, жидкий стул.
При своевременно начатом лечении наступает период восстановления диуреза. Количество выделенной мочи увеличивается до 3-5 литров в сутки. Постепенно проходят все симптомы острой почечной недостаточности. Для полного выздоровления необходимо от 6 месяцев до 2 лет.
Лечение острой почечной недостаточности
Все пациенты с острой почечной недостаточностью нуждаются в срочной госпитализации в отделение нефрологии и диализа или в реанимационное отделение.
Определяющее значение имеет как можно раньше начатое лечение основного заболевания, устранение факторов, вызвавших повреждение почек. Поскольку в большинстве случаев причиной является шок, необходимо как можно быстрее начать проведение противошоковых мероприятий. При массивной кровопотере возмещают потерю крови введением кровезаменителей. При отравлении - из организма выводят токсические вещества путем промывания желудка, кишечника, применение антидотов. При тяжелой почечной недостаточности проводят сеансы гемодиализа или перитонеального диализа.
Этапы лечения больных с острой почечной недостаточностью:
1. Устранить все причины снижения функции почек, поддающиеся специфической терапии, включая коррекцию преренальных и постренальных факторов;
2. Попытаться добиться устойчивой величины объема выделяемой мочи;
3. Консервативная терапия:уменьшить поступающие в организм количества азота, воды и электролитов в такой степени, чтобы они соответствовали их выводимым количествам;
обеспечить адекватное питание больного;изменить характер медикаментозной терапии;
обеспечить контроль за клиническим состоянием больного (частота измерений жизненно важных показателей определяется состоянием больного;
измерение количеств поступающих в организм и выделяемых из него веществ; массы тела;
осмотр ран и мест внутривенного вливания; физикальное обследование следует проводить ежедневно);
обеспечить контроль биохимических показателей (частота определения концентраций АМК, креатинина, электролитов и подсчета формулы крови будет диктоваться состоянием больного; у страдающих олигурией и катаболизмом больных определять эти показатели следует ежедневно, концентрации фосфора, магния и мочевой кислоты — реже).
Питание при острой почечной недостаточности
Голод и жажда резко ухудшают состояние больных. Назначают малобелковую диету (не более 20г белка в сутки). Рацион состоит преимущественно из углеводов и жиров (каша на воде, сливочное масло, кефир, хлеб, мед). При невозможности приема пищи внутривенно вводят питательные смеси, глюкозу.
Осложнения при острой почечной недостаточности
В инициирующей и поддерживающей фазах острой почечной недостаточности нарушается выведение из организма с мочой продуктов азотного обмена, воды, электролитов и кислот. Выраженность изменений, происходящих при этом в химическом составе крови, зависит от наличия олигурии, состояния катаболизма у больного. У не страдающих олигурией больных отмечают более высокие уровни клубочковой фильтрации, чем у больных с олигурией, и вследствие этого у первых с мочой экскретируется больше продуктов азотного обмена, воды и электролитов. Поэтому нарушения химического состава крови при острой почечной недостаточности у не страдающих олигурией больных обычно бывают слабее выражены, чем у страдающих олигурией.
Больные, страдающие острой почечной недостаточностью, сопровождающейся олигурией, составляют группу повышенного риска развития солевой и водной сверхнагрузки, приводящей к гипонатриемии, отеку и застою крови в легких. Гипонатриемия является следствием поступления в организм чрезмерного количества воды, а отек — чрезмерных количеств и воды, и натрия.
Для острой почечной недостаточности характерна гиперкалиемия, обусловленная сниженной элиминацией калия почками при продолжающемся высвобождении его из тканей. Обычное суточное увеличение концентрации калия в сыворотке крови у не страдающих олигурией и подверженных катаболизму больных составляет 0,3—0,5 ммоль/сут. Большее суточное увеличение концентрации калия в сыворотке крови говорит о возможной эндогенной (деструкция тканей, гемолиз) или экзогенной (лекарственные средства, пищевой рацион, переливание крови) калиевой нагрузке или о высвобождении калия из клеток вследствие ацидемии. Обычно гиперкалиемия протекает бессимптомно до тех пор, пока концентрация калия в сыворотке крови не возрастает до значений, превышающих 6,0—6,5 ммоль/л. В случае превышения этого уровня наблюдаются изменения на электрокардиограмме (брадикардия, отклонение электрической оси сердца влево, остроконечные зубцы Т, расширение желудочковых комплексов, увеличение интервала Р— R и снижение амплитуды зубцов Р) и в конечном итоге может произойти остановка сердца. Гиперкалиемия может также привести к развитию мышечной слабости и вялого тетрапареза.
При острой почечной недостаточности наблюдаются также гиперфосфатемия, гипокальциемия и слабая степень гипермагниемии.
Вскоре после развития значительной азотемии развивается нормоцитарная, нормохромная анемия, а гематокритное число стабилизируется на уровне 20—30 объемных процентов. Анемия обусловлена ослаблением эритропоэза, а также некоторым уменьшением продолжительности жизни эритроцитов.
Инфекционные болезни осложняют течение острой почечной недостаточности у 30—70% больных и рассматриваются как ведущая причина смертности. Воротами инфекции чаще служат дыхательные пути, места проведения хирургических операций и мочевые пути. При этом часто развивается септицемия, вызываемая как грамположительными, так и грамотрицательными микроорганизмами.
К числу сердечно-сосудистых осложнений острой почечной недостаточности относятся недостаточность кровообращения, гипертензия, аритмии и перикардит.
Острая почечная недостаточность часто сопровождается неврологическими нарушениями. У больных, не находящихся на диализе, наблюдаются летаргия, сонливость, помутнение сознания, дезориентировка, «порхающее» дрожание, тревожное возбуждение, миоклонические подергивания мышц и судорожные припадки. В большей степени они характерны для больных пожилого возраста и хорошо поддаются коррекции при диализной терапии.
Острой почечной недостаточности часто сопутствуют осложнения со стороны желудочно-кишечного тракта, к числу которых относятся анорексия, тошнота, рвота, непроходимость кишечника и неопределенные жалобы на дискомфорт в брюшной полости.
Острая почечная недостаточность при беременности.
Чаще всего острая почечная недостаточность развивается в ранней или поздней стадии беременности. В I триместре беременности острая почечная недостаточность обычно развивается у женщин после криминального аборта в нестерильных условиях. В этих случаях в развитие острой почечной недостаточности вносят свой вклад уменьшение объема внуторосоудистой жидкости, сепсис и нефротоксины. Распространенность этой формы острой почечной недостаточности заметно уменьшилась в настоящее время благодаря широкой доступности выполнения аборта в условиях медицинского учреждения.
Острая почечная недостаточность может также развиться в результате обширного послеродового кровотечения или преэклампсии в поздних стадиях беременности. У большинства больных с этим типом острой почечной недостаточности обычно происходит полное восстановление функции почек. Однако у небольшого числа беременных женщин, страдающих острой почечной недостаточностью, функция почек не восстанавливается, и в этих случаях при гистологическом исследовании выявляют диффузный некроз коры почек. Наличие массивного кровотечения при отслойке плаценты обычно осложняет это состояние. Наряду с этим обнаруживают клинические и лабораторные признаки внутрососудистого свертывания крови.
Была описана редкая форма острой почечной недостаточности, развившейся через 1—2 нед после неосложненных родов, получившая название послеродового гломерулосклероза. Эта форма болезни характеризуется необратимой быстропрогоессирующей почечной недостаточностью, хотя были описаны и менее тяжелые случаи Как правило, больные страдают сопутствующей микроангиопатической гемолитической анемией. Гистопатологические изменения в почках при этой форме почечной недостаточности неотличимы от аналогичных изменении, возникающих при злокачественной гипертензии или склеродермии. Патофизиология этого заболевания не установлена. Не существует также методов лечения больных, которые обеспечивали бы постоянный успех, хотя считается целесообразным применение гепарина.
Профилактика почечной недостаточности.
Профилактическое лечение заслуживает особого внимания из-за высоких показателей заболеваемости и смертности среди больных с острой почечной недостаточностью. Во время войны во Вьетнаме среди военнослужащих произошло пятикратное снижение показателей смертности, вызванной острой почечной недостаточностью, по сравнению с аналогичными показателями, имевшими место во время войны в Корее. Такое снижение смертности происходило параллельно с обеспечением более ранней эвакуации раненых с поля боя и более раннего увеличения объема внутрососудистой жидкости. Поэтому очень важно своевременно выявить больных с высоким развитием острой почечной недостаточности, а именно: больных с множественными травмами, ожогами, рабдомиолизом и внутрососудистым гемолизом; больных, получающих потенциальные нефротоксины; больных, подвергшихся хирургическим операциям, в ходе которых возникла необходимость во временном прерывании почечного кровотока. Особое внимание следует уделять поддержанию у таких больных оптимальных значений объема внутрососудистой жидкости, минутного объема сердца и нормального тока мочи. Осторожность при использовании потенциально нефротоксических лекарственных средств, раннее лечение в случае кардиогенного шока, сепсиса и эклампсии также могут снизить частоту развития острой почечной недостаточности.
Почечная недостаточность. Острая почечная недостаточность. Олигурия. Анурия. Полиурия. Нефротоксины.
Важнейшее условие работы почки - образование клубочкового фильтрата. Если его отделяется слитком мало, состояние канальцевых механизмов реабсорбции электролитов, глюкозы или аминокислот, а также секреции К+, Н + или аммиака уже не имеет значения. При недостатке фильтрата и адекватного потока жидкости в отдельных участках канальцев все связанные с ними процессы становятся неэффективными. Критическое сокращение объема клубочкового фильтрата может наступать внезапно (острая почечная недостаточность) или развиваться в процессе продолжительной болезни (хроническая почечная недостаточность).
Острая почечная недостаточность.
Причины этого функционального расстройства внепочечные. При нарушении (нередко - всего лишь кратковременном) кровоснабжения почки, вызванном либо потерей крови или жидкости, либо острой сердечной недостаточностью, количество клубочкового фильтрата иногда резко падает. При этом мочеотделение также сильно уменьшается (олигурия) или полностью прекращается (анурия). При стабилизации кровообращения почечный кровоток обычно скоро нормализуется, но сниженная скорость клубочковой фильтрации с олигурией или анурией могут сохраняться. В результате вещества, выводимые в норме с мочой, задерживаются в организме, и развивается уремия (см. ниже). Если некоторая остаточная фильтрация еще сохраняется, часто возникает полиурия, т.е. выделение повышенного объема мочи. В этом случае почка выводит наружу большую часть фильтрата, почти полностью утрачивая способность к реабсорбции и секреции электролитов, а также концентрированию или разбавлению мочи, т.е. к регуляции водно-солевого баланса организма. Все эти нарушения через несколько дней или недель постепенно исчезают, почти или вообще не отражаясь на морфологии почки .
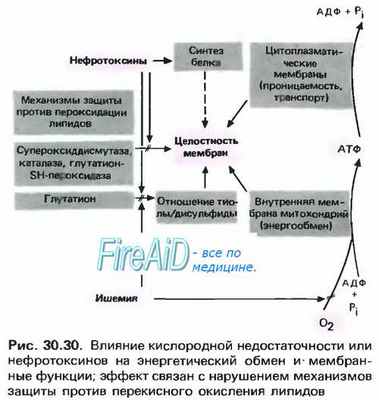
Острую почечную недостаточность вызывают не только нарушения кровоснабжения, но и некоторые яды, так называемые нефротоксины (например, аминогликозиды и тяжелые металлы). Предполагают, что основная ее причина при этом изменения клеточного метаболизма. В процессе аэробного обмена в клетках почек образуются агрессивные промежуточные продукты (типа супероксидных анионов и перекисей), подлежащие быстрой инактивации. Под действием ферментов супероксид-дисмутазы, каталазы и глутатион-БН-пероксидазы они восстанавливаются до спиртов. Ингибирование последнего фермента приводит к перекисному окислению липидов, а это, в свою очередь, к разрушению мембран (рис. 30.30)-как внутренних митохондриальных, на которых происходит синтез АТФ, так и клеточных со встроенными в них №+-К+-АТФазой и другими молекулярными структурами, участвующими в транспорте ионов. По сравнению с этим повреждением клеток, затрагивающим процессы образования и превращения макроэргических соединений, необходимых для канальцевого транспорта, уменьшение объема клубочкового фильтрата менее опасно с точки зрения поддержания жизнедеятельности. Низкая скорость клубочковой фильтрации иногда обусловлена механизмом обратной связи с канальцами.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Острая почечная недостаточность
ОПН (острая почечная недостаточность или острое почечное повреждение) – это клинический синдром, характеризующийся резким увеличением концентраций креатинина и мочевины в сыворотке крови выше нормы.
Важнейшим условием успешного лечения пациентов с острой почечной недостаточностью является ранняя диагностика. В ветеринарном центре «Астин» пациентов с подозрением на острую почечную недостаточность госпитализируют в ОРИТ. Внедренные в клиническую практику широкий спектр эффективных антибактериальных препаратов, новые подходы к гемодинамической, антиоксидантной терапии и респираторной поддержки привели к увеличению количества пациентов, которые с положительной динамикой преодолевают кризис острой почечной недостаточности.
Классификация
- Преренальная – снижение почечного кровотока;
- Ренальная – непосредственное повреждение паренхимы почек;
- Постренальная – закрытие просвета мочевыводящих путей.
Причины
- Почечная недостаточность - синдром, возникающий на фоне сопутствующих заболеваний, уже поразивших мочеполовую систему (нефроз, пиелонефрит, мочекаменная болезнь и другие патологии) или вследствие стремительного развития патологического процесса (например, ОЗМ, отравление нефротоксинами, инфекционные заболевания - лептоспироза).
- Почечная саморегуляция у животных, также, как и у людей, зависит от баланса расширения приносящих артериол, которую вызывают оксид азота и простагландины, и сужения выносящих артериол под воздействием ангиотензина-2. Если среднее давление держится ниже 70 мм рт.ст., то саморегуляция нарушается, и СКФ уменьшается пропорционально его снижению.
- Лекарственные препараты, которые взаимодействуют с этими медиаторами (НПВС или селективные ингибиторы ЦОГ-2, ингибиторы АПФ или АРА), способны вызвать преренальную острую почечную недостаточность.
- Наиболее частой ренальной причиной ОПН у животных является острый некроз канальцев. Он возникает в результате длительного течения одного и того же патофизиологического процесса, который приводит к преренальной гипоперфузии. Другой ренальной причиной острой почечной недостаточности является сепсис.
- Обструктивная нефропатия начинается как острая почечная недостаточность относительно редко, поэтому её важно своевременно распознать, поскольку быстрая диагностика и своевременно начавшееся лечение помогут улучшить или даже полностью восстановить функционирование почки.
Симптомы острой почечной недостаточности могут быть разными:
- уменьшение объёма мочи (олигурия) или её полное отсутствие (анурия)
- острая сердечная недостаточность при преренальной ОПН
- острый гастроэнтерит (например, при отравлении солями тяжелых металлов)
- апатия и общая слабость животного
- понижение температуры тела животного
- диспепсические расстройства (рвота, диарея, снижение или отсутствие аппетита)
- появление отеков
- изменения цвета слизистых (бледность или покраснение)
Для ранней диагностики ОПН в ветеринарном центре «Астин» применяются лабораторные экспресс-методы: определение уровня креатинина, калия и мочевины в крови.
Жизнеугрожающие факторы ОПН
К олигурии и анурии могут быстро присоединяться симптомы внеклеточной (характерезуется полостными и периферическими отёками), а после и внутриклеточной гипергидратации (отёк мозга, лёгких, острая левожелудочковая недостаточность). Такие жизнеугрожающие состояния невозможно разрешить амбулаторно. Для оказания помощи данному пациенту требуется стационарное лечение и командная работа ветеринарных врачей разных специальностей.
Знаковым признаком ОПН является азотемия – повышение концентрации азота в крови. Чем быстрее при ОПН прогрессирует азотемия, тем тяжелее протекает ОПН.
При олигурической и анурической ОПН развивается гиперкалиемия – повышение содержания калия в сыворотке до уровня более 5,5 мэкв/л. Критическая (жизнеугрожающая) гиперкалиемия может развиться в течение первых суток болезни и определить темп нарастания уремии. В ветеринарном центре «Астин» в ОРИТ для выявления гиперкалиемии и последующего контроля уровня калия проводят биохимический мониторинг с забором сыворотки крови, а также регистрируют его изменения по ЭКГ.
При выраженных нарушениях кислотно-основного состояния с большим дефицитом бикарбонатов и снижением кислотности крови усугубляются нарушения сердечного ритма, вызванные гиперкалиемией, присоединяются шумное дыхание Куссмауля и другие признаки поражения центральной нервной системы. Для острой почечной недостаточности характерно тяжёлое угнетение функций иммунной системы.
К ОПН может присоединяться респираторный дистресс-синдром. Он проявляется острой дыхательной недостаточностью с ухудшением легочного газообмена и изменениями в лёгких (интерстициальным отёком, множественными ателектазами). Также может развиваться бактериальная пневмония. Такие пациенты категорируются как тяжелые и располагаются в стационаре ОРИТ с надлежащим круглосуточным аппаратным мониторингом.
Диагностика ОПН
Первым этапом диагностики является сбор анамнеза при поступлении пациента на прием к врачу. В ходе беседы врач предварительно на основании анамнеза дифференцирует анурию (отсутствие поступления мочи в мочевой пузырь) от острой задержки мочи. В отсутствии мочи в мочевом пузыре убеждаются с помощью ультразвукового исследования. Экспресс – диагностика биохимических показателей позволяет определить уровень креатинина, мочевины и калия сыворотки крови.
Последующим этапом диагностики устанавливают форму ОПН. В первую очередь исключают обструкцию мочевых путей с помощью ультразвуковых и рентгенологических методов диагностики. Также проводят лабораторное исследование мочи (если моча не содержит свободной крови в своем составе).
Когда врачи исключат преренальную острую почечную недостаточность, то устанавливают форму ренальной ОПН. Это возможно осуществить на основании анализа мочи по присутствию в ней эритроцитарных и белковых цилиндров (свидетельствует о поражении клубочков). Наличие эозинофилов и полиморфно-ядерных лейкоцитов характерно для острого тубулоинтерстициального нефрита.
На заключительных этапах диагностики рекомендуется проведение биопсии почки.
Лечение ОПН
При лечении постренальной острой почечной недостаточности устраняют обструкцию и восстанавливают нормальный отток мочи. После этого постренальная ОПН в большинстве случаев пропадает.
При диагностированной преренальной острой почечной недостаточности устраняются факторы, которые вызвали острую сосудистую недостаточность или гиповолемию, отменяют препараты, приведшие к преренальной ОПН. Для выведения из шока и восполнения объема циркулирующей крови внутривенно проводят инфузионную терапию кристаллоидными и коллоидными растворами, раствора альбумина. При кровопотере переливают цельную кровь или эритроцитарную массу.
Если ОПН является гипонатриемия и дегидратация, внутривенно вводят кристаллоидные растворы. Инфузионная терапия в ОРИТ проводится под контролем диуреза и мониторингом давления. Пациентам с некоторыми вариантами ренальной ОПН в терапию добавляют антибиотики, иммунодепрессанты.
Предупредить развитие почечной недостаточности у животного не всегда представляется возможным.
Однако при подозрении на нарушение работы органов мочевыделительной системы рекомендуется обратиться в ветеринарную клинику.
Острая почечная недостаточность
Острая почечная недостаточность (ОПН) — внезапно возникающее и преимущественно обратимое нарушение функции почек. Острая почечная недостаточность — опасное для жизни состояние, которое требует неотложной помощи в отделении интенсивной терапии. Для борьбы с ОПН нужно устранить причину ее появления, нормализовать баланс воды и электролитов, ликвидировать осложнения. Синдром сопровождается быстро нарастающей интоксикацией организма продуктами азотистого обмена и признаками тяжелых нарушений водно-электролитного баланса. Частота встречаемости невысока — от 0,18% до 0,28% в среднем в популяции, но острая недостаточность почек не теряет своей актуальности. Болезнь крайне быстро прогрессирует, сопровождается множественными нарушениями работы организма, без лечения имеет высокий риск летального исхода.
Чаще всего острая почечная дисфункция возникает у госпитализированных пациентов, особенно среди групп людей, нуждающихся в гемодиализе или находящихся в критическом состоянии. Мужчины и женщины болеют одинаково часто, у пожилых людей риск ОПН в 5 раз выше, по сравнению с молодыми пациентами.
Причины острой почечной недостаточности
По причинам возникновения острая недостаточность почек подразделяется на 3 формы:
- Преренальная ОПН. Почечная дисфункция формируется из-за нарушения кровообращения в органе. Симптомы почечной недостаточности могут быть вызваны кровопотерей, травматическим шоком, инфекционно-токсическим шоком, обезвоживанием при массивных ожогах или кишечных инфекциях.
- Ренальная ОПН. Этот вид ОПН вызван прямым повреждением почек и в 75% случаев он вызван некрозом почечных канальцев. Синдром возникает как острое осложнение шоковых состояний, а также при отравлении токсинами и лекарственными средствами. В 25% ситуаций ренальная форма недостаточности вызвана гломерулонефритом и интерстициальным нефритом.
- Постренальная ОПН. Этот вид болезни провоцирует острая задержка оттока мочи из лоханок почки у пациентов с мочекаменной болезнью. Реже причиной выступают забрюшинные опухоли, спайки между органами брюшной полости после хирургического лечения или хронических воспалительных процессов.
Независимо от вида ОПН, основной фактор повреждения — острая почечная ишемия, которая запускает шоковую перестройку кровотока, нарушает процессы обезвреживания и выведения токсинов.
Симптомы и стадии острой почечной недостаточности
У 90% мужчин и женщин почечная недостаточность имеет типичное течение с последовательной сменой 4 фаз:
- начальная;
- олигоанурическая;
- фаза полиурии (восстановления диуреза);
- период выздоровления.
На начальной стадии специфические признаки отсутствуют, поэтому диагностика затруднена. Пациенты могут ощущать слабость, сонливость, тошноту, но часто эти симптомы игнорируются либо остаются незамеченными на фоне более острых проявлений основного заболевания. При МКБ на первый план выходят признаки почечной колики, при интоксикациях человека больше беспокоят расстройства ЖКТ, а при шоковых состояниях клиническая картина развивается так быстро, что период предвестников теряется.
Главный симптом второй стадии ОПН — уменьшение выделения мочи менее 500 мл в сутки. При этом в крови накапливается большое количество продуктов метаболизма и изменяется содержание микроэлементов. Кожа и слизистые оболочки пациента становятся сухими, пульс ускоряется, артериальное давление снижается. Нередко возникают боли и судороги в мышцах, затруднения дыхания, спазм гортани, кишечная непроходимость. Больной находится в состоянии угнетенного сознания, тяжесть психических нарушений определяется причиной дисфункции почек. Вторая фаза почечной недостаточности продолжается от нескольких дней до 4-6 недель, хотя продолжительная олигурия более характерна для пожилых мужчин и женщин с множественными сопутствующими заболеваниями.
При успешном лечении, когда острая недостаточность почек переходит в третью фазу развития, у пациентов постепенно увеличивается диурез. Количество суточной мочи превышает 2-2,5 л, она имеет небольшую плотность. Длительность симптомов полиурии составляет до 2 недель, а у женщин с акушерской патологией эта фаза может немного удлиняться из-за медленного восстановления работы почек.
Стадия восстановления является наиболее продолжительной: чтобы почечная функция пришла в норму, потребуется от 6 до 12 месяцев. Все это время у пациентов могут быть остаточные симптомы недостаточности почек в виде слабости, одышки, функциональных нарушений работы сердца.
Методы диагностики ОПН
Острая почечная дисфункция диагностируется без труда благодаря ярким симптомам олигоанурической стадии. Грамотный врач определяет ее уже при первичном осмотре пациента, а дополнительные исследования назначаются для уточнения тяжести нарушений здоровья.
При первичной диагностике врач обращает внимание на такие признаки:
- состояние водного баланса по степени упругости и гидратации кожного покрова и слизистых оболочек;
- наличие геморрагических или других высыпаний на коже;
- состояние нервной системы по степени сохранности рефлексов, уровню сознания, внешнему виду глазного дна;
- работу сердечно-сосудистой системы по данным измерения АД, подсчета пульса, перкуссии и аускультации сердца;
- состояние органов брюшной полости, в том числе возможность острой хирургической или акушерско-гинекологической (у женщин) патологии.
Недостаточность почечной функции подтверждают данными лабораторной диагностики. Основной метод — биохимический анализ крови с определением показателей общего белка, креатинина, мочевины, калия, натрия, кальция, фосфора. Для подбора правильного лечения может потребоваться расширенное обследование:
- общий анализ мочи (при наличии мочевыделения);
- биохимический анализ мочи;
- общий анализ крови;
- показатели свертывающей системы крови;
- иммунологические тесты на уровень комплемента, ревматоидного фактора, антинуклеарных антител — если почечная недостаточность предположительно вызвана нефрологическим заболеванием;
- УЗИпочек, мочеточников и мочевого пузыря;
- КТ забрюшинного пространства и органов малого таза.
Для упрощения диагностики организация KDIGO в 2012 году предложила использовать 3 основных симптома:
- увеличение уровня креатинина в сыворотке крови на о,3 мг/до и более за 48 часов;
- повышение креатинина в крови более чем в 1,5 раза от исходного уровня за последние 7 дней;
- показатель диуреза менее 0,5 мл/кг/час в течении 6 и более часов.
Если у пациента есть хотя бы один из вышеназванных симптомов, то острая недостаточность функции почек присутствует со 100% вероятностью, и лечение нужно начинать в кратчайшие сроки.
Лечение острой почечной недостаточности
Острая почечная дисфункция требует неотложной помощи. Пациента госпитализируют в отделение реанимации и интенсивной терапии, где можно провести полноценное лечение. На стадии начальных признаков основной задачей врачей является устранение причины ОПН. С этой целью применяют:
- восполнение водно-электролитного баланса внутривенными инфузиями;
- промывание ЖКТ, применение энтеросорбентов и антидотов, если у пациента острая интоксикация;
- проведение гемосорбции или плазмафереза для быстрого удаления токсинов из крови;
- постановку трансуретрального катетера или экстренную операцию для удаления камней из мочевыводящих путей.
При снижении выделения мочи на втором этапе почечной недостаточности рекомендуется назначение диуретиков, которые борются с гипергидратацией организма. Чаще всего используют препараты из группы петлевых диуретиков, чтобы получить быстрый эффект. По показаниям проводится антикоагулянтная и антиагрегантная терапия, чтобы улучшить кровоснабжение почек. Симптоматическое лечение может включить витаминно-минеральные комплексы, применение гастропротекторов, адекватное обезболивание, назначение противорвотной терапии.
После ликвидации признаков острой недостаточности почек пациентам назначается диспансеризация у нефролога или уролога для контроля работы почек и основных показателей крови. Особенно это касается больных с длительным периодом олигоанурии, при котором со временем может сформироваться хроническая почечная недостаточность. Пристальному наблюдению подлежат люди с сопутствующей патологией, например, при мочекаменной болезни или при аденоме простаты у мужчин.
С помощью своевременного и комплексного лечения в НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина врачам удается быстро восстановить почечную функцию и убрать патологические симптомы ОПН. Чем раньше пациент поступает в клинику, тем проще определить причину недостаточности органа и тем выше шансы на успешное выздоровление без отдаленных осложнений.
Филиалы и отделения, в которых лечат острую почечную недостаточность
НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Почечная недостаточность. Острая почечная недостаточность. Олигурия. Анурия. Полиурия. Нефротоксины.
В статье представлен обзор литературы по острой почечной недостаточности у новорожденных: эпидемиология, этиология, патогенез, клинические проявления, принципы лечения.
Acute renal failure in newborns
This paper presented reviews the literature on acute renal failure in infants: epidemiology, etiology, pathogenesis, clinical manifestations, treatment guidelines.
Острая почечная недостаточность (ОПН) представляет собой резкое снижение функции почек, которая приводит к задержке продуктов азотистого обмена и нарушением водно-электролитного и кислотно-щелочного баланса. Первое консенсусное определение, выработанное в 2005 году на конференции Acute Kidney Injury Network (Амстердам), в которой участвовали представители нефрологических обществ всего мира, а также ключевые эксперты в проблемах ОПН у взрослых и детей предлагает использование термина «острое повреждение почек» (ОПП, acute kidney injury — AKI) вместо термина «острая почечная недостаточность», и сохранение термина «ОПН» только для наиболее тяжелых случаев острого повреждения почек [1, 2].
Острое повреждение почек (ОПП) определяется как сложный полиэтиологический синдром, который клинически характеризуется быстрым нарастанием концентрации креатинина: от несколько повышенных значений до собственно ОПН [1]. Более точно, ОПП представляет собой резкое, на протяжении менее 48 часов, нарастание креатинина плазмы более чем на 50% (относительные значения); и/или объективно отмеченная олигурия (снижение диуреза до значений менее 0,5 мл/кг/час в течение более чем 6 часов) [1, 2].
ОПН характеризуется острым (в принципе обратимым) нарушением всех функций почек, вызывающим тяжелые расстройства гомеостаза: азотемию, ацидоз, электролитный дисбаланс, нарушение выведения жидкости. Основные клинические признаки ОПН — резкое снижение объема мочи, повышение уровня креатинина (рост мочевины присоединяется позже).
Предрасполагают к развитию ОПН в неонатальном периоде физиологические особенности почек у новорожденного. Почки новорожденного имеют дольчатое строение, отличаются низкой скоростью клубочковой фильтрации (20 мл/мин), ограниченной способностью к выведению жидкости и др. В первые двое суток жизни физиологическая олигурия наблюдается практически у всех здоровых новорожденных (объем мочи — не менее 0,5 мл/кг/ч, нормальная частота мочеиспускания — 2-6 раз; в последующем — 5-20 раз). В первые сутки ребенок может вообще не мочиться; но если этого не происходит на 3-и сутки, надо бить тревогу [3]. Патологической считается олигурия, при которой в первые двое суток мочи выделяется менее 0,5 мл/кг/ч, а до конца 1-й недели — менее 1 мл/кг/ч. Особенности физиологии почек в неонатальном периоде обычно не позволяют диагностировать ОПН у новорожденных в первые двое суток жизни. И лишь с 3-го дня жизни при снижении диуреза (
Этиология ОПН у неонатальном периоде. В 85% случаев ОПН обусловлена преренальными причинами, в 12% — поражением почечной паренхимы (ренальные причины), в 3% — хирургической патологией (постренальные причины). Также необходимо подчеркнуть роль некоторых препаратов, широко применяемых в современной неонатологии, — нестероидных противовоспалительных средств (индометацин), аминогликозидов (гентамицин, амикацин), фуросемида, эналаприла [8, 9].
В зависимости от возраста ребенка происходит смена главенствующих этиологических факторов. Таким образом, первый месяц жизни условно делят на 3 периода [10]:
- до 4-го дня жизни преобладает функциональная почечная недостаточность, которая осложняет течение тяжелой асфиксии у новорожденных, синдром дыхательных расстройств (СДР), ранний сепсис;
- в 5–10-й дни жизни проявляются последствия перенесенной гипоксии, синдрома диссеминированного внутрисосудистого свертывания (ДВС) в виде канальцевого или коркового некроза почек, разворачивается симптоматика почечной недостаточности вследствие тромбоза почечных артерий и агенезии почек;
- с конца 2-й недели жизни роль играют двусторонние пороки развития почек (поликистоз, гидронефроз и мегауретер), а также воспалительные процессы в мочевых органах (апостематозный нефрит, вторичный пиелонефрит).
Патогенез почечной недостаточности в период новорожденности. Повреждение ткани почек, прежде всего, связано с гипоксией, сопровождающей асфиксию в интранатальном периоде, и СДР. Гипоксия вызывает нейроэндокринные изменения (гиперальдостеронизм, увеличение секреции ренина, антидиуретического гормона и др.), которые в конечном итоге приводят к вазоконстрикции и нарушению перфузии почек. Процесс усугубляют метаболический ацидоз и синдром ДВС, являющиеся обязательными спутниками глубокой гипоксии. Вследствие этих нарушений развивается олигоанурия с сопутствующими нарушениями метаболизма. Резкое снижение почечного кровотока характерно также для септицемии при стрептококковом и грамотрицательном сепсисе, протекающем по типу септического шока [9]. Почечная вазоконстрикция и гипоперфузия сочетаются с внутрипочечным шунтированием прежде всего области коркового вещества; в результате этого сочетания повреждаются локализующиеся там проксимальные канальцы большинства нефронов. Эпителий канальцев дистрофируется и гибнет, что сочетается с выраженным интерстициальным отеком почки и возникновением анурии. При тромбозе почечных артерий, который развивается при введении гипертонических растворов в сосуды пупочного канатика, значительной и быстрой физиологической убыли массы тела, септицемии может произойти гибель всей паренхимы почки [3].
Несмотря на значительное увеличение числа новорожденных с урологическими заболеваниями (что связано в первую очередь с улучшением их диагностики, в том числе и пренатальной), развитие ОПН у данного контингента больных является редкостью и встречается в следующих случаях [11]:
- тяжелая двухсторонняя обструктивная уропатия (III-IV степеней с обеих сторон) независимо от вида патологии (чаще гидронефроз, реже мегауретер);
- дисплазия почечной ткани (чаще эхографически дифференцируемые кисты) на фоне тяжелой двухсторонней обструктивной уропатии (II-IV степеней с обеих сторон) независимо от вида патологии (чаще мегауретер, реже гидронефроз);
- гипоплазия с дисплазией почечной ткани на фоне тяжелой двухсторонней обструктивной уропатии (II-IV степеней с обеих сторон) независимо от вида патологии (чаще мегауретер, реже гидронефроз);
- тяжелые воспалительные заболевания (двухсторонние пиелонефрит, уретерит, цистит) на фоне двухсторонней обструктивной уропатии (II-IV степеней с обеих сторон) независимо от вида патологии (чаще мегауретер в сочетании с дисплазией почечной ткани, реже гидронефроз);
- односторонние изменения, аналогичные вышеперечисленным, при нефункционирующей (или отсутствующей) контралатеральной почке.
В генезе почечной недостаточности при обструктивной уропатии важная роль принадлежит нарушению уродинамики и повышению давления внутри лоханок и канальцев, затем возникает атрофия эпителия дистальных канальцев, снижение почечного кровотока, что приводит к нарушению концентрационной, натрийурической и ацидурической функций почек. Азотемия проявляется только в тех случаях, когда есть сочетанная дисплазия почечной ткани или присоединяется инфекция. Почечную недостаточность при урологических заболеваниях усугубляет вторичный пиелонефрит, который при двустороннем процессе может вызвать декомпенсацию функций почек. При аномалии почек с односторонней локализацией нарушаются функции обеих почек. Условиями, которые предрасполагают к бактериальному процессу при обструктивной уропатии, являются повышение внутрипочечного давления и сопровождающая его усиленная экссудация в мозговом слое почки, что обусловливает лимфатический и венозный стаз. Урогенный (при пузырно-лоханочных рефлюксах) или гематогенный сепсис может привести у новорожденных к апостематозному нефриту. Эмболия артериол коркового слоя почки (наиболее васкуляризованного слоя) ведет к появлению гнойно-некротических участков или апостем на поверхности почек. Нарушение кровообращения еще больше усиливается за счет воспалительного отека, что в легких случаях заканчивается тубулоинтерстициальным синдромом, в тяжелых — некрозом коркового вещества почки [3, 9].
Как было сказано выше, у новорожденных почечная недостаточность может быть лекарственного происхождения на фоне применения аминогликозидов или рентгеноконтрастных веществ. Нефротоксическое действие аминогликозидов (гентамицина, амикацина, бруламицина и др.) связано с повреждением клубочкового аппарата. По данным ряда авторов, азотемия и гиперкреатининемия на фоне применения этих препаратов сочетается с повышением активности энзимов канальцевого эпителия, что свидетельствует о его повреждении. Нефротоксичность йодсодержащих рентгеноконтрастных веществ объясняется их высокой осмолярностью (1300-1950 мосм/л), которая приводит к резкому повышению осмолярности плазмы с развитием внутричерепных кровоизлияний (у недоношенных детей), тромбозов почечных артерий, некрозу коркового вещества почек у новорожденных [3, 8].
Диагностика ОПН. Ведущая роль в оценке причины ОПН у новорожденных принадлежит ультразвуковому исследованию. Нарушения ренальной гемодинамики при ОПН новорожденных крайне вариабельны, и количественные показатели артериального ренального кровотока должны оцениваться только в совокупности с другими эхографическими данными (табл. 1):
- При ультразвуковом исследовании при преренальной ОПН почки нормальных или немного увеличенных размеров, кортикомедуллярная дифференцировка нечеткая или отсутствует, наблюдается отек тканей в воротах почек и (или) стенок лоханок в виде их резкого утолщения и понижения эхогенности. Интраренальный сосудистый рисунок обеднен. Необходимо отметить сложность качественной оценки сосудистого рисунка у больных: малые размеры органов и очень высокая частота сердечных сокращений делают затруднительной адекватную визуализацию сосудистого рисунка [11].
- Основной причиной ОПН ренального генеза у новорожденных являются варианты дисплазии почек по типу поликистоза инфантильного типа. Появление ОПН уже в периоде новорожденности встречается редко, является крайне неблагоприятным фактором, свидетельствующим о тяжелейшем поражении почечной паренхимы. В наиболее тяжелых случаях почки резко увеличены в размерах, занимают собой практически весь значительно увеличенный в размерах живот ребенка. Эхографическая структура почек резко изменена, практически не прослеживается нормальная почечная паренхима, которая в таких случаях представлена совокупностью разного размера кистозных включений. Сосудистый рисунок выглядит хаотичным, типичное сосудистое дерево не прослеживается.
- ОПН у новорожденных с урологическими заболеваниями встречается нечасто, этот вид ОПН относится к постренальному варианту , однако неизбежное поражение почечной паренхимы фактически заставляет считать его смешанным. Резкое снижение почечной функции не позволяет выполнить у таких детей экскреторную урографию, традиционно являющуюся облигатным исследованием в детской урологии, и результат ультразвукового исследования становится определяющим. Во всех случаях паренхима почек резко изменена: значительно диффузно истончена, либо содержит множественные кистозные или мелкоточечные включения. Эхографическим признаком дисплазии почечной ткани у новорожденных с обструктивными уропатиями следует считать выраженное диффузное повышение эхогенности паренхимы почек на фоне утраты кортикомедуллярной дифференцировки, особенно в совокупности с уменьшением размеров почек.
Показатели ренального кровотока у новорожденных с преренальной и постренальной ОПН и у здоровых детей (Е.Б. Ольхова, 2004)
Читайте также:
