Поджелудочная железа и печень при туберкулезе. Желудок при туберкулезе.
Добавил пользователь Дмитрий К. Обновлено: 30.01.2026
Клиника факультетской хирургии №1 лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова
ГБОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава РФ, Москва, Россия
Кафедра хирургии Первого московского государственного медицинского университета им. И.М. Сеченова
кафедра анатомии человека, «Первый московский государственный медицинский университет им. И.М. Сеченова», Москва, Россия
Туберкулез поджелудочной железы
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2018;(12): 122‑125
В статье проанализированы распространенность, факторы риска развития первичного туберкулеза поджелудочной железы, а также его клиническая симптоматика, результаты инструментальных исследований и лабораторной диагностики. Авторы сделали акцент на особенностях дифференциального диагноза со злокачественными поражениями поджелудочной железы и подчеркнули необходимость использования наиболее информативных методов — эндоcкопического УЗИ и тонкоигольной аспирационной биопсии.
В брюшной полости в инфекционный процесс чаще всего вовлекаются лимфатические узлы, селезенка, брюшина, печень, толстая, тощая кишка, аппендикс, пищевод, двенадцатиперстная и сигмовидная кишка. Специфическое поражение поджелудочной железы туберкулезом встречается редко даже в эндемичных регионах. В развивающихся странах на его долю относят менее 5% всех случаев [1]. Как правило, это осложнение милиарного туберкулеза у пациентов с вирусным иммунодефицитом. Изолированный панкреатический туберкулез — явление сравнительно редкое даже у иммунокомпрометированных лиц. У ВИЧ-инфицированных пациентов туберкулез поджелудочной железы встречается в 0,46% случаев (на основании результатов УЗИ) [4]. Среди панкреатических заболеваний, требующих госпитализации, туберкулез составляет 0,17% [5]. Впервые панкреатический туберкулез был описан O. Auerbach в 1944 г. [6]. Но даже среди 1656 вскрытий ему не удалось обнаружить изолированное поражение железы, при этом вовлечение ее в имеющийся инфекционный процесс установлено в 4,7% случаев.
Редкость панкреатического туберкулеза связывают с забрюшинным расположением органа, его защищенностью от прямого воздействия факторов окружающей среды [7], а также с ферментной защитой поджелудочной железы (способность липазы и дезоксирибонуклеазы противостоять внедрению возбудителя). Есть сведения о том, что панкреатическая секреция имеет противотуберкулезный эффект in vitro [8]. Таким образом, туберкулез поджелудочной железы обычно представляет собой осложнение милиарного туберкулеза и характерен для лиц с внешнесекреторной недостаточностью и сниженным иммунным статусом.
Существует несколько вариантов вовлечения поджелудочной железы в патологический процесс: через лимфатическую систему, посредством гематогенного распространения из очагов инфекции, эндогенная реактивация спящих микобактерий при иммуносупрессии, токсико-аллергическая реакция железы в условиях генерализованного туберкулеза — «сопутствующий панкреатит». Во время лечения туберкулеза может возникнуть также лекарственный панкреатит, индуцированный изониазидом [9].
Панкреатический туберкулез способен имитировать различные заболевания поджелудочной железы (кистозная неоплазия, панкреатит, воспалительные псевдокисты, лимфома), демонстрируя особое сходство со злокачественными новообразованиями. Пациенты предъявляют жалобы на боль, дискомфорт в животе, рвоту, желтуху, лихорадку, потерю аппетита, ночную потливость и снижение массы тела в разных сочетаниях. S. Saluja и соавт. [10] определили, что чаще всего пациентов беспокоят боль в животе, подпеченочная желтуха и снижение массы тела. Помимо этого, часто выявляют лихорадку, признаки желудочно-кишечного кровотечения, острого панкреатита, портальную гипертензию, железодефицитную анемию. Принимать во внимание возможность специфического туберкулезного поражения следует также при выявлении перипанкреатического лимфаденита.
F. Xia и соавт. [11] обобщили имеющиеся наблюдения в Китае и пришли к выводу, что панкреатический туберкулез встречается в основном у молодых женщин (возрастная группа 21—40 лет); большинство пациентов имеют туберкулез в анамнезе или пребывали в эндемичных регионах; в клинической картине доминируют боль в животе (75—100%), анемия, лихорадка и ночная потливость (50%), снижение массы тела (69%), реже встречаются механическая желтуха (30%) и боль в поясничной области (31—40%).
Мы нашли в международной литературе за 2013—2018 гг. [12—53] описание 53 пациентов с иной гендерной зависимостью, чем в [11] (31 мужчина и 22 женщины). Средний возраст больных составил 38,8 года (15—95 лет). Наиболее частыми жалобами были боль в животе разной локализации (эпигастральная область, правый верхний квадрант живота, околопупочная область, иррадиация боли в спину, правое надплечье) — 44 (83%) из 53, потеря массы тела — 32 (60,4%), желтуха — 30,2%, рвота —15,1%, тошнота — 7,5%. Среди жалоб, ассоциируемых с туберкулезом, в 20 (37,7%) случаях описана лихорадка, ночная потливость (11,3%), кашель (5,7%). В одном случае фигурировали жалобы лишь на генерализованную миалгию. По данным анамнеза, 2 пациента контактировали с больными туберкулезом (туберкулез легких у родственников), 4 перенесли туберкулез (туберкулез легких у 2, в том числе ранее оперированный у 1; шейный туберкулезный лимфаденит у 1, в одном случае форма и локализация не указаны). Сахарный диабет был у 3 (5,7%) человек, ВИЧ-инфицированы 2 (3,77%).
K. Tan и соавт. [54] отметили, что о первичном туберкулезе поджелудочной железы следует думать, если пациент проживает в эндемичной области, пребывал в зонах широкого распространения туберкулеза (военный туберкулез), находится в состоянии иммунодефицита.
Для выявления специфической инфекции поджелудочной железы используют различные методы визуализации. Панкреатический туберкулез может проявляться солидным или кистозным образованием, абсцессом, острым или хроническим панкреатитом. Формирование туберкулезных абсцессов свойственно ВИЧ-инфицированным пациентам, что связывают с более высокой микробной нагрузкой и сниженным иммунным статусом. Локализован патологически измененный участок железы чаще всего в области ее головки, реже в хвосте и в теле.
С помощью УЗИ, КТ, МРТ можно уточнить локализацию поражения, состояние перипанкреатических лимфатических узлов, однако трудно исключить злокачественность. УЗИ позволяет определить изменение эхоструктуры железы, гипоэхогенный или гетерогенный участок, фокальное или диффузное увеличение органа, признаки перипанкреатической, портальной, парааортальной и другой лимфаденопатии, дилатацию билиарных протоков [12, 21].
Ткань может быть гипоэхогенна или гетерогенна при УЗИ, гиподенсна при К.Т. Выявляют расширение главного протока поджелудочной железы и перипанкреатическую лимфаденопатию нередко с центральным некрозом и формированием конгломератов лимфатических узлов. Вследствие формирования образования в железе и парапанкреатической лимфаденопатии развивается сдавление желчных протоков, происходит тромбоз воротной вены [24, 25].
На КТ и МРТ панкреатический туберкулез чаще всего представляет собой гетерогенные очаги. МРТ в Т1-взвешенном изображении демонстрирует туберкулезные участки как гипоинтенсивные, в Т2 — как гиперинтенсивные с некротическими фокусами внутри. Подобные изменения неспецифичны. ПЭТ-КТ показывает захват фтордезоксиглюкозы, по интенсивности сопоставимый с неоплазией. Это продемонстрировано в 5 (9,4%) случаях [19, 44].
В анализах крови отмечаются повышенный уровень СОЭ 15,1%, анемия 18,9% (в том числе хроническая анемия, которая разрешилась после лечения противотуберкулезными препаратами). Антиген С.А. 19−9 используют в качестве онкомаркера при злокачественных новообразованиях желудочно-кишечного тракта. Повышенный уровень антигена может наблюдаться и при некоторых доброкачественных заболеваниях. В ряде случаев увеличение его уровня до характерного для малигнизации можно встретить при панкреатическом туберкулезе, что еще более затрудняет его диагностику. Если, помимо этого, есть КТ-признаки опухолевого поражения и результаты гистологического исследования сомнительны, то скорее всего встанет вопрос о необходимости панкреатодуоденэктомии по поводу аденокарциномы поджелудочной железы. Повышенный уровень CA 19−9 был выявлен у 4 (7,5%) пациентов [17, 24, 40, 43].
При эндоскопическом УЗИ и панкреатический туберкулез, и злокачественное новообразование выглядят в большинстве случаев как гипоэхогенный участок. Для определения характера изменений и постановки диагноза необходима прицельная тонкоигольная биопсия. Результаты этого исследования всецело зависят от опыта эндоскописта и патолога. Туберкулезное поражение при эндоскопическом УЗИ с использованием эластографии выглядит как более плотный участок по сравнению с окружающей тканью [4, 14, 29, 37, 39, 40, 46].
Дифференциальную диагностику панкреатического туберкулеза проводят с несколькими заболеваниями. Так, простые кисты поджелудочной железы часто существуют бессимптомно, они гиподенсны на КТ, гипоинтенсивны на Т1-взвешенном изображении и гиперинтенсивны или неоднородны на Т2 МРТ. Это могут быть врожденные заболевания, проявления хронического панкреатита, поэтому следует искать кальцификацию, воспалительные изменения. Кистозные образования могут содержать септы, их перегородки могут быть хорошо видны, кальцинированы, образование кажется гетерогенным. Первичные кистозные опухоли — это серозная и муцинозная цистаденома, внутрипротоковая папиллярная муцинозная опухоль. Серозная цистаденома часто располагается в головке поджелудочной железы, ее микрокисты малого размера, в 20—30% случаев можно увидеть центральную кальцификацию. Такие цистаденомы в основном обнаруживают у женщин старше 60 лет. Кисты муцинозной цистаденомы крупные, расположены в основном в хвосте или теле железы. Часто встречаются у женщин в возрасте 40—60 лет. Внутрипротоковая папиллярная опухоль объединяет макро- и микрокисты, ее связь с протоком железы выявляется при магнитно-резонансной холангиопанкреатографии. Псевдопапиллярные опухоли могут со временем приобретать кистозный компонент [12, 45, 51].
Дифференциальный диагноз со злокачественным новообразованием поджелудочной железы очень сложен. Патогномоничных признаков нет. Боль в животе, снижение массы тела, визуализируемая масса и сдавление соседних органов и кровеносных сосудов не только не позволяют исключить, но и, скорее, склоняют к диагнозу злокачественной опухоли. При этом туберкулиновые тесты могут быть отрицательными, в особенности у пациентов с дефицитом питания. Не специфичны и определяемые практически в 50% случаев умеренная анемия, лимфоцитопения, повышение СОЭ, активности АЛТ, АСТ и щелочной фосфатазы. Сосудистая инвазия, нередко упоминаемая как признак малигнизированной опухоли, зачастую фигурирует и при панкреатическом туберкулезе [55]. При этом выявляют поражение как артериальных стволов, так и магистральных вен. Характерное для злокачественного новообразования перитонеальное распространение (карциноматоз) в ряде случаев наблюдают и при прогрессирующем абдоминальном туберкулезе [56]. Поэтому диагноз устанавливают лишь после гистологического исследования при тонкоигольной аспирации под эндоскопическим УЗ-контролем или при диагностическом этапе хирургического вмешательства по поводу предполагаемой опухоли. По данным литературы [13], в 60—100% случаев больным панкреатическим туберкулезом изначально был поставлен диагноз рака поджелудочной железы, и в 45—86% случаев потребовалось хирургическое вмешательство для определения диагноза. Тонкоигольная аспирация под контролем эндоскопического УЗИ в ряде случаев позволяет избежать лапаротомии и панкреатодуоденальной резекции. В отличие от чрескожной биопсии, оно имеет более высокую диагностическую точность — 76,2% [4]. Это чувствительный и наиболее предпочтительный метод диагностики [14, 42, 52, 53].
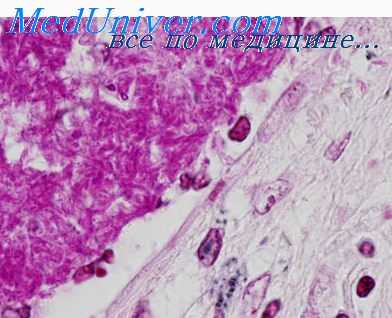
Микроскопические черты туберкулеза — эпителиоидно-клеточные гранулемы с казеозным некрозом в центре и макрофагами, эпителиоидными клетками, клетками Пирогова — Лангханса по периферии. Казеозные гранулемы при специфическом панкреатите выявляют в 75—100% случаев, а кислотоустойчивые бактерии находят в 20—40% [52, 53]. Чувствительность окраски по Цилю—Нильсену составляет около 50% против 77% при выделении культуры, требующей больше времени и обладающей более высокой чувствительностью.
Полимеразно-цепную реакцию все чаще применяют для быстрой диагностики микобактерий. Чувствительность исследования достигает 64%, на получение результата требуется не более суток. Однако этим методом не может быть определена лекарственная устойчивость, поэтому выделение культуры необходимо. Есть и другое ограничение — специфическое для региона изменение генома микобактерии [57].
В дифференциальной диагностике может также применяться квантифероновый тест. Показано, что его чувствительность составляет 80—90%, а специфичность — 97—99%, при этом отсутствуют ложноположительные результаты после вакцинации БЦЖ, а также на фоне инфицирования нетуберкулезными микобактериями [2, 14, 18, 26].
Туберкулез поджелудочной железы может быть вылечен консервативно противотуберкулезными препаратами. После установления диагноза следует начать терапию как можно быстрее. Большинство пациентов отмечают улучшение уже через несколько дней приема лекарств. Эффективность лечения впоследствии подтверждается данными визуализационных тестов. F. Xia и соавт. [11] продемонстрировали с помощью КТ, что для полного регресса воспалительного процесса необходимо 78—186 дней (в среднем 132 дня) специфической терапии. В случаях билиарной обструкции может потребоваться эндоскопическая или хирургическая коррекция.
Таким образом, следует иметь в виду возможность редкого, но крайне агрессивного течения панкреатического туберкулеза у пациентов с иммунодефицитом, пребывавших в местах распространения туберкулеза, предъявляющих неспецифичные жалобы. Предпочтительным диагностическим тестом является тонкоигольная аспирация с эндоскопическим УЗИ.
Туберкулез пищеварительной системы
Туберкулез пищевода представляет одну из редких локализаций этого заболевания и в большинстве случаев наблюдается у лиц с далеко зашедшими его легочными формами незадолго до смерти.
Этиология, патогенез. Туберкулезные микобактерии попадают в пищевод при заглатывании инфицированной мокроты, при активном туберкулезе гортани, надгортанника и глотки, реже лимфогенным или гематогенным путем, а также в результате непосредственного перехода туберкулезного процесса с окружающих органов: бифуркационных лимфатических узлов, позвоночника, щитовидной железы, гортани, глотки. Туберкулезные язвы возникают в результате казеозного распада туберкулезных бугорков. Встречаются также милиарная и стенозирующая формы туберкулезного поражения пищевода.
Симптомы, течение. Заболевание может протекать бессимптомно, однако чаще его симптомы затушевываются более выраженными проявлениями туберкулезного поражения других органов (прежде всего легких и гортани) и тяжелым общим состоянием больного.
Наиболее ярким симптомом является дисфагия, которая при наличии изъязвлений слизистой может сопровождаться резкой болью.
Рентгенологическое исследование выявляет крупные туберкулезные язвы и рубцовое сужение просвета пищевода.
Диагноз облегчает эзофагоскопия, биопсия, бактериологическое исследование материала, полученного из язвы.
Лечение проводят в специализированных противотуберкулезных больницах. При туберкулезных язвах пищевода внутрь дополнительно назначают препараты висмута, местные анестетоки. При рубцовом сужении пищевода проводят бужирование; в ряде случаев для поддержания питания бального временно накладывают гастростому.
Туберкулез желудка встречается очень редко, обычно в терминальной фазе легочного туберкулеза. В последнее время, однако, у больных туберкулезом легких в результате длительного лечения противотуберкулезными препаратами обнаруживаются «лекарственные гастриты».
Симптомы, течение. Заболевание может протекать бессимптомно или же сопровождаться болью в эпигастральной области, отрыжкой, рвотой, резким снижением аппетита; как правило, наблюдаются общее истощение, лихорадка, повышенная потливость.
Диагноз туберкулеза желудка подтверждается рентгенологическим исследованием и гастрофиброскопией. Поэтому особую ценность имеет прицельная биопсия. При исследовании желудочного сока часто выявляется ахилия, в желудочном содержимом (чаще в промывных водах) обнаруживают микобактерии туберкулеза.
Течение и прогноз в большинстве случаев определяются тяжестью легочной и других локализаций туберкулеза. Редкими осложнениями являются перфорация туберкулезной язвы желудка, желудочное кровотечение, рубцовый стеноз привратника.
Лечение проводят в специализированных туберкулезных стационарах. Больным с туберкулезным поражением желудка назначают щадящую диету (стол №1 и 1а) и симптоматические средства (как при лечении язвенной болезни желудка и двенадцатиперстной кишки).
Туберкулез поджелудочной железы встречается очень редко. Даже у больных активным туберкулезом легких он выявляется лишь в 0,5–2% случаев.
Симптомы, течение. Больные предъявляют жалобы на отрыжку, понижение аппетита, тошноту, боль в верхнем левом квадранте живота, нередко опоясывающего характера, поносы, усиленную жажду (при нарушении инкреторной функции поджелудочной железы), прогрессирующее истощение, повышенную потливость, недомогание, лихорадку. Кожа иногда приобретает темноватую окраску, как при аддисоновой болезни. При пальпации поджелудочной железы отмечается болезненность в месте ее расположения.
Диагноз. Для подтверждения диагноза проводят эхо-графию, ретроградную панкреатохолангиографию, вирсунгографию, сканирование поджелудочной железы, исследование ее внешней и внутренней секреции (характерна недостаточность функции). Дифференциальный диагноз проводят с неспецифическими панкреатитами, злокачественными и доброкачественными опухолями поджелудочной железы.
Лечение осуществляют в слециализированых противотуберкулезных клиниках. Назначают также дробное 5–6-разовое питание, щадящую диету с ограниченным содержанием жиров, исключением острых продуктов и повышенным содержанием белка. При признаках внешнесекреторной недостаточности поджелудочной железы назначают ферментные препараты, как при хроническом панкреатите.
Туберкулез печени сопровождает туберкулез кишечника в 79–99% случаев. Туберкулезные микобактерии проникают в печень гематогенным или лимфогеннным путем, возможно также распространение процесса по желчным ходам. Чаще всего наблюдаются милиарная форма или множественные туберкуломы печени с казеозным распадом в центре. Встречаются также неспецифические изменения в печени при туберкулезе легких в виде реактивного гепатита, жировой дистрофии, амилоидоза или лекарственного гепатита (при длительном применении туберкулостатических средств).
Симптомы, течение. Анорексия, общее недомогание, слабость, повышенная потливость, субфебрилитет, боль в правом подреберье. Печень увеличена, край ее плотный, в ряде случаев поверхность неровная (при гранулематоэной форме) или удается прощупать узел на ее поверхности (туберкулому). Нередко увеличена селезенка. Заподозрить туберкулезное поражение печени можно в том случае, если у больного легочным туберкулезом обнаруживается увеличение печени, отмечается боль в правом подреберье.
Диагноз подтверждается лапароскопией, пункционной биопсией печени, эхографией и сканированием.
Лечение. К противотуберкулезным средствам дополнительно назначают диету №5а и 5, при резком нарушении функции печени вводят сирепар.
Туберкулез кишечника обнаруживают у 60–90% лиц, умерших от туберкулеза. Туберкулезные микобактерии попадают в кишечник чаще всего гематогенным или лимфогенным путем либо при заглатывании инфицированной мокроты, слюны и слизи, особенно при туберкулезном поражении гортани и глотки. Чаще всего поражаются дистальные отделы подвздошной и слепой кишки, аппендикс, реже — восходящая, поперечная, ободочная кишка.
Симптомы, течение. Вначале туберкулезное поражение кишечника может протекать бессимптомно или с общими симптомами — нарушением аппетита, тошнотой и тяжестью в животе после еды, слабостью, недомоганием, субфебрильной лихорадкой, повышенной потливостью, вздутием кишечника. Неустойчивым стулом, малохарактерными болями в животе. В дальнейшем боль становится более постоянной, локализуется чаще в правой подвздошной области и около пупка, при пальпации определяются плотные болезненные утолщения стенок слепой кишки и конечной части подвздошной кишки. При поражении прямой кишки наблюдаются тенезмы и ложные позывы. При туберкулезном мезадените боль локализуется в глубине живота несколько влево и книзу от пупка или по ходу брыжейки тонкой кишки. Во время рентгенологического исследования кишечника обнаруживают изъязвления слизистой оболочки, дискинетические явления, рубцовые стенозы, иногда дефекты наполнения слепой кишки. Поражение толстой кишки может быть уточнено при колоноскопии. При исследовании кала отмечают положительные реакции на скрытую кровь и пробу ребунале на растворимый белок. В крови гипохромная анемия, лейкопения с относительным лимфоцитозом, при обострении нейтрофильный лейкоцитоз, увеличение СОЭ.
Течение туберкулеза кишечника при отсутствии соответствующего лечения обычно прогрессирующее. Прогноз в значительной степени определяется тяжестью туберкулезного поражения легких и других органов. Осложнения: сужение просвета кишки, перфорация туберкулезных язв, перитонит и кишечное кровотечение.
Диференциальный диагноз проводят с неспецифическим энтероколитом, болезнью Крона, неспецифическим язвенным колитом, раком слепой кишки.
Лечение. В период обострения назначают пищу в протертом виде, дробно (4–5 раз в день), богатую белками, легко усвояемыми жирами и витаминами. При нарушении ферментативных процессов — препараты пищеварительных ферментов (абомин, панзинорм др.), поливитамины, при железо-дефицитной анемии — препараты железа парентерально.
Поджелудочная железа и печень при туберкулезе. Желудок при туберкулезе.
а) Терминология:
1. Аббревиатура:
• Туберкулез (ТБ)
2. Определение:
• Инфекция, обусловленная микобактериями туберкулеза
б) Визуализация:
1. Общая характеристика брюшной полости при туберкулезе:
• Ключевые диагностические признаки:
о Чаще в брюшной полости при туберкулезе поражаются лимфатические узлы, брюшина, органы мочеполовой системы и желудочно-кишечного тракта:
- Чаще всего имеет место внутрибрюшная лимфаденопатия (2/3 всех случаев)
- Органы мочеполовой системы - излюбленная локализация туберкулезной инфекции
2. Рекомендации по визуализации:
• Наилучший метод диагностики:
о КТ с внутривенным контрастированием
3. Рентгенография:
• Часто не выявляется никаких признаков заболевания легких: (рентгенограммы легких или КТ могут быть абсолютно нормальными)
(Слева) На аксиальном срезе при КТ с контрастным усилением у молодой женщины, больной СПИДом, выявлена брыжеечная и забрюшинная лимфаденопатия. В некоторых из увеличенных лимфоузлов видны центральные некротические казеозные массы низкой плотности характерные для микобактериальной инфекции.
(Справа) На аксиальном КТ срезе определяется большое кистозное объемное образование в воротах печени и в области головки поджелудочной железы — конгломерат увеличенных лимфоузлов с изменениями по типу казеозного некроза в результате микобактериальной инфекции (М. tuberculosis). (Слева) На аксиальном КТ срезе визуализируется полость и распространенные (в нескольких долях) изменения по типу бронхоальвеолярной инфекции легких, типичные для активной формы туберкулеза. Эта пациентка — молодая женщина, студентка из Азии, приехавшая на учебу «по обмену».
(Справа) На аксиальном срезе у этой же пациентки определяется утолщение стенки слепой кишки в сочетании с регионарной брыжеечной лимфаденопатией, что типично для кишечной и внутриузловой локализации ТБ. (Слева) На аксиальном КТ срезе видно уменьшенную в размерах, нефункционирующую и частично обызвествленную почку (нефрокальциноз) - типичное проявление хронической туберкулезной почечной инфекции. У пациента в анамнезе имеется туберкулез легких.
(Справа) При аксиальной КТ выявлены обызвествленные в результате успешного противотуберкулезного лечения гранулемы в забрюшинных и позадиножковых лимфоузлах. Левая почка тотально обызвествлена и нефункциональна, аутонефрэктомия произошла вследствие хронического туберкулеза почки. Мелкие фокальные обызвествления также имеют место и в надпочечниках.
4. КТ брюшной полости при туберкулезе:
• Лимфаденопатия (туберкулезный лимфаденит):
о Выраженность может варьировать от увеличения количества не измененных в размерах лимфоузлов до огромных конгломератов:
- Обычно в процесс вовлекаются брыжеечные и парапанкреатические лимфоузлы
- Различные группы лимфатических узлов поражаются одновременно
о Увеличенные лимфоузлы с некрозом в виде гиподенсного участка в центре и гиперденсным, усиливающимся при контрастировании «ободком» по периферии (40-60%):
- Типичные черты казеозного некроза
- Возможен также смешанный тип усиления
о При лечении узлы обызвествляются: ТБ, безусловно, наиболее частая причина обызвествления брыжеечных лимфоузлов
• Туберкулезный перитонит:
о Три основных типа при визуализации: экссудативный, «сухой» и спаечный:
- Экссудативный тип: большое количество свободной или осумкованной жидкости (выпота):
Плотность выпота больше чем у воды в результате содержания в нем белка/клеток
Распространенный асцит с перегородками или фиброзными тяжами
- «Сухой» тип: утолщение брыжейки и сальника, спаечный процесс в брюшной полости и казеозный некроз лимфоузлов
- Спаечный тип: дискретные объемные образования в сальнике, спутанные, «спаянные» между собой петли кишечника. Может быть выявлен локальный отграниченный асцит
о Чувствительность КТ в выявлении туберкулезного перитонита около 69%:
- Сложно отличить от канцероматозного
- При канцероматозе чаще выявляются отдельные включения в брюшине или нетипично утолщенный большой сальник
• Туберкулез ЖКТ:
о Илеоцекальная область поражается более чем в 90% случаев:
- Данная область ЖКТ содержит большое количество жировой ткани и является самым частым местом копростаза
- Слепая кишка и терминальные отделы подвздошной кишки обычно стягиваются (конусообразная слепая кишка) вследствие неравномерного утолщения илеоцекального клапана и медиальной стенки слепой кишки
- Регионарная лимфаденопатия с казеозным некрозом в центре лимфоузлов
о Редко в процесс вовлекается желудок и проксимальные отделы тонкого кишечника:
- Желудок: поражается антральный отдел и дистальные отделы тела. Часто туберкулез данной локализации может симулировать хроническую пептическую язву
- Двенадцатиперстная кишка: утолщение стенки и сужение просвета
• Туберкулез печени и селезенки:
о Мелкоузловой тип:
- Многочисленные узелки 0,5-2,0 мм в диаметре, которые могут (не обязательно) иметь дискретный характер (намного чаще выглядят гиподенсными при КТ, чем гиперэхогенными на УЗИ)
- На КТ может проявляться исключительно гепатоспленомегалией
о Макроузловой тип:
- КТ:
Острая стадия: гиподенсные очаги с нечетко очерченными более плотными краями
Хроническая стадия: возникновение туберкулем с обызвествлениями в структуре
ТБ и гистоплазмоз-наиболее частые причины обызвествленных гранулем
- МРТ:
Т1-ВИ: гипоинтенсивный сигнал, небольшое увеличение размера, изменение структуры по ячеистому типу
Т2-ВИ: гиперинтенсивный сигнал от узла с менее интенсивным «ободком» (по сравнению с паренхимой печени) по периферии
Повышение интенсивности «ободка» после введения контраста (препаратов гадолиния)
• Туберкулез надпочечников:
о Одностороннее (10%) или двухстороннее (90%) поражение
о Острая стадия: увеличенные надпочечники (часто выглядят как дискретные объемные образования с центральным некрозом)
о Хроническая стадия: уменьшенные в размерах надпочечники с множественными микрокальцинатами и пониженным сигналом во всех МР-последовательностях
о Может привести к надпочечниковой недостаточности (самая частая причина в развивающихся странах)
• Туберкулез почек:
о В 75% случаев характерно одностороннее поражение
о КТ:
- Самая частая КТ-находка-обызвествление почек:
Пораженная часть почки может стать нефункциональной; полное отсутствие функции почки и тотальное обызвествление паренхимы = нефрокальциноз
- Ранней находкой является сосочковый некроз (особенно в области верхнего полюса)
- Локальные гиподенсные участки низкой плотности, множественные гиподенсные узлы или дискретный абсцесс
- Утолщение уротелия, казеозный дебрис, стриктуры чашечек и почечного синуса, которые могут привести к гидронефрозу
о Внутривенная урография: симптом «изъеденной молью» почечной чашечки в результате эрозий и продолжающегося некроза сосочков:
- Стриктуры почечной лоханки, синуса
- Застойные явления в чашечках и гидронефроз с неправильными краями и дефектами наполнения вследствие наличия казеозных масс (дебрис)
- Неравномерные зоны контрастного усиления вследствие паренхиматозной кавитации
• Туберкулез мочеточников:
о Обычно возникает вторично при туберкулезе почек
о Утолщение стенки мочеточника со стриктурами наиболее часто в его дистальной трети
о «Скрученный»/неравномерно утолщенный мочеточник в результате стриктур, обусловленных хроническим спаечным процессом
• Туберкулез мочевого пузыря:
о Уменьшение объема мочевого пузыря с утолщением его стенки, изъязвлением и дефектами наполнения
о При выраженных изменениях рубцово измененный мочевой пузырь значительно уменьшен в размерах, неправильной формы, с обызвествлениями в стенке
• Туберкулез органов женской половой системы:
о Имеет тенденцию к поражению фаллопиевых труб (в 94%):
- Бактериальный сальпингит со стриктурами ± непроходимость
о Может поражать эндометрий, который деформируется, приобретает неправильные контуры при УЗИ
• Туберкулез мужских половых органов:
о Поражение семенных пузырьков или предстательной железы, реже яичек
о Может напоминать гнойный абсцесс с/без кальцинатов
• Туберкулез поджелудочной железы:
о Проявляется как объемное образование, похожее на рак (казеозно измененные парапанкреатические лимфоузлы, поражающие поджелудочную железу):
- УЗИ: четко очерченные гипоэхогенные поражения
- КТ: гиподенсное объемное образование (обычно в панкреатической головке) чаще всего без сужения панкреатического протока или прорастания в сосуды
в) Дифференциальная диагностика изменений брюшной полости при туберкулезе:
1. Перитонит:
• Нетуберкулезный перитонит
• Метастазы по брюшине и лимфома
• Мезотелиома
2. Милиарные очаговые поражения печени:
• Метастазы в печени и лимфома
• Оппортунистические инфекции печени
• Саркоидоз
3. Крупноузловое поражение печени:
• Метастазы в печени и лимфома
• Абсцесс печени
• Первичные злокачественные опухоли печени
4. Поражение илеоцекальной области:
• Амебиаз
• Болезнь Крона
• Первичная опухоль слепой кишки
5. Лимфаденит:
• Метастазы или лимфома
• Болезнь Уиппла
• Авиум-микобактериальная внутриклеточная инфекция
6. Поражение почек:
• Сосочковый некроз
• Переходноклеточный рак почки
• Другие инфекции (например, пиелонефрит, ксантогранулематозный пиелонефрит)
7. Поражение надпочечников:
• Метастазы в надпочечниках и лимфома
• Первичная опухоль надпочечников
• Кровоизлияние в надпочечник
8. Поражение мочевого пузыря:
• Шистосомоз мочевого пузыря
• Цистит, обусловленный приемом цитоксана
• Обызвествления мочевого пузыря в результате облучения
• Рак мочевого пузыря с обызвествлениями
г) Патология:
1. Общая характеристика:
• Этиология:
о Первичную инфекцию вызывают микобактерии туберкулеза
о Туберкулез внутрибрюшной локализации обычно возникает на фоне ТБ легких:
- При рентгенографии грудной клетки у 2/3 пациентов в внутрибрюшным ТБ не выявляется патологических изменений
- Только у 15% пациентов имеется активный процесс
о Другие способы распространения инфекции при внутри-брюшном туберкулезе:
- Проглатывание инфицированного материала (например, мокроты)
- Гематогенный перенос активной или латентной инфекции
- Прямое распространение из инфицированных тканей
2. Микроскопия:
• Характерные казеозные гранулемы
• Микроскопия и культивация микобактерий
д) Клинические особенности поражения брюшной полости при туберкулезе:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Внутрибрюшная форма ТБ часто проявляется лихорадкой, потерей веса и болями в животе
о Отрицательные результаты рентгенографии легких или отрицательные кожные пробы не исключают внелегочный туберкулез:
- Могут (не обязательно) иметься доказательства легочного туберкулеза
- Туберкулиновый тест может быть положительным (не обязательно):
Отрицательные результаты возможны при тяжелых, истощающих, подавляющих иммунитет формах заболевания
• Другие признаки/симптомы:
о Туберкулез надпочечников:
- Проявления адиссоновой болезни (надпочечниковая недостаточность, гипотония и электролитные нарушения)
о Туберкулез ЖКТ:
- Обычно дает мало симптомов (или не дает вообще), например, при частичной обструкции
2. Демография:
• Эпидемиология:
о Всплеск заболеваемости ТБ:
- Чаще у пациентов с иммуносупрессией (особенно у пациентов со СПИДом)
- Связан с лекарственно устойчивыми штаммами М. tuberculosis
- Предположительно 1/3 всего населения в мире инфицирована ТБ
• Факторы риска туберкулеза:
о Скопроментированность иммунитета (при СПИД, у реципиентов трансплантантов, при приеме иммуносупрессивных препаратов)
о Низкий уровень благосостояния, асоциальный образ жизни, алкоголизм, проживание в странах третьего мира (развивающихся), тюремное заключение
3. Лечение туберкулеза брюшной полости:
• Хирургическое при экстренных проявлениях, угрожающих жизни
• 6-9 мес. комбинированный курс противотуберкулезного лечения:
о Обычно применяются рифампин, изониазид, пиразинамид и этамбутол
о Схема лечения зависит от резистентности возбудителя
е) Список использованной литературы:
1. Prapruttam D et al: Tuberculosis-the great mimicker. Semin Ultrasound CT MR. 35(3): 195-214, 2014
Нарушается при туберкулезе и функция поджелудочной железы. При обследовании значительной группы больных мы могли еще в 1936 г. установить при эволютивных формах процесса порой значительные расстройства углеводного обмена. В таких случаях имеется наклонность к гипогликемии, повышается содержание молочной кислоты в крови и пировиноградной кислоты в моче, замедляется снижение сахарной кривой при нагрузке глюкозой и галактозой, уменьшается коэффициент использования углеводов и уровень гликогена в тканях, т. е. наблюдается картина гипоинсулинемии или скрытого субклинического диабета.
Эндокринные дисфункции при туберкулезе имеют сопряженный характер и поэтому при исследовании гормонального профиля больных с развитыми формами процесса удается часто обнаружить выраженную в той или иной форме и степени плюригландулярную недостаточность, например гипофункцию гипофизарно-адреналовой системы, щитовидной и поджелудочной желез и др.
При туберкулезе страдает функция печени прежде всего в связи с интоксикацией и нарушением общих регуляторных процессов в организме, а также вследствие развития в ней цирроза, амилоидоза, жировой инфильтрации, редко специфического процесса. В результате нарушается способность печени расщеплять и ассимилировать белки, жиры, углеводы, а также страдают ее обезвреживающая и выделительная (функции. Для выявления этих расстройств предложено около 500 различных проб.
Высокую степень информации о функциональном состоянии печени удается получить при определении активности различных сывороточных ферментов. Поглотительная и выделительная функции печени могут быть изучены по данным бромсульфалеиновой пробы и гепатографии с помощью радиоактивного бенгальского розового I131.
При пункционной биопсии печени иногда удается обнаружить туберкулезные бугорки, а также скопления клеточных инфильтратов, или так называемые ретотелиальные узелки (по терминологии Hamperl), и неспецифические изменения (элементы жировой инфильтрации, фиброза, амилоида, явления гидропического перерождения, формирование «баллонных» клеток).
О морфологической структуре печени можно отчасти судить и по данным эхогепатографии, основанной на учете степени отражения ультразвуковых колебаний органов или тканей с различной акустической сопротивляемостью.
Комплексное клинико-лабораторное исследование 286 больных различными формами туберкулеза легких, проведенное в нашей клинике А. Г. Гольдман (1968), у части из них выявило различного рода нарушения функции печени и морфологические изменения в ней, причем нередко даже при отсутствии клинических симптомов. Частота этих нарушений зависит не столько от клинической формы туберкулеза легких, сколько от его давности, т. е. от длительности специфической интоксикации. У некоторых больных при применении туберкулостатических препаратов возникают диспепсические расстройства, клинико-лабораторные симптомы лекарственного гепатита. Однако следует иметь в виду, что у больных туберкулезом может развиться сывороточный и инфекционный гепатит, не связанный с приемом антибактериальных, в том числе так называемых гепатотоксических, средств (рифампицин, пиразинамид и др.). Недаром после организации централизованной стерилизации игл и шприцев частота гепатита в лечебных учреждениях резко снижается. В этом мы могли убедиться на опыте нашей и других клиник.
У части больных туберкулезом нарушается желудочная секреция. При очаговом, подостром диссеминироваином, инфильтративном процессах она нередко повышена. У больных хроническими формами, в особенности фиброзно-кавернозным туберкулезом легких, секреция и кислотность желудочного сока, наоборот, понижены вплоть до полной ахилии.
При туберкулезном мезадените Ф. Л. Элинсон (1967) наблюдала повышенную кислотность желудочного сока и его гиперсекрецию, а А. П. Качаева (1969), наоборот, — угнетение кислотообразовательной и секреторной функции, гипотонию и понижение перистальтики желудка, дискенезию двенадцатиперстной, тонкой и толстой кишок и желчевыводящих путей. Такие нарушения обусловлены не только нервнорефлекторными влияниями, но и морфологическими изменениями, обычно хроническим, атрофическим гастритом, который можно обнаружить при гастроскопии. Кроме того, отрицательно действуют на желудочную секрецию ПАСК, этионамид, пиразинамид, этоксид. В таких случаях возникают впервые или усугубляются паблюдавшиеся еще до химиотерапии диспепсические расстройства.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Применение гепатопротекторов на фоне химиотерапии туберкулеза: обзор отечественных и зарубежных исследований
А. А. Старшинова 1,2 , Е. Н. Беляева 1,3 , А. М. Пантелеев 3,4 , М. В. Павлова 1
1 ФГБУ «Санкт-Петербургский научно-исследовательский институт фтизиопульмонологии» МЗ РФ, Санкт-Петербург, Россия
2 ФГБОУ ВО «Санкт-Петербургский государственный университет», Санкт-Петербург, Россия
3 ГБУЗ «Городская туберкулезная больница № 2», Санкт-Петербург, Россия
4 ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. акад. И. П. Павлова» МЗ РФ, Санкт-Петербург, Россия
Представлен обзор отечественных и зарубежных исследований, посвященных применению на фоне противотуберкулезной терапии гепатопротекторов, в том числе препаратов производных метионина и содержащих янтарную кислоту.
Ключевые слова: гепатопротекторы, полихимиотерапия, туберкулез, нежелательные явления, препараты янтарной кислоты, производные метионина
Use of hepatoprotectors during tuberculosis chemotherapy: review of the russian and international studies
А. А. Stаrshinovа 1,2 , E. N. Belyaevа 1,3 , А. M. Рanteleev 3,4 , M. V Pаvlovа 1
1 St. Petersburg Research Institute of Phthisiopulmonology, St. Petersburg, Russia
2 St. Petersburg University, St. Petersburg, Russia
3 Tuberculosis Hospital no. 2, St. Petersburg
4 Pavlov First Saint Petersburg State Medical University, St. Petersburg, Russia
The article presents the review of the Russian and international studies devoted to the use of hepatoprotectors during anti-tuberculosis treatment, including methionine derivatives and agents containing succinic acid.
Key words: hepatoprotectors, polychemotherapy, tuberculosis, adverse events, drugs containing succinic acid, methionine derivatives
Основными причинами распространения туберкулеза с лекарственной устойчивостью возбудителя являются проблемы в организации лечения: прерывание лечения пациентами, невыполнение стандартных режимов химиотерапии. Этому способствует высокая частота возникновения нежелательных явлений на прием отдельных противотуберкулезных препаратов (ПТП) и их сочетаний [1, 20, 25].
При лечении туберкулеза, оказывая влияние на жизнедеятельность микобактерий туберкулеза, ПТП одновременно влияют на макроорганизм, вызывая функциональные нарушения многих систем организма пациента [1, 2, 14, 20, 25].
Систематизации нежелательных явлений на препараты уделяется значительное внимание с момента появления химиотерапии, что привело к созданию нескольких классификаций, одни разработаны на основе повреждения определенных органов и систем, другие - с учетом особенностей патогенеза нежелательных воздействий препаратов [3, 6].
Гепатотоксические реакции на фоне ПТП отмечаются, по данным разных авторов, в 44-60% случаев и связаны с образованием метаболитов, вызывающих в 60% случаев токсическое повреждение печени, что проявляется нарушением дезинтоксикационной, белковосинтетической и других функций. Лекарственные гепатиты могут сопровождаться синдромом цитолиза в 34,1%, явлениями холестаза - в 50% и их сочетанием - в 15,9% случаев [3, 5, 8, 28].
Согласно принятым в 1989-1990 гг. «Советом международных медицинских научных организаций» критериям диагностики повреждений печени лекарственной этиологии, определены разные типы поражения печени: гепатоцеллюлярные (цитолитические), при повышении уровня АЛТ в 5 раз и более от нормы; холестатические, при повышении уровня щелочной фосфатазы в 2 раза и выше от нормы; смешанные - повышение одновременно в 2 раза уровней АЛТ и щелочной фосфатазы, при соотношении их более 2, но менее 5 [17].
Механизмы гепатотоксичности бывают разными, что доказано в экспериментальных исследованиях [13] (рис.).
Рис. Механизмы гепатотоксичности (фармакотерапия лекарственных поражений печени при туберкулезе [13])
Fig. Mechanisms of hepatotoxicity (pharmacotherapy of drug-induced liver damage in case of tuberculosis [13])
Основными виновниками развития гепатотоксических реакций являлись рифампицин (67% случаев), пиразинамид (30%) и изониазид (7%) [3, 4, 8, 23, 27]. По данным ряда авторов, гепатотоксические реакции вызывают протионамид, парааминосалициловая кислота, линезолид, бедаквилин и тиоуреидоиминометилпиридиния перхлорат. Как правило, наряду с ними, развиваются гиперурикемия, артралгия, поражение желудочно-кишечного тракта, центральной нервной системы, полинейропатия, кардио- и нефропатические реакции [10, 16].
Поражение печени при туберкулезе может быть обусловлено не только токсическим влиянием препаратов, но и интоксикационным воздействием самого инфекционного процесса, а также развитием системного воспалительного ответа. При этом факторами риска развития гепатотоксических реакций являются хронические заболевания печени и желчевыводящих путей [4, 11, 26].
В клинической практике встречаются от 1,7 до 90,0% случаев, когда нежелательные явления на фоне противотуберкулезной терапии носят как токсический, так и аллергический характер (токсико-аллергические проявления) [2, 3, 12].
По данным немногочисленных исследований, риск развития лекарственно-индуцированных нарушений органов и систем, а также электролитного обмена на фоне полихимиотерапии туберкулеза у больных с множественной лекарственной устойчивостью возбудителя отмечается в 86-90% случаев, что в несколько раз чаще, чем у больных с лекарственно-чувствительным к изониазиду и рифампицину возбудителем [1, 2, 5, 10].
Отечественные и международные подходы по ведению больных туберкулезом на фоне полихимиотерапии различаются в отношении применения терапии сопровождения. В международной практике возможно проведение коррекции нежелательных явлений при их возникновении, тогда как в отечественной практике рекомендуют назначение корригирующей терапии одновременно с началом химиотерапии для предотвращения нежелательных явлений, особенно со стороны печени и желудочно-кишечного тракта. Вопрос применения гепатопротекторов остается нерешенным, что связано с отсутствием достаточной доказательной базы, а также клинических исследований по определению эффективности их применения.
Согласно результатам доклинических исследований, на крысах гепатотоксическое влияние изониазида в дозе 100 мг/кг отмечалось уже через 21 день. При приеме ежедневной комбинации изониазида (50 мг/кг) и рифампицина (100 мг/кг) у мышей происходили нарушения окислительно-восстановительной функции печени с апоптотическим повреждением ее клеток. В исследовании не было найдено доказательств того, что прием данных препаратов три раза в неделю снижает риск развития этих реакций [21].
Поскольку изониазид и рифампицин являются высокоэффективными препаратами, их применение при лечении латентной или активной туберкулезной инфекции является оптимальным. Только у пациентов с нестабильным или прогрессирующим заболеванием печени, если уровень аланина аминотрансферазы в сыворотке крови более чем в 3 раза выше нормы уже на исходном уровне, не следует рассматривать совместное применение данных препаратов. Авторами сделан вывод о необходимости сокращения количества гепатотоксических препаратов и длительности их применения в зависимости от тяжести течения заболевания печени [24].
В одном из проспективных исследований, проведенном в Китае на когорте больных туберкулезом (n = 4 488), оценена эффективность применения гепатопротективных препаратов (силимарина, глюкуроновой кислоты, инозина) для предотвращения развития гепатотоксических реакций на фоне противотуберкулезной терапии. Пациенты принимали гепатопротекторы в течение 183 дней и более. Согласно мониторингу биохимических показателей крови, характеризующих функциональное состояние печени, значимых отличий с группой контроля не получавших эти препараты, не обнаружено [27].
Интересны данные метаанализа [19], проведенного по публикациям 1970-2011 гг., обнаруженным в информационных системах, соответствующим обозначенным требованиям. Описаны результаты лечения 40 034 пациентов с туберкулезом легких, из которых у 1 208 (3,1%) были проявления гепатотоксичности на прием препаратов, из них 339 пациентов имели возраст старше 60 лет. Было доказано, что у пациентов старше 60 лет гепатотоксическая реакция чаще всего связана с приемом пиразинамида и несколько реже - рифампицина и изониазида. Однако различия в уровнях трансаминаз на прием каждого из этих препаратов не были статистически значимыми. Полученные данные потребовали пересмотра нормативных документов по лечению туберкулеза в США и улучшения мониторинга проявлений гепатотоксичности у пациентов от 60 лет и старше. Обозначена необходимость проведения мониторинга клинической симптоматики и биохимических показателей каждые две недели у лиц данной категории, чего ранее не проводилось.
Сопоставимые данные были в исследовании Суханова Д. С. и др. (2013), которые показали, что применение сукцинатсодержащих инфузионных растворов [меглюмина натрия сукцината (в виде препарата реамберина) и комбинации N-метилглюкамина (меглумина) - 8,725 г; янтарной кислоты -5,280 г; инозина - 2,0 г; метионина - 0,75 г; никотинамида - 0,25 г (в виде препарата ремаксола)] эффективно снимает гепатотоксические реакции, индуцированные применением ПТП у больных туберкулезом легких [14].
В проведенном Д. А. Ивановой исследовании получены данные о факторах риска лекарственного поражения печени, которыми являются: женский пол, лекарственная аллергия в анамнезе, дефицит питания. Ею доказано, что первые две недели противотуберкулезной химиотерапии являются периодом наибольшего риска развития неблагоприятных вариантов лекарственного поражения печени (40,9% всех случаев лекарственного поражения печени, 95%-ный ДИ 33,2-50,3%) [4].
Причины возникновения нежелательных явлений во многом обусловлены не только непосредственным действием лекарственного средства, возрастом и полом больного, но и тяжестью его состояния и спектром сопутствующих заболеваний, длительностью приема и способом введения лекарственного средства, а также взаимодействием препарата в организме (фармакодинамические и фармакокинетические аспекты). Нежелательные явления различной степени тяжести развиваются в 10-30% случаев у пациентов стационара и в 40% - при амбулаторном лечении, а также являются причиной госпитализации от 6 до 16% пациентов. В странах Европы 10-25% бюджета стационаров расходуется на лечение осложнений лекарственной терапии [17, 20].
Аналогичные результаты получены и в других исследованиях. При этом появление нежелательных явлений в виде лекарственного поражения печени являлось основной причиной, препятствующей получению хорошего эффекта противотуберкулезной терапии из-за ее прерывания и коррекции [8, 19].
Положительный эффект применения гепатопротекторов при противотуберкулезной химиотерапии чаще подтверждается по результатам отечественных исследований.
Среди препаратов, применяемых для фармакотерапии различных поражений печени, выделяют относительно небольшую группу лекарственных средств, для которых гепатотропное действие является основным, преобладающим или имеющим самостоятельное клиническое значение. Фармакологическое действие данных препаратов заключается в повышении резистентности печени к повреждающему действию различных патогенов, в восстановлении функциональной активности гепатоцитов и регуляции репаративно-регенераторных процессов [6]. В патогенезе повреждения гепатоцитов при хронических поражениях печени важную роль играет развитие тканевой гипоксии, которая приводит к нарушению функций митохондрий и, как следствие, снижению запасов АТФ с активацией высвобождения свободных радикалов [7, 11].
Сегодня на медицинском рынке представлено большое количество гепатопротекторов различных групп: эссенциальные фосфолипиды, производные метионина, препараты на основе расторопши и других растений, холелитолитики, производные део- и урсоксихолевой кислот. Исследования, доказывающие их эффективность, проведены только по некоторым из них.
Ремаксол является раствором, его наиболее активный компонент янтарная кислота - универсальный энергообеспечивающий интермедиат цикла Кребса. В физиологических условиях она диссоциирована, являясь продуктом пятой и субстратом шестой реакции цикла трикарбоновых кислот Кребса, поэтому название ее аниона - сукцинат - часто используют как синоним янтарной кислоты. При этом мощность системы энергопродукции, использующей сукцинат, в сотни раз превосходит все другие системы энергообразования организма [6, 7].
При проведении рандомизированного многоцентрового плацебо контролируемого клинического исследования на базе 7 клинических центров с включением 494 пациентов с хроническим гепатитом С и В различной степени активности отмечено, что у них после курсового приема ремаксола (раствор для инфузий) зафиксировано снижение уровня трансаминаз в 1,8 раза по сравнению с группой контроля, в том числе за счет антихолестатического эффекта препарата [11].
В исследованиях показано, что, обладая выраженным гепатопротекторным действием, ремаксол улучшает энергетическое обеспечение гепатоцитов, повышая устойчивость мембран клеток к перекисному окислению липидов и восстанавливая активность ферментов антиоксидантной защиты. Это позволяет применять его в качестве терапии сопровождения при различных патологических состояниях. Детоксицирующая активность препарата обеспечивается стимуляцией оттока желчных кислот, предотвращая застой желчи и отравление организма желчными кислотами, в результате чего восстанавливается функция печени, нет влияния на реологические свойства крови. Происходит нормализация показателей, характеризующих степень поражения гепатоцитов (АлТ, АсТ, ЩФ, ГГТП) и функциональное состояние печени за счет уменьшения цитолитического и холестатического синдромов [7, 12].
В исследовании Д. С. Суханова получены доказательства эффективности препаратов ремаксола и реамберина в эксперименте [13]. Так, зафиксировано их положительное влияние на показатели липидного обмена: уровень триглицеридов статистически значимо уменьшился, нормализовались показатели АлАТ и АсАТ. При морфологическом исследовании печени установлено, что параллельно с улучшением биохимических показателей уменьшался некробиоз гепатоцитов с сокращением распространенности жировой дистрофии, которая регистрировалась только на периферии долек и в междольковом пространстве. При применении адеметионина (независимо от способа введения и дозы) в 45,5% случаев обнаруживали очаги некроза различной величины, что свидетельствовало о стимуляции альтерации печеночной ткани, это связано с процессом карбоксиметилирования белков, продуктами которого являются метанол, формальдегид и муравьиная кислота, обладающие цитотоксическим действием [14, 13].
В детской практике на фоне полихимиотерапии в 72,2% случаев отмечалось нарушение функции печени, которое отражалось в биохимических показателях крови (повышение уровня общего билирубина, трансаминаз, тимоловой пробы, уровня щелочной и кислой фосфатаз) [9]. Нормализация биохимических показателей на фоне применения гепатопротекторов (Лив 52) отмечалась через 1 мес. в 23% случаев, через 2 мес. - в 67% случаев, к концу 3-го мес. - в 100% случаев, что обусловлено стимулирующим действием на регенерацию гепатоцитов, а также мембраностабилизирующим действием, что особенно ценно при длительной противотуберкулезной терапии. Снижение активности щелочной и кислой фосфатаз свидетельствовало о нормализации функциональной активности печени и функции желчеобразования [15].
Следовательно, применение гепатопротекторов является желательным на фоне лечения туберкулеза, в особенности при появлении нежелательных явлений, связанных с нарушением функции печени. Согласно международным рекомендациям, коррекция нежелательных явлений со стороны печени и желчевыводящих путей должна осуществляться только после появления функциональных нарушений третей и четвертой степени тяжести [17]. Однако отечественные исследователи считают необходимым назначение гепатопротекторов одновременно с применением ПТП не только при появлении нарушений функции печени, но и при тяжелом течении процесса для снятия интоксикационного воздействия на печень [3, 4, 12].
Назначение корригирующей терапии при возникновении нежелательных явлений на фоне лечения туберкулеза (в том числе при сочетании с ВИЧ-инфекцией) в настоящее время является обоснованным [4, 14].
При оценке нежелательных явлений, развивающихся в ходе химиотерапии туберкулеза, следует учитывать, что возможна суммация побочного действия разных ПТП, если они направлены на одни и те же органы-мишени (например, на печень). При серьезных нежелательных явлениях необходима временная отмена и/или замена всей схемы химиотерапии [4, 18].
Согласно проведенным исследованиям, назначение и выбор гепатопротективных препаратов должны проводиться в зависимости от степени повышения биохимических показателей (АЛТ, щелочной фосфатазы и билирубина), а также на основании оценки факторов риска развития нежелательных явлений со стороны печени [4].
Современная фармакотерапия заболеваний печени строится на комплексном использовании нескольких направлений [3, 5-7]:
1) профилактического, призванного обеспечить первичную защиту печени от различных повреждений;
2) этиотропного, направленного на элиминацию патологического возбудителя из организма;
3) патогенетического, нацеленного на коррекцию универсальных мультифакторных звеньев патогенеза заболевания;
4) симптоматического.
Основной целью лечения болезней печени является восстановление морфологической и функциональной полноценности органа.
Заключение
Повышение эффективности лечения туберкулеза легких является одной из важнейших задач в борьбе с туберкулезом. Современные схемы противотуберкулезной терапии включают прием нескольких ПТП, обладающих выраженным токсическим эффектом, вызывающим нарушения функции печени в 70-80% случаев. Применение эффективных гепатопротекторов для профилактики и устранения лекарственного поражения печени при лечении туберкулеза является необходимым и обоснованным.
Препаратом выбора для купирования гепатотоксичности является инфузионный гепатотропный препарат ремаксол, обладающий мультимодальным фармакологическим действием на патогенетические механизмы развития лекарственных и токсических поражений печени.
Конфликт интересов. Авторы заявляют об отсутствии у них конфликта интересов.
Conflict of Interests. The authors state that they have no conflict of interests.
ЛИТЕРАТУРА
Читайте также:
- Регидратация при гипертонической болезни. Объем инфузий при гипертонической болезни
- Возможные осложнения нейролептанальгезии (НЛА) при инфаркте миокарда ( оим, ОИМ ).
- Нейлоновые зубные протезы - преимущества и недостатки
- Дизопирамид при аритмии сердца - показания, противопоказания
- Значение шаперонов в свертывании и развертывании белков
