Показания для модифицированной операции Lapidus (корригирующей остеотомии, артродеза плюснеклиновидного сустава, коррекции деформации плюснефалангового сустава)
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Зачастую артроз либо травмы хряща в голеностопном суставе появляются вследствие различных деформаций, для которых характерно отклонение кости в лодыжке от линии оптимальной нагрузки. Данная травма приводит к перегрузке некоторых частей суставных поверхностей. Во многих случаях артроз голеностопного сустава развивается в течение длительного времени. В отличие от травм коленного и тазобедренного суставов, причинами деформаций суставного хряща голеностопного сустава становятся различного рода происшествия и неправильно сросшиеся переломы. Повреждение хряща часто встречается у молодых людей, что с годами может привести к усиливающейся боли в лодыжке. Корригирующая операция (остеотомия) может своевременно восстановить сустав и скорректировать нагрузочную ось. Таким образом хирурги Геленк Клинки в Германии могут предотвратить травмы суставного хряща, ещё до их появления.
Причины изменения оси лодыжки
Отклонения оси в голеностопе появляются вследствие аварий либо неправильно сросшихся переломов таранной (Talus) либо пяточной (Calcaneus) костей. Другими причинами данной деформации могут стать разрывы внешних связок и растяжения.
Травмы стопы также могут спровоцировать начало данной патологии. Кроме того, смещения в голеностопном суставе могут появиться из-за внешней деформации пяточной кости, которая возникает вследствие плоско-вальгусной деформации.
Поэтому раны на голеностопе заживают лишь от части. Результатом данных травматических повреждений зачастую являются смещение оси ног, травмы связок лодыжки или сухожильно-мышечные травмы. Все последствия замечаются только спустя несколько лет. Когда пациенты проходят обследование в Геленк Клинике, врачи часто диагностируют последствия травм, перенесённых несколько лет назад. Для того, чтобы пошагово спрогнозировать лечение, необходимо знать причину боли в стопе.
Диагностика травм голеностопного сустава?
Артроскопическая операция на лодыжке, а также современные визуализационные методики облегчают диагностику и анализ травм в голеностопном сустава. Рентген под нагрузкой показывает положение отдельных костей лодыжки относительно друг друга. Вслучае развития артроза, на рентгене просматривается сужение суставной щели. Если врач своевременно установит причину боли в стопе, он сможет предпринять целенаправленные меры, чтобы избежать обширного повреждения суставного хряща.
В чём заключается цель хирургического лечения?
Целью профилактического лечения молодых пациентов или в общем активных людей является предотвращение травм суставного хряща. Специалисты Геленк Клиники в г. Фрайбург сделают всё возможное, чтобы избежать операции на верхнем голеностопном суставе. Операции по эндопротезированию также должны проводиться в более зрелом возрасте. Неравномерные нагрузки на голеностоп вследствие изменения оси лодыжки могут быть нормализованы в рамках корригирующей остеотомии.
Операция по коррекции оси лодыжки
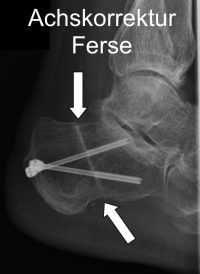
Рентген после корригирующей операции пяточной кости. Остеотомия деформированной кости может восстановить линию нагрузки нижней конечности. © Gelenk-Klinik
Перед операцией по коррекции оси лодыжки проводится точный анализ сегмента голеностопного сустава с наиболее серьезным смещением. В данном случае целью хирургов Геленк Клиники является нормализация параметров мышечной тяги во время статических и динамических нагрузок. Индивидуально подобранный концепт лечения поможет предотвратить дополнительные травмы суставного хряща. При наличии деформаций лодыжки важно обращать внимание не только на ось центра тяжести. Именно на стопе, которая имеет довольно сложное строение, необходимо проводить точную диагностику.
Анатомически между передним и задним отделом стопы наблюдается торсионный процесс (перекрут). Это значит, что обе оси лодыжки скручены друг против друга. В зависимости от формы (напр. полая стопа) оси переднего отдела стопы все сильнее поворачиваются по отношению к заднему отделу.
Из этого следует, что для оценки состояния лодыжки под нагрузкой важное значение имеет не только положение тазобедренного, коленного или голеностопного суставов. Расположение пяточной кости по отношение к переднему отделу стопы имеет решающую роль, так как в этом случае на голеностопный сустав оказываются самые сильные нагрузки.
Корригирующая операция на примере деформации пяточной кости
Деформации задней части стопы по отношению к переднему отделу должны лечиться в рамках операции. Смещение или наклон пяточной кости сможет выровнять голеностопный сустав и улучшить коэффициент нагрузки. В дополнение к данной операции на лодыжке иногда требуется коррекционное вмешательство на переднем отделе стопы. Таким образом, несмотря на изменённое положение стопы пациент может нормально ступать на ногу.
Доктор Шнайдер и доктор Ринио являются специалистами в данной области и обладают долголетним опытом в проведении подобных операций.
Показания для модифицированной операции Lapidus (корригирующей остеотомии, артродеза плюснеклиновидного сустава, коррекции деформации плюснефалангового сустава)
а) Показания:
- Умеренно выраженная и тяжелая деформация переднего отдела стопы, включающая:
• Вальгусную деформацию первого пальца с варусной установкой первой плюсневой кости
• Гипермобильность медиальной колонны
• Pes planoabductovalgus
Варианты лечения:
• В нескольких недавних публикациях авторы задавались вопросом о самом существовании гипермобильности медиальной колонны и ее значении. Артродез ПКС является эффективным методом коррекции и стабилизации медиальной колонны. Если гипермобильность отсутствует или выражена незначительно, при коррекции деформации следует отдавать предпочтение другим методиками. Однако, если выбрана проксимальная остеотомия первой плюсневой кости, медиальная колонна может быть стабилизирована и без артродеза ПКС за счет проведения винта через зону остеотомии и первый ПКС.
Спорные моменты:
• Сложно дать определение термину гипермобильность. Чтобы понять ее, давайте представим, что вальгусная деформация характеризуется; изменением положения костей, образующих ПКС/суставы предплюсны, в двух плоскостях. Вальгусная деформация с нестабильностью медиальной колонны характеризуется наличием избыточной подвижности во фронтальной (медиолатеральная нестабильность) и сагиттальной (тыльное сгибание) плоскостях. Тыльное сгибание медиальной колонны, кроме того, приводит к формированию плоскостопия, в результате чего деформация стопы становится еще более сложной
• Коррекция вальгусной деформации за счет корригирующей остеотомии и артродеза ПКС позволяет одновременно корригировать и плоскую установку стопы
Рисунок 1 Рисунок 2
б) Лучевые методы исследования:
- Рентгенография:
• Прямая, косая и боковая проекции позволяют оценить характер деформации наличие подвывиха сгибательного комплекса/сесамовидных костей
• На рентгенограмме в прямой проекции обычно виден диастаз между основаниями первой и второй плюсневых костей, что может свидетельствовать о гипермобильности
• В косой проекции могут быть видны признаки перегрузки малых плюсневых костей в виде гипертрофии их кортикального слоя (что опять же свидетельствует об отсутствии адекватной нагрузки на медиальную колонну/первую плюсневую кость)
• В боковой проекции может быть виден легкий тыльный подвывих основания первой плюсневой кости относительно медиальной клиновидной кости и тыльное сгибание медиальной колонны (на уровне плюснеклиновидного и пяточно-ладьевидного суставов)
- Показаний к проведению магнитно-резонансной томографии, компьютерной томографии или других методов лучевой диагностики обычно не бывает
в) Хирургическая анатомия:
- Хирургический доступ выполняется вдоль тыльно-медиальной поверхности стопы (рис. 1). По ходу доступа необходимо защитить чувствительный нерв (к первому межпальцевому промежутку) и артерию тыла стопы
- Доступ выполняется между сухожилиями длинного и короткого разгибателей первого пальца (рис. 2). Дистально доступ может быть продлен вдоль тыльной или медиальной поверхности для вмешательства на первом ПФС. Тыльное продолжение доступа сопряжено с риском повреждения чувствительного нерва первого пальца, однако обеспечивает возможность вмешательства на наружном отделе первого ПФС (капсуле и прикрепляющихся здесь анатомических образованиях)
- Медиальный доступ более безопасен и обеспечивает хорошие возможности для работы на первом ПФС и сгибательном комплексе/сесамовидных костях
Артродез 1-го плюснефалангового сустава
Когда пациент обращается с жалобами на нарушенную функциональность конечностей, скорее всего ему назначат артродез. С помощью хирургического вмешательства врачам нужно будет закрепить сустав так, чтобы он остался в полной неподвижности.
Таким способом решают две проблемы: с расшатанными суставами и утраченной опорной способностью.
Если пациент затянет с визитом к ортопеду, в будущем последуют необратимые процессы с утратой возможности самостоятельно передвигаться, а в последующем постоянную потерю трудоспособности.
Артродез сроднен с представляющим соответствие анкилозом. Анкилоз означает оцепенение суставов. Состояние оцепенения влечет неподвижность соединение костей из-за спайки хрящевых или фиброзных тканей или сращивание поверхностных костей.
Такая трансформация суставов появляется, когда человек перенес тяжелую травму, инфекционные процессы, разрушающие или дегенеративно-атрофические изменения. Но в некоторых случаях артродез очень важен для того, чтобы работа рук и ног не сопровождалась болезненными ощущениями, не наблюдалась нарушенная координация движений.
Суставы, которые наиболее часто требуют хирургического вмешательства:
Суть операции по проведению артродеза.
Операция может быть проведена несколькими методами, побор которых планируется исходя от каждого индивидуального случая.
Операция не проходит без анестезии. Здесь может быть применен общий или спинальный наркоз. Для поврежденного сустава хирург определяет наиболее правильное положение.
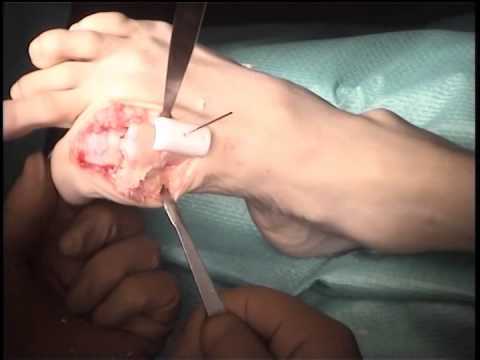
Далее он удаляет измененные хрящевые ткани и устанавливает подвижное соединение костей в правильном положении.
Использовав специальный набор креплений, суставные соединения фиксируют так, чтобы дальнейшие расшатывания были просто не допустимы.
Как показывает хирургическая практика, женщины более склонны к деформации 1-го плюснефалангового сустава.
Средняя возрастная отметка у прооперированных пациентов - 64 года.
Минимальная возрастная категория людей обращается за помощью от 45 лет, а максимальная от 80 лет.
К основным причинам для проведения артродеза 1-го плюснефалангового сустава можно отнести наличие:
Методология исследования состояния конечностей перед назначением артродеза
В любом случае всем пациентам в обязательном порядке будет назначена рентгенография обеих нижних конечностей со стопами. Также потребуется рентгенодиагностика с нагрузкой на деформированные стопы и боковая проекция стопы, на которой будет проведена операция.
Пациенты, прошедшие хирургическую терапию, будут находиться под наблюдение ортопеда на протяжении года.
Известные методики по искусственному обездвиживанию суставов заключаются в:
1.Компрессионном внутрисуставном артродезе. В данном случае врач удаляет суставной хрящ, а ростковый не подвергается никаким изменениям.
3.Смешанном артродезе. В ходе операции происходит удаление хряща. Для фиксирования используют трансплантаты или специальные крепления из металла.
4.Компрессионном артродезе. Может быть как открытым, так и закрытым. Здесь используется сдавливание суставных поверхностей.
Профессионально проведенная операция дает возможность уже на второй день передвигаться пациентам в обуви, не несущей нагрузку на передний отдел стопы. Носить обычную обувь без опасений пациенты могут начинать по истечению 45 дней.
Послеоперационный период
Артродез 1-го плюснефалангового сустава вполне облегчает ходьбу, избавляет от болей и значительных неудобств. Но он не способен избавить пациента от проблемы навсегда. Такая методика используется в экстренных мерах, когда другие методы терапии просто бессильны.
Из-за отсутствия подвижности сустава, конечность, подвергшая операции, утратит способность должным образом выполнять свои функции.
Послеоперационное реабилитирование параллельно будет сопряжено с лечебной гимнастикой и физиотерапевтическими манипуляциями. До образования прочной костной мозоли на месте соединения, рекомендовано при ходьбе, использовать специальный ортопедический аппарат.
Также, чтобы не нагружать исправленные в ходе операции плюснефаланговые суставы, всем пациентам нужно будет научиться перераспределять тяжесть тела на другие участки стопы.
На первый взгляд артродез 1-го плюснефалангового сустава может показаться достаточно простой, не несущей осложнений операцией. Но это далеко не так.
Даже применение самых современных технологий, специальных конструкций и шовных материалов не дают окончательных гарантий полного сращивания тканей, вполне возможна и обратная реакция.
Отнеситесь внимательно к своему здоровью. Вернуть былую подвижность вам помогут только настоящие профессионалы.
а) Положение пациента:
- Пациент укладывается в положение на спине, под ягодичную область на стороне операции подкладывается валик
- Отдельный валик подкладывается'под оперируемую стопу для подъема ее над уровнем операционного стола.
Нюансы укладки пациента:
• Приподнимание стопы над уровнем операционного стола упрощает манипуляции с этой стопой. Необходимый для этого валик можно сделать из стерильных хирургических полотенец
• Возьмите пять полотенец и сложите каждое из них в три раза вдоль длинной стороны, а затем вчетверо, чтоб получился «квадрат». Сложите пять получившихся таким образом квадратов и оберните еще одним свернутым втрое полотенцем, плотно сжав их вместе. У вас должен получиться аккуратный кубик
• Закрепите кубик бинтом, чтобы он сохранял свою форму
• Поскольку такой валик из полотенец.нередко падает со стола на пол, полезно будет зафиксировать его к операционному белью зажимами
б) Порты и доступы:
- Используются два разреза: тыльно-медиальный и прямой медиальный
- Тыльно-медиальный доступ:
• Разрез начинается в промежутке между медиальной и промежуточной клиновидными костями
• Разрез следует дистально вдоль первого межплюсневого промежутка и затем углубляется вдоль латеральной капсулы первого ПФС. Поверхность капсулы обнажается тупо за счет мобилизации тканей пальцем хирурга
• Проксимальная часть разреза обеспечивает доступ к первому ПКС и суставам предплюсны. При выраженной гипермобильности расширение артродеза увеличит стабильность выполненной реконструкции.

Рисунок 3
в) Техника операции. Нюансы техники:
• Если планируется вмешательство только на первом ПФС, тыльно-медиальный доступ можно выполнить вдоль медиального края первого межплюсневого промежутка, затем он углубляется вдоль наружной псверхности первого ПФС
• Если одновременно планируется вмешательство на втором пальце (например, коррекция деформации), разрез можно сделать в центре межплюсневого промежутка и продолжить его дистально вдоль медиальной границы второго пальца (для перемещения сухожилия или релизов межфаланговых суставов)
1 этап:
- Выполняется дорзомедиальный доступ между сухожилиями длинного и короткого разгибателей первого пальца. По ходу доступа необходимо защитить артерию тыла стопы и чувствительную ветвь поверхностного малоберцового нерза
- Капсула и надкостница маркируются и рассекаются аксиально (рис. 3)
- После входа в 1-й ПКС мягкие ткани отводятся медиально и латерально, увеличивая доступ в 1-й ПКС, межплюсневый промежуток и к медиальной части основания второй плюсневой кости.
Нюансы 1 этапа операции:
- Для маркировки капсулы и надкостницы используйте синий хирургический маркер. По окончании операции вам будет легче найти маркированные ткани, чтобы ушить их над зоной артродеза и костным трансплантатом, который может использоваться для стимуляции формирования костного блока
- Слепое отверстие:
• Слепое отверстие следует формировать, по меньшей мере, на 2 см дистальнее первого ПКС с тем, чтобы усилие, создаваемое винтом, было максимальным. Слишком близкое к суставу расположение винта не обеспечит надлежащей прочности фиксации
• Слепое отверстие должно иметь практически вертикальную проксимальную стенку и наклонную дистальную, что позволит правильно распределить усилия, возникающие при контакте головки винта с основанием плюсневой кости, и предотвратить раскалывание кортикальной пластинки основания первой плюсневой кости при затягивании винта
• Слепое отверстие формируется с помощью круглого бора, боковой поверхностью его головки. Наклонная часть отверстия должна быть несколько шире, чем головка винта. Слепое отверстие формируется до остеотомии. После остеотомии плюсневая кость становится менее стабильной, и формировать отверстие будет сложней
Ошибки 1 этапа операции:
- При выполнении остеотомии следует соблюдать осторожность, чтобы не повредить диафиз второй плюсневой кости
- Убедитесь, что полностью удалили весь опиленный костный материал из глубины первого ПКС, в противном случае он будет мешать при фиксации и может привести к патологическому тыльному сгибанию первой плюсневой кости или смещению медиальной колонны стопы вверх
Рисунок 4 Рисунок 5
2 этап: остеотомия:
- Перед остеотомией на тыле основания первой плюсневой кости на 2 см дистальней линии сустава формируется слепое отверстие (рис. 4)
- Затем прямым полотном выполняется остеотомия (рис. 5, А). Глубина сустава и опила составляют 3 см, поэтому полотно должно иметь именно такую длину
- Остеотомия выполняется в направлении несколько латерально и в подошвенную сторону, что обеспечивает возможность коррекции на уровне ПКС (рис. 5, Б-В):
• Сначала выполняется остеотомия основания первой плюсневой кости
• Второй опил направлен латерально и в подошвенную сторону, что позволяет предотвратить тыльное сгибание медиальной колонны и обеспечивает коррекцию межплюсневого угла
- Остеотомия завершается с помощью тонкого долота. ПКС аккуратно раскрывается с помощью суставного расширителя и резецированные фрагменты кости удаляются кусачками
Рисунок 6 Рисунок 7
3 этап: подготовка к замыканию сустава:
- 1-й ПКС аккуратно раскрывается суставным расширителем и удаляются мягкие ткани вдоль медиальной поверхности основания второй плюсневой кости. Суставные поверхности, медиальная поверхность основания второй плюсневой кости и латеральная поверхность основания первой плюсневой кости перфорируются 2-мм спицей (рис. 6)
- Дистально мягкие ткани мобилизуются вдоль латеральной поверхности капсулы первого ПФС. Капсула рассекается аксиально. Латеральные сухожилия не отсекаются, поскольку это приведет к дестабилизации сустава и может вести в итоге к формированию варусной деформации первого пальца
- Выполняется медиальный доступ по внутренней поверхности первого ПФС:
• Капсула и надкостница отводятся к тылу и в подошвенную сторону. Рассекаются сращения между сгибательным комплексом и нижней поверхностью первой плюсневой кости (рис. 7). Иногда эти сращения содержат сосуды, которые необходимо коагулировать, не повредив при этом суставной хрящ
• Тыльная капсула мобилизуется вдоль диафиза плюсневой кости. Это дает возможность корригировать положение головки плюсневой кости относительно сгибательного комплекса/сесамовидных костей
• Под головкой плюсневой кости со стороны одного доступа в другой проводится элеватор, с помощью которого оценивается наличие остаточных сращений и возможность коррекции положения головки относительно сгибательного комплекса
4 этап: коррекция деформации и замыкание сустава:
- Коррекция деформации:
• Сгибательный комплекс захватывается цапкой и смещается медиально, а головка первой плюсневой кости одновременно смещается латерально. Одновременно выполняется репозиция в области остеотомии, для чего используется стоматологический крючок или репозиционный зажим
• На этом этапе возможна временная фиксация фрагментов спицами, однако спицы не должны располагаться в зонах, где планируется проведение винтов.
Нюансы 4 этапа операции:
• При ушивании капсулы первого ПФС швы накладываются на каждый из двух лоскутов, а концы нитей берутся на зажимы. Смещение верхнего лоскута дистально, а нижнего проксимального является дополнительным корригирующим маневром, позволяющим корректировать деформацию песвого ПФС. Затем капсула ушивается окончательно плетеным рассасывающимся шовным материалом №0.
Рисунок 8 Рисунок 9
Корригирующая остеотомия коленного сустава: показания, виды операции и реабилитация
Корригирующая остеотомия коленного сустава является проверенным методом хирургического лечения деформаций большеберцовой и бедренной костей. Эта операция снижает нагрузку на суставные поверхности, устраняет уже имеющиеся патологии и замедляет дегенерацию нижней конечности.
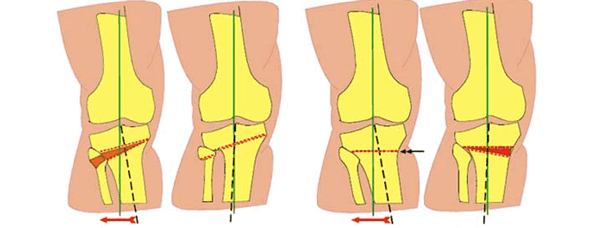
Схематичное изображение проведения операции.
Что такое остеотомия коленного сустава?
Корригирующая остеотомия коленного сустава — операция, устраняющая врожденные и приобретенные костные деформации. Во время хирургического вмешательства врач иссекает заранее обозначенный участок костной ткани и соединяет свободные фрагменты костей имплантатами. В результате ось механической нагрузки переносится на здоровый участок сустава. Операция проводится под полной или спинальной анестезией. После лечения ортопед фиксирует нижнюю конечность пациента гипсовой повязкой на время восстановления. Проводится реабилитация.
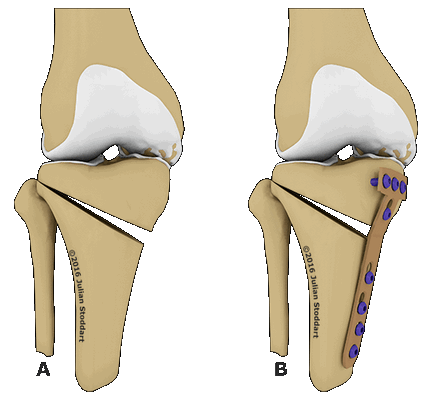
Остеотомия с металлоконструкцией.
Описанный метод коррекции традиционно сравнивается с эндопротезированием коленного сустава. Остеотомия — менее травматичный способ лечения. Эта медицинская манипуляция отлично подходит молодым пациентам, страдающим от поздних стадий гонартроза. Выбор остеотомии в качестве способа восстановления подвижности нижней конечности позволяет отсрочить проведение эндопротезирования на длительный срок.
Остеотомия применяется на протяжении двух веков. После открытия методов заместительной артропластики это оперативное вмешательство отошло на второй план, однако такой способ лечения применяется до сих пор. В начале 21 века были разработаны современные способы закрепления костных участков, уменьшающие длительность реабилитации.
Показания к операции
Главным показанием к оперативному вмешательству является гонартроз. Это дегенеративное заболевание коленного сустава, проявляющееся постепенным разрушением хрящевой ткани и деформацией нижней конечности. На поздних стадиях гонартроза у пациентов формируются вальгусные и варусные деформации. Объем движений ограничивается, возникает хронический болевой синдром.
- Врожденная деформация нижней конечности.
- Искривление костей после травмы.
- Подготовка к эндопротезированию коленного сустава.
- Смещение оси нижней конечности при патологиях суставных связок.
- Рахит, деформирующий остеит и другие болезни костной ткани.
Вмешательство рекомендуется проводить при удовлетворительном состоянии хрящевой поверхности костей и изолированном поражении одного участка коленного сустава. Такой метод коррекции дает возможность сохранить подвижность нижней конечности у молодых пациентов.
В каких случаях остеотомия не поможет?
Эффективность лечения зависит от возраста, пола и массы тела пациента. Неудовлетворительные результаты операции могут быть обусловлены пожилым возрастом больного, значительным поражением костей и разрушением гиалинового хряща.
Состояния, при которых проведение вмешательства нецелесообразно:
- ;
- остеопороз;
- внесуставные патологии;
- недостаток кровоснабжения нижней конечности;
- нарушение роста костной ткани;
- отсутствие мениска;
- выраженное ожирение (ИМТ: 40 и выше).
При неправильной оценке показаний остеотомия может ускорить дегенерацию коленного сустава. Перед лечением врачи проводят лабораторные исследования, получают снимки нижней конечности на протяжении и назначают дополнительные диагностические манипуляции.
Виды хирургических техник
Вмешательства классифицируют по месту проведения, способу иссечения тканей и характеру костной пластики. Исправляется структура большеберцовой или бедренной кости. Классификация по характеру пластики включает открытую, закрытую, латеральную и прямую остеотомии. Коррекция большеберцовой кости может быть высокой или низкой. Конкретная хирургическая техника подбирается врачом индивидуально по результатам предварительного обследования.
Основные виды остеотомии:
- Клиновидная закрытая. Разрез кожи производится в латеральной или передней области колена для доступа к верхнему эпифизу большеберцовой кости или нижнему эпифизу бедренной кости. После иссечения ткани свободные поверхности кости фиксируют металлическими пластинами или скобами.
- Клиновидная открытая. После разреза кожи в передней или боковой области колена проводится неполная остеотомия. Концевой отдел большеберцовой кости разъединяется на две части с формированием диастаза. Далее костные участки соединяют металлической пластиной и аутотрансплантатом из таза пациента.
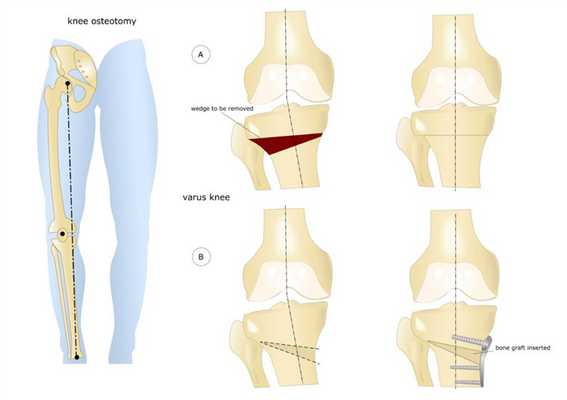
Остеотомия коленного сустава: визуальное изображение процедуры.
Костная ткань удаляется с помощью остеотома. Для предотвращения повреждения сосудов и нервов, проходящих через коленный сустав, коррекция проводится под контролем флуороскопа или рентгеновского аппарата. После пластики кожный покров сшивается, и нижняя конечность фиксируется гипсовой повязкой или шиной.
Не существует единого метода оперативного вмешательства, подходящего при любых показаниях. При выборе хирургической техники врач учитывает запланированный угол коррекции. Методы визуализации помогают точнее восстанавливать ось нижней конечности. В современной ортопедии чаще всего проводится открытая клиновидная остеотомия большеберцовой кости выше уровня бугристости.
Реабилитация
Результаты лечения в долгосрочном периоде зависят от реабилитационных мероприятий. После хирургического вмешательства врач проводит контрольные обследования и подбирает методы восстановления подвижности коленного сустава. Цели реабилитации включают устранение боли, предупреждение послеоперационных осложнений и восстановление мышечного аппарата нижней конечности.
- Физиотерапия: электростимуляция, криотерапия и тепловое воздействие. Физическая терапия облегчает боль и уменьшает отечность тканей в послеоперационном периоде.
- Лечебный массаж. Мануальная терапия улучшает кровоток в тканях, облегчает боль и нормализует мышечный тонус. . Упражнения можно проводить в домашних условиях. Главной задачей является восстановление сгибательных и разгибательных движений в коленном суставе.
- Ортопедическая реабилитация для предупреждения рецидива болезни. Пациенту рекомендуется носить наколенник или эластичный бинт для фиксации сустава. В первое время после операции необходимо использовать трость и носить обувь с ортопедическими стельками для снижения нагрузки на суставные поверхности.
Схема реабилитации составляется ортопедом и врачом ЛФК. Подбирается медикаментозная терапия. Полное восстановление двигательной активности происходит в течение года.
Жизнь после лечения
Прогноз определяется изначальным диагнозом, выбранной техникой хирургического лечения, квалификацией хирурга, возрастом пациента и другими критериями. По данным медицинского центра имени Г. А. Илизарова, положительные результаты были отмечены у 95% пациентов после вмешательства. В течение 10 лет после костной пластики наблюдается отсутствие боли и других симптомов гонартроза. Молодые люди, перенесшие остеотомию, после реабилитации возвращаются к полноценной жизни. Последующее проведение заместительной артропластики облегчается.
Долгосрочные результаты коррекции предсказать сложно. Пациентам рекомендуется регулярно посещать ортопеда и проходить обследования для контроля состояния сустава. Остеотомия в качестве самостоятельного метода лечения не устраняет артроз полностью, а только замедляет развитие дегенеративных процессов. У некоторых больных рецидив возникает уже через 4 года после вмешательства.
Цены на остеотомию коленного сустава
Стоимость лечения зависит от квалификации врача, хирургической техники и диагноза.
Читайте также:
