Показания и противопоказания к пункционной биопсии печени по методу Menghini
Добавил пользователь Алексей Ф. Обновлено: 20.01.2026
Биопсия предстательной железы — один из главных способов диагностики злокачественных новообразований данного органа. Исследование является простым в исполнении и одновременно обладает высокой информативностью. Биопсия простаты позволяет дать гистологическую характеристику взятым участкам органа и выявить аномалии клеточного строения, характерные для предраковых и онкологических процессов.
Общая информация
Рак предстательной железы (РПЖ) — одна из наиболее часто регистрируемых онкологических болезней среди мужского населения. В структуре онкопатологии в большинстве стран он занимает 1-3 место, причем заболеваемость и смертность от него постоянно растет.
Риск появления злокачественного новообразования простаты увеличивается с возрастом. В России РПЖ занимает 2 место среди всех онкологических процессов у мужчин среднего и пожилого возраста.
Долгое время РПЖ может протекать без клинических проявлений или со скудной симптоматикой, что еще больше затрудняет раннюю диагностику заболевания. Нередки случаи, когда рак простаты выявляется на стадии метастазирования в другие органы.
Высокая распространенность заболевания привела к поиску надежных методов скрининга и ранней диагностики РПЖ. К ним относится определение уровня простатспецифического антигена (PSA, ПСА) и проведение трансректальной биопсии предстательной железы.
Суть биопсии простаты заключается в заборе ткани органа с помощью пункции (прокола тонкой иглой). Полученный материал отправляется на гистологическое исследование, во время которого врач-патоморфолог изучает клеточное строение образцов и выявляет изменения, характерные для злокачественных процессов.
Манипуляция требует визуализации органа и участков предполагаемой пункции. Для этого используют ультразвук или магнитно-резонансную томографию (фьюжн-биопсия).
Исследование бывает нескольких типов. По срокам выделяют первичную (проводится у пациента впервые) и повторную (вторая и последующие) биопсии. По методу забора материала она делится на:
- секстантная — самая первая модификация исследования, предполагающая взятие биоптатов из 6 точек (из основания органа, центральной части и верхушек двух долек).
- сатурационная — расширенный вариант проведения исследования с забором материала из 10-18 точек простаты; в современных модификациях также описаны методы взятия столбиков ткани из 24 точек.
В настоящее время классическая секстантная биопсия не рассматривается как адекватный метод диагностики злокачественных новообразований простаты. По данным различных авторов, это исследование не позволяет выявить опухолевый процесс и степень его злокачественного потенциала в 30-45% случаев.
Вместе с тем доказано, что увеличение количества точек при заборе биопсийного материала существенно улучшает диагностику РПЖ, не увеличивая риск осложнений. Пункционная биопсия периферических участков простаты позволяет получить полную гистологическую картину и способствует ранней выявляемости злокачественных процессов. Однако увеличение числа точек при биопсии и диагностика РПЖ не коррелируют линейно.
Определение количества пункционных точек должно определяться индивидуально, исходя из анамнеза и данных визуализации (УЗИ или МРТ предстательной железы). Большинство клиницистов придерживаются мнения, что наиболее предпочтительным для первичной биопсии является забор ткани из 12 точек. Как правило, при повторных исследованиях и сомнительной гистологической картине их количество увеличивается.
Показания и противопоказания
Первичная биопсия проводится при выявлении изменений в предстательной железе во время пальцевого ректального исследования или трансректального УЗ-исследования, а также при повышении уровня PSA выше возрастной нормы. При этом однократно высокие показатели ПСА не являются прямым показанием к исследованию — увеличение его концентрации может быть связано с нарушением правил подготовки (сексуальная активность накануне, предшествующее
пальцевое ректальное исследование и другие манипуляции).
Повторная биопсия показана при:
- нарастающей или стабильно повышенной концентрации PSA;
- стойком подозрении на онкопатологию у врача и отрицательной первичной биопсии;
- наличии гистологически подтвержденных предраковых заболеваний простаты (интраэпителиальная неоплазия, мелкоацинарная пролиферация);
- необходимости уточнения распространенности рака предстательной железы для определения оптимальной тактики лечения;
- проведения фокальной терапии злокачественных новообразований простаты.
В качестве первичной диагностики может быть проведена классическая секстантная биопсия. Повторные исследования всегда проводятся по сатурационной схеме под УЗИ или МРТ-контролем.
Противопоказаниями к проведению исследования являются наличие у пациента тяжелых декомпенсированных хронических заболеваний (сердечных, эндокринных, респираторных) и острых инфекционно-воспалительных процессов в предстательной железе. Биопсия также не проводится при выраженных нарушениях в гемостазе, приводящих к понижению свертываемости крови (коагулопатии) и чрезмерной кровоточивости.
Подготовка
Биопсия простаты может быть проведена в амбулаторных или стационарных условиях. Как правило, пациентов госпитализируют на 1-2 дня для правильной подготовки к исследованию и наблюдения после процедуры.
За 3-5 дней до биопсии необходимо отказаться от приема препаратов, влияющих на свертываемость крови (гепарин, аспирин, варфарин, Ксарелто и другие). Исключением являются ситуации, когда у пациента имеется очень высокий риск сердечно-сосудистых осложнений и тромбообразования.
Накануне вечером следует отказаться от плотного ужина и отдать предпочтение легкоусвояемым продуктам: кисломолочная продукция, фрукты и овощи. За 3-4 часа до сна проводится очистительная клизма.
Для профилактики инфекционных осложнений утром в день исследования пациенту выполняют разовое внутримышечное или внутривенное введение антибактериальных препаратов. В случае сильной волнительности лечащий врач может назначить седативные препараты. За несколько часов до процедуры рекомендуется принять душ и провести гигиену области промежности.

Методы обезболивания
До сих пор отсутствует единое мнение о способах профилактики и устранения болевых ощущений во время исследования. Ранее полагалось, что пациенту не следует назначать каких-либо препаратов, ведь процедура секстантной биопсии кратковременна и не столь болезненна. Современные представления полностью противоположны: пациент не должен испытывать болезненных ощущений и не должен терпеть боль.
Для устранения болевого синдрома могут использоваться различные методы. Самый простой из них — ректальные гели или мази. Они содержат местный анестетик (например, лидокаин) и ряд дополнительных компонентов: противовоспалительные, антибактериальные, противоаллергические вещества. Мазь вводится в прямую кишку с помощью стерильного наконечника. Полный эффект развивается через 3-7 минут.
В некоторых случаях используется разовое внутримышечное введение нестероидного противовоспалительного препарата, обладающего сильным обезболивающим эффектом — кеторолака. Инъекцию лекарственного средства выполняют за 1-2 часа до биопсии. В настоящее время этот способ используется относительно редко, потому что не обеспечивает полной безболезненности исследования.
Оптимальным считается метод спинальной анестезии. Он гарантирует длительную и полную нечувствительность органов малого таза, что позволяет проводить как секстантную, так и сатурационную биопсию, требующую больше времени.
Методика проведения и длительность процедуры
Трансректальная биопсия простаты может проводится в двух положениях: лежа на боку с приведенными к животу коленями или на урологическом кресле с приподнятыми и разведенными ногами. Вторая поза более предпочтительна, потому что обеспечивает врачу хорошее поле деятельности.
Секстантная биопсия проводится быстро, порядка 10-15 минут. Сатурационная схема требует больше времени — в зависимости от количества точек забора, может потребоваться от 15 до 30 минут. После катетеризации мочевого пузыря и обработки кожи промежности растворами антисептиков в прямую кишку вводится ультразвуковой ректальный датчик.
Предстательная железа детально осматривается, врач определяет размеры, структуру и участки гипо- или гиперэхогенной плотности. Инструмент для забора материала представлен автоматическим биопсийным пистолетом. Пункционную иглу вводят под УЗ-контролем в выбранный участок предстательной железы, откуда забирается столбик ткани простаты высотой около 2 см. Каждый биоптат помещается в отдельный контейнер, маркируется и в дальнейшем
отправляется на гистологическое исследование.
При фьюжн-биопсии предварительно проводится МРТ-исследование органов малого таза. Данные магнитно-резонансной томографии синхронизируются с ультразвуковым изображением в режиме реального времени. УЗ-датчик крепится на специальном держателе, затем вводится в прямую кишку. На держатель устанавливается специальная решетка, играющая роль трафарета и позволяющая сделать забор биоптатов — ее отверстия совпадают с координатами участков предстательной железы на мониторе компьютера с данными магнитно-резонансной томографии и ультразвукового исследования. Биопсийная игла вводится в отверстие решетки в области предполагаемого места пункции, затем делается прокол.
В завершении исследования на область промежности накладывается антисептическая повязка. Для профилактики кровотечения на прямую кишку оказывают механическое ручное давление в течение 2-3 минут.
Период реабилитации
Восстановление пациента происходит быстро. Как правило, на следующий день после проведения процедуры удаляется мочевой катетер и убирается повязка с промежности. До 3-5 дней после процедуры может наблюдаться легкая болезненность или дискомфорт в области промежности. У пациентов с высоким риском инфекционных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия.
Возможные осложнения
Исследование относится к безопасным и малоинвазивным методам диагностики. Осложнения встречаются редко и могут быть следующими:
- появление примеси крови в сперме или моче;
- умеренные боли в промежности и анальном канале;
- ректальное кровотечение;
- нарушения мочеиспускания;
- острый инфекционно-воспалительный процесс в предстательной железе.
Основную опасность представляет попадание патогенных микроорганизмов в простату. При этом развивается острый простатит с выраженным болевым синдромом, нарушением мочеиспускания и общей интоксикацией организма. В свою очередь, острый воспалительный процесс в органе может стать причиной гематогенного (через кровь) распространения возбудителей и сепсиса.
Серьезное инфицирование после трансректальной биопсии случается менее чем в 1% случаев, а частота развития сепсиса — 0.01-0.02%.
Трактовка результатов биопсии
Результаты проведенного патоморфологического исследования могут быть нескольких типов:
- патологические изменения не выявлены — все биоптаты представлены нормальной тканью предстательной железы;
- воспалительные процессы — наличие в биопсийном материале признаков острого или хронического воспаления разной степени выраженности;
- доброкачественная гиперплазия простаты — морфологические изменения представлены гипертрофией клеток и их органелл, признаков атипии (аномалий строения) не выявлено;
- предраковые заболевания — обнаружена клеточная атипия в виде изменения цитологических и архитектонических взаимоотношений в тканях простаты, дисплазии железистого компонента, активной пролиферации эпителия внутри простатических протоков;
- злокачественные новообразования — выявлены изменения в строении, характерные для рака предстательной железы.
Гистологическое исследование позволяет не только выявить факт наличия онкологического процесса в предстательной железе, но и дать ему полную характеристику. Врач-патоморфолог определяет морфологию опухоли (железистая, плоскоклеточная, фиброзная, полиморфная) и степень ее дифференцировки. Полученные данные позволяют определиться с дальнейшей тактикой лечения.
Показания и противопоказания к пункционной биопсии печени по методу Menghini
Подготовка к чрескожной пункционной биопсии печени и ее осложнения
Подготовка пациентов к пункционной биопсии печени:
1) легкий завтрак (для уменьшения наполнения желчного пузыря);
2) возможно проведение премедикации (транквилизатором);
3) контрольное УЗИ органов брюшной полости непосредственно перед проведением биопсии;
4) наличие клинического анализа крови (с показателем уровня тромбоцитов), коагулограммы (не более чем 5-дневной давности), анализа на группу крови, резус-фактор;
5) наличие четко сформулированной цели проведения биопсии лечащим врачом (в письменном виде в истории болезни).
6) наличие информированного согласия пациента (в письменном виде в истории болезни);
7) решение о проведении биопсии принимается на утренней конференции в присутствии заведующего кафедрой.
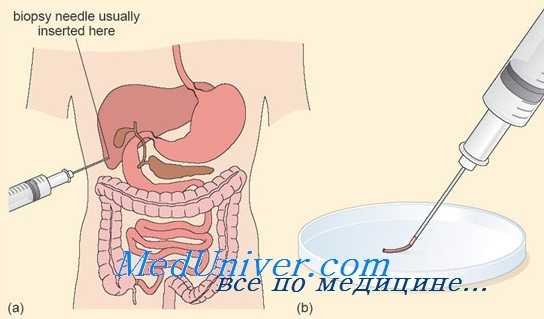
Инструкция по ведению больных после проведения биопсии печени:
1) постельный режим в течение 12 часов и отказ от приема пищи пациентом в течение 8 ч после биопсии;
2) местное применение холода в течение 2 ч;
3) контроль за основными показателями гемодинамики (артериальное давление, частота сердечных сокращений) каждые 15 мин в течение первых 2 ч, затем — каждые 30 мин в течение 2 ч, затем — ежечасно для остающегося периода наблюдения: наблюдение дежурного врача клиники в течение 24 ч;
4) динамический плановый контроль за основными показателями; состояния красной крови (эритроциты, гемоглобин, гематокрит) — через 8 и 24 ч после биопсии;
5) УЗ-контроль с целью выявления подкапсульной и внутрипеченочной гематомы, исключения появления жидкости в брюшной полости — через 2 ч и через 8 ч после биопсии;
6) купирование болевого синдрома ненаркотическими анальгетиками;
7) пребывание в стационаре в течение 24 ч после проведения биопсии;
8) через 24 ч — осмотр лечащим врачом;
9) при наличии признаков кровотечения — ведение больного как пациента с внутрибрюшным кровотечением.
Осложнения пункционной биопсии печени:
1) болевой синдром, связанный с травматизацией плевры, диафрагмы, брюшины;
2) образование подкапсульной и внутрипеченочной гематомы;
3) кровотечение в брюшную полость;
4) перфорация полого органа (желчного пузыря, толстой кишки);
5) пневмоторакс;
6) пункция почки;
7) гемобилия с развитием желчной колики.
Методика пункционной биопсии печени
Биопсия печени проводится в утренние часы через 1,5-2 часа после приема легкого завтрака с целью сокращения объема желчного пузыря. Используются одноразовые наборы производства фирмы «Браун» (Германия) диаметром 16-18G. Биопсия осуществляется в положении больного лежа на спине с изгибом туловища влево и запрокидыванием правой руки за голову.
После обработки кожи и проведения послойной анестезии производится надрез кожи в VIII—IX межреберье между передней и средней подмышечными линиями. Игла Menghini проводится через надрез, подкожно-жировую клетчатку, межреберные мышцы. Вращательным движением пробивается внутренняя фасция межреберных мышц и одновременно из шприца выталкивается около 2,0 мл физиологического раствора для очищения иглы от побочных тканей.
После установки иглы на поверхности печени поршнем шприца создается вакуум, а сама игла резким движением вводится на 3-4 см в паренхиму печени и молниеносно извлекается.
Морфологическая оценка биоптатов ткани печени у больных хроническими гепатитами проводится с использованием системы определения индекса гистологической активности Knodell и системы определения стадии заболевания (степени фиброза) Sciota — Desmet.
Биопсия печени
Биопсия печени — это диагностическая процедура, во время которой извлекается фрагмент печеночной ткани с целью определения степени ее поражения и воспаления. Также биопсия помогает оценить проводимый курс лечения и при необходимости его скорректировать. Это наиболее информативный метод исследования при подозрении на онкологический процесс.
Показания
- при поражении мелких желчных протоков (первичный биллиарный цирроз, склерозирующий холангит, хронический лекарственный холестаз)
- для выявления инфекций: туберкулеза, бруцеллеза, сифилиса, цитомегаловирусной инфекции, герпеса и др.
- перед операцией по трансплантации печени и после ее проведения для оценки возможных осложнений
- перед трансплантацией почки
- для постановки диагноза при лихорадке неясного происхождения
- для выяснения причин отклонений в результатах печеночных функциональных тестов
- при подозрении на генетически обусловленные семейные заболевания печени
- при желтухе неясного происхождения без увеличения желчных протоков
Противопоказания
- асцит
- нарушения гемостаза
- нарушения свертываемости крови
- жидкостные образования печени
- тромбоцитопения
- холангит
- подпеченочный холестаз
Виды биопсии
Прицельная пункционная тонкоигольная биопсия — наиболее безопасный метод биопсии. Но он не применяется для диагностики хронического гепатита и цирроза.
Прицельная биопсия иглой среднего диаметра проводится под контролем УЗИ, КТ или ангиографии. Этот вид биопсии позволяет получить более высокий процент положительных результатов, чем другие.
Биопсия иглой Менгини «за 1 секунду» проводится при помощи иглы диаметром 1,4 мм с косым и слегка выпуклым срезом, снабженной стержнем. Процедура не требует анестезии, иногда обезболивание проводится после исследования.
Лапароскопическая биопсия проводится при помощи тонкой трубки с камерой на конце (лапароскопа), с которой на монитор передается изображение печени. Врач вводит лапароскоп через разрез в стенке брюшной полости и, глядя на экран, берет фрагменты печеночной ткани из определенных участков. Этот вид биопсии используется, когда необходимо взять конкретный образец ткани.
Трансвенозная биопсия проводится, если у пациента есть проблемы со свертываемостью крови или в брюшной полости скапливается жидкость, то есть когда другие виды биопсии ему противопоказаны. В ходе исследования врач вводит тонкую трубочку с иглой для биопсии (катетер) в вену на шее и продвигает ее к печени, где производит забор фрагмента ткани для исследования.
Как готовиться
Во время подготовки необходимо:
- сообщить врачу о беременности, заболеваниях легких и сердца, аллергии на лекарства, диабете, а также проблемах со свертываемостью крови;
- поставить врача в известность о приеме антикоагулянтов, разжижающих кровь;
- за неделю до процедуры необходимо прекратить прием аспирина, аспиринсодержащих и некоторых противовоспалительных препаратов — об этом нужно заранее проконсультироваться с врачом.
Перед биопсией печени необходимо пройти следующие лабораторные анализы:
- общий анализ крови
- общий анализ мочи
- анализ крови на свертываемость
- анализ на ВИЧ
- анализ на гепатит
Как проводится биопсия?
В большинстве случаев биопсия печени проводится в больнице или в условиях дневного стационара, так как после процедуры человек должен в течение 4 часов находиться под медицинским наблюдением.
Сама процедура длится не более 5 минут.
- Пациент ложится на спину.
- Проводится дезинфекция места введения иглы и обезболивающая инъекция.
- Врач делает маленький надрез и вводит через него специальную иглу, при помощи которой забирает фрагмент печеночной ткани для дальнейшего гистологического исследования.
После процедуры
- Пациент может испытывать легкий дискомфорт или слабые болевые ощущения в плечах или в спине. В этом случае врач прописывает обезболивающие препараты.
- В течение 24 часов следует избегать физической активности.
- В течение 8 часов не рекомендуется садиться за руль.
- В течение недели нужно избегать приема препаратов, разжижающих кровь.
Если в течение 72 часов после биопсии печени у вас поднялась температура, вы почувствовали озноб, тошноту, слабость, затруднение дыхания, острую боль в области печени, в грудной клетки, в плече, в брюшной полости — нужно немедленно обратиться к врачу.
Результаты
Для оценки результатов проведенного исследования в современной медицине чаще всего используется 2 метода:
Метод Метавира используется, если биопсия проводится при гепатите С. В процессе исследования устанавливается стадия и степень воспаления — от 0 до 4 баллов. Стадии воспаления дают возможность сделать вывод о количестве фиброзной ткани и ее рубцевании. Стадии рубцевания также оцениваются по шкале от 0 до 4.
Метод Кноделя применяется для отображения результатов биопсии на наличие степени воспаления, некроза долей печени, степени рубцевания органа и др.
Биопсия
Биопсия — диагностическая процедура, которую проводят с целью получения образца ткани (биоптата) из «подозрительного» места, например, опухоли или полипа. Биопсия необходима для подтверждения диагноза при онкологических заболеваниях.
Что показывает биопсия?
Все клетки организма имеют характерное строение, в зависимости от того, к какой ткани они принадлежат. При развитии злокачественной опухоли структура клеток нарушается, и эти изменения можно увидеть под микроскопом.
Врач, исследующий образцы ткани или клетки, полученные при помощи биопсии, может однозначно сказать, есть ли у пациента онкологическое заболевание. В то время как другие исследования позволяют заподозрить рак с разной степенью вероятности, биопсия помогает установить точный диагноз.
Можно ли обойтись без биопсии?
Виды и методы биопсии
Врач может получить биоптат, — образец ткани для исследования, — разными способами. В зависимости от этого выделяют несколько разновидностей биопсии:
- бритвенная;
- пункционная; ;
- инцизионная;
- эксцизионная.
Мазки-отпечатки, соскобы, бритвенная биопсия
Иногда для биопсии достаточно получить совсем немного клеток. Например, для раннего выявления рака шейки матки выполняют мазок-отпечаток со слизистой оболочки шейки матки. Полученного таким образом материала вполне хватает для выполнения лабораторного исследования.
Также можно сделать мазки-отпечатки выделений из соска при подозрении на рак молочной железы.
При бритвенной биопсии врач срезает с поверхности участка кожи слой определенной толщины при помощи острого инструмента. Остается кровоточащая поверхность, на которую накладывают давящую повязку.
Пункционная биопсия
Название метода происходит от латинского слова punctio – «укол». В свою очередь, пункционная биопсия делится на разновидности: тонкоигольную, толстоигольную (трепан-биопсию), аспирационную.
Тонкоигольная биопсия
Этот вид пункционной биопсии применяется в случае, когда необходимо получить небольшое количество клеток. Врач вводит в подозрительный участок тонкую иглу и получает некоторое количество ткани.
Толстоигольная биопсия
Этот вид биопсии во многих случаях является оптимальным, так как он не требует разреза, и в то же время позволяет получить достаточно большое количество ткани. Толстоигольную биопсию часто применяют при подозрении на рак молочной железы, печени, простаты и ряд других опухолей.
Трепан-биопсия применяется для взятия образцов кожи, костного мозга. Врач использует специальный инструмент, напоминающий иглу, только толще, в виде полого цилиндра с острыми краями. Его погружают в нужное место, в итоге он заполняется столбиком ткани.
Аспирационная биопсия
При аспирационной биопсии ткань забирается с помощью вакуумного аспиратора — специального цилиндра, в котором создается отрицательное давление. Его подсоединяют к игле. Во время процедуры врач может получить сразу несколько фрагментов подозрительной ткани.
Аспирационная биопсия часто используется в гинекологической практике.
Биопсия под контролем сканирования
Иногда подозрительное образование практически невозможно прощупать через кожу из-за малых размеров, но можно обнаружить во время рентгенографии, ультразвукового исследования, МРТ. В этом случае биопсия проводится под контролем рентгеновского или иного изображения, которое помогает врачу направлять иглу и контролировать положение ее кончика.
Во время стереотаксической биопсии используют изображение, как минимум, в двух плоскостях, которое помогает точно определить положение подозрительного образования и иглы в трехмерном пространстве. Биопсия под контролем сканирования может быть тонкоигольной, толстоигольной, аспирационной.
Биопсия во время операции
Во время хирургического вмешательства врач может удалить часть опухоли (инцизионная биопсия) или всю ее целиком (эксцизионная биопсия). Это позволяет получить максимальное количество ткани для исследования. Но такой вид биопсии имеет недостаток: диагноз устанавливают уже после того, как больной прооперирован.
Если хирург забирает при проведении биопсии все исследуемое образование или орган -процедура является еще и лечебным мероприятием. Если образование (например, полип) оказывается доброкачественным, после его удаления происходит полное излечение.
Биопсия во время эндоскопии
При исследовании некоторых органов, например, желудочно-кишечного тракта, используют эндоскоп — тонкую трубку с видеокамерой и источником света на конце. Через нее можно ввести специальные эндоскопические щипцы или иглу для забора биоптата из пищевода, желудка или кишечника. Такую биопсию еще называют прицельной.
Если необходим образец тканей из толстой кишки, эндоскоп вводится через анальное отверстие, такая процедура называется фиброколоноскопией или ректороманоскопией (в зависимости от того, какой отдел толстой кишки нужно исследовать). Если материал нужно получить из желудка, пищевода, двенадцатиперстной кишки, эндоскоп вводится через рот, а исследование называется фиброгастродуоденоскопией (ФГДС).
Также биопсия может быть выполнена во время бронхоскопии, цистоскопии (эндоскопическое исследование мочевого пузыря) и других видах эндоскопии.
Биопсия — это больно?
В ряде случаев биопсия может быть болезненной. При необходимости процедуру выполняют под местной анестезией или в состоянии медикаментозного сна. Так забор материала проходит без дискомфорта, и уже в течение часа после процедуры пациент может отправляться домой.
Нужна ли специальная подготовка к биопсии?
Обычно специальной подготовки не требуется. В клинике требуется подписать письменное согласие на проведение медицинских манипуляций (биопсии). Врач расскажет о том, что это за процедура, как ее будут проводить, каковы риски, ответит на ваши вопросы.
При необходимости перед биопсией проводят местную анестезию при помощи инъекции или спрея. Иногда применяют медикаментозный сон или общий наркоз. В этом случае вас попросят не пить и не есть в течение определенного времени перед процедурой.
Безопасна ли биопсия? Какие бывают последствия и осложнения?
Это зависит от вида биопсии. Если ее проводят во время операции, то риски обусловлены самим хирургическим вмешательством. При пункционной биопсии возможно попадание иглы в сосуд или соседние органы (например, в желчный пузырь при биопсии печени), кровотечение, занос инфекции, болезненность в течение некоторого времени после процедуры. Если биопсия выполняется опытным специалистом в хорошо оснащенной клинике, риски практически отсутствуют.
В «Евроонко» можно выполнить различные виды биопсии. У нас работают высококвалифицированные врачи и применяется современное оборудование.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Биопсия печени дает гистологическую и другую информацию, которую невозможно получить другими способами. Хотя при биопсии исследуется только небольшой кусочек ткани, этот образец является обычно репрезентативным, даже при очаговых поражениях. Биопсия под контролем УЗИ или КТ более эффективна. Например, при метастазах чувствительность биопсии, выполненной под контролем ультразвука, составляет 66 %. Биопсия особенно ценна для диагностики туберкулеза или другого гранулематозного инфильтрата, а также в оценке состояния и жизнеспособности трансплантата (ишемия, отторжение, заболевание билиарного тракта, вирусный гепатит) после трансплантации печени. Серия биопсий, выполняемых обычно в течение нескольких лет, может быть необходима для контроля прогрессирования заболевания.
Макроскопическое и гистопатологическое исследования являются чаще всего окончательными. В отдельных случаях могут потребоваться цитологический анализ, исследование замороженных срезов и посевы. В биоптате можно определять содержание металлов - меди при подозрении на болезнь Вильсона и железа при гемохроматозе.
Показания для биопсии печени
- Изменения показателей печеночных ферментов неясного генеза
- Алкогольная болезнь печени или неалкогольный стеатоз (диагностика и определение стадии)
- Хронический гепатит (диагностика и определение стадии)
- Подозрение на отторжение после трансплантации печени, которое не может быть диагностировано менее инвазивными методами
- Гепатоспленомегалия неизвестной этиологии
- Необъяснимый внутрипеченочный холестаз
- Подозрение на малигнизацию (очаговые поражения)
- Изменения показателей печеночных ферментов неясного генеза
- Необъяснимые системные проявления заболевания, например лихорадка неизвестной этиологии, воспалительные или гранулематозные заболевания (посевы материала, полученного при биопсии)
Эффективность диагностической биопсии ограничивают следующие факторы:
- ошибка при взятии образца;
- случайные ошибки или сомнения в случаях холестаза и
- потребность в квалифицированном патоморфологе (многие патологи не имеют опыта работы с образцами, взятыми при тонкоигольной биопсии).
Биопсия печени может быть выполнена чрескожно у постели больного или под контролем ультразвука. Последний вариант предпочтителен, так как при этом реже возникают осложнения, а также можно визуализировать печень и целенаправленно очаговые поражения.
К кому обратиться?
Противопоказания к биопсии печени
Абсолютными противопоказаниями являются невозможность обеспечения неподвижности пациента и задержки дыхания во время процедуры, а также опасность кровотечения (MHO > 1,2, несмотря на получение витамина К, время кровотечения > 10 мин) и тяжелая тромбоцитопения (
Портал iLive не предоставляет медицинские консультации, диагностику или лечение.
Информация, опубликованная на портале, предназначена только для ознакомления и не должна использоваться без консультации со специалистом.
Внимательно ознакомьтесь с правилами и политикой сайта. Вы также можете связаться с нами!
Copyright © 2011 - 2022 iLive. Все права защищены.
Читайте также:
- Лучевая диагностика алкогольной болезни печени
- Сочные губы без намека на шелушение и заеды. Избавляемся от шелушения
- Специфическая симптоматическая терапия мигрени. Базисное лечение мигрени.
- Поджелудочная железа и печень при туберкулезе. Желудок при туберкулезе.
- Семейная отогенная интоксикация стрептомицином. Синдром Тернера с глухотой
