Показания, противопоказания для профилактики венозной тромбоэмболии (ТГВ, ТЭЛА)
Добавил пользователь Дмитрий К. Обновлено: 16.01.2026
Резюме
Встречаемость венозных тромбозов и венозных тромбоэмболий у больных, госпитализированных с СН, является достаточно высокой. У большинства пациентов с СН имеются множественные ФР венозного тромбоэмболизма (ВТЭ), значительная часть эпизодов которого протекает без клинических симптомов. Развитие тромбоза глубоких вен (ТГВ) и тромбоэмболии легочной артерии (ТЭЛА) в период госпитализации сопряжено с плохим ближайшим и отдаленным прогнозом, снижением качества жизни. Своевременная медикаментозная профилактика венозных тромбозов и тромбоэмболий у больных, госпитализированных с СН, позволяет значительно снизить частоту ВТЭ. Низкомолекулярные гепарины, прежде всего эноксапарин, назначенные с целью профилактики венозных тромбозов при СН, выглядят более предпочтительными, т. к. имеют более серьезную доказательную базу, особенно убедительную на уровне оценки эффективности и безопасности различных доз и различной продолжительности применения эноксапарина.
Ключевые слова: венозные тромбоэмболии, встречаемость, прогноз, профилактика, СН
Встречаемость венозного тромбоэмболизма у больных СН
Частота ВТЭ у больных, госпитализированных с СН, описана в ретроспективных регистрах. Кроме того, встречаемость ВТЭ известна из результатов проспективных исследований, включавших значительное число больных СН. Эти исследования посвящены профилактике ВТЭ с помощью антикоагулянтов, а о частоте ВТЭ при СН можно судить по результатам, полученным в группах больных, получавших плацебо. Данные о встречаемости ВТЭ у больных СН, требующей стационарного лечения, достаточно противоречивы.
В ретроспективном анализе National Discharge Survey, ТГВ и ТЭЛА были диагностированы у 1,03 и у 0,73% больных СН соответственно [7]. Эти данные скорее иллюстрируют недооценку реальной частоты ВТЭ, обусловленную ретроспективным характером анализа и тем, что значительная часть случаев ВТЭ является «немой», т. е. не имеет клинических симптомов и остается нераспознанной до появления угрожающих жизни и фатальных осложнений. Не секрет, что в обычной клинической практике нередко диагноз ТЭЛА появляется в истории болезни не при жизни больного, а уже после его смерти, как правило, внезапной. Сложность диагностики ВТЭ при СН обусловлена схожестью симптомов СН и ТЭЛА (затрудненное дыхание, сердцебиение, слабость), СН и ТГВ (отеки нижних конечностей). По данным анализа результатов аутопсий, признаки ВТЭ встречаются у 10% больных, умерших в стационаре, при этом 75% случаев госпитальных смертельных ТЭЛА приходится на больных терапевтического профиля, значительную часть которых составляют больные СН [8, 9]. Патологоанатомическое исследование 152 больных, страдавших дилятационной кардиомиопатией, выявило признаки эмболии в легочную артерию или большой круг кровообращения [10]. Более высокая, чем в ретроспективных регистрах, встречаемость ВТЭ описана в проспективных клинических исследованиях по профилактике ВТЭ у больных терапевтического профиля. В этих исследованиях в подгруппах больных СН, частота ТГВ в группе больных, получавших плацебо, колебалась от 4,96 до 14,6% 12. Не следует забывать, что большая частота ВТЭ в этих исследованиях по сравнению с исследованиями регистрового типа может быть обусловлена более тщательным поиском признаков ВТЭ, включая использование инструментальных методов: ангиографии, изотопной флебографии или ультразвукового исследования. Применение последнего метода вполне доступно в реальной практике.
Еще одним объяснением значительного разброса частоты встречаемости ВТЭ при СН может быть разнородность популяции больных, включающей (в разном соотношении) больных с минимальными симптомами СН и тех, кто из-за тяжести СН полностью обездвижен. Имеются убедительные доказательства взаимосвязи между степенью дисфункции ЛЖ и риском развития ВТЭ. Так в одном из исследований типа «случай-контроль» выяснилось, что факт наличия СН увеличивает риск ТГВ в 2,6 раза, а наличие значительно сниженной ФВ ЛЖ (менее 20%) в 38,8 раза! [14]
Сердечная недостаточность как ФР венозных тромбозов и эмболий
Роль СН в качестве ФР ВТЭ изучалась неоднократно. В исследование Sirius [15], проведенном во Франции, включены 1272 пациента с ранее диагностированными венозными тромбоэмболическими осложнениями, обратившихся к врачам общей практики по другим причинам. Основной задачей исследования являлось определение ФР ВТЭ, при этом СН оказалась третьей, после возраста и онкозаболеваний, в структуре ФР ВТЭ, на фоне которой его частота увеличивалась в три раза.
Основной задачей исследования FAST [16] было определение распространенности ФР ВТЭ у пациентов, обратившихся к врачам общей практики в связи с другими заболеваниями. Наиболее значимым результатом исследования FAST оказалось обнаружение как минимум одного ФР ВТЭ у 20% пациентов, два и более ФР были выявлены у 35% мужчин и 50% женщин. Как и в предыдущем исследовании было установлено, что СН является одним из важнейших ФР.
К сожалению, использование диагноза «СН» в качестве показания к профилактике ВТЭ имеет определенные сложности, особенно в период госпитализации. Дело в том, что люди, страдающие СН, как правило, имеют другие проблемы со здоровьем. Некоторые из этих проблем, прямо не связанные с СН, иногда требуют госпитализации. В случае поступления больного СН в стационаре, СН может быть дополнительным ФР ВТЭ (у больного госпитализированного с инсультом, пневмонией, онкозаболеванием, болезнями суставов). У части больных СН является основной (иногда единственной) причиной госпитализации. Кроме того, частое наличие множества сопутствующих ФР ВТЭ (пожилой и старческий возраст, обездвиженность, инфекции, онкозаболевания, артриты) у отдельного пациента увеличивает риск ВТЭ, но уводит наличие СН, как прямого показания к профилактике ВТЭ, на второй план.
Частота венозного тромбоэмболизма при СН в клинических испытаниях антикоагулянтов
В рандомизированном клиническом испытании MEDENOX изучались эффективность и безопасность профилактического применения эноксапарина у большого количества пациентов, госпитализированных с острой терапевтической патологией. Сердечная недостаточность была диагностирована у 32% больных и являлась непосредственной причиной госпитализации у 34% [17]. При анализе различных подгрупп больных частота тромбоэмболических осложнений в группе плацебо колебалась от 13 до 30%, а у пациентов с СН составила 14,6% [11]. Наибольший интерес представляет прямая зависимость между тяжестью СН (III-IV ФК по NYHA) и риском ВТЭ.
В двух клинических испытаниях для профилактики ВТЭ у госпитализированных терапевтических больных использовались дальтепарин (исследование PREVENT) [12] и фондапаринукс (исследование ARTEMIS) [13]. В оба исследования было включено значительное количество больных СН (50% в исследование PREVENT и 25% в исследование ARTEMIS). При этом в подгруппе получавших плацебо регистрировалась высокая распространенность ВТЭ (4,2 и 12,2% соответственно).
Таким образом, СН является часто встречающимся ФР ВТЭ.
В недавно опубликованном обзоре была продемонстрирована высокая частота (приблизительно 9%) ТЭЛА у больных, госпитализированных в связи с СН, наиболее высокий риск отмечался у пациентов с сопутствующими онкологическими заболеваниями (ОР 8,4), иммобилизацией (ОР 5,4), ранее перенесенным эпизодом ВТЭ (ОР 4,4) и хроническими заболеваниями легких (ОР 3,3) [18].
Связь венозных тромбозов и эмболий с прогнозом у больных, госпитализированных в связи с СН
Крайне важно, что развитие ВТЭ в период госпитализации больного СН во многом определяет плохой клинический прогноз. Так в объединенном анализе исследований, посвященных оценке эффективности иАПФ при СН (более 70 тыс. больных), выяснилось, что ТЭЛА является пятой по частоте причиной смерти [19]. В проспективном когортном исследовании 198 больных с тяжелой декомпенсированной СН развитие ТЭЛА было связано с большей продолжительностью госпитализации (в среднем 37,5 дней против 15,4 дней при отсутствии ТЭЛА). Кроме того, большей была и частота комбинированной конечной точки наблюдения (смерть или повторная госпитализация: 72,2% у больных с ТЭЛА против 43,9 % у больных без ТЭЛА) [20].
Отношение к мерам профилактики венозных тромбозов и эмболий при СН в различных рекомендательных документах
Ряд рекомендаций научных сообществ рассматривают применение фармакологической профилактики ВТЭ у больных СН как обязательное 24. В рекомендациях Американской коллегии кардиологов и Американской ассоциации сердца [25] СН не является показанием к применению антикоагулянтной терапии, в то время как в рекомендациях экспертов европейского общества кардиологов [26] указано, что поводом к назначению антикоагулянтов может быть лишь наличие фибрилляции предсердий, тромбоза полостей сердца или протезированных клапанов.
Различия в отношении к профилактике ВТЭ при СН связаны в основном с отсутствием исследований, специально предназначенных для изучения эффективности антикоагулянтов у больных СН как основной проблемой. Кроме того, за пределами некоторых документов, сфокусированных на длительном ведении больных ХСН, остается ведение этих больных в период ухудшения СН, приведшей к госпитализации.
Таким образом, различные указания в практических рекомендациях создают неопределенность в отношении профилактики ВТЭ у пациентов с СН, что может способствовать ограниченному применению профилактических мероприятий в клинической практике [27].
Профилактика венозного тромбоэмболизма у пациентов с СН
В трех крупномасштабных вышеупомянутых исследованиях была продемонстрирована эффективность и безопасность фармакологической профилактики у пациентов, госпитализированных с острой терапевтической патологией. Однако исследований, в которых прицельно изучалась профилактика ВТЭ у пациентов с изолированной СН, до настоящего времени не проводилось.
Существующие данные рандомизированных исследований получены у пациентов, госпитализированных с различными терапевтическими заболеваниями, среди которых встречаемость СН колеблется от 25 до 50% 12.
В двойном слепом исследовании MEDENOX 1102 пациента, госпитализированных с острой терапевтической патологией, были рандомизированы к получению эноксапарина в дозе 40 мг/сут, 20 мг/сутки или плацебо; продолжительность лечения составила от 6 до 14 дней, между шестым и четырнадцатым днем (или ранее при клиническом подозрении на ТГВ) проводилась двусторонняя флебография [17].
В качестве первичной конечной точки были выбраны случаи ВТЭО, возникающие в течение первых 14 дней от начала лечения. Частота ВТЭО составила 14,9% в группе плацебо, 15% в группе эноксапарина в дозе 20 мг/сут и 5,5% в группе эноксапарина в дозе 40 мг / сут. В группе эноксапарина в дозе 40 мг/сут отмечалось статистически значимое снижение риска ВТЭ по сравнению с остальными группами. Суммарная частота геморрагических осложнений (8,6, 11,7 и 12,6 % для плацебо, 20 мг/ сут эноксапарина и 40 мг / сут эноксапарина соответственно) и частота тяжелых геморрагических осложнений были сопоставимы в трех группах. При анализе подгрупп исследования MEDENOX была подтверждена большая эффективность эноксапарина у пациентов с СН по сравнению с общей популяцией исследования (снижение относительного риска на 71 и 63% соответственно) [11]. Еще одной находкой данного анализа оказалось более выраженное уменьшение риска ВТЭ у больных более тяжелой СН.
В двойном слепом исследовании PREVENT 3700 пациентов, госпитализированных с острой терапевтической патологией, были рандомизированы к получению дальтепарина (5000 Ед) или плацебо [12]. Первичными конечными точками исследования были симптоматический ТГВ, ТЭЛА как с фатальным, так и не с фатальным исходом и бессимптомный тромбоз проксимальных глубоких вен, подтвержденный результатами ультразвукового исследования. В ходе исследования было продемонстрировано значительное снижение частоты случаев клинически значимого ВТЭ при использовании дальтепарина по сравнению с плацебо на 45% (2,77 и 4,95%, р=0,0015). В обеих группах отмечалась низкая частота геморрагических осложнений (0,49% для дальтепарина и 0,19% для плацебо); различия в частоте кровотечений между группами не являлись статистически значимыми. В подгруппе пациентов с СН при введении дальтепарина по сравнению с плацебо отмечалось аналогичное снижение частоты случаев ВТЭ как и в общей популяции исследования [28].
Профилактика венозного тромбоэмболизма при СН: задачи, ждущие своего решения
Оптимальная продолжительность профилактики
Сообщается об эффективности длительной профилактики у некоторых категорий хирургических больных, например, подвергнутых онкологическим и ортопедическим операциям с очень высоким риском тромботических осложнений. Длительная профилактическая антикоагулянтная терапия возможно является эффективной и у пациентов с СН, поскольку ограниченная подвижность пациента, а значит и риск ВТЭ, часто сохраняются после выписки. Продолжительность медикаментозной профилактики ВТЭ у пациентов, включенных в вышеперечисленные исследования, составляла не более 2 недель.
Исследование EXCLAIM считается первым методически правильно проведенным исследованием, предназначенным для определения эффективности длительной профилактической терапии у большой когорты пациентов с острой терапевтической патологией (в том числе СН) и высоким риском ВТЭ [30]. Исследование EXCLAIM было проспективным, рандомизированным, двойным слепым международным исследованием, в которое были включены 6000 пациентов. После назначения эноксапарина в дозе 40 мг/сут в течение 10±4 суток пациенты были рандомизированы на получение эноксапарина в той же дозе или плацебо в течение дополнительного периода 28±4 дней. В результатах исследования EXCLAIM продемонстрирована эффективность продления антикоагулянтной профилактики у терапевтических больных с высоким риском ВТЭ. Следует отметить, что эффективность данного подхода является очевидной и у пациентов с СН [31].
Оптимальная дозировка препаратов для профилактического приема
Исследование MEDENOX является единственным исследованием, в котором сравнивались две дозы низкомолекулярного гепарина (эноксапарин 20 мг/сут или эноксапарин 40 мг/сут или плацебо) у терапевтических пациентов [17]. В результате исследования MEDENOX была продемонстрирована неэффективность низкой дозы низкомолекулярного гепарина, частота возникновения событий при приеме которой не отличалась от таковой при приеме плацебо; частота ВТЭ составила 15% в обеих группах, в группе, получавшей эноксапарин в дозе 40 мг/сут, отмечалось ее снижение до 5,5% при отсутствии геморрагических осложнений. По данным исследования MEDENOX, продемонстрирована эффективность профилактического применения низкомолекулярного гепарина у терапевтических пациентов при использовании более высоких доз препарата. В клинических иссследованиях была продемонстрирована эффективность и безопасность высоких профилактических доз низкомолекулярных гепаринов у пациентов с острой терапевтической патологией (дальтепарин 5000 МЕ один раз в сутки) [32] и обострением хронической обструктивной болезни легких, требующей механической вентиляции (надропарин, 3800 МЕ один раз в сутки у пациентов с массой тела менее 70 кг и 5700 МЕ один раз в сутки у пациентов с массой тела более 70 кг) [33].
Другие антикоагулянты
Для профилактики тромбозов у терапевтических пациентов из «негепаринов» исследовался только фондапаринукс. В двойном слепом исследовании ARTEMIS [13] приняли участие 849 пациентов старше 60 лет, госпитализированных в связи с СН, дыхательной недостаточностью, острыми инфекционными и воспалительными заболеваниями, требующими иммобилизации на 4 дня и более. Пациенты были рандомизированы к получению фондапаринукса (2,5 мг подкожно, один раз в сутки) или плацебо в течение 6-14 суток. Первичная конечная точка включала комбинацию бессимптомного ТГВ, диагностированного посредством венографии, и клинически значимые тромботические осложнения (ТЭЛА, ТГВ). Суммарная частота тромбоэмболических осложнений составила 5,6% в группе фондапаринукса и 10,5% в группе плацебо, данное различие являлось статистически значимым (р=0,029, отношение шансов 0,49). Частота больших кровотечений была низкой в обеих группах и составила 0,2%. В подгруппе больных СН отмечалось аналогичное снижение частоты ВТЭ на фоне инъекций фондапаринукса с практически одинаковым риском геморрагических осложнений.
Близятся к завершению исследования по оценке эффективности и безопасности новых селективных ингибиторов Ха фактора: ривароксобана и апиксабана. Большое число больных, запланированное для участия в этих исследования (около 8 тысяч в исследовании MAGELLAN с ривароксабаном и 6500 больных в исследовании ADOPT с апиксабаном), возможно позволит проанализировать эффекты этих средств у больных СН, в том числе влияние на частоту ТЭЛА и риск смерти от ВТЭ.
Парадоксальное отношение к профилактике венозных тромбозов и эмболий при СН
Главным парадоксом в организации профилактики ТГВ и ТЭЛА следует признать несоответствие между имеющимися возможностями, отраженными в действующих рекомендательных документах, и их использованием в реальной практике. Так в одном из крупнейших и серьезнейших регистров, известным под акронимом ADHERE (Acute Decompensated Heart Failure National Registry), было выявлено, что из 71316 больных СН, подходящих для применения мероприятий по предотвращению ВТЭ, подобные мероприятия были применены только у 21847 (31%) [34]. Назначить профилактическое лечение в должном виде оказалось еще сложней. Анализ базы данных PREMIER показал, что из 34286 больных, госпитализированных с СН, у 79% применялись какие-либо меры по профилактике ВТЭ, но только у 15,8% больных эти меры реализовывались в соответствии с действующими рекомендациями (речь идет о правильном выборе лекарственного препарата, правильной дозировке и должной продолжительности лечения) [35].
Таким образом, налицо очевидное противоречие. С одной стороны, ТЭЛА занимает первое место среди потенциально «предотвратимых» причин внутрибольничных смертей при СН, с другой стороны, частота использования антитромботических вмешательств с доказанной пользой их применения для профилактики венозных тромбозов и тромбоэмболий в реальной клинической практике остается неприемлемо низкой 38. Несмотря на доступность эффективных средств профилактики ВТЭ и указания рекомендательных документов на необходимость подобной профилактики, при лечении больных СН мероприятия по предотвращению ВТЭ большинством врачей не рассматриваются в качестве приоритетных, так как эти мероприятия не оказывают прямого влияния на течение СН и риск смерти, связанный с ее прогрессированием, и не имеют своей целью оказать симптоматическое действие (облегчить одышку, устранить отеки). Нередко субъективные соображения об увеличении риска кровотечений и потенциальные трудности по организации такого лечения и наблюдению за больными удерживают врачей от назначения антикоагулянтов даже там, где они несут несомненную пользу. Среди тех больных, которым подобное лечение назначается, оно не всегда оказывается адекватным, т. к., руководствуясь вышеуказанными соображениями, врачи используют меньшие дозы или недостаточную продолжительность лечения антикоагулянтами. Подобное отношение практических врачей обусловлено не только недостаточной информированностью о достижениях в области профилактики и лечения венозных тромбозов и тромбоэмболий, но и объективными недостатками некоторых официально рекомендованных антитромботических средств, прежде всего нефракционированного гепарина.
Список использованной литературы
Показания, противопоказания для профилактики венозной тромбоэмболии (ТГВ, ТЭЛА)
Тромбоэмболии - серьезные и потенциально опасные для жизни осложнения, большинство из которых развивается бессимптомно. Хирургическая травма, приводящая к активации прокоагуляционных факторов, длительной интра- и послеоперационной неподвижности и венозному застою, способствует значительному увеличению частоты ТГВ с или без ТЭЛА.
Степень индивидуального риска зависит от:
• Факторов, связанных с пациентом: возраста, конституции (ожирение), наличия варикозных вен, ранее перенесенных ТГВ/ТЭЛА, иммобилизации, курения, употребления пероральных контрацептивов.
• Предшествующих факторов гиперкоагуляции: ВЗК, опухоли, лучевой и химиотерапии, сепсиса, беременности, дефицита антитромбина III или S-протеина и т.д.
• Факторов, связанные с операцией: типа и длительности вмешательства, положения больного во время операции, температуры тела и т.д.
Частота венозной тромбоэмболии (ВТЭ):
• По данным объективных исследований составляет 15-30% случаев после абдоминальных операций (без профилактики ВТЭ), при этом наличие симптомов у пациента не обязательно.
• 25-35% тромбов расположено проксимально и поэтому риск развития ТЭЛА повышается.
• 10% летальных исходов в стационарах связано с ТЭЛА.
Руководства по профилактике венозной тромбоэмболии (ТГВ, ТЭЛА)
Американская коллегия торакальных хирургов (АССР), Американская ассоциация колоректальных хирургов (ASCRS), Программа усовершенствования хирургической помощи (SCIP): определены основные группы риска, пациентам которых рекомендовано назначение специфической профилактики:
• Рутинная профилактика ВТЭ у пациентов после больших операций:
- Низкая доза нефракционированного гепарина или низкомолекулярный гепарин.
- Ношение компрессионных чулок больными с высоким риском кровотечений.
- Длительная профилактика в течение 2-3 недель после выписки из стационара у пациентов высокого риска.
• Ранняя/активная мобилизация пациентов с отсутствием или низким риском после небольших операций (специфической профилактики не требуется).
• Назначение только аспирина в качестве меры профилактики ВТЭ не рекомендуется (недостаточно).
• Установка/удаление эпидурального катетера при минимальном эффекте антикоагулянта (то есть, перед намеченной инъекцией). Введение антикоагулянтов должно быть отложено, по крайней мере, на 2 часа после введения иглы для спинномозговой пункции или удаления эпидурального катетера.
• Распределение риска при колоректальных оперативных вмешательствах:
- Низкий риск: аноректальные амбулаторные операции.
- Низкий/средний риск: аноректальные операции в стационаре, лапароскопические операции без дополнительных факторов риска.
- Высокий риск: любая абдоминальная операция.
- Очень высокий риск: тазовая хирургическая операция при опухолях, особенно после предоперационной адъювантной терапии, абдоминальные онкологические операции, ВЗК, патологическое ожирение, пациенты с ТГВ/ ТЭЛА в анамнезе.
• Ведение пациентов, длительно принимающих антикоагулянты/дезагреганты:
- Пациенты, принимающие варфарин: отмена варфарина за 7 дней до оперативного вмешательства => переход на низкомолекулярный гепарин (например, эноксапарин) => переход на нефракционированный гепарин в/в за день до операции => отмена за 6 часов до операции и возобновление через 4-6 часов после операции при отсутствии активного кровотечения.
- Пациенты, принимающие аспирин или клопидогрел (Плавике): отмена за одну неделю до вмешательства, возобновление через 3-5 дней после операции.
• Выявленный ТГВ/ТЭЛА => антикоагулянты в терапевтическом режиме; при кровотечении => кавафильтр Greenfield.
а) Показания для профилактики венозной тромбоэмболии:
I. Низкий риск: возраст II. Умеренный риск: возраст III. Высокий риск: возраст 40-60 лет, дополнительные факторы риска (предшествующий ТГВ, рак, гиперкоагуляция)
IV. Самый высокий риск: возраст > 40 лет, множественные факторы риска (рак, предшествующий ТГВ)
*Факторы риска: злокачественное новообразование, пожилой возраст, обширные хирургические вмешательства, ожирение, варикозное расширение вен, наличие ТГВ или ТЭЛА в анамнезе, современные гормональные препараты, использование тамоксифена или пероральных контрацептивов, тромбофилия.
б) Противопоказания для профилактики венозной тромбоэмболии:
I. Абсолютные:
• Активное или значительное интраоперационное кровотечение.
• Кровоизлияние в мозг в анамнезе.
• Аллергии к гепарину.
• Тромбоцитопения, вызванная гепарином .
• Применение варфарина в 1-ом триместре беременности.
• Эпидуральный катетер.
• Тяжелые повреждения головного или спинного мозга
II. Относительные:
• Тромбоцитопения.
• Коагулопатия (MHO > 1,5).
• Неконтролируемая артериальная гипертензия.
• Кровоизлияние в мозг в анамнезе.
• Внутричерепные образования.
• Пролиферативная ретинопатия.
• Бактериальный эндокардит.
• Свидетели Иеговы?
в) Варианты профилактики венозной тромбоэмболии:
• Никаких активных мер => без профилактики, ранняя/активная мобилизация.
• Меры механического воздействия: чулки с дозированной компрессией, периодическая пневмокомпрессия.
• Фармакологические меры:
- Гепарин 5000 единиц с интервалом от 12 до 8 часов.
- Эноксапарин 40 мг в сутки до 30 мг 2 раза в день.
- Варфарин => при MHO 2-3.
• Установка кавафильтра Greenfield.
• Не подходят для профилактики ВТЭ: аспирин, декстран.
г) Мониторинг:
• Любой вариант медикаментозной профилактики увеличивает риск кровотечения при оперативном вмешательстве. Усиление кровотечения может потребовать прерывания профилактики ВЗТ, возможна смена препарата (гепарин => протамин, варфарин => свежезамороженная плазма).
• Тромбоцитопения при лечении гепарином => отмена гепарин, прием аргатробана.
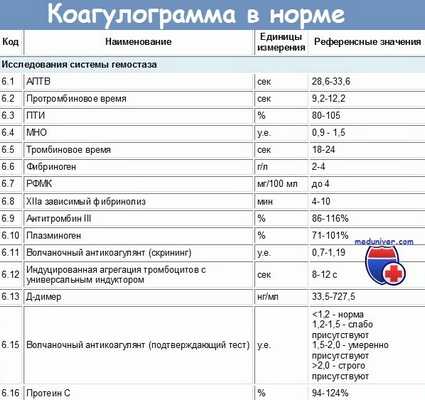
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Венозная тромбоэмболия: тромбоз глубоких вен (ТГВ) и тромбоэмболия легочной артерии (ТЭЛА)
Тромбоз глубоких вен возникает как результат формирования сгустка крови (тромба) в глубоких венах, обычно, венах ног или таза. Сгусток крови частично или полностью блокирует ток крови по вене. Это увеличивает риск формирования новых сгустков и может приводить к развитию серьезных осложнений, таких как тромбоэмболия легочной артерии или посттромботический синдром (ПТС). 4,9 Примерно у одной трети пациентов с симптоматическим тромбозом глубоких вен также развивается тромбоэмболия легочной артерии. 10
Тромбоэмболия легочной артерии возникает в том случае, если сгусток крови или его часть отрывается от участка формирования и попадает в одно из легких, где он может заблокировать ток крови. Это серьезное прогрессирующее состояние. Тромбоэмболия легочной артерии возникает внезапно, часто без какого-либо предупреждения, и может привести к смерти в 40% случаев в течение трех месяцев. 11 Она считается основной причиной предотвратимой госпитальной смерти. 12 У выживших пациентов может развиться необратимое повреждение пораженного легкого и других жизненно важных органов по причине отсутствия циркуляции обогащенной кислородом крови. 13 Кроме того, тромбоэмболия легочной артерии может приводить к таким осложнениям, как хроническая тромбоэмболическая легочная гипертензия (ХТЛГ). 14
Каковы симптомы?
Бoльшая часть людей с тромбозом глубоких вен не испытывают каких-либо симптомов. Если симптомы и возникают, обычно это происходит только в одной ноге. У людей с тромбозом глубоких вен могут наблюдаться отечность, боль и болезненность, выступающие вены и повышенная температура кожи. 15 Люди с тромбоэмболией легочной артерии могут испытывать острую нехватку воздуха, боль в груди, повышенное потоотделение и учащенное сердцебиение. 15, 16
Каковы факторы риска?
- пожилой возраст,
- длительная неподвижность,
- инсульт или паралич,
- ВТЭ в анамнезе,
- рак и соответствующее лечение,
- масштабная хирургическая операция,
- травма,
- ожирение,
- сердечная недостаточность,
- беременность,
- хроническая венозная недостаточность.
Многие пациенты полностью восстанавливаются после тромбоза глубоких вен и тромбоэмболии легочной артерии, однако у данных состояний существует несколько отдаленных осложнений, которые могут привести к серьезному заболеванию и представляют собой тяжелое экономическое бремя для общества.
Повторное формирование сгустков крови
После того как пациент перенес первый эпизод ВТЭ, он всегда будет подвержен риску рецидива. 11 До четверти пациентов с тромбозом глубоких вен или тромбоэмболией легочной артерии сталкиваются с рецидивами ВТЭ в течение пяти лет. Данные показывают, что риск рецидива ВТЭ может нарастать у пациентов, которые не получают стандартного лечения, с 11% спустя год после первого эпизода до 40% спустя 10 лет. 19
Посттромботический синдром
Посттромботический синдром является распространенным осложнением тромбоза глубоких вен. Он возникает как результат повреждения клапанов глубоких вен, что приводит к появлению боли, покраснений и истончению кожи. Состояние может протекать очень тяжело и приводить к появлению хронических язв на ногах. Посттромботический синдром развивается у 60% пациентов с тромбозом глубоких вен, часто это происходит в течение двух лет после первого эпизода заболевания. 20 Для уменьшения риска посттромботического синдрома после тромбоза глубоких вен часто применяются эластические компрессионные чулки разной степени плотности или пневматическая компрессионная обувь, а также антикоагулянтная терапия. 21
Хроническая тромбоэмболическая легочная гипертензия
Хроническая тромбоэмболическая легочная гипертензия является серьезным осложнением среди пациентов, которые перенесли тромбоэмболию легочной артерии. 14 Хроническая тромбоэмболическая легочная гипертензия представляет собой один из вариантов высокого кровяного давления в кровеносных сосудах легких. Ее причиной могут быть старые сгустки крови, блокирующие ток крови в легких, или прогрессирующее сужение здоровых кровеносных сосудов. 22 Примерно 4% пациентов могут столкнуться с этим состоянием в течение двух лет после перенесенной легочной эмболии. 14
Венозная тромбоэмболия – возрастающая проблема
ВТЭ является третьим по распространенности сердечно-сосудистым нарушением после ишемической болезни сердца и инсульта. 1 Более 750 000 эпизодов ТГВ или ТЭЛА происходит ежегодно в шести крупных странах Европейского Союза (Франция, Германия, Италия, Испания, Швеция и Великобритания) 2 , более 900 000 эпизодов ежегодно случается в США 3 .
Показатели шести европейских стран показывают, что от венозного тромбоэмболии погибает большее количество людей, чем от СПИДа, рака молочной железы, рака предстательной железы и автомобильных аварий вместе взятых. 2
Несвоевременно выявленная ВТЭ может привести к внушительному дополнительному бремени для систем здравоохранения и значительной недооценке количества эпизодов заболевания и, в конечном итоге, смертельных случаев по всему миру. 2
Стоимость лечения венозной тромбоэмболии
Последствия ВТЭ для человечества являются неизмеримыми. Заболевание оказывает значительное влияние на жизнь пациентов, членов их семей, системы здравоохранения и общество в целом.
Учитывая распространенность заболевания и связанные с ней показатели заболеваемости, смертности и хронических осложнений, ВТЭ представляет собой высокозатратное состояние, которые является значительным бременем для систем здравоохранения разных стран мира. Согласно оценкам, годовые прямые расходы, связанные с ВТЭ, превышают 3,07 миллиарда евро в Европе8, а годовые затраты на диагностику и лечение ВТЭ в США достигают 15,5 миллиардов долларов. 23
Лечение венозной тробмоэмболии
Первичная профилактика ВТЭ – предотвращение первого эпизода В последних клинических руководствах Американской коллегии специалистов в области торакальной медицины (American College of Chest Physicians, ACCP) даны подробные рекомендации по первичной профилактике ВТЭ у нескольких групп пациентов, включая: 5,24
- пациентов после ортопедических хирургических операций (например, на тазобедренном или коленном суставах),
- пациентов после других хирургических операций (например, пациенты после общих, желудочно-кишечных, урологических, гинекологических, бариатрических, сосудистых, пластических или восстановительных хирургических операций),
- нехирургических пациентов (например, тяжелобольные и онкологические пациенты, парализованные пациенты, люди, путешествующие на большие расстояния).
- новые пероральные антикоагулянты, например, дабигатрана этексилат, ривароксабан или апиксабан,
- низкомолекулярный гепарин (НМГ),
- нефракционированный гепарин (НФГ) в малых дозах,
- фондапаринукс,
- антагонисты витамина К (АВК) с коррекцией дозы,
- ацетилсалициловая кислота,
- устройство для прерывистой пневматической компрессии.
В 2008 году Европейская комиссия одобрила применение дабигатрана этексилата для первичной профилактики ВТЭ у взрослых пациентов после хирургических операций по эндопротезированию коленного или тазобедренного сустава. Результаты клинических исследований RE-NOVATE ®27 , RENOVATE II ®28 и RE-MODEL тм 29 показывают, что эффективность дабигатрана этексилата аналогична эффективности эноксапарина, низкомолекулярного гепарина, при профилактике эпизодов и последствий ВТЭ после тотального эндопротезирования коленного или тазобедренного сустава. Более того, дабигатрана этексилат характеризуется более низкой частотой возникновения массивных кровотечений. 27-29
Рекомендации для нехирургических пациентов и пациентов после неортопедических операций
Рекомендации по лечению других пациентов зависят от их состояния, типов хирургической операции и наличия факторов риска развития тромбоза и кровотечений. Методы лечения включают в себя антикоагулянтную терапию, например, низкомолекулярный гепарин (НМГ), нефракционированный гепарин (НФГ) в малых дозах или фондапаринукс, эластические компрессионные чулки или устройства для пневматической компрессии. Некоторые пациенты могут не получать никакого лечения. 24
Неотложное лечение ВТЭ
Данные показывают, что до 30% людей, которые сталкиваются с эпизодом венозной тромбоэмболии (тромбозом глубоких вен или тромбоэмболией легочной артерии), умирают в течение трех месяцев. 11
Поэтому неотложное лечение острой ВТЭ, особенно в тех случаях, когда заболевание возникает быстро и в тяжелой форме, представляется жизненно важной задачей. Цели лечения острых эпизодов ВТЭ включают в себя рассасывание тромба и последующую терапию для профилактики рецидивов ВТЭ.
Существуют различные методы лечения острой ВТЭ. Обычно первая линия терапии подразумевает применение быстродействующих инъекционных антикоагулянтов, после чего назначается пероральный антикоагулянт. В случае острой и тяжелой тромбоэмболии легочной артерии может использоваться системный тромболизис.
Клиническое руководство CHEST Американской коллегии специалистов в области торакальной медицины рекомендует применение антикоагулянтной терапии НМГ, фондапаринуксом или нефракционированным гепарином. Помимо этого, пероральный АВК должен назначаться в первый день лечения. Комбинированная терапия должна проводиться в течение, по крайней мере, пяти дней и до тех пор, пока показатели крови пациента не достигнут подходящих терапевтических значений для назначения МНО (международное нормализованное отношение между 2 и 3).
Факторы, оказывающие влияние на лечение острой ВТЭ и продолжительность лечения, включают в себя:
- степень тяжести симптомов,
- локализацию и степень распространения тромбоза глубоких вен (выше или ниже коленного сустава),
- наличие факторов риска возникновения тромбоза, включая перенесенный тромбоз глубоких вен или тромбоэмболию легочной артерии,
- наличие факторов риска возникновения кровотечений,
- противопоказания для лечения. Пациентам с тромбозом глубоких вен также рекомендуют компрессионные чулки, которые помогают предотвратить посттромботический синдром. 30
Вторичная профилактика ВТЭ – предотвращение рецидивов посредством длительного лечения
Данные показывают, что риск рецидива ВТЭ может расти в совокупности у пациентов, которые не проходят стандартного лечения, с 11% спустя год после первого эпизода и до 40% спустя 10 лет. 19 Риск рецидива является наивысшим в течение первых двух лет. 11 Однако не существует четких рекомендаций по оптимальной продолжительности лечения для уменьшения риска рецидива ВТЭ. Поэтому лишь небольшое количество пациентов проходит адекватную непрерывную тромбопрофилактику. 12
Выбор терапии для снижения риска рецидива ВТЭ должен осуществляться индивидуально для каждого пациента с учетом имеющихся факторов риска, и врачи должны регулярно соотносить профиль риск-польза длительного лечения с потенциальным риском кровотечений. Из-за высокой вероятности рецидива ВТЭ для пациентов из группы риска целесообразно проводить длительную антикоагулянтную терапию в течение более трех месяцев.
Показания, противопоказания для антибиотикопрофилактики перед операцией и ее варианты
Колоректальные и аноректальные оперативные вмешательства редко являются стерильными процедурами. Ключевым компонентом снижения частоты госпитальной инфекции в хирургических стационарах у больных без признаков инфицирования до операции считается антибиотикопрофилактика. Цель - снижение частоты развития раневой инфекции после плановых хирургических вмешательств до уровня менее 10%.
Назначение антибиотиков с профилактической целью необходимо отличать от лечения пациентов с выявленным инфекционным процессом. Профилактика должна быть целенаправленной, адекватно дозированной и непродолжительной (
Антибиотики должны быть эффективны против аэробных (например, Staphylococcus, Е. coli, Klebsiella, Proteus и т.д.), и анаэробных бактерий (например, Bacteroides fragilis, Clostridia).
Мероприятия Программы усовершенствования хирургической помощи (Surgical Care Improvement Project, SCIP): выбор антибиотика, подходящего для профилактики; начало введения в течение 60 минут перед разрезом, окончание - в течение 24 часов с момента введения первой профилактической дозы.
Ванкомицин - одно из немногих исключений: введение должно быть медленным, в течение 1 часа (в противном случае существует риск возникновения гиперемии или гипотензии) => начало не ограничено 60 минутами перед оперативным вмешательством. Профилактику следует отличать от антибиотикотерапии при лечении инфекции или тяжелой контаминации.
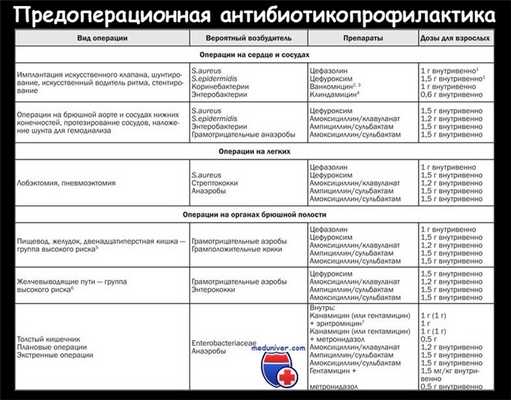
а) Показания для антибиотикопрофилактики перед операцией:
I. Чистые операции с ожидаемой контаминацией кишечными бактериями:
• Любая внутрибрюшная колоректальная операция.
• Операции на анальном канале (за исключением случаев, когда рана ведется открытой первично).
• Аноректальная биопсия под контролем ЭРУЗИ.
• Эндоскопия с полипэктомией у пациента с иммуносупрессией.
II. Чистые операции с установлением имплантов:
• Пластика при грыжах.
• Имплантация центрального венозного порта.
III. Чистые-контаминированные случаи с имплантатами:
• Имплантация ИАС.
• Имплантация сетки во время резекции кишки или формирование колостомы. Профилактика эндокардита: рассмотрено в отдельной статье на сайте (рекомедуем пользоваться формой поиска на главной странице сайта).
б) Противопоказания для антибиотикопрофилактики перед операцией:
• Аллергические реакции.
• Чистые операции без имплантатов: необходимость в антибиотикопрофилактике обычно отсутствует. Антибиотикотерапия с лечебной целью —> различные антибиотики, различная продолжительность.
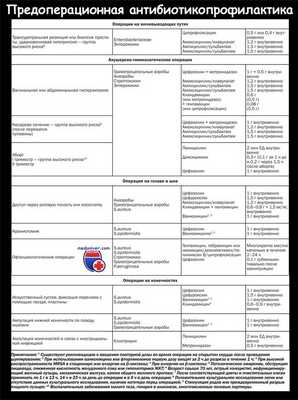
в) Варианты антибиотикопрофилактики перед операцией:
1. Чистый-контаминированный случай:
а. Периоперационное внутривенное введение:
1) Два антибиотика: например, цефалоспорин + метронидазол, фторхи-нолон + метронидазол, клиндамицин + аминогликозид, клиндами-цин + хинолон, клиндамицин + азтреонам.
2) Три антибиотика: амоксициллин/клавулановая кислота + метронидазол + аминогликозид.
3) Один антибиотик: меропенем, пиперацилин/тазобактам.
б. Пероральная профилактика (во время механической подготовки кишечника): неомицин + эритромицин, неомицин + метронидазол.
в. Комбинация пероральных и внутривенных антибиотиков (обычно без повышения эффективности).
2. Чистые случаи с установкой имплантов: однократное введение цефалоспорина, ванкомицина и т.д.
3. Чистый-контаминированный случай с установкой имплантов: профилактическая комбинация, например, ванкомицин + цефалоспорин + метронидазол, ванкомицин + хинолон + метронидазол и т.д.
г) Мониторинг. Контроль индивидуального носительства, госпитальной инфекции и лекарственной резистентности.
Видео фармакологические, побочные эффекты метронидазола
Тромбоэмболия легочной артерии ( ТЭЛА )
Тромбоэмболия легочной артерии – окклюзия легочной артерии или ее ветвей тромботическими массами, приводящая к жизнеугрожающим нарушениям легочной и системной гемодинамики. Классическими признаками ТЭЛА служат боли за грудиной, удушье, цианоз лица и шеи, коллапс, тахикардия. Для подтверждения диагноза тромбоэмболии легочной артерии и дифференциальной диагностики с другими схожими по симптоматике состояниями проводится ЭКГ, рентгенография легких, ЭхоКГ, сцинтиграфия легких, ангиопульмонография. Лечение ТЭЛА предполагает проведение тромболитической и инфузионной терапии, ингаляций кислорода; при неэффективности – тромбоэмболэктомии из легочной артерии.
МКБ-10
Общие сведения
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка ветвей или ствола легочной артерии тромбом (эмболом), образовавшимся в правом желудочке или предсердии сердца, венозном русле большого круга кровообращения и принесенным с током крови. В результате ТЭЛА прекращается кровоснабжение легочной ткани. Развитие ТЭЛА происходит часто стремительно и может привести к гибели больного.
От ТЭЛА умирает 0,1% населения земного шара ежегодно. Около 90% больным, умершим от ТЭЛА, во время не был установлен правильный диагноз, и не было проведено необходимое лечение. Среди причин смерти населения от сердечно-сосудистой заболеваний ТЭЛА стоит на третьем месте после ИБС и инсульта. ТЭЛА может приводить к летальному исходу при некардиологической патологии, возникая после операций, полученных травм, родов. При своевременном оптимальном лечении ТЭЛА наблюдается высокий показатель снижения уровня смертности до 2 – 8%.
Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска
Факторы риска тромбозов вен и ТЭЛА - это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования - некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Классификация
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) - сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную - объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) - наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Клиническое течение ТЭЛА может быть:
- острейшим (молниеносным), когда наблюдается моментальная и полная закупорка тромбом главного ствола или обеих основных ветвей легочной артерии. Развивается острая дыхательная недостаточность, остановка дыхания, коллапс, фибрилляция желудочков. Летальный исход наступает за несколько минут, инфаркт легких не успевает развиться.
- острым, при котором отмечается быстро нарастающая обтурация основных ветвей легочной артерии и части долевых или сегментарных. Начинается внезапно, бурно прогрессирует, развиваются симптомы дыхательной, сердечной и церебральной недостаточности. Продолжается максимально 3 – 5 дней, осложняется развитием инфаркта легких.
- подострым (затяжным) с тромбозом крупных и средних ветвей легочной артерии и развитием множественных инфарктов легких. Продолжается несколько недель, медленно прогрессирует, сопровождаясь нарастанием дыхательной и правожелудочковой недостаточности. Могут возникать повторные тромбоэмболии с обострением симптомов, при которых нередко наступает смертельный исход.
- хроническим (рецидивирующим), сопровождающимся рецидивирующими тромбозами долевых, сегментарных ветвей легочной артерии. Проявляется повторными инфарктами легких или повторными плевритами (чаще двусторонними), а также постепенно нарастающей гипертензией малого круга кровообращения и развитием правожелудочковой недостаточности. Часто развивается в послеоперационном периоде, на фоне уже имеющихся онкологических заболеваний, сердечно-сосудистых патологий.
Симптомы ТЭЛА
Симптоматика ТЭЛА зависит от количества и размера тромбированных легочных артерий, скорости развития тромбоэмболии, степени возникших нарушений кровоснабжения легочной ткани, исходного состояния пациента. При ТЭЛА наблюдается широкий диапазон клинических состояний: от практически бессимптомного течения до внезапной смерти.
Клинические проявления ТЭЛА неспецифические, они могут наблюдаться при других легочных и сердечно-сосудистых заболеваниях, их главным отличием служит резкое, внезапное начало при отсутствии других видимых причин данного состояния (сердечно-сосудистой недостаточности, инфаркта миокарда, пневмонии и др.). Для ТЭЛА в классическом варианте характерен ряд синдромов:
1. Сердечно – сосудистый:
- острая сосудистая недостаточность. Отмечается падение артериального давления (коллапс, циркуляторный шок), тахикардия. Частота сердечных сокращений может достигать более 100 уд. в минуту.
- острая коронарная недостаточность (у 15-25% больных). Проявляется внезапными сильными болями за грудиной различного характера, продолжительностью от нескольких минут до нескольких часов, мерцательной аритмией, экстрасистолией.
- острое легочное сердце. Обусловлено массивной или субмассивной ТЭЛА; проявляется тахикардией, набуханием (пульсацией) шейных вен, положительным венным пульсом. Отеки при остром легочном сердце не развиваются.
- острая цереброваскулярная недостаточность. Возникают общемозговые или очаговые нарушения, церебральная гипоксия, при тяжелой форме - отек мозга, мозговые кровоизлияния. Проявляется головокружением, шумом в ушах, глубоким обмороком с судорогами, рвотой, брадикардией или коматозным состоянием. Могут наблюдаться психомоторное возбуждение, гемипарезы, полиневриты, менингиальные симптомы.
2. Легочно-плевральный:
- острая дыхательная недостаточность проявляется одышкой (от ощущения нехватки воздуха до очень выраженных проявлений). Число дыханий более 30-40 в минуту, отмечается цианоз, кожные покровы пепельно-серые, бледные.
- умеренный бронхоспастический синдром сопровождается сухими свистящими хрипами.
- инфаркт легкого, инфарктная пневмония развивается на 1 – 3 сутки после ТЭЛА. Появляются жалобы на одышку, кашель, боли в грудной клетке со стороны поражения, усиливающиеся при дыхании; кровохарканье, повышение температуры тела. Становятся слышны мелкопузырчатые влажные хрипы, шум трения плевры. У пациентов с тяжелой сердечной недостаточностью наблюдаются значительные выпоты в плевральную полость.
3. Лихорадочный синдром - субфебрильная, фебрильная температура тела. Связан с воспалительными процессами в легких и плевре. Длительность лихорадки составляет от 2 до 12 дней.
4. Абдоминальный синдром обусловлен острым, болезненным набуханием печени (в сочетании с парезом кишечника, раздражением брюшины, икотой). Проявляется острой болью в правом подреберье, отрыжкой, рвотой.
5. Иммунологический синдром (пульмонит, рецидивирующий плеврит, уртикароподобная сыпь на коже, эозинофилия, появление в крови циркулирующих иммунных комплексов) развивается на 2-3 неделе заболевания.
Осложнения
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При срабатывании компенсаторных механизмов пациент сразу не погибает, но при отсутствии лечения очень быстро прогрессируют вторичные гемодинамические нарушения. Имеющиеся у пациента кардиоваскулярные заболевания значительно снижают компенсаторные возможности сердечно-сосудистой системы и ухудшают прогноз.
Диагностика
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)

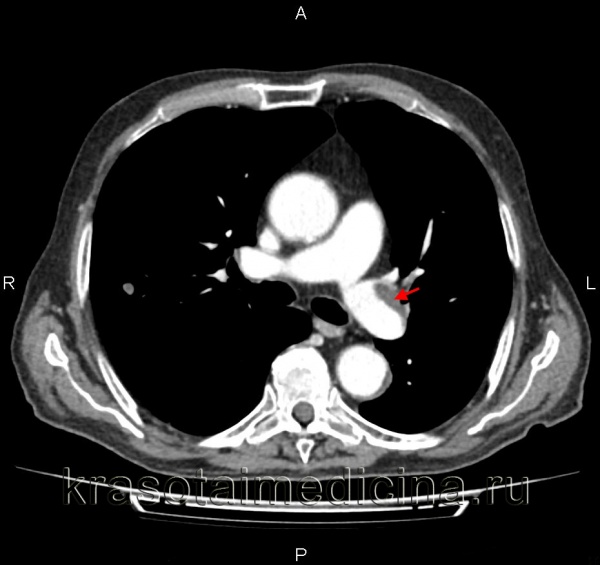
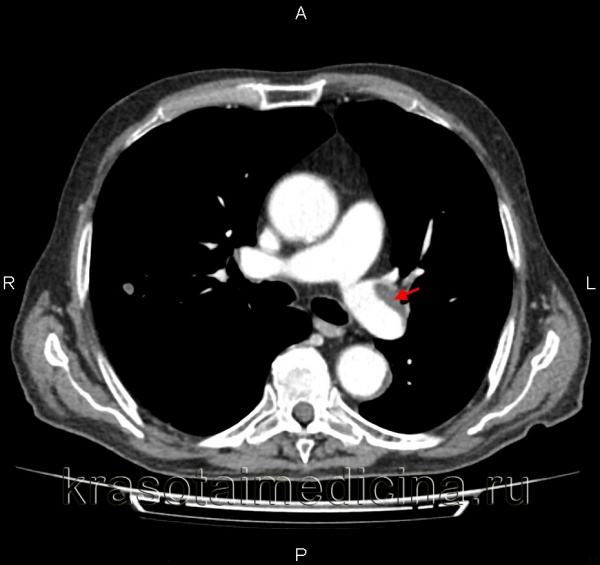
КТ-ангиография легочных артерий. Протяженный пристеночный тромб в просвете основного ствола левой легочной артерии
Лечение ТЭЛА
Пациентов с тромбоэмболией помещают в реанимационное отделение. В неотложном состоянии пациенту проводятся реанимационные мероприятия в полном объеме. Дальнейшее лечение ТЭЛА направлено на нормализацию легочного кровообращения, профилактику хронической легочной гипертензии.
С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима. Для поддержания оксигенации проводится постоянная ингаляция кислорода. Осуществляется массивная инфузионная терапия для снижения вязкости крови и поддержания АД.
В раннем периоде показано назначение тромболитической терапии с целью максимально быстрого растворения тромба и восстановления кровотока в легочной артерии. В дальнейшем для предупреждения рецидивов ТЭЛА проводится гепаринотерапия. При явлениях инфаркт-пневмонии назначается антибактериальная терапия.
В случаях развития массивной ТЭЛА и неэффективности тромболизиса сосудистыми хирургами проводится хирургическая тромбоэмболэктомия (удаление тромба). Как альтернативу эмболэктомии используют катетерную фрагментацию тромбоэмбола. При рецидивирующих ТЭЛА практикуется постановка специального фильтра в ветви легочной артерии, нижнюю полую вену.
Прогноз и профилактика
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА. Для предупреждения тромбоэмболии необходимы ранняя диагностика и лечение тромбофлебита, назначение непрямых антикоагулянтов пациентам из групп риска.
Читайте также:
- Лечение хронической систолической сердечной недостаточности - мочегонные средства
- Острый язвенно-некротический гингивит. Актиномикотический гингивит. Ограниченный гингивит прорезывания.
- Механизмы развития устойчивости опухоли к химиотерапии
- Вторичная гипотермия и коагуляция. Диагностика, лечение
- Полиэмбриома яичника - диагностика, лечение
