Показания, противопоказания и методика промывания желудка при отравлении
Добавил пользователь Валентин П. Обновлено: 17.01.2026
Зондирование и промывание желудка – это меры неотложной помощи при различных отравлениях. Оно препятствует распространению ядовитых веществ по всему организму, уменьшая риск проникновения их в кровеносное русло.
Промывание желудка – это процедура, направленная на эвакуацию желудочного содержимого с целью диагностики (получение промывных вод для обнаружения микроорганизмов, ядов) или для быстрого удаления токсинов из организма.
Когда показано промывать желудок
Основные показания к процедуре – попадание отравляющего вещества в пищеварительный тракт. Наиболее частые случаи, когда показано экстренное очищение желудка, – пищевая токсикоинфекция. Она развивается при употреблении некачественных, испорченных пищевых продуктов.
Неправильное хранение пищи, несоблюдение температурного режима способствуют быстрому размножению в приготовленных блюдах патогенных микроорганизмов. Они способны вызывать тяжелые отравления. Также источником инфекции является пища, приготовленная с нарушением правил термической обработки. Это касается мяса и рыбы. При пищевой интоксикации промывание желудка – первый этап оказания неотложной помощи пострадавшему.

Показания для проведения процедуры:
- попадание химических соединений в желудок;
- острая алкогольная интоксикация;
- отравление ядовитыми грибами;
- передозировка фармакологическими препаратами.
Желудок промывают пациентам с функциональными нарушениями работы ЖКТ, когда пища застаивается и начинается процесс брожения. Процедуру также проводят при заболеваниях пищеварительной системы, для которых характерно повышенное образование слизи, – атрофический, гипертрофический гастрит, нарушения работы желез желудка.
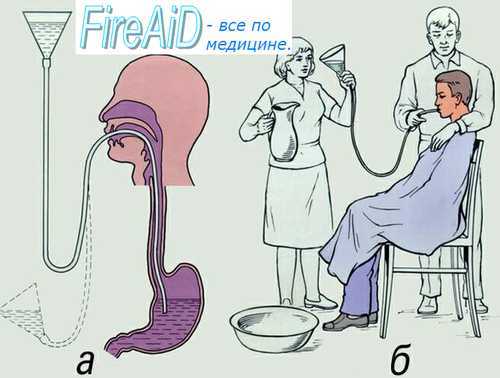
Как правильно промывать желудок с использованием зонда
Промывание желудка зондовым методом выполняется медицинским персоналом не только в больнице, но и дома, при вызове скорой помощи.
- толстый зонд для промывания желудка;
- дополнительная трубка из резины;
- воронка пластиковая объемом 0,5 л;
- трубка из стекла;
- две емкости, одна для раствора или чистой воды, вторая для промывных вод, каждая объемом 10 л;
- кувшин.
Температура воды для промывания составляет 25-34 °C. Высокий градус жидкости недопустим, это будет способствовать быстрому всасыванию токсинов в кровь. Манипуляция выполняется в медицинских перчатках, защитных фартуках.
Приготовить банку с крышкой или пробирку с плотной пробкой. В нее собирается первая порция промывных вод и отправляется для анализа.
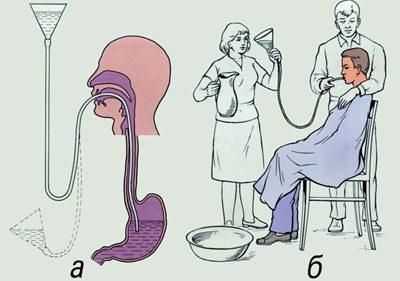
Техника промывания желудка толстым зондом:
После процедуры всю систему, а также промывные воды подвергают дезинфекции. Инструмент замочить в специальном контейнере. Желудочное содержимое засыпать дезинфицирующим порошком.
Зондовое промывание желудка для некоторых пациентов является тяжелой процедурой, поэтому больному нужен покой первые 2 часа. Если нет серьезных противопоказаний, состояние стабильное, после восстановления сил и самочувствия можно возвращаться к нормальному распорядку дня.
Перед промыванием желудка нужно разъяснить пациенту, что зонд нельзя сдавливать губами, кусать, пытаться выдернуть руками. Медицинский персонал должен следить за тем, чтобы пациент не переставал глубоко дышать на протяжении всей процедуры.
Если в промывных водах замечены прожилки крови или есть подозрение на кровотечение, немедленно прекратить процедуру.
Как промыть желудок самостоятельно в домашних условиях

Промывание желудка не всегда является показанием к госпитализации. При незначительных отравлениях и стабильно хорошем самочувствии процедуру можно провести дома. Также будет полезным знать алгоритм действий очищения желудка для оказания неотложной медицинской помощи, когда транспортировка человека в лечебное учреждение продолжительна (пострадавший находится за городом или в отдаленном населенном пункте).
Как промыть желудок в домашних условиях без специального зонда? Самостоятельно сделать промывание возможно, вызвав рвоту.
Методика промывания желудка:
- Пострадавшего усадить, накрыть клеенкой или полотенцем.
- Пострадавшему нужно быстро выпить, за 2-3 минуты воду или раствор объемом 0,7-1 л.
- Два пальца обернуть хлопчатобумажной тканью, марлей или бинтом. Попросить пострадавшего открыть рот, засунуть пальцы и надавить на корень языка. Так вызывается рвотный рефлекс. Также для этих целей можно использовать ложку.
- Во время отхождения рвотных масс помочь больному немного наклониться вперед и подставить ведро.
- В тяжелых случаях отравления процедуру можно повторить несколько раз.
- По окончании промывания ротовую полость нужно прополоскать чистой водой.
В случае тяжелого состояния пострадавшего прием пищи лучше отложить до стабилизации функций внутренних органов. Если самочувствие человека удовлетворительное, то можно кушать через час после процедуры.
Как промывают желудок маленьким детям
У малышей всасывание в организме ядов происходит намного быстрее, чем у взрослых, и вызывает сильную интоксикацию. Целесообразно промывать желудок первые 1-1,5 часа после отравления. Показаниями к манипуляции у младенцев также могут быть попадание в пищеварительный тракт околоплодных вод, отсутствие динамики гладких мышц ЖКТ.
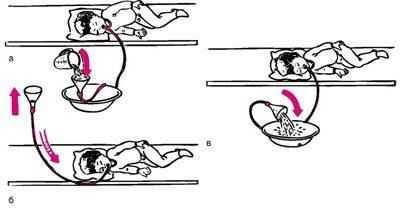
Объем желудка новорожденного составляет 20-30 мл. За первый месяц жизни он увеличивается до 100 мл. Поэтому дозировка должна строго соответствовать возрасту маленьких пациентов, ее превышение недопустимо.
Техника проведения манипуляции у детей зависит от их возраста. Ее делают в больнице при отравлении и только по объективным показаниям. Младенцев первого года жизни при подготовке к промыванию туго пеленают. Если ребенок находится без сознания, сначала интубируют трахею и подключают ребенка к аппарату искусственного дыхания, и только потом совершают манипуляцию. Для ее проведения используют назогастральный зонд, он вводится через носовое отверстие. Чтобы обезболить область носа, применяют раствор лидокаина. Процедуру проводят исключительно в стационаре.
Для того чтобы прочистить желудок детям старше года, используют зонд для введения через ротовую полость. Перед началом процедуры проводят санацию слизистой рта раствором фурацилина. Для фиксации челюстей используют специальный расширитель для рта.
Температура раствора составляет 35-36 °C. Количество вводимой жидкости для детей первого года жизни зависит от массы тела и рассчитывается врачом.
Средние показатели объема воды для промывания желудка у детей (разовый объем):
Растворы для промывания желудка
Специальные растворы для очищения бывают разными по своему химическому составу. Если манипуляция проводится дома, то возникает вопрос, чем промыть желудок.
Наиболее часто используют слабый раствор марганцовки. Чтобы его приготовить, берут несколько кристаллов и разводят в банке. Кристаллы должны раствориться полностью. Полученный раствор добавляют в чистую воду и доводят до нужной концентрации. Важно, чтобы вода приобрела слегка розовый оттенок. Насыщенность и наличие кристаллов недопустимо, это спровоцирует ожог слизистой, нарушение ее целостности. Поэтому раствор нужно процедить через фильтровальную бумагу (можно использовать марлю).

Этот метод не подходит, если необходимо экстренно промыть желудок, поскольку марганцовка растворяется медленно. Не рекомендуется использовать раствор у детей дошкольного возраста.
Пищевая сода используется при отравлении кислотой. В 2 л воды полностью растворить 1 ч. л. соды.
Если человек отравился щелочью, готовят раствор уксусной или лимонной кислоты. Смешать 2 л воды со свежим соком половины лимоны, раствор готов для использования. Если брать уксус, то в 2 л жидкости растворить 10 мл кислоты.
Нейтрализующие растворы применяют с осторожностью. Если неизвестно, каким веществом отравился человек, промывание делают только чистой водой.
Эффективными являются энтеросорбенты – вещества, которые связывают токсины и быстро выводят их из организма. Такие растворы рекомендуют принимать самим, без назначения врача, когда необходимо вызвать рвоту. Энтеросгель, полисорб, смекта – средства при отравлении алкалоидами (щелочные соединения, содержащие азот, в природе содержаться в растениях).
При процедуре очищения желудка назначают солевые растворы. Они бывают готовыми и продаются в аптеках, например, физраствор (NaCl 0,9%). Также изотонический раствор можно приготовить самим. Количество пищевой соли берут из расчета 10 г на 1 л воды. Действие растворов – предупреждение проникновения ядовитых веществ в нижние отделы пищеварительной системы (кишечник).
Солевые растворы после пищевого отравления показаны спустя несколько часов, когда часть отравляющих веществ уже прошла в кишечник. После промывания делают орошение желудка солевым слабительным.
Противопоказания
Абсолютные противопоказания к промыванию желудка – обширные ожоги слизистых химией (концентрированные щелочи и кислоты), когда повреждена значительная площадь эпителия верхних отделов ЖКТ. Нецелесообразно проводить процедуру спустя 4 часа после попадания в желудок ядов.
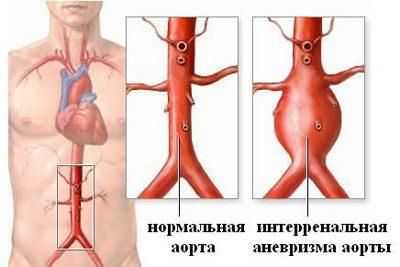
Заболевания и патоморфологические нарушения, при которых противопоказана процедура:
- врожденное или приобретенное сужение пищевода;
- кровотечения любой интенсивности из верхних отделов пищеварительного тракта;
- болезни сердца и сосудов инфаркт миокарда, стенокардия;
- аневризма аорты, расширение сосуда, выпячивание в виде мешка за счет разрушения эластичности волокон;
- нарушение кровообращения в головном мозге.
Временные противопоказания – бессознательное состояние, острые психические расстройства, судороги, инсульт.
Своевременное промывание желудка позволяет предотвратить тяжелое отравление организма, нарушение работы почек и печени, избежать последствий интоксикации (поражение центральной нервной системы). Поэтому важно знать технику проведения процедуры, особенно если в семье есть маленькие дети. Чтобы оказать своевременную помощь, при отравлении нужно иметь в домашней аптечке все необходимые лекарственные и подручные средства, которые обеспечат эффективность промывания желудка.
Показания, противопоказания и методика промывания желудка при отравлении
Показания для промывания желудка и очистки кишечника при отравлении
Saetta и соавт., а также Merigian и соавт. поставили под сомнение ценность традиционных подходов к очистке пищеварительного тракта, в том числе с помощью рвотного корня и промывания желудка. Может оказаться, считают они, что для взрослых больных, многие из которых попадают в отделение неотложной помощи только через 3—4 ч после проглатывания токсина, никакой очистки лучше вообще не проводить.
Опасность такого подхода часто кроется в ненадежности анамнестических данных по суицидальным пациентам, в необходимости дополнительных исследований с контролем, убедительно доказывающих правоту названных авторов, а также тем, что врача-"минималиста" могут ожидать неприятные судебно-медицинские последствия применения его взглядов на практике.
Попытки систематизировать накопленные данные по методам очистки желудочно-кишечного тракта предпринимались различными группами специалистов. В частности, Бостонская группа (Lovejoy, Shannon, Woolf) выступила со следующими предложениями по общему лечению передозировок у детей в перегруженных отделениях неотложной помощи:
1. Для ребенка с симптомами отравления, проглотившего небольшую дозу токсина и поступившего в отделение неотложной помощи в сознании, пероральное использование активированного угля (если он абсорбирует данное вещество), по-видимому, достаточно для очистки желудочно-кишечного тракта.
2. У ребенка без сознания или в коме после потенциально тяжелой передозировки в течение 1—2 ч после нее (или позднее, если речь идет о лекарствах пролонгированного действия, желудочных отложениях или задержке содержимого в желудке) необходимо провести промывание желудка с последующим введением активированного угля через орогастральную или назогастральную трубку.
По показаниям, связанным с характером проглоченного вещества, применяются повторные дозы активированного угля.
3. Для бессимптомного ребенка, поступившего в отделение неотложной помощи после приема якобы минимальной дозы токсина, для принятия решения о необходимости очистки пищеварительного тракта требуется не только первоначальная, но и дополнительная информация.
Естественно, безусловным требованием остается внимательное клиническое наблюдение в течение достаточно длительного периода. Быстро доставленный в отделение неотложной помощи бессимптомный пациент мог на самом деле проглотить большую дозу токсина или же его анамнез ненадежен с какой-то иной точки зрения.
Если возникают подобные подозрения, необходимо ввести активированный уголь. Вероятно, этого достаточно, если точно известно, что он адсорбирует проглоченный токсин. Дети могут находиться под наблюдением врача в течение примерно 2 ч без лечения (сиропа ипекакуаны, промывания желудка, слабительных, активированного угля); их отпускают домой, если симптомы отравления так и не возникают и нет никаких данных, указывающих на проглатывание значительных количеств токсина.
Активированный уголь (50—100 г взрослым, 15—30 г детям) следует вводить пациентам при существенной передозировке токсического вещества, случившейся менее чем за 1 ч до медицинского освидетельствования.
4. Для пациентов с передозировкой, обслуживаемых на дому, применение активированного угля остается проблематичным. Исследований, сравнивающих эффективность вызванной ипекакуаной рвоты с полным отсутствием вмешательства (простое наблюдение), в домашних условиях не проводилось.
Пока таких данных не получено, логичным представляется назначение рвотного корня, как рекомендуют центры борьбы с отравлениями и врачи-педиатры.
5. Повторное применение активированного угля зависит от специфики случая и в принципе доказало свою эффективность в качестве метода удаления проглоченного вещества.
6. От сиропа ипекакуаны следует отказаться в клинических условиях, поскольку его эффективность не нашла достаточного подтверждения в опытах с добровольцами. Кроме того, осложнения, возможные при его использовании даже пациентами в сознании, особенно аспирационную пневмонию, в сочетании с диагностическими трудностями (индуцированная рвота имитирует симптомы многих передозировок) можно считать дополнительными причинами для переоценки роли данного метода.

Видео методики промывания желудка
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Судя по данным проведенного Merigian и соавт. долгосрочного контролируемого исследования больных с острым самоотравлением, если бессимптомным пациентам не проводить опорожнения желудка, на их клиническом состоянии это почти не отражается. Опорожнение желудка у больных с симптомами интоксикации не влияет существенно на продолжительность их пребывания в отделении неотложной помощи, среднее время проведения интубации и средний период лечения в отделении интенсивной терапии.
Фактически промывание желудка сочетается с повышенным процентом направления пациентов на интенсивную терапию и развития аспирационной пневмонии. Исследования на добровольцах показывают, что промывание желудка эффективнее сиропа ипекакуаны непосредственно после проглатывания токсина, однако через час после этого статистически значимой разницы между промыванием и рвотой с точки зрения снижения всасывания метки не наблюдается.
Эффективность промывания желудка зависит от времени, истекшего с момента проглатывания токсина, от его количества, токсичности и скорости всасывания. Большие количества невсосавшегося вещества после его передозировки удается удалить лишь у малой части пациентов, поступивших в отделение неотложной помощи. К сожалению, определить, кому из них промывание желудка полезнее всего, затруднительно.
Показания для промывания желудка при отравлении
Возможно, промывание желудка показано в первую очередь пациентам, проглотившим опасную для жизни дозу токсина, находящимся в плохом состоянии и поступившим в течение 1—2 ч после приема вредного агента. По истечении этого срока на эффективную очистку желудка логично надеяться при отравлении средствами, замедляющими всасывание, приеме больших количеств токсина и отсутствии кишечных шумов при физикальном обследовании.
Действительно ли промывание поможет таким больным через 4—6 ч после проглатывания вредного вещества, точно не известно. Имеющиеся данные наводят на мысль, что по истечении такого периода из желудка удается извлечь лишь небольшую часть токсина. В случае проглатывания низких или средних доз вещества, адсорбируемого активированным углем, применение последнего, вероятно, предпочтительнее промывания.
Американская академия клинической токсикологии и Европейская ассоциация центров борьбы с отравлениями и клинической токсикологии подготовили проект документа, регулирующего проведение промывания желудка. Документ предстояло закончить в 1996 г. Автором рекомендаций выступил Vale, по мнению которого эта процедура не должна рассматриваться в качестве рутинного метода лечения больных с пероральной интоксикацией.
Убедительных данных в пользу того, что она положительно влияет на исход лечения, нет, а вот существенное ухудшение состояния вполне возможно. Промывание следует рекомендовать, только если опасное для жизни количество токсина проглочено больным в течение предшествовавшего часа. Впрочем, даже в этом случае клиническая польза процедуры не подтверждена в контролируемых исследованиях. Такая точка зрения, безусловно, будет уточнена в последующих публикациях, но она достаточно четко отражает современные взгляды по данному вопросу.
Относительно применения сиропа ипекакуаны, активированного угля (одной или нескольких доз), слабительных средств и полного промывания кишечника подобных документов на сегодняшний день не подготовлено.
Промывание желудка с последующей инстилляцией активированного угля при адекватной защите трахеи может быть полезно пациентам с измененным психическим состоянием в течение 1—2 ч после проглатывания токсина. По истечении данного периода эта процедура, по-видимому, имеет смысл в присутствии желудочных осаждений, при задержке содержимого желудка и передозировке препаратов пролонгированного действия.
Советы при промывании желудка:
1. В целом смертность от острых отравлений не достигает и 1 %, поэтому одна из главных задач врача — определить на ранней стадии больных с максимальным риском серьезных осложнений и решить, полезна ли им очистка желудочно-кишечного тракта.
2. Промывание желудка подразумевает введение пациенту орогастральной трубки большого калибра с серией введений и аспирации небольших объемов жидкости для удаления желудочного содержимого.
3. Промывание желудка не следует считать одной из рутинных процедур оказания помощи больным с отравлением.
4. Исследования опорожнения желудка у подопытных животных показывают, что при промывании удаления из него значительных количеств вещества-метки не происходит, особенно если после его введения прошло более 60 мин. Эксперименты на добровольцах также не подтверждают его высокой эффективности. В одном из клинических исследований, в целом говорящем о пользе данной процедуры, пациенты получали также активированный уголь, что могло привести к кажущейся эффективности промывания, проведенного в течение 1 ч после передозировки.
5. Поскольку количество удаляемого путем промывания желудочного содержимого снижается со временем, эту процедуру следует считать полезной, только если больной проглотил опасное для жизни количество токсина не более чем за час до ее проведения.
6. Клинические и экспериментальные исследования не подтвердили положительного влияния промывания желудка без какого-то дополнительного вмешательства, даже если с момента передозировки прошло менее 1 ч. Более того, эта процедура может усилить всасывание вредного вещества.
8. Промывание желудка не приносит пользы больным, проглотившим нетоксичное вещество или нетоксичное количество токсичного вещества.
9. Промывание бесполезно в качестве "воспитательной" меры, удерживающей от последующей передозировки.
Таким образом, меры по опорожнению желудка в отделении неотложной медицинской помощи обычно с лечебной точки зрения неэффективны, чреваты ухудшением состояния больного и, по-видимому, не дают никаких клинических преимуществ по сравнению с использованием одного лишь активированного угля.
Противопоказания для промывания желудка
а) Абсолютные. Промывание желудка абсолютно противопоказано больным с незащищенными дыхательными путями, особенно если больные находятся в бессознательном состоянии, а также при риске желудочного кровотечения или прободения в связи с патологией или недавно перенесенной операцией.
б) Относительные. К относительным противопоказаниям можно причислить проглатывание углеводородов, едких щелочей, кислот, а также риск желудочного кровотечения или прободения в связи с патологией или недавно перенесенной операцией.
Осложнения промывания желудка
К осложнениям при промывании желудка относятся ларингоспазм, падение парциального давления кислорода, аспирационная пневмония, синусовая брадикардия, удлинение интервала S— Т на электрокардиограмме и (редко) механическое повреждение пищеварительного тракта.
Методика промывания желудка
1. Если назначено промывание желудка, необходимо, чтобы персонал (медицинский или сестринский), выполняющий эту процедуру, имел достаточный опыт ее проведения, что ободрило бы находящегося в сознании больного и свело к минимуму риск осложнений. Вне больницы проводить промывание желудка не рекомендуется.
2. Если пациент в сознании, нужно объяснить ему суть процедуры и получить его согласие на ее проведение. Больному, не сталкивавшемуся с ней ранее, надо объяснить, во-первых, что ему в желудок введут трубку для откачки яда, а во-вторых, что, хотя операция эта неприятна, она может ускорить выздоровление. Если информированного согласия не получено, промывания проводить нельзя, поскольку иначе, с юридической точки зрения, оно будет представлять собой нападение с применением технических средств, а кроме того, возрастет риск серьезных осложнений.
3. Перед началом процедуры необходимо обеспечить возможность отсасывания аспирата из дыхательных путей.
4. Коматозным пациентам без рвотного рефлекса перед промыванием желудка необходимо провести эндотрахеальную или назотрахеальную интубацию. Между зубами нужно установить оральный воздуховод, исключающий перекусывание эндотрахеальной трубки, если больной внезапно очнется или забьется в конвульсиях.
5. Пациента следует положить на левый бок головой вниз (угол стола 20°): доказано, что такое положение обеспечивает удаление большего количества желудочного содержимого.
6. Перед введением трубки отмеряют вводимую длину и делают соответствующую метку.
7. В случае промывания желудка у взрослых используют трубки французского калибра 36—40 или английского калибра 60 (наружный диаметр примерно 12— 13,3 мм), а для детей — французского калибра 16— 28 (диаметр 5,3—9,3 мм). Орогастральная трубка должна быть одноразовой, чтобы избежать риска передачи ВИЧ и вируса гепатита. Необходима трубка с закругленным концом и достаточно твердая для беспрепятственного прохождения по пищеварительному тракту.
Назогастральная трубка для промывания желудка не подходит из-за малого диаметра: через нее могут не пройти твердые частицы, в том числе таблетки, а, кроме того, повреждение слизистой носа чревато тяжелым носовым кровотечением.
8. Вводить трубку надо без усилий, особенно если пациент ведет себя неспокойно. Когда она введена, ее положение проверяют путем либо вдувания воздуха с аускультацией области желудка, либо аспирации с определением рН аспирата. По традиции аликвота его образца направляется на токсикологический анализ, хотя, за исключением ситуаций, требующих судебно-медицинской экспертизы, подавляющее большинство лабораторий в настоящее время предпочитает тестировать пробы крови и/или мочи.
9. Промывание проводят небольшими аликвотами жидкости. Взрослым ее вводят по 200—300 мл, предпочтительно, нагрев до 38 °С, а детям — 10—20 мл на 1 кг массы тела. В качестве жидкости обычно выступают вода или физиологический раствор, хотя маленьким детям вода может быть противопоказана из-за риска гипонатриемии или водной интоксикации.
Поскольку объем содержимого желудка влияет в скорость его опорожнения, для сведения к минимуму риска прохождения токсина в двенадцатиперстную кишку жидкость вводят маленькими порциями. Ее подогревание исключает риск гипотермии у очень маленьких и старых больных, а также у тех, кому вводят большое ее количество.
10. Промывание продолжают, пока аспират не станет прозрачным и свободным от твердых веществ.
Промывание желудка. Техника и алгоритм промывания желудка при отравлении. Промывание желудка у детей. Показания и противопоказания.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Промывание желудка – метод очищения организма от токсинов и ядов, попавших в желудок, чаще применяется при острых отравлениях. Процедура улучшает состояние больного, способствует скорейшему выздоровлению, спасает жизнь.
В каких случаях следует промывать желудок?
Показания
- Острые отравления продуктами питания, грибами, медикаментами, алкоголем.
- Сужение выходного отдела желудка
- Снижение тонуса мышечной стенки желудка или 12-перстной кишки
- Непроходимость кишечника
- При выделении токсических веществ в просвет желудка. Например: выделение мочевины при хронической почечной недостаточности.
Противопоказания
- Органические сужения пищевода
- Острые кровотечения из пищевода или желудка
- Тяжелые ожоги гортани, пищевода, желудка кислотами и щелочами
- Нарушения мозгового кровообращения
- Инфаркт миокарда, нестабильная стенокардия, тяжелые нарушения сердечного ритма
- Бессознательное состояние (без предварительной интубации). Интубация – введение в гортань и трахею особой трубки для сохранения проходимости дыхательных путей и поддержания дыхательной деятельности.
- Отсутствие кашлевого или гортанного рефлекса
- Судороги, судорожное состояние
Способы промывания желудка
- Промывание без использования зонда
- Промывание с использованием толстого зонда
- Промывание с использованием тонкого зонда
Промывание желудка без использования зонда («ресторанный метод»)
- Если больной не может проглотить зонд, тогда он может самостоятельно выпить воду, а затем вызывать рвоту, таким образом, очищая желудок.
- Пить следует порциями до 500 мл за один раз. После чего ожидать рвоту или же её стимулировать. В общей сложности для эффективного промывания желудка требуется около 5-10 литров воды.
Подпишитесь на Здоровьесберегающий видеоканал
Что необходимо для промывания?
- Растворы для промывания:
- Чистая кипяченая вода (20-24°С).Вода для промывания не должна быть горячей, так как может расширить сосуды и усилить всасывание токсинов, ни холодной, что может вызвать спазм желудка.
- Солевой раствор (2 ст.л. на 5 л воды). Предупреждает продвижение токсинов и ядов дальше в кишечник, вызывая спазм выходного сфинктера желудка.
- Светлый раствор марганцовки (перманганат калия). Убедиться, что не осталось мелких кристаллов перманганата калия, для этого следует хорошо размешать раствор или же его профильтровать. Так как кристаллы могут попасть на слизистую пищевода, желудка и вызвать ожог. Перманганат калия связывает токсины, а так же оказывает антисептическое и противомикробное действие.
- Раствор соды (2 ст.л. на 5 л воды).
- Средства для сбора промывных вод (таз, ведро и т.п.). Промывные воды необходимо показать врачам скорой помощи, это поможет в диагностике заболевания.
- Средства защиты лицам помогающим больному (водонепроницаемый фартук, перчатки). Рвотные массы могут содержать вирусы, бактерии, яды и токсины, способные попасть в организм и вызвать различные заболевания (например: кишечную инфекцию или вирусный гепатит).
Как это сделать?
- Правильно усадить или уложить больного набок. Голова должна быть ниже туловища. Правильное положение тела – профилактика попадания рвотных масс в дыхательные пути.
- Установить емкость для сбора промывных вод
- По возможности защитить кожные покровы и слизистые лицам помогающим больному (надеть фартук, перчатки и т.п.).
- Дать выпить раствор, в объеме до 500 мл за один подход (в общем, понадобится до 5-10 литров)
- После каждого приема жидкости наклонить больного над емкостью для сбора промывных вод, фиксируя его голову.
- Если рвота не возникает спонтанно, следует надавить на корень языка (пальцем, шпателем, ложкой). При отсутствии эффекта применить рвотные средства (например: рвотное средство «экстракт корня ипекакуаны» 2-3 ч. л. на стакан воды).
- Проводить процедуру до появления чистых промывных вод.
- Данная процедура не позволяет полностью очистить желудок и поэтому её лучше применять, только если промывание с помощью зонда невозможно!
- Нельзя вызывать рвоту! При отравлении сильными кислотами, щелочами, скипидаром, уксусной эссенцией, отбеливателями, средствами для чистки ванн и туалета, полиролью для мебели. В этих случаях следует использовать промывание желудка с помощью зонда.
Промывание желудка с использованием толстого зонда
![]()
Что необходимо для промывания?
- Зонд для промывания желудка;
Сам зонд представляет собой трубку, изготовленную из резиновой смеси длинной 80-120 см, толстый зонд диаметром 10-13 мм, тонкий 5-9мм. Один конец срезан, а другой закруглен и имеет боковые отверстия. - Раствор для промывания (5-10 литров)
- Чистая кипяченая вода (20-24°С).Вода для промывания не должна быть горячей, так как может расширить сосуды и усилить всасывание токсинов, ни холодно, что может вызвать спазм желудка.
- Солевой раствор (2 ст.л. на 5 л воды). Предупреждает продвижение токсинов и ядов дальше в кишечник, вызывая спазм выходного сфинктера желудка.
- Светлый раствор марганцовки (перманганат калия). Убедиться, что не осталось мелких кристаллов перманганата калия, для этого следует хорошо размешать раствор или же его профильтровать. Так как кристаллы могут попасть на слизистую пищевода, желудка и вызвать ожог. Перманганат калия связывает токсины, а так же оказывает антисептическое и противомикробное действие.
- Раствор соды (2 ст.л. на 5 л воды).
- Важно! Правильно рассчитать однократную дозу вливаний (5-7 мл на 1 кг массы тела пациента). Одномоментное введение большого объема жидкости в желудок способствует её поступлению в кишечник.
- Воронка емкостью 500мл-1 л, кружка
- Полотенце, салфетки
- Емкость для промывных вод
- Перчатки, непромокаемый фартук
- Вазелиновое масло либо глицерин
Как это сделать?
- Убедиться, что больной в сознании и адекватно понимает происходящее.
- Придать правильное положение больному, сидя на стуле (ближе к спинке) или лежа на боку (без подушки под головой).
- Прикрыть грудь больного фартуком или пеленкой
- Определить необходимую длину зонда, для проведения процедуры. Для этого с помощью зонда измеряется расстояние, от губ до мочки уха, затем вниз по передней брюшной стенки, до нижнего края мечевидного отростка. Найденную точку следует отметить на зонде, что будет хорошим ориентиром при введении зонда и позволит довести его до нужного места.
- Объяснить больному, что при введении зонда он может чувствовать тошноту и позывы на рвоту, но если глубоко дышать через нос данные моменты можно подавить. Кроме того зонд нельзя сдавливать зубами и выдергивать.
- Вымыть руки, надеть перчатки
- Обильно полить закругленный конец зонда глицерином или вазелиновым маслом
- Встать справа от больного (если вы правша). Попросить пациента открыть рот и положить закругленный конец зонда на корень языка.
- При неадекватном поведении больного лучше проводить процедуру с помощником, который бы удерживал больного и фиксировал голову в правильном положении.
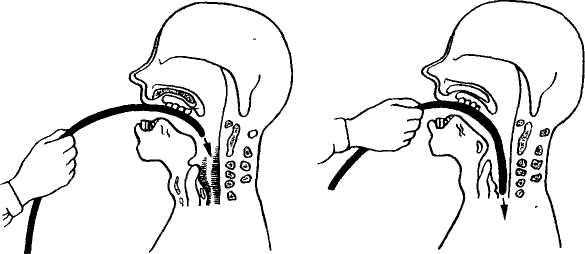
- Попросить больного сделать несколько глотательных движений (если есть такая возможность), во время которых следует медленно и равномерно продвигать зонд в пищевод. Продвигать зонд до необходимой отметки, в том случае если сопротивление небольшое.
- В случае если возникает сильное сопротивление или же больной начинает кашлять, задыхаться, синеет лицо, значит, зонд попал в гортань, и следует немедленно его извлечь.
- Если возникают проблемы с введением зонда, можно использовать указательный палец для того чтобы нажать на язык и придержать его, одновременно рядом с пальцем продвигать зонд по направлению к пищеводу.
- При чрезмерном рвотном рефлексе можно использовать местный анестетик (например: лидокаин в виде спрея, которым орошается область глотки).
- Убедиться, что зонд попал в желудок
- Начало выделения желудочного содержимого при опускании зонда ниже уровня желудка
- Используя шприц Жане ввести в желудок 20 мл воздуха, при этом выслушивая с помощью фонендоскопа или непосредственно прислонив ухо к брюшной стенки в области желудка характерные звуки.
- Набрать содержимое из желудка в шприц
- Присоединить воронку к зонду, затем держа воронку на уровне желудка налить в неё 500-1000мл воды.
- Затем медленно приподнимите воронку до уровня лица или выше уровня желудка (если пациент лежит). Как только вода достигнет уровня устья воронки, опустить воронку ниже уровня желудка, тогда содержимое желудка начнет выливаться в приготовленную емкость для сбора промывных вод. Первая порция промывных вод отправляется на лабораторные исследования.
- Когда наливаете воду в воронку, следите, чтоб она полностью не опустошалась, иначе в желудок будет попадать воздух, который затруднит промывание.
- Повторять процедуру до чистых промывных вод (использовать приготовленные 5-10 литров воды).
- После окончания процедуры, отсоединить воронку и медленно извлечь зонд, обернув его в салфетку или полотенце.
- Правильно рассчитать порцию однократного введения жидкости (5-7 мл на 1 кг массы тела больного). Слишком большой объем воды введенный однократно способствует раскрытию выходного отверстия желудка и попаданию токсинов и ядов в кишечник.
- Следить за количеством веденной и выведенной жидкости (разница не должна превышать 1% от массы больного). Всасывание большого количества жидкости в организм может привести к тяжелым последствиям («отравление водой»).
Промывание желудка с помощью тонкого желудочного зонда
Что необходимо для промывания?

- Тонкий желудочный зонд (диаметр 5-9 мм)
- Вазелиновое масло или глицерин
- Раствор для промывания (5- 10 литров)
- Чистая кипяченая вода (20-24°С).
- Солевой раствор (2 ст.л. на 5 л воды).
- Светлый раствор марганцовки (перманганат калия)
- Раствор соды (2 ст.л. на 5 л воды).
- Стаканчик с водой (50мл) и трубочкой для питья
- Шприц Жане
- Лейкопластырь
- Полотенце, салфетки
- Перчатки
- Емкость для промывных вод (таз, ведро и т.п.)
- 5-10 литров раствора для промывания
- Убедиться, что пациент понимает ход и цели предстоящей процедуры.
- Надеть фартук и перчатки.
- Ввести тонкий зонд через ротовое отверстие (см. промывание желудка с помощью толстого зонда) или через нос.
- Введение тонкого желудочного зонда через нос
- Определить наиболее проходимую ноздрю (продышать сначала одной ноздрей закрыв другую и наоборот).
- Определить расстояние необходимое для введения зонда. Для этого с помощью зонда измеряется расстояние, от кончика носа до мочки уха, затем вниз по передней брюшной стенки, до нижнего края мечевидного отростка. Найденную точку следует отметить на зонде, что будет хорошим ориентиром при введении зонда и позволит довести его до нужного места.
- Помочь пациенту принять нужное положение (высокое положение Фаулера).
- Прикрыть грудь больного полотенцем.
- Вымыть руки и надеть перчатки.
- Хорошо смазать слепой конец зонда вазелиновым маслом или глицерином.
- Слегка запрокинуть голову больного назад.
- Ввести зонд в носовой проход на 15-18 см, затем попросить его наклонить голову вперед.
- Продвигать зонд по задней стенке глотки, предлагая пациенту производить глотательные движения.
- Как только зонд будет проглочен, убедиться, что пациент может свободно дышать и говорить.
- Продолжать мягко продвигать зонд во время каждого глотательного движения до нужной отметки. При этом пациенту можно дать стакан с водой и трубочкой для питья, и попросить пить маленькими глотками немного наклонив голову вперед. Это поможет в продвижении зонда.
- В случае если возникает сильное сопротивление или же больной начинает кашлять, задыхаться, синеет лицо, значит, зонд попал в гортань, и следует немедленно его извлечь.
- Убедиться, что зонд попал в желудок.
- Используя шприц Жане ввести в желудок 20 мл воздуха, при этом выслушивая с помощью фонендоскопа или непосредственно прислонив ухо к брюшной стенке в области желудка характерные звуки.
- Набрать содержимое из желудка в шприц
- Набрать в шприц раствор для промывания, присоединить к зонду и ввести в желудок.
- Потянуть поршень шприца на себя, тем самым высасывая жидкость из желудка. Набранный шприц, отсоединить от зонда и вылить содержимое Набранную жидкость вылить в емкость для промывных вод.
- Повторять введение воды в желудок и её извлечение, пока не будет исчерпана вся запасенная вода (5-10 литров или 10-15% от массы тела).
Оказание первой медицинской помощи при отравлении
От правильно оказанной первой помощи при отравлении пищей может зависеть жизнь человека. Это заболевание очень распространено среди населения любого возраста, может приводить к тяжелым осложнениям и сбоям в работе сердца, внутренних органов, нервной системы. В этой статье мы рассмотрели, из чего состоит первая помощь при отравлении, основные причины и симптомы этого заболевания, ситуации, при которых необходима госпитализация больного в стационар.
Какие основные причины отравления едой
Существует множество факторов и причин, способных спровоцировать пищевое отравление. Любой, даже самый безобидный продукт, может стать причиной этого заболевания. К главным факторам развития отравления едой относятся:
- несоблюдение правил личной гигиены. Благодаря грязным рукам можно заразиться большим количеством бактерий;
- употребление зараженной кишечными бактериями пищи. Например, от яиц можно заразиться сальмонеллезом. Бактерии остаются в мясных, рыбных продуктах и яйцах при недостаточной их термической обработке. Зараженные продукты питания могут быть нормальными на вкус и свежими;
- приготовление еды человеком, который болеет или недавно перенес кишечную инфекцию. Он может заразить пищу через плохо вымытые руки после туалета. Именно эта причина часто вызывает массовые отравления детей в детских садах, школах;
- использование в пищу испорченных, сгнивших и просроченных продуктов. Опасными могут становиться все блюда, даже овощные;
- грибное отравление. Опасными могут быть не только ядовитые, но и съедобные грибы:
- заражение ботулизмом из консервов. Эта инфекция может развиваться во всех закрытых банках с продуктами, в компотах, варенье, овощных, мясных и рыбных консервах. Отравленные консервы вздутые, на их поверхности есть бактериальный налет.
Клинические признаки пищевого отравления
Скорость появления первых симптомов зависит от возбудителя или токсина, который его спровоцировал, и от количества съеденной некачественной пищи. В среднем симптоматика нарастает на протяжении первых 6 часов.
Запомните, что в случае отравления ядовитыми грибами, первые симптомы появляются уже через 15-20 минут. При ботулизме признаки заболевания могут развиваться через 1-2 дня.
Ниже в таблице представлены основные симптомы и признаки пищевого отравления.
Рвота приносит временное облегчение. Она может возникать один раз или быть многократной.
При развитии острого панкреатита развивается острая боль в животе, которая носит опоясывающий характер.
Горячка сопровождается головной болью, общей слабостью. Возможна повышенная потливость, озноб.
Рост температуры на 1 градус, ускоряет пульс на 10 уд./мин.
Первая доврачебная помощь при пищевом отравлении
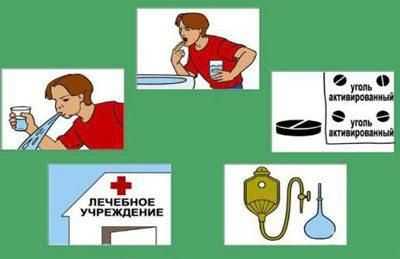
Первая помощь при пищевом отравлении должна начинаться с первых минут развития клинических проявлений заболевания. В первую очередь следует вызвать скорую помощь. По телефону кратко опишите ситуацию, перечислите симптомы больного, укажите свой точный адрес. Первая доврачебная помощь при отравлениях должна оказываться моментально, очень часто от нее зависит прогноз для жизни больного.
Запомните, что помощь при пищевом отравлении в домашних условиях является лишь первой частью лечения. Больной нуждается в квалифицированном медицинском присмотре.
Начинайте оказание первой помощи при пищевом отравлении до приезда медиков. Вы не можете точно знать, как быстро они прибудут. Пробки на дорогах, аварии, плохие погодные условия или отсутствие на данный момент свободной врачебной бригады может привести к задержке приезда медиков.
Ниже мы рассмотрели оказание первой помощи при отравлении до приезда медиков.
Промывание желудка
Оказание первой доврачебной помощи начинается с промывания желудка. Эта процедура необходима для выведения из него токсинов, бактерий и остатков съеденной пищи. Во время отравления моторика желудка может останавливаться. Это явление является защитным механизмом, который уберегает организм от дальнейшего всасывания токсинов в кровь.
Промывание желудка должно проводиться в первые минуты, после появления первых симптомов заболевания.
Для того чтобы промыть желудок в домашних условиях, следует залпом выпить литр простой воды и затем ее вырвать. Спровоцировать у себя рвоту очень просто. Для этого нужно завести в рот 2 пальца и надавить ими на корень языка. Одного промывания недостаточно. Эту процедуру желательно проводить несколько раз подряд.
Запомните, что промывание желудка не проводится при черной или кровавой рвоте, а так жемаленьким деткам до 3 лет.
Очистительная клизма
Первая помощь при бытовых отравлениях включает проведение очистительной клизмы. Проводится она для быстрого освобождения кишечника от токсинов, патогенных микроорганизмов, ядов.
Делать клизму стоит на простой кипяченой воде комнатной температуры. Не следует добавлять в раствор какие-либо препараты или вещества.
Клизму следует повторить несколько раз, делается она до появления чистых промывных кишечных вод.
Запомните, что при использовании теплой воды промывание окажется не эффективным, так как жидкость вся моментально всосется, а холодная вода может вызвать сосудистый коллапс.
Сорбенты
Препараты из группы сорбентов связывают, обезвреживают и выводят из кишечника яды и бактерии. Эти лекарства должны быть в каждой домашней аптечке. При проведении неотложной помощи при отравлении можно использовать любые препараты этой группы, например активированный уголь, сорбекс, атоксил, смекта.
Перед их приемом удостоверьтесь в их безопасности: проверьте дату изготовления. Она указывается на упаковке лекарства. Также следует прочитать внимательно инструкцию, в которой описывается порядок дозирования, правила расчета необходимого количества лекарства для больного.
Обильное питье

Пить нужно начинать сразу после промывания желудка. Жидкость нужна для снижения уровня интоксикации и устранения обезвоживания. Для того чтобы не вызвать повторные рвотные эпизоды, пить лучше не залпом, а часто и понемногу.
При отравлении можно пить минеральную воду без газов или сладкий чай. Температура питья должна быть комнатной.
Что делать, если человек находится в бессознательном состоянии
Если больной потерял сознание, положите его на ровную поверхность. Для того чтобы улучшить приток крови к сердцу и мозгу, приподнимите ему ноги. Также нужно повернуть набок его голову. Это необходимо для профилактики западания языка и аспирации рвотных масс в легкие.
Можете попробовать дать больному понюхать ватку, смоченную в нашатырном спирте. Если человек не в коме, он очнется.
До приезда медиков контролируйте наличие у пострадавшего сердцебиения и дыхания. Сделать это просто. Пульс легко прощупывается на сонной артерии, которая проходит прямо под кожей шеи. Для проверки дыхания положите свою руку больному на грудную клетку и следите за ее колебанием при вдохе и выдохе.
При отсутствии пульса и дыхания нужно начинать проводить непрямой массаж сердца. Его общим принципам учат в школе.
Медицинское лечение
Оказание первой медицинской помощи при отравлении (ПМП) проводится медиками, которые приехали на вызов. Опишите им действия, которыми вы успели самостоятельно помочь больному. Врач осмотрит пациента, проверит частоту пульса и дыхания, уровень артериального давления, сатурацию крови и затем приступит к оказанию помощи.
Первая медицинская помощь при отравлении состоит из компонентов, перечисленных далее.
- Капельница, через которую больному вводятся растворы, устраняющие обезвоживание и интоксикационный синдром. Могут быть использованы разные растворы, например глюкоза, дисоль, трисоль, реосорбилакт.
- Препараты для устранения рвоты и тошноты (метоклопрамид, церукал, осетрон). Они могут вводиться внутримышечно или внутривенно.
- Спазмолитики (но-шпы, дротаверин) для устранения болевого синдрома.
- Подключение кислорода через лицевую маску.
- Препараты для регуляции артериального давления, частоты сердечных сокращений и дыхания.
После проведения первичного лечения больного в экстренном порядке госпитализируют в инфекционное или реанимационное отделение, где проводится его дальнейшее лечение и обследование.
Особенности лечения в стационаре
В больнице пациенту оказывается специализированная медицинская помощь. Ее объем и длительность зависят от этиологии (причины) отравления. Она может состоять из:
- гемодиализа – очищения крови с использованием аппарата искусственной почки. Он проводится при интоксикации ядовитыми грибами;
- введения сыворотки проводится в случае ботулизма. Очень важно ввести ее в первые часы заболевания, она может остановить поражение головного мозга;
- диетического питания. Во время лечения можно кушать только ту пищу, которая легко усваивается. Разрешены каши, сваренные на воде, куриный бульон, печеные яблоки, бананы, отварное куриное нежирное мясо, подсушенный белый хлеб;
- ферментов – препаратов, регулирующих работу поджелудочной железы;
- антибактериальных препаратов, которые уничтожают инфекцию;
- пробиотиков – лекарств, которые регулируют кишечную микрофлору;
- антацидов, препаратов, которые устраняют боль и изжогу в желудке;
- сорбентов – они необходимы для выведения остатков токсинов из полости кишечника.
Обследование при отравлении
Параллельно с лечением в больнице проводится детальное обследование пациента. Оно необходимо для постановки точного диагноза, выявления возбудителя и осложнений отравления.
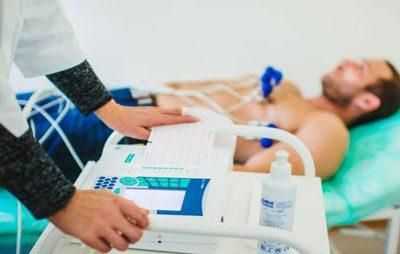
Основные компоненты обследования при отравлении:
- общий развернутый анализ крови;
- общий анализ мочи;
- бактериологическое исследование кала;
- биохимический анализ крови;
- ультразвуковое исследование внутренних органов;
- электрокардиограмма.
Профилактика пищевых отравлений
Намного проще уберечь себя от пищевого отравления, чем в будущем его лечить, и избавляться от осложнений, вызванных им. Ниже мы собрали для вас простые советы, с помощью которых вы сможете обезопасить себя и своих близких от этого заболевания:
- Покупайте продукты только на официальных рынках и в магазинах. Приобретая их на стихийных базарах или с рук у милой бабушки, вы не можете быть уверенными в их качестве, свежести.
- Всегда проверяйте дату изготовления продуктов питания перед покупкой и перед приготовлением пищи.
- Не храните длительно еду в морозильной камере, она может портиться и при минусовой температуре. Особенно вредна повторная заморозка продуктов.
- Всегда мойте руки с мылом перед приготовлением или употреблением пищи.
- Старайтесь не покупать готовые блюда в кулинарии или супермаркетах. Старайтесь готовить домашнюю еду. Только так вы будете знать, что при ее приготовлении использовались свежие и качественные продукты, хорошее мясо, что ее не трогали грязными руками.
Первая помощь при отравлении пищей должна оказываться в первые минуты развития симптоматики. В первую очередь вызовите скорую помощь. Ожидая медиков, промойте больному желудок, кишечник, дайте выпить воды и сорбентов. Лечение проводится в инфекционном или реанимационном отделении. Его объем и длительность зависят от тяжести состояния больного и причины заболевания. Точный диагноз ставиться после ряда лабораторных и инструментальных обследований. Не занимайтесь самолечением отравления. Это заболевание может оказаться очень серьезным и опасным, привести к тяжелым нарушениям в работе организма и к летальному исходу.
Читайте также:
- Соляные пещеры - чем полезны и кому противопоказаны? Что такое спелеотерапия?
- Лекарства для лечения ларингита и операция
- Кривая диссоциации оксигемоглобина (КДО). Физиологический смысл КДО
- Лепра - возбудитель заболевания, лечение и симптомы, диагностика
- Прогрессия доброкачественных опухолей. Промежуточные стадии развития опухоли.