Поражение черепных нервов при алкоголизме. Клиника энцефалопатии Гайе—Вернике
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Алкогольная энцефалопатия. Острая энцефалопатия Гайе—Вернике
В конце прошлого столетия Гайе, а затем Вернике под названием «верхний полиоэнцефалит» описали заболевание, протекающее со своеобразной клинической симптоматикой. Его обозначали также как геморрагический энцефалит. В этих названиях были отражены характерные особенности существа процесса: наличие в сосудах изменений с диапедезными макро- и микрокровоизлияниями; поражение серого вещества (polyos — серый) мозгового ствола; воспалительный характер изменений.
Однако впоследствии было выяснено, что в мозговой ткани имеют место не воспалительные, а сосудисто-дистрофические изменения. Было установлено также, что данное страдание возникает наиболее часто при алкоголизме, хотя в отдельных случаях может развиваться и при других интоксикациях, например раковой. Поэтому большинство современных исследователей называют данный симптомокомплекс алкогольной энцефалопатией, или болезнью Гайе—Вернике. В отличие от хронической алкогольной энцефалопатии ее целесообразно обозначить как острую алкогольную энцефалопатию.
Поражение охватывает главным образом серое вещество отделов мозга, расположенных вокруг III желудочка и сильвиева водопровода, на дне IV желудочка. Таким образом, энцефалопатии Гайе—Вернике свойственны определенная локализация поражения и выраженность сосудисто-дистрофических изменений. Если, учесть преобладание диапедезно-геморрагического генеза нарушений мозгового кровообращения при алкоголизме, можно сделать вывод о том, что сосудистые нарушения — ведущий патофизиологический механизм развития острых алкогольных поражений мозга.

В большинстве случаев развитию клинического синдрома энцефалопатии Гайе—Вернике предшествует различной продолжительности период (от нескольких недель до нескольких месяцев) ухудшения состояния больных, который можно назвать продромальным. Данный период характеризуется нарастанием соматических, неврологических и психических расстройств. В это время нередко происходит обострение соматических заболеваний, которыми обычно страдают больные алкоголизмом,— кардиопатии, гепатита, гастрита, панкреатита и др.
У больных отмечаются головные боли, головокружение, боли в конечностях, области сердца. Еще более ухудшается и часто совершенно исчезает аппетит, появляется жажда, обычно возникает рвота по утрам, наблюдается чрезвычайная лабильность дыхания и пульса: одышка и тахикардия при малейшем физическом усилии. Больные худеют. Развивается чрезмерная слабость.
Неврологические проявления продромального периода заключаются в нарастании ранее имевшей место симптоматики. Усиливаются дрожание рук, неустойчивость при ходьбе. Движения больных становятся затрудненными, неловкими, некоординированными. Меняется речь, она становится дизартричной, смазанной, иногда возникает непостоянное двоение в глазах (диплопия) , нередки сенестопатии — ощущение жжения, чувство стягивания грудной клетки, конечности могут казаться «ледяными», «чужими».
Нарушения психики — характернейший симптом. Прогрессирует астения. Появляются тревога, чувство безотчетного страха, боязнь надвигающейся катастрофы. Больные пугаются внезапных звуков, окликов, сторонятся людей. Весьма характерна нестабильность, изменчивость состояния больного, особенно ухудшение в вечернее и ночное время. Сон тревожный, прерывистый, беспокойный, сопровождается кошмарными сновидениями, гипногагическими галлюцинациями, вздрагиваниями, иногда больные вскакивают с постели, кричат. В дальнейшем периодически могут возникать кратковременные эпизоды спутанного сознания с двигательным беспокойством, полным или частичным нарушением ориентировки во времени.
Характерна кратковременность и динамичность подобных психотических состояний. Можно отметить важную особенность продромального периода алкогольной энцефалопатии Гайе—Вернике: прием алкоголя в этом периоде чаще не сопровождается чувствод физического и психического комфорта, т. е. не приносит облегчения больным.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Энцефалопатия Вернике - симптомы и лечение
Что такое энцефалопатия Вернике? Причины возникновения, диагностику и методы лечения разберем в статье доктора Абдусаламовой Саиды Мусаевны, невролога со стажем в 8 лет.
Над статьей доктора Абдусаламовой Саиды Мусаевны работали литературный редактор Вера Васина , научный редактор Роман Люкманов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Энцефалопатия Вернике (Wernicke encephalopathy) — это неврологическое заболевание, вызванное дефицитом тиамина, или витамина В1. При болезни нарушается память, зрение, равновесие и походка [1] . В эмоциональном плане может преобладать эйфория или, наоборот, безразличие и вялость.
Энцефалопатию Вернике и синдром Корсакова объединяют в синдром Вернике — Корсакова. Эти патологии представляют собой различные стадии заболевания:
- энцефалопатия Вернике — острый синдром, требующий экстренного лечения;
- синдром Корсакова — хроническое неврологическое состояние, которое обычно возникает как следствие энцефалопатии Вернике.
Острая энцефалопатия была описана немецким психоневропатологом Карлом Вернике в 1881 году. Он отмечал спутанность сознания, паралич глазных мышц и нарушение походки у пациентов. Эти симптомы Вернике связал с результатами вскрытия, обнаружив точечные кровоизлияния в головном мозге. Одновременно с ним это состояние описал французский офтальмолог Шарль Гайе, поэтому заболевание ещё называют синдромом Гайе — Вернике.
![Признаки энцефалопатии Вернике на снимке МРТ [22]](/pimg3/porazhenie-cherepnix-nervov-324574.jpeg)
Несколько лет спустя русский психиатр Сергей Корсаков описал хронический амнестический синдром, при котором пациенты не запоминали текущие события, но могли помнить прошлый опыт, осознанно воспринимать новые ситуации и обучаться на базе полученных когда-то знаний, т. е. их интеллект был почти в норме.
Распространённость
Среди людей в возрасте 30–70 лет синдром Вернике — Корсакова встречается примерно в 2 % случаев. В группу риска входят пожилые пациенты, бездомные и психические больные [19] [20] . Среди тех, кто умер от употребления алкоголя, признаки заболевания выявляют у 29–59 % пациентов [5] [6] .
Факторы риска энцефалопатии Вернике
- ; и другие расстройства пищевого поведения[9] ;
- тяжёлый токсикоз беременных[10][11] ;
- операции на желудочно-кишечном тракте, особенно для лечения ожирения[12][15] ;
- рак с метастазами и химиотерапия [19] ;
- трансплантация органов;
- гемодиализ или перитонеальный диализ;
- СПИД;
- наследственная предрасположенность [20] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы энцефалопатии Вернике
Самый распространённый признак энцефалопатии Вернике — это нарушение памяти. Особенно страдает кратковременная память, из-за чего пациенты не могут запомнить ничего нового. Иногда пропадает долговременная память, и в редких случаях пробелы в воспоминаниях заполняются событиями, которые на самом деле не происходили. Также появляется безразличие и невнимательность, становится сложно концентрироваться и нарушается ориентация в пространстве [1] [20] . У некоторых пациентов из-за прекращения приёма алкоголя развивается делирий. Сознание при энцефалопатии угнетено меньше чем у 5 % пациентов, но без лечения болезнь может прогрессировать до ступора, комы и смерти [1] .
Другой типичный симптом энцефалопатии Вернике — это нарушение осанки, равновесия и походки. При тяжёлом течении пациенты не могут ходить совсем. В более лёгких случаях они передвигаются медленно короткими шагами.
Третий характерный симптом — это нарушение движения глаз. Может возникать нистагм и паралич мышц глаза. Нистагм — это неконтролируемые ритмичные движения глаз. Обычно при энцефалопатии он возникает при взгляде вправо, влево или наверх [1] . Паралич глазных мышц практически всегда двусторонний, т. е пациент не может отвести глаза ни вправо, ни влево. Кроме того, зрачки либо не сразу сужаются от прямого потока света, либо один из них не сужается совсем. На тяжёлых стадиях болезни движение глаз и реакция зрачков утрачиваются полностью. В редких случаях возникает птоз века.
Симптомы могут появиться одновременно, но чаще сперва нарушается координация движений, а через несколько дней или недель развиваются остальные признаки болезни [1] . Также при энцефалопатии Вернике может снижаться вес и возникать слабость, боль и ощущение покалывания в ногах [1] .
К редким симптомам энцефалопатии Вернике относятся гипотензия, обморок и пониженная температура тела, при которой могут нарушаться реакция зрачков [12] .
Патогенез энцефалопатии Вернике
Основная причина синдрома Вернике — Корсакова — это дефицит тиамина.
К такому дефициту приводит:
- Недостаточное потребление тиамина с пищей. Взрослому человеку в сутки требуется 1–2 мг этого витамина. Его запасы в организме составляют 30–50 мг, поэтому резервы могут истощиться за несколько недель. Люди, злоупотребляющие алкоголем, часто заменяют пищу спиртным, из-за чего не потребляют достаточно тиамина.
- Нарушение кишечного всасывания тиамина. Алкоголь повреждает слизистую оболочку кишечника и подавляет механизм, ответственный за всасывание тиамина в кишечном тракте.
- Ухудшение способности печени накапливать запасы витамина. Эта способность снижается при регулярном употреблении алкоголя [17] .
- Угнетение процессов фосфорилирования — замещения атома водорода в молекулах химических соединений остатками кислот фосфора. Всасываясь из кишечника, тиамин фосфорилируется и превращается в тиаминпирофосфат — свою активную форму. Чрезмерное употребление алкоголя замедляет эти процессы.
Потребность в тиамине повышается при физической нагрузке, нервно-психическом напряжении, в холодном климате (нужно на 30–50 % больше тиамина) и при высоком содержании углеводов в рационе. Также больше тиамина требуется при беременности и кормлении грудью, желудочно-кишечных заболеваниях (особенно, если они сопровождаются поносом), лечении антибиотиками, сахарном диабете, острых и хронических инфекциях.
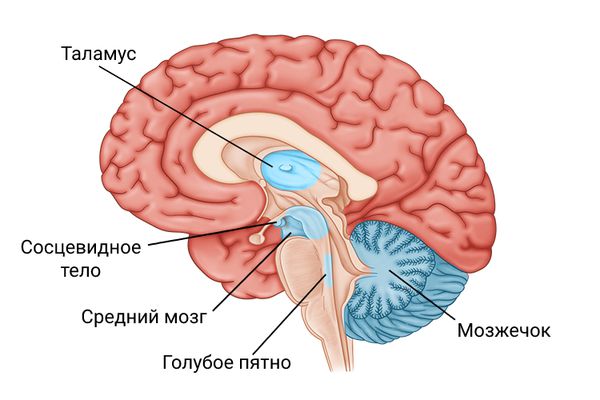
Недостаток тиамина приводит к поражению периферических нервов и различных мозговых структур: сосцевидного тела, таламуса, мозжечка, голубого пятна, центрального серого вещества среднего мозга, ядер глазодвигательных нервов и вестибулярных ядер. Реже повреждаются холмики, своды, области перегородки, гиппокамп и кора головного мозга [1] .
Примерно в половине случаев при вскрытии наблюдается потеря клеток Пуркинье — нейронов коры мозжечка. Последние изменения схожи с теми, которые обнаруживаются при алкогольном повреждении мозжечка. Они могут возникать и без других поражений Вернике. Таким образом, при алкоголизме в принципе повреждаются многие структуры головного мозга, а дефицит тиамина усугубляет это и приводит к развитию энцефалопатии Вернике.
Классификация и стадии развития энцефалопатии Вернике
Варианты дебюта острой энцефалопатии Вернике:
- Заболевание начинается с психического расстройства — нарушается сон, появляются зрительные и слуховые галлюцинации, возникает психомоторное возбуждение и тревога.
- Сперва появляются судороги — подёргивание языка, губ, глаз и мышц лица. Может возникать паралич глазных мышц, слабость мышц затылка и общее снижение мышечной силы.
- Возникают соматические расстройства — симптомы воспаления поджелудочной железы, печени, желчного пузыря и пищевого отравления: сухость кожи и языка, вздутие живота, жидкий стул, тахикардия , гипотензия с частыми случаями резкого падения артериального давления и обмороками.
- Развивается острое инфекционное заболевание — начинается как ОРЗ, может быть подозрение на менингит, температура повышается до 40–41 °C, пациент выглядит истощённым, появляется желтушность белков глаз, кожа бледная с синеватыми прожилками или синюшная, дыхание неглубокое и учащённое. Из-за нарушений иммунитета почти неизбежно развивается пневмония[2] .
Стадии развития энцефалопатии Верники
- Появляется сонливость или возбуждение, тяжело засыпать, сон становится беспокойный, с ранними и частыми пробуждениями, снятся кошмары.
- Снижается аппетит, появляется отвращение к жирной и богатой белками пище, возникает рвота, тошнота и астения.
- Нарушается память, ухудшается восприятие информации, возникают бредовые расстройства и ложные воспоминания.
- Появляются зрительные галлюцинации, которые сочетаются со сложными повторяющимися движениями.
- Возникают эпилептические припадки.
- Нарушается сознание — возникает оглушение (нарушение ориентации в пространстве, сильная сонливость, замедление речи и движений), сопор и кома [1] .
Осложнения энцефалопатии Вернике
Энцефалопатия Вернике может привести к смерти — на запущенных стадиях болезни погибает 10–20 % пациентов [20] . Чаще всего cмepть наступает из-за сопутствующих патологий, вызванных алкоголизмом: пневмонии, туберкулёза лёгких, печёночной недостаточности и септицемии (сепсиса без гнойных метастазов).
В части случаев может развиться корсаковской психоз, психоорганический или псевдопаралитический синдром. Для этих патологий характерно снижение памяти и сообразительности, ослабление воли, неустойчивость настроения, снижение трудоспособности, эйфорическое настроение и бред величия. Если заболевание не лечить, со временем развивается сопор, кома и пациент погибает.
Диагностика энцефалопатии Вернике
Лабораторные и инструментальные методы могут быть полезны для подтверждения энцефалопатии Вернике, но в первую очередь её диагностируют по симптомам.
Осмотр
При осмотре врач обращает внимание на следующие признаки:
- нарушение питания, из-за чего снижается вес, эластичность кожи и деформируются ногти;
- вегетативная дисфункция, при которой понижено давление, учащается сердцебиение и повышается потливость;
- нарушение движений глаз;
- расстройство сознания и координации движений.
Диагноз энцефалопатии Вернике среди пациентов, страдающих алкоголизмом, ставится при наличии двух признаков из четырёх.
Лабораторные исследования
Лабораторных исследований, которые позволяли бы достоверно определить энцефалопатию Вернике, не существует. Можно измерить уровень тиамина в крови, но по результатам анализов нельзя определить, сколько его содержится в мозге. Поэтому такой анализ необязателен, но он может играть вспомогательную роль для подтверждения диагноза.
Инструментальная диагностика
Может применяться компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). С помощью КТ определяют участки пониженной плотности в центральном сером веществе среднего мозга и в части таламуса, но в большинстве случаев этот метод не выявляет очаговой патологии при острой энцефалопатии.
Наиболее эффективный метод диагностики энцефалопатии Вернике — это МРТ. Интерпретировать результаты МРТ сможет только врач.
Дифференциальная диагностика
Энцефалопатию Вернике следует отличать от следующих заболеваний:
- ;
- гипоксической энцефалопатии, т. е. вызванной недостаточным снабжением мозга кислородом;
- височной эпилепсии;
- сотрясения мозга; с тельцами Леви (отложениями белка в областях мозга, связанных с памятью, движением и мышлением);
- герпетического энцефалита;
- транзиторной глобальной амнезии (внезапного временного эпизода потери памяти, не связанного с инсультом или судорогами);
- опухоли третьего желудочка мозга; ; [19][20] .
При лихорадке или других признаках инфекции центральной нервной системы требуется люмбальная пункция. Во время процедуры врач извлекает небольшое количество жидкости из пространства вокруг позвоночника с помощью тонкой иглы. Затем этот образец исследуют в лаборатории.
При подозрении на бессудорожные припадки эпилепсии может быть назначена электроэнцефалография (ЭЭГ) [1] .
Лечение энцефалопатии Вернике
Пациентам с подозрением на энцефалопатию Вернике нужно немедленно ввести тиамин. Затем диагноз подтверждается с помощью лабораторных тестов или КТ/МРТ, заодно с их помощью отслеживается динамика.
Тиамин вводят инъекционно, поскольку при алкоголизме или истощении он плохо поглощается в желудочно-кишечном тракте. Инъекции делают три раза в сутки в течение двух дней, затем один раз в сутки в течение пяти дней [17] .
К возможным побочным реакциям относится анафилаксия и бронхоспазм, но они встречаются крайне редко.
После выписки из больницы нужно перестать употреблять алкоголь и продолжать приём тиамина в таблетках, также рекомендуется восполнять магний, дефицит других витаминов и питательных веществ.
Кроме того, пациентам будет полезно потреблять пищу, богатую тиамином: спаржу, говядину, свинину, печень, сухое молоко, орехи, овёс, апельсины, яйца, семена подсолнечника и льна, чечевицу, горох, дрожжи, брокколи, лук, зелёную фасоль, морковь, капусту, помидоры, зелёный горошек, зелень свёклы, брюссельскую капусту, шпинат, баклажаны. Некоторые продукты, такие как рис, макароны, хлеб, крупы, хлопья и мука, специально обогащают тиамином.
Прогноз. Профилактика
Без лечения энцефалопатия Вернике приводит к коме и смерти. Чем быстрее введён тиамин, тем лучше прогноз [1] . Большинство пациентов полностью избавляются от паралича глазных мышц, но в 60 % случаев сохраняется горизонтальный нистагм, т. е. глаз может отклоняться вправо или влево. Только у 40 % пациентов восстанавливается координация движений — дефициты могут варьировать от сохранения медленной шаркающей походки до неспособности ходить совсем. Также могут остаться трудности с обучением и нарушение памяти, которые становятся заметны по мере прояснения сознания.
Профилактика энцефалопатии Вернике
Чтобы предотвратить заболевание, людям из группы риска рекомендуется принимать тиамин в таблетках. В группу риска входят пожилые люди, беременные женщины, бездомные, пациенты с психическими заболеваниями, алкоголизмом, СПИДом, болезнями желудочно-кишечного тракта (синдромом мальабсорбции, болезнью Крона, хронической диареей и рвотой).
Энцефалопатия Вернике может быть вызвана внутривенным введением глюкозы, поэтому пациентам с дефицитом тиамина нужно ввести тиамин до или во время процедуры.
Поражение черепных нервов при алкоголизме. Клиника энцефалопатии Гайе—Вернике
В более легких случаях, когда больные доступны тщательному неврологическому обследованию, можно выявить ряд других симптомов. Атаксия в подобных случаях может занимать центральное место в неврологической симптоматике болезни. Встречаются также нарушение речи (парафазии, аграмматизм) и другие признаки.
Черепные нервы непременно страдают при энцефалопатии Гайе—Вернике. Помимо глазодвигательных и зрачковых нарушений, описанных выше, могут отмечаться бульварные симптомы в виде расстройств артикуляции (дизартрия), глотания (дисфагия), фонации (дисфония), носового оттенка речи (ринолалия). Больные могут жаловаться на плохое зрение, туман перед глазами, иногда объективно удается установить снижение зрения, на глазном дне имеется расширение вен, иногда микрогеморрагия, в более редких случаях обнаруживается отек соска зрительного нерва или его побледнение.
Энцефалопатия Гайе—Вернике характеризуется также значительными нарушениями вегетативной нервной системы. Так, часто отмечается повышение температуры до 38—40°С. Степень повышения температуры обычно соответствует тяжести состояния больных. Тело больного обычно покрыто липким потом. Постоянно наблюдается тахикардия—110—120 сокращений и более в минуту, пульс нередко аритмичный. Дыхание обычно учащенное, поверхностное, иногда аритмичное, в тяжелых случаях — типа Чейна—Стокса. В крови определяются лейкоцитоз, нейтрофилез, лимфопения, повышение СОЭ. У больных часто развиваются трофические нарушения в виде пролежней на пятках, крестце, спине, которые могут захватывать не только кожу и подкожную клетчатку, но и глубокие ткани. Спинномозговая жидкость может иметь розовую окраску, либо содержать примесь эритроцитов.
Приведем пример. Больной Р., 39 лет, слесарь-сантехник. Доставлен машиной скорой помощи с диагнозом «энцефалит, эпилептический статус». Со слов жены известно, что в течение 15 лет страдает алкоголизмом, дважды находился на лечении в психиатрической больнице, имеет судимость. В течение последних нескольких лет трезвым практически не бывает, ежедневно пьет водку, вино, суррогаты алкоголя. Месяц тому назад усилились боли в животе, появились боли в области сердца. Находился на амбулаторном лечении с диагнозом «обострение хронического панкреатита, коронарная недостаточность». Вскоре стал жаловаться на головную боль. Исчез аппетит. Однако пить не бросал. Усилилась жажда — выпивал до 5 л жидкости в сутки. За 2 недели сильно похудел. Последние 10 дней жаловался на слабость, мелькание в глазах, ощущение «ледяных ног», стягивания грудной клетки.

Стал невнятно говорить. Появились страхи; казалось, что жена и дети смотрят на него подозрительно, о чем-то шепчутся, сговариваются его убить. По ночам вскакивал с постели, кричал. Однажды выпрыгнул из окна со второго этажа, ушиб ноги, сломал ребро. Несколько дней тому назад развилась сонливость, а затем серия судорожных припадков. Доставлен в коматозном состоянии. Температура тела 38,6°. Зрачки узкие, расходящееся косоглазие. На фоне снижения мышечного тонуса периодически отмечается его четкое нарастание.
Временами имеют место движения типа автоматизированной жестикуляции: пощипывает себя за ухо, натягивает одеяло, почесывает грудь, трогает половые органы. На этом фоне наблюдаются приступы резкого мышечного напряжения — в это время лежит с разогнутой головой, согнутыми руками и напряженными разогнутыми ногами. Выявлено оживление глубоких рефлексов, ладонно-подбородочный, хоботковый, назо-лабиальный, хватательный рефлексы, двусторонний симптом Бабинского. Анализ крови: л. 13,4-103 (13400), э. 0%, п. 5%, с. 75%, лимф. 14%, мон. 6%, СОЭ 22 мм/час. Моча не изменена, остаточный азот 0,4 г/л (40 мг%). Спинномозговая жидкость слегка желтоватой окраски, белок 0,99%, цитоз.
В дальнейшем при наблюдении за больным в психосоматическом отделении отмечалось оглушение, периодически дели-риозные подергивания в мышцах рук, грудной клетки, быстрые крупноамплитудные движения в проксимальных отделах конечностей, чмокающие, облизывающие, подмигивающие движения. Держались расходящееся косоглазие, ограничение подвижности глазных яблок, миоз, дизартрия, нарушение глотания.
По мере постепенного регресса указанной симптоматики и восстановления сознания четко выявилась и удерживалась в течение 3 нед туловищная атаксия — шатало в стороны, с трудом сидел, не мог стоять даже с поддержкой. Отмечался крупноамплитудный тремор рук. Было установлено снижение остроты зрения до 0,3 на оба глаза, на глазном дне — побледнение сосков зрительных нервов.
Таким образом, в приведенном наблюдении четко прослеживался продромальный период с ухудшением соматического, неврологического и психического статуса. В последующем возникли судорожные припадки, коматозное состояние, что послужило поводом для госпитализации с диагнозом «энцефалит, эпилептический статус». Дальнейшее наблюдение установило характерную для энцефалопатии Гайе—Вернике клиническую картину.
Клиника алкогольной энцефалопатии. Нарушения движений при энцефалопатии Гайе—Вернике
Развернутая картина алкогольной энцефалопатии Гайе—Вернике возникает обычно остро и проявляется тяжелыми неврологическими и психическими расстройствами. Нарушение психики заключается в появлении или нарастании спутанности сознания, которое в тяжелых случаях теряет свой преходящий характер и становится перманентным, однако обычно нарушение сознания имеет волнообразный характер.
Нередко возникает делириозное состояние, которое чаще протекает как атипичный вариант белой горячки без характерного для нее состояния суетливого возбуждения и со зрительными галлюцинациями, отличающимися обыденностью содержания и малой подвижностью (В. П. Дягилева, 1971). Может развиваться состояние оглушения, которому нередко предшествуют судорожные припадки.
Больные обычно не узнают окружающих, часто принимают их за других людей. Такие состояния нередко сменяются сонливостью, в конечном счете возможна тяжелая кома. По данным А. П. Демичева (1973), сонливость, чередующаяся с возбуждением, весьма характерна для алкогольной энцефалопатии. В неврологическом статусе на первый план выступают двигательные нарушения.

Двигательные расстройства дебютируют обычно серией эпилептических судорожных припадков и быстрым нарастанием атаксии, последняя вскоре «перекрывается» другими симптомами, в частности изменением мышечпого тонуса и гиперкинезами.
Особенности нарушения тонуса заключаются в нестабильном состоянии мышечного тонуса: в то время как в одних наблюдениях определяется мышечная гипотония, в других можно отметить повышение тонуса. Однако при повторных пассивных движениях большей частью отчетливо обнаруживается нарастание сопротивления.
Мышечная дистония нередко внезапно сменяется мышечной гипертонией, которая может иметь признаки децеребрационной ригидности, т. е. характеризуется максимальной гипертонией мускулатуры и выраженностью ее преимущественно в разгибателях головы и туловища. В связи с этим часто определяется своеобразие положения больных — с запрокинутой назад головой, согнутыми в локтевых суставах руками и разогнутыми ногами. Приступы децеребрационной ригидности могут наломинать судороги при столбняке.
Однако в паузах между ними выявляется мышечная дистония, отсутствуют характерные для столбняка напряжение жевательной мускулатуры (тризм), «сардоническая улыбка»; приступы развиваются спонтанно, без какого-либо влияния на них внешних раздражителей, в тонических пароксизмах дыхательная мускулатуры обычно не принимает участия, в связи с чем они не сопровождаются угрожающим расстройством внешнего дыхания.
Одним из главных двигательных нарушений при энцефалопатии Гайе—Вернике являются гиперкинезы, т. е. избыточные движения. Они захватывают как мускулатуру лица, так и конечностей. Гиперкинезы лица возникают на фоне своеобразной гипомимии, безжизненного выражения. При этом гиперкинез не оживляет выражения лица, а создает неестественное «карикатурное» впечатление. Отмечаются дрожание нижней челюсти, миоклонические подергивания, движения в виде гримас. Часто имеют место чмокающие, сосательные, облизывающие движения.
Синдром Гайе-Вернике
Синдром Гайе-Вернике — острая энцефалопатия, обусловленная дефицитом витамина В1, необходимого для адекватного метаболизма церебральных клеток. Энцефалопатия Гайе-Вернике характеризуется тремя клиническими синдромами: смешанной атаксией, расстройством глазодвигательной функции и нарушением интегративной функции ЦНС. Верификация диагноза достигается путем изучения анамнеза, оценки неврологического статуса и их сопоставления с данными ЭЭГ, РЭГ, биохимического анализа крови, исследования цереброспинальной жидкости, МРТ головного мозга. Лечение состоит в экстренном введении и последующей длительной терапии витамином В1, назначении психотропных, антиоксидантных, ноотропных, сосудистых фармпрепаратов.
Общие сведения
Синдром Гайе-Вернике носит название в честь французского доктора Гайе и немецкого психоневролога Вернике. Первый описал заболевание, которое назвал «диффузная энцефалопатия», второй — дал описание аналогичной клинической картины под названием «верхний острый полиоэнцефалит», поскольку считал, что в ее основе лежат воспалительные процессы. Энцефалопатия Гайе-Вернике встречается преимущественно у мужчин возраста 30-50 лет, чаще всего в периоде от 35 до 45 лет. Однако в современной литературе по неврологии можно найти единичные описания развития синдрома в возрасте до 30 лет. Хотя злоупотребление алкоголем является не единственной причиной, наиболее часто синдром Гайе-Вернике возникает именно на почве алкоголизма, в связи с чем его относят к острой алкогольной энцефалопатии.
Причины синдрома Гайе-Вернике
Согласно современным представлениям, синдром Гайе-Вернике обусловлен выраженной недостаточностью в организме тиамина (витамина В1). Последний является кофактором нескольких ферментов, участвующих в различных метаболических процессах человеческого организма. В результате дефицита В1 тормозятся биохимические реакции, обеспечиваемые этими ферментами. Следствием является снижение утилизации глюкозы нервными клетками, т. е. их энергетическое голодание, и внеклеточное накопление глутамата. Глутамат выступает активатором рецепторов ионных каналов церебральных нейронов. Его повышенная концентрация приводит к гиперактивации каналов, по которым в нервную клетку поступают ионы кальция. Избыток внутриклеточного кальция влечет за собой активацию целого ряда ферментов, разрушающих структурные элементы клетки, в первую очередь митохондрии, и инициирующих апоптоз (саморазрушение) нейронов.
Характерным является перивентривулярное поражение церебральных тканей в области III и IV желудочков, сильвиевого водопровода. Страдают преимущественно структуры ствола мозга и промежуточного мозга, червь мозжечка, медиодорсальное ядро таламуса. С патологией последнего связывают сопровождающие синдром Гайе-Вернике расстройства памяти.
Причиной возникновения заболевания могут являться любые патологические процессы, приводящие к дефициту тиамина. Например, гиповитаминозы, заболевания ЖКТ с синдромом мальабсорбции, длительное голодание, неадекватное парентеральное питание, постоянная рвота, СПИД, некоторые гельминтозы, онкологические заболевания, приводящие к раковой кахексии, и пр. Однако в большинстве случаев синдром Гайе-Вернике связан с хроническим алкоголизмом. Длительность злоупотребления алкоголем до появления синдрома варьирует от 6 до 20 лет, у женщин может составлять всего 3-4 года. Как правило, синдром Гайе-Вернике манифестирует в третьей или в конце второй стадии алкоголизма, когда ежедневное употребление алкоголя длится месяцами. При этом у 30-50% пациентов в анамнезе уже имеются алкогольные психозы.
Симптомы синдрома Гайе-Вернике
Как правило, синдром Гайе-Вернике дебютирует после продромального периода, продолжительность которого колеблется в среднем от нескольких недель до месяцев. В продроме могут наблюдаться астения, анорексия с отвращением к некоторым блюдам, нестабильность стула (запоры, чередующиеся с диареей), тошнота и рвота, абдоминалгии, нарушения сна, судороги в пальцах конечностей и икроножных мышцах, снижение зрения, головокружение. В отдельных случаях синдром Гайе-Вернике дебютирует без продрома на фоне острой соматической или инфекционной патологии, абстинентного синдрома.
Характерной триадой манифестации острой энцефалопатии Гайе-Вернике считается: спутанность сознания, атаксия, глазодвигательные расстройства (офтальмоплегия). Однако она наблюдается только у 35% пациентов. В большинстве случаев отмечается неспособность к концентрации внимания, апатия, дезориентация, отсутствие связного мышления, расстройство понимания и восприятия. Если синдром Гайе-Вернике дебютирует на фоне абстинентного синдрома, возможен алкогольный делирий, сопровождающийся психомоторным возбуждением. Атаксия обычно выражена до степени абазии — невозможности самостоятельно ходить и даже стоять. Она является смешанной: мозжечковой, вестибулярной и сенситивной. Последняя обусловлена полиневропатией, наличие которой констатируется в 80% случаев. Глазные нарушения включают косоглазие, горизонтальный нистагм, опущение верхнего века, дискоординацию содружественных движений глазных яблок; на поздних стадиях — миоз.
При отсутствии лечения энцефалопатия Гайе-Вернике зачастую приводит к коме и смертельному исходу. На фоне проводимой терапии наблюдается постепенный регресс выше указанной симптоматики. В первую очередь исчезает офтальмоплегия. Это может происходить через несколько часов после начала введения витамина В1, в отдельных случаях — через 2-3 суток. При отсутствии подобной динамики следует пересмотреть диагноз. Расстройства сознания регрессируют более медленно. На этом фоне постепенно вырисовываются проблемы с усвоением новой информации и нарушения памяти (фиксационная амнезия, ложные воспоминания), составляющие клинику корсаковского синдрома.
Из глазодвигательных расстройств у половины пациентов стойко сохраняется горизонтальный нистагм, возникающий при переводе взора в сторону. Аналогичный ему вертикальный нистагм может отмечаться на протяжении 2-4 мес. Обратное развитие атаксии и вестибулярных расстройств может занимать от недель до месяцев. Примерно у 50% больных сохраняется стойкая резидуальная атаксия, ходьба остается неуклюжей и замедленной.
Диагностика синдрома Гайе-Вернике
Установить диагноз «синдром Гайе-Вернике» неврологу позволяют данные анамнеза, характерная клиническая картина, регресс симптоматики на фоне терапии тиамином. При осмотре обращают внимание на признаки хронического нарушения питания (пониженная масса тела, сухость кожи и снижение ее эластичности, деформация ногтей и т. п.). В неврологическом статусе отмечаются расстройство сознания, смешанная атаксия, офтальмоплегия, полиневропатия, признаки вегетативной дисфункции (гипергидроз, тахикардия, артериальная гипотония, ортостатический коллапс).
В биохимическом анализе крови возможно значительное снижение активности транскетолазы и повышение концентрации пирувата. После проведения люмбальной пункции исследование цереброспинальной жидкости определяет, что она соответствует норме. При выявлении плеоцитоза или содержания белка более 1000 г/л следует думать о развитии осложнений. Калорическая проба диагностирует наличие практически симметричных двусторонних вестибулярных расстройств.
В половине случаев синдром Гайе-Вернике сопровождается генерализованным замедлением волн при ЭЭГ. РЭГ зачастую определяет диффузное снижение церебрального кровотока. КТ головного мозга, как правило, не регистрирует патологические изменения в церебральных тканях. МРТ головного мозга позволяет выявить гиперинтенсивные области в медиальных ядрах таламуса, мамиллярных тельцах, стенках III желудочка, ретикулярной формации, сером веществе, окружающем сильвиев водопровод, крыше среднего мозга. Зоны поражения склонны накапливать контраст, вводимый при проведении дополнительного контрастирования в ходе МРТ. В перечисленных областях могут определяться петехиальные кровоизлияния и признаки цитотоксического отека.
Лечение и прогноз синдрома Гайе-Вернике
Синдром Гайе-Вернике является ургентным состоянием. Требуется срочная госпитализация и скорейшее начало терапии витамином В1. Тиамин вводится внутривенно капельно дважды в день, затем переходят на внутримышечное введение. Параллельно с этим назначают и другие витамины: В6, С, РР. Делирий является показанием к назначению барбамила, хлорпромазина, диазепама, галоперидола и пр. психотропных средств. В качестве антиоксидантного лечения применяют инфузии цитофлавина. При необходимости терапия проводится с участием психиатра или нарколога. В дальнейшем для улучшения мнестических функций назначают курсы ноотропов (пирацетама, гамма-аминомасляной кислоты, экстракта гинкго билобы) и сосудистых фармпрепаратов (пентоксифиллина, винпоцетина), проводят повторные курсы терапии тиамином.
Синдром Гайе-Вернике имеет серьезный прогноз. В 15-20% случаев госпитализированные в стационар пациенты погибают, чаще всего от печеночной недостаточности или интеркуррентных инфекций (легочного туберкулеза, тяжелой пневмонии, сепсиса). Если энцефалопатия Гайе-Вернике имеет алкогольный генез, то наблюдается ее трансформация в корсаковский психоз, представляющий собой стойкий психоорганический синдром и ассоциирующийся с хронической алкогольной энцефалопатией.
Читайте также:
