Поражение глаз при ВИЧ-инфекции. Глазные инфекции при СПИДе
Добавил пользователь Morpheus Обновлено: 31.01.2026
Изменения глаз при ВИЧ и СПИДе у детей
Болезни, связанные с ВИЧ/СПИДом, принадлежат к основным причинам заболеваемости и смертности в мире. Каждый день свыше 7000 человек инфицируются ВИЧ и 5000 человек умирают от связанных с инфекцией осложнений. Примерно 2,5 миллиона детей в возрасте 15 лет и младше в настоящее время больны ВИЧ/СПИДом. В 2009 году их число возросло примерно на 370000, каждый день регистрируется свыше 1000 новых случаев инфекции у детей.
Офтальмологические осложнения отмечаются более чем у 70% взрослых и достигают 50% среди детей с ВИЧ-СПИДом при отсутствии антиретровирусной терапии.
Внедрение в практику мультилекарственной комбинированной терапии изменило картину связанной с ВИЧ/ СПИДом патологии глаз. Режим высокоактивной антиретровирусной терапии (ВААРТ) включает комбинацию сильнодействующих антиретровирусных препаратов, препятствующих репликации ВИЧ. У пациентов, получающих ВААРТ, отмечается резкое улучшение популяций Т-хел-перных клеток CD4+ и выраженное уменьшение вирусных титров, что приводит к меньшей частоте оппортунистических инфекций, уменьшению заболеваемости и смертности и улучшению качества жизни.
Несмотря на уменьшение частоты глазных осложнений у пациентов, получающих ВААРТ, осложнения продолжают наблюдаться и остаются важной причиной нетрудоспособности ВИЧ-инфицированных пациентов. Это особенно верно для развивающихся стран, где доступ к ВААРТ значительно варьирует от страны к стране.
Согласно некоторым оценкам, 16,6 миллионов (14,4-18,8 миллионов) детей младше 18 лет потеряли одного или обоих родителей вследствие ВИЧ/СПИДа, а среди 1,8 миллиона людей, умерших в 2009 году от связанных с ВИЧ/СПИДом заболеваний, 260000 (150000-360000) были дети в возрасте младше 15 лет.
Количество детей младше 15 лет с ВИЧ/СПИДом по регионам в 2017 году.
Примерно 90% из 2,5 миллионов детей, инфицированных ВИЧ, живут в Африке.
б) Передача ВИЧ у детей. Хотя поведение высокого риска, в частности внутривенное введение наркотиков, незащищенный коммерческий секс и незащищенный секс между мужчинами, способствует передаче ВИЧ, большинство случаев инфицирования ВИЧ у взрослых происходит вследствие незащищенных гетеросексуальных контактов. Большинство ВИЧ-положительных детей приобрели инфекцию внутриутробно, во время родов или кормления грудью, так называемым путем передачи инфекции от матери к ребенку (ПИМР). До внедрения в практику акушерских и антиретровирусных мероприятий, до 40% детей, рожденных от инфицированных матерей, заражались ВИЧ.
Среди них 20-25% инфицировались внутриутробно, 35-50% во время родов и 25-35% были ВИЧ-отрицательными при рождении и в течение первых шести недель после родов, но инфицировались позднее, вероятно, путем передачи через грудное молоко. С тех пор эти показатели резко сократились в Северной Америке, Западной Европе и других, богатых ресурсами регионах, где текущий показатель перинатальной передачи варьирует от 1% до 3%. Частота ГШМР во многих бедных ресурсами регионах остается высокой вследствие распространенности ВИЧ среди женщин детородного возраста, отсутствия доступа к антиретровирусной профилактике и немногих доступных альтернатив кормлению грудью.
В африканских странах южнее Сахары заболеваемость ВИЧ максимально высокая, на их долю приходится 80-90% перинатальных инфекций и детей, инфицированных ВИЧ.

в) Диагностика ВИЧ/СПИДа у детей. Определение случая заболевания ВИЧ-инфекцией у детей младше 18 месяцев, согласно рекомендациям Центров по контролю и профилактике заболеваний США, включает четыре категории случаев:
1. Определенно ВИЧ-инфицированные.
2. Предположительно ВИЧ-инфицированные.
3. Предположительно не инфицированные ВИЧ.
4. Определенно не инфицированные ВИЧ.
Ввиду наличия материнских антител, результаты диагностического лабораторного тестирования на ВИЧ-инфекцию у детей младше 18 месяцев ненадежны; такие дети, перинатально контактировавшие с ВИЧ-инфекцией и имеющие СПИД-ассоциированное заболевание, считаются предположительно ВИЧ-инфицированными.
Ребенок младше 18 месяцев считается определенно ВИЧ-инфицированным, если рожден от ВИЧ-инфицированной матери и проведенные тесты (за исключением анализа пуповинной крови) дают положительный результат на двух разных образцах в одном или нескольких следующих прямых (не на антитела) вирусологических тестах:
• тест на определение нуклеиновых кислот ВИЧ (ДНК или РНК), тест на антиген р24, включая анализ на подавление цитолитической активности, для ребенка в возрасте до одного месяца,
• выделение ВИЧ в культуре клеток.
Ребенок в возрасте младше 18 месяцев, рожденный от ВИЧ-инфицированной матери, считается определенно не инфицированным ВИЧ, если:
1. Не удовлетворяются критерии идентификации ВИЧ-инфекции и
2. Получены отрицательные результаты как минимум в двух вирусологических тестах на выявление ВИЧ ДНК или РНК на двух различных образцах.

Лабораторные критерии Центров по контролю и профилактике заболеваний США, необходимые для регистрации ВИЧ-инфекции у детей в возрасте от 18 месяцев до 13 лет, не включают подтверждение диагноза только наличием СПИД-ассоциированного заболевания. У детей этой возрастной группы требуется лабораторное подтверждение ВИЧ-инфекции для всех подлежащих уведомлению случаев ВИЧ-инфекции. СПИД диагностируется у детей в возрасте от 18 месяцев до 13 лет, если удовлетворяются критерии ВИЧ-инфекции и документально зафиксировано как минимум одно из СПИД-ассоциированных заболеваний.
Если диагноз ВИЧ-инфекции установлен, рекомендуется раннее начало как ВААРТ, так и профилактики пневмонии, вызываемой Pneumocysti jirovecii, после чего, согласно схеме, проводятся рутинные для детей младенческого возраста вакцинации.
В 2007 году Всемирная организация здравоохранения (ВОЗ) пересмотрела систему клинических стадий ВИЧ-инфекции и СПИДа, а также определения клинического случая и случая для контроля/учета. Рекомендовано уведомлять о ВИЧ-инфекции как о случаях инфицирования ВИЧ и о случаях прогрессирующих ВИЧ-заболеваний, к которым относится СПИД. Во всех случаях ВИЧ-инфекции, прогрессирующего ВИЧ-заболевания и СПИДа требуется лабораторное подтверждение диагноза ВИЧ-инфекции.
Пересмотренные ВОЗ определения случаев для учета/контроля предусматривают следующие четыре стадии:
Бессимптомная ВИЧ-инфекция, или стадия 1; ВИЧ-инфекция с незначительно выраженными симптомами, или стадия 2; прогрессирующее ВИЧ-заболевание, или стадия 3; и СПИД, или стадия 4. Уровень иммуносупрессии у ВИЧ-положительного ребенка подразделяется на стадии в зависимости от циркулирующих Т-клеток CD4 +. У взрослых для определения стадии обычно применяется показатель абсолютного числа Т-клеток CD4+, y детей в первые пять лет жизни показатели абсолютных чисел резко падают, поэтому у маленьких детей оценивать тяжесть заболевания лучше по процентным показателям. Классификация ВОЗ ассоциированного с ВИЧ иммунодефицита у маленьких детей представлена в таблице ниже.
Похожая система, рекомендованная Центрами по контролю и профилактике заболеваний США, градирует иммунный статус ВИЧ-инфицированных детей с применением количественных показателей Т-клеток CD4+ или процентных соотношений и выделяет стадии 1,2,3.
Для сравнения: взрослые с абсолютным числом Т-клеток CD4+ менее 200 клеток/мм 3 считаются больными СПИДом, пациенты с этим показателем менее 100 клеток/мм 3 находятся в состоянии глубокой иммуносупрессии и максимального риска развития одного или нескольких глазных осложнений, включая цитомегаловирусный или другой некротизирующий герпетический ретинит.
г) Глазные проявления ВИЧ/СПИДа у детей. Глазные проявления ВИЧ/СПИДа у детей в медицинской литературе описаны недостаточно, но имеющиеся данные указывают на то, что офтальмологические проявления ВИЧ-инфекции у детей и взрослых различаются по нескольким важным аспектам.
Во-первых, глазные осложнения ВИЧ/СПИДа у детей встречаются реже, чем у взрослых. Это, в частности, касается ЦМВ-ретинита и ВИЧ-ретинопатии («ватные пятна»),которые встречаются менее чем у 5% не получавших лечения ВИЧ-положительных детей по сравнению с 30% и более у взрослых. Офтальмологический опоясывающий герпес (ООГ) реже встречается у ВИЧ-инфицированных детей по сравнению со взрослыми, хотя сообщалось о зостерном дерматите как о раннем осложнении восстановления иммунной функции у детей, получающих ВААРТ.
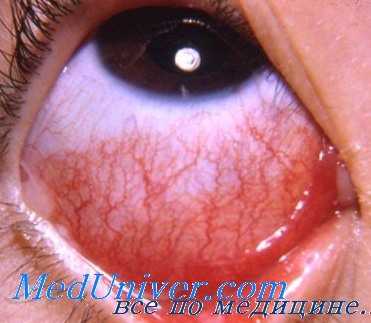
Во-вторых, характерный васкулит сетчатки, у взрослых обычно не встречающийся, наблюдается примерно у 3% ВИЧ-инфицированных детей в США и Франции и у 30-40% ВИЧ-положительных детей в Африке. Воспаление сосудов типично двухстороннее и периферическое с перифлебитом, который развивается в три раза чаще, чем периартериит. Периферический васкулит сетчатки может сочетаться с генерализованной лимфаденопатией, в том числе, с поражением слюнных и слезных желез и лимфоцитарной интерстициальной пневмонией (ЛИП), следовательно, у детей может наблюдаться один и тот же иммунопатологический ответ в различных анатомических участках тела.
До внедрения в практику ВААРТ, показатели выживаемости у ВИЧ-положительных детей с ЛИП были довольно хорошими по сравнению с остальной когортой ВИЧ инфицированных детей. ЛИП с поражением слюнных и слезных желез у ВИЧ-положительных детей может быть аналогичным синдрому диффузного инфильтративного лимфоцитоза (СДИЛ) у взрослых, ассоциированного с ВИЧ заболевания с характерной инфильтрацией циркулирующих и висцеральных Т-клеток CD8 + Т и поражением легких, слюнных и слезных желез.
Осложнения ВИЧ/СПИДа в области глазницы и придаточных структур наблюдаются у взрослых и включают орбитальный целлюлит и опухоли, особенно лимфому и саркому Капоши. У детей поражения глазницы и придаточных структур встречаются реже, хотя сообщалось об одном случае пресептального целлюлита у ВИЧ-инфицированного ребенка. Описан «синдром СПИДа плода» с наклоном глаз вниз, выраженными трещинами век, гипертелоризмом и голубыми склерами.
До внедрения ВААРТ до 20% взрослых с ВИЧ/СПИДом страдали осложнениями переднего сегмента глаза, чаще всего конъюнктивальными телеангиэктазиями, сухим кератоконъюнктивитом, инфекционными кератитом и контагиозным моллюском. Похожие осложнения наблюдаются у детей. Almeida и соавт. выявили сухость глаз у 2 из 11 ВИЧ-инфицированных детей в Бразилии. Ксероз конъюнктив, предположительно вследствие сочетания недоедания, дефицита витамина А, ВИЧ-обусловленной мальабсорбции и диареи наблюдался в Африке у 1,2%-24,2% педиатрических пациентов с ВИЧ/СПИДом. Zaborowski и соавт. описали семь чернокожих мальчиков из Южной Африки с ВИЧ-ассоциированным артритом и билатеральным интраокулярным воспалением, у трех пациентов наблюдался передний увеит, а у четырех — промежуточный увеит.
В 5 из 10 пораженных глаз наблюдалась катаракта, а в двух—кистоидный макулярный отек. Хотя интраокулярное воспаление в данных случаях напоминало идиопатический увеит, ассоциированный с ювенильным артритом (с таким же незаметным и бессимптомным началом и негранулематозного характера) пациенты с ВИЧ-ассоциированным артритом и увеитом отличались по ряду параметров. Все они были мужского пола, результат теста на антинуклеарные антитела у всех был отрицательный, и у шести из семи мальчиков наблюдалось полиартикулярное поражение суставов. У ВИЧ-инфицированных детей отмечались также отдельные случаи бактериального конъюнктивита, аллергического конъюнктивита, другие неспецифические формы кератита и конъюнктивита, конъюнктивальные телеангиэктазии, субконъюнктивальная геморрагия и блефарит.
Взаимосвязь этих признаков с имеющейся у ребенка ВИЧ-инфекцией еще предстоит установить.
Кроме отдельных случаев ЦМВ-ретинита, ВИЧ-ретинопатии и характерного периферического васкулита сетчатки, осложнения заднего сегмента глаза у детей с BИЧ/СПИДом включают отдельные случаи повышенной извилистости сосудов сетчатки, отека зрительного диска, макулярный отек, токсоплазмозный ретинохориоидит, не цитомегаловирусный герпетический ретинит, хориоретинит неопределенной причины и токсичность диданозина. Некоторые из этих состояний, возможно, не связаны с ВИЧ-статусом детей.
У ВИЧ-инфицированных детей повышен риск задержки неврологического развития, а также частота нервно-глазных осложнений. De Smet и соавт. выявили гетеротропию у 6,3% из когорты обследованных ими пациентов. У детей с ВИЧ/СПИДом были отмечены отдельные случаи атрофии зрительного нерва неизвестной причины.
д) Офтальмологический скрининг и мониторинг ВИЧ-инфицированных детей. Рекомендации по офтальмологическому скринингу и мониторингу ВИЧ-инфицированных детей отсутствуют. Однако мы рекомендуем проводить скрининг на офтальмологические осложнения у всех детей, рожденных от ВИЧ-положительных матерей, вскоре после рождения и затем каждые 2-3 месяца до установления ВИЧ-статуса. При установлении ВИЧ-положительного статуса скрининг детей без глазных осложнений определяется общим уровнем иммуносупрессии. При отсутствии глазных признаков или симптомов, мы рекомендуем проводить детям с тяжелой иммуносупрессией полное обследование глаз каждые 2-3 месяца с тем, чтобы дети с прогрессирующей иммуносупрессией контролировались каждые шесть месяцев, а в случае незначительной иммуносупрессии или ее отсутствия осматривались ежегодно.
При идентификации одного или нескольких глазных осложнений ВИЧ/СПИДа, последующее наблюдение проводится по-разному и зависит от статуса терапии осложнений, а также от возраста и иммунного статуса ребенка.
Цитомегаловирусный ретинит с активным краем очага у ребенка со СПИДом из Руанды. ВИЧ-положительный подросток с активной инфекцией глазного опоясывающего герпеса. а - ВИЧ-положительный ребенок из Африки с периферическим васкулитом сетчатки и несколькими,
расположенными рядом, поверхностными, мелкими, точечными очагами на сетчатке.
б - ВИЧ-положительный пациент с сухим кератоконъюнктивитом и выраженным окрашиванием бенгальским розовым нижней части конъюнктивы и роговицы. ВИЧ-положительный подросток с гемофилией и очагами контагиозного моллюска на верхнем и нижнем веках. Тяжелый ксероз конъюнктивы и роговицы у мальчика из Азии.
Полоска слизи видна возле латерального угла глазной щели.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Поражение глаз при ВИЧ-инфекции. Глазные инфекции при СПИДе
Ангиостронгилез глаз. Анкилостомидозы глаз
Ангиостронгилез (эозинофилъный менингит, церебральный ангиостронгилез) — тканевой гельминтоз, вызываемый личинками гельминтов животных — нематоды грызунов Angiostrongylus cantonensis.
Человек является случайным хозяином, в его организме гельминт не достигает половозрелой формы. Половозрелые формы паразитируют главным образом в легких крыс. Грызуны заражаются, поедая моллюсков, инвазированных личинками.
Попав в организм человека, личинки мигрируют, проникают главным образом в головной мозг, но могут попасть и в другие органы, например в глаз, где превращаются в тонкого нитевидного неполовозрелого гельминта длиной около 13 мм с заостренными концами. Предполагается, что личинки ангиостронгилеза вызывают вспышки эпидемического менингита на острове Тайвань, в Гонолулу, Таиланде, Вьетнаме, в странах Океании.
Спорадические случаи проникновения гельминта в глаз наблюдаются редко, главным образом на территории Тайланда. Ангиостронгилез глаза чаще обнаруживается в период вспышек эозинофильного менингита. Глазные поражения возникают через 2—3 нед после появления первых признаков нарушения деятельности центральной нервной системы и сопровождаются выраженным воспалительным процессом в глазу независимо от того, живая или погибшая личинка находится в нем.
Наиболее характерными изменениями глазного дна являются смазанные границы диска зрительного нерва, отек окружающей сетчатки, особенно в макулярной области, перераспределение пигмента.
Из других симптомов следует отметить — отек век и глазницы, кератит, личинка в стекловидном теле, парез наружных мышц глаза, снижение остроты зрения.
Диагностика заболевания основана на эпидемиологических данных и клинической картине болезни. Лабораторная диагностика не разработана, иммунологические реакции малоспецифичны и обладают низкой чувствительностью.
Анкилостомидозы глаз
Анкилостомидозы (египетский или тропический хлороз, анемия шахтеров, рудничная болезнь, тропическая анемия) — это группа гельминтозов, объединяющая две клинически неразличимые инвазии — анкилостомоз и некатороз. Для них характерно преимущественное поражение желудочно-кишечного тракта и гипохромная анемия.
Анкилостомидозы — геогельминтозы и антропонозы. Человек является окончательным хозяином и источником инвазии. Возбудители анкилостомидоза — круглые гельминты семейства Ancylostomatidae: Ancylostomaduodenale, A. braziliense, Necator americanus.
Глазные поражения при анкилостомидозах разнообразны, частота их колеблется от 10 до 70—80%. Наиболее характерным поражением считаются ретинальные кровоизлияния, хотя могут встречаться и другие варианты поражения органа зрения:
• конъюнктива — бледность вследствие анемии, конъюнктивит;
• хрусталик — катаракта молодого возраста;
• сетчатка — ретинопатия;
• зрительный нерв — неврит, папиллит, атрофия;
• другие — кератит, склерит, увеит, паралич глазодвигательного нерва, спазм аккомодации, астенопия, нистагм, гемералопия, потеря зрения.
Наблюдаются зрительные расстройства в связи с церебральными и сосудистыми изменениями. При анкилостомидозе тяжелее протекают другие глазные заболевания, например трахома; и чаще развиваются тяжелые глазные осложнения, например панофтальмит.
В диагностике анкилостомидозов имеет значение эпидемиологический анамнез и клиническая картина заболевания, однако главным является обнаружение в дуоденальном содержимом и кале яиц анкилостомид. В период миграции личинок их можно обнаружить в мокроте. Иммунологические реакции не нашли широкого распространения.
Поражение ЛОР-органов при ВИЧ-инфекции
Поражение ЛОР-органов при ВИЧ-инфекции – группа патологий, развивающихся на фоне иммунной недостаточности, спровоцированной вирусом иммунодефицита человека. Самыми распространенными клиническими симптомами являются герпетическая сыпь, синюшные и багровые пятна, глубокие язвы кожи и слизистых оболочек, белые налеты, творожистые выделения изо рта, носа и слухового канала, синдром интоксикации. Диагностика направлена на определение ВИЧ-инфекции с помощью иммуноблоттинга, ИФА, ПЦР. Лечение состоит из антиретровирусной, антибактериальной, противовирусной и антимикотической терапии, симптоматических мероприятий.
Общие сведения
Поражение ЛОР-органов при ВИЧ-инфекции встречается в 75-85% случаев. В общей сложности в мире насчитывается порядка 35 млн. человек, инфицированных ВИЧ. Отоларингологические патологии на фоне иммунодефицита статистически чаще диагностируются среди представителей мужского пола в возрасте от 18 до 45 лет. Наиболее распространенная форма – кандидоз ротовой полости, который в 50-90% становится первичным проявлением ВИЧ-инфекции. Среди бластоматозных патологий самым частым поражением ЛОР-органов является саркома Капоши. Общий показатель летальности при подобных заболеваниях составляет 45-60%. Основные причины смерти – бактериальные внутричерепные осложнения и сепсис.
Причины поражения ЛОР-органов при ВИЧ
Причина развития этой категории поражений – вирусы иммунодефицита человека 1 или 2 типа, представители семейства Retroviridae. Наиболее распространены вирионы 1-го типа группы М. Возможные механизмы инфицирования – половой, вертикальный, парентеральный, инъекционный, грудное вскармливание. Источником заражения является инфицированный человек. Самый частый путь передачи вируса – половой контакт, что обусловлено большим количеством вирусных РНК, содержащихся в семенной жидкости и вагинальном секрете. К группе риска относятся гомосексуалисты, инъекционные наркоманы и лица, которым ранее проводилось переливание крови. Развитие оппортунистических патологий происходит при сопутствующем инфицировании бактериями, грибками, вирусами и их комбинациями. При недостаточности иммунитета инфекционные агенты получают возможность бесконтрольного размножения с последующим проникновения вглубь тканей.
Патогенез
При инфицировании ВИЧ проникает в составляющие иммунной системы, имеющие специфический маркер CD4: Т-хелперы, моноциты, макрофаги, дендритные и микроглиальные клетки. В их цитоплазме вирус освобождает свою РНК, вживляя ее в клеточную ДНК. Изменившаяся ферментативная активность постепенно приводит к гибели клеток. Снижение уровня CD4 становится причиной потери цитотоксической активности лимфоцитов CD8. В нормальных условиях последние отвечают за контроль над бактериальными, вирусными, грибковыми агентами и мутировавшими клетками. Таким образом, патогенные и условно-патогенные агенты, проникая в полости ЛОР-органов, не встречают адекватного иммунного ответа и вызывают развитие заболевания.
Классификация
В список основных поражений ЛОР-органов при ВИЧ-инфекции входят следующие патологии:
- Микотические поражения. К ним относятся кандидоз и гистоплазмоз. Кандидоз развивается при инфицировании грибом Candida albicans, поражает полость рта, глотки и наружного уха. Гистоплазмоз проявляется разрастанием ретикуло-эндотелиальных структур, возбудителем является Histoplasma capsulatum. При диссеминированной форме приводит к язвенным поражениям глотки, неба, кожных покровов.
- Бактериальные инфекции. В условиях ВИЧ-инфекции часто появляются некротические изменения слизистых оболочек носа, внутренней поверхности щек, гортани, глотки, миндалин; возникают абсцессы перегородки носа с последующей перфорацией четырехугольного хряща; формируются или обостряются хронические тубоотиты, синуситы неспецифической бактериальной этиологии. Реже выявляются специфические заболевания: хламидийные и гонококковые фарингиты, сифилитический или туберкулезный отит, фарингит, ларингит.
- Герпес-инфекции. Основной возбудитель – вирус простого герпеса человека (Herpes simplex). Проявляется высыпаниями на коже и слизистых оболочках в виде везикул, герпетической лихорадкой. Несколько реже встречается опоясывающий лишай, а также его специфическая клиническая форма – синдром Ханта, обусловленные вирусом Varicella-zoster.
- Саркома Капоши. Злокачественная сосудистая опухоль, которая способна поражать мягкое небо, небные миндалины, внутреннюю поверхность щек, гортань, глотку. Характеризуется формированием большого количества кровеносных сосудов с аномальным расширением капилляров, что становится причиной образования многочисленных полостей.
Симптомы поражения ЛОР-органов при ВИЧ
Длительное время персистенция ВИЧ в организме никак не проявляется. Симптомы иммунодефицита и заболевания ЛОР-органов развиваются примерно спустя 7-10 лет после инфицирования. Стадия первичных проявлений имеет две формы: гриппоподобную и мононуклеозоподобную. Чаще встречается второй вариант, который характеризуется лихорадкой, тонзиллитом, гепатоспленомегалией, генерализованной лимфденопатией, болью в суставах и отдельных группах мышц, диареей, иногда – макулопапулезной сыпью на туловище. При гриппоподобной форме наблюдается внезапное повышение температуры тела, озноб, ярко выраженная интоксикация, анорексия, полиаденопатия, экссудативный фарингит. Возникающие далее симптомы напрямую зависят от СПИД-ассоциированной патологии.
Наиболее частое заболевание при ВИЧ-инфекции – кандидоз носоглотки, наружного уха. Обычно они проявляются зудом в ухе, формированием ангулита, выделением бело-серых масс творожистой консистенции с неприятным запахом, иногда – с примесью крови, кондуктивной тугоухостью, выраженным увеличением шейных, поднижнечелюстных лимфоузлов, нарастанием общей интоксикации организма. Патологические изменения ЛОР-органов при гистоплазмозе включают в себя глубокие эрозии в носоглотке, ротоглотке и на небе, сопровождающиеся выраженной болью при глотании. Реже язвы формируются на коже наружного носа или ушей. Визуально они имеют бугристую поверхность с приподнятыми краями. Местные проявления сочетаются с резким повышением температуры до 39,0-40,5° C, признаками поражения легких, печени, селезенки.
Бактериальные поражения при ВИЧ-инфекции характеризуются быстрым развитием тяжелого интоксикационного синдрома и выраженных классических симптомов, типичных для поражения того или иного органа, чаще всего – носоглотки, придаточных пазух носа, слуховой трубы, среднего уха. Наблюдаются тяжелые обострения уже имеющихся хронических форм ЛОР-заболеваний. Герпес-вирусная инфекция при СПИДе сопровождается появлением на слизистой оболочке полости рта, ротоглотки, зева, коже ушных раковин и наружного носа групп везикул. Внешне они представляют собой небольшие пузырьки, заполненные серозной или серозно-гнойной жидкостью, проявляются зудом, умеренной болезненностью покалывающего характера. Спустя 2-5 дней везикулы высыхают, на их поверхности формируются сухие корки. Иногда отдельные элементы сыпи сливаются в одну многокамерную структуру, которая после вскрытия оставляет глубокую эрозию.
При опоясывающем лишае обнаруживаются аналогичные высыпания, образующиеся по ходу верхнечелюстной и нижнечелюстной ветвей тройничного нерва, зачастую – только с одной стороны. Жалобы пациента при этом дополняются острой локальной болью невралгического характера, парестезиями. Герпетическая лихорадка возникает внезапно. Первыми признаками являются озноб, повышение температуры до 40,0° C, разлитая головная боль с менингеальными симптомами, редко – бред. Через 1,5-3 дня от начала заболевания общее состояние больного несколько улучшается, в области носа и вокруг рта появляется герпетическая сыпь. При синдроме Ханта вирус герпеса поражает ганглий коленца, что сопровождается резким ухудшением слуха, болевым синдромом с эпицентром в области слухового канала, иррадиацией в затылочный и скуловой участки, герпетической сыпью на ушной раковине и в полости наружного уха.
Очаги саркомы Капоши располагаются асимметрично на поверхности глотки, гортани, ротовой полости, лица, раковин наружного уха и заушных складок. Первичные элементы на слизистых оболочках представляют собой узлы темно-синего, темно-красного цвета. Далее образуются болезненные синюшные, бурые или черные пятна, которые быстро увеличиваются в диаметре, трансформируются в язвы. Возникает нарушение акта глотания, осиплость голоса. На кожных покровах часто образуются папулы и бляшки коричневого цвета, склонные к слиянию и изъязвлению.
Осложнения
Бактериальные и грибковые поражения при ВИЧ-инфекции склонны к быстрому распространению из первичного очага в полости других ЛОР-органов с развитием абсцессов носовой перегородки, фронтитов, гайморитов, этмоидитов, сфеноидитов, евстахиитов, наружных и средних гнойных отитов, лабиринтитов, фарингитов и ларингитов. При отсутствии адекватного лечения инфекция проникает в полость черепа, вызывая формирование внутричерепных и системных осложнений – гнойного менингита, энцефалита, абсцессов головного мозга, тромбофлебита кавернозного синуса, флегмоны орбиты, пневмоний, сепсиса и других. Поражение гортани и глотки при саркоме Капоши может сопровождаться обильными кровотечениями из участков изъязвлений, присоединением вторичной инфекции.
Диагностика
Диагностика поражений ЛОР-органов при иммунодефиците требует комплексного анализа анамнеза, жалоб, данных физикального исследования, общих и специфических лабораторных тестов. Последние играют решающую роль при постановке диагноза. Полная программа обследования больного с подозрением на ВИЧ предусматривает:
- Опрос пациента. При беседе с больным отоларинголог акцентирует внимание на эпидемиологическом анамнезе, давности и характере парентеральных манипуляций, других потенциальных рисках инфицирования ВИЧ. При сборе жалоб устанавливается последовательность их возникновения, наличие беспричинных лихорадок, диарей, колебаний массы тела.
- Физикальное обследование. При общем осмотре определяется выраженное увеличение регионарных лимфатических узлов на фоне умеренной генерализованной лимфаденопатии. При герпес-инфекции на коже лица присутствует специфическая кожная сыпь, которая при опоясывающем лишае распространяется строго по ходу веток тройничного нерва.
- Осмотр ЛОР-органов. При подозрении на ВИЧ-инфекцию проводится полный отоларингологический осмотр, включающий отоскопию, переднюю и заднюю риноскопию, мезофарингоскопию, непрямую ларингоскопию. Эти методики позволяют визуализировать гиперемию и отечность слизистых оболочек, наличие специфических налетов, высыпаний или изъязвлений той или иной анатомической области.
- Рутинные лабораторные тесты. В ОАК при бактериальных и микозных инфекциях присутствует слабовыраженный нейтрофильный лейкоцитоз или лимфоцитопения, повышение СОЭ, при вирусных – лимфоцитоз и/или моноцитоз. На фоне ВИЧ-инфекции определяются атипичные мононуклеары, падение уровня тромбоцитов и гемоглобина.
- Специфические исследования крови. Для подтверждения СПИДа применяются серологические методы диагностики, позволяющие выявить специфические антитела к ВИЧ: иммуноблоттинг, иммуноферментный анализ. Также используется методика полимеразной цепной реакции, которая идентифицирует вирусную РНК, позволяет оценить ее количество в периферической крови.
Лечение поражения ЛОР-органов при ВИЧ
Лечение нацелено на угнетение репликации ВИЧ и купирование оппортунистических инфекций. Комбинации препаратов подбираются с учетом состояния больного и развившихся патологий ЛОР-органов. Терапевтическая программа включает:
- Антиретровирусную терапию. Для подавления активности вируса используются нуклеозидные и ненуклеозидные ингибиторы обратной транскриптазы, ингибиторы протеазы, ингибиторы фузии в различных комбинациях.
- Этиотропную терапию. При герпетических поражениях назначаются противовирусные препараты из группы ацикловира. При бактериальных заболеваниях показаны высокие дозы антибиотиков широкого спектра действия – аминопенициллинов, цефалоспоринов 3-4 поколения, фторхинолонов, карбопенемов. При грибковых патологиях применяются антимикотические препараты – производные имидазола.
- Патогенетическое и симптоматическое лечение. Заключается в дезинтоксикационной терапии с использованием плазмозаменителей, введении внутривенных иммуноглобулинов, препаратов крови, общеукрепляющих средств, противовоспалительных, антигистаминных и обезболивающих медикаментов, витаминных комплексов.
Прогноз и профилактика
Прогноз относительно поражений ЛОР-органов на фоне дефицита иммунитета – сомнительный. Ранняя диагностика и хороший ответ организма пациента на фармакотерапию позволяют купировать заболевания или перевести их в хроническую форму. Прогноз для непосредственно ВИЧ-инфекции – неблагоприятный. В современных условиях заболевание неизлечимо, но антиретровирусные препараты дают возможность контролировать репликацию вируса, существенно увеличить продолжительность и улучшить качество жизни больного. Первичная профилактика оппортунистических заболеваний ЛОР-органов основывается на предотвращении инфицировании ВИЧ, вторичная - на соблюдении принципов антиретровирусной терапии, регулярных профилактических осмотрах у лечащего врача.
ВИЧ является покрытым липидной оболочкой РНК-вирусом семейства ретровирусов с уникальным типом репродукции, которая в качестве обязательного этапа включает обратную транскрипцию от РНК к ДНК. Он отнесен к подсемейству лентивирусов, вызывающих медленные инфекции. Выделено две группы вируса иммунодефицита человека — ВИЧ-1 и ВИЧ-2. Наиболее широко распространен ВИЧ-1, который подразделяется на субтипы.
Источником инфекции являются инфицированные люди — больные или вирусоносители. Вирус в большой концентрации содержится в их крови, сперме, менструальных выделениях и цервикальном секрете.
Вирус, попавший в кровь или на слизистые оболочки, поглощается мононуклеарными фагоцитами, которые представляют его CD4-хелперам. ВИЧ проникает в них, размножается и разрушает эти клетки. Через 3-6 нед он в большом количестве определяется в крови, распространяется по организму, инфицируя лимфоидную ткань, центральную нервную систему, ткани глаза и другие. Цитотоксические лимфоциты уничтожают зараженные клетки, уровень ВИЧ в крови падает, но полного подавления ВИЧ-репликации не происходит. Первые антитела обнаруживаются через 1—3 мес после заражения, лишены прямой антивирусной активности и не препятствуют распространению вируса между клетками.
Репликация вируса продолжается, количество CD4-хелперов постепенно и прогрессивно уменьшается и развивается хроническая ВИЧ-инфекция, которая вначале протекает бессимптомно и может продолжаться месяцы и годы. При снижении количества CD4-хелперов менее 200/мкл больной становится беззащитным против инфекций и опухолей, болезнь вступает в стадию вторичных заболеваний.
У большинства больных в этой стадии болезни выявляются различные поражения глаз в связи с поражением сосудов, инфекциями, неоплазмами или неврологическими нарушениями.
«Ватные комочки» — белые хлопьевидные пятна неправильной формы с нечеткими границами на поверхности сетчатки — наиболее частая находка при офтальмоскопии у больных СПИДом. Они являются ограниченными участками ишемического повреждения ретинального слоя нервных волокон, связанного с васкулитом. «Ватные комочки» обнаруживаются при отсутствии снижения зрения, сохраняются постоянно или исчезают через 4—6 нед. Могут наблюдаться также изолированные кровоизлияния в сетчатку, микроаневризмы. Часто обнаруживаются сосудистые нарушения в конъюнктиве в виде сужения артериол, затруднения кровотока, аневризм венул, подконъюнктивальные и склеральные кровоизлияния.
Первым проявлением ВИЧ-инфекции может быть глазная форма опоясывающего герпеса. В связи с этим, при таком поражении глаза у молодого человека, должна подозреваться возможность ВИЧ-инфекции. Вирусы опоясывающего и простого герпеса у ВИЧ-инфицированных могут вызывать двусторонний некротический ретинит с одновременным поражением сосудистой оболочки и роговицы, что сопровождается болью и нарушением зрения, возможна отслойка сетчатки.
Наиболее частой клинической формой оппортунистической глазной инфекции у больных СПИДом является цитомегалови-русный ретинит, обычно как проявление генерализованной формы болезни, который практически постоянно развивается при снижении CD4-хелперов менее 50/мкл.
Другими инфекционными болезнями, развивающимися при СПИДе и протекающими с поражением глаз, являются пневмоцистоз и токсоплазмоз.
Pneumocystis carinii вызывает хориоидит, который обычно выявляется после перенесенной пневмоцистной пневмонии и может быть первым проявлением диссеминированной инфекции.
Токсоплазмоз у больных СПИДом дает генерализованные формы болезни с поражением центральной нервной системы в виде энцефалита или менингоэнцефалита. Примерно у 10% этих больных развивается ретинит. При этом в воспаление вовлекаются прилегающие участки сосудистой оболочки, стекловидного тела, может поражаться зрительный нерв. У больных ухудшается зрение, беспокоит светобоязнь, «летающие мушки».
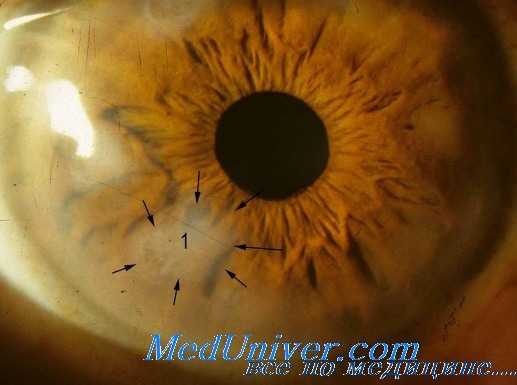
Саркома Капоши — многоочаговая неоплазма, состоящая из множественных сосудистых узелков, встречается примерно у 10% ВИЧ-инфицированных. У некоторых больных она вначале появляется на веках или конъюнктивах в виде мелких приподнятых узелков темно-красного или фиолетового цвета. Мелкие очаги могут быть приняты за конъюнктивальные кровоизлияния.
Внутричерепные опухоли и асептический менингит могут вызывать различные неврологические нарушения в виде параличей черепных нервов, дефектов поля зрения, патологии со стороны зрачков, атрофии зрительного нерва или отека диска зрительного нерва.
Глазные проявления ВИЧ
Глазные проявления ВИЧ – это специфические изменения органа зрения, вызванные присоединением оппортунистической инфекции у пациентов с ВИЧ-инфекцией в анамнезе. Клиническая картина определяется характером поражения. Общие симптомы для большинства форм – снижение остроты зрения, скотомы, фотопсии, нарушения цветовосприятия, фотофобия, повышенное слезотечение. Постановка диагноза базируется на применении ПЦР, ИФА, инструментальных методов диагностики (визометрия, офтальмоскопия, периметрия, тонометрия, биомикроскопия, УЗИ, КТ головы). Для лечения используется антиретровирусная и симптоматическая терапия.
Глазные проявления встречаются у 70-80% больных ВИЧ-инфекцией. Примерно у 50% пациентов отмечается симметричное вовлечение в патологический процесс обоих глазных яблок. Распространенность цитомегаловирусной ретинопатии у людей, инфицированных вирусом иммунодефицита, составляет 30-40%. В 5% случаев наблюдается необратимое поражение зрительного нерва. У 30-35% лиц с данной патологией отмечается высокий риск необратимой потери зрения. У 30-50% внутриорбитальные проявления осложняются поражением нервной системы. Глазные проявления с одинаковой частотой встречаются среди лиц мужского и женского пола. Географических особенностей распространения не отмечается.
Причины
Причина поражения глаз – инфицирование вирусом иммунодефицита человека, который относится к семейству ретровирусов, и присоединение оппортунистической инфекции. Источник распространения – больной человек. Вирус содержится в биологических средах организма (кровь, сперма, грудное молоко, влагалищные выделения, спинномозговая жидкость). Инфицирующая доза – 10 000 вирусных частиц. Пути передачи инфекции: половой, гематогенный и вертикальный (от матери к ребёнку). Глаза поражаются при попадании заражённой крови на открытые слизистые оболочки (конъюнктива) или проникновении вируса через гематоофтальмический барьер.
Вирус иммунодефицита удаётся идентифицировать в оболочках глаза и водянистой влаге, однако патологические изменения вызывает не собственно возбудитель, а ассоциации других микроорганизмов. Активация оппортунистической инфекции становится причиной рецидивирующих воспалительных процессов внутриглазной локализации. Инфицирование цитомегаловирусом ведёт к лизису клеток и развитию гранулоцитарной реакции. Из-за нарушения реологических свойств крови возникают ишемические проявления, обусловленные окклюзивным артериитом, перифлебитом. Придатки глаза (веки, слезные пути) наиболее часто поражаются вирусом опоясывающего герпеса, саркомой Капоши, реже – контагиозным моллюском.
Центральная форма токсоплазмоза приводит к очаговому некротизирующему хориоретиниту. Внелегочные проявления инфицирования пневмоцистой провоцируют поражение увеального тракта. При травматическом повреждении глаз наблюдается высокая вероятность возникновения аспергиллеза. Повышение уровня триглицеридов влечёт за собой увеличение синтеза цитокинов. Этот механизм лежит в основе развития липемии сетчатки. Усугубляет нарушение липидного обмена приём ингибиторов протеаз. Интенсивное поражение клеток, на поверхности которых расположены CD4-рецепторы, ведёт к прогрессированию патологических изменений.
Симптомы глазных проявлений ВИЧ
На начальных этапах развития патологии поражения глаз имеют бессимптомное течение. При прогрессировании изменений со стороны сетчатки и зрительного нерва пациенты предъявляют жалобы на выпадение отдельных участков поля зрения, нарушение цветовосприятия и контрастной чувствительности. Развитие цитомегаловирусной ретинопатии приводит к фотопсиям, появлению плавающих помутнений или «пелены» перед глазами, зрительной дисфункции. Поражение глаз зачастую двухстороннее. Выраженный болевой синдром отмечается при герпетической природе заболевания. При этом на кожных покровах век и окологлазничной области появляются мелкие пузырьки с серозным содержимым, что свидетельствует о развитии везикулобуллезного дерматита.
Неврологическая симптоматика представлена светобоязнью, двоением перед глазами, мелкоразмашистыми движениями глазных яблок при попытке фиксации взгляда. В ряде случаев возникает блефароспазм, вызванный параличом черепных нервов. При внутриутробном инфицировании плода существует высокий риск развития аномалий органа зрения (анофтальм, колобома роговицы). Саркома Капоши с локализацией на веках или орбитальной конъюнктиве длительное время характеризуется бессимптомным течением. Рост новообразования затрудняет процесс смыкания век, приводит к развитию местных воспалительных реакций в виде гиперемии и отека оболочек переднего сегмента глаз.
Кровоизлияние в стекловидное тело может достигать степени тотального гемофтальма. Реже возникает гипопион, гифема. Продолжительное течение аспергиллеза приводит к образованию бельма и множественных эрозивных дефектов на поверхности роговицы с риском ее перфорации. Высока вероятность бактериальных и инфекционных поражений переднего отдела глаз (конъюнктивит, кератит). Возможно развитие вторичного дакриоцистита. В редких случаях патологический процесс распространяется на кости черепа и ткани мозга. У 20% пациентов наблюдается отслойка сетчатки, обусловленная некрозом отдельных участков внутренней оболочки глаз. Осложнения со стороны нервной системы представлены криптококковым менингитом, лимфомой мозговых оболочек, нейросифилисом.
Для диагностики ВИЧ-инфекции проводится полимеразная цепная реакция (ПЦР), которая даёт возможность выявить фрагменты РНК или ДНК вируса. Иммуноферментный анализ (ИФА) позволяет обнаружить специфические антитела к вирусу. С целью оценки тяжести иммунодефицита изучают содержание CD4-лимфоцитов. В комплекс специфического офтальмологического обследования входит:
- Офтальмоскопия. При исследовании глазного дна офтальмолог выявляет признаки микроангиопатии сетчатки, аневризмы сосудов. На внутренней оболочке глаза определяются «ватоподобные» пятна, зоны кровоизлияния, признаки атрофии зрительного нерва. Ретинальные сосуды приобретают молочно-белую окраску. При ретинохориоидите токсоплазмозного генеза на сетчатке визуализируются пигментные рубцы.
- УЗИ глаза. Ультразвуковое исследование показано при помутнении оптических сред глаза. Патологические изменения зрительного нерва представлены увеличением глубины его физиологической экскавации при наличии зон отека на сетчатке.
- КТ головы. Применяется для выявления новообразований внутриорбитальной локализации (саркома Капоши, лимфома).
- Ангиография сетчатки. Определяется нарушение регионального кровотока, вызванное агрегацией форменных элементов.
- Биомикроскопия глаз. При аспергиллезе глаз зона поражения на роговице имеет белую или желтоватую окраску с сухой поверхностью. Очаг ограничен валом инфильтрации.
- Периметрия. Наблюдается концентрическое сужение зрительного поля. Выявляются множественные скотомы.
- Визометрия. Степень снижения остроты зрения зависит от характера поражения сетчатки и оптических нервных волокон, варьирует от незначительной дисфункции до полной слепоты.
- Бесконтактная тонометрия. Наличие объемных образований внутриглазной локализации провоцирует повышение внутриглазного давления.
Лечение глазных проявлений ВИЧ
Этиотропная терапия ВИЧ-инфекции не разработана, однако применение антиретровирусных средств позволяет замедлить прогрессирование заболевания. Эффективность симптоматического лечения зрительных нарушений повышается при использовании противовирусных препаратов, угнетающих персистенцию вируса в организме. При развитии инфекционного кератита, ретинита или везикулобуллезного дерматита, вызванного опоясывающим герпесом, показано внутривенное введение ацикловира, фамцикловира. Сухой кератоконъюнктивит в сочетании с ксерофтальмией требует назначения препаратов искусственной слезы, увлажняющих мазей.
Лечение токсоплазмозного ретинохориоидита основывается на применении пириметамина, сульфаниламидов, клиндамицина. Острое течение иридоциклита у ВИЧ-инфицированных больных требует инстилляций глюкокортикостероидов в комбинации с короткими курсами антибактериальной терапии. При цитомегаловирусном ретините используют цидофовир, фоскарнет, ганцикловир. Тактика лечения пациентов с саркомой Капоши сводится к назначению химио- или криотерапии, оперативного иссечения новообразования, внутриопухолевого введения цитостатиков. При аспергиллезном поражении структур глазного яблока показана антифунгальная терапия. Доказана целесообразность внутривенного использования амфотерицина В, итраконазола.
Исход заболевания определяется вирусной нагрузкой, особенностями поражения глаз и течения основной патологии. По собранным в офтальмологии статистическим данным риск полной потери зрения составляет 40%. Неспецифические превентивные меры сводятся к предупреждению инфицирования вирусом иммунодефицита (использование средств контрацепции, стерилизация медицинского инструментария, борьба с инъекционной наркоманией). Пациентам рекомендовано отдавать предпочтение очковой коррекции остроты зрения перед контактными линзами. Специфические методы профилактики не разработаны, однако применение антиретровирусной терапии значительно улучшает прогноз.
Читайте также:
- Лечение лепры. Методы терапии лепры
- Правый изгиб ободочной кишки. Топография правого изгиба ободочной кишки. Синтопия правого изгиба ободочной кишки. Кровоснабжение правого изгиба ободочной кишки.
- Тактика при травме сосудов грудной полости. Сортировка пациентов
- Причины недержания и обследование при нем
- Поздняя кожная порфирия. Диагностика и лечение
