Поражение тонкой кишки при брюшном тифе - диагностика
Добавил пользователь Валентин П. Обновлено: 17.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Брюшной тиф: причины появления, симптомы, диагностика и способы лечения.
Определение
Брюшной тиф – это острое инфекционное заболевание, проявляющееся лихорадкой и симптомами интоксикации. Его возбудителями являются бактерии Salmonella Typhi, которые обнаруживаются в воде, мясных и молочных продуктах. В организме человека бактерии начинают выделять эндотоксин, который вызывает симптомы заболевания.
Бактерии чрезвычайно устойчивы к неблагоприятным факторам окружающей среды, резким перепадам температуры, но при этом они погибают при кипячении.
Причины появления брюшного тифа
Источниками инфекции чаще всего являются больные люди или носители бактерий.
Механизм передачи – фекально-оральный, возбудитель выделяется в окружающую среду с мочой, фекалиями, зачастую бактерии остаются на плохо вымытых руках и попадают через продукты питания в рот.
Редко и в основном среди детей болезнь может распространяться контактно-бытовым путем - через посуду и предметы гигиены. Значимую роль в распространении брюшного тифа играют мухи, которые разносят микрочастицы фекалий на лапках, поэтому пик заболеваемости приходится на летне-осенний период.
Брюшной тиф встречается повсеместно, но больше всего он распространен в странах с плохой санитарной обстановкой и низким уровнем гигиены, в перенаселенных городах с отсутствием доступа к чистой питьевой воде.
Классификация заболевания
Существует три формы течения болезни:
- Типичное течение. Характеризуется медленно нарастающей лихорадкой, тяжелыми симптомами интоксикации, типичными поражениями желудочно-кишечного тракта и кожных покровов.
- Атипичное течение:
- стертая форма (заболевание протекает легче, лихорадка может отсутствовать, симптомы поражения желудочно-кишечного тракта выражены слабо);
- бессимптомная форма (симптомов нет совсем, но в крови выявляются специфические антитела);
- носительство Salmonella Typhi.
- Редкие формы (пневмотиф, менинготиф, нефротиф, колотиф, аппендикотиф, холангиотиф, тифозный гастроэнтерит).
По характеру течения выделяют:
- Циклический брюшной тиф (наиболее часто встречающийся вариант) - характеризуется циклическими патологическими изменениями в кишечнике в среднем в течение 6 недель. Цикл проходит стадии от постепенного формирования язв на слизистой кишечника до полного их заживления и выздоровления больного.
- Рецидивирующий брюшной тиф (встречается в 10–15% случаев) - характеризуется возобновлением симптоматики после периода нормализации температуры в течение не менее 14 дней. В среднем наблюдается до 5 рецидивов, но протекают они легче первого проявления болезни.
Симптомы брюшного тифа
Симптомы брюшного тифа обычно развиваются через 1-2 недели после заражения человека бактериями Salmonella typhi.
При типичном течении заболевания выделяют начальный период, который длится около недели и характеризуется ежедневно нарастающей лихорадкой (температура тела до 40–40,5оС) и симптомами интоксикации.
К симптомам интоксикации относят головную боль, слабость и повышенную утомляемость, боль в мышцах, потливость, потерю аппетита и веса, нарушение сна.
В ряде случаев отмечается снижение артериального давления, появляются сухой кашель, болезненность в нижних отделах живота и запор.
В разгар болезни пациенты жалуются на заторможенность, сонливость, оглушенность. Характерными симптомами являются бледность кожи и одутловатость лица.
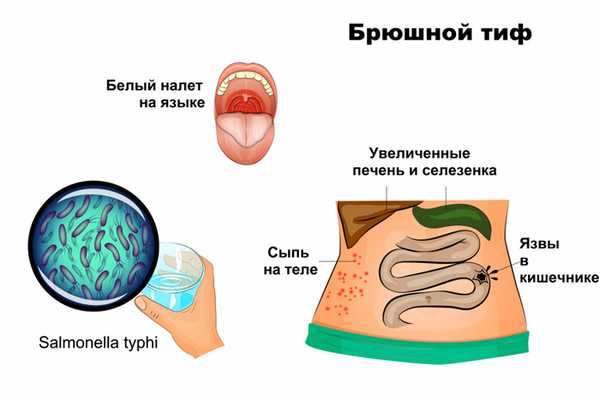
Поражение желудочно-кишечного тракта проявляется белым налетом и отечностью языка. В животе отмечается характерное урчание, болезненность, вздутие, стул становится жидким, зеленоватым.
На 8–10-й день болезни на коже груди, живота, реже на конечностях появляется красноватая сыпь.
Острая стадия заболевания продолжается около 1–2 недель.
В период выздоровления к больному возвращается аппетит, нормализуется сон. Однако остается выраженная слабость, эмоциональная неустойчивость. Длительное время может сохраняться субфебрильная температура тела (не выше 37,5оС).
Диагностика брюшного тифа
Установление диагноза начинается с осмотра больного, сбора жалоб, истории болезни, обязательного учета предыдущих поездок, контактов с заболевшими людьми, употребления зараженных продуктов питания.
Для подтверждения диагноза врач назначит лабораторные и инструментальные методы обследования:
- Клинический анализ крови с развернутой лейкоцитарной формулой (помогает выявить воспалительные изменения).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Поражение тонкой кишки при брюшном тифе - диагностика
Ишемия тонкой кишки - диагностика, анатомия
Полагают, что ишемические боли в тонкой кишке при отсутствии механического ущемления бывают редко. При поражении брыжеечных артерий возникает «брюшная жаба» (стенокардия). Ишемия тонкой кишки свидетельствует о патологии верхней брыжеечной артерии, ее ветвей или отводящих вен. Она поражает курильщиков и лиц с сосудистыми заболеваниями (ишемическая болезнь сердца, заболевания периферических сосудов, бактериальный эндокардит) или предшествующими состояниями, такими, как сахарный диабет.
При приеме пищи возникает боль, поэтому пациенты стараются меньше есть и теряют в весе. У больных в подострой стадии с помощью специальных исследований возможно определить место сосудистой окклюзии еще до возникновения истинного инфаркта и решить вопрос о необходимости реконструктивной операции на сосудах или частичной резекции. При окклюзии верхней брыжеечной артерии большое значение приобретает так называемая блуждающая артерия Драммонда, обеспечивающая коллатеральное кровоснабжение.
К несчастью, большая часть пациентов обращается за медицинской помощью, когда катастрофа уже произошла, а коллатеральное кровоснабжение недостаточно. Для спасения жизни в такой ситуации нужно выполнить резекцию большей части кишечника.
Как минимум у половины пациентов с ишемией кишечника наблюдается артериальная эмболия, и раньше считали, что большинство оставшихся случаев связано с острым венозным тромбозом. Однако в настоящее время стало ясно, что чаще всего развивается именно неокклюзивная ишемия с последующим артериальным тромбозом, а истинный венозный тромбоз встречается относительно редко.
Васкулит, диагностируемый рентгенологически по характерным ишемическим признакам, и поражение тонкой кишки после облучения также имеют преимущественно ишемическую природу.
а - изменения указывают на ишемию и замкнутую кишечную непроходимость. Середина тонкой кишки (показано стрелками) расширена, с гладкими увеличенными круговыми складками.
Расширенные петли тонкой кишки расположены радиально. Во время хирургического вмешательства обнаружены спайки — причина замкнутой кишечной непроходимости с ишемией тонкой кишки. Обзорная рентгенограмма брюшной полости.
б - картина острой и хронической ишемии. Длинный сегмент подвздошной кишки диффузно сужен, складки отсутствуют. Высокая бариевая клизма
в - изображение верхнего отдела тонкой кишки с ишемической язвой и стриктурой. В проксимальной части тощей кишки — конусообразное сужение (короткие стрелки).
В центре — небольшая язва (длинная стрелка). Тощая кишка проксимальнее сужения расширена, частично непроходима. Энтероклизма. Проведенное исследование верхней брыжеечной артерии и ее ветвей сперва признали удовлетворительным, пока не стало ясно, что заполнение идет через блуждающую артерию Драммонда а - пассаж бария в тонкой кишке у пациента с васкулитом, кровотечением и ишемией тонкой кишки.
Гладкие, толстые складки (тонкие стрелки) лежат перпендикулярно контуру полости («монетные столбики»). «Отпечатки больших пальцев» — рентгенологические признаки тяжелого отека или кровотечения.
б - хроническая ишемия при лучевой болезни. Тонкая кишка в малом тазу диффузно сужена, круговые складки отсутствуют. Пассаж бария в тонкой кишке
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Брюшной тиф и паратифы у детей
Брюшной тиф –острое инфекционное заболевание человека, вызванное Salmonellatyphi, характеризующееся длительной лихорадкой, интоксикацией, розеолезной сыпью, поражением лимфоидного аппарата кишечника и образованием язв в тонкой кишке.
Паратифы – инфекции тифо-паратифозной группы, протекающие с температурной реакцией, интоксикационным синдромом, кожными высыпаниями, диспепсическими расстройствами различной степени выраженности.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| А01.0. | Брюшной тиф |
| A01.1 | Паратиф А |
| A01.2 | Паратиф В |
| A01.3 | Паратиф С |
| A01.4 | Паратиф неуточненный |
Дата разработки: 2017 год.
Сокращения, используемые в протоколе:
| АЛТ | аланинаминотрансфераза |
| АСТ | аспартатаминотрансфераза |
| АД | артериальное давление |
| ВОП | врач общей практики |
| ВЭБ | вирус Эпштейна Барр |
| ДНК | дезоксирибонуклеиновая кислота |
| ЖКТ | желудочно-кишечный тракт |
| ИФА | иммуноферментный анализ |
| ИТШ | инфекционно-токсический шок |
| МКБ | международная классификация болезней |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПЦР | полимеразная цепная реакция |
| РНГА | реакция непрямой гемагглютинации |
| СМЖ | спинномозговая жидкость |
| ССС | сердечно-сосудистая система. |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| в/в | внутривенно |
| IgG | иммуноглобулины класса G |
| IgM | иммуноглобулины класса М |
Пользователи протокола: врачи общей практики, детские инфекционисты, педиатры, фельдшера, врачи скорой медицинской помощи, хирурги.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Брюшной тиф
По типу:
· типичные;
· атипичные: стертая и субклиническая формы; протекающие с преимущественным поражением отдельных органов –пневмотиф, нефротиф, колотиф, менинготиф, холанготиф.
По форме тяжести:
· легкая;
· среднетяжелая;
· тяжелая.
По характеру течения:
· гладкое;
· негладкое (обострения, рецидивы, формирование хронического носительства, осложнения: специфические -кишечное кровотечение, перфорация кишечника и неспецифические–пневмония, ИТШ, паротит, холецистит, тромбофлебит и др.).
Паратифы:
· по этиологии – А,В,С;
по типу:
· типичные;
· атипичные.
типичные формы:
· гастроинтестинальная;
· тифоподобная;
· септическая.
по тяжести:
· легкая;
· среднетяжелая;
· тяжелая.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ [1,2,3,6]
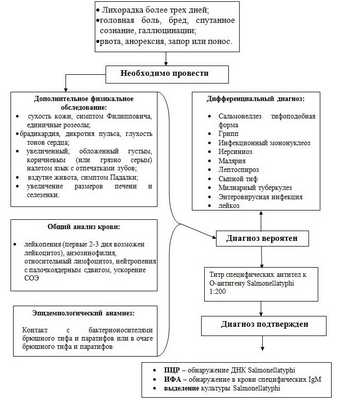
Жалобы:
· повышение температуры тела;
· вялость, адинамия, анорексия;
· упорная головная боль, бессонница;
· бред, галлюцинации, потеря сознания;
· запоры;
· вздутие живота;
· судороги;
· рвота.
Анамнез:
У детей раннего возраста и новорожденных:
· острое начало заболевания;
· более короткий лихорадочный период;
· возможны катаральные явления;
· возможны менингеальный и энцефалитический
· синдромы при нормальном составе ликвора;
· реже наблюдается экзантема;
· не наблюдается относительная брадикардия, дикротия пульса;
· чем моложе ребенок, тем чаще регистрируется диарейный синдром;
· ангина Дюге не встречается;
· реже регистрируется лейкопения;
· редко наблюдаются кишечные кровотечения и перфорации;
· часто развиваются неспецифические осложнения;
· более тяжелое течение;
· возможен летальный исход.
NB! У детей старшего возраста:
· заболевание начинается с упорной головной боли, бессонницы, нарастающего повышения температуры тела, усиливающейся интоксикации;
· после возникает угнетение психической деятельности, а при тяжелых формах –тифозный статус. Последний проявляется оглушенностью больных, бредом, галлюцинациями, потерей сознания;
· периоды заболевания: нарастания клинических симптомов (5–7 дней), разгара (7–14 дней), угасания (14–21 день) и реконвалесценции (после 21 дня болезни);
· средняя продолжительность лихорадочного периода при брюшном тифе в современных условиях составляет 13–15 дней. В остром периоде у большинства заболевших температура тела повышается до 39–40 0 C;При тяжелых формах брюшного тифа лихорадка имеет постоянный характер. Следует отметить, что чем меньше суточные температурные размахи, тем тяжелее протекает заболевание. При легких и среднетяжелых формах наблюдается ремиттирующая или интермиттирующая лихорадка. В современных условиях преобладает лихорадка неправильного, или ремиттирующего, типа, что затрудняет клиническую диагностику инфекции. Изменения со стороны органов пищеварения
Физикальное обследование [1,2,3,6]:
· стойкая лихорадка до 39–40 о С;
· сухие, потрескавшиеся (фулигинозные) губы, могут определяться герпетические высыпания на губах;
· фулигинозный язык – увеличенный, обложенный густым, коричневым (или грязно серым) налетом;
· ангина Дюге;
· метеоризм;
· гепатоспленомегалия;
· запоры (редко диарея в виде «горохового пюре»);
· увеличение мезентериальных лимфатических узлов (симптом Падалки – урчание и укорочение перкуторного звука в правой подвздошной области живота);
· относительная брадикардия, дикротия пульса, снижение АД, приглушенность или глухость сердечных тонов;
· на 8 - 11 день появление на коже живота и боковых отделах грудной клетки скудной розеолезной сыпи (2-3 мм в диаметре) с тенденцией к «подсыпанию»; исключительно редко – на лице;
· желтушное окрашивание кожи ладоней и подошв (симптом Филипповича);
· при тяжелых формах «тифозный статус», который проявляется оглушенностью, бредом, галлюцинациями, потерей сознания.
Атипичные формы брюшного тифа:
стертая форма брюшного тифа: выраженные симптомы интоксикации отсутствуют, температура тела повышается до субфебрильных цифр, может наблюдаться кратковременное разжижение стула. Диагностика возможна только на основании бактериологического и серологического исследований, а также при развитии специфических осложнений.
субклиническая форма брюшного тифа манифестных проявлений не имеет и обычно выявляется в очагах после проведения дополнительных обследований.
· пневмотиф;
· нефротиф;
· менинготиф;
· энцефалотиф;
· колотиф;
· тифозный гастроэнтерит;
· холанготиф.
NB!При перечисленных разновидностях заболевания в клинической картине на первый план выступают поражения отдельных органов.
Бактерионосители брюшного тифа подразделяются на категории:
1) транзиторные бактерионосители – лица, не болевшие брюшным тифом и паратифами, но выделяющие возбудителей брюшного тифа или паратифов;
2) острые бактерионосители – лица, переболевшие брюшным тифом и паратифами, у которых отмечается бактерионосительство в течение первых трех месяцев после выписки из больницы;
3) хронические бактерионосители – лица, переболевшие брюшным тифом и паратифами, у которых отмечается бактерионосительство в течение трех и более месяцев после выписки из больницы.
Паратиф А – инкубационный период составляет в среднем 6-10 суток. Характерно острое начало заболевания с быстрым повышением температуры тела и наличием в начальном периоде катаральных явлений – насморка, кашля. Лицо больных гиперемировано, сосуды склер инъецированы. Температурная реакция не столь постоянна, как при брюшном тифе, часто принимает неправильный характер, а длительность её меньше. Экзантема появляется рано (4-7-й день болезни). Она более обильная и располагается не только на коже живота и груди, но и на конечностях. Характерны полиморфизм высыпаний и «подсыпания» в динамике заболевания. Чаще заболевание протекает в среднетяжёлой форме, интоксикация выражена умеренно, а её продолжительность меньше, чем при брюшном тифе. Так же, как и брюшной тиф, заболевание может принять рецидивирующее течение.
Паратиф В – инкубационный период составляет 5-10 дней. Заболевание начинается остро, характерно развитие гастроэнтерита с абдоминальными болями и повышением температуры тела. Температурная реакция носит неправильный характер и относительно укорочена по времени. Так же, как при паратифе А, сыпь может носить разнообразный характер, быть обильной и располагаться не только на туловище, но и на конечностях. Чаще заболевание протекает в среднетяжёлой форме, однако известны случаи тяжёлого течения паратифа В с развитием менингита, менингоэнцефалита и септикопиемии.
Паратиф C – в отличие от паратифа A или B протекает в следующих формах:
· в гастроэнтеритической форме, которая возникает при пищевом пути инфицирования, характеризуется коротким инкубационным периодом, который при массивной инвазии может продолжаться всего в течение нескольких часов. Для начала заболевания характерны многократная рвота, боли в животе и диарейный синдром. Испражнения жидкие, обильные, имеют резкий запах, нередко может отмечаться наличие мутной слизи, зелени, напоминающих болотную тину;
· в тифоподобной форме, не отличающейся клиническими проявлениями от таковых при брюшном тифе;
· в септической форме, которая характеризуется ремитирующей лихорадкой (суточные колебания температуры тела в пределах 1,5-2 С, но при этом температура не снижается до нормальных значений), тяжелым общим состоянием, а также высыпаниями на кожных покровах и наличием гнойных очагов во внутренних органах с частым развитием паренхиматозного гепатита, гнойного менингита, остеомиелита и др.
Инструментальные исследования:
Рентгенологические методы исследования грудной клетки (возможен пневмотиф) по показаниям;
· ЭКГ – для исключения миокардита при тяжелых формах брюшного тифа.
Показания для консультации специалистов:
· консультация хирурга при подозрении или развитии кишечного кровотечения, или перфорации кишечника;
· консультация других узких специалистов – по показаниям.
Диагностический алгоритм [10]:
Брюшной тиф
Брюшной тиф у взрослых
Брюшной тиф (typhus abdominalis) - острое антропонозное инфекционное заболевание, вызываемое S. Enterica серотип Typhi, характеризующееся лихорадкой, симптомами общей интоксикации, бактериемией, язвенным поражением лимфатического аппарата преимущественно тонкой кишки, гепатолиенальным синдромом [1,2 ,3,4,5,11,12,18].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем

3. Редкие формы (пневмотиф, менинготиф, нефротиф, колотиф, аппендикотиф, холангиотиф, тифозный гастроэнтерит).
Основными критериями оценки степени тяжести течения брюшного тифа являются гемодинамические показатели (пульс, АД), длительность лихорадки в разгаре болезни и осложнения. Степень тяжести определяют не менее трех клинических показателей– Приложение А3
При развитии осложнений степень тяжести оценивается как тяжелая вне зависимости от других клинических показателей.
Этиология и патогенез
Возбудитель относится к семейству Enterobacteriaceae, роду Salmonella, виду enterica, подвиду I (enterica). Полное название возбудителя - Salmonella enterica serotype Typhi. В обычной практике возможно использование сокращенных вариантов названий: Salmonella ser. Typhi или Salmonella Typhi, или S. Typhi; [1, 2, 3, 4, 5, 12, 18].
Биологические свойства возбудителя: Популяция штаммов Salmonella enterica serotype Typhi включает подвижные грамотрицательные палочки, не образующие споры. Относятся к факультативным анаэробам, хорошо растут на обычных питательных средах. Вариабельно ферментируют ксилозу и арабинозу и по этой характеристике выделяют четыре ферментативных варианта S.Typhi (I-IV), которые служат эпидемиологическими маркерами штаммов [1, 2, 3, 4, 5, 12, 18]. При ее разрушении происходит освобождение эндотоксина. Антигенная структура S. Typhi представлена О-, Н- и Vi-антигенами, определяющими выработку соответствующих агглютининов. S. Typhi относительно хорошо сохраняется при низких температурах, чувствительна к нагреванию: при 56 °С погибает в течение 45–60 мин, при 60 °С — через 30 мин, при кипячении — за несколько секунд (при 100 °С почти мгновенно). Благоприятная среда для бактерий — пищевые продукты (молоко, сметана, творог, мясной фарш, студень), в которых они не только сохраняются, но и способны к размножению [1, 2, 3, 4, 5, 12, 18].
В организме человека бактерии, проникнув в клетки, под влиянием клеточных ферментов и других факторов трансформируются в L-формы. L-формы S. Typhi персистируют преимущественно в клетках костного мозга и ретикулоэндотелии. Иммуногенность L-форм резко снижена, что способствует пожизненному сохранению их в организме и формированию бактерионосительства [1, 2, 3, 4, 5, 12, 18].
Особенностью инфекционного процесса при брюшном тифе являются выраженный лимфотропизм S.Typhi, гиперергический характер воспаления в интестинальных очагах инфекции и высокая токсичность эндотоксина.
S. Typhi – относительно «молодой» возбудитель, характеризующийся высокой консервативностью генома и выраженной клональностью популяции. Глобальная популяция возбудителя брюшного тифа, включая штаммы S. Typhi, завозимые на территорию РФ, представлена устойчивыми к антибактериальным препаратам, производным хинолона штаммами — это является прогностическим признаком клинической неэффективности терапии тифа фторхинолонами. Возбудители с низким уровнем резистентности к фторхинолонам глобально распространились в последние 15 лет в различных регионах Азии: Таджикистане, Узбекистане, Вьетнаме, Индии, Пакистане, Бангладеш, а также в индустриально развитых странах – США и Великобритании, в которых большинство возникших случаев брюшного тифа связаны с посещением «эндемичных стран Азии». Более 80% штаммов S.Typhi, выделенных в 2005–2020 гг., характеризовались устойчивы к антибактериальным препаратам, производным хинолона , фторхинолонам [47, 48, 49]. Уровень устойчивости к антибактериальным препаратам, производным хинолона зависит от количества мутаций по типу олигонуклеотидных замен в хромосомных генах gyrA и parC, которые кодируют мишень действия хинолонов – топоизомеразы. Штаммы с единичной заменой (мутацией) имеют устойчивость низкого уровня. Штаммы с множественными мутациями - устойчивость высокого уровня. В целом, только 9,4% штаммов были чувствительными к антибактериальным препаратам системного действия; устойчивыми к антибактериальным препаратам, производным хинолона – 87,6%; фенотип множественной устойчивости (MDR) отмечен у 3,0% штаммов (антибактериальные препараты, производные хинолона, ампициллин**, хлорамфеникол**, ко-тримоксазол [сульфаметоксазол+триметоприм]** , тетрациклин).
Оценка филогенетической близости штаммов S.Typhi, завезенных в 2005–2020 гг. на территорию РФ, показала, что 80% российских штаммов принадлежали к «успешному международному азиатскому клону, относящихся к одной генетической группе « гаплотипу (генотипу) Н58 и с большой вероятностью происходили из стран Юго-Восточной и Южной Азии. Такие штаммы вызывали заболевания брюшной тиф в разные годы на многих территориях РФ [47, 48, 49].
Для патогенеза брюшного тифа характерны цикличность и развитие определенных патофизиологических и морфологических изменений. Заражение происходит через рот, и первичным местом локализации возбудителей оказывается пищеварительный тракт. Особо следует отметить, что заражение не всегда влечет за собой развитие болезни. Возбудитель может погибнуть в желудке под влиянием бактерицидных свойств желудочного сока и даже в лимфоидных образованиях тонкой кишки. Преодолев желудочный барьер, возбудитель попадает в тонкую кишку, где происходят его размножение, фиксация солитарными и групповыми лимфоидными фолликулами с дальнейшим накоплением возбудителя, который по лимфатическим сосудам проникает в мезентериальные ЛУ. Эти процессы сопровождаются воспалением лимфоидных элементов тонкой, а нередко и проксимального отдела толстой кишки, лимфангитом и мезаденитом. Они развиваются в течение инкубационного периода, в конце которого возбудитель прорывается в кровяное русло, и развивается бактериемия, которая с каждым днем становится интенсивнее. Под влиянием бактерицидных систем крови лизируется возбудитель, высвобождаются ЛПС и развивается интоксикационный синдром, который проявляется лихорадкой, поражением ЦНС в виде адинамии, заторможенности, нарушений сна, поражением вегетативной нервной системы, характеризующимся бледностью кожных покровов, уменьшением частоты сердечных сокращений, парезом кишечника и задержкой стула. Этот период примерно соответствует первым 5–7 дням болезни. Воспаление лимфоидных элементов кишки достигает максимума и характеризуется как мозговидное набухание. Бактериемию сопровождает обсеменение внутренних органов, прежде всего печени, селезенки, почек, костного мозга, в них формируются специфические воспалительные гранулемы. Этот процесс сопровождается нарастанием интоксикации и появлением новых симптомов: гепатоспленомегалией, усилением нейротоксикоза, характерными изменениями картины крови. Одновременно происходят стимуляция фагоцитоза, синтез бактерицидных антител, специфическая сенсибилизация организма, резко возрастает выделение возбудителя в окружающую среду через желчь и мочевыделительную систему. Сенсибилизация проявляется появлением сыпи, элементы которой — очаг гиперергического воспаления в месте скопления возбудителя в сосудах кожи. Повторное проникновение возбудителя в кишечник вызывает местную анафилактическую реакцию в виде некроза лимфоидных образований. На третьей неделе отмечают тенденцию к снижению интенсивности бактериемии. Органные поражения сохраняются. В кишечнике происходит отторжение некротических масс и формируются язвы, с наличием которых связаны типичные осложнения брюшного тифа — перфорация язв с развитием перитонита и кишечное кровотечение. Следует подчеркнуть, что в развитии кровотечений существенную роль играют нарушения в системе гемостаза. На 4-й неделе резко снижается интенсивность бактериемии, активируется фагоцитоз, регрессируют гранулемы в органах, уменьшается интоксикация, снижается температура тела. Происходит очищение язв в кишечнике и начинается их рубцевание, острая фаза болезни завершается. Однако в силу несовершенства фагоцитоза возбудитель может сохраняться в клетках системы моноцитарных фагоцитов, что при недостаточном уровне иммунитета приводит к обострениям и рецидивам болезни, а при наличии иммунологической недостаточности — к хроническому носительству, которое при брюшном тифе рассматривают как форму инфекционного процесса. При этом из первичных очагов в системе моноцитарных фагоцитов возбудитель проникает в кровь, а затем в желчь и мочевыделительную систему с формированием вторичных очагов. В этих случаях возможны хронический холецистит, пиелит. Иммунитет при брюшном тифе длительный, но бывают повторные случаи заболевания через 20–30 лет. В связи с применением антибиотикотерапии и недостаточной прочностью иммунитета повторные случаи заболевания возникают в более ранние сроки [1, 2, 3, 4, 5, 12, 18].
Читайте также:
- Дыхательный газообмен. Газообмен при физических нагрузках
- Показания для корригирующей операции при вальгусном остеоартрите голеностопного сустава
- Дисфибриногенемия - клиника, диагностика, лечение
- Диагностика ботулизма. Микробиологическая диагностика ботулизма. Выявление ботулизма. Биологическая проба при ботулизме.
- Дифференциальный диагноз и лечение вирилизирующей гиперплазии коры надпочечников
