Показания для корригирующей операции при вальгусном остеоартрите голеностопного сустава
Добавил пользователь Евгений Кузнецов Обновлено: 17.01.2026
Во время стояния или при передвижении человека голеностоп испытывает постоянные сильные нагрузки. Он является одним из самых загруженных во всем организме. В повседневной жизни этот сустав часто повреждается из-за особенностей своего строения. Как правило, возникают переломы. Даже после операции и при идеальном срастании отломков сохраняется высокий риск артроза. Травмы – самые частые причины разрушения этого сочленения.
Показания к проведению операции
Оперативное вмешательство проводится не при каждой форме перелома. Простые травмы, которые не сопровождаются смещениями, поддаются консервативной терапии в амбулаторных условиях. При наличии смещения оно может быть вправлено посредством одномоментной репозиции или вытяжения.
Хирургическое вмешательство в обязательном порядке назначается при таких диагнозах:
- перелом, сопровождающийся разрыванием синдесмоза между костями;
- открытый перелом с обширной травмой кожи и мягких тканей;
- отсутствие эффекта после ручной репозиции отломков и вытяжения.
Абсолютных противопоказаний хирургия не имеет, но к относительным можно отнести шок, декомпенсированные патологии, сильное травмирование тканей в месте перелома.
Виды вмешательства
Основными операциями на суставе являются артродез и эндопротезирование. Артродез предполагает создание неподвижности, а эндопротезирование – замену голеностопа на искусственный. В первом случае не получится вернуться к обычной физиологической походке, а вот при постановке протеза функциональный результат в разы лучше, но требуется длительная реабилитация, а также выше вероятность осложнений.
Специалист, как правило, настаивает на реализации операции для голеностопа. После перелома в первую очередь требуется сопоставление отломков и фрагментов костей, чтобы лодыжка быстрее срослась. Именно после операции голеностопный сустав может восстановиться полностью, вернуть свою работоспособность. Ортопед при необходимости подбирает имплантаты для фиксации костей, чтобы не дать им смещаться и двигаться.
Операцию должны проводить опытные врачи, что сделает минимальными риски негативных последствий. Если нет возможности сопоставления тканей костей, то для хирургии потребуются винты и пластины из металла. Костная ткань надежно фиксируется, и в таком состоянии голеностоп остается на 12 месяцев и дольше. В этот период запрещается нагрузка на больную ногу. По истечению года пластины убираются с помощью нового оперативного вмешательства, на место травмы накладывается повязка, а пациенту разрешают несильные нагрузки на голеностоп.
Артроскопия
Это артроскопический малоинвазивный хирургический метод лечения. Артроскопию голеностопа проводят как с целью лечения, так и для диагностики. Достоинства способа в том, что не делаются крупные разрезы, отсутствуют кровопотери, а срок реабилитации минимальный.
Доктор совершает манипуляции через несколько маленьких разрезов – диаметром не больше 1 см. Когда задача операции – диагностика, то делают один разрез, через который вводится артроскоп и проводится исследование полости сустава. Если требуется резекция дефектов, извлечение суставных мышей и обломков или реформация связок, то делается дополнительный разрез, чтобы артроскопически ввести специальные хирургические инструменты.
Артродез
Операция предполагает полное обездвиживание голеностопа. Сначала суставы голеностопа стачиваются, потом плотно присоединяются друг к другу и фиксируются специальными приспособлениями. Замкнутый орган не будет функционировать как прежде, но его работа частично компенсируется другими сочленениями ног. Замыкание помогает купировать непроходящие болевые ощущения, вернуть ноге функции опоры.
Артротомия
Артротомия проводится в самых сложный ситуациях, когда остальные методы оказываются нецелесообразными. Артротомическое вмешательство – открытая операция, которая считается травматичной и имеет высокую вероятность осложнений и сложную реабилитацию. В процессе артротомии доктор вправляет врожденные вывихи, реализует резекцию травмированной структуры соединения, удаляет нагноения и обломки костей, фрагменты хрящевой ткани.
Подготовка пациента
Перед хирургией требуется проведение полной диагностики и при необходимости выбор конструкции по размеру. Обязательно нужна предоперационная консультация с ортопедом и травматологом. Пациент должен рассказать о своих хронических заболеваниях, аллергиях на лекарства и другие вещества. Сдаются общие анализы мочи и крови, проводится ЭКГ. Если требуется выбор протеза, то дополнительно проводится МРТ, диагностическая артроскопия, рентгенография.
Для исследования общего состояния опорно-двигательной системы специалист обращает внимание на правильность походки больного, на его осанку. Также проверяется присутствие и интенсивность болевых ощущений, наличие отеков, деформаций в голеностопе, нарушений целостности кожи. Обязательно подбирается комбинация деталей модульного протеза в соответствии с индивидуальными особенностями человека.
Осмотр до операции
Для успешности операции требуются обязательные подготовительные мероприятия:
- за месяц запрещается принимать лекарства, особенно антикоагулянты и гормональные;
- за 2 недели нужно отказаться от сигарет и спиртного;
- заранее стоит выбрать костыли по размеру;
- важно исключить такие диагнозы, как сахарный диабет и острая недостаточность сердца.
Какие еще суставы оперируют
Помимо голеностопа хирургические операции проводятся и на других сочленениях:
- тазобедренном;
- коленном;
- плечевом;
- плюснефаланговом – для устранения вальгусной деформации большого пальца и сохранения подвижности суставов.
Восстановительный период
Для ускорения процессов восстановления и возвращения к привычной жизни после переломов и других серьезных травм голеностопного сустава важно правильно провести реабилитацию. Она предполагает организацию ЛФК, физиотерапевтических процедур и массажа. Пока больной находится в стационаре, ему назначают определенные методы восстановления, которые требуется продолжать и после выписки.
Когда пациент находится в лежачем положении, требуется обеспечение прооперированной ноге возвышенного расположения – это улучшает токи крови и лимфы в ней.
Для каждого человека реализуется профилактический курс антибиотиками на протяжении трех дней после операции. Также требуется прием анальгетиков, противовоспалительных средств и других препаратов в соответствии с проявляющимися симптомами.
Когда болевые ощущения отступают, допускается приступать к разработке суставов. Через несколько дней разрешено постепенно вставать, ходить, соблюдая дозированные непродолжительные нагрузки с костылями.
За все время восстановления в условиях больничного отделения пациент должен медленно и аккуратно разрабатывать травмированную голень под контролем врача. Амплитуда увеличивается поэтапно. Обязательно регулярно проводятся физиопроцедуры для нормализации кровотока, уменьшения отекания и стимуляции работы мышечных структур. Через 3 – 5 дней больного выписывают домой, где человек сам продолжает занятия.
Продолжительность восстановления соотносится с индивидуальными характеристиками организма больного и со сложностью проведенной операции.
Полноценное функционирование голеностопа возможно только при точном следовании установкам доктора и прохождении полноценного курса реабилитационных мероприятий.
После выписки массаж и ЛФК могут делать близкие. Для физиопроцедуры потребуется посещать поликлинику, также можно самостоятельно приобрести аппараты в специализированных магазинах.
Первые месяцы после проведенной хирургии потребуется отказаться от больших физических нагрузок, ходить с тростью или костылями. Если проводилось эндопротезирование, то при правильной и бережной эксплуатации срок максимальной службы доходит до 15 – 20 лет.
Итак, оперативное вмешательство на голеностопном сочленении после переломов и других тяжелых травм часто становится единственным шансом на полноценное выздоровление и возвращение ноге нормального функционирования. Чем раньше проводится хирургическое лечение, тем больше шансов на положительный исход и полное восстановление здоровья.
Показания для корригирующей операции при вальгусном остеоартрите голеностопного сустава
а) Показания:
- Боль при тыльном сгибании голеностопного сустава вследствие костного и/или мягкотканного переднего импинджмента
- Ограничение тыльного сгибания голеностопного сустава передними остеофитами таранной и большеберцовой костей
Ошибки при выборе показаний:
• Выраженные дегенеративные изменения переднего отдела голеностопного сустава с исчезновением передней суставной щели или передним подвывихом таранной кости. Эффективность операции при подобных состояниях низкая
• Сочетание с субклинической полой деформацией стопы и связанной с ней нестабильностью
• Передний импинджмент, вызванный не остеофитами, но связанный с перенесенным ранее переломом пяточной кости с уменьшением угла наклона таранной кости
Спорные моменты:
• При передних большеберцово-таранных остеофитах в сочетании с хронической нестабильностью после декомпрессии может быть показана реконструкция латеральных связок голеностопного сустава
• Декомпрессия гипертрофированной передней нижней таранно-малоберцовой связки, связки Бассетта
• Воспалительная артропатия
• Конкурирующие остеохондральные повреждения таранной и большеберцовой костей
Варианты лечения:
• Инъекции кортикостероидов
• Введение обогащенной тромбоцитами плазмы и гиалуроновой кислоты, если эти процедуры стандартизованы и не считаются экспериментальными методиками
• Иммобилизация голеностопного сустава брейсами
• Передний дебридмент голеностопного сустава (открытый/артроскопический)
• Передний дебридмент голеностопного сустава в сочетании с дистракционной артропластикой
• Тотальное эндопротезирование голеностопного сустава
• Артродез голеностопного сустава
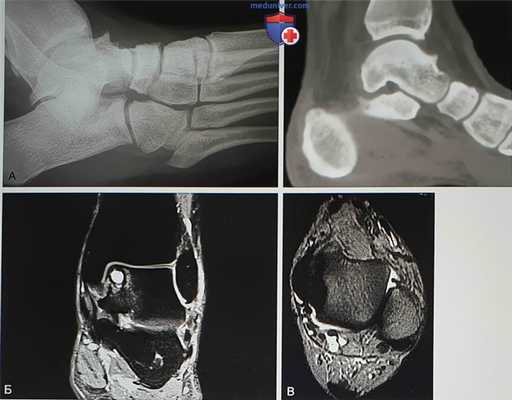
Рисунок 1
б) Обследование и лучевая диагностика:
- При физикальном исследовании выявляется отек переднего отдела голеностопного сустава, болезненность при пальпации передней суставной щели и боль при форсированном тыльном сгибании голеностопного сустава. Пассивное тыльное сгибание голеностопного сустава может быть ограничено вследствие костного блока. При активных и пассивных движениях в голеностопном суставе может ощущаться хруст
- На рентгенограммах с нагрузкой в боковой проекции могут быть видны остеофиты большеберцовой и таранной костей. В переднем завороте могут быть свободные суставные тела, могут быть признаки перелома остеофитов (рис. 1, А):
• Магнитно-резонансная томография (МРТ) позволяет увидеть выпот в переднем отделе голеностопного сустава, синовит, а также остеофиты (рис. 1, Б). Может быть видна гипертрофированная связка Бассетта (рис. 1, В)
• В голеностопном суставе могут определяться остеохондральные кисты и хондральные повреждения, свидетельствующие о более выраженных изменениях, ухудшающих долговременный прогноз
- Компьютерная томография позволяет оценить размеры и локализацию остеофитов, что может оказывать влияние на выбор артроскопических портов. Также КТ позволит увидеть субхондральные кисты и участки склероза в голеностопном, а также в смежных суставах
- В ряде случаев может быть информативна позитронно-эмиссионная томография
Рисунок 2 Рисунок 3
в) Хирургическая анатомия:
- При формировании доступов и артроскопических портов в зоне риска находятся поверхностный и глубокий малоберцовые нервы, а также подкожный нерв (рис. 2)
- Дорзолатеральная ветвь поверхностного малоберцового нерва находится в зоне риска при формировании передненаружного порта. Эту ветвь нередко можно увидеть за счет тракции за четвертый палец стопы (рис. 3)
- Подкожный нерв следует вдоль передней поверхности внутреннего заворота голеностопного сустава и находится в зоне риска при формировании передневнутреннего порта
- Сухожилие передней большеберцовой мышцы служит ориентиром для формирования передневнутреннего доступа или порта
- Сухожилия третьей малоберцовой мышцы или длинного разгибателя пальцев являются ориентирами для формирования передненаружного доступа или порта
а) Положение пациента:
- Медиальный доступ: положение на спине, коленный сустав несколько сгибается, под голень подкладывается подушка. Под тазобедренный сустав с противоположный стороны можно уложить валик, чтобы ротировать конечность в противоположную от хирурга сторону
- Латеральный доступ: положение на боку или на спине (в последнем случае под тазобедренный сустав на стороне операции подкладывается подушка)
Нюансы укладки пациента:
• Подкладывание подушек под оперируемую голень или опускание противоположной конечности обеспечивает хирургу большую свободу действий. Кроме того, в этих условиях проще выполнить рентгенологический контроль в боковой проекции
Ошибки укладки пациента:
• Хирург должен лично контролировать процесс обработки и укрывания конечности стерильным бельем
Оснащение:
• Рентгенопрозрачный операционный стол
• Для создания оптимальных условий во время операции можно использовать турникет
Спорные моменты:
• Для интраоперационного сравнения достигнутой коррекции деформации можно обработать и укрыть стерильным бельем и противоположную конечность
б) Порты/доступы:
- Перед остеотомией мы рекомендуем артроскопию голеностопного сустава
- Медиальный доступ: продольный разрез длиной 10 см начинается над внутренней лодыжкой и продолжается проксимально над дистальной третью большеберцовой кости. Кожные лоскуты мобилизуются, при этом необходимо стараться не повредить подкожные вену и нерв, следующие вдоль переднего края внутренней лодыжки. Сухожилие задней большеберцовой мышцы, расположенное на задней поверхности внутренней лодыжки, необходимо локализовать и отвести кзади
- Латеральный доступ: продольный несколько изогнутый разрез длиной 10 см выполняется вдоль переднего края дистальной трети малоберцовой кости. Если требуется расширить доступ дистально, он изгибается вперед и заканчивается дистальнее и кпереди от наружной лодыжки. На уровне дистальной части доступа обнажается передняя порция синдесмоза. Латеральная ветвь икроножного нерва и малая подкожная вена располагаются кзади от доступа и во время операции обычно не видны. Однако при более проксимальном расширении доступа необходимо локализовать, выделить и защитить ветви поверхностного малоберцового нерва. Может понадобиться коагуляция ветвей малоберцовой артерии, которая находится глубже медиальной поверхности дистальной трети малоберцовой кости
Нюансы техники:
• Если требуется дебридмент большеберцово-таранного сустава или резекция остеофитов, выполняется передняя капсулотомия. Если же планируется только надлодыжечная остеотомия, входить в сустав нет необходимости
• Голеностопный сустав окружен достаточно выраженной жировой подушкой, содержащей венозное сплетение, требующее частичной коагуляции
в) Техника операции 1:
Рисунок 4 Рисунок 5 Рисунок 6 Рисунок 7 Рисунок 8 Рисунок 9
1 этап: медиальная закрывающаяся клиновидная остеотомия:
- На ограниченном участке поднадкостнично обнажается большеберцовая кость
- Плоскость остеотомии выбирается с использованием С-дуги. Со стороны внутренней кортикальной пластинки в метафизарную зону либо на вершине деформации (при неправильно сросшихся переломах) вводятся две спицы. Спицы должны располагаться с учетом планируемого объема коррекции (рис. 4)
- На уровне остеотомии надкостница рассекается и мобилизуется с помощью скальпеля или элеватора
- Остеотомия выполняется в соответствии с направлением спиц. Образовавшийся костный клин удаляется (рис. 5)
- К дистальному фрагменту фиксируется пластинка с угловой стабильностью, после чего остеотомия закрывается, для чего к стопе прикладывается варусная нагрузка либо используется компрессирующее устройство (рис. 6)
- В завершении пластинка фиксируется к проксимальному фрагменту (рис. 7). Положение пластинки и линия остеотомии оцениваются при флюороскопии
- Края разреза футляра сухожилия задней большеберцовой мышцы сопоставляются рассасывающимися швами, после чего ушиваются подкожная клетчатка и кожа. Не следует излишне стягивать края футляра сухожилия, иначе футляр может оказаться слишком тесным, что приведет к развитию теносиновита
- Если также необходима остеотомия малоберцовой кости, выполняется продольный латеральный доступ. Ветви поверхностного малоберцового нерва отводятся в сторону
- Выполняется косая остеотомия малоберцовой кости в направлении сзади и проксимально вперед и дистально. Такая остеотомия позволяет деротировать малоберцовую кость, добиться ее укорочения или удлинения (рис. 8)
- В послеоперационном периоде выполняется контрольная рентгенография, подтверждающая адекватность выполненной коррекции (рис. 9)
Нюансы 1 этапа операции:
• Если удаляется рубцовая ткань в передней части межберцового синдесмоза либо синдесмоз необходимо рассечь для упрощения манипуляциий с дистальным фрагментом большеберцовой кости, может понадобиться последующая фиксация синдесмоза винтом
• Для коррекции положения дистальной суставной поверхности большеберцовой кости в сагиттальной плоскости добавляется передний или задний клин (соответственно, при сгибательной и разгибательной деформациях). Центр ротации голеностопного сустава в боковой проекции должен располагаться на срединной оси большеберцовой кости
Ошибки 1 этапа операции:
• Пересечение дальней (наружной) кортикальной стенки большеберцовой кости увеличивает риск ротации или бокового смещения дистального фрагмента как во время операции, так и потом
• Риск вторичного смещения фрагментов можно уменьшить за счет использования имплантов с угловой стабильностью и путем оставления интактной дальней кортикальной пластинки или надкостницы большеберцовой кости
Инструментарий и импланты 1 этапа операции:
• Обычно остеотомия большеберцовой кости фиксируется медиальной блокируемой пластиной
• Остеотомия малоберцовой кости фиксируется 1/3-трубчатой пластиной
Спорные моменты 1 этапа операции:
• Коррекция деформации во избежание поперечного смещения дистального или проксимального фрагментов большеберцовой кости должна выполняться на уровне центра ротации этой деформации
• Укорочение медиальной поверхности большеберцовой кости за счет удаления клина и закрытия остеотомии теоретически приведет к ослаблению натяжения сухожилия задней большеберцовой мышцы, которое при вальгусном остеоартрите нередко уже бывает изменено. Поэтому по завершении остеотомии необходимо повторно оценить положение пяточной кости, переднего отдела стопы и состояние сухожилия
Техника операции 2:
Рисунок 10 Рисунок 11
2 этап: латеральная открывающаяся клиновидная остеотомия:
- Если состояние мягких тканей не позволяет использовать медиальный доступ, вместо медиальной остеотомии может быть выполнена латеральная открывающаяся клиновидная остеотомия
- Через продольный латеральный разрез кожи выполняется доступ к малоберцовой кости. Ветви поверхностного малоберцового нерва отводятся в сторону. За счет дальнейшей мобилизации тканей вдоль переднего края малоберцовой кости обнажается дистальная треть большеберцовой кости. На уровне нижнего угла доступа обнажается передняя порция межберцового синдесмоза
- Выполняется Z-образная остеотомия малоберцовой кости. Вместо этого возможна косая остеотомия (в направлении снизу спереди назад и проксимально)
- Длина Z-образной остеотомии малоберцовой кости обычно составляет 2-3 см, дистально она начинается на уровне переднего межберцового синдесмоза
- Для корригирующей остеотомии большеберцовой кости в нее вводится спица в направлении медиальной кортикальной пластинки (рис. 10)
- Выполняется остеотомия. Остеотомия раскрывается, в нее вводится костный клин, после чего фрагменты фиксируются пластинкой
- Надкостница над зоной остеотомии ушивается рассасывающейся нитью 2-0
- После подтверждения восстановления конгруэнтности сустава остеотомия малоберцовой кости (на уровне продольной порции остеотомии) фиксируется винтом или 1/3-трубчатой пластинкой (рис. 11)
Нюансы 2 этапа операции:
• Латеральная ветвь икроножного нерва и малая подкожная вена располагаются кзади от доступа и во время операции обычно не видны. Однако при более проксимальном расширении доступа необходимо локализовать, выделить и защитить ветви поверхностного малоберцового нерва
• Может понадобиться коагулировать некоторые ветви малоберцовой артерии, которая располагается глубже медиальной поверхности дистальной трети малоберцовой кости
Инструментарий и импланты 2 этапа операции:
• Большеберцовая кость: пластинка с угловой стабильностью
• Малоберцовая кость: винты или 1/3-трубчатая пластинка
Спорные моменты 2 этапа операции:
• Во избежание повреждения связок синдесмоза при Z-остеотомии малоберцовой кости проксимальный поперечный опил этой остеотомии мы обычно выполняем спереди, а дистальный (который обычно располагается на уровне синдесмоза) — сзади
• Костный дефект после раскрытия остеотомии большеберцовой кости можно заполнить аллокостью (например, Tutoplast, Tutogen Medical GmbH, Neunkirchen, Germany) или аутокостью (из гребня подвздошной кости)
г) Дополнительные 3-5 этапы операции:
Рисунок 12 Рисунок 13 Рисунок 14
3. Остеотомия пяточной кости:
- Если за счет надлодыжечной остеотомии не достигается коррекция положения заднего отдела стопы, может быть показана медиализирующая скользящая остеотомия пяточной кости. Пяточная кость обнажается косым латеральным доступом, через который пилой выполняется остеотомия
- Для раскрытия остеотомии и растягивания туго натянутых мягких тканей используется пластинчатый дистрактор. Фрагмент пяточного бугра смещается медиально настолько, насколько это необходимо. Предварительная фиксация осуществляется 1-2 спицами под флюороскопическим контролем (рис. 12)
- Спицы в последующем служат направляющими для введения канюлированных компрессирующих винтов. Выступающий наружу край латеральной стенки пяточной кости импактируется внутрь (рис. 13)
- Кожный разрез ушивается отдельными узловыми швами (рис. 14)
Спорные моменты 3 этапа операции:
• Во избежание некроза пяточной жировой подушки и появления дискомфортных ощущений при ходьбе вводить спицы и выполнять последующие разрезы для винтов нужно выше нагружаемой поверхности кожи пяточного бугра
• Для достижения адекватной стабильности обычно бывает достаточно одного винта. Однако два винта обеспечивают более надежную ротационную стабильность
4. Коррекция супинации переднего отдела стопы:
- Мобильная деформация: восстановление и дупликатура передней порции дельтовидной связки, рессорной связки и сухожилия задней большеберцовой мышцы (± аугментация последнего путем перемещения сухожилия длинного сгибателя пальцев)
- Ригидная деформация: подошвенная сгибательная остеотомия первой клиновидной кости или основания первой плюсневой кости. При необходимости большого объема коррекции предпочтителен корригирующий (подошвенное сгибание) ладьевидно-клиновидный артродез
5. Удлинение икроножной мышцы:
- Проведите тест Синверскьолда (оценка тыльного сгибания голеностопного сустава в положении разгибания и сгибания коленного сустава)
- Если объем тыльного сгибания в голеностопном суставе уменьшается только при разогнутом коленном суставе, выполняется релиз икроножной мышцы, обеспечивающий тыльное сгибание 10° при разогнутом коленном суставе
- Если объем тыльного сгибания уменьшен как при разгибании, так и сгибании коленного сустава, выполняется релиз ахиллова сухожилия
Спорные моменты 5 этапа операции:
• Агрессивное удлинение икроножной мышцы может привести к снижению силы мышцы и нарушению походки
• Единого мнения относительно необходимости удлинения икроножной мышцы нет. Есть доказательства того, что восстановления необходимой длины мышцы в большинстве случаев можно добиться за счет соответствующей физиотерапии
Операции при артритах голеностопного сустава: виды, показания и противопоказания
Хирургическое вмешательство — радикальный метод лечения артритов. К нему прибегают в тяжелых случаях, когда консервативная терапия оказывается неэффективной. В операции чаще всего нуждаются пациенты с острым гнойным и запущенным ревматоидным артритами, а также тяжелыми посттравматическими повреждениями голеностопного сустава (ГС).
Что такое артрит голеностопного сустава?
Артриты — это обширная группа заболеваний, для которых характерно воспаление структур сустава, в данном случае — голеностопного. Они могут развиваться вследствие травм, проникновения инфекции в суставную полость или повреждения синовиальной оболочки и хрящей аутоантителами (при системной, аутоиммунной патологии). Артриты бывают острыми и хроническими. Если первые часто поддаются консервативному лечению, то вторые плохо реагируют на большинство лечебных мероприятий.
Хронические заболевания имеют прогрессирующее течение. Со временем большая часть из них осложняется артрозом, для которого характерны дегенеративно-деструктивные изменения в ГС. Остеоартроз вызывает массивное разрушение суставных хрящей и костей, что приводит к нарушению подвижности голеностопного сутава и всей конечности. В результате человек не может нормально ходить, и его начинают беспокоить ограничение подвижности в стопе, и сильные боли.
В клинической практике чаще всего встречаются такие виды артритов:
- Ревматоидный. Обычно развивается у женщин старше 40 лет. Сначала болезнь поражает мелкие суставы кистей рук, но позже воспаляться могут и другие суставы — коленный, тазобедренный, голеностопный.
- Острый гнойный. Возникает вследствие проникающих ранений голеностопа или гематогенного занесения инфекции в полость сустава. Имеет бактериальную природу и обычно сопровождается скоплением гноя в синовиальной полости.
- Реактивный. Проявляется после перенесенных инфекций (кишечных, урогенитальных, стрептококковых). Характеризуется асептическим воспалением и скоплением в синовиальной полости транссудата — невоспалительного выполта. Заболевание обычно поражает сразу несколько суставов.
- Посттравматический. Является последствием тяжелых травм и их неэффективного лечения. Часто сопровождается деформирующим остеоартрозом.
- Остеоартрит. Развивается вторично, на фоне имеющегося остеоартроза. Характеризуется реактивным воспалением синовиальной оболочки вследствие ее механического повреждения.
Диагностика
Чтобы определить вид артрита, врачи проводят комплексное обследование пациента. Оно включает сбор жалоб, осмотр, а также лабораторные и инструментальные исследования. Все вместе они позволяют выяснить причину заболевания и поставить правильный диагноз.
Основные методы диагностики:
- различные анализы крови;
- иммунологические исследования;
- рентгенография;
- высокоинформативные визуализирующие методы (УЗИ, МРТ) — ниже артрит на МРТ;
- пункция сустава с забором синовиальной жидкости для исследования;
- артроскопия.
Заподозрить воспаление позволяют характерные симптомы: боль, отечность, покраснение кожи в области голеностопного сустава. При сопутствующем поражении синовиальной оболочки у человека появляется утренняя скованность и тугоподвижность ГС. Если артрит прогрессирует и приводит к дегенеративным изменениям хрящей и костей, у больного нарушается подвижность сустава.
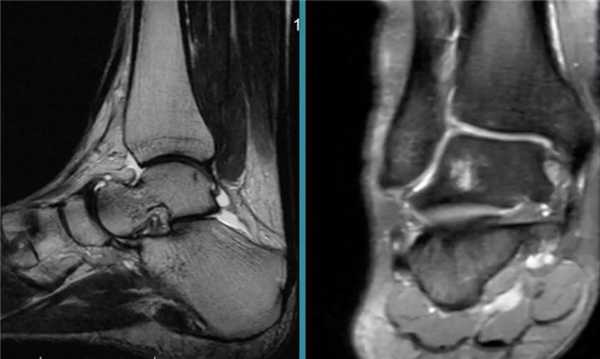
Артрит голеностопа на МРТ.
Чтобы выяснить причину воспаления, проводят лабораторные и иммунологические исследования. Для каждого вида артрита характерны свои изменения в анализах крови и синовиальной жидкости. При остром гнойном воспалении выявляют экссудат в синовиальной полости и нейтрофильный лейкоцитоз в крови. А при ревматоидном артрите обнаруживают высокие уровни ревматоидного фактора и АЦЦП.
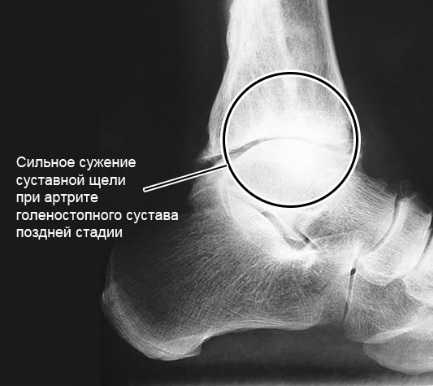
Для определения стадии заболевания используют визуализирующие инструментальные методы. При острых и начальных стадиях хронических артритов информативны только УЗИ и МРТ. С их помощью можно обнаружить практически любые изменения в суставах и околосуставных тканях. На поздних стадиях, когда происходит массивное разрушение костей, достаточно информативна и рентгенография. Она позволяет обнаружить характерные для артроза изменения: сужение суставной щели, остеофиты, субхондральный остеонекроз, признаки остеопороза и т.д. При остром артрите рентгенография может выявить неравномерное сужение суставной щели, которое косвенно указывает на скопление гноя.
Можно ли лечить артрит консервативно?
Консервативному лечению поддаются практически все реактивные, а также некоторые виды инфекционных и посттравматических артритов. Но далеко не все.
Скопление большого количества экссудата при гнойном артрите требует выполнения лечебной пункции. В ходе процедуры врачи удаляют гной, а в синовиальную полость вводят антибиотики. При отсутствии позитивной динамики специалисты рассматривают вопрос о более радикальных методах хирургического лечения (артродез, эндопротезирование).
Операция может понадобиться при тяжелых посттравматических артритах, которые привели к развитию деформирующего остеоартроза. В таких случаях может возникнуть потребность в эндопротезировании или даже артродезе.
Эндопротезирование при артрите голеностопного сустава
Эндопротезирование — оптимальный метод хирургического лечения тяжелых повреждений голеностопного сустава. В отличие от артродеза, который предусматривает полное обездвиживание ГС, установка эндопротеза позволяет сохранить его функции. После операции человек получает возможность свободно ходить и вести привычный ему образ жизни. В то время как после артродеза у многих пациентов нарушается подвижность конечности и даже появляется хромота.
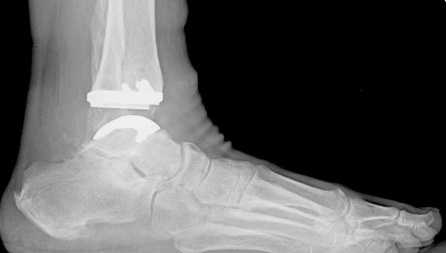
Эндопротез голеностопа на рентгене.
В ходе эндопротезирования врачи удаляют разрушенный сустав и на его место устанавливают искусственный протез. А при артродезе голеностоп обездвиживают, закрепляя кости в фиксированном положении при помощи металлоконструкций или аппарата Илизарова с целью внеочагового остеосинтеза.
Показания к эндопротезированию ГС:
- внутрисуставные переломы со смещением;
- посттравматический деформирующий остеоартроз;
- инфекции, не поддающиеся лечению;
- деформация сустава, вызванная ревматоидным, псориатическим или любым другим артритом.
Операция необходима при появлении контрактур и анкилозов, когда голеностопный сустав деформируется и перестает справляться со своими функциями. В таком случае нарушается подвижность стопы, а человека начинают беспокоить сильные боли, которые не удается купировать при помощи лекарств и физиопроцедур. Для таких пациентов эндопротезирование является настоящим спасением.

Перспективы восстановления после операции
Эндопротезирование позволяет полностью восстановить объем движений в голеностопе, чем выгодно отличается от артродеза. При отсутствии осложнений и хорошей реабилитации трудоспособность быстро восстанавливается и человек спустя 4-6 месяцев возвращается к привычному образу жизни.
Сегодня частота развития осложнений после эндопротезирования значительно снизилась. Это связано с появлением более совершенного инструментария и протезов третьего поколения, которые отлично воспроизводят анатомо-физиологические и механические характеристики голеностопного сустава.
Отметим, что в ряде случаев в эндопротезировании могут отказать. Подобное случается, когда выполнить операцию невозможно. Например, при оскольчатых переломах, массивном разрушении костей, выраженной нестабильности сустава. В таких случаях установить эндопротез либо вовсе не получается, либо существует высокий риск его расшатывания. Поэтому вопрос о выборе метода хирургического лечения врачи всегда решают индивидуально, отдельно с каждым пациентом.
Вместо заключения
Радикальное хирургическое лечение необходимо пациентам с тяжелыми гнойными и хроническими артритами, которые сопровождаются сильными болями и деформацией голеностопного сустава. Таким больным могут предложить артродез или эндопротезирование. Первая операция предусматривает полное обездвиживание сустава, вторая — позволяет полностью восстановить его функции. Поэтому по возможности лучше делать именно эндопротезирование.
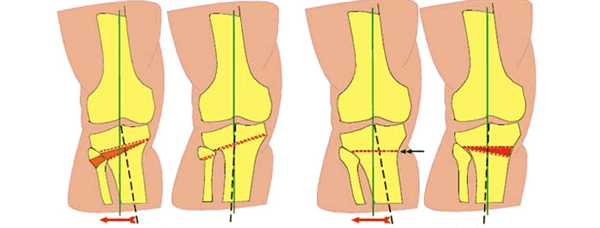
Корригирующая остеотомия коленного сустава: показания, виды операции и реабилитация
Корригирующая остеотомия коленного сустава является проверенным методом хирургического лечения деформаций большеберцовой и бедренной костей. Эта операция снижает нагрузку на суставные поверхности, устраняет уже имеющиеся патологии и замедляет дегенерацию нижней конечности.
Схематичное изображение проведения операции.
Что такое остеотомия коленного сустава?
Корригирующая остеотомия коленного сустава — операция, устраняющая врожденные и приобретенные костные деформации. Во время хирургического вмешательства врач иссекает заранее обозначенный участок костной ткани и соединяет свободные фрагменты костей имплантатами. В результате ось механической нагрузки переносится на здоровый участок сустава. Операция проводится под полной или спинальной анестезией. После лечения ортопед фиксирует нижнюю конечность пациента гипсовой повязкой на время восстановления. Проводится реабилитация.
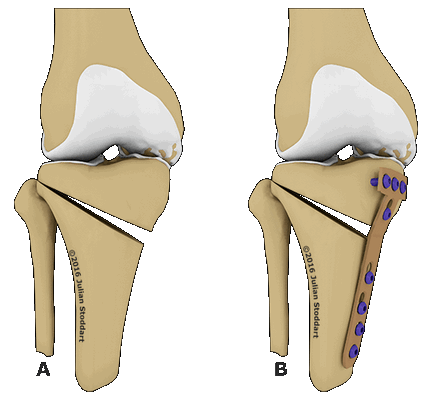
Остеотомия с металлоконструкцией.
Описанный метод коррекции традиционно сравнивается с эндопротезированием коленного сустава. Остеотомия — менее травматичный способ лечения. Эта медицинская манипуляция отлично подходит молодым пациентам, страдающим от поздних стадий гонартроза. Выбор остеотомии в качестве способа восстановления подвижности нижней конечности позволяет отсрочить проведение эндопротезирования на длительный срок.
Остеотомия применяется на протяжении двух веков. После открытия методов заместительной артропластики это оперативное вмешательство отошло на второй план, однако такой способ лечения применяется до сих пор. В начале 21 века были разработаны современные способы закрепления костных участков, уменьшающие длительность реабилитации.
Показания к операции
Главным показанием к оперативному вмешательству является гонартроз. Это дегенеративное заболевание коленного сустава, проявляющееся постепенным разрушением хрящевой ткани и деформацией нижней конечности. На поздних стадиях гонартроза у пациентов формируются вальгусные и варусные деформации. Объем движений ограничивается, возникает хронический болевой синдром.
- Врожденная деформация нижней конечности.
- Искривление костей после травмы.
- Подготовка к эндопротезированию коленного сустава.
- Смещение оси нижней конечности при патологиях суставных связок.
- Рахит, деформирующий остеит и другие болезни костной ткани.
Вмешательство рекомендуется проводить при удовлетворительном состоянии хрящевой поверхности костей и изолированном поражении одного участка коленного сустава. Такой метод коррекции дает возможность сохранить подвижность нижней конечности у молодых пациентов.
В каких случаях остеотомия не поможет?
Эффективность лечения зависит от возраста, пола и массы тела пациента. Неудовлетворительные результаты операции могут быть обусловлены пожилым возрастом больного, значительным поражением костей и разрушением гиалинового хряща.
Состояния, при которых проведение вмешательства нецелесообразно:
- ;
- остеопороз;
- внесуставные патологии;
- недостаток кровоснабжения нижней конечности;
- нарушение роста костной ткани;
- отсутствие мениска;
- выраженное ожирение (ИМТ: 40 и выше).
При неправильной оценке показаний остеотомия может ускорить дегенерацию коленного сустава. Перед лечением врачи проводят лабораторные исследования, получают снимки нижней конечности на протяжении и назначают дополнительные диагностические манипуляции.
Виды хирургических техник
Вмешательства классифицируют по месту проведения, способу иссечения тканей и характеру костной пластики. Исправляется структура большеберцовой или бедренной кости. Классификация по характеру пластики включает открытую, закрытую, латеральную и прямую остеотомии. Коррекция большеберцовой кости может быть высокой или низкой. Конкретная хирургическая техника подбирается врачом индивидуально по результатам предварительного обследования.
Основные виды остеотомии:
- Клиновидная закрытая. Разрез кожи производится в латеральной или передней области колена для доступа к верхнему эпифизу большеберцовой кости или нижнему эпифизу бедренной кости. После иссечения ткани свободные поверхности кости фиксируют металлическими пластинами или скобами.
- Клиновидная открытая. После разреза кожи в передней или боковой области колена проводится неполная остеотомия. Концевой отдел большеберцовой кости разъединяется на две части с формированием диастаза. Далее костные участки соединяют металлической пластиной и аутотрансплантатом из таза пациента.
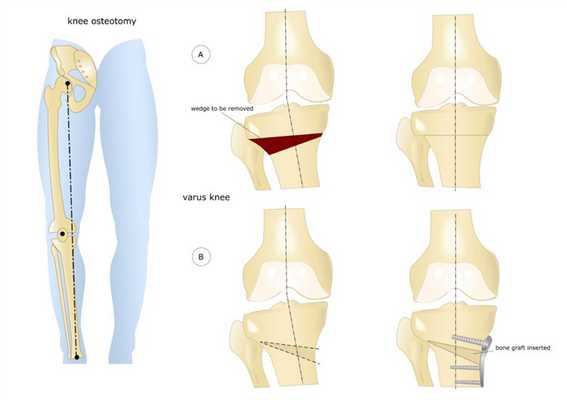
Остеотомия коленного сустава: визуальное изображение процедуры.
Костная ткань удаляется с помощью остеотома. Для предотвращения повреждения сосудов и нервов, проходящих через коленный сустав, коррекция проводится под контролем флуороскопа или рентгеновского аппарата. После пластики кожный покров сшивается, и нижняя конечность фиксируется гипсовой повязкой или шиной.
Не существует единого метода оперативного вмешательства, подходящего при любых показаниях. При выборе хирургической техники врач учитывает запланированный угол коррекции. Методы визуализации помогают точнее восстанавливать ось нижней конечности. В современной ортопедии чаще всего проводится открытая клиновидная остеотомия большеберцовой кости выше уровня бугристости.
Реабилитация
Результаты лечения в долгосрочном периоде зависят от реабилитационных мероприятий. После хирургического вмешательства врач проводит контрольные обследования и подбирает методы восстановления подвижности коленного сустава. Цели реабилитации включают устранение боли, предупреждение послеоперационных осложнений и восстановление мышечного аппарата нижней конечности.
- Физиотерапия: электростимуляция, криотерапия и тепловое воздействие. Физическая терапия облегчает боль и уменьшает отечность тканей в послеоперационном периоде.
- Лечебный массаж. Мануальная терапия улучшает кровоток в тканях, облегчает боль и нормализует мышечный тонус. . Упражнения можно проводить в домашних условиях. Главной задачей является восстановление сгибательных и разгибательных движений в коленном суставе.
- Ортопедическая реабилитация для предупреждения рецидива болезни. Пациенту рекомендуется носить наколенник или эластичный бинт для фиксации сустава. В первое время после операции необходимо использовать трость и носить обувь с ортопедическими стельками для снижения нагрузки на суставные поверхности.
Схема реабилитации составляется ортопедом и врачом ЛФК. Подбирается медикаментозная терапия. Полное восстановление двигательной активности происходит в течение года.
Жизнь после лечения
Прогноз определяется изначальным диагнозом, выбранной техникой хирургического лечения, квалификацией хирурга, возрастом пациента и другими критериями. По данным медицинского центра имени Г. А. Илизарова, положительные результаты были отмечены у 95% пациентов после вмешательства. В течение 10 лет после костной пластики наблюдается отсутствие боли и других симптомов гонартроза. Молодые люди, перенесшие остеотомию, после реабилитации возвращаются к полноценной жизни. Последующее проведение заместительной артропластики облегчается.
Долгосрочные результаты коррекции предсказать сложно. Пациентам рекомендуется регулярно посещать ортопеда и проходить обследования для контроля состояния сустава. Остеотомия в качестве самостоятельного метода лечения не устраняет артроз полностью, а только замедляет развитие дегенеративных процессов. У некоторых больных рецидив возникает уже через 4 года после вмешательства.
Цены на остеотомию коленного сустава
Стоимость лечения зависит от квалификации врача, хирургической техники и диагноза.
Читайте также:
- Причины продольных кровоизлияний под ноготь
- Кислородзависимая микробицидная активность. Кислороднезависимые механизмы уничтожения микробов.
- Взаимосвязь сцепления генов и частоты их рекомбинаций
- Приобретенная атрофия тимуса. Первичные врожденные иммунодефицитные синдромы
- Рентгенограмма, КТ, МРТ при чрезмыщелковом (надмыщелковом) переломе локтевого сустава
