Послеоперационные осложнения обработки плевральных сращений. Послеоперационная эмфизема
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Подкожная эмфизема возникает при травматических повреждениях легких, реже ‒ трахеи, пищевода, придаточных пазух или носа. Может становиться следствием операций и манипуляций. Иногда имеет нетравматическую этиологию. Проявляется увеличением объема определенной зоны тела, характерным мягким хрустом при пальпации. Причину устанавливают на основании анамнеза, данных осмотра, рентгенографии, КТ, МРТ, эндоскопических исследований. Лечение включает обезболивающие и антибактериальные средства, пункции, блокады, дыхательную гимнастику, операции.
Почему возникает подкожная эмфизема
Травмы грудной клетки
Травматические повреждения органов грудной клетки являются наиболее распространенной причиной развития подкожной эмфиземы. При закрытых травмах воздух проникает в подкожную клетчатку вследствие разрыва легкого. Чаще всего целостность органа нарушается при переломах ребер со смещением, когда острые костные фрагменты нарушают целостность подлежащих тканей.
Реже разрыв легкого возникает без сопутствующей скелетной травмы, вызывается частичным отрывом органа от корня вследствие падения с высоты или интенсивного горизонтального воздействия, например, столкновения автомобилей. На фоне разрыва развивается закрытый пневмоторакс. При ограниченном пневмотораксе подкожное скопление газа незначительное или отсутствует. У пострадавших с тотальной формой патологии возможно распространение воздуха по грудной клетке. Иногда газ переходит с груди на шею и лицо.
Открытый пневмоторакс наблюдается при колотых, колото-резаных, реже огнестрельных ранах легкого. Тяжесть эмфиземы существенно варьируется. Особо опасной формой патологии является клапанный пневмоторакс – состояние, когда воздух поступает в плевральную полость при вдохе, но не выходит из нее при выдохе. Продолжающееся нагнетание газа приводит к прогрессирующему сдавлению легкого, смещению средостения, развитию распространенной подкожной эмфиземы.
Еще одной возможной причиной появления симптома становится торакоабдоминальная травма. Наблюдается тот же механизм выхода воздуха под кожу, что при изолированных повреждениях грудной клетки. Отличительными особенностями являются комплексный характер поражения, высокая вероятность возникновения травматического шока и опасных для жизни осложнений.
Баротравма
Баротравма легких развивается при использовании акваланга, быстром всплытии на поверхность. Из-за резкого повышения давления в легких альвеолы разрываются, воздух выходит в ткани с образованием подкожной эмфиземы в зоне грудной клетки и шеи. Наблюдаются боли в груди, одышка, пенистая мокрота с кровью, синюшность кожи и слизистых. Возможно возникновение пневмоторакса. Существует риск эмболии сосудов головного мозга и сердца.
Травмы лицевого черепа
Перелом орбиты сопровождается западанием глазного яблока, отеком мягких тканей, периорбитальными гематомами. Чаще всего страдает нижняя стенка глазницы в области подглазничного отверстия. Пальпаторно обнаруживается резкая болезненность, локальный мягкий хруст, свидетельствующий о наличии подкожной эмфиземы.
Травмы придаточных пазух проявляются выраженным местным отеком, нарушениями носового дыхания, подкожными кровоизлияниями, ноющей болью в области повреждения, резко усиливающейся при ощупывании. Отмечаются кровянистые выделения из носа. В зоне поражения выявляется эмфизема. После спадания отека становится заметным внешний дефект, обусловленный смещением костной стенки околоносового синуса.
Подкожной эмфиземой также сопровождаются переломы костей носа с разрывом слизистой. Патология характеризуется резкой болью, иногда – хрустом в момент травмы. Наблюдаются носовое кровотечение, быстро нарастающий отек, который позже дополняется синюшностью носа, нижних век. При смещении фрагментов выявляется нарушение формы носа.
Перфорация трахеи и пищевода
Причиной эмфиземы может стать перфорация трахеи инородным телом, случайно попавшим в дыхательную систему (при шалостях у детей, удерживании мелких предметов во рту у взрослых). Патология проявляется удушьем в момент аспирации, надсадным приступообразным кашлем, сочетающимся со слезотечением, рвотой, обильным выделением слюны и носовой слизи, синюшностью лица.
Перфорация пищевода также возникает вследствие попадания мелких острых предметов в полость органа. При проглатывании пациент ощущает боль, сдавление в горле и по ходу пищевода. При нарушении целостности пищеводной стенки отмечаются острые боли, усиливающиеся при глотании, подкожное скопление воздуха, отек мягких тканей шеи. Иногда формируется пневмоторакс.
Ятрогенные осложнения
Незначительная подкожная эмфизема может определяться после лапароскопии, локализуется в жировой ткани вокруг проколов. Причиной является нагнетание углекислого газа в брюшную полость для улучшения визуализации, облегчения движения инструментов. При нагнетании небольшое количество газа может попасть в поверхностные ткани. Состояние не представляет угрозы, самостоятельно исчезает через несколько дней.
Несостоятельность культи бронха развивается в течение 1-3 недель после пульмонэктомии, лоб- или билобэктомии, возникает вследствие несостоятельности швов и, как следствие, попадания воздуха в полость плевры, а жидкости – в трахею и бронхи. Сопровождается лихорадкой, одышкой, болями, кашлем с большим количеством кровянистого отделяемого. Может выявляться подкожная эмфизема в области груди, живота, лица и шеи.
При ИВЛ с высоким давлением на вдохе у пациентов развивается баротравма. Грудная клетка становится бочкообразной. Кожа бледнеет или приобретает цианотичный оттенок, покрывается потом. Пальпаторно определяется «скрип», обусловленный скоплением пузырьков воздуха в подкожной клетчатке. Возможны пневмоторакс, пневмомедиастинум.
Другие причины
В число прочих патологических состояний, сопровождающихся подкожной эмфиземой, входят:
- Спонтанный пневмоторакс. Развивается без видимых причин либо на фоне имеющихся заболеваний легких. Возникает внезапно, сопровождается острыми сжимающими или колющими болями. При тяжелом течении наблюдаются выраженная одышка, обмороки, тахикардия, бледность, акроцианоз, прогрессирующая эмфизема верхней половины тела.
- Медиастинит. Острая форма проявляется загрудинными болями, гипертермией, лихорадкой, ознобами, цианозом кожи, расширением вен шеи, отеком и эмфиземой верхней половины туловища, шеи, лица. Отмечаются тахикардия, аритмия, гипотония, удушье, дисфагия, дисфония.
- Бронхиальный свищ. Симптом выявляется при бронхопульмональных свищах на фоне гнойного плеврита. Дополняется тяжелой одышкой, слабостью, потливостью, интоксикацией, кашлем с выделением большого количества зловонной гнойной мокроты.
Диагностика
Диагностические мероприятия осуществляет врач-пульмонолог. При травматическом генезе симптома требуется участие травматолога, при поражениях лица необходима консультация челюстно-лицевого хирурга. Во время сбора анамнеза специалист выясняет, что происходило в период, предшествующий формированию эмфиземы, выявляет другие жалобы, оценивает динамику развития заболевания. Проводят следующие процедуры:
- Внешний осмотр. О наличии подкожного скопления воздуха свидетельствует неравномерное увеличение объема мягких тканей, иногда создающее впечатление «раздутости». Ощупывание безболезненно, пальпаторно определяется нежный хруст. Возможны отставание половины грудной клетки в акте дыхания, расширение подкожных вен, вынужденное положение больного.
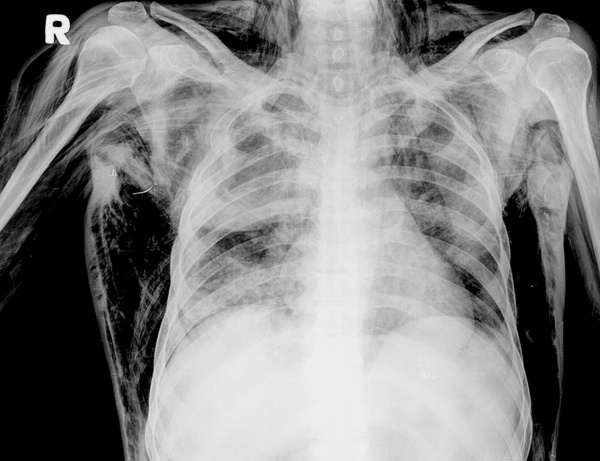
- Рентгенография. При патологиях ОГК обязательно делают обзорный снимок, опционально – прицельный. Возможно обнаружение переломов ребер, гемо- и пневмоторакса, пневмомедиастинума. При травмах лица выполняют рентгенограммы орбиты, костей носа, скуловой кости. Иногда требуется рентгенография черепа для исключения переломов его мозговой части.
- Компьютерная томография. КТ ОГК производится для уточнения характера повреждений, выявления ателектазов, пневмо- и гемоторакса, других патологий, выполняется нативно или с контрастом. Пациентам также могут быть показаны КТ легких или КТ средостения. Для детализации изменений, обнаруженных на рентгенограммах костей лица, могут быть назначены КТ орбиты и другие исследования.
- Магнитно-резонансная томография. МРТ легких информативна при разграничении воспалительных и невоспалительных поражений, изучении легочной ткани, сосудистых структур, лимфатической системы и скоплений жидкости. Выполняется на заключительном этапе обследования в рамках дифференциальной диагностики, планирования торакальных вмешательств.
- Эндоскопические методы. Подозрение на перфорацию пищевода является показанием к эзофагоскопии. Трахеобронхоскопию осуществляют при перфорации трахеи, бронхиальных свищах, других патологиях. В некоторых случаях для уточнения диагноза и проведения лечебных мероприятий необходима торакоскопия.
- Другие методики. Сцинтиграфия рекомендована для оценки капиллярного кровотока и легочной вентиляции, применяется при ателектазах, пневмонии, обструктивных патологиях. Плевральная пункция позволяет установить характер и количество экссудата при плевритах, гемотораксе и гидротораксе.
Лечение
Помощь на догоспитальном этапе
Пострадавшим с открытыми травмами грудной клетки следует наложить плотную повязку на область раны для трансформации открытого пневмоторакса в закрытый. Переломы ребер нужно фиксировать широкой повязкой из полотенца или простыни, накладываемой на грудную клетку во время выдоха. Для облегчения дыхания пациентов транспортируют в полусидячем положении.
Больным с повреждениями лица осуществляют остановку кровотечения. К пораженной зоне прикладывают холод. Если человек находится в сознании, его перевозят, немного наклонив голову вперед, чтобы избежать попадания крови в дыхательные пути. При нарушениях сознания транспортировку рекомендуется проводить в положении лежа на боку. Вправлять отломки категорически запрещается.
Консервативная терапия
Воздух из жировой клетчатки рассасывается самостоятельно, поэтому непосредственно подкожная эмфизема не нуждается в лечении. Терапевтические мероприятия направлены на устранение причины патологии и облегчение состояния больного. Пациентам с травмами ОГК при поступлении проводят обезболивание переломов или вагосимпатическую блокаду. По показаниям осуществляют плевральную пункцию для удаления воздуха или жидкости. Назначают следующие лекарственные препараты:
- Обезболивающие. Анальгин, кеторол и аналоги применяют перорально или парентерально при выраженном болевом синдроме. При интенсивных болях возможно внутримышечное введение наркотических анальгетиков.
- Глюкокортикостероиды. Дексаметазон или преднизолон в таблетках используют для предупреждения развития или уменьшения выраженности воспалительного процесса. Больным с баротравмой медикаменты рекомендованы для устранения ларингоспазма.
- Антибиотики. Препараты необходимы при всех открытых повреждениях, а также при развитии воспалительных и гнойных осложнений. Больным с травмами в первые дни лекарства могут назначаться в профилактических целях.
- Противокашлевые, отхаркивающие. Показаны для уменьшения болей, вызываемых кашлем, облегчения отхождения мокроты, обеспечения полноценного дренирования бронхиального дерева.
Обязательной частью терапии травм и заболеваний ОГК является лечебная физкультура, позволяющая быстро восстановить нормальную работу бронхов и альвеол. Упражнения выполняют с первых дней после поступления. Программу составляют с учетом состояния пациента и выраженности болевого синдрома. Дыхательную гимнастику дополняют массажем грудной клетки.
Послеоперационные осложнения обработки плевральных сращений. Послеоперационная эмфизема
Ранения сосудов при обработке плевральных сращений. Образование дыма при пережигании плевральных сращений
Что касается ранения сосудов, вблизи которых могут располагаться сращения (а. и v. subclavia, a. anonyma), то кровотечения в этих случаях являются, безусловно, смертельными, так как остановить кровотечение из таких сосудов совершенно невозможна. У Гюльбринга был случай ранения подключичной артерии со смертельным исходом, наступившим в течение нескольких минут.
Кробер описывает случай ранения подключичной вены также со смертельным исходом. В случае Куло при пережигании сращения, отходящего от средостения, возникло тяжелое кровотечение, закончившееся благополучно. Ранение крупных сосудов возможно тогда, когда сращения располагаются в непосредственной близости к этим сосудам, прикрепляясь над или под ними или непосредственно к стенке самого сосуда.
Все сказанное свидетельствует о том, что при оперировании сращений, расположенных в верхушке, требуется чрезвычайная осторожность и тщательная ориентировка. Прежде чем приступать к пережиганию верхушечных сращений, необходимо точно определить их отношение к большим сосудам. Если для врача, имеющего достаточный опыт, правильная ориентировка в торакоскопическои картине не представляет больших затруднений, то у начинающих нам нередко приходилось отмечать ошибки при торакоскопическои диагностике, когда подключичная артерия принималась за круглый тяж.
Значительное кровотечение может возникнуть при ранении межреберных сосудов, причем это ранение происходит или при введении троакара в межреберное пространство, или при неосторожном манипулировании каутером, особенно если он направлен не перпендикулярно сращению, а под углом. В этих случаях раскаленный или холодный каутер может проникнуть в межреберье и ранить сосуд.
При тяжелом кровотечении из межреберных сосудов следует резецировать соответствующее ребро и перевязать кровоточащий сосуд. Каутер при пережигании следует направлять перпендикулярно сращению, вообще же каутер должен выдвигаться из футляра только тогда, когда он подведен непосредственно к сращению.
Образование дыма при пережигании сращений в большинстве случаев бывает незначительными нисколько не мешает продолжению операции. Значительное образование дыма наблюдается главным образом тогда, когда на петлю каутера попадает кровь. В этих случаях приходится извлечь каутер, прокалить его и провентилировать плевральную полость, так как образовавшийся дым очень мешает продолжению операции.
Из других осложнений во время операции следует отметить развитие одышки. Обычно это бывает при наличии значительного смещения средостения, а также при двустороннем пневмотораксе, когда на противоположной стороне имеется значительных размеров пузырь. Если во время операции у больного появляется сильная одышка, следует прибегнуть к вдыханию кислорода, что обычно дает возможность закончить операцию.
В некоторых случаях операцию из-за одышки приходится прекращать. Если удается пережечь все сращения, следует тут же, на операционном столе, отсосать избыток воздуха из плевральной полости во избежание развития последующей тяжелой одышки. Особенно это относится к двусторонним пневмотораксам.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Из послеоперационных осложнений прежде всего нужно отметить развитие подкожной эмфиземы. По нашим наблюдениям, подкожная эмфизема развивается в большей или меньшей степени после каждой торакоскопии. В некоторых случаях эти эмфиземы настолько незначительны, что протекают совершенно незаметно для больного и рассасываются в течение 3 — 4 дней. Эмфиземы средней степени встречаются в 10 — 15% всех торакоскопии. Они развиваются вблизи операционного поля, распространяются на шею и нижнюю часть грудной клетки.
Жалобы больных сводятся к небольшим болезненным ощущениям и болям при глотании, когда эмфизема значительно распространяется на шею. Подобные эмфиземы проходят совершенно бесследно в течение 6—8 дней. Обширные эмфиземы встречаются сравнительно редко. Они могут достигать очень больших размеров, распространяясь на шею, живот, мошонку и нижние конечности. Такие эмфиземы, как правило, сопровождаются в первые дни высокой температурой и довольно тягостными ощущениями для больных.
Однако даже самые обширные эмфиземы рассасываются совершенно бесследно в течение 10—12 дней без каких бы то ни было вмешательств. В литературе описаны случаи более тяжелых эмфизем. Так, приводится случай тяжелой медиастинальной эмфиземы с угрожающим состоянием больного в течение половины дня. Описан также случай подкожной эмфиземы исключительных размеров, развившейся после торакокаустики.
После пережигания, протекшего без всяких осложнений, при первом поддувании 700 см3 воздуха возникла подкожная эмфизема и наступило полное развертывание легкого. В дальнейшем после каждого поддувания воздух исчезал из плевральной полости, легкое полностью распускалось и эмфизема распространялась все дальше, в конце концов достигнув огромных размеров. Наркотики и давящая повязка не оказали никакого действия, ввиду чего спустя 5 дней после операции авторы предприняли зашивание костальной плевры вместе с межреберной мускулатурой; после этого эмфизема стала уменьшаться, дальнейшие поддувания уже не вызывали ее нарастания.
Конечно, описанный случай является исключительно редким, а, как правило, подкожная эмфизема, развивающаяся после торакоскопии, представляет собой неопасное осложнение. Однако в каждом случае должны быть приняты все меры для предупреждения его развития.
В чем же заключаются причины развития эмфиземы после торакоскопии? Троакары, вводимые в плевральную полость, имеют в диаметре от 6 до 8 мм и, следовательно, создают в мягких тканях и в костальной плевре довольно широкое отверстие; последнее, несмотря на всю эластичность тканей, не спадается сразу настолько, чтобы препятствовать выхождению воздуха из плевральной полости. Осмотр с помощью торакоскопа отверстия в костальной плевре после извлечения троакара обнаруживает зияющую рану с рваными краями.
Таким образом, в первые часы, а может быть, и дни после операции создаются условия для выхождения воздуха из плевральной полости, и поэтому не удивительно, что каждый раз после торакоскопии развивается хотя бы незначительная эмфизема.
Тактика при подкожной эмфиземе после торакоскопии. Пневмоплеврит при торакокаустики
Чтобы предупредить развитие больших эмфизем, следует после операции наложить давящую повязку и заставить больного лежать первые сутки на больном боку; при лежании на здоровой стороне надо класть подушечку с песком на оперированную сторону. Надо предупреждать больных, что кашлевые движения способствуют развитию эмфиземы, и рекомендовать им по возможности сдерживать кашель.
Следует достаточно широко пользоваться наркотиками, особенно в первые сутки. Нам приходилось видеть случаи обширных эмфизем, причиной которых был упорный кашель. Очень большую и внезапно развившуюся эмфизему нам пришлось наблюдать у одной больной, которая через полчаса после операции несколько раз чихнула.
Мы установили также несомненную связь между величиной пузыря в плевральной полости и частотой возникновения эмфиземы: чем больше пузырь, тем больше возможностей для развития обширной эмфиземы. Ввиду этого мы в таких случаях удаляем на операционном столе 500 — 600 см3 воздуха из плевральной полости. Главная опасность при развитии обширных эмфизем заключается в том, что легко может произойти соприкосновение легкого с грудной стенкой и исчезновение пневмоторакса.
Если вообще после каустики следует очень тщательно следить за состоянием воздушного пузыря в плевральной полости, подвергая больного частым рентгенологическим исследованиям (первую рентгеноскопию мы, как правило, делаем на второй день после операции), то особенно это относится к тем больным, у которых имелась большая эмфизема. Несоблюдение этого правила и несвоевременное поддувание могут быть причиной исчезновения пневмоторакса с последующей облитерацией плевральной полости.
Следует еще упомянуть о так называемых повторных подкожных эмфиземах, которые развиваются через 8 — 10 дней после полного рассасывания первичной послеоперационной эмфиземы. Мы наблюдали два таких случая: в одном случае причиной быстро развившейся эмфиземы послужило резкое движение больного, поднявшего руку на оперированной стороне. В другом случае эмфизему вызвал внезапный приступ кашля.
В обоих случаях, особенно во втором, эмфизема достигла значительных размеров и сопровождалась температурой до 38,5°. Эти случаи говорят о том, что даже через 8 — 10 дней отверстия в плевре не закрываются настолько, чтобы препятствовать выхождению воздуха из плевральной полости, а это диктует нам необходимость применять в течение некоторого времени профилактические меры в виде давящей повязки.
Наиболее серьезным осложнением после торакокаустики является пневмоплеврит. Мы различаем в первую очередь плевриты кратковременные, ограничивающиеся обычно только синусом и рассасывающиеся в течение 8— 12 дней. Такие плевриты наблюдаются в 50—60% всех случаев. Обычно они протекают без всякой температурной реакции и обнаруживаются только при рентгенологическом исследовании. Причиной этих плевритов нужно считать раздражение плевры во время вмешательства.
Сюда относятся небольшие кровотечения из межреберий при прохождении троакара, влияние тепла из раскаленного каутера и т. д. Что касается наличия дыма как одной из причин пневмоплевритов, на что указывают Диль и Кремер, то мы такой связи на нашем материале установить не могли. Маурер совершенно отрицает значение дыма для возникновения последующих пневмоплевритов. Кроме того, образование дыма наблюдается сравнительно редко, гораздо реже, чем развитие плевритов.
Нам удалось установить несомненную связь между длительностью операций и развитием последующих плевритов: несомненно, что большое количество тепла, излучаемого каутером во время длительной операции, вызывает гиперемию плевры с последующей экссудацией. Конечно, очень большую роль в образовании послеоперационных экссудатов играет состояние плевры в то время, когда производится операция: если во время торакоскопии мы обнаруживаем резко гиперемированные участки плевры, то с большой долей вероятности можем предполагать образование экссудата в послеоперационном периоде; наоборот, при утолщенной бледной плевре образование экссудата менее вероятно.
Все сказанное относится к небольшим синусным плевритам, не имеющим большого значения и не оказывающим какого-либо неблагоприятного влияния на дальнейшее течение пневмоторакса.
Буллезная эмфизема легкого ( Альвеолярная киста , Буллезная болезнь , Буллезное легкое , Ложная киста , Синдром исчезающего легкого )
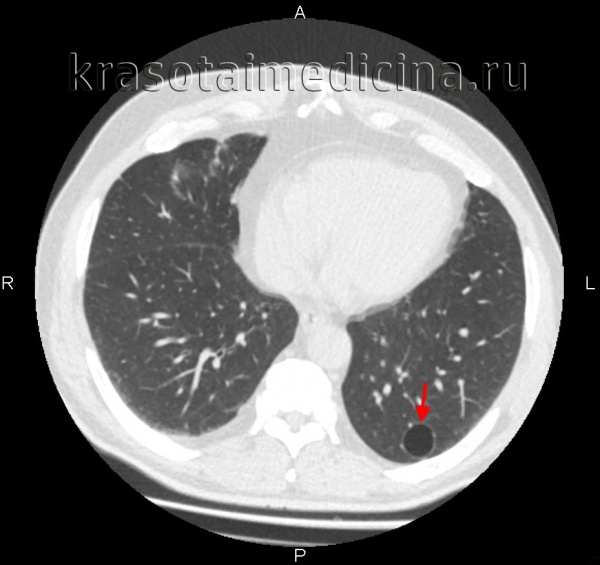
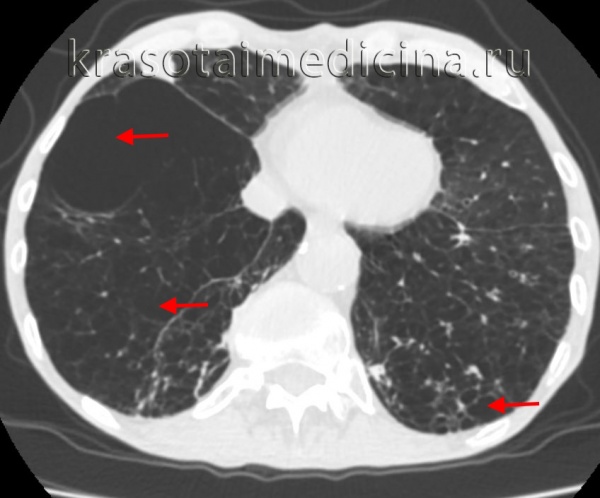
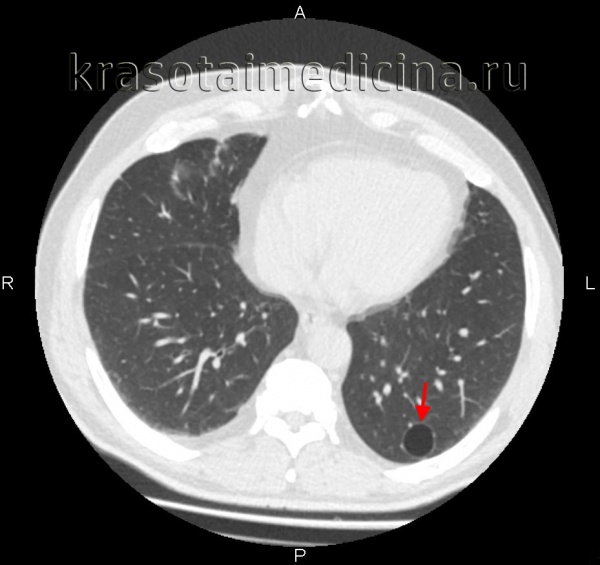
Буллезная эмфизема легкого – это локальные изменения легочной ткани, характеризующиеся деструкцией альвеолярных перегородок и формированием воздушных кист диаметром более 1 см (булл). При неосложненном течении буллезной эмфиземы легких симптомы могут отсутствовать вплоть до возникновения спонтанного пневмоторакса. Диагностическое подтверждение буллезной эмфиземы легких достигается с помощью рентгенографии, КТ высокого разрешения, сцинтиграфии, торакоскопии. При бессимптомной форме возможно динамическое наблюдение; в случае прогрессирующего или осложненного течения буллезной болезни легких проводится хирургическое лечение (буллэктомия, сегментэктомия, лобэктомия).
МКБ-10
Общие сведения
Буллезная эмфизема легкого – ограниченная эмфизема, морфологическую основу которой составляют воздушные полости (буллы) в паренхиме легкого. В зарубежной пульмонологии принято различать блебы (англ. «blebs» - пузыри) - воздушные полости размером менее 1 см, расположенные в интерстиции и субплеврально, и буллы - воздушные образования диаметром более 1 см, стенки которых выстланы альвеолярным эпителием. Точная распространенность буллезной эмфиземы легкого не определена, однако известно, что данное заболевание служит причиной спонтанного пневмоторакса в 70–80% случаев. В литературе буллезную эмфизему легких можно встретить под названиями «буллезная болезнь», «буллезное легкое», «ложная/альвеолярная киста», «синдром исчезающего легкого» и др.
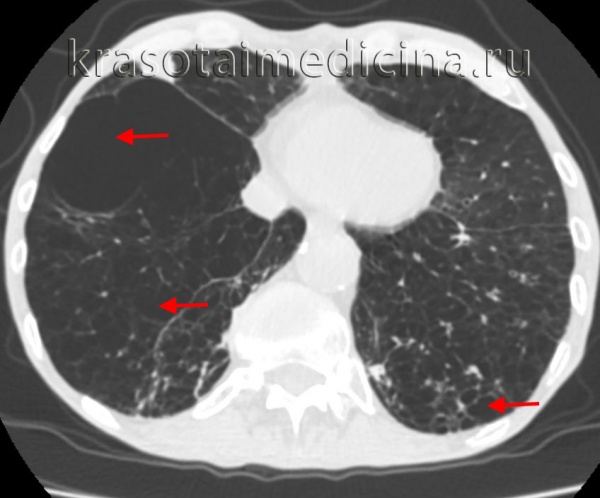
Причины
На сегодняшний день существует ряд теорий, объясняющих генез буллезной болезни (механическая, сосудистая, инфекционная, обструктивная, генетическая, ферментативная). Приверженцы механической теории высказывают предположение, что горизонтальное расположение I-II ребер у части людей приводит к травматизации верхушки легкого, вызывая развитие апикальной буллезной эмфиземы. Также существует мнение, что буллы являются следствием легочной ишемии, т. е. в развитии буллезной болезни участвует сосудистый компонент.
Инфекционная теория связывает происхождение буллезной эмфиземы легких с неспецифическими воспалительными процессами, главным образом, вирусными инфекциями дыхательных путей. В этом случае локальные буллезные изменения являются прямым следствием обструктивного бронхиолита, сопровождающегося перерастяжением участков легкого. Данная концепция подтверждается тем, что часто рецидивы спонтанного пневмоторакса случаются в периоды эпидемий гриппа и аденовирусной инфекции.
Возможно возникновение локальной буллезной эмфиземы в области верхушки легкого после перенесенного туберкулеза. На основании наблюдений выдвинута теория о генетической обусловленности буллезной эмфиземы легких. Описаны семьи, в которых данное заболевание прослеживалось у представителей нескольких поколений.
Морфологические изменения в легких (буллы) могут иметь либо врожденное, либо приобретенное происхождение. Врожденные буллы формируются при дефиците ингибитора эластазы - a1-антитрипсина, следствием чего является ферментативное разрушение легочной ткани. Высокая вероятность развития буллезной эмфиземы легких отмечается при синдроме Марфана, синдроме Элерса –Данлоса и других формах соединительнотканной дисплазии.
Приобретенные буллы в большинстве случаев развиваются на фоне имеющихся эмфизематозных изменений легких и пневмосклероза. У 90% больных буллезной эмфиземой легких в анамнезе прослеживается длительный стаж курения (10-20 лет при ежедневном выкуривании более 20 сигарет). Доказано, что даже пассивное курение повышает вероятность развития буллезной болезни на 10–43%. Другими известными факторами риска выступают загрязнение воздуха аэрогенными поллютантами, дымовыми газами, летучими химическими соединениями и пр.; частые респираторные заболевания, гиперреактивность бронхов, нарушения иммунного статуса, мужской пол и пр.
Патогенез
Процесс формирования булл проходит две последовательные стадии. На первом этапе бронхообструкция, ограниченные рубцово-склеротические процессы и плевральные сращения создают клапанный механизм, повышающий давление в мелких бронхах и способствующий образованию воздушных пузырей с сохранением межальвеолярных перегородок.
На второй стадии происходит прогрессирующее растяжение воздушных полостей. При дефиците а1-антитрипсина повышается активность нейтрофильной эластазы, вызывающей расщепление эластических волокон и деструкцию альвеолярной ткани. Дальнейшее расширение воздушных полостей а счет механизма коллатерального дыхания ведет к экспираторному коллапсу бронхов. Площадь дыхательной поверхности сокращается, развивается дыхательная недостаточность.
Классификация
По отношению к паренхиме легкого различают буллы трех типов:
- 1 – буллы расположены экстрапаренхиматозно и связаны с легким посредством узкой ножки;
- 2 - буллы расположены на поверхности легкого и связаны с ним широким основанием;
- 3 – буллы расположены интрапаренхиматозно, в толще легочной ткани.
Кроме этого, буллы могут быть солитарными и множественными, одно– и двусторонними, напряженными и ненапряженными. По распространенности в легком дифференцируют локализованную (в пределах 1-2-х сегментов) и генерализованную (с поражением более 2-х сегментов) буллезную эмфизему. В зависимости от размера буллы могут быть мелкими (диаметром до 1 см), средними (1-5 см), крупными (5-10 см) и гигантскими (10-15 см в диаметре). Буллы могут располагаться как в неизмененном легком, так и в легких, пораженных диффузной эмфиземой.
По клиническому течению классифицируют буллезную эмфизему легких:
- бессимптомную (клинические проявления отсутствуют)
- с клиническими проявлениями (одышкой, кашлем, болью в грудной клетке)
- осложненную (рецидивирующим пневмотораксом, гидропневмотораксом, гемопневмотораксом, легочно-плевральным свищом, кровохарканьем, ригидным легким, эмфиземой средостения, хронической дыхательной недостаточностью).
Симптомы
Пациенты с буллезной болезнью легких часто имеют астеническую конституцию, вегето-сосудистые нарушения, искривление позвоночника, деформацию грудной клетки, гипотрофию мышц. Клиническая картина буллезной эмфиземы легких определяется, главным образом, ее осложнениями, поэтому длительный период времени заболевание никак не проявляет себя. Несмотря на то, что буллезно измененные участки легочной ткани не участвуют в газообмене, компенсаторные возможности легких долго остаются на высоком уровне. Если буллы достигают гигантских размеров, они могут сдавливать функционирующие участки легкого, вызывая нарушение функции дыхания. Признаки дыхательной недостаточности могут определяться у больных с множественными, двусторонними буллами, а также буллезной болезнью, протекающей на фоне диффузной эмфиземы легких.
Осложнения
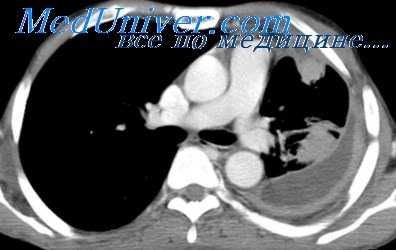
Наиболее частым осложнением буллезной болезни является рецидивирующий пневмоторакс. Механизм его возникновения чаще всего обусловлен повышением внутрилегочного давления в буллах вследствие физического напряжения, поднятия тяжестей, кашля, натуживания. Это приводит к разрыву тонкой стенки воздушной полости с выходом воздуха в плевральную полость и развитием коллапса легкого. Признаками спонтанного пневмоторакса служат резкие боли в грудной клетке с иррадиацией в шею, ключицу, руку; одышка, невозможность сделать глубокий вдох, приступообразный кашель, вынужденное положение. Объективное обследование выявляет тахипноэ, тахикардию, расширение межреберных промежутков, ограничение дыхательных экскурсий. Возможно возникновение подкожной эмфиземы с распространением на лицо, шею, туловище, мошонку.
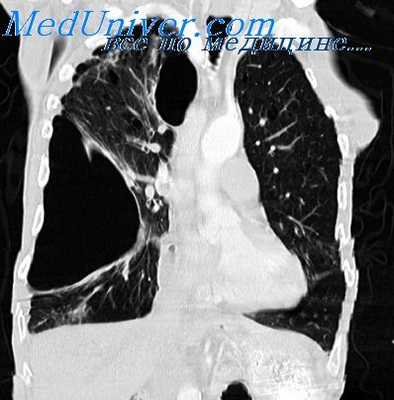
Диагностика буллезной эмфиземы легких основывается на клинических, функциональных и рентгенологических данных. Курация больного осуществляется пульмонологом, а при развитии осложнений – торакальным хирургом. Рентгенография легких не всегда эффективна в выявлении буллезной эмфиземы легких. В то же время, возможности лучевой диагностики существенно расширяет внедрение в практику КТ высокого разрешения. На томограммах буллы определяются как тонкостенные полости с четкими и ровными контурами. При сомнительном диагнозе удостовериться в наличии булл позволяет диагностическая торакоскопия.

Вентиляционно-перфузионная сцинтиграфия легких позволяет оценить соотношение функционирующей и выключенной из вентиляции легочной ткани, что чрезвычайно важно для планирования хирургического вмешательства. С целью определения степени легочной недостаточности исследуется функция внешнего дыхания. Критерием эмфизематозных изменений служит снижение OФВ1, пробы Тиффно и ЖЁЛ; увеличение общего объема легких и ФОЕ (функциональной остаточной емкости).

Лечение буллезной эмфиземы легких
Больные с бессимптомным течением буллезной эмфиземы легких и первым эпизодом спонтанного пневмоторакса подлежат наблюдению. Им рекомендуется избегать физического напряжения, инфекционных заболеваний. Предотвратить прогрессирование буллезной эмфиземы легких позволяют методы физической реабилитации, метаболическая терапия, физиотерапия. При развившемся спонтанном пневмотораксе показано немедленное выполнение плевральной пункции или дренирования плевральной полости с целью расправления легкого.
В случае нарастания признаков дыхательной недостаточности, увеличения размеров полости (при контрольной рентгенографии или КТ легких), возникновения рецидивов пневмоторакса, неэффективности дренирующих процедур для расправления легкого, ставится вопрос об оперативном лечении буллезной эмфиземы. В зависимости от выраженности изменений, локализации и размеров булл их удалении может производиться путем буллэктомии, анатомических резекций. Различные операции по поводу буллезной болезни могут выполняться открытым способом или с использованием видеоэндоскопических технологий (торакоскопическая резекция легкого). С целью предупреждение рецидива спонтанного пневмоторакса может осуществляться плевродез (обработка плевральной полости йодированным тальком, лазерная или диатермокоагуляция) либо плеврэктомия.
Прогноз и профилактика
Без оперативного лечения буллезная болезнь сопровождается рецидивирующами пневмотораксами, что ограничивает бытовую и профессиональную активность пациента. После перенесенного хирургического лечения все проявления заболевания обычно исчезают. Профилактика буллезной болезни в целом аналогична мероприятиям по предупреждению эмфиземы легких. Необходимо безоговорочное исключение курения (в т. ч. воздействия табачного дыма на детей и некурящих людей), контакта с вредными производственными и средовыми факторами, предупреждение респираторных инфекций. Пациентам с диагностированной буллезной эмфиземой легких следует избегать ситуаций, провоцирующий разрыв булл.
1. Хирургическая тактика при осложненной локальной буллезной эмфиземе легких/ Высоцкий А.Г.// Актуальные проблемы современной медицины: Вестник украинской медицинской стоматологической академии. – 2006.
2. Этиология и патогенез буллезной эмфиземы легких/Высоцкий А.Г, Моногарова Н.Е., Пацкань И.И., Ярошенко О.В., Гринцов Г.А.// Актуальные проблемы современной медицины: Вестник украинской медицинской стоматологической академии. – 2007.
3. Буллезная эмфизема легких, осложненная спонтанным пневмотораксом: случай из практики/ Максимова С.М., Самойленко И.Г., Бухтияров Э.В.// Здоровье ребенка. – 2013.
Читайте также:
