Основы анатомии околоушной железы
Добавил пользователь Alex Обновлено: 30.01.2026
Околоушная железа, glandula parotidea, является железой серозного типа. Это самая большая из слюнных желез, имеет неправильную форму. Она pac-положена под кожей кпереди и книзу от ушной раковины, на латеральной поверхности ветви нижней челюсти и заднего края жевательной мышцы. Фасция этой мышцы сращена с капсулой околоушной слюнной железы. Вверху железа почти доходит до скуловой дуги, внизу — до угла нижней челюсти, а сзади — до сосцевидного отростка височной кости и переднего края грудино-ключично-сосцевидной мышцы. В глубине, позади нижней челюсти (в зачелюстной ямке), околоушная железа своей глубокой частью, pars profunda, прилежит к шиловидному отростку и начинающимся от него мышцам: шилоподъязычной, шилоязычной, шилоглоточной. Сквозь железу проходят наружная сонная артерия, занижнечелюстная вена, лицевой и ушно-височный нервы, а в толще ее располагаются глубокие околоушные лимфатические узлы.
Околоушная железа имеет мягкую консистенцию, хорошо выраженную дольчатость. Снаружи железа покрыта соединительной капсулой, пучки волокон которой отходят внутрь органа и отделяют дольки друг от друга. Выводной околоушный проток, ductus parotideus (стенонов проток), выходит из железы у ее переднего края, идет вперед на 1—2 см ниже скуловой дуги по наружной поверхности жевательной мышцы, затем, обогнув передний край этой мышцы, прободает щечную мышцу и открывается в преддверии рта на уровне второго верхнего большого коренного зуба.
По своему строению околоушная железа является сложной альвеолярной железой. На поверхности жевательной мышцы рядом с околоушным протоком часто располагается добавочная околоушная железа, glandula parotis accessoria.
Сосуды и нервы околоушной железы. Артериальная кровь поступает по ветвям околоушной железы из поверхностной височной артерии. Венозная кровь оттекает в занижнечелюстную вену. Лимфатические сосуды железы впадают в поверхностные и глубокие околоушные лимфатические узлы. Иннервация: чувствительная — из ушно-височного нерва, парасимпатиче ская — постганглионарные волокна в составе ушно-височного нерва от ушного узла, симпатическая — из сплетения вокруг наружной сонной артерии и ее ветвей.
2, Поверхностные и глубокие вены верхней конечности, их анатомия, топография, анастомозы.
Поверхностные вены верхней конечности. Дорсальные пястные вены, vv. metacarpales dorsales, и анастомозы между ними образуют на тыльной поверхности пальцев, пясти и запястья тыльную венозную сеть кисти, rete venosum dorsdle mantis. Начало им дает сплетение на пальцах, в котором выделяют ладонные пальцевые вены, vv. digi-tales palmdres. По многочисленным анастомозам, расположенным в основном на боковых краях пальцев, кровь оттекает в тыльную венозную сеть кисти.
Поверхностные вены предплечья, в которые продолжаются вены кисти, образуют сплетение. В нем отчетливо выделяются латеральная и медиальная подкожные вены руки.
Латеральная подкожная вена руки, v. cephalica, начинается от лучевой части венозной сети тыльной поверхности кисти, являясь продолжением первой дорсальной пястной вены, v. metacarpalis dorsalis I. Она принимает многочисленные кожные вены, анастомозирует через промежуточную вену локтя с медиальной подкожной веной руки.
Медиальная подкожная вена руки, v. basilica, является продолжением четвертой дорсальной пястной вены, v. metacarpalis dorsalis IV, принимает промежуточную вену локтя и впадает в одну из плечевых вен.
Промежуточная вена локтя, v. intermedia cubiti, не имеет клапанов, располагается под кожей в передней локтевой области, анастомозирует тоже с глубокими венами. Часто, кроме латеральной и медиальной подкожных вен, на предплечье располагается промежуточная вена предплечья, v. intermedia antebrachii. В передней локтевой области она впадает в промежуточную вену локтя или делится на две ветви, которые самостоятельно впадают в латеральную и медиальную подкожные вены руки.
Глубокие вены верхней конечности. Глубокие (парные) вены ладонной поверхности кисти сопровождают артерии, образуют поверхностную и глубокую венозные дуги.
Ладонные пальцевые вены впадают в поверхностную ладонную венозную дугу, arcus venosus palmaris superficialis, расположенную возле артериальной поверхности ладонной дуги. Парные ладонные пястные вены, vv. metacarpales palmares, направляются к глубокой ладонной венозной дуге, arcus venosus palmaris profundus. Глубокие, а также поверхностная ладонные венозные дуги продолжаются в глубокие вены предплечья — парные локтевые и лучевые вены, vv. ulnares et vv. radiales, которые сопровождают одноименные артерии. Образовавшиеся из глубоких вен предплечья две плечевые вены, vv. brachiales, сливаются в один ствол — в подмышечную вену, v. axillaris. Эта вена переходит в подключичную вену, v. subclavia. Подмышечная вена, как и ее притоки, имеет клапаны; она собирает кровь из поверхностных и глубоких вен верхней конечности. Ее притоки соответствуют ветвям подмышечной артерии. Наиболее значительными притоками подмышечной вены являются латеральная грудная вена, v. thoracica lateralis, в которую впадают грудо-надчревные вены, vv. thoracoepigdstricae, анастомозирующие с нижней надчревной веной — притоком наружной подвздошной вены. Латеральная грудная вена принимает также тонкие вены, которые соединяются с I—VII задними межреберными венами. В грудонадчревные вены впадают венозные сосуды, которые выходят из околососкового венозного сплетения, plexus venosus areolaris, образованного подкожными венами молочной железы.
Основы анатомии околоушной железы
Околоушная железа - наиболее крупная из слюнных желез - располагается в позадичелюстной ямке в подкожном кармане и окружена капсулой из сжатой соединительной ткани. Эта псевдокапсула очень толста, особенно на латеральной стороне околоушной железы. Отек последней вызывает натяжение капсулы и возникновение боли. В нижней части этой соединительнотканной оболочки имеются дефекты, через которые инфекция и опухоль могут распространиться в крыловидно-нёбную ямку и окологлоточное пространство.
а) Границы. Верхняя часть околоушной железы спереди ограничена ветвью нижней челюсти, сзади - наружным слуховым проходом, а сверху - скуловой дугой. Нижняя, или шейная, часть околоушной железы расположена между углом нижней челюсти и сосцевидным отростком. Околоушная железа снизу ограничена передним краем грудино-ключично-сосцевидной мышцы и задним брюшком двубрюшной мышцы.
Клиническое значение. Плеоморфные аденомы, которые могут образоваться в нижней части околоушной железы, формируют колоколообразную опухоль, которая может расти в направлении ротоглотки и лишь незначительная часть которой растет кнаружи.
Проток околоушной железы (стенонов проток) имеет длину, равную примерно 6 см. Он отходит от переднего края околоушной железы, прободает щечную мышцу и открывается на слизистой оболочке щеки. Устье протока слегка возвышается над слизистой оболочкой и при воспалении отекает и краснеет. Оно располагается напротив 2-го моляра.
Лицевой нерв выходит в области основания черепа через шилососцевидное отверстие и проникает в паренхиму околоушной железы в виде короткого ствола длиной 0,7-1,5 см, делящегося на две или три ветви. Последние, в свою очередь, также делятся ближе к периферии железы на терминальные ветви - височную, лобную, скуловую, щечную и шейные. Скуловая и щечные ветви образуют многочисленные анастомозы. Лобная и краевая ветви к нижней губе анастомозов не образуют.
Лицевой нерв иннервирует все мимические и подкожную мышцы. Медиальнее лицевого нерва, точнее образуемой им большой гусиной лапки, расположены ветви наружной сонной артерии - поперечная артерия лица, верхнечелюстная артерия и задняя ушная артерия, которые снабжают кровью околоушную железу. Венозная кровь из околоушной железы оттекает во внутреннюю яремную вену.
P.S. Наиболее безопасным местом для обнажения лицевого нерва при выполнении консервативной паротидэктомии, например по поводу плеоморфной аденомы, является его ствол.
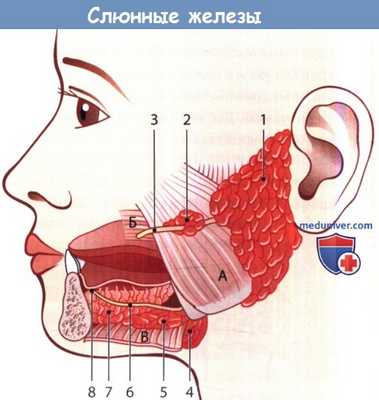
Основные слюнные железы.
Околоушная железа (1) с небольшой добавочной железой (2) и стенонов проток (3).
Поднижнечелюстная железа (4) с крючковидным отростком (5) и поднижнечелюстным (вартоновым) протоком (6).
Подъязычная железа (7) с подъязычным сосочком (8).
А - жевательная мышца; Б - щечная мышца; В - челюстно-подъязычная мышца.
б) Отток лимфы. В толще околоушной железы и вокруг нее имеется несколько лимфатических узлов, из которых лимфа оттекает дальше в поднижнечелюстные лимфатические узлы или непосредственно в глубокие шейные лимфатические узлы. Первым эшелоном регионарных лимфатических узлов являются лимфатические узлы, расположенные в ткани околоушной железы. Эта особенность имеет важное значение у больных с онкологической патологией околоушной железы.
в) Вегетативная регуляция секреторной функции околоушной железы. Преганглионарные волокна берут начало в нижнем слюноотделительном ядре. Они проходят в составе языкоглоточного нерва через яремное отверстие и на уровне нижнего узла соединяются с барабанным сплетением среднего уха. Из этого сплетения образуется малый поверхностный каменистый нерв. Далее преганглионарные волокна в составе этого нерва достигают ушного узла и образуют в нем синапсы.
Постганглионарные (парасимпатические) волокна выходят из ушного узла и в составе ушно-височного нерва входят в околоушную железу.
Симпатические волокна происходят из сонного сплетения и регулируют кровоток в околоушной железе, вызывая вазоконстрикцию. На слюнообразование они влияют в меньшей степени.
Учебное видео анатомии, топографии слюнных желез и их выводных протоков
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Хирургическая анатомия околоушной слюнной железы
Как уже упоминалось, чаще всего опухоли располагаются в поверхностной доле околоушной слюнной железы, далее следует поднижнечелюстная слюнная железа и, затем, подъязычная и малые слюнные железы. Поскольку оптимальным методом лечения доброкачественных новообразований слюнных желез по-прежнему является хирургическое удаление, понимание анатомии слюнных желез необходимо для того, чтобы избежать осложнений.
Слюнные железы начинают формироваться на 6-9 неделе внутриутробной жизни. Крупные слюнные железы происходят из эктодермы, малые слюнные железы могут происходить как из эктодермы, так и из эндодермы. Поскольку капсула вокруг поднижнечелюстной слюнной железы образуется раньше, чем вокруг околоушной, в толщу последней иногда мигрируют лимфатические узлы. Этим объясняется тот факт, что в околоушной слюнной железе, в отличие от поднижнечелюстной, могут возникать лимфогенные метастазы.
Экскреторная единица любой слюнной железы состоит из ацинуса и протока. По характеру выделяемого секрета ацинусы делятся на серозные, слизистые и смешанные. Из ацинусов секрет поступает сначала во вставочные протоки, затем в исчерченные и, наконец, в экскреторные. Вокруг ацинусов и вставочных протоков располагаются миоэпителиальные клетки, которые способствуют прохождению слюны по протокам.
Околоушная слюнная железа секретирует преимущественно серозный секрет, подъязычная и малые слюнные железы — муцинозный, поднижнечелюстная железа — смешанный.
Хотя фактически околоушная железа представлена лишь одной долей, но с хирургической точки зрения в ней выделяют поверхностную долю, расположенную латеральнее лицевого нерва, и глубокую долю, расположенную медиальнее лицевого нерва. Парасимпатическую иннервацию железы обеспечивают преганглионарные волокна, берущие свое начало от нижнего слюноотделительного ядра, которые затем в составе языкоглоточного нерва (ЧН IX) выходят из полости черепа через яремное отверстие.
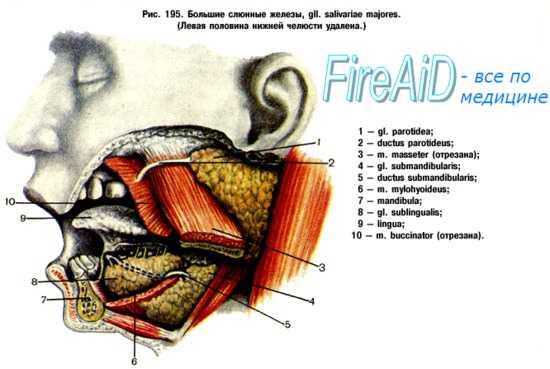
(а) Крупные слюнные железы.
(б) Анатомия поднижнечелюстного треугольника. Показаны взаимоотношения поднижнечелюстной слюнной железы с важными сосудами и нервами.
Подъязычный нерв проходит ниже и глубже от железы, лицевые артерия и вена выше и глубже.
После выхода из полости черепа преганглионарные волокна отделяются от языкоглоточного нерва, формируют барабанный нерв и опять входят в полость через нижний барабанный каналец. В полости среднего уха они проходят над мысом улитки, и затем покидают височную кость как малый каменистый нерв. Малый каменистый нерв покидает полость черепа через круглое отверстие, где затем его преганглионарные волокна образуют синапсы с ушным ганглием. Постганглионарные волокна в составе ушно-височного нерва иннервируют околоушную слюнную железу.
Выводной проток околоушной железы носит название протока Стенсена. Он проходит в горизонтальной плоскости примерно на 1 см ниже скуловой кости, часто в непосредственной близости от щечной ветви лицевого нерва. Кпереди от жевательной мышцы проток прободает щечную мышцу и открывается в полость рта на уровне второго верхнего моляра. Артериальное кровоснабжение железа получает из системы наружной сонной артерии, венозный отток осуществляется в заднюю лицевую вену. Как уже говорилось выше, в толще околоушной железы находятся лимфатические узлы, лимфотток от которых происходит в лимфоузлы яремной цепи.
Околоушная железа находится внутри так называемого околоушного пространства в форме клина, ограниченного сверху скуловой костью; спереди жевательной мышцей, латеральной крыловидной мышцей и ветвью нижней челюсти; снизу грудинно-ключично-сосцевидной мышцей и задним брюшком двубрюшной мышцы. Глубокая доля лежит латеральнее окологлоточного пространства, шиловидного отростка, шилонижнечелюстной связки и сонного влагалища. Железа окутана околоушной фасцией, которая отделяет ее скуловой кости.
В околоушном пространстве расположены лицевой, ушно-височный и большой ушной нервы; поверхностная височная и задняя лицевая вены; наружная сонная, поверхностная височная и внутренняя верхнечелюстная артерии.
После выхода из шилососцевидного отверстия лицевой нерв (ЧН VII) идет кпереди и входит в околоушную слюнную железу. До входа в толщу железы он отдает ветви к задней ушной мышце, заднему брюшку двубрюшной мышцы и шилоподъязычной мышце. Сразу после входа в железу нерв разделяется на две основные ветви: верхнюю и нижнюю (гусиная лапка). Как правило, верхняя ветвь разделяется на височный и скуловой нервы, а нижняя на щечный, краевой нижнечелюстной и щечный нервы. Знание данных анатомических особенностей необходимо для того, чтобы не повредить нерв во время операций на околоушной слюнной железе.
Анатомия лицевого нерва после его выхода из шилососцевидного отверстия.
В паренхиме околоушной слюнной железы нерв разделяется на несколько ветвей.
Обратите внимание, что стенонов проток идет вместе со щечной ветвью нерва.
Введение в лучевую диагностику пространства околоушной железы: лучевая анатомия, методы исследования
а) Общие сведения о пространстве околоушной железы. Пространство околоушной железы (ПОУ) расположено в латеральной части надподъязычной области шеи, кпереди от наружного слухового прохода, возле щеки. Большую часть этого пространства занимает околоушная слюнная железа, здесь также находятся и другие важнейшие анатомические структуры, такие как лицевой нерв (ЧН VII), ветви наружной сонной артерии, околоушные лимфатические узлы.
Традиционно пространство околоушной железы подразделялось на поверхностный и глубокий отделы. Истинной границей между ними служит лицевой нерв, но визуализировать его при помощи методов лучевой диагностики невозможно, поэтому в качестве рентгенологической альтернативы была выбрана линия, проведенная между шилососцевидным отверстием и латеральным краем занижнечелюстной вены.
Глубокий отдел пространства околоушной железы расположен кпереди от шиловидного отростка и латеральнее от жировой клетчатки окологлоточного пространства. Чтобы подчеркнуть близость расположения эти двух пространств, раньше эту часть околоушного пространства называли «прешиловидным отделом окологлоточного пространства». Иногда это устаревшее название помогает нам определить место происхождения объемного образования окологлоточного пространства: новообразование, которое возникает кпереди от шиловидного отростка и смещает окологлоточное пространство в медиальную сторону, происходит из пространства околоушной железы.
При обследовании больного с объемным образованием пространства околоушной железы, следует обращать внимание на края (доброкачественный или злокачественный рост), строение (однокамерное или многокамерное), структуру (однородная или неоднородная). Также необходимо очень тщательно оценивать состояние лицевого нерва.
Основной целью исследования при обследовании больного с объемным образованием околоушной железы будет не постановка точного диагноза (очень часто сделать это очень сложно), а определение дальнейших этапов обследования и лечения. Например, имеет ли смысл выполнить тонкоигольную биопсию? Показано ли пациенту хирургическое удаление образования с шейной лимфодиссекцией?
При воспалении околоушной железы следует обращать внимание на наличие конкрементов, состояние протока железы и количество вовлеченных желез.
Схема аксиальной плоскости, показаны мягкие ткани надподъязычной области шеи. На рисунке показаны взаимоотношения пространства околоушной железы (зеленый цвет) с соседними кпетчаточными пространствами шеи (справа). Жевательное пространство расположено спереди, окологлоточное пространство - с медиальной стороны, сонное пространство - сзади и медиальнее. В левой части рисунка изображен поверхностный листок глубокой фасции шеи (желтый цвет), который окружает жевательное пространство и пространство околоушной железы. Схема аксиальной плоскости, срез на уровне тела первого шейного позвонка. Показано содержимое пространства околоушной железы. В толще железы проходит лицевой нерв (визуализация при помощи лучевых методов невозможна), который выходит сразу медиальнее от верхушки сосцевидного отростка и следует к участку, расположенному сразу латеральнее от занижнечелюстной вены. В поверхностной части железы (расположенной кнаружи от лицевого нерва) имеются только лимфатические узлы и ткань самой железы. В пределах глубокой части также находятся медиальный участок наружной сонной артерии и занижнечелюстная вена. Окологлоточное пространство находится медиальнее от глубокой части околоушной слюнной железы.
б) Методы лучевой диагностики. Для обследования больных с поражением пространства околоушной железы может использоваться и КТ с контрастированием, и МРТ. Выбор часто зависит от предпочтений данного лечебного учреждения.
При подозрении на воспалительную природу заболевания предпочтительнее выполнение КТ, поскольку с ее помощью возможно визуализировать даже небольшие конкременты. Перед выполнением КТ с контрастированием сначала можно выполнить КТ околоушной железы без контраста, поскольку так можно обнаружить небольшие кальцифи-каты, которые после введения контраста легко спутать с кровеносными сосудами, способными накапливать контрастное вещество. После этого выполняется КТ с контрастированием, область исследования - от основания черепа сверху до ключиц снизу.
Голову пациента нужно уложить так, чтобы артефакты от пломбировочного материала не помешали визуализации протока околоушной железы (проток Стен-сена). К сожалению, место выхода выводного протока расположено возле второго верхнего моляра, поэтому оценка его состояния часто затруднена из-за артефактов. Для того, чтобы избежать этого, при выполнении исследования пациент должен находиться с открытым ртом.
При параличе лицевого нерва лучше выполнить МРТ, поскольку она позволяет точнее оценить наличие периневральной опухолевой инвазии. При помощи МРТ также возможно выполнение сиалографии, в ходе которой на Т2ВИ можно оценить состояние протоков околоушных желез, например, при синдроме Шегрена.
Раньше основой лучевой диагностики заболеваний околоушной железы являлась сиалография с введением в проток контрастного вещества через катетер. Сейчас, с появлением МР-сиалографии и сиалоэндоскопии, этот метод исследования практически не используется.
в) Лучевая анатомия. Пространство околоушной железы целиком расположено в надподъязычной области шеи. Оно контактирует с медиальной частью окологлоточного пространства (ОГП), передней частью жевательного пространства (ЖП), заднемедиальной частью сонного пространства. Снизу хвост околоушной слюнной железы продолжается в заднее поднижнечелюстное пространство. Сверху пространство околоушной железы граничите нижней стенкой наружного слухового прохода и верхушкой сосцевидного отростка.
Пространство околоушной железы окутывает поверхностный листок глубокой фасции шеи. Фасция окружает поверхностную и глубокую части околоушной слюнной железы. Размер поверхностной части в два раза больше размера глубокой части. Иногда встречается непостоянная добавочная часть, которая расположена кнаружи от жевательной мышцы и имеется у 20% пациентов.
Проток околоушной железы выходит из передней части пространства околоушной железы и проходит вдоль жевательной мышцы. Затем он дугой огибает щечное пространство и проходит через щечную мышцу на уровне второго моляра. В норме проток очень мал, и часто его невозможно увидеть на срезах.
В центре пространства проходит лицевой нерв. И хотя его не всегда можно визуализировать при помощи методов лучевой диагностики, его путь лежит вдоль линии, идущей отшилососцевидного отверстия до латерального края занижнечелюстной вены. В толще околоушной железы лицевой нерв распадается на пять ветвей, которые ориентированы в сагиттальной плоскости: височную, скуловую, щечную, краевую и шейную.
Сразу позади ветви нижней челюсти в пространстве околоушной железы лежат два сосуда. Меньший из них-наружная сонная артерия. Латеральнее от нее проходит более крупная занижнечелюстная вена.
Поскольку в ходе своего развития околоушная железа подвергается процессу поздней инкапсуляции, в паренхиме железы имеются зрелые лимфатические узлы. Это отличает околоушную железу от других слюнных желез и делает дифференциальную диагностику ее заболеваний более сложной (необходимо исключать метастазы, лимфомы, доброкачественное лимфоэпителиальное поражение при ВИЧ, опухоль Вартина). Околоушные лимфоузлы являются лимфоузлами первого порядка для злокачественных опухолей волосистой части кожи головы, наружного слухового прохода и глубоких тканей лица. В каждой железе имеется примерно по 20 лимфоузлов.
С возрастом околоушные железы подвергаются жировому перерождению. В детском возрасте при КТ плотность желез равняется плотности жевательных мышц. С возрастом вследствие нормальной жировой дегенерации плотность желез постепенно снижается.
(Слева) МРТ высокого разрешения, Т2ВИ в аксиальной проекции. Показана околоушная часть лицевого нерва В, которая разделяет железу на поверхностную и внутреннюю части. Занижнечелюстная вена расположена сразу медиальнее лицевого нерва. Медиальнее от глубокой части железы находится жировая клетчатка окологлоточного пространства.
(Справа) МРТ высокого разрешения, Т2ВИ в аксиальной проекции. Визуализируются проток железы ша и его ветви. Проток расположен кнаружи от жевательной мышцы. Он следует вперед и в медиальном направлении, после чего проходит через щечную мышцу. (Слева) Схема околоушной железы, сагиттальная проекция. Показан лицевой нерв, выходящий из височной кости через шилососцевидное отверстие и разделяющийся на пять ветвей. Плоскостью, в которой проходит лицевой нерв, околоушная железа делится на поверхностную и глубокую части. Также обратит внимание на проток околоушной железы.
(Справа) Злокачественная опухоль околоушной железы, сагиттальная проекция. Показано периневральное распространение опухоли по волокнам лицевого нерва до шилососцевидного отверстия и затем по его сосцевидной части до области заднего колена. (Слева) Схема аксиальной плоскости, показана опухоль околоушной железы с четкими контурами. Новообразование преимущественно расположено в поверхностной части железы, но его небольшая доля пересекает лицевой нерв. Если тонкоигольная биопсия подтвердит диагноз доброкачественной смешанной опухоли, ее все еще возможно будет удалить посредством поверхностной паротидэктомии.
(Справа) Схема аксиальной плоскости, новообразование глубокой доли околоушной железы, которое смещает жировую клетчатку окологлоточного пространства в медиальную сторону. Обратите внимание на расширение шилонижнечелюстного туннеля. Для удаления опухоли потребуется тотальная паротидэктомия.
г) Клинические аспекты. 80% опухолей околоушной железы являются доброкачественными. К сожалению, в большинстве случаев поставить диагноз только на основе данных методов лучевой диагностики невозможно. Поэтому окончательный диагноз может быть установлен после биопсии или хирургического удаления опухоли. Некоторые доброкачественные новообразования (например, доброкачественную смешанную опухоль) следует удалять по трем основным причинам: возможность малигнизации, косметический дефект и сдавливание окружающих тканей.
Большая часть новообразований околоушной слюнной железы приходится на доброкачественную смешанную опухоль. Несмотря на свою доброкачественную природу, она может малигнизироваться. Поэтому, все доброкачественные смешанные опухоли подлежат хирургическому удалению. Также доброкачественная смешанная опухоль имеет высокий риск локального рецидива, поэтому для того, чтобы предупредить «рассеивание» клеток опухоли, обычно выполняется поверхностная или тотальная паротидэктомия.
Основной целью обследования является определение дальнейших этапов диагностического процесса.
• При обнаружении однородного образования пространства околоушной железы, чаще всего выполняется тонкоигольная аспирационная или открытая биопсия; ее цель - определить объем хирургической операции. При злокачественных опухолях обычно необходима более широкая резекция ± шейная лимфодиссекция, а все этапы операции должны выполняться одномоментно. Если образование возможно пропальпировать, биопсия выполняется без какого-либо контроля. Биопсию поверхностных образований лучше проводить с УЗ-контролем, а глубоких - с КТ-контролем.
• Если данные лучевой диагностики явно свидетельствуют в пользу злокачественной опухоли, резекция и шейная лимфодиссекция могут выполняться даже до окончательного цитологического диагноза; в таких случаях обычно исследуют замороженные срезы.
Новейшие технологии визуализации, например динамическая КТ, динамическая МРТ или количественный анализ измеряемого коэффициента диффузии позволяют повысить диагностическую точность.
Паралич лицевого нерва, возникший на фоне новообразования пространства околоушной железы, говорит в пользу злокачественной природы опухоли. Основные цели визуализации в таком случае будут заключаться в определении того, поражена ли глубокая часть железы, имеется ли периневральное распространение опухоли, поражены ли метастазами лимфатические узлы. В подобных ситуациях рекомендуется выполнение МРТ, поскольку она более чувствительна в диагностике периневрального распространения.
Опухоли не только могут распространяться по волокнам лицевого нерва до шилососцевидного отверстия, но также поражать ушно-височную ветвь тройничного нерва. Этот нерв проходит через околоушную железу, по задней поверхности ветви нижней челюсти, а затем соединяется с основным стволом нижнечелюстного нерва, который проходит в жевательном пространстве ниже овального отверстия.
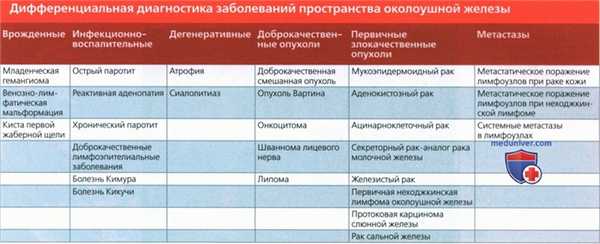
д) Подходы к лучевой диагностике заболеваний пространства околоушной железы. В случае небольшого образования, полностью или частично окруженного тканью железы, ответить на вопрос «Какие лучевые признаки характерны для данного образования пространства околоушной железы?» не так сложно. В случае же крупной опухоли глубокой доли околоушной железы определить место происхождения образования может быть достаточно сложно.
Но в большинстве случаев жировая клетчатка окологлоточного пространства будет смещаться в медиальную сторону, а крыловидные мышцы жевательного пространства - кпереди. Также опухоль глубокой части околоушной железы может приводить к расширению шилонижнечелюстного тоннеля.
Основной фактор, который следует учитывать при дифференциальной диагностике новообразований околоушной железы - множественность. Одиночные образования нужно отличать от односторонних многокамерных и от двусторонних образований.
• При наличии множественных двусторонних образований список заболеваний для дифференциального диагноза будет особым: необходимо исключить синдром Шегрена, доброкачественное лимфоэпителиальное поражение при ВИЧ, опухоль Вартина, неходжкинскую лимфому, системные метастазы. При многодольчатых односторонних опухолях в первую очередь стоит думать о первичной лимфоме околоушных лимфоузлов или метастатическом поражении регионарных лимфоузлов, диагноз доброкачественной смешанной опухоли крайне маловероятен.
• Одиночное образование, расположенное в толще железы, чаще всего оказывается доброкачественной смешанной опухолью.
И хотя опухоль Вартина может оказаться многокамерной, в большинстве случаев это одиночная опухоль.
Для того, чтобы сделать предположение о злокачественной или доброкачественной природе новообразования, необходимо обратить внимание на его края. Нечеткие контуры и признаки агрессивного роста говорят в пользу злокачественной природы опухоли. Новообразование с четкими контурами обычно является доброкачественным. В то же время, предполагать, что опухоль с четкими контурами является однозначно доброкачественной нельзя, поскольку опухоли низкой степени злокачественности могут выглядеть точно так же, как и доброкачественная смешанная опухоль.
И хотя не существует действительно специфичных лучевых признаков, позволяющих отличить одну опухоль околоушной железы от другой, помнить о некоторых характерных чертах будет полезно.
• На Т2ВИ доброкачественная смешанная опухоль может иметь гиперинтенсивный сигнал (>ликвора); этот признак резко повышает вероятность того, что имеющееся новообразование является доброкачественной смешанной опухолью.
• Опухоль Вартина выглядит как кистозное образование с четкими контурами и периферическим кольцом накопления контраста; к сожалению, карцинома околоушного пространства (в особенности мукоэпидермоидный рак) может иметь участки кистозной дегенерации, которые имеют такой же вид.
• Наличие периневрального распространения говорит о злокачественной природе новообразования. И хотя наибольшей склонностью к периневральной инвазии обладает аденокистозный рак, распространяться по волокнам нервов также могут лимфома, мукоэпидермоидный рак и плоскоклеточный рак.
Всегда нужно обращать внимание на то, как опухоль расположена относительно лицевого нерва. Она может располагаться более поверхностно, глубже или на одной плоскости с лицевым нервом. При опухолях поверхностной доли выполняется поверхностная паротидэктомия, в то время как для удаления опухолей глубокой доли необходима тотальная паротидэктомия. Опухоли хвоста околоушной железы нужно описывать как глубокие, иначе их удаление может обернуться повреждением лицевого нерва. Помните, что подкожная мышца шеи и грудино-ключично-сосцевидная мышца служат поверхностной и глубокой границами хвоста околоушной железы, соответственно.
Современный взгляд на анатомию околоушной слюнной железы
Одним из актуальных вопросов современной медицины является исследование особенностей индивидуальной анатомической изменчивости строения различных органов. В последние годы увеличивается количество заболеваний околоушной слюнной железы. Данное явление можно связать как с абсолютным ростом заболеваемости данного органа, так и с развитием дополнительных методов исследования и визуализации железы. Большинство патологий крупных слюнных желез, в частности околоушной, требуют хирургического лечения. Знания о топографических взаимоотношениях околоушной слюнной железы с прилежащими сосудами и нервными стволами крайне необходимы при планировании и непосредственно в процессе выполнения хирургических вмешательств и реконструктивных операций в околоушной области. По статистическим данным лидирующее место среди причин поражения ветвей лицевого нерва занимают хирургические вмешательства на околоушной слюнной железе. Этот факт может свидетельствовать и о большой вариативности в синтопии лицевого нерва и околоушной слюнной железы. В статье проведен обзор данных отечественной и зарубежной литературы по анатомии околоушной слюнной железы и месту лучевых методов исследования в изучении ее топографо-анатомических особенностей. В ходе анализа был выявлен широкий диапазон анатомической нормы околоушной слюнной железы по многим параметрам, включая форму, линейные размеры, кровоснабжение и топографические особенности. Отмечен успешный опыт применения антропометрических исследований, целью которых является структурирование имеющихся знаний и сужение рамок анатомической нормы для различных органов. Однако среди научных статей нами не было обнаружено подобных исследований, затрагивающих околоушную слюнную железу. Вышеупомянутые факты создают предпосылки и делают целесообразным дальнейшее изучение околоушной железы в контексте нормальной индивидуальной изменчивости.
Ключевые слова
Об авторах
ФГАОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России
Россия
Чернявский Владислав Игоревич
ул. Делегатская, 20/1, Москва, 127473
Список литературы
1. Алексеев В.П., Дебец Г.Ф. Краниометрия. Методика антропологических исследований. М.: Наука; 1964
2. Али-Заде Б.Г. К анатомии околоушной слюнной железы и ее возрастные особенности: дисс. канд. мед. наук. Баку; 1951
4. Арутюнян Б.А., Козлова М.В., Васильев А.Ю., Крючкова О.В. Совершенствование диагностики неопухолевых заболеваний больших слюнных желез при помощи магнитно-резонансной томографии. Кремлевская медицина, клинический вестник. 2018;1(2):24–9
5. Афанасьев В.В. Слюнные железы. Болезни и травмы. Руководство для врачей. М.: ГЭОТАРМедиа; 2012
6. Афанасьев В.В., Щипский А.В., Никифоров B.C. Этиология слюннокаменной болезни. Стоматология на пороге третьего тысячелетия: сб. тезисов. М., 2001: 20–1
7. Белоус Т.А. Опухоли слюнных желез. В кн. Смольянников А.В., Саркисов Д.С. Патологоанатомическая диагностика опухолей человека. М.: Медицина; 1993;1:529–56
8. Большаков О.П. Оперативная хирургия и топографическая анатомия: учебник для студентов. М.: Питер, 2-е изд.; 2012
9. Брускин Я.М. Клиническая и топографическая анатомия. М.-Л.: МЕДГИЗ. 1935
10. Васильева Ю.Н. Совершенствование ультразвукового исследования протоковой системы больших слюнных желез: автореф. дисс. . канд.мед.наук. Москва; 2015
11. Воробьев В.П., Синельников Р.Д. Атлас анатомии человека. М.: МЕДГИЗ; 1948:4
12. Выклюк М.В. Ультразвуковое исследование при заболеваниях челюстно-лицевой области у взрослых и детей: автореф. дисс. . докт.мед.наук. Москва; 2010
13. Евдокимов А.И., Мелик-Пашаев Н.Ш. Топографическая анатомия полости рта с кратким обзором пограничных областей. М.-Л.: Гос. мед. изд-во; 1930
14. Ефимова Е.Ю., Стоматов Д.В., Ефимов Ю.В., Стоматов А.В., Уразгильдеева А.Р., Соннова Е.В. Показатели ширины зубочелюстных дуг в структуре краниофациального комплекса. Медицинский алфавит. Серия Стоматология. 2019;1(5):45–7
15. Касаткин С.Н. Анатомия слюнных желез. Сталинград: Обл. книгоизд-во, 1948
16. Ковалевский А.М., Бочарников А.А. Методы оптимизации лечения послеоперационного пареза мимической мускулатуры у пациентов с доброкачественными новообразованиями слюнных желез. Тихоокеанский медицинский журнал. 2018;2:43–5
17. Корнинг Г.К. Топографическая анатомия. М.-Л.: Биомедгиз, 1936
18. Коротких Н.Г., Морозов А.Н., Келейникова В.А., Джамбуридзе З.Б. Характеристика морфофункциональных нарушений околоушной слюнной железы при дисфункции височно-нижнечелюстного сустава. Российский стоматологический журнал. 2013;6:28–30
19. Лубоцкий Д.Н. Основы топографической анатомии. Москва: Медгиз; 1953
20. Лысенков И.К. Топографическая анатомия: руководство для студентов и врачей. Херсон: Гос. изд-во Украины, 1925
21. Минкин А.У. Современные подходы к диагностике слюнно-каменной болезни и других обтурационных поражений выводных протоков больших слюнных желез. Основные стоматологические заболевания, их лечение и профилактика на европейском севере: Архангельск, 2013;12:62–8
22. Мухин М.В., Александров Н.М., Прохватилов Г.И. и др. Клиническая оперативная челюстно-лицевая хирургия: 2-ое изд.Л.: Медицина; 1985
23. Обиня Н.П. Современные лучевые методы в диагностике и планировании лечения заболеваний слюнных желез: автореф. дисс. . канд. мед.наук. Москва; 2012
24. Переверзев В.А. Медицинская эстетика. Волгоград: Ниж.-Волж. кн. изд-во. 1987
25. Поляков А.П., Решетов И.В., Ратушный М.В., Маторин О.В., Филюшин М.М., Ребрикова И.В., и др. Статическая коррекция лица при повреждении лицевого нерва в клинке опухолей головы и шеи. Опухоли головы и шеи. 2017;7(2):53–9
26. Пономарева И.А. Внечерепной отдел лицевого нерва: автореф. дисс. . канд.мед.наук. Ленинград; 1951
27. Привес М.Г., Лысенков Н.К., Бушкович В.И. Анатомия человека: учебник для вузов. М.: Медицина; 1985
28. Руднев А.И. Комплексный подход к дифференциальной диагностике новообразований больших слюнных желез: автореф. дис. …канд.мед.наук. М., 2013
29. Рунова Н.Б. Современные принципы диагностики и лечения заболеваний слюнных желез. Современные технологии в медицине. 2011;(3):152–6
30. Синельников Р.Д., Синельников Я.Р., Синельников А.Я. Атлас анатомии человека. Спланхнология. Эндокринные железы. М.: Новая волна; 2018;2.
31. Смысленова М.В., Привалова Е.Г., Васильева Ю.Н. Возможности ультразвукового исследования в дифференциальной диагностике состояния протоковой системы больших слюнных желез. Радиология – практика. 2014;(3):33–40
32. Сперанский B.C. Основы медицинской краниологии. М.: Медицина; 1988
33. Тонков В.Н. Учебник нормальной анатомии человека. Ленинград, Москва: Медгиз; 1933
34. Трутень В.П. Совершенствование лучевой диагностики стоматологических заболеваний: автореф. дис. … докт.мед.наук. М., 2009
35. Устинова С.В. Теория и практический опыт в ультразвуковой диагностике патологии слюнных желез. Sonoace Ultrasound. 2014;26:57
36. Фомина С.В., Завадовская В.Д., Юсубов М.С., Дрыгунова Л.А., Филимонов В.Д. Контрастные препараты для ультразвукового исследования. Бюллетень сибирской медицины. 2011;10(6):137–42
37. Цакадзе Л.О. Различие в топографии и анатомии околоушной железы и лицевого нерва: автореф. дис. . канд.мед. наук. Ленинград; 1953
38. Ципящук А.Ф. Морфология глазничных щелей у взрослых людей при различных краниотипах: автореф. дис. . канд.мед.наук. Саратов; 2008
39. Шевкуненко В.Н. Краткий курс оперативной хирургии и топографической анатомии. Ленинград: Медгиз, 1951
40. Шориков А.Ю. Ультразвуковое исследование высокого разрешения в комплексной диагностике и лечении заболеваний слюнных желез: автореф. дис. . канд.мед.наук. Москва; 2013
41. Щипский А.В. Сиалография. История и перспективы метода. Российский электронный журнал лучевой диагностики. 2014;4(2):28–37
42. Юсупов Р.Д. Клинико-морфологические особенности слюннокаменной болезни поднижнечелюстной слюнной железы у лиц различных соматотипов: автореф. дис. . канд.мед.наук. Красноярск; 2002
43. Ядченко В.Н. Органосохраняющая микрохирургия в лечении пациентов, страдающих слюннокаменной болезнью. Проблемы здоровья и экологии. 2011;4(30):95–8
44. Carotti M, Ciapetti A, Jousse-Joulin S, Salaffi F. Ultrasonography of the salivary glands: the role of grey-scale and colour/power Doppler. Clin Exp Rheumatol. 2014 Jan-Feb;32(1):61-70.
45. Choi J-S, Lim H-G, Kim Y-M, Lim MK, Lee HY, Lim J-Y. Usefulness of Magnetic Resonance Sialography for the Evaluation of Radioactive IodineInduced Sialadenitis. Annals of Surgical Oncology. 2015 Aug 5;22(S3):1007–13. doi: 10.1245/s10434-015-4681-2
46. Gadodia A, Seith A, Sharma R, Thakar A. MRI and MR sialography of juvenile recurrent parotitis. Pediatric Radiology. 2010 May 14;40(8):1405–10. doi: 10.1007/s00247-010-1639-1
48. Liu X, Yu G, Tang G. [Age changes in CT values of human major salivary glands]. Zhonghua Kou Qiang Yi Xue Za Zhi. 1999 Mar;34(2):73-5.
49. Martin R, Kraniologie A. Kraniometrische Teschnic. Lehrbuch der Antropologie in systematischer Darstellung. 1928;2:579–991.
50. Valstar MH, de Bakker BS, Steenbakkers RJHM, de Jong KH, Smit LA, Klein Nulent TJW, et al. The tubarial salivary glands: A potential new organ at risk for radiotherapy. Radiother Oncol. 2021 Jan;154:292-298. doi:10.1016/j.radonc.2020.09.034
52. Ross DE. Hemangiomas. West J Surg Obstet Gynecol. 1961 Mar-Apr;69:82-6.
53. Truong K, Hoffman HT, Policeni B, Maley J. Radiocontrast Dye Extravasation During Sialography. Annals of Otology, Rhinology & Laryngology. 2018 Jan 7;127(3):192–9. doi:10.1177/0003489417752711
54. Tuckers A, Ekstroem J, Khosravani N. Embryology and clinical anatomy; Regulatory mechanisms and salivary gland functions. In Bradley PJ, Guntinas-Lichius O, Al E. Salivary gland disorders and diseases : diagnosis and management. Stuttgart: Thieme; 2011.
55. Welkoborsky H-J. Aktuelle Aspekte der Ultraschalluntersuchung der Speicheldrüsen. HNO. 2010 Dec 23;59(2):155–65. doi: 10.1007/s00106-010-2217-4
56. Wilson KF, Meier JD, Ward PD. Salivary gland disorders. Am Fam Physician. 2014 Jun 1;89(11):882-8.
57. Wu S, Liu G, Chen R, Guan Y. Role of ultrasound in the assessment of benignity and malignancy of parotid masses. Dentomaxillofacial Radiology. 2012 Feb;41(2):131–5. doi: 10.1259/dmfr/60907848
58. Yerli H, Aydin E, Haberal N, Harman A, Kaskati T, Alibek S. Diagnosing common parotid tumours with magnetic resonance imaging including diffusion-weighted imagingvsfine-needle aspiration cytology: a comparative study. Dentomaxillofacial Radiology. 2010 Sep;39(6):349–55. doi: 10.1259/dmfr/15047967
59. Zengel , Schrötzlmair F, Schwarz F, Paprottka P, Kramer M, Berghaus A, et al. Elastography: A new diagnostic tool for evaluation of obstructive diseases of the salivary glands; primary results. Clinical Hemorheology and Microcirculation. 2012;50(1-2):91–9. doi: 10.3233/ch-2011-1446
Читайте также:
