Послеоперационные осложнения у больных ожирением в гинекологии
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Гистерэктомия с удалением придатков матки является одной из наиболее часто выполняемых операций в гинекологии и сопряжена с развитием синдрома после тотальной овариэктомии (СПТО). Среди полостных операций гистерэктомия составляет 38% в России, 25% в Великобритании, 36% в США, 35% в Швеции. 20% женщин в течение жизни переносят гистерэктомию. Средний возраст к моменту операции 43-45 лет. Наряду с позитивным лечебным эффектом по основному заболеванию гистерэктомия может отрицательно алиять на здоровье и качество жизни женщины.
Что провоцирует / Причины Синдрома после тотальной овариэктомии:
СПТО развивается после двустороннего удаления яичников и включает вегетососудистые, нейропсихические и обменно-эндокринные нарушения, обусловленные гипоэстрогенией. СПТО иначе называют синдромом хирургической (индуцированной) менопаузы на основании общности патогенетических механизмов. Частота СПТО варьирует от 55 до 100% в зависимости от возраста пациентки к моменту операции, преморбидного фона, функциональной активности надпочечников. В целом частота СПТО составляет 70-80%.
Постгистерэктомический синдром чаше выявляют у оперированных в перименопаузе, а также у пациенток с сахарным диабетом, тиреотоксическим зобом, чем у соматически здоровых женщин.
Патогенез (что происходит?) во время Синдрома после тотальной овариэктомии:
При СПТО пусковым и патогенетически ведущим фактором является гипоэстрогения со свойственной ей множественностью проявлений.
Нарушения в гипоталамо-гипофизарной обласли сопровождаются дезадаплацией подкорковых структур, регулирующих кардиальную, васкуляриую и температурную реакции организма, поскольку при дефиците эстрогенов снижается синтез нейротрансмилтеров, ответственных за функционирование подкорковых структур.
Следствием снижения уровня половых гормонов с прекращением действия ингибина становится значительное повышение уровней ЛГ и ФСГ до соответствующих постменопаузальным. Дезорганизация адаптационных процессов может приводить к повышению уровней ТТГ, АКТГ. Длительный дефицит эстрогенов отражается на состоянии эстроген-рецептивных тканей, в том числе мочеполовой системы - нарастает атрофия мышечной и соединительной ткани со снижением количества коллагеновых волокон, снижается васкуляризация органов, истончается эпителий. Недостаток половых гормонов приводит к постепенному ирогрессированию остеопороза.
Симптомы Синдрома после тотальной овариэктомии:
Клиническая картина СПТО включает в себя психоэмоциональные, нейровегетативные, а также обменно-эндокринные расстройства.
Психоэмоциональные расстройства могут возникать с первых дней послеоперационного периода. Наиболее выражены астенические (37,5%) и депрессивные (40%) проявления, реже бывают фобические, паранойяльные и истерические. В формировании психоэмоциональных расстройств играют роль как гормональные изменения, так и психотравмируюшая ситуация в связи с восприятием гистерэктомии как калечащей операции.
Вегетоневротические нарушения формируются с 3-4-х суток после овариэктомии и характеризуются смешанными симпатико-тоническими и ваготомическими проявлениями с преобладанием симпатико-тонической активности. Терморегуляция нарушается у 88% больных и проявляется приливами жара, ознобом, чувством ползания мурашек, может быть плохая переносимость жаркой погоды. У 45% больных нарушен сон, реже наблюдается боязнь замкнутых пространств. Кардиоваскулярные проявления в виде тахикардии, субъективных жалоб на сердцебиение, сжимающих болей в области сердца и повышения систолического АД выявляются у 40% больных.
Клиническая картина СПТО сходна с таковой при постгистерэктомическом синдроме, но, как правило, более выражена и длительна. Обратное развитие клинических проявлений без коррекции в течение года происходит у 25% больных, у пациенток репродуктивного возраста чаще - в 70% случаев. Это объясняется инверсией основного источника половых гормонов, которым становятся надпочечники.
Удаление яичников во время гистерэктомии вызывает обменно-эндокринные и урогенитальные расстройства, которые возникают после психоэмоциональных и нейровегетативных проявлений - через 1 год и более после операции и наиболее свойственны пациенткам в пременопаузе. Постепенно нарастает частота ожирения, сахарного диабета, ИБС, тромбофилии, увеличивается индекс атэрогенности.
Гистерэктомия является фактором риска ИБС, при этом чем раньше выполнена операция, тем выше риск (в 1,5-2 раза) возникновения ИБС в молодом возрасте. Уже в первые месяцы после операции наблюдаются атерогенные сдвиги в крови: достоверно увеличиваются общий холестерин (на 20%), липопротеиды низкой плотности (на 35%). После удаления яичников риск развития инфаркта миокарда возрастает в 2-3 раза, повышается смертность от сердечно-сосудистых заболеваний.
Удаление матки сопряжено с более высоким риском развития артериальной гипертензии в результате снижения уровня секретируемых маткой простациклинов как вазодилатирующих, гипотензивных агентов, эндогенных ингибиторов агрегации тромбоцитов.
Гистерэктомия способствует возникновению урогенитальных расстройств (диспареуния, дизурические явления, кольпит, пролапс) как из-за гипоэстрогенных обменно-трофических изменений в тканях, так и из-за нарушения архитектоники тазового дна. Через 3-5 лет после удаления матки урогенитальные расстройства той или иной выраженности наблюдаются у 20-50% пациенток.
Гистерэктомия с удалением придатков матки способствует ускорению и усилению процессов остеопороза, после нее среднегодовая потеря минеральной плотности костной ткани выше, чем в естественной менопаузе. Частота остепороза у пациенток с СПТО выше, чем у их неоперированных ровесниц.
Диагностика Синдрома после тотальной овариэктомии:
Выраженность психоэмоциональных и вегетоневротических проявлений у больных, перенесших гистерэктомию, оценивают по ММИ Куппермана в модификации Е.В. Уваровой. Выделяют легкий, среднетяжелый и тяжелый патологический СПТО. При необходимости используют дополнительные методы диагностики психоэмоциональных, урогенитальных нарушений и остеопороза.
Лечение Синдрома после тотальной овариэктомии:
Основное лечение СПТО заключается в назначении препаратов ЗГТ. Ее можно начинать на 2-4-е сутки после операции. Предпочтительны парентеральные формы эстрогенов (гинодиан-депо), возможно использование гормональных пластырей (эстро-дерм, климара), в дальнейшем - пероральных конъюгированных эстрогенов (премарин). Назначение ЗГТ в первые дни после операции предотвращает СПТО.
Физиотерапевтическое воздействие в раннем послеоперационном периоде может включать в себя гальванический воротник по Щербаку, дециметроволновое воздействие на область надпочечников, массаж воротниковой зоны.
Выбор препарата ЗГТ для длительного приема зависит от объема оперативного вмешательства, предполагаемой продолжительности ЗГТ, состояния молочных желез. Отсутствие матки позволяет использовать монотерапию эстрогенами, при фиброзно-кистозной мастопатии предпочтительно использование эстроген-гестагенов в непрерывном режиме.
Молодым пациенткам (до 40 лет), которым предполагается длительное применение препаратов ЗГТ, лучше назначать комбинированные препараты (гинодиан-депо, дивина, фемостон, климонорм, циклопрогинова, климен, трисиквенс), а при необходимости возможен короткий курс монотерапии эстрогенами (эстродерм, климара, премарин и т.д.). Одновременное (не цикличное) воздействие эстрогенов и гестагенов на ткань молочной железы оказывает минимальный пролиферативный эффект и является наиболее оптимальным, особенно при многолетней терапии. Парентеральное введение (гели, пластыри, внутримышечные инъекции) исключает первичный метаболизм гормонов в печени и поэтому более приемлемо при длительной ЗГТ. Также возможна замена одного препарата на другой.
Пациенткам с выраженными психоэмоциональными проявлениями дополнительно назначают транквилизаторы и антидепрессанты в обычных дозах.
Профилактика Синдрома после тотальной овариэктомии:
Для профилактики метаболических нарушений наряду с эстрогенсодержащими препаратами ЗГТ следует рекомендовать курс витаминотерапии, прием микроэлементов. При выявлении остеопороза, помимо ЗГТ, назначают этиотропную терапию (препараты кальция, бифосфонаты, кальцитонин и т.д.). Длительный прием препаратов ЗГТ у больных с СПТО требует профилактики тромботических осложнений и наблюдения маммологом: маммография 1 раз в 2 года, УЗИ молочных желез и пальпаторный осмотр каждые 6 мес.
При противопоказаниях к ЗГТ можно назначать седативиые препараты (валериана, пустырник, новопассит и др.), транквилизаторы (феназепам, реланиум, лоразепам и др.), антидепрессанты (ко-аксил, аурорикс, ирозак и др.), гомеопатические препараты (климактоплан, климачинон и др.).
К каким докторам следует обращаться если у Вас Синдром после тотальной овариэктомии:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Синдрома после тотальной овариэктомии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Послеоперационные осложнения у больных ожирением в гинекологии
Проблема ожирения становится все более актуальной для США и часто рассматривается как фактор риска осложнений после операций по поводу злокачественных новообразований половых органов. Центр по контролю заболеваемости показал, что в 2000 г. 30 % граждан США старше 20 лет страдают от ожирения, что составляет 59 млн взрослых.
Если эти статистические показатели расширить и включить в них помимо ожирения еще и избыточную массу тела, то 64 % всех взрослых граждан США сталкиваются с важной медицинской проблемой.
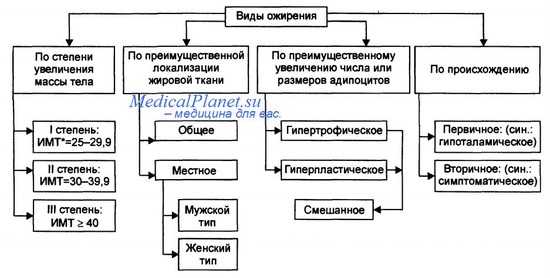
Ожирение определяется индексом массы тела (ИМТ), который рассчитывается делением массы тела (в кг) на рост (в м 2 ).
American Gastroenterology Association рекомендует использование ИМТ, чтобы определить степень ожирения:
ИМТ 25—29,9 кг/м 2 означает избыточную массу тела,
ИМТ 30—34,9 кг/м 2 — I степень ожирения,
ИМТ 35—39,9 кг/м 2 — II степень ожирения и
ИМТ > 40 кг/м 2 — тяжелая (III) степень ожирения.
Больные, страдающие ожирением, имеют более высокий риск послеоперационных осложнений в связи с сопутствующими заболеваниями, включающими диабет, артериальную гипертензию, болезнь коронарных артерий, приступы апноэ во сне, синдром гиповентиляции легких и остеоартрит коленных и бедренных суставов. Эти заболевания увеличивают риск осложнений хирургических вмешательств, таких как респираторные нарушения, кардионарушения, ТГВ и ТЭЛА, аспирация, раневая инфекция и расхождение краев раны, послеоперационная асфиксия и ошибочная диагностика интраабдоминальной патологии.
Сразу после операции важно регулировать процесс вентиляции легких. Вследствие отека трахеи возникают трудности при интубации, поэтому экстубация проводится не сразу после окончания операции, а позднее, если это возможно. Кроме того, у пациентки может быть недостаточная вентиляция легких вследствие супрессии активности дыхательного центра во время анестезии и давления избыточной массы тела на грудную клетку.
Многие больные с избыточной массой тела страдают от гиповентиляционного синдрома, который увеличивает гиперкапнию и может задержать проведение экстубации. Целесообразно поместить пациентку в отделение реанимации, где будет проводиться ИВЛ и исследование насыщения артериальной крови кислородом в динамике, чтобы определить время экстубации.
После экстубации дополнительная вентиляция легких у больных с избыточной массой тела во время сна достигается с помощью неинвазивных приборов ИВЛ с избыточным давлением, особенно если в истории болезни имеются указания на приступы апноз во сне и использование приборов ИВЛ с избыточным давлением в домашних условиях. Врач может проинструктировать больную правилам использованию таких приборов и ухода за респираторной системой. Мониторинг пульс-оксиметрии помогает определить угрозу респираторной недостаточности.
У больных, страдающих ожирением, существует повышенный риск аспирации вследствие увеличенного остаточного объема содержимого желудка, повышенной частоты желудочно-пищеводного ре-флюкса и увеличенного внутрибрюшного давления из-за большой массы тела. Проводится нейтрализация содержимого желудка с помощью ингибитора протонной помпы, который минимизирует химический ожог аспирированным содержимым желудка. Препараты, стимулирующие перистальтику кишечника, такие как метоклопрамид, могут снизить остаточный объем содержимого желудка вследствие увеличения перистальтики. Также во избежание аспирации рекомендуется положение полусидя в кровати.
Больным, страдающим от ожирения, необходимо назначить профилактику послеоперационных венозных тромбозов и ТЭЛА (см. выше), т. к. они имеют повышенный риск этих осложнений.
Еще одна проблема — установка венозного катетера. Крайняя степень ожирения делает невозможным определить анатомические опознавательные точки, что делает проблематичным установку как периферических, так и центральных катетеров. Дополнительные лучевые методы, такие как допплеросонография или рентгеноскопия, должны увеличить точность и безопасность введения катетера. Установление артериального катетера способствует мониторингу параметров давления и газового состава крови.
В идеале центральные венозные и артериальные катетеры должны вводиться во время операции командой анестезиологов, чтобы гарантировать необходимый доступ в послеоперационный период. Установление центральных катетеров необходимо контролировать после операции с помощью рентгенографии грудной клетки.
Дозы лекарственных средств должны устанавливаться в зависимости от общей массы тела больной и от «идеальной» массы тела. Часть препаратов рассчитывается исходя из «идеальной» массы тела (кортикостероиды, пенициллин, цефалоспорины, b-блокаторы), доза других (гепарин) — в зависимости от общей массы тела; кроме того, для определенных препаратов необходим расчет «весовой дозы» (аминогликозиды, фторхинолоны, ванкомицин). Для того чтобы правильно определить дозу препарата и осуществлять дозиметрический контроль, необходимо проконсультироваться с фармацевтом.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Послеоперационные осложнения у пожилых в гинекологии
Средняя продолжительность жизни женщин в США увеличивается. Кроме того, популяция пожилых женщин увеличивается за счет населения, родившегося в период демографического взрыва. Пожилые женщины более подвержены развитию злокачественных новообразований половых органов.
Так, рак вульвы (65 %), злокачественные эпителиальные новообразования яичников (4.3 %), рая яичника (45 %) и рак шейки матки (27 %) встречаются у женщин старше 65 лет. Несмотря на то что многие из этих злокачественных опухолей лечат с помощью ЛТ, у женщин с высоким риском хирургических осложнений необходим тщательный выбор метода оперативного вмешательства.
Осложнения лучевой терапии (ЛТ) и химиотерапии (XT) с большей вероятностью встречаются у пожилых женщин, поэтому при выборе метода лечения необходимо учитывать его переносимость. В прошлом пожилым женщинам не проводили радикальные оперативные вмешательства. В настоящее время известно, что хирургическое лечение может быть безопасным и успешным, несмотря на возраст больной, если она полностью обследована и принято решение об операции.
Нет никаких сомнений, что пожилые пациентки имеют более тяжелую форму заболевания и более плохой дооперационный показатель общего состояния, а также больше сопутствующих заболеваний, чем молодые. Ретроспективный обзор демонстрирует, что у 90 % женщин старше 65 лет можно проводить радикальное хирургическое вмешательство по поводу злокачественных опухолей половых органов.
При сравнении с женщинами моложе 65 лет послеоперационная смертность составила 1,5 %, а количество незначительных осложнений и продолжительность жизни были практически одинаковы. У женщин старше 65 лет, подвергавшихся радикальной гистерэктомии на начальных стадиях РШМ, не было случаев периоперационной смертности или мочеточниковых свищей. Потребность в трансфузии и частота лимфангиэктатического отека также были сходными.

*Факторы риска: злокачественное новообразование, пожилой возраст, обширные хирургические вмешательства, ожирение, варикозное расширение вен, наличие ТГВ или ТЭЛА в анамнезе, современные гормональные препараты, использование тамоксифена или пероральных контрацептивов, тромбофилия.
Лихорадочные состояния были менее характерны для больных старшего возраста, хотя послеоперационная тонкокишечная непроходимость, дисфункция мочевого пузыря и ТЭЛА наиболее часто наблюдались именно у этих больных.
Тактика ведения периоперационного периода считается ключом к успеху при лечении пожилой женщины. Осложнения со стороны сердечно-сосудистой системы и легких — наиболее частые серьезные проблемы в послеоперационный период. Тщательная оценка состояния сердечно-сосудистой системы до операции должна включать предрасположенность к ишемической болезни сердца, пороки сердца и хроническую застойную сердечную недостаточность. Существует несколько алгоритмов для оценки риска обширного хирургического вмешательства.
Поскольку более 40 % пожилых женщин имеют артериальную гипертензию, необходимо оптимально регулировать АД до операции; гипотензия во время операции — одна из наиболее частых причин ишемии и инфаркта миокарда. Осложнения со стороны легких после обширной абдоминальной операции встречаются примерно у 40 % пожилых женщин. Поскольку возрастные физиологические изменения уменьшают жизнеспособность и растяжимость легких, снижают скорость выдоха и увеличивают остаточный объем, пожилые больные чаще страдают от легочных осложнений после общей анестезии.
Увеличение риска у этих женщин происходит за счет хронических обструктивных заболеваний легких или астмы. Обследование до операции может включать оценку функции легких с помощью спирометрии и измерение газового состава артериальной крови. Пациенткам с болезнями легких необходимо интенсивное лечение до операции, включая применение бронходилататоров и гормональных препаратов. Вопросы анестезии следует детально обсудить с анестезиологом, чтобы избежать легочных осложнений, которые чаще всего наблюдаются при общей анестезии.
Чрезвычайно важно избежать периоперационной гипотермии и гипоксемии, чтобы предотвратить дополнительное потребление кислорода сердцем. В некоторых случаях, когда существует высокий риск осложнений со стороны сердца и легких, необходимо решить вопрос об использовании инвазивного мониторинга и плановой реанимации. Также требуется контроль за применением назначенных препаратов, т. к. изменение их абсорбции в ЖКТ у пожилой женщины уменьшает клиренс в печени и почках. Рекомендуется консультация фармаколога, чтобы установить необходимую дозу препарата при нарушении функции печени и почек.
У пожилых женщин чаще возникают осложнения, вызванные лучевой терапией (ЛТ). Худощавые больные с гипертензией более подвержены осложнениям как со стороны ЖКТ, так и мочеполового тракта после ЛТ. По-видимому, пожилые женщины менее устойчивы к первичной ЛТ и чаще нуждаются в отсрочке лечения или его отмене вследствие острой токсичности, которая проявляется диареей, обезвоживанием или нейтропенией. Kennedy и соавт., Grant и соавт. описывали высокую частоту осложнений после ЛТ у пожилых женщин. Эти результаты имеют большое значения при планировании лечения и решения вопроса о том, что будет лучше для больной: хирургическое вмешательство или ЛТ.
Нет ни одного метода лечения, который бы не давал осложнений, поэтому нельзя считать, что ЛТ непременно будет менее токсичной.

Кишечная непроходимость у женщины после лучевой терапии
Практически у всех больных, подвергающихся внешнему облучению органов таза, развивается в будущем лучевой проктит или энтерит и связанная с ними диарея. Эти осложнения обычно возникают после 2 нед. применения ЛТ и, как правило, успешно лечатся изменением режима питания и препаратами против диареи (дифеноксилат [Ломотил]).
Диарея обычно исчезает через 7—10 дней после завершения лучевой терапии (ЛТ). Преходящими бывают такие симптомами, как тенезмы, выделение слизи и даже крови из прямой кишки. При облучении тонкой кишки характерны диарея и абдоминальные спазмы. Эта проблема часто встречается и проявляется в более тяжелой форме при фиксации участка тонкой кишки в полости таза вследствие спаечного процесса или других патологических состояний.
Во время лучевой терапии (ЛТ) может также развиваться анорексия. Если появляется тошнота и рвота, следует оценить степень обезвоживания. Наиболее часто такое состояние развивается при одновременном проведении ЛТ и XT. Иногда требуется в/в гидратация и коррекция баланса электролитов. Если состояние тяжелое, рекомендуется прервать ЛТ до тех пор, пока острые побочные эффекты не будут устранены. Во время ЛТ следует еженедельно выполнять клинический анализ крови.
Если гемоглобин снижается до менее 100 г/л, показано переливание эритроцитной массы, чтобы добиться более эффективного разрушения опухоли. Редко облучение костного мозга таза приводит к нейтропении или тромбоцитопении. В тяжелых случаях ЛТ следует временно прервать. Практически всегда острые побочные эффекты ЛТ устраняются после завершения курса лечения.
Повреждения, вызванные облучением тонкой кишки, по истечении времени после терапии проявляются диареей или потерей массы тела, вплоть до тонкокишечной непроходимости или образования свища. Вначале у больной возникают абдоминальные спазмы и боль после приема пищи, анорексия и диарея.
Примерно половина повреждений тонкой кишки выявляется в течение 1-го года после облучения, 3/4 случаев — в течение 2 лет. Эти симптомы наиболее часто встречаются у больных, которым ранее проводили лапаротомию. При первичном консервативном лечении рекомендуют изменить характер питания (избегать растительной пищи, богатой клетчаткой, молочных продуктов и жареной пищи). При лечении часто используют препараты против диареи и пероральные холестирамины (которые связывают желчные кислоты).
Поскольку повреждение тонкой кишки прогрессирует, развивается фиброз ее стенки, что приводит к сужению просвета кишки и к частичной или полной непроходимости. У больных, как правило, усиливаются абдоминальные боль и спазмы, диарея и рвота. Иногда невозможно распознать интермиттирующую кишечную непроходимость, пока не будет регистрироваться значительная потеря массы тела. Трудно принять решение о хирургическом вмешательстве при интермиттирующей непроходимости. До операции необходимо провести подготовку, корректировать состояние пациентки с помощью ППП.
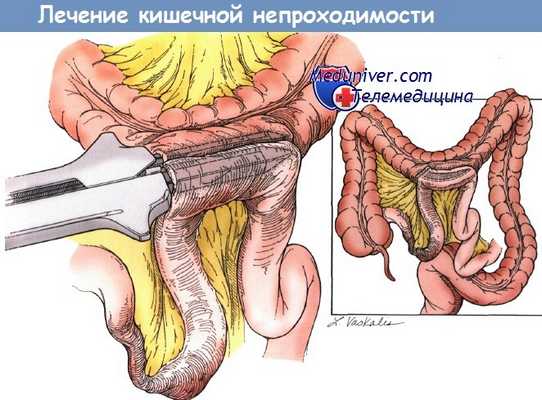
Тонкокишечная непроходимость, которую лечили с помощью двухэтапной илеотрансверзальной энтероэнтеростомии.
Механическая подготовка кишечника обязательна, хотя иногда должна ограничиваться только очистительной клизмой, т. к. больным с тонкокишечной непроходимостью нельзя принимать пероральные слабительные. Необходимо выполнить декомпрессию расширенных петель кишечника до операции с помощью назогастральной аспирации. Хирургическая коррекция проводится в зависимости от ситуации, которая возникает во время диагностической операции. Участок непроходимости, как правило, находится в припаянной кишке в полости таза, подвергнутой облучению. Кишка обычно утолщается, воспаляется и образуется фиброз.
Первичные хирургические методы лечения — резекция петель кишки с образованием реанастомоза или обходного анастомоза. В обоих случаях предпочтительно выполнять анастомозы в кишечных сегментах, которые не были облучены, для того чтобы иметь максимальный шанс на полное излечение. Необходимо следить за тем, чтобы было адекватное кровоснабжение и не было никакого давления на анастомоз.
Следует изолировать место перфорации или свища, если они существуют; более обширная операция (резекция и анастомоз) должны выполняться, если только это технически возможно.
Тонкокишечная непроходимость, которую лечили с помощью двухэтапной илеотран-сверзальной энтероэнтеростомии Резекция пораженной кишки с наложением реанастомоза тонкой кишки.
Для того чтобы выполнить эту процедуру, необходимо наличие достаточного размера дистального отдела подвздошной кишки Кишку изолировали, сформировали свищ в слизистой оболочке.
Может быть также сформирован анастомоз конец в бок
Лапароскопическая гистерэктомия у больных ожирением
Авторы: Попов А.А. 1 , Мананникова Т.Н. 1 , Логинова Е.А. , Слободянюк Б.А. 2 , Федоров А.А. 3 , Лысенко С.Н. , Будыкина Т.С. , Головин А.А. 4 , Тюрина С.С.
1 ГБУЗ МО «Московский областной НИИ акушерства и гинекологии» Минздрава России
2 ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия
3 ГБУЗ МО МОНИИАГ, Москва
4 ГБУЗ МО «Московский областной НИИ акушерства и гинекологии»
Для цитирования: Попов А.А., Мананникова Т.Н., Логинова Е.А. и др. Лапароскопическая гистерэктомия у больных ожирением. РМЖ. Мать и дитя. 2015;23(1):49.
Проблема ожирения с каждым годом становится все более актуальной. В настоящее время в мире насчитывается около 300 млн больных, страдающих ожирением, что составляет 7% всего взрослого населения.
Показателем для определения избыточного веса является индекс массы тела (ИМТ). Согласно классификации ожирения, предложенной ВОЗ, в тех случаях, когда ИМТ составляет 40 кг/м2 и выше, говорят о морбидном ожирении [4]. Однако по определению Национального института здоровья США (NIH), морбидным считается ожирение при сочетании ИМТ ≥35 кг/м2 с серьезными осложнениями, ассоциированными с ожирением (сахарный диабет типа, ишемическая болезнь сердца, артериальная гипертензия, злокачественные опухоли отдельных локализаций, некоторые репродуктивные нарушения, желчнокаменная болезнь ), или ожирение при ИМТ ≥40 кг/м2 вне зависимости от наличия осложнений [4]. По статистике, 2–4% взрослых людей в России имеют тяжелую форму ожирения, когда ИМТ превышает 40 кг/м2 [5].
Многие исследования указывают на то, что ожирение негативно влияет на женское здоровье: значимо увеличивает риск развития нарушений менструального цикла, аменореи, синдрома поликистозных яичников, дисфункциональных маточных кровотечений, миомы матки, гиперпластических процессов эндометрия, бесплодия. В настоящее время доказана взаимосвязь между развитием рака яичников, рака эндометрия и ожирением [6]. По данным литературы, у женщин с ожирением (ИМТ 30–40 кг/м2) рак эндометрия встречается в 2,5 раза чаще, а с морбидным ожирением (ИМТ >40 кг/м2) — в 6,3 раза по сравнению с пациентами с нормальной массой тела [7].
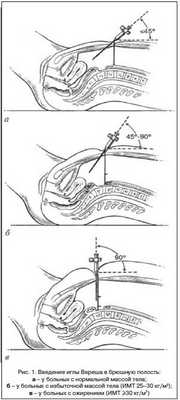
Широкая распространенность ожирения приводит и к росту частоты связанных с ним осложнений. В связи с этим часто встает вопрос об экстирпации матки у данного контингента больных. Традиционными доступами для проведения данной операции являются лапаротомный или влагалищный. В качестве альтернативы была предложена лапароскопия. Лапароскопическая гистерэктомия позволяет минимизировать интраоперационную кровопотерю, сократить длительность пребывания в стационаре, срок реабилитации, улучшить показатели качества жизни больных по сравнению с открытым доступом [8–12]. Еще недавно ожирение высокой степени являлось противопоказанием для выполнения лапароскопических операций повышенной сложности в гинекологии. Это связано не только с наличием у пациенток сопутствующих тяжелых экстрагенитальных заболеваний, высоким риском наложения карбоксиперитонеума, помещения больной в положение Тренделенбурга, но и с техническими трудностями выраженного абдоминального ожирения. За последние десятилетия широкое развитие эндоскопических технологий привело к пересмотру данного вопроса [13–15]. Наряду с разработкой специальных инструментов (удлиненные троакары и игла Вереша, маточная канюля ) были изучены анатомические особенности и технические приемы отдельных этапов лапароскопической операции. При ожирении у пациентов увеличивается расстояние между кожей и апоневрозом, апоневрозом и брюшиной, изменяется соотношение между пупком и бифуркацией аорты (табл. 1, рис. 1). Некоторые хирурги рекомендуют метод «открытой» лапароскопии [15].
Повышение внутрибрюшного давления (ВБД) влияет на функционирование жизненно важных органов. Если ВБД не превышает 10 мм рт. ст., показатели центральной гемодинамики, как правило, остаются в пределах нормы. Повышение ВБД более 14 мм рт. ст. вызывает изменение функции внешнего дыхания и ротацию сердца вследствие смещения диафрагмы, при этом возрастает общее легочное сопротивление и снижается функциональная емкость легких. Инсуффляция газа в брюшную полость приводит к компрессии нижней полой вены с нарушением циркуляции в ее бассейне. В настоящее время показано, что негативные последствия, связанные с наложением карбоксиперитонеума и нахождением пациентки в положении Тренделенбурга, можно преодолеть путем поддержания ВБД не выше 10–15 мм рт. ст., применения современных аппаратов искусственной вентиляции легких в ходе анестезиологического пособия, тщательного интраоперационного мониторинга газовых и гемодинамических параметров [14–16].
Зарубежный опыт гистерэктомии лапароскопическим доступом у больных с ожирением
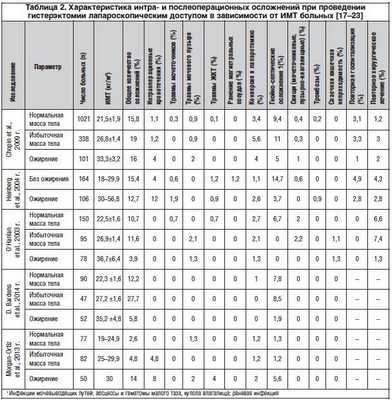
Судя по зарубежным публикациям, влияние ИМТ на исходы лапароскопических операций у больных с ожирением представляется удовлетворительным [17–22]. В 2009 г. N. Chopin и соавт. [17] были представлены данные ретроспективного исследования по изучению риска развития осложнений лапароскопической гистерэктомии в зависимости от степени ожирения. В исследование вошли 1460 больных, которым было произведено оперативное лечение по поводу доброкачественных заболеваний внутренних половых органов на базе Cochin University Hospital (Париж) в период с 1993 по 2007 г.; из них 338 (23,2%) пациенток имели избыточную массу тела (ИМТ 25–30 кг/м2), у 101 (6,9%) ИМТ составлял более 30 кг/м2. Было показано, что проведение данных операций у пациенток с ожирением не приводило к повышению частоты интраоперационных (травмы кишки, мочевого пузыря, мочеточника, кровотечения, тромбоэмболия) и послеоперационных (воспаление, свищи) осложнений.
Подобные результаты опубликованы в 2014 г. в ретроспективном исследовании D. Bardens и соавт. [18]. Проанализированы истории болезни 200 больных, которым на базе университетской больницы Saarland (Гамбург, Германия) была произведена лапароскопическая гистерэктомия в период с сентября 2009 по апрель 2011 г. В зависимости от ИМТ все пациентки были разделены на 3 группы: 90 (48%) пациенток с нормальной массой тела, 47 (25%) — с избыточной и 52 (27%) — с ожирением. В исследовании не было отмечено ни одного случая интраоперационного ранения смежных органов, магистральных сосудов, кровотечения.
Аналогичные данные были получены также в исследованиях Z. Holub и соавт. [19], K.A. O’Hanlan и соавт. [20, 21], и соавт. [22]. Характеристика интра- и послеоперационных осложнений представлена в сводной таблице 2.
В то же время в проспективном исследовании F. и соавт., опубликованном в 2013 г., были представлены противоположные результаты [23]. В наблюдение вошли 209 пациенток, перенесших лапароскопическую гистерэктомию, из них 50 имели ожирение (ИМТ>30 кг/м2). Общая частота осложнений после хирургического лечения в группах больных с нормальной массой тела, избыточной массой тела и ожирением составила 2,6, 4,8 и 14% соответственно. При этом у больных с ожирением преимущественно отмечены травмы смежных органов (кишки, мочевого пузыря), раневая инфекция, в одном наблюдении — кровотечение, которое потребовало проведения гемотрансфузии. В группах сравнения чаще наблюдались осложнения послеоперационного периода (кровотечение из купола влагалища).
Необходимо отметить, что во всех исследованиях при проведении гистерэктомии лапароскопическим доступом у пациенток с ожирением было отмечено увеличение операционного времени и кровопотери. По данным разных авторов, средняя продолжительность операционного времени колебалась от 114 мин [22] до 154,6 мин [18]. По мнению F. и соавт., увеличение длительности операции у больных с ожирением связано с интраоперационными осложнениями [23].
Некоторые авторы у больных с ожирением с целью удаления матки предлагают влагалищный [24–27] или лапароскопически ассистированный влагалищный доступ как наиболее оптимальные [28, 29], однако указывается, что в случае отсутствия условий для влагалищного доступа лапароскопия является предпочтительной [20, 21, 24].
В современной зарубежной литературе в последнее время стало уделяться особое внимание исследованиям, посвященным проведению гистерэктомии у больных с ожирением с использованием робототехники [30–34]. В публикации T. Gallo и соавт. (2012 г.) приведены результаты ретроспективного анализа хирургического лечения, где сравнивались 101 больная с ожирением III степени (средний показатель ИМТ — 44,3 кг/м2), 156 больных — с ожирением II степени (средний ИМТ составлял 34,3 кг/м2) с группой из 185 пациенток без ожирения (средний ИМТ — 25,1 кг/м2) [30]. Всем 442 больным была произведена лапароскопическая гистерэктомия по поводу доброкачественных и злокачественных заболеваний внутренних половых органов. Исследуемые группы оказались сопоставимы по длительности операции, объему кровопотери. Не было обнаружено различий в частоте интра- и послеоперационных осложнений в зависимости от ИМТ, что позволило сделать вывод о возможности и безопасности проведения роботической хирургии в лечении больных с ожирением. Этот тезис является дискуссионным, в исследовании не проводилось сравнения доступа с другими.
Лапароскопическая гистерэктомия в лечении больных с ожирением в России
В отечественной литературе практически отсутствуют публикации об опыте выполнения гистерэктомий лапароскопическим доступом у больных с морбидным ожирением [7, 35]. Учитывая несомненную актуальность проблемы и нарастающее год от года число подобных пациенток, мы проанализировали наш опыт проведения подобных операций.
На базе отделения эндоскопической хирургии ГБУЗ МОНИИАГ в период с 2013 по 2014 г. было прооперировано 65 больных с морбидным ожирением, из них у 62 произведена лапароскопическая гистерэктомия, у 1 (1,6%) пациентки выполнена влагалищная гистерэктомия, у 2 (3,1%) — операция. В 2 (3,1%) наблюдениях использовался доступ «открытой» лапароскопии. ИМТ был в пределах от 35,64 до 64,98 кг/м2 (средний ИМТ — 48,37±7,9 кг/м2), при этом у 24 пациенток ИМТ был более 50 кг/м2, а у 6 больных − более 60 кг/м2 (рис. 2). Показаниями к оперативному лечению являлись доброкачественные и злокачественные заболевания внутренних половых органов: аденокарцинома эндометрия (46,1%), симптомная миома матки (37%), кистомы яичников (20%), атипическая гиперплазия эндометрия (3,1%), рецидивирующая гиперплазия и полипоз эндометрия (12,3%), сочетание патологии тела матки с пролапсом гениталий (4,6%) и стрессовым недержанием мочи (1,6%). У всех пациенток был отягощенный соматический статус: морбидное ожирение сочеталось с патологией или бронхолегочной системы, сахарным диабетом, варикозной болезнью, пупочными грыжами, онкологическими заболеваниями. В 9,2% случаев была произведена супрацервикальная гистерэктомия, в 1,6% — операции произведены без удаления придатков. В 89,2% наблюдений гистерэктомии сочетались с удалением придатков, в 9,2% − с удалением маточных труб, в 6,2% − с , в 1,6% − с сакровагинопексией проленовым лоскутом, в 1,6% − с тазовой лимфоаденэктомией, в 6,2% − с пластикой пупочной грыжи, в 1,6% − с коррекцией стрессового недержания мочи и пластикой стенок влагалища сетчатыми протезами.
В нашем исследовании среднее время, затраченное на операцию, было меньше в сравнении с литературными данными и составило 94,3±44,76 мин. Объем кровопотери (128,55±60,78 мл) и длительность пребывания в стационаре (4±0,94 ) были сопоставимы с ранее представленными публикациями. При анализе интраоперационных осложнений был отмечен один случай десерозирования прямой кишки у пациентки с выраженным спаечным процессом. В послеоперационном периоде в двух наблюдениях имело место нарушение пассажа мочи, что потребовало стентирования мочеточников, в одном наблюдении диагностирована гематома купола влагалища без повторного оперативного вмешательства, в одном − абсцесс в области разреза после . Бронхолегочных и кардиоваскулярных осложнений не отмечено.
Заключение
В представленных данных современной литературы нет однозначной точки зрения по поводу оптимального доступа для проведения гистерэктомии у больных с высокой степенью ожирения. Противоречивы результаты и по зависимости частоты интра- и послеоперационных осложнений от степени ожирения, что, несомненно, требует дополнительных исследований. На основании нашего опыта лапароскопическая гистерэктомия является наиболее оптимальным доступом в лечении больных с морбидным ожирением ввиду небольшого количества осложнений и малой травматичности операции.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:
