Повреждения груди. Разрыв диафрагмы.
Добавил пользователь Morpheus Обновлено: 25.01.2026
Лучевая диагностика травматического разрыва диафрагмы
а) Визуализация разрыва диафрагмы:
• В 90-98% случаев возникает с левой стороны (обычно в задних наружных отделах диафрагмы)
• На КТ можно обнаружить множественные признаки повреждения диафрагмы, различные по своей чувствительности и специфичности:
о Нарушение непрерывности контура правой или левой части диафрагмы с наличием сегментарного дефекта
о Симптом «провисающей» диафрагмы: свободный край диафрагмы в зоне разрыва выглядит дугообразно закрученным кнутри на аксиальных компьютерных томограммах (в отличие от проходящей параллельно грудной стенке неповрежденной части диафрагмы)
о Симптом «отсутствующей» диафрагмы: отсутствие визуализации диафрагмы в месте ее ожидаемого расположения без признаков наличия разрыва
о Выход содержимого брюшной полости через дефект в диафрагме
о Симптом «воротника»: сужение (в виде талии) выбухающих структур в месте разрыва диафрагмы
о Симптом «провисания» или «выпадения» внутренних органов: выбухающие в дефект диафрагмы внутренние органы прилежат напрямую к задним отделам ребер и грудной стенке, не затрагивая легкое
о Вторичные признаки повреждения: пневмоторакс и пневмо-перитонеум (одновременнно), активная экстравазация контраста в области прилежащих отделов диафрагмы, либо повреждение других органов, расположенных возле диафрагмы
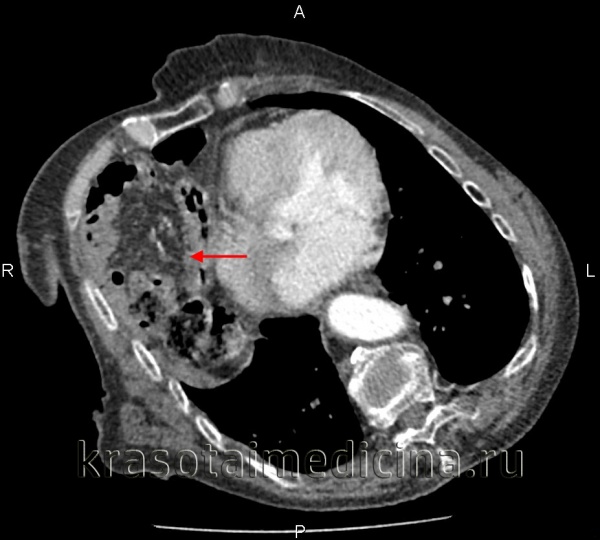
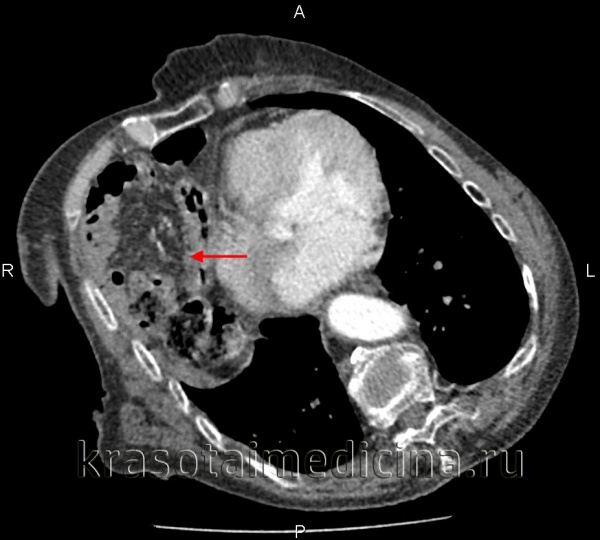
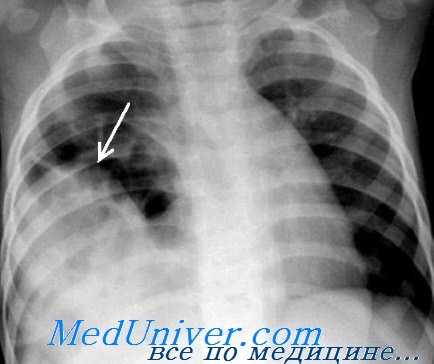
(Слева) На рентгенограмме грудной клетки у подростка, пострадавшего в ДТП, определяется пневмоторакс, плевральный дренаж и назогастральный зонд в виде извитой тени в проекции грудной клетки.
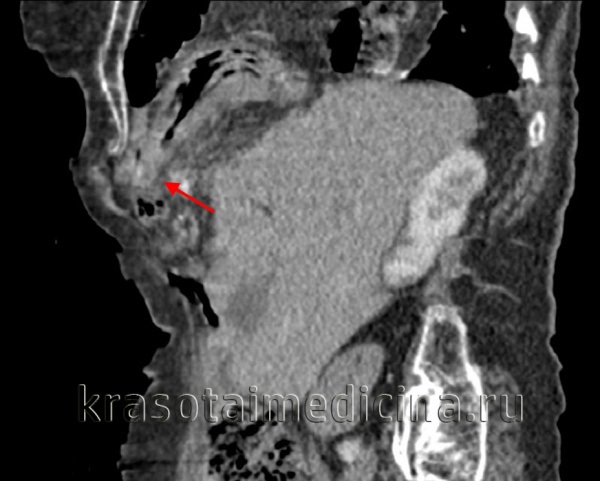
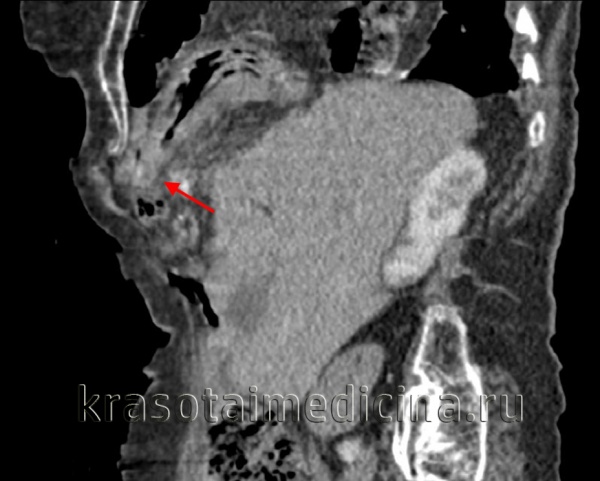
(Справа) На аксиальной КТ у этого же пациента определяются характерные признаки повреждения диафрагмы, в т.ч. симптом «выпадения» внутренних органов. Желудок находится в грудной клетке. Обратите внимание, что он прилежит к задним медиальным отделам грудной стенки. Желудок выглядит сдавленным в месте прохождения через дефект в диафрагме (симптом «воротника»). (Слева) На аксиальной КТ с контрастным усилением визуализируется желудок, находящийся в грудной клетке, выпавший через дефект в диафрагме. Желудок прилежит к задним медиальным отделам грудной стенки. Передняя стенка желудка, не ограниченная диафрагмой, напрямую соприкасается с легким.
(Справа) На корональной КТ у этого же пациента визуализируется желудок, выбухающий кверху сквозь дефектный участок в диафрагме.
б) Патология:
• В 75% случаев повреждение диафрагмы обусловлено тупой травмой, в 25% проникающим ранением
• Разрыв диафрагмы практически всегда возникает при политравме и других серьезных травматических повреждениях
в) Клинические особенности:
• Разрыв диафрагмы наблюдается у 1-5% всех пациентов с тупой травмой живота или грудной клетки
• Часто при разрывах диафрагмы тяжесть состояния пациента недооценивается, т. к. эта травма может быть легко пропущена на диагностических изображениях
• Хирургическое вмешательство (ушивание дефекта) показано при любом повреждении диафрагмы, даже небольшого размера
Повреждения грудной клетки ( Травмы грудной клетки )
Повреждения грудной клетки – травмы, при которых страдают кости, образующие каркас грудной клетки и/или органы, расположенные в грудной полости. Это – обширная и достаточно разнородная группа травматических повреждений, включающая в себя как переломы ребер, так и травмы жизненно важных органов (легких и сердца). Зачастую повреждения грудной клетки представляют непосредственную угрозу или потенциальную опасность для жизни пациента. Нередко сопровождаются кровопотерей различной тяжести и развитием острой дыхательной недостаточности, которые могут развиваться как сразу, так и спустя некоторое время после травмы. Поэтому все без исключения пациенты с повреждениями грудной клетки должны срочно направляться в специализированное мед. учреждение для обследования и дальнейшего лечения, которое, в зависимости от вида травмы, может быть либо консервативным, либо оперативным.
МКБ-10
Общие сведения
Повреждения грудной клетки – группа повреждений, включающая в себя травмы ребер, грудины и внутренних органов, расположенных в грудной полости. Такие травмы могут сильно различаться как по характеру, так и по тяжести, однако из-за потенциальной опасности для жизни пациента на начальном этапе всегда рассматриваются врачами, как серьезные, требующие детального обследования больного. Эта группа травм отличается высокой летальностью при отсутствии медицинской помощи и достаточно высоким процентом благоприятных исходов при своевременной доставке пациента в специализированное мед. учреждение. Смертность составляет 5-6%, при этом большинство смертельных случаев приходится на открытые повреждения (ранения), а также на множественные переломы ребер с разрывом легкого.
Классификация
Все повреждения грудной клетки подразделяются на две группы: закрытые и открытые. Отличительной особенностью закрытых повреждений является отсутствие раны. Такие повреждения делятся на:
- Сотрясения. Травмы, при которых видимые морфологические изменения грудной клетки отсутствуют.
- Ушибы. В эту группу включают ушибы ребер и мягких тканей, ушиб сердца, ушиб сосудов, ушибы и разрывы легких, гемоторакс и пневомоторакс, переломы грудины, ребер и грудных позвонков.
- Сдавления. Сюда относятся случаи травматической асфиксии, при которых грудь пациента сдавливается между двумя тупыми предметами, из-за чего возникает удушье.
При открытых повреждениях в области грудной клетки есть рана, которая может быть ножевой, огнестрельной и т. д. Открытые повреждения (ранения) подразделяются на:
- Непроникающие.
- Проникающие.
- Без повреждения внутренних органов, расположенных в грудной полости.
- С повреждением внутренних органов, расположенных в грудной полости.
- С повреждением костей (ребер, грудных позвонков или грудины).
- Без открытого пневмоторакса или с его наличием.
- Без открытого гемоторакса или с его наличием.
- Торакоабдоминальная травма (с одновременным нарушением целостности грудной полости, диафрагмы и брюшной полости).
С учетом характера повреждения также выделяют сквозные, слепые и касательные раны груди.
Причины
В мирное время закрытая травма грудной клетки встречается в травматологии намного чаще открытой. Ее основными причинами становятся автомобильные аварии (70%), падения с высоты (23%), производственные травмы, природные катастрофы, криминальные действия (избиение, драка) или бытовая травма. Чаще всего при закрытой травме выявляются повреждения легких (60%), ребер (45,4%), сердца (8%) и позвоночника (4,8%). Остальные органы страдают достаточно редко. Повреждения легких, межреберных сосудов, плевры, бронхов и легочных сосудов чаще имеет вторичный характер и развивается вследствие травматизации этих органов острыми концами сломанных ребер.
Открытые повреждения в мирное время встречаются нечасто и обычно возникают в результате ранения холодным оружием. Количество огнестрельных ранений резко увеличивается в военное время. Раны, нанесенные другим предметом (например, острым металлическим штырем или куском арматуры) могут возникнуть в результате производственной травмы, техногенной или природной катастрофы либо несчастного случая в быту.
Переломы ребер и грудины
Переломы ребер обычно возникают у взрослых пациентов. У детей и подростков наблюдаются очень редко вследствие чрезвычайной эластичности костных структур. С учетом механизма травмы все переломы ребер можно разделить на три группы: непрямые, прямые и отрывные. Наибольшее смещение отломков и, как следствие, высокая вероятность повреждения органов грудной полости острыми концами сломанных ребер, возникает при отрывных, двойных и множественных переломах.
Отломки ребер могут повреждать не только легкое и плевру, но и межреберные сосуды, вследствие чего возникает внутреннее кровотечение в плевральную полость и формируется гемоторакс. Если острый конец ребра протыкает легкое, воздух выходит в плевральную полость, и образуется пневмоторакс.
О переломе ребер свидетельствует резкая боль в месте повреждения и боль при сдавлении грудной клетки в переднезаднем направлении. Дыхание становится поверхностным. Пациенту легче находиться в сидячем, чем в лежачем положении. Основным методом инструментальной диагностики является рентгенография ребер. Лечение заключается в устранении болей, профилактике пневмонии и облегчении дыхания.
При неосложненном переломе одного ребра пациент находится на амбулаторном наблюдении. Перелом двух или более ребер является показанием для госпитализации. Больным назначают анальгетики и физиолечение, рекомендуют находиться в постели в положении полусидя. Для предупреждения застойных явлений в легких обязательно назначается дыхательная гимнастика. При множественных переломах ребер производится их оперативная иммобилизация.
Переломы грудины относительно редки. Сопровождаются болью, усиливающейся при кашле и глубоком дыхании. Пальпация резко болезненна. Для подтверждения диагноза выполняют боковую рентгенографию грудины. Лечение осуществляется в условиях стационара. При переломах без смещения назначается покой и обезболивающие препараты. При смещении выполняется репозиция на щите.
Ушибы, сотрясения и сдавления
Подобные повреждения грудной клетки встречаются реже, чем переломы ребер и возникают вследствие удара тупым предметом или форсированного сдавления между двумя крупными тупыми предметами. Ушиб грудной клетки сопровождается небольшой гематомой и умеренной болью. Обычно не требуют специального лечения. В отдельных случаях при сильном ушибе может возникнуть обширное кровоизлияние в ткани или полости грудной клетки, иногда сопровождающееся разрывом органов и тканей. Такая травма относится к категории тяжелых, требует неотложной госпитализации и может закончиться смертью больного.
При сотрясении грудной клетки наблюдается чрезвычайно тяжелый шок при отсутствии анатомических изменений. Состояние пациента тяжелое, дыхание неравномерное, болезненное, поверхностное. Пульс учащенный, неровный, едва уловимый. Конечности холодные, цианотичные. Необходима немедленная госпитализация, полный покой и вдыхание кислорода под давлением.
При сдавлении грудной клетки дыхательные движения нарушаются. Кровь оттекает от надплечий, верхней части груди, шеи и головы. Развивается удушье. Возможны нарушения сознания. Кожа перечисленных отделов тела синеет, на ней, а также на конъюнктиве и на слизистой полости рта образуются многочисленные мелкие кровоизлияния (экхимозы). Выявляется симптом декольте – отек и цианотичность верхней части туловища. Возможна временная потеря зрения и слуха, обусловленная кровоизлияниями и зрительный нерв, сетчатку, глазное яблоко и внутреннее ухо.
Пациента госпитализируют, рекомендуют находиться в покое в полусидячем положении. Для устранения болевого синдрома выполняют новокаиновые вагосимпатические блокады. Проводят санацию дыхательных путей, оксигенотерапию и, в некоторых случаях – искусственную вентиляцию легких.
Открытые повреждения
При непроникающих повреждениях грудной клетки состояние больных удовлетворительное. Лечение заключается в наложении повязки или ушивании раны. При проникающих ранениях состояние пациентов может значительно варьироваться и зависит от отсутствия или наличия гемопневмоторакса и сопутствующих повреждений внутренних органов и костного каркаса.
Гемоторакс при таких травмах развивается вследствие кровотечения в плевральную полость из поврежденных сосудов легкого и грудной стенки, пневмоторакс – из-за проникновения в плевральную полость воздуха из раненого легкого. При ранении легкого наблюдается кровохарканье, гемоторакс и подкожная эмфизема. Для уточнения диагноза выполняется рентгенография грудной клетки. Лечение хирургическое. Пациентов госпитализируют в специализированное отделение, где торакальные хирурги в экстренном порядке выполняют операцию и ушивание раны. Объем вмешательства зависит от характера травмы.
Гемоторакс
Гемоторакс (скопление крови в плевральной полости) образуется при кровотечении вследствие повреждения межреберных сосудов, легкого или внутренней грудной артерии. Выделяют малый (менее 500 мл), средний (от 500 до 1000 мл) и большой (более 1000 мл) гемоторакс. При малом состояние пациента не страдает или страдает незначительно. Возможно консервативное лечение. При среднем гемотораксе состояние больного умеренно или незначительно ухудшается, дыхание учащается. Может потребоваться как консервативное лечение, так и плевральная пункция.
При большом гемотораксе наблюдается шок, нарушение гемодинамики, сморщивание легкого и смещение органов средостения. Кожа больного цианотична, пульс учащен, дыхание тоже учащенное, поверхностное. Положение тела – вынужденное, сидячее, с опорой на руки. Необходима плевральная пункция, либо, если гемоторакс нарастает, – торакотомия для выявления и устранения источника кровотечения. Все пациенты с гемотораксом в обязательном порядке госпитализируются. Наблюдение включает в себя повторные рентгеноскопические или рентгенографические исследования для оценки динамики и определения дальнейшей тактики лечения.
Пневмоторакс
Пневмоторакс – это скопление воздуха, проникающего в плевральную полость из поврежденного легкого или из внешней среды. Выделяют три вида пневмоторакса: закрытый, открытый и клапанный. При закрытом пневмотораксе рана закрывается мягкими тканями. Количество воздуха ограничено и не увеличивается. Небольшое количество воздуха рассасывается самостоятельно, при умеренном может потребоваться плевральная пункция.
Помимо сдавления легкого на стороне повреждения пневмоторакс вызывает баллотирование средостения – маятникообразное движение органов при вдохах и выдохах. Сердце и сосуды смещаются, приток крови к сердцу уменьшается. Это еще больше утяжеляет состояние пациента. Все больные госпитализируются. Принимаются экстренные меры для устранения пневмоторакса. В последующем осуществляется динамическое наблюдение, выполняются повторные рентгеноскопии легких или рентгенографии.
Травмы диафрагмы
Травмы диафрагмы – это повреждения грудобрюшной преграды, возникающие в результате воздействия внешних факторов. При небольших разрывах симптоматика стертая. Обширные закрытые травмы могут проявляться признаками сдавления лёгкого, внутреннего кровотечения, ущемления желудка или кишечника. При открытых ранениях присутствуют симптомы нарушения целостности органов грудной клетки и (или) брюшной полости. Патология диагностируется с помощью осмотра, физикальных данных, УЗИ и лучевых методов исследования грудной и абдоминальной полостей, торако- или лапароскопии. После обнаружения дефекта диафрагмы осуществляется его хирургическая коррекция.
Травмы диафрагмы встречаются в 0,5-5% случаев всех сочетанных повреждений. Разрыв органа при закрытой травме чаще происходит в месте соединения его мышечной и сухожильной частей. Размер образовавшегося дефекта может существенно варьироваться (от 2 до 20 см). Из-за анатомических особенностей организма преобладают повреждения левого купола. Двусторонние, множественные разрывы выявляются редко. Ранение диафрагмы при открытой травме может локализоваться в любой её части. Из-за трудностей диагностики у 50-70% пострадавших диафрагмальный дефект не обнаруживается прижизненно. Пациенты погибают от тяжёлых сочетанных торакальных или абдоминальных травм, поздних осложнений недиагностированной патологии.
- Причиной открытых травм диафрагмы являются огнестрельные или колото-резаные торакоабдоминальные ранения, чаще встречающиеся в период военных действий.
- В мирное время превалируют закрытые травмы, возникающие вследствие дорожно-транспортных происшествий, при падении с высоты.
- К разрыву диафрагмы иногда приводит компрессия грудной клетки или живота при сдавлении тяжелым предметом.
Ранее считалось, что спровоцировать подобную травму может повышение внутрибрюшного давления при чихании, кашле, рвоте, а также у женщин во время родов. Современные экспериментальные исследования в области общей хирургии и травматологии указывают на то, что предпосылкой разрыва в таких случаях становится врождённое истончение мышечного слоя диафрагмы.
Патогенез
Открытые повреждения диафрагмы очень редко бывают изолированными. Обычно колюще-режущий предмет или пуля (при огнестрельном ранении) проходит из грудной полости в брюшную или наоборот, травмируя диафрагму, а также прилежащие к ней ткани и органы. При закрытом ранении разрывы диафрагмы обусловлены чрезмерным натяжением органа, возникающим из-за сдавления рёбер или живота. Дефект грудобрюшной преграды может также образоваться при её повреждении отломками рёбер.
Из-за разницы давления в грудной и брюшной полостях желудок, петли кишечника, селезёнка, реже печень и желчный пузырь пролабируют в грудную клетку, поджимают лёгкие и средостение, могут ущемиться в образовавшемся отверстии. Повреждение крупных сосудов становится причиной массивных внутренних кровотечений. Прилежащие к диафрагме листки плевры имеют большое количество болевых рецепторов. Раздражение этих рецепторов при чрезмерном натяжении плевры из-за пролапса органов или её повреждения, травмы других органов и массивная кровопотеря потенцируют развитие травматического шока.
В зависимости от локализации места разрыва различают травмы левого или правого купола диафрагмы, а также нарушения целостности ее мышечной или сухожильной части. Ранения органа могут быть единичными и множественными, изолированными или сочетанными с другими травматическими повреждениями. Большое клиническое значение имеет деление травм грудобрюшной перегородки на:
Открытые
Возникают при проникающем ранении живота или груди. По клиническим проявлениям подразделяются на следующие группы:
- С преимущественно абдоминальными повреждениями. Преобладают признаки ранения органов живота. Травма ОГК незначительная. Явления гемо- или пневмоторакса отсутствуют.
- Спревалирующими торакальными поражениями. На первый план выходят симптомы тяжёлой травматизации плевры и лёгкого, выраженная дыхательная недостаточность.
- С признаками торакоабдоминальной травмы. Ярко выражены проявления ранений органов обеих полостей.
Закрытые
Не сопровождается нарушением целостности кожных покровов. Раневой канал отсутствует. Клиническая картина определяется размерами разрыва и степенью пролабирования органов живота в полость груди.
Симптомы травм диафрагмы
Клинические проявления диафрагмальной травмы очень разнообразны, зависят от величины разрыва и наличия сочетанных повреждений других органов. Патогномоничным симптомом диафрагмальной травмы является болезненность в области мечевидного отростка грудины. Иногда появляется некупируемая икота. При открытых травмах всегда присутствует глубокий раневой канал, нередко имеющий выходное отверстие. Ранение с повреждением брюшной полости характеризуется картиной острого живота. Пострадавшие жалуются на интенсивные, усиливающиеся при пальпации боли в животе, которые могут быть острыми или тупыми, разлитыми или локализованными. Ярко выраженный болевой синдром нередко сопровождается рвотой. Пациенты принимают вынужденное положение, беспокойны.
При сопутствующем повреждении ОГК больного беспокоят резкие боли в груди и затруднение дыхания. При вдохе со стороны входного отверстия раны слышен «сосущий» звук. При выдохе или кашле воздух выталкивается из раны вместе с пенистой кровью. Возникает и нарастает подкожная эмфизема. В области груди, шеи, лица появляется быстро распространяющаяся припухлость, при пальпации которой слышен характерный хруст. Травмы грудной клетки с повреждением диафрагмы часто сопровождаются кровохарканьем. Из-за раздражения большого количества рецепторов париетального и висцерального листков плевры может развиваться плевропульмональный шок, характеризующийся нарушением гемодинамики и выраженной респираторной недостаточностью.
Резкое снижение артериального давления, тахикардия, бледность кожных покровов, слабость, нарушение сознания наблюдаются при значительной кровопотере, обусловленной ранением крупных кровеносных сосудов. При пролабировании внутренних органов в грудную полость обнаруживаются признаки компрессии лёгкого, смещение средостения. У пострадавшего возникает одышка при малейшей нагрузке и в покое. Кожа приобретает цианотичный оттенок. Присутствует учащенное сердцебиение и нарушения сердечного ритма.
Осложнения
Из-за хорошего кровоснабжения диафрагмы травмы этого органа часто осложняются внутрибрюшным или внутригрудным кровотечением. Описаны случаи смерти пациентов от кровопотери, вызванной травматизацией грудобрюшной преграды во время плевральной пункции. Своевременно не диагностированные сопутствующие абдоминальные травмы через несколько дней приводят к развитию перитонита. Массивные торакальные повреждения нередко сопровождаются плевропульмональным шоком. Из-за сложностей диагностики небольшие по размеру травмы диафрагмы часто остаются невыявленными, в последующем формируются травматические диафрагмальные грыжи. Грозным осложнением таких грыж является ущемление в образовавшемся разрыве внутренних органов с последующим некрозом их стенок, развитием кишечной непроходимости, перитонита.
Диагностика
Диагностическим поиском при подозрении на травму диафрагмы занимаются травматологи, торакальные и абдоминальные хирурги. При массивном ранении явными симптомами разрыва грудобрюшной преграды считаются выпадение органов живота из раны на груди, истечение из неё желчи, желудочного или кишечного содержимого. Обнаружить небольшие повреждения перегородки при проникающей травме груди или живота часто бывает трудно из-за общего тяжёлого состояния пострадавшего. Наличие дефекта в диафрагме выявляется с помощью следующих методов:
- Осмотр и физикальные данные. При осмотре открытой раны оценивается состояние входного и выходного отверстий, определяется ход раневого канала. Обнаружить образовавшийся дефект иногда удается путем пальпации раневого хода пальцем. Иногда наблюдается асимметрия живота либо грудной клетки. На разрывы диафрагмы указывает наличие перитонеальных симптомов и притупления в отлогих местах живота при повреждении груди, укорочение лёгочного звука или тимпанит, ослабление дыхания при травмах брюшной полости. При аускультации лёгких могут прослушиваться кишечные шумы.
- Лучевая диагностика. Выполняется рентгенография и КТ грудной полости, КТ брюшной полости. Выявить разрыв на рентгенограмме можно только при пролапсе органов пищеварения в область грудной клетки. Для уточнения локализации травматического дефекта грудобрюшной перегородки, дифференциальной диагностики травмы и релаксации органа осуществляется контрастная рентгенография желудка либо ирригография. Просматривается желудок или петли кишечника в левой половине грудной клетки, определяется смещение пищевода.

КТ органов грудной клетки/брюшной полости. Травматический дефект в передних отделах диафрагмы справа с эвентрацией кишечника, сальника, кровеносных сосудов в грудную полость
- Ультразвуковое исследование.УЗИ ОБП и УЗИ плевральной полости даёт возможность подтвердить наличие диафрагмального дефекта, смещение ОБП, наличие свободной жидкости в обеих полостях. Наблюдается высокое стояние одного из куполов диафрагмы. Левосторонний разрыв сопровождается разъединением плевральных листков с появлением неоднородного содержимого между ними. При правостороннем дефекте обнаруживается необычно высокое расположение печени – её верхний край может находиться на уровне второго ребра.
- Лапароскопия, видеоторакоскопия. Являются наиболее информативными методами диагностики. Позволяют визуализировать и локализовать разрыв органа. Применяются в сложных случаях, в том числе – для дифференцировки травмы с релаксацией диафрагмы. Видеоторакоскопия выполняется осторожно, верхним доступом из-за опасности повредить пролабирующие органы.

Лечение травм диафрагмы
В целях снижения летальности устранение жизнеугрожающих состояний, осложняющих диафрагмальную травму, должно быть максимально ранним и начинаться на догоспитальном этапе. Назначается адекватное обезболивание. Выполняется остановка кровотечения и восполнение ОЦК путем внутривенного вливания коллоидных плазмозаменителей и кристаллоидных растворов. Восстанавливается проходимость дыхательных путей, производится подача увлажнённого кислорода. Артериальная гипотензия купируется введением прессорных аминов.
В хирургическом стационаре осуществляется предоперационная подготовка, включающая в себя устранение пневмо- и гемоторакса, постановку назогастрального зонда и удаление содержимого желудка. Все эти мероприятия проводятся на фоне продолжающейся инфузионной терапии. Непосредственно во время операции выполняется прошивание кровоточащих сосудов, восстановление целостности внутренних органов, удаление патологического содержимого из полостей.
Объём оперативного вмешательства зависит от давности повреждения и состояния органов, перемещённых в плевральную полость (при наличии подобной патологии). Из-за отсутствия прочных сращений в течение нескольких часов или дней после травмы низведение осуществляется легко, лапаротомным доступом. При невозможности этой манипуляции или ущемлении органов дополнительно производится торакотомия. После восстановления нормального расположения внутренних органов производится ушивание дефекта диафрагмы. В послеоперационном периоде контролируются и корригируются витальные функции, назначается антибактериальная терапия.
Прогноз и профилактика
Прогноз во многом зависит от характера травмы и величины образовавшегося дефекта. Около 50% пациентов с разрывом диафрагмы погибают от летальных осложнений до установления диагноза. Смерть в постоперационном периоде наступает в 35% случаев, чаще обусловлена наличием сочетанных повреждений. У пострадавших с открытым ранением диафрагмы прогностические показатели хуже, чем у больных с закрытой травмой. К профилактике подобных повреждений можно отнести общие меры по предупреждению травматизма, соблюдение правил личной безопасности в быту и на рабочем месте.
3. Диагностика и хирургическое лечение повреждений диафрагмы/ Кубачев Г.К., Омаров И.Ш., Турдыев Д.С.
4. Повреждения диафрагмы при открытой и закрытой торакоабдоминальной травме/ Кубачев Г.К., Кукушкин А.В.
Торакоабдоминальная травма
Торакоабдоминальная травма – это травматическое повреждение, при котором наблюдается нарушение целостности диафрагмы, грудной и брюшной полостей. Могут выявляться расстройства дыхания, гемо- или пневмоторакс, кровохарканье, подкожная эмфизема, напряжение мышц передней брюшной стенки, боли в животе, дисфагия, признаки массивной кровопотери, другие симптомы торакальной или абдоминальной травмы. Диагноз устанавливается на основании анамнеза, жалоб, результатов осмотра, рентгенографии брюшной и грудной полостей, торакоскопии, лапароскопии. Лечение – срочная лапаротомия, торакотомия или тораколапаротомия, ушивание поврежденных органов, возмещение кровопотери. По показаниям проводятся реанимационные мероприятия.
Торакоабдоминальная травма считается одним из наиболее тяжелых неотложных состояний в торакальной и абдоминальной хирургии, что обусловлено вариабельностью симптоматики, высокой вероятностью повреждения жизненно важных органов, массивной кровопотери и травматического шока. Возникает преимущественно в результате криминальных инцидентов, автотранспортных происшествий, несчастных случаев на производстве. Среди больных преобладают мужчины трудоспособного возраста. По литературным данным, летальность при этом виде травм колеблется от 60 до 80%. Большинство классических исследований торакоабдоминальных повреждений относится к периоду ВОВ, описано на основании наблюдений за солдатами с огнестрельными ранениями.
Причиной развития торакоабдоминальной травмы становится травматическое воздействие: проникающее ранение острым предметом, огнестрельная рана, удар или сдавление. 90% от общего числа случаев составляют открытые повреждения, 10% – закрытые. Подавляющее большинство открытых травм носит криминальный характер, 90% наносятся колющими или режущими предметами, 10% возникают в результате применения огнестрельного оружия. Половина закрытых повреждений является следствием дорожно-транспортных происшествий, четверть – падений с высоты. В 20% случаев в анамнезе выявляются железнодорожные катастрофы, в 5% – сдавление тяжелым предметом (обычно на производстве). Бытовые и спортивные травмы встречаются редко.
Механизм патологических изменений при торакоабдоминальных травмах в значительной степени определяется объемом и характером повреждений органов грудной, брюшной полости. Причиной дыхательных расстройств являются нарушения дыхания из-за повреждений грудной стенки и уменьшения объема легких на фоне разрывов легочной паренхимы, пневмоторакса или гемоторакса, а также ухудшение проходимости дыхательных путей в результате разрывов бронхов, скопления в их просвете крови, избыточной продукции слизи и рефлекторного бронхоспазма. Из-за снижения продукции сурфактанта образуются ателектазы. Вследствие нарушения питания тканей и изменения проницаемости клеточных мембран возникает отек интерстиция. При тяжелых травмах возможно развитие шокового легкого.
Разрыв диафрагмы усугубляет перечисленные расстройства, провоцирует физиологический дисбаланс состояния органов брюшной, грудной полостей, изменение внутрибрюшного давления, ухудшение легочной вентиляции, нарушение венозного и лимфатического оттока из легких и ОБП. При повреждении полых органов живота происходит обильное обсеменение бактериальной флорой. Наблюдается токсемия, парез кишечника, развивается перитонит. Повреждение паренхиматозных органов сопровождается обильным кровотечением. Быстро нарастающая гиповолемия, интенсивная болевая импульсация, прогрессирующие дыхательные расстройства и токсемия становятся причиной развития травматического шока.
Торакоабдоминальные повреждения классифицируют по нескольким признакам. С учетом наличия или отсутствия раневого канала различают открытые и закрытые травмы. С учетом стороны выделяют правосторонние, левосторонние и двухсторонние поражения. Возможны травмы без повреждения внутренних органов, с изолированным повреждением ОБП или ОГК, с одновременным повреждением органов, расположенных в двух полостях. В научных трудах обычно используют систематизацию открытых ранений А. Ю. Созон-Ярошевича, составленную автором на основании материалов, собранных в период ВОВ. В основе классификации лежит отношение раневого канала к тем или иным анатомическим структурам:
- К грудной клетке: с нарушением или без нарушения целостности плевральной полости; с повреждением либо без повреждения ОГК. Отдельно различают травмы с наличием или отсутствием повреждения околосердечной сумки.
- К брюшной полости: торакоперитонеальные – проникающие в полость живота; торакоретроперитонеальные – с распространением на забрюшинное пространство. Все травмы, входящие в эту группу, могут быть с поражением или без поражения органов БП, забрюшинного пространства. При ретроперитонеальных повреждениях возможно нарушение целостности спинного мозга.
- К диафрагме: может быть поврежден сухожильный центр, передний, боковой или задний скаты грудобрюшной преграды.
Кроме того, в клинической практике применяют классификацию, основанную на преобладании признаков повреждений тех или иных органов и включающую в себя четыре группы травм. Первая – с преимущественными симптомами повреждений ОГК (18%), вторая – с превалированием травм ОБП (42%), третья – с примерно равными по тяжести повреждениями органов обеих полостей (29%), четвертая – с изолированными разрывами диафрагмы или без проявлений со стороны соматических органов (11%).
Симптомы торакоабдоминальной травмы
Симптоматика весьма вариабельна, определяется механизмом и тяжестью травмы. В большинстве случаев пациентов доставляют в приемный покой в тяжелом состоянии, что затрудняет или делает невозможным выяснение жалоб. Клиническая картина складывается из симптомов повреждения органов груди и живота, признаков смещения ОБП в грудную полость, дыхательной недостаточности и проявлений внутреннего кровотечения. При первичном осмотре могут обнаруживаться ссадины, раны и гематомы, указывающие на возможную локализацию поражений. Симптомами со стороны ОГК являются подкожная эмфизема, ослабление или отсутствие дыхательных шумов. Возможно кровохарканье. При переломах ребер определяется крепитация. При травмах перикарда сердечные тоны глухие или не прослушиваются.
При ранениях груди достоверным свидетельством торакоабдоминальной травмы считается выпадение содержимого брюшной полости через рану. Чаще всего отмечается эвентрация участка большого сальника. Иногда сальник выявляется в глубине при исследовании раневого канала. При повреждении желудка наблюдается рвота кровью. Общими признаками вовлечения брюшной полости являются вздутие и напряжение мышц живота, симптомы раздражения брюшины, парез кишечника. При ранениях и разрывах паренхиматозных органов часто определяется массивное внутреннее кровотечение. При повреждении тонкой или толстой кишки быстро возникает перитонит. Могут наблюдаться симптомы, связанные с перемещением ОБП в область грудной клетки и смещением ОГК: дисфагия, диспепсия, острый заворот желудка, тахикардия, цианоз, резкая одышка.
Торакоретроперитонеальные травмы проявляются болью и отеком в поясничной области. Повреждение почки сопровождается гематурией, спинного мозга – нарушениями чувствительности и движений, расстройствами функций тазовых органов. При переломах таза отмечаются боли, обнаруживаются гематомы, возможна нестабильность тазового кольца. Тяжелые переломы таза являются источником обильного внутреннего кровотечения. Кровопотеря вследствие повреждения печени, селезенки, крупных сосудов или костей таза провоцирует выраженные расстройства гемодинамики, нарушения свертывания крови, сбои в работе сердечно-сосудистой и мочевыделительной систем, играет ведущую роль в развитии травматического шока.
Осложнения торакоабдоминальной травмы можно разделить на три большие группы: возникающие в первые часы, развивающиеся в раннем периоде, выявляющиеся в отдаленном периоде. К первой группе относятся жизнеугрожающие состояния, обусловленные скоплением крови или воздуха в плевральной или перикардиальной полости. Тампонада перикарда может спровоцировать остановку сердца, напряженный пневмоторакс и массивный гемоторакс вызывают спадание легкого и острую дыхательную недостаточность. Массивное кровотечение может осложняться диссеминированным внутрисосудистым свертыванием, становящимся причиной летального исхода.
В раннем послеоперационном периоде существует высокая вероятность инфицирования ран, связанная с ослаблением организма, экзо- и эндогенным бактериальным обсеменением тканей. Наиболее тяжелыми инфекционными осложнениями являются перитонит и сепсис. В ряде случаев выявляется кишечная непроходимость вследствие пареза кишечника, гиповентиляционная пневмония, тромбозы крупных сосудов, ТЭЛА, полиорганная недостаточность. К осложнениям отдаленного периода относится спаечная болезнь, нарушения деятельности различных органов, связанные с их резекцией, рубцовыми процессами, постреанимационными состояниями.
Патологию диагностируют торакальные и абдоминальные хирурги, при переломах тазовых костей, ребер и позвоночника к обследованию привлекают травматологов, при поражении спинного мозга – нейрохирургов, при ретроабдоминальных травмах – урологов. Диагностика торакоабдоминальных травм вызывает значительные затруднения. По данным ученых, повреждение диафрагмы не распознается у 30-70% пострадавших, на основании преобладания той или иной симптоматики выставляется диагноз торакальной либо абдоминальной травмы. Тяжесть состояния больного и необходимость оказания экстренной медицинской помощи ограничивает возможности специалистов при выборе диагностических методик. УЗИ, КТ и МРТ применяются редко, что связано с необходимостью перекладывания, другими особенностями проведения процедур, негативно влияющими на состояние пациента. Перечень исследований включает следующие мероприятия:
- Опрос, осмотр. Врач выясняет у больного жалобы и обстоятельства травмы. Если пациент находится в бессознательном состоянии, данные о характере травматического воздействия уточняют у сопровождающих и сотрудников скорой помощи. При осмотре обращают внимание на признаки, которые могут свидетельствовать о разрыве диафрагмы, одновременном повреждении ОБП и ОГК.
- Пальцевое исследование раны. Осуществляется при ранениях в области грудной стенки. Позволяет обнаружить разрыв диафрагмы у 73% больных. Малоэффективно или технически затруднительно при расположении раны выше VII ребра, в околопозвоночной или окологрудинной зоне.
- Рентгенография. Является наиболее доступным и информативным неизвазивным исследованием, в тяжелых случаях производится без перекладывания (на каталке). Определяется высокое стояние диафрагмы, газ в брюшной полости. Возможно смещение ОБП в грудную полость. При введении контраста в плевральную полость затеки препарата визуализируются в зоне живота. На рентгенограммах ОГК просматриваются переломы ребер, пневмоторакс, гемоторакс, на снимках позвоночника и таза иногда обнаруживаются переломы.
- Инвазивные исследования. По результатам торакоцентеза и лапароцентеза выявляется кровь в обеих полостях. Для уточнения характера и объема повреждений ОГК выполняется торакоскопия. При проведении лапароскопии возможна визуализация разрыва печени или селезенки.
- Лабораторные анализы. Дают возможность оценить тяжесть кровопотери, степень обменных расстройств и нарушений функций различных органов. При оценке результатов учитывают, что на начальных этапах из-за продолжающегося кровотечения данные анализов крови могут недостаточно достоверно отражать тяжесть кровопотери.
Лечение торакоабдоминальной травмы
Пациентов с данной патологией экстренно госпитализируют в отделение абдоминальной или торакальной хирургии, производят ургентные хирургические вмешательства. Тяжесть состояния больных обуславливает необходимость проведения непрерывной интенсивной терапии и максимальное сокращение объема инвазивных манипуляций на начальном этапе лечения. С учетом условий оказания медицинской помощи, характера консервативных и оперативных мероприятий можно выделить следующие этапы:
- Догоспитальный. Предусматривает освобождение верхних дыхательных путей, оксигенотерапию, ИВЛ, струйные вливания солевых и коллоидных растворов для коррекции гиповолемии, введение бикарбоната натрия для устранения ацидоза, сердечных гликозидов, гормональных и антигистаминных средств для поддержания деятельности органов и систем,
- Подготовка к операции. При поступлении по показаниям выполняют трахеотомию, продолжают инфузионную терапию, проводят реанимационные мероприятия, переливания крови и кровезаменителей. Обязательным этапом предоперационной подготовки является дренирование плевральной полости.
- Хирургическое вмешательство. Может быть рекомендована торакотомия, лапаротомия или тораколапаротомия. Операция включает тщательную ревизию полостей, ушивание разрывов паренхиматозных органов, восстановление целостности полых органов, ушивание разрыва диафрагмы, дренирование. Иногда требуется резекция печени, кишки и других органов, наложение колостомы или разгрузочной холецистостомы.
- Послеоперационный период. Больного доставляют в отделение реанимации, осуществляют контроль жизненных показателей, при необходимости используют аппаратуру для жизнеобеспечения, продолжают переливания крови, кровезаменителей, инфузии других растворов, введение сердечных средств, препаратов для стимуляции диуреза и пр. Назначают антибиотики, производят перевязки.
В зависимости от особенностей травмы основные лечебные мероприятия могут дополняться фиксацией переломов таза, дренированием забрюшинных гематом и другими манипуляциями. После улучшения состояния пациента переводят на общестационарные условия, а затем на амбулаторное лечение, продолжают перевязки и антибиотикотерапию, выдают направление на физиотерапевтические процедуры, проводят реабилитацию. В последующем некоторым больным требуются плановые вмешательства, например – закрытие колостомы.
Прогноз при торакоабдоминальных повреждениях всегда серьезный. По данным специалистов, летальность при данном виде травм в среднем составляет 27,7%. Исход зависит от объема поражений внутренних органов и наличия жизнеугрожающих состояний, корректной диагностики, времени начала лечебных мероприятий, состояния организма больного, возникновения осложнений во время операции и в послеоперационном периоде, других факторов. Профилактика включает меры по предотвращению автодорожных происшествий и криминальных травм, снижению уровня травматизма на производстве.
3. Диагностика и лечение травматических повреждений диафрагмы / Ситников В. Н., Дегтярев О. Л., Бондаренко В. А // Современные проблемы науки и образования – 2012 – №6
4. Диагностика и хирургическое лечение торакоабдоминальной травмы / Колкин Я.Г., Першин Е.С., Вегнер Д.В., Песчанский Р.Е. // Украинский журнал хирургии - 2010 - №1
Повреждения груди. Разрыв диафрагмы.
Ранения диафрагмы - варианты, шкала тяжести по OIS
Сквозные ранения диафрагмы являются абсолютным признаком сочетанного ранения груди и живота — с направлением раневого канала сверху вниз (торакоабдоминальным) или снизу вверх (абдоминоторакальным).
Считается, что поверхностные ранения диафрагмы, не проникающие в брюшную полость, являются редкостью, однако с внедрением торакоскопии они стали выявляются значительно чаще. Поэтому следует различать, с одной стороны, ранение только диафрагмальной плевры и мышечного слоя с сохранением целости брюшинного листка, а с другой — ранение, проникающее сквозь диафрагму в брюшную полость, т.е. торакоабдоминальное ранение.
Первое в истории подробное описание торакоабдоминального ранения можно найти в эпической поэме Гомера «Одиссея»: в сцене расправы Одиссея с коварными женихами Пенелопы есть такие красочные строки:
«. Но навстречу ему Одиссей богоравный
Выстрелил; грудь близ сосца проколола и, в печень вонзившись,
Крепко засела в ней злая стрела, из руки ослабевшей
Выронил меч он, за стол уцепиться хотел и, споткнувшись,
Вместе упал со столом: вся еда со стола и двудонный
Кубок свалился наземь. Он об пол стучал головою,
Болью проникнутый; ноги от судорог бились, ударом
Пяток он стул опрокинул; его, наконец, потемнели очи».
Для большинства ранений диафрагмы, нанесенных холодным оружием, характерным является повреждение периферических ее отделов. Для огнестрельных ранений такой закономерности нет.
Так же как и при ранениях сердца, попытки связать ранение диафрагмы с определенной локализацией раны грудной стенки большого удовлетворения не принесли. Принято считать, что сквозное ранение диафрагмы следует заподозрить при локализации раны в опасной зоне, которую некоторые зарубежные авторы называют торакоабдоминальной.
По частоте наблюдений торакоабдоминальных ранений эту зону делят на переднюю, боковые и заднюю. Чаще всего торакоабдоминальные ранения встречаются в передней зоне, верхней границей которой является пятое межреберье, а нижней -реберные дуги. Боковые зоны ограничиваются сверху линией, проведенной от передней подмышечной мышцы до угла лопатки на уровне пятого межреберья, а снизу — также границами ребер. Ранения задней зоны встречаются реже всего, верхний ее границей является уровень угла лопатки, а нижней — нижние ребра. Частота повреждений диафрагмы при ранениях торакоабдоминальной зоны составляет, по данным многих авторов, в среднем 20% [Madden M.R. et al., Solda S. et al., Friese R. et al., Hanna W. C. et al.].
По данным М. Martinez и соавт., частота ранений диафрагмы (несквозных и сквозных) при локализации ран в нижних отделах груди достигает 67%. Это самый высокий уровень, известный в литературе, и, возможно, самый достоверный, поскольку все наблюдения были верифицированы при торакоскопии. Частота изолированных ран диафрагмы колеблется от 2 до 12 % [Borlase В. С. et al., Pagliarelo G.]. В. С. Шапкин и А. И. Глазунов также подтверждали, что раны, расположенные ниже уровня сосков и угла лопатки, подозрительны в смысле возможности торакоабдоминального ранения, но затем признавались, что «расположение раны в других местах также его (торакоабдоминальное ранение) не исключает».
В 3-8% наблюдений отмечают несколько ран диафрагмы. Чаще всего это случается при косогоризонтальном направлении продвижения клинка или пули, когда ранящий предмет проникает через один скат диафрагмы в брюшную полость или забрюшинно, но встречает на своем пути другой скат диафрагмы и проникает, повреждая его, в плевральную полость или средостение.
Размеры и форма ран диафрагмы зависят от характера ранения и вида ранящего предмета: это могут быть колотые раны от 0,5 до 1 см длиной, округлые или щелевидные дефекты больших размеров при ранениях ножом, овальные пулевые раны или обширные дефекты не менее 16-25 см.
Огнестрельные раны диафрагмы, в отличие от колото-резаных ран, имеют некротические края с тромбированными сосудами и поэтому, как правило, не кровоточат. При выстрелах в упор из крупнокалиберного охотничьего оружия в грудной стенке и диафрагме образуется большой дефект тканей, через который видны поврежденные органы груди и живота.
На рентгенограмме видна релаксация правого купола диафрагмы со смещением печени, что говорит о возможности повреждения самой диафрагмы
По данным D.N. Adamthwaite, из общего числа 34 наблюдений ранений диафрагмы в 28 раны локализовались слева, в 3 — в области сухожильного центра и в 3 — справа. Колотые раны были в 19 наблюдениях, огнестрельная — у 1. Размеры ран колебались от 3 до 6 см.
Рана диафрагмы не всегда соответствует величине входного отверстия на коже груди или живота. Установлено, что самые большие дефекты диафрагмы наблюдаются при тангенциальных ранениях в направлении, поперечном по отношению к мышечным волокнам диафрагмы. Это связано с тем, что мышечные волокна при их пересечении сокращаются, и рана из линейной превращается в овальную.
В силу разности давления в плевральной и брюшной полостях при чресплевральных торакоабдоминальных ранениях такие мобильные органы брюшной полости, как большой сальник (7,1%), тонкая и толстая кишка (2,3 %), перемещаются в плевральную полость, а иногда и через рану грудной стенки выпадают наружу. Перемещение пряди большого сальника, несомненно, играет при этом положительную роль, тампонируя рану диафрагмы и препятствуя тем самым, например, распространению инфицированного содержимого из брюшной полости в плевральную. Однако этого не скажешь в отношении перемещения кишечника, так как при этом создаются благоприятные условия для ущемления кишки и ее некроза, даже в отдаленные сроки после ранения.
Дефект диафрагмы, как правило, не имеет тенденции к заживлению из-за наличия градиента давления между грудной и брюшной полостью, колеблющегося от 7 до 22 см водн. ст., а также постоянных дыхательных движений. Чаще всего к нему подходит прядь большого сальника, реже — другие органы брюшной полости, которые затем фиксируются к краям дефекта.
Иногда раны диафрагмы у выживших пациентов все же заживают соединительно-тканным рубцом. Постепенное растяжение неполноценного рубца с течением времени приводит к образованию большого выпячивания в плевральную полость своеобразной посттравматической диафрагмальной грыжи, хотя содержимое такого выпячивания не покрыто брюшиной.
В других наблюдениях тангенциальное ранение диафрагмы с сохранением брюшинного листка с течением времени превращается в истинную диафрагмальную грыжу, так как брюшина, постепенно выбухая в плевральную полость под действием внутрибрюшного давления, становится грыжевым мешком, содержащим органы брюшной полости. В таких случаях в течение многих лет существует реальная опасность ущемления органов с их некрозом и перфорацией, что представляет собой опасность для жизни.
В отечественной литературе заслуживает внимания драматическая история, опубликованная в разное время И. В. Буяльским и Н.И. Пироговым, но касающаяся, очевидно, одной и той же пострадавшей.
В Воспитательном институте Санкт-Петербурга в 1852 г. умерла девочка 14 лет. Ее родители, жители одной из станиц Северного Кавказа, в 1840 г. были убиты при набеге горцев, а она в двухлетнем возрасте получила 7 колотых ран груди и живота. Находясь в плену, ребенок выжил. Через 5 лет девочка была выкуплена из плена и помещена в Воспитательный институт в столице. Она часто жаловалась на сильную боль в груди слева, тошноту и рвоту. Еще через 7 лет во время очередного приступа девочка погибла от «неотхождения ветров». На аутопсии был найден дефект диафрагмы с омозолеными краями, пропускающий 3 пальца. В этом дефекте была ущемлена толстая кишка вместе с большим сальником.
Считается, что ущемление органов чаще всего происходит в первые 3 года после ранения, хотя в литературе опубликовано наблюдение ущемления кишки через 48 лет после торакоабдоминального ранения.
По OIS раны диафрагмы имеют следующие степени тяжести:
| Степень тяжести * | Перечень повреждений и их характеристика |
| I—II | Рана менее 2 см |
| III | Рана от 2 до 10 см |
| IV | Рана более 10 см с потерей ткани до 25 см2 |
| V | Рана с потерей ткани диафрагмы более 25 см2 |
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:
