Повреждения плечевого сплетения. Диагностика, лечение
Добавил пользователь Владимир З. Обновлено: 09.01.2026
Лучевая диагностика тракционного повреждения плечевого сплетения
а) Терминология:
1. Синонимы:
• Повреждение плечевого сплетения вследствие перерастяжения, отрывное повреждение плечевого сплетения, авульсионное псевдоменингоцеле
2. Определения:
• Перерастяжение или отрыв > 1 шейного корешка спинного мозга, плечевого сплетения
б) Визуализация:
2. КТ при тракционном повреждении плечевого сплетения:
• Бесконтрастная КТ:
о Малоинформативна
о ± псевдоменингоцеле, паравертебральная гематома
о Наиболее информативна при сочетании с миелографией
• Костная КТ
о ± переломы позвонков
3. МРТ при тракционном повреждении плечевого сплетения:
• Т1-ВИ:
о Утолщение, гипо- или изоинтенсивность сигнала нервных элементов (повреждение вследствие перерастяжения)
о Гипоинтенсивные (содержащие СМЖ) скопления в области пустых дуральных воронок (отрыв корешков)
• Т2-ВИ:
о Утолщение, гиперинтенсивность сигнала нервных элементов (повреждение вследствие перерастяжения)
о Гиперинтенсивные (содержащие СМЖ) скопления в области пустых дуральных воронок (отрыв корешков)
о ± отек спинного мозга, миеломаляция, сирингомиелия
- Центральный отек паренхимы спинного мозга в остром периоде после отрыва корешков
о Денервационные изменения в задних паравертебральных мышцах шеи (особенно в многораздельной мышце) → преганглионарное повреждение
• STIR:
о Изменения аналогичны Т2-ВИ FS
• Т1-ВИ с КУ:
о В острую фазу контрастное усиление отсутствует, в хроническую возможно накопление контраста в рубцово-измененных тканях
о Накопление контраста в мышцах свидетельствует обих денервации
4. Несосудистые рентгенологические исследования:
• Миелография:
о ± расширенные пустые дуральные воронки, истечение СМЖ/контраста, иногда видна зона отрыва корешка от спинного мозга
5. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о МРТ высокого разрешения (МР-нейрография)
• Протокол исследования:
о Фронтальные, косо-сагиттальные Т1-ВИ и STIR МР-И
о КТ-миелография при недостаточной информативности МРТ
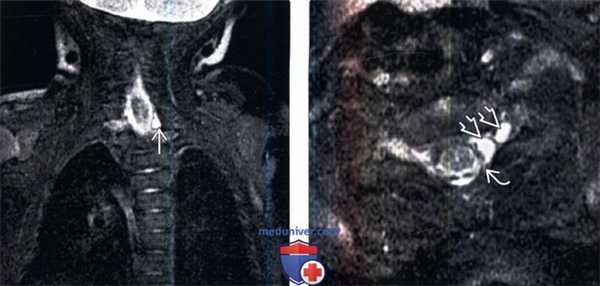
(Слева) На фронтальном FS Т2-ВИ пациента с акушерским тракционным повреждением левого плечевого сплетения и клиникой паралича Клюмпке определяется небольшое псевдоменингоцеле области С8 корешка слева.
(Справа) Аксиальный срез, FS Т2-ВИ, пациент с акушерским тракционным повреждением левого плечевого сплетения и клиникой паралича Клюмпке: признаки экстрадуральной компрессии дурального мешка расположенным здесь псевдоменингоцеле вследствие отрыва корешка спинного мозга и его дуральной воронки.
в) Дифференциальная диагностика тракционного повреждения плечевого сплетения:
1. Опухоль оболочки нерва:
• Плексиформная нейрофиброма (НФ1), солитарная опухоль оболочки нерва могут напоминать отрывы корешков:
о + контрастное усиление при опухолях
• Ищите клинические, генетические или лучевые признаки НФ1
2. Латеральное менингоцеле:
• Синдром Марфана, синдром Элерса-Данло, НФ1
• Латеральное менингоцеле напоминает псевдоменингоцеле с тем лишь исключением, что последнее не содержит нервных элементов
• Клинические признаки/стигмы ± дисплазия твердой мозговой оболочки позволяют отличить это состояние от состояний, имеющих травматические причины
3. Киста дуральной воронки корешка:
• Обычно становится случайной находкой, может быть достаточно крупной
• Интактный корешок, обычно оттесненный кистой к периферии
• Спонтанный разрыв → внутричерепная гипотензия
• Отсутствие характерной травмы в анамнезе
4. ХВДП:
• Характерные клинические и лабораторные изменения, нередко двусторонняя локализация изменений
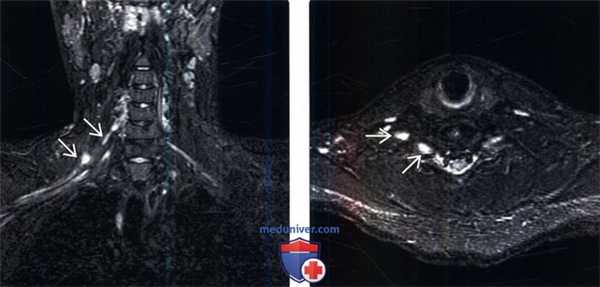
(Слева) На фронтальном STIR МР-И, пациент с сочетанным проникающим и тракционным повреждением правого плечевого сплетения в результате огнестрельного ранения: признаки полного пересечения С6 ветви плечевого сплетения. Признаков псевдоменингоцеле вследствие отрыва корешка не определяется.
(Справа) Аксиальный срез, STIR МР-И, этот же пациент: патологическое утолщение и гиперинтенсивность Т2-сигнала поврежденных элементов правого плечевого сплетения.
г) Патология:
1. Общие характеристики:
• Этиология:
о Большинство случаев параличей плечевого сплетения у взрослых связаны с высокоэнергетической травмой:
- Форсированное отведение или смещение плечевого пояса вниз
- Проникающие огнестрельные или колото-резаные ранения (ножом, стеклом, фрагментами металла, цепной пилой), укусы животных
о Новорожденные: избыточная тракция плечевого сплетения при осложненных родах (тазовое предлежание или «щипцовое» родовспоможение)
• Сочетанные изменения:
о ± сопутствующие повреждения мягких тканей или сосудов, переломы позвонков
о ± денервация мышц: характер этой денервации позволяет предположить, какие нервы повреждены
о Трансдуральная грыжа спинного мозга (редко)
• Отрыв одного или более корешков от спинного мозга в результате тракционного воздействия на плечевое сплетение
• Для выбора тактики лечения и определения прогноза важно определить уровень повреждения:
о Преганглионарное повреждение: повреждение проксимальней дорзального корешкового ганглия (менее благоприятный прогноз)
о Постганглионарное повреждение: повреждение дистальней корешкового ганглия (более благоприятный прогноз)
2. Стадирование, степени и классификация тракционного повреждения плечевого сплетения:
• Классификация Bonney (1998):
о Тип А: отрыв корешков проксимальней переходной зоны (истинный отрыв)
о Тип В: отрыв корешков дистальней переходной зоны:
- Тип 1: разрыв твердой мозговой оболочки в пределах спинномозгового канала, дорзальный ганглий смещен к шейке дуральной воронки
- Тип 2: твердая мозговая оболочка повреждена в области входа в невральное отверстие, дорзальный ганглий более или менее смещен
- Тип 3: ТМО не повреждена, ганглий не смещен
- Тип 4: ТМО не повреждена, ганглий не смещен, вентральный или дорзальный корешок интактный
3. Макроскопические и хирургические особенности:
• Признаки отрыва корешков: смещение/отек спинного мозга, кровоизлияния или рубцовые изменения в спинномозговом канале, отсутствие корешков в невральных отверстиях, псевдоменингоцеле
4. Микроскопия:
• Нарушение непрерывности нерва, утрата аксонов, демиелинизация, кровоизлияния, рубцовые изменения
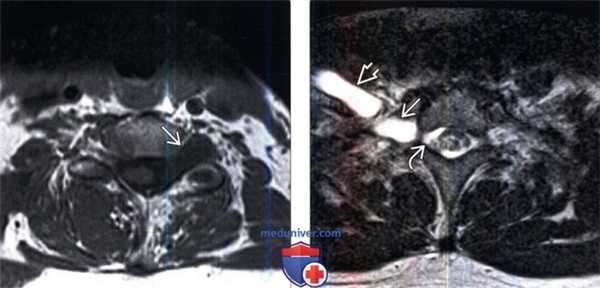
(Слева) Аксиальный срез, Т1-ВИ, пациент с травматическим отрывом корешка. Классическая МР-картина старого отрыва корешка с формированием псевдоменингоцеле.
(Справа) Аксиальный срез, Т2-ВИ: патологическое экстрадуральное жидкостное скопление в спинномозговом канале на уровне Т1, свидетельствующее об отрыве корешка с формированием псевдоменингоцеле. Обратите внимание на значительное утолщение вентральных первичных ветвей С8 и Т1 вследствие тяжелого тракционного повреждения плечевого сплетения.
д) Клинические особенности:
1. Клиническая картина тракционного повреждения плечевого сплетения:
• Наиболее распространенные симптомы/признаки:
о Боль, паралич соответствующей конечности ± паралич диафрагмального нерва:
- Полный отрыв всех элементов плечевого сплетения приводит к тотальному нарушению функции верхней конечности
- Клинически неполный паралич возможен при полных отрывах корешков в связи с сохранением частичной иннервации отдельных мышечных групп другими, неповрежденными корешками
о Клинически невозможно однозначно установить уровень повреждения (преганглионарный или постганглионарный)
• Особенности клинической картина:
о Паралич Эрба-Дюшенна:
- Повреждение верхних сегментов плечевого сплетения (С5, Сб корешков, верхний ствол) → паралич проксимальных мышц верхней конечности
- Прямой удар в область надплечья, тракционное повреждение в родах
о Средний радикулярный синдром:
- Корешок С7, средний ствол → нейропатия лучевого нерва
о Паралич Кпюмпке:
- Повреждение нижних сегментов плечевого сплетения (корешки С8, Т1, нижний ствол) → паралич дистальных мышц верхней конечности
- Попытки зацепиться за что-либо руками (над головой) при падении и тем самым замедлить скорость падения
2. Демография:
• Возраст:
о Взрослые молодого и среднего возраста > новорожденные, дети
• Пол:
о М > Ж; соответствует эпидемиологии травм
• Эпидемиология:
о Имеется связь с транспортными травмами с участием внедорожных транспортных средств, мотоциклов
о Частота соответствует частоте травм в целом
3. Течение заболевания и прогноз:
• Вариабельны, при отрывных повреждениях прогноз в отношении выздоровления обычно неблагоприятный, при перерастяжении и сохранении целостности нервов прогноз лучше
• Посттанглионарные повреждения характеризуются в целом более благоприятным прогнозом по сравнению с преганглионарными
• Акушерские повреждения характеризуются более благоприятным прогнозом по сравнению с тракционными повреждениями у взрослых
• Для определения тактики лечения (в т. ч. хирургического) и прогноза важно определить характер повреждения нервов:
о При перерастяжении (но с сохранением целостности нерва) возможно восстановление его функции, тогда как отрывные повреждения приводят к стойкому и необратимому неврологическому дефициту
о Преганглионарные повреждения обычно недоступны хирургическому лечению: функция некоторых денервированных мышц частично восстанавливается за счет перекрытия зон иннервации поврежденных нервов добавочными нервами, нервами из плечевого сплетения, межреберными нервами
о При постганглионарных повреждениях возможно хирургическое лечения в объеме иссечения поврежденных сегментов нервов и замещения этого участка аутонервом
4. Лечение тракционного повреждения плечевого сплетения:
• Консервативное лечение:
о Физиотерапия, реабилитация
• Хирургическое лечение:
о Реанастомоз корешков и спинного мозга обычно невозможен, однако при современном развитии микрохирургических технологий необходим пересмотр традиционных подходов к этому вопросу
о «Шунтирование» или пластика нерва, реконструкция с невролизом, пластика нерва, перемещение нерва, перемещение сухожилий функционирующих мышц о Ампутация нефункционирующей и болезненной верхней конечности
о Деструкция зоны входа дорзального корешка спинного мозга (DREZ-dorsal root entry zone) при некупируемом другими средствами болевом синдроме
е) Диагностическая памятка:
1. Следует учесть:
• Для того, чтобы правильно интерпретировать МР-изображения, необходимо хорошо представлять нормальную анатомию плечевого сплетения
• МРТ позволяет отличить пре- и постганглионарные повреждения и исходя из этого выбрать соответствующую тактику лечения
2. Советы по интерпретации изображений:
• Другие признаки травмы мягкотканных структур (отек, кровоизлияния) или переломов, которые могут подтвердить диагноз
• Признаки денервации мышц позволяют заподозрить повреждение соответствующих нервов
Плечевой плексит
Плечевой плексит — поражение плечевого нервного сплетения, проявляющееся болевым синдромом в сочетании с двигательной, сенсорной и вегетативной дисфункцией верхней конечности и плечевого пояса. Клиническая картина варьирует в зависимости от уровня поражения сплетения и его генеза. Диагностика осуществляется неврологом совместно с другими специалистами, она может потребовать проведения электромио- или электронейрографии, УЗИ, рентгенографии, КТ или МРТ плечевого сустава и области сплетения, исследования биохимии крови, уровня С-реактивного белка и РФ. Вылечить плечевой плексит и полностью восстановить функцию сплетения возможно лишь в течение первого года, при условии устранения причины заболевания, проведения адекватной и комплексной терапии и реабилитации.
Общие сведения
Плечевое сплетение сформировано ветвями нижних шейных спинномозговых нервов С5-С8 и первого грудного корешка Th1. Нервы, исходящие из плечевого сплетения, иннервируют кожу и мышцы плечевого пояса и всей верхней конечности. Клиническая неврология различает тотальное поражение сплетения — паралич Керера, поражение только верхней его части (С5–С8) — проксимальный паралич Дюшена-Эрба и поражение только нижней части (С8–Th1) — дистальный паралич Дежерин-Клюмпке.
В зависимости от этиологии плечевой плексит классифицируется как посттравматический, инфекционный, токсический, компрессионно-ишемический, дисметаболический, аутоиммунный. Среди плекситов другой локализации (шейный плексит, пояснично-крестцовый плексит) плечевой плексит является наиболее часто встречающимся. Широкое распространение и полиэтиологичность заболевания обуславливает его актуальность как для неврологов, так и для специалистов в области травматологии- ортопедии, акушерства и гинекологии, ревматологии, токсикологии.
Причины возникновения
Среди факторов, обуславливающих плечевой плексит, наиболее распространены травмы. Повреждение сплетения возможно при переломе ключицы, вывихе плеча (в т. ч. привычном вывихе), растяжении связок или повреждении сухожилий плечевого сустава, ушибе плеча, резаных, колотых или огнестрельных ранениях области плечевого сплетения. Зачастую плечевой плексит возникает на фоне хронической микротравматизации сплетения, например, при работе с вибрирующим инструментом, использовании костылей. В акушерской практике общеизвестен акушерский паралич Дюшена-Эрба, являющийся следствием родовой травмы.
Второе место по распространенности занимает плечевой плексит компрессионно-ишемического генеза, возникающий при сдавлении волокон сплетения. Подобное может произойти при длительном нахождении руки в неудобном положении (во время крепкого сна, у постельных больных), при сдавлении сплетения аневризмой подключичной артерии, опухолью, посттравматической гематомой, увеличенными лимфатическими узлами, добавочным шейным ребром, при раке Панкоста.
Плечевой плексит инфекционной этиологии возможен на фоне туберкулеза, бруцеллеза, герпетической инфекции, цитомегалии, сифилиса, после перенесенного гриппа, ангины. Дисметаболический плечевой плексит может иметь место при сахарном диабете, диспротеинемии, подагре и т. п. обменных заболеваниях. Не исключено ятрогенное повреждение плечевого сплетения при различных оперативных вмешательствах в области его расположения.
Симптомы
Плечевой плексит манифестирует болевым синдромом — плексалгией, носящей стреляющий, ноющий, сверлящий, ломящий характер. Боль локализуется в области ключицы, плеча и распространяется на всю верхнюю конечность. Усиление болевых ощущений наблюдается в ночное время, провоцируется движениями в плечевом суставе и руке. Затем к плексалгии присоединяется и прогрессирует мышечная слабость в верхней конечности.
Для паралича Дюшена-Эрба типичны гипотония и снижение силы в мышцах проксимальных отделов руки, приводящие к затруднению движений в плечевом суставе, отведения и поднятия руки (особенно при необходимости удержания в ней груза), сгибания ее в локтевом суставе. Паралич Дежерин-Клюмпке, напротив, сопровождается слабостью мышц дистальных отделов верхней конечности, что клинически проявляется затруднением выполнения движений кистью или удержания в ней различных предметов. В результате пациент не может удерживать чашку, полноценно использовать столовые приборы, застегнуть пуговицы, открыть ключом дверь и т. п.
Двигательные расстройства сопровождаются снижением или выпадением локтевого и карпорадиального рефлексов. Сенсорные нарушения в виде гипестезии затрагивают латеральный край плеча и предплечья при проксимальном параличе, внутреннюю область плеча, предплечья и кисть — при дистальном параличе. При поражении симпатических волокон, входящих в нижнюю часть плечевого сплетения, одним из проявлений паралича Дежерин-Клюмпке может выступать симптом Горнера (птоз, расширение зрачка и энофтальм).
Кроме двигательных и сенсорных нарушений, плечевой плексит сопровождается трофическими расстройствами, развивающимися вследствие дисфункции периферических вегетативных волокон. Отмечается пастозность и мраморность верхней конечности, повышенная потливость или ангидроз, чрезмерная истонченность и сухость кожи, повышенная ломкость ногтей. Кожа пораженной конечности легко травмируется, раны длительно не заживают.
Зачастую наблюдается частичное поражение плечевого сплетения с возникновением либо проксимального паралича Дюшена-Эрба, либо дистального паралича Дежерин-Клюмпке. Более редко отмечается тотальный плечевой плексит, включающий в себя клинику обоих перечисленных параличей. В исключительных случаях плексит носит двусторонний характер, что более типично для поражений инфекционного, дисметаболического или токсического генеза.
Диагностика
Установить диагноз «плечевой плексит» невролог может по данным анамнеза, жалобам и результатам осмотра, подтвержденным электронейрографическим исследованием, а при его отсутствии — электромиографией. Важно отличать плексит от невралгии плечевого сплетения. Последняя, как правило, манифестирует после переохлаждения, проявляется плексалгией и парестезиями, не сопровождается двигательными нарушениями. Кроме того, плечевой плексит следует дифференцировать с полиневропатией, мононевропатиями нервов руки (невропатией серединного нерва, невропатией локтевого нерва и невропатией лучевого нерва), патологией плечевого сустава (артритом, бурситом, артрозом), плечелопаточным периартритом, радикулитом.
С целью дифференциальной диагностики и установления этиологии плексита при необходимости проводится консультация травматолога, ортопеда, ревматолога, онколога, инфекциониста; УЗИ плечевого сустава, рентгенография или КТ плечевого сустава, МРТ области плечевого сплетения, рентгенография легких, исследование уровня сахара крови, биохимический анализ крови, определение РФ и С-реактивного белка, пр. обследования.
Лечение
Дифференцированная терапия определяется генезом плексита. По показаниям проводится антибиотикотерапия, противовирусное лечение, иммобилизация травмированного плечевого сустава, удаление гематомы или опухоли, дезинтоксикация, коррекция нарушений обмена. В отдельных случаях (чаще при акушерском параличе) требуется совместное с нейрохирургом решение вопроса о целесообразности хирургического вмешательства — пластики нервных стволов сплетения.
Общим направлением в лечении выступает вазоактивная и метаболическая терапия, обеспечивающая улучшенное питание, а значит и скорейшее восстановление нервных волокон. Пациенты, имеющие плечевой плексит, получают пентоксифиллин, комплексные препараты витаминов группы В, никотиновую к-ту, АТФ. На улучшение трофики пораженного сплетения направлены и некоторые физиопроцедуры — электрофорез, грязелечение, тепловые процедуры, массаж.
Немаловажное значение отводится симптоматической терапии, включающей купирование плексалгии. Пациентам назначают НПВП (диклофенак, метамизол натрия и др.), лечебные блокады с новокаином, ультрафонофорез гидрокортизона, УВЧ, рефлексотерапию. Для поддержки мышц, улучшения кровообращения и профилактики контрактур суставов пораженной руки рекомендован специальный комплекс ЛФК и массаж верхней конечности. В восстановительном периоде проводятся повторные курсы нейрометаболической терапии и массажа, непрерывно осуществляется ЛФК с постепенным наращиванием нагрузки.
Прогноз и профилактика
Своевременное начало лечения, успешное устранение причинного триггера (гематомы, опухоли, травмы, инфекции и пр.), адекватная восстановительная терапия обычно способствуют полному восстановлению функции нервов пораженного сплетения. При запоздалом начале терапии и невозможности полностью устранить влияние причинного фактора плечевой плексит имеет не очень благоприятный в плане выздоровления прогноз. С течением времени в мышцах и тканях происходят необратимые изменения, вызванные их недостаточной иннервацией; формируются мышечные атрофии, контрактуры суставов. Поскольку наиболее часто поражается ведущая рука, пациент теряет не только свои профессиональные возможности, но и способности к самообслуживанию.
К мерам, позволяющим предотвратить плечевой плексит, относят профилактику травматизма, адекватный выбор способа родоразрешения и профессиональное ведение родов, соблюдение операционных техник, своевременное лечение травм, инфекционных и аутоиммунных заболеваний, коррекцию дисметаболических нарушений. Повысить устойчивость нервных тканей к различным неблагоприятным воздействиям помогает соблюдение нормального режима, оздоравливающие физические нагрузки, правильное питание.
Паралич Дюшена-Эрба
Паралич Дюшена-Эрба — мышечно-тонические, чувствительные и трофические нарушения, развивающиеся при повреждении верхнего ствола плечевого сплетения. Наиболее распространен акушерский паралич Дюшена-Эрба, возникающий при травмировании сплетения в ходе родовспомогательных пособий. Заболевание характеризуется нарушением отведения, супинации и поднимания плеча, а также сгибания в локте при относительной сохранности движений в пальцах кисти. Подтверждением диагноза являются данные рентгенографии и УЗИ плечевого сустава, ЭМГ, ЭНГ, КТ-миелографии или МРТ. Лечится паралич Дюшена-Эрба консервативными методами (физиотерапия, фармакотерапия, массаж, рефлексотерапия, ЛФК), при их нецелесообразности или неэффективности — оперативным путем.
Паралич Дюшена-Эрба получил свое название в честь 2 медиков, впервые подробно описавших его причину и клинику. Французский невролог Г. Дюшен в 1872 г. отметил у некоторых новорожденных поражение верхних отделов плечевого сплетения и связал это с проведенными во время их родов вспомогательными акушерскими манипуляциями. Немецкий врач В. Эрб в 1874 г. дал подробное описание и анатомическое обоснование верхнего паралича плечевого сплетения, доказал его прямую связь с проведением родовспомогательных пособий.
Сегодня паралич Дюшена-Эрба известен также как проксимальный верхний паралич. Наряду с ним выделяют дистальный нижний паралич Дежерин-Клюмпке, обусловленный травмой нижних отделов плечевого сплетения (С8–Th1) и тотальный паралич Керера (поражение уровня С5–Th1). Из этих заболеваний паралич Дюшена-Эрба встречается наиболее часто, в акушерской практике его частота составляет 1-2 случая на тысячу новорожденных. Несмотря на разработанные методы диагностики и лечения, данная патология продолжает оставаться актуальной проблемой целого ряда медицинских дисциплин — неврологии, ортопедии и травматологии, педиатрии, неонатологии, акушерства и гинекологии.
Паралич Дюшена-Эрба возникает при травматическом повреждении верхнего ствола плечевого сплетения, образованного спинномозговыми корешками С5 и С6. Травмирование ствола возможно при падении на руку, ударе сверху по плечу, сильном ушибе плечом о неподвижный предмет, резкой тракции за руку, резанном или огнестрельном ранении, проникающем в область плечевого сплетения. Но чаще всего верхний паралич развивается в результате травм плечевого сплетения новорожденного, происходящих во время родов. В таких случаях он носит название верхний акушерский паралич, или родовой паралич Эрба.
Чрезмерное растяжение верхнего ствола плечевого сплетения, приводящее к его разрыву, может возникнуть в результате проведения следующих родовспомогательных манипуляций: поворота за ножку, тракции за ручку, высвобождения плечека, тракции за таз. Необходимость применять подобные акушерские пособия возникает при тазовом предлежании плода, слабой родовой деятельности и затяжных родах, крупном плоде, узком тазе. При этом паралич Эрба может сочетаться с кривошеей, обусловленной повреждением грудинно-ключично-сосцевидной мышцы или травмой добавочного нерва.
В результате травмы происходит полный или частичный надрыв верхнего ствола сплетения, травматизация лестничных мышц и фасций, которая может сопровождаться кровотечением. Спустя некоторое время отмечается стихание острых посттравматических явлений (отека, воспаления), рассасывание гематом. Однако этот процесс сопровождается рубцеванием тканей, что приводит к сдавлению плечевого сплетения и кровоснабжающих его сосудов.
Симптомы паралича Дюшена-Эрба
В клинике паралича Эрба выделяют 3 переходящих одна в другую стадии. Острый период паралича наступает после травмы и длится 1 месяц. Обращает на себя внимание положение руки — она разогнута в локте, пронирована в плече и приведена к туловищу, кисть находится в положении ладонного сгибания. Невозможно сгибание в локтевом суставе, отведение от туловища, поднятие и супинация (разворот внутренней поверхностью кпереди) плеча при сохранности движений в пальцах кисти. При парезе отмечается снижение активных движений в руке; затруднение движений плечом, сгибания в локте и тыльного разгибания кисти. На стороне паралича отсутствует или снижен рефлекс с бицепса, у новорожденных — ладонно-ротовой рефлекс, ослаблен хватательный. Для детей с параличом Дюшена-Эрба типичным является свисание паретичной руки при удержании их в горизонтальном положении.
Отмечается гипотония мышц пораженной руки, ее кожа более холодная и бледная по сравнению с кожей здоровой конечности. Сенсорные нарушения включают снижение болевой чувствительности по латеральной поверхности всей руки. Поскольку у детей грудного возраста довольно сложно провести оценку сенсорной сферы, предположить расстройство чувствительности данной области можно по более вялой или наоборот более активной реакции ребенка в сравнении с исследованием на других участках кожи.
После острого посттравматического периода наступает восстановительный. Степень восстановления функции руки зависит от типа травмы, своевременности и адекватности проводимого лечения. При легком парезе возможно постепенное нарастание объема движений в руке до полного, восстановление чувствительности. Несмотря на это, при акушерском параличе примерно к трем годам становиться заметно некоторое укорочение пораженной руки и гипотрофия ее мышц.
Период остаточных явлений является следствием неполного восстановления иннервации верхней конечности. При среднетяжелой и тяжелой степени паралича Дюшена-Эрба формируется симптом «кукольной руки» - выраженная борозда, пролегающая между грудной клеткой и пораженным плечом. Пронированная и приведенная к туловищу установка плеча вызывает формирование внутриротаторной и пронаторной контрактуры мышц, нарушение локтевого сгибания — сгибательной контрактуры локтевого сустава. Наблюдается поворот лопатки с выстоянием ее позвоночного края. Кисть остается в состоянии ладонной флексии, затруднено разгибание пальцев. Атрофия мышц плечевого сустава может привести к подвывиху или вывиху плеча, развитию привычного вывиха плеча. Со временем из-за асимметричности плечевого пояса возникает искривление позвоночника в шейно-грудном отделе — сколиоз.
Диагностика паралича Дюшена-Эрба
Типичный вид повернутой внутрь и вытянутой ручки у детей грудного возраста, а также наличие в анамнезе указаний на полученную новорожденным родовую травму или осложненное течение родов, позволяют без затруднений поставить клинический диагноз. У взрослых паралич Дюшена-Эрба необходимо дифференцировать с параличом Дежерин-Клюмпке, в клинике которого преобладает поражение дистальных отделов руки.
Пациенты с парезом обязательно осматриваются неврологом и ортопедом. Акушерский паралич Дюшена-Эрба обычно диагностируется неонатологом, дополнительно проводятся консультации детского ортопеда и детского невролога. Рентгенография плечевого сустава позволяет выявить отклонения в формирующих его костных структурах. В первые месяцы жизни у ребенка с родовым параличом Эрба рентгенологически обнаруживается увеличение расстояния от суставной впадины лопатки до проксимального метафиза плеча. После формирования ядер окостенения сравнивается расстояние от впадины лопатки до ядра окостенения головки плечевой кости. У взрослых и у детей через несколько месяцев после травмы отмечаются признаки атрофии и остеопороза костей пораженной руки.
Для подтверждения диагноза и планирования лечебной тактики пациентам, у которых диагностируется паралич Дюшена-Эрба, показано проведение УЗИ плечевого сустава, компьютерной миелографии, электромиографии, электронейрографии, МРТ позвоночника. Оценка проведения импульса по стволу нервного сплетения, проводимая в рамках электронейрографии позволяет установить пре- или постганглионарный характер повреждения. В планировании оперативного лечения опираются преимущественно на данные КТ-миелографии. МРТ менее информативна, из-за наличия двигательных артефактов она может не выявить существующий отрыв корешка плечевого сплетения.
Лечение паралича Дюшена-Эрба
Консервативная терапия предусматривает иммобилизацию парализованной конечности специальной шиной, которую снимают лишь для осуществления лечебных и гигиенических манипуляций. Параллельно проводят массаж, лечебную физкультуру, рефлексотерапию, физиотерапию (УВЧ, соллюкс, электрофорез, электромиостимуляция, парафинотерапия, озокерит). Фармакотерапия может включать противовоспалительные и обезболивающие; антихолинэстеразные препараты (неостигмин. галантамин); медикаменты, улучшающие кровообращение тканей плечевого сплетения (папаверин, эуфиллин, пентоксифиллин); средства, повышающие метаболизм нервной ткани (гемодиализат из крови телят, витамины гр. В); рассасывающие препараты (алоэ, гиалуронидаза).
При отсутствии должного эффекта проводимой консервативной терапии пациент направляется к нейрохирургу для консультации относительно возможности хирургического лечения. Детям с акушерским парезом операция показана при тотальном характере повреждения; выявлении по данным КТ позвоночника отрыва от спинного мозга формирующих плечевое сплетение корешков; отсутствии у ребенка, имеющего акушерский паралич Дюшена-Эрба, к 3-месячному возрасту активных сгибательных движений в локте. Операция целесообразна на 1-ом году жизни, лучшие результаты дает хирургическое лечение в возрасте до 6-7 мес. Поэтому, если в течение 3-х мес консервативной терапии не было достигнуто значительных успехов в лечении, то следует решать вопрос о проведении операции. Хирургическое вмешательство заключается в пластике нервного ствола и проводится с применением микрохирургической техники.
В периоде остаточных явлений восстановление нервного ствола не представляется возможным. Для формирования более выгодного в функциональном плане положения пораженной конечности и некоторого увеличения объема ее функций могут проводиться реконструктивно-пластические ортопедические вмешательства.
При частичном повреждении плечевого сплетения и раннем начале лечения возможно восстановление функции руки методами консервативной терапии. Отдельные данные говорят о положительной динамике в результате своевременно начатого консервативного лечения у 70% новорожденных, имевших паралич Дюшена-Эрба. Причем у 20 новорожденных из 100 имело место 100% восстановление. Это касается в основном легкой степени акушерского паралича. При полном разрыве ствола плечевого сплетения, надеяться на его самостоятельное срастание не приходится, следует прибегнуть к операции.
Профилактика родового паралича Эрба заключается в адекватном ведении беременности и родов, правильном выборе метода родоразрешения, позволяющем избежать необходимости применения акушерских родовспомогательных манипуляций. Профилактика у взрослых сводится преимущественно к предупреждению травматизма.
Плекситы
Плекситы (плексопатии) — группа заболеваний, в основе которых лежит поражение нервного сплетения, образованного спинномозговыми нервами. Плексит проявляется плексалгией и выпадением функций входящих в пораженное сплетение нервных стволов (парезами, мышечной гипотонией и атрофией, отсутствием сухожильных рефлексов, трофическими и вегетативными расстройствами). Диагностировать плексит можно по типичной неврологической симптоматике с учетом данных анамнеза, результатов электромио- и электронейрографии, рентгенологических, томографических и ультразвуковых исследований, консультаций смежных специалистов. Тактика лечения определяется этиологией. В основном это консервативные способы, операция необходима при травматическом и компрессионном плексите.
После выхода из позвоночного столба спинномозговые нервы разделяются на задние и передние ветви. Последние группируются и переплетаются своими волокнами, образуя парные нервные сплетения. Шейное сплетение составлено передними ветвями корешков С1-С4 и располагается за грудино-ключично-сосцевидной мышцей. В межлестничном промежутке с переходом в подмышечную ямку находится плечевое сплетение, образованное ветвями С5-Th1.
Спинномозговые нервы грудного уровня, кроме Th1 не формируют сплетений. Следующее нервное сплетение располагается в глубине большой поясничной мышцы и носит название поясничное. Его составляют отдельные волокна передней ветви нерва Th12, передние ветви L1- L3 и частично нерва L4. Другая часть волокон передней ветви спинномозгового нерва L4 совместно с L5, S1-S4 формирует крестцовое сплетение, находящееся в полости малого таза. Копчиковое сплетение локализуется сбоку от крестца, позади него расположена крестцовая мышца. Сплетение образовано частью передних ветвей S5 и двумя копчиковыми нервами.
Причины возникновения плексита
Значительное место среди факторов, вызывающих плексит, принадлежит травме. Это может быть сильный удар в область сплетения (ушиб руки в районе плеча, ушиб поясничной или шейной области, травма позвоночника, падение на копчик); огнестрельное, резанное или колотое ранение; растяжение нервных стволов сплетения при резкой тракции за ногу или руку, при вывихе плеча или вывихе бедра, переломе костей таза. Посттравматический плексит встречается в практике акушеров-гинекологов и неонатологов, как следствие родовой травмы (например, родовой паралич Дюшена-Эрба). Ведущими патогенетическими механизмами при травме являются: повреждение ветвей нервного вплетения с частичным или полным разрывом их волокон, сдавление нервных стволов сплетения посттравматической гематомой или отеком. Наиболее часто встречается посттравматический плексит плечевого сплетения.
Среди других причин, обуславливающих плексит, находятся: расположенные в области сплетения опухоли или увеличенные в результате лимфаденита лимфоузлы, аномалии развития позвоночника, искривление позвоночника (сколиоз), переохлаждение, некоторые инфекции (опоясывающий герпес, сифилис, грипп, туберкулез, бруцеллез), аутоиммунные заболевания (синдром Гийена-Барре), обменные нарушения (подагра, сахарный диабет). В отдельных случаях этиофакторами крестцового и копчикового плекситов выступают воспалительные процессы (аднексит, сальпингит, цистит, простатит и пр.) и тромбофлебит вен малого таза. Обуславливать шейный плексит может аневризма подключичной артерии, добавочное шейное ребро.
Симптомы плексита
Как правило, плексит носит односторонний характер. В его течении выделяют несколько стадий. В невралгическую стадию ведущим симптомом выступает плексалгия — боль, возникающая в нервном сплетении и иррадиирующая на периферию по его нервным стволам. Плексалгия зачастую имеет спонтанный характер, усиливается при надавливании в области нервного сплетения, ночью и во время движений. Возможны легкие сенсорные нарушения.
Появление признаков выпадения функции нервов пораженного сплетения знаменует переход плексита в паралитическую стадию. Наблюдаются парезы или параличи, гипотония и гипотрофия мышц, иннервируемых указанными нервами; отмечается выпадение соответствующих сухожильных рефлексов. В зонах, за иннервацию которых отвечает пораженное сплетение, страдают все виды чувствительности и появляются трофические расстройства — вазомоторные реакции, пастозность, гипергидроз или ангидроз, побледнение кожи. Плексит может быть полным или частичным. В последнем случае симптомы паралитической стадии проявляются более узко — лишь в областях, иннервируемых пораженной частью сплетения.
В дальнейшем плексит переходит в восстановительную стадию, которая может длиться до года. Степень восстановления утраченных нервных функций варьирует. При неполном восстановлении плексит приводит к необратимым остаточным явлениям в виде стойких вялых парезов, мышечных атрофий, контрактур суставов.
Шейный плексит манифестирует диффузными болями по передне-латеральной поверхности шеи, иррадиирующими в ухо и затылок. При раздражении нервов шейного сплетения может развиться мышечно-дистонический синдром в виде спастической кривошеи. Возможно раздражение диафрагмального нерва, сопровождающееся икотой. В паралитической стадии шейный плексит проявляется парезом диафрагмы, атрофией задне-шейных и подзатылочных мышц.
Плечевой плексит может быть верхним, нижним и тотальным. Тотальный плечевой плексит характеризуется болями во всей верхней конечности, носящими отдельные признаки симпаталгии; вялым парезом руки; атрофиями мышц руки и плечевого пояса; выпадением сухожильных рефлексов и признаками вегетативно-трофической дисфункции в тканях верхней конечности. Из-за мышечных атрофий возможно возникновение привычного вывиха плеча. В стадии остаточных явлений возможна контрактура локтевого сустава.
Поясничный плексит сопровождается плексалгией с иррадиацией боли по передней поверхности бедра и в ягодицу. Нарушено приведение и сгибание бедра, разгибание в коленном суставе. По этой причине пациенту трудно ходить и стоять. Отсутствует коленный рефлекс и сенсорное восприятие ягодичной области бедра и медиальной поверхности голени. В мышцах ягодиц и передней стороны бедра отмечаются атрофические изменения. Может развиться контрактура коленного сустава.
Крестцовый плексит зачастую сочетается с поясничным. Для него типичны иррадиирующие по ноге боли в районе крестца, наличие триггерных точек по ходу ягодичного и седалищного нервных стволов, гипестезия и мышечная атрофия по задней поверхности бедра, стопы и голени. Плексит копчикового сплетения характеризуется отсутствием анального рефлекса, расстройством дефекации, мочеиспускания и половой функции.
Диагностика плексита
Установить предварительный диагноз «плексит» позволяют данные анамнеза и неврологического осмотра. Определение мышечных групп с пониженной мышечной силой, зон гипестезии, выпавших рефлексов дает основание для диагностики уровня поражения периферической нервной системы. Уточнить топику поражения неврологу помогают электронейрография и электромиография. В отдельных случаях могут потребоваться: консультация травматолога, ортопеда, уролога, гинеколога, онколога; рентгенография плечевого сустава, рентгенография позвоночника, рентгенография тазобедренного сустава, КТ сустава, КТ позвоночника; УЗИ органов малого таза.
Дифференцировать плексит необходимо от сирингомиелии, полиомиелита, радикулита, неврита, радикулопатии при заболеваниях позвоночника (остеохондрозе, грыже межпозвонкового диска, спондилоартрозе), полиневропатии, патологии суставов (артроз, артрит, повреждение связок и т. п.). В зависимости от локализации плексит дифференцируют от невропатии бедренного нерва, малоберцовой невропатии, невропатии седалищного нерва, локтевой и лучевой невропатии.
Лечение плексита
В случае посттравматического плексита специалисты в области травматологии и неврологии совместно курируют пациента. Необходимо создать покой пораженного участка. С этой целью возможна иммобилизация конечности повязкой или лонгетой. При инфекционном генезе плексита проводят соответствующую этиотропную терапию, применяют противовоспалительные фармпрепараты (кеторолак, диклофенак, ибупрофен). Если плексит имеет токсическую этиологию, то осуществляют дезинтоксикационные мероприятия.
Плексит любого генеза является показанием для назначения нейрометаболического лечения (витамины В6, В1, В12) и терапии, направленной на улучшение обменных процессов в мышечной ткани и нейро-мышечных синапсах (АТФ, галантамин, неостигмин). Болевой синдром купируется приемом обезболивающих средств и проведением лечебных блокад. Для улучшения кровообращения в тканях сплетения и пораженных мышцах в комплексном лечении рекомендуют использовать сосудистые препараты (пентоксифиллин, ксантинола никотинат, никотиновую кислоту).
Среди физиотерапевтических процедур в терапии плексита эффективны УВЧ, диадинамические токи, электрофорез на соответствующие спинномозговые сегменты, амплипульстерапия, фонофорез с гидрокортизоном на область сплетения, ионофорез с новокаином. После купирования острых симптомов, или примерно через 2-3 недели после травмы, в комплекс лечения включают ЛФК и массаж, направленные на укрепление мышц и профилактику развития контрактур. Иглорефлексотерапию применяют в начальном периоде плексита для снятия болевого синдрома, затем переходят к электроакупунктуре. В восстановительном периоде (не раньше, чем через 6 мес. после травмы) рекомендовано водолечение радоновыми и сероводородными ваннами, грязелечение, озокеритотерапия.
Хирургическое лечение требует посттравматический плексит, неподдающийся консервативной терапии, и плексит обусловленный сдавлением сплетения. В первом случае проводится пластика нервного ствола, во втором — удаление гематомы, опухоли и пр. сдавливающих факторов.
Прогноз и профилактика плексита
При отсутствии лечения плексит может иметь не очень благоприятный прогноз, поскольку выраженность остаточных явлений (парезов, контрактур) зачастую приводит к инвалидизации пациента. В остальных случаях прогноз зависит от этиологии плексита, возраста пациента, наличия фоновых заболеваний, своевременности начала лечения.
Предупредить травматический плексит помогают мероприятия, направленные на профилактику травматизма у взрослых, детей и особенно у спортсменов. Ведущую роль в профилактике плекситов у новорожденных играет правильное ведение беременности и адекватный выбор способа родоразрешения. Предупредить плексит инфекционной этиологии может своевременное лечение инфекций.
Повреждения плечевого сплетения. Диагностика, лечение
Травма плечевого сплетения - методы диагностики, лечения по Европейским рекомендациям
Повреждения плечевого сплетения, как правило, разделяются на группы в зависимости от анатомического строения сплетения. Анатомия плечевого сплетения у взрослых и детей различна. Поэтому мы подразделяем их на повреждения в неонатальной или акушерской группе и взрослой группе.
а) Повреждение плечевого сплетения у новорожденных. Половина всех повреждений плечевого сплетения являются травмами при акушерских манипуляциях. В Нидерландах частота повреждений плечевого сплетения у новорожденных, как сообщается, составляет 2/1000 в год, и из них только несколько процентов пациентов нуждаются в хирургическом лечении.
Большинство детей с поражением верхней части сплетения имеют парез верхних конечностей, приведенное внутрь ротированное плечо, пронированное предплечье с согнутой кистью и пальцами. Двусторонние поражения практически никогда не встречаются. Боль не является частью педиатрического синдрома в отличие от радикулопатии при неврите плечевого сплетения среди взрослых.
При поражении на уровне С8 и Т1 появляется синдром Горнера. Дисфункция дорсального лопаточного нерва (ромбовидная мышца) и длинных грудных нервов (передние зубчатые мышцы) указывает на повреждение на уровне корешков. Поражение надлопаточного нерва (надостная и подостная мышцы) указывает на повреждение ствола нерва. При повреждении корешка С4 возникают нарушения дыхания из-за паралича диафрагмального нерва.
Клиническое исследование включает в себя систему Mallet (рисунок ниже для оценки отведения, внешнего и внутреннего вращения плеча и способность ребенка дотронуться рукой до рта. Однако это трудно или невозможно среди новорожденных, у которых лучшим показателем функции является возможность использования конечности.
Нейрофизиологическую информацию у новорожденных получить трудно. Несмотря на мышечную атрофию и нейрогенный парез потенциалы денервации могут не обнаруживаться. ЭМГ является чувствительной при оценке реиннервации, но это не обязательно указывает на клиническое выздоровление. МРТ позволяет выявить повреждение больших нервных пучков, разрывы нервных корешков и наличие кистозных образований в спинном мозге.
Лечение основывается на консервативной терапии и активной хирургической тактике:
1. Консервативное лечение: необходимо предупреждение дополнительной травмы плечевого сустава. Поэтому родители должны помогать ребенку избегать отведения плеча, поддерживая конечность. Плечо иммобилизируется на три недели, в то время как все остальные суставы мобилизируются. Тракция или иммобилизация в фиксированном положении увеличивает давление на суставные поверхности, что является причиной деформации. Позднее выполняют комплекс активных движений здоровой рукой, после чего активизируют травмированную конечность.
2. Ранняя операция с невротизацией: при поражениях на С6 и С7 уровнях наиболее часто наблюдаются отрывы плечевого сплетения. Доступ к сплетению делают через поперечный надключичный разрез. Трансплантация может быть выполнена между С3 и С5, а также между С4 и С6 с использованием икроножного нерва. В настоящее время отток от межреберных нервов, дистальной части добавочного нерва или верхних шейных корешков или нисходящего шейного сплетения шейного сплетения анастомозируют к дистальным сегментам используя трансплантат.
При невротизации трудно добиться восстановления более одной дистальной функции, особенно функций кисти. В отличие от взрослых, движения руки могут быть восстановлены за счет способностей молодого мозга. Следует подчеркнуть возможность использования спинальной части добавочного нерва для надлопаточного нерва и верхних корешков. Межреберные перемещения к кожно-мышечному нерву являются успешными во многих случаях.
3. Паллиативная/ортопедическая хирургия: в течение первых пяти месяцев особый интерес вызывает плечо. Если внутренние ротаторы и приводящие мышцы восстановились, а внешние ротаторы и отводящие мышцы не могут их уравновесить, может быть выполнено освобождение подлопаточной мышцы от лопатки и, возможно, удлинение сухожилия большой круглой мышцы через задний подмышечный доступ, но операция должна быть выполнена в возрасте до одного года! Второй, более поздний период начинается, когда многочисленные синкинезии ограничивают движения в плече.
При дисфункции дельтовидной мышцы в возрасте двух лет и хорошо функционирующей надостной мышце возможны лишь ограниченные движения, а операция не дает эффекта. С другой стороны перемещение верхней трапециевидной мышцы в надостную и широчайшей мышцы спины в подостную мышцу может улучшить их функцию. У детей старшего возраста для лучшего вращения плеча может быть выполнена даже плечевая остеотомия. При неудовлетворительном сгибании в локтевом суставе широчайшие мышцы спины могут быть перемещены по методике Zancolli. В случае значительных подмышечных контрактур показано введение в мышцу ботулинического токсина (ботокс).
Лечение поражений плечевого сплетения у младенцев. Поражения плечевого сплетения у младенцев: схема Mallet.
б) Травма плечевого сплетения у взрослых и подростков. Как правило, это травматическое повреждение. Частота травматических повреждений плечевого сплетения у детей и подростков зависит от возраста и картины травмы. Примерно половина всех травм среди подростков в промышленно развитых странах Европы, вызвана падением с высоты, колото-резаными ранениями стеклом или ножом. Аварии мотоциклов дают более высокую частоту поражения плечевого сплетения среди подростков.
Лечение поражений плечевого сплетения у взрослых является сложным и для достижения оптимальных результатов требует наличия специализированной команды. Осложнения в виде травмы крупных сосудов являются одной из наиболее серьезных проблем и часто приводят к неотложным показаниям к оперативному лечению. Полное выделение плечевого сплетения может быть получено через зигзагообразный разрез по задней границе грудино-ключично-сосцевидной мышцы.
Для доступа к нижним корешкам используется подключичный подход через дельтопекторальную ямку. Он показан для диссекции надлопаточного нерва и мышечно-кожного нерва. При тяжелых сосудистых поражениях сначала проводится операция на сосудах, а в дальнейшем, после стабилизации васкуляризации руки, переходят к операции на нервах. Для трансплантации в основном используют икроножный нерв, но также может быть использован медиальный кожный нерв плеча и предплечья.
Пациенты нуждаются в серьезной послеоперационной реабилитации в течение многих лет. Результаты обнадеживают, но полного восстановления функции обычно не происходит.
Вторичные процедуры включают транспозицию сухожилий, одно или двусторонних перемещений мышц, а также свободное перемещение васкуляризированных и иннервируемых мышечных трансплантатов. Третья очередь включает функциональный артродез.
Среди вторичных процедур может быть показан артродез плеча, если отсутствуют активные движения в плечевом суставе или разболтанное плечо вызывает чрезмерную тягу на суставную капсулу. Внешнее вращение плеча может быть выполнено с помощью перемещения большой круглой мышцы и широчайшей мышцы спины. Функцию отведения можно восстановить перемещением мышцы, поднимающей лопатку. Флексопластика по Steindler показана при поражении С5/С6 в целях улучшения сгибания в локтевом суставе.
Свободные васкуляризированные лоскуты могут быть взяты из прямой мышцы живота, широчайшей мышцы спины и напрягателя широкой фасции.
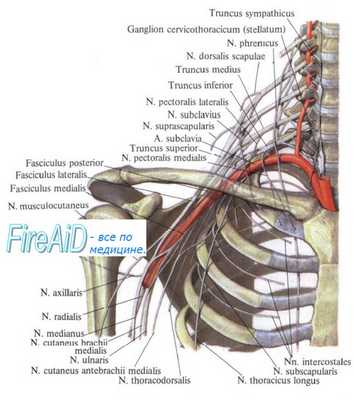
Учебное видео анатомии плечевого сплетения и его нервов
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:
- Вирусные гепатиты. Возбудители вирусных гепатитов. Социальная значимость вирусных гепатитов.
- Диагностика лейомиосаркомы. Лечение лейомиосаркомы.
- Лучевая диагностика билиарной гамартомы печени
- Возбудитель газовой гангрены. Газовая гангрена. Clostridium perfringens. Свойства клостридий. Эпидемиология возбудителя газовой гангрены.
- Ожирение: лечение, симптомы, причины, осложнения
