Преэклампсия и эклампсия
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Кафедра репродуктивной медицины и хирургии факультета дополнительного профессионального образования ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Москва, Россия
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского» Минздрава Московской области, Москва, Россия
- SPIN РИНЦ: 4582-8494
- Scopus AuthorID: 6507655298
- ResearcherID: AAY-3981-2020
- ORCID: 0000-0002-6113-8498
Кафедра репродуктивной медицины и хирургии ФПДО Московского государственного медико-стоматологического университета им. А.И. Евдокимова;
Городская клиническая больница №15 им. О.М. Филатова;
Кафедра анестезиологии и реаниматологии ФПК МР Российского университета дружбы народов, Москва
Кафедра репродуктивной медицины и хирургии ФПДО Московского государственного медико-стоматологического университета им. А.И. Евдокимова;
Городская клиническая больница №15 им. О.М. Филатова;
Кафедра анестезиологии и реаниматологии ФПК МР Российского университета дружбы народов, Москва
ГБУЗ «Городская клиническая больница №15 им. О.М. Филатова» Департамента здравоохранения Москвы, Москва
Преэклампсия, эклампсия и острое нарушение мозгового кровообращения
Журнал: Проблемы репродукции. 2016;22(5): 145‑150
Кафедра репродуктивной медицины и хирургии факультета дополнительного профессионального образования ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Москва, Россия
Цель исследования — изучить структуру, патогенез острых нарушений мозгового кровобращения у беременных с преэклампсией, эклампсией. Материал и методы. Анализ 17 случаев острого нарушения мозгового кровообращения на фоне преэклампсии, эклампсии. Выводы. Острое нарушение мозгового кровообращения во время беременности, родов и в послеродовом периоде приводит к повышению материнской и перинатальной заболеваемости и смертности. Причины этого осложнения различны.
Кафедра репродуктивной медицины и хирургии факультета дополнительного профессионального образования ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России, Москва, Россия
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского» Минздрава Московской области, Москва, Россия
- SPIN РИНЦ: 4582-8494
- Scopus AuthorID: 6507655298
- ResearcherID: AAY-3981-2020
- ORCID: 0000-0002-6113-8498
Кафедра репродуктивной медицины и хирургии ФПДО Московского государственного медико-стоматологического университета им. А.И. Евдокимова;
Городская клиническая больница №15 им. О.М. Филатова;
Кафедра анестезиологии и реаниматологии ФПК МР Российского университета дружбы народов, Москва
Кафедра репродуктивной медицины и хирургии ФПДО Московского государственного медико-стоматологического университета им. А.И. Евдокимова;
Городская клиническая больница №15 им. О.М. Филатова;
Кафедра анестезиологии и реаниматологии ФПК МР Российского университета дружбы народов, Москва
ГБУЗ «Городская клиническая больница №15 им. О.М. Филатова» Департамента здравоохранения Москвы, Москва
Преэклампсия (ПЭ) — мультисистемное патологическое состояние, которое развивается после 20-й недели беременности и характеризуется артериальной гипертензией (АГ) в сочетании с протеинурией (>0,3 г/л в суточной моче), нередко, отеками и проявлениями полиорганной недостаточности [1, 2]. Материнская смертность из-за ПЭ составляет более 50 000 случаев в год. По данным ВОЗ, каждые 7 мин умирает одна женщина от осложнений преэклампсии (2012 г.).
ПЭ умеренная (3—8%), тяжелая (1—2%), эклампсия (0,00—0,1%), HELLP-синдром (0,17—0,8% от всех случаев ПЭ) продолжают оставаться актуальной проблемой в акушерской практике и в наши дни [3—5]. Осложнениями П.Э. являются эклампсия, внутричерепное кровоизлияние, ишемический инсульт, отек головного мозга, отслойка сетчатки, острый жировой гепатоз, HELLP-синдром, острая почечная недостаточность, отек легких, отслойка плаценты, антенатальная гибель плода.
Эклампсия — судорожный приступ или их серия у беременной с клиникой ПЭ, которые не могут быть объяснены другими причинами (эпилепсия, инсульт, опухоль) [6, 7]. Эклампсия может развиться на фоне ПЭ любой степени тяжести. Основными предвестниками эклампсии являются головная боль, АГ и судорожная готовность. В 30% случаев эклампсия развивается внезапно без предвестников.
Согласно международному руководству принципов оказания помощи пациенткам с ПЭ и эклампсией, разработанному на основании использования Medline, Embase, библиотеки Кокрейна и результатов клинических исследований (3 Centres Collaboration Consensus Guideline-Hypertension in Pregnancy, Preeclampsia and Eclampsia, 2009), определены факторы риска ПЭ: преэклампсия в предыдущей беременности, большое число беременностей в анамнезе, существующие ранее заболевания: хроническая АГ, сахарный диабет, заболевания почек, антифосфолипидный синдром (АФС), метаболический синдром, заболевания сосудистой системы, соединительной ткани, возраст матери моложе 18 или старше 35 лет, первобеременные, семейная история ПЭ, новый партнер (уровень доказательности: В—C).
Острое нарушение мозгового кровообращения (ОНМК) во время беременности, родов и в послеродовом периоде — редкое, но грозное осложнение [8]. Клинические проявления ПЭ, эклампсии и ОНМК могут быть похожими — головная боль, тошнота, рвота, судорожный синдром, менингеальная и неврологическая симптоматика, нарушения сознания. ОНМК во время беременности, родов и послеродового периода может развиться из-за ПЭ, эклампсии, а также при наличии другой экстрагенитальной патологии.
Цель исследования — изучить структуру ОНМК у беременных с П.Э. Оценить влияние ПЭ на манифест цереброваскулярной патологии (ЦВП) во время беременности, родов и в послеродовом периоде; разработать алгоритм диагностических и лечебных мероприятий для профилактики и оказания эффективной медицинской помощи при развитии ОНМК у беременных и рожениц.
Материал и методы
Проведен анализ течения родов у 91 женщины с ОНМК во время беременности, родов и в послеродовом периоде. Из этой группы для дальнейшего исследования выделены 17 пациенток с ОНМК на фоне ПЭ различной степени тяжести. Обследование и лечение пациенток проводилось на базе ГКБ № 15 им. О.М. Филатова. Верификация диагноза ПЭ проводилась с учетом рекомендованных протоколом критериев [9].
Маркерами умеренной ПЭ были систолическое артериальное давление (АД) более 140 мм рт.ст., диастолическое АД более 90 мм рт.ст., протеинурия >0,3 г/л в суточной пробе либо в двух пробах, взятых с интервалом 6 ч. При тяжелой ПЭ систолическое АД выше 160 мм рт.ст., диастолическое АД выше 110 мм рт.ст., протеинурия более 5 г/сут или >3 г/л в двух порциях мочи, взятых с интервалом 6 ч.
Для диагностики ОНМК у пациенток были применены современные клинико-лабораторные методы исследования, рекомендованные специалистами смежных дисциплин (неврологами, нейрохирургами). Во всех случаях диагноз ОНМК был верифицирован данными магнитно-резонансной томографии (МРТ) с ангиографией (МР-АГ), мультиспиральной компьютерной томографией (МСКТ) в сосудистом режиме (МСКТ-АГ). В случаях, когда планировалось нейрохирургическое лечение цереброваскулярной патологии, проводилась селективная церебральная ангиография. Также проводилось ультразвуковое цветное дуплексное сканирование экстра- и интракраниальных сосудов, суточное мониторирование АД, электрокардиограммы, эхокардиография. Состояние плода проводилось путем ультразвуковой фетометрии, допплерометрии, кардиотокографии. Лечение пациенток осуществлялось группой специалистов: акушерами-гинекологами, анестезиологами-реаниматологами, неврологами, нейрохирургами, кардиологами, офтальмологами, реабилитологами.
Возраст пациенток колебался от 20 до 42 лет и в среднем составил 31,9 года. В возрасте до 35 лет были 12 пациенток, старше 35 лет — 5. Первородящих были 12 (70,6%), повторнородящих — 5 (29,4%). Средний койко-день составил 19,6 дня.
Структура ОНМК на фоне ПЭ, эклампсии: из 17 пациенток нарушения по ишемическому типу были у 9 пациенток: у 3 — транзиторные ишемические атаки (ТИА) и у 6 — инсульты. У 3 женщин с ишемическим инсультом были выявлены сосудистые изменения: у 1 — патологическая извитость позвоночной артерии (ПА) и внутренней сонной артерии (ВСА); у 1 — спазм брахицефальных артерий (БЦА); у 1 — гипертоническая микроангиопатия БЦА. Внутричерепное кровоизлияние (ВЧК) в исследуемой группе (n=17) произошло у 8 женщин, у 5 из них была выявлена цереброваскулярная патология: у 3 артериовенозная мальформация (АВМ), у 2 интракраниальная артериальная аневризма (АА). В 4 случаях кровоизлияния были субарахноидальными (САК), в 3 смешанными, в 1 — паренхиматозным. Частота сочетания ПЭ и ЦВП приведена на рисунке. В группе пациенток с ВЧК степень тяжести кровоизлияния оценивалась по шкале Ханта—Хесса. У 3 пациенток она была оценена как 5 баллов; у 1 пациентки — 4 балла, у 1 пациентки — 3 балла; у 2 пациенток — 2 балла и у 3 женщин — 1 балл. У 6 женщин с ишемическим инсультом степень неврологического дефицита была оценена по модифицированной шкале Ренкина: 5 баллов — у 1 пациентки, 4 балла — у 1 пациентки, 1 балл — у 3 женщин.
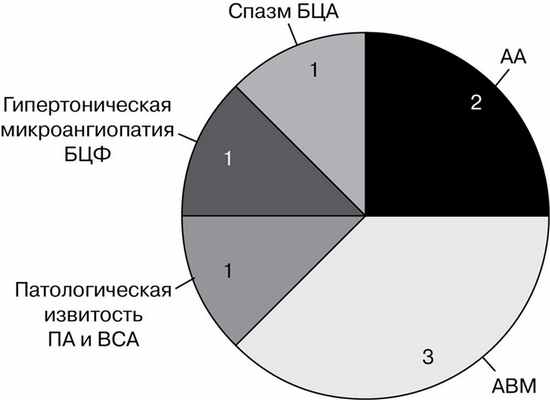
Частота сочетания преэклампсии и цереброваскулярной патологии.
Из соматической патологии, значимой для развития как ПЭ, так и ОНМК, следует отметить АГ, которая была выявлена у 12 женщин (хроническая — у 7 беременных, гестационная — у 5). Необходимо отметить, что в группе с ВЧК в момент «катастрофы» у всех пациенток было зафиксировано высокое АД: минимальный уровень 150/80 мм рт.ст., максимальный — 240/120 мм рт.ст. У 6 (75%) пациенток из группы с ВЧК АД при манифесте кровоизлияния было зафиксировано на уровне 180/100 мм рт.ст. и выше. В группе женщин с ишемическими нарушениями также отмечалось повышение АД: у 6 до 160/100 мм рт.ст., у 3 — выше 160/100 мм рт.ст.
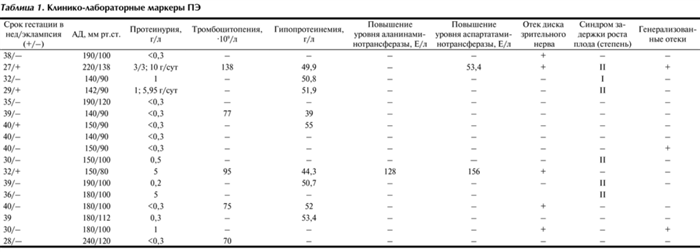
Таблица 1. Клинико-лабораторные маркерыПЭ
Раннее начало (срок гестации 27—33 нед) ПЭ наблюдалось в 6 (35%) случаях. В 11 (75%) случаях ПЭ осложнила беременность после 35-й недели гестации.
Показатели коагулограммы приведены в табл. 2. Обращает на себя внимание снижение активированного частичного тромбопластинового времени (АЧТВ) у 5 (29,4%) пациенток и увеличение протромбинового индекса (ПТИ) у 5 (29,4%) (у 4 беременных изменения АЧТВ и ПТИ сочетались). У 10 (58,8%) пациенток отмечено уменьшение протромбинового времени, а у 1 пациентки повышение уровня фибриногена до 7,9 г/л.

Таблица 1. Клинико-лабораторные маркерыПЭ
Результаты исходов беременности у пациенток с ОНМК на фоне ПЭ приведены в табл. 3.

Таблица 3. Исходы беременности Примечание. ЭТН — эндотрахеальный наркоз; ЭПА — эпидуральная анестезия; СМА — спинномозговая анестезия.
Путем кесарева сечения были родоразрешены 11 пациенток, причем 10 (90%) из них в экстренном порядке. В 1 случае было проведено плановое кесарево сечение. Через естественные родовые пути были родоразрешены 6 пациенток (3 из них оказаны оперативные пособия — выходные акушерские щипцы — 1, вакуум-экстракция плода — 2). В сроке гестации 37—41 нед были родоразрешены 10 женщин, в 33—36 нед — 3 и 4 — в 27—32 нед. Обезболивание проводилось 14 пациенткам: эндотрахеальный наркоз — 6, спинномозговая анестезия — 6, эпидуральная аналгезия — 2. Кровопотеря была оценена физиологической во всех 17 клинических случаях и составила до 0,5% от массы тела после родов через естественные родовые пути и до 1% после кесарева сечения. Антибактериальная терапия была проведена 12 пациенткам. При ишемических нарушениях антикоагулянтная терапия проводилась у 6 пациенток с применением низкомолекулярного гепарина. У 17 пациенток родились 18 новорожденных (1 бихориальная биамниотическая двойня). Минимальная масса тела 960 г была у одного новорожденного. Еще 4 детей родились с массой тела до 2000 г. В удовлетворительном состоянии (оценка по шкале Апгар 7—9 баллов) родились 12 детей. У 3 новорожденных была асфиксия легкой степени (6—7 баллов), у 3 — асфиксия тяжелой степени (3—5 баллов).
По данным литературы [10], до 30% случаев причиной ОНМК во время беременности, родов и в послеродовом периоде является тяжелая П.Э. Частота ОНМК на фоне ПЭ в нашем исследовании составила 18,7% (у 17 из 91).
Увеличение объема циркулирующей крови (ОЦК), изменения в системе гемостаза, эндотелиоз, вазоспазм — все эти изменения сопровождают III триместр беременности и усугубляются при П.Э. Частота ОНМК в III триместре, в родах и в послеродовом периоде, по данным литературы [11], увеличивается. По данным нашего исследования [12], в 64,7% случаев ОНМК развивалось в III триместре, в родах и в послеродовом периоде. Как известно, чаще всего ПЭ наблюдается у первородящих, что совпадает с результатами нашего исследования. Так, из 17 пациенток с ОНМК на фоне ПЭ первородящих было 70,6%.
В литературе приводятся данные о том, что беременность увеличивает вероятность геморрагического инсульта. T. Sharshar и соавт. [13] провели комбинированное проспективное и ретроспективное исследование, которое показало, что паренхиматозные кровоизлияния любой этиологии возникают c частотой 4,6 на каждые 100 000 родов и почти с такой же частотой случаются ишемические инсульты у беременных (4,3 на 100 000 родов). Так как известно, что ишемический инсульт встречается чаще геморрагического, то исследователи пришли к выводу о повышенном риске ВЧК во время беременности. Соотношение ишемических и геморрагических нарушений в исследуемой группе было примерно одинаково (9 к 8).
По данным литературы [14—16], ВЧК во время беременности, родов и в послеродовом периоде является более грозным осложнением, чем ишемические нарушения. Так, частота смертности при САК составляет от 40 до 83%. В Японии ВЧК являются второй по частоте причиной смерти у беременных. В США ВЧК в 5—12% случаев становятся причиной смерти во время беременности. Эти данные подтвердились и результатами нашего исследования. Так, в группе пациенток с ВЧК у 4 наступила смерть, что составляет 23,5% всех случаев ОНМК на фоне ПЭ, эклампсии и 50% в группе с ВЧК. В группе женщин с ОНМК по ишемическому типу материнской смертности не было.
Этиология ОНМК у беременных может быть различной. В основе патогенеза этого осложнения могут быть как экстрагенитальная патология (в их числе различная ЦВП), так и П.Э. Иногда они могут сочетаться. Из 17 пациенток с ОНМК на фоне ПЭ у 8 (47%) была выявлена ЦВП (АВМ, АА, спазм БЦА, патологическая извитость ПА и ВСА, гипертоническая микроангиопатия БЦА). У 5 пациенток произошло ВЧК, у 3 — ишемический инсульт.
По данным литературы [17], решающим фактором, улучающим материнские и перинатальные результаты при ОНМК на фоне ПЭ, является время ее диагностики (O—D time — onset to diagnosis time) и патогенез. Эффективность профилактики и лечебных мероприятий зависит от времени начала гипотензивной, противосудорожной терапии под контролем клинико-лабораторных показателей. При этом не следует забывать, что единственным способом прекращения нарастания степени тяжести ПЭ и развития ее грозных осложнений является родоразрешение.
Перед нами также стояла задача, оценить риск развития ОНМК у беременных с ПЭ, изучить влияние беременности на течение ЦВП. Результаты анализа родов женщин с ОНМК на фоне ПЭ показали, что у 5 пациенток с наличием ЦВП (у 3 — АВМ, у 2 — АА) произошло ВЧК, а у 3 (спазм БЦА, патологическая извитость ПА и ВСА) — ишемический инсульт. Это свидетельствует о высоком риске (57%) развития ОНМК при сочетании ПЭ с ЦВП. Также следует отметить, что в 53% случаев (у 3 женщин с ВЧК и у 6 — с ишемическими нарушениями) какой-либо сосудистой патологии не обнаружено. Что указывает на высокий риск развития ОНМК на фоне тяжелой ПЭ, эклампсии без ЦВП.
Учитывая, что при ВЧК и ишемическом инсульте различной этиологии часто встает вопрос о досрочном родоразрешении, то перинатальные показатели зависят от срока гестации и от того, как быстро был извлечен плод. В нашем исследовании 41% новорожденных были недоношенными, оценка по шкале Апгар ниже 7 баллов. При этом неонатальной смертности не было.
О степени тяжести состояния и высокого риска развития материнских и перинатальных осложнений свидетельствует продолжительность пребывания в стационаре, которая в среднем составила 19,6 дня. При этом в подавляющем большинстве это были реанимационные койко-дни.
Заключение
ОНМК во время беременности, родов и в послеродовом периоде занимает одно из ведущих мест в структуре материнской и перинатальной заболеваемости и смертности. Причины ОНМК могут быть различны. ПЭ и ее осложнения (эклампсия, HELLP-синдром) могут привести как к ишемическим, так и к геморрагическим нарушением мозгового кровообращения. Развитие П.Э. и ее осложнений возможно у женщин с ЦВП. Вероятность манифеста ОНМК, причем наиболее тяжелого вида ВЧК, при сочетании ЦВП с ПЭ очень велика. Эффективность профилактики и лечения ОНМК зависит от этиологии, времени диагностики ПЭ, своевременного родоразрешения. Определение патогенеза позволяет выбрать тактику лечения. Задача акушера-гинеколога — выявление факторов риска и клинико-лабораторных маркеров ПЭ, эклампсии и своевременное родоразрешение. Лечение и родоразрешение таких пациенток возможны в многопрофильных стационарах с применением мультидисциплинарного подхода.
Преэклампсия
Преэклампсия (ПЭ) – это грозное осложнение беременности, развивающееся после 20 недели беременности и характеризующееся повышенным артериальным давлением (выше 140 и/или 90 мм рт.ст.) протеинурией и нередко отеками. Преэклампсия встречается в 2-8% беременностей, является одной из важнейших причин материнской и перинатальной заболеваемости и смертности и не имеет тенденции к снижению. Материнская смертность в 12 раз выше при развитии ПЭ до 28 недель беременности.
ПЭ имеет отдаленные последствия как для матери, так и для плода. Опасность этого осложения состоит в том, что оно не излечивается полностью после завершения беременности. У женщин, перенесших ПЭ, повышен риск развития гипертензии, диабета, ишемической болезни сердца, инсульта и даже онкологических заболеваний. При тяжелой ПЭ наблюдается задержка развития плода и течение заболевания требует досрочного родоразрешения. Дети, рожденные у матерей с ПЭ, более предрасположены к гипертензии, инсультам, сахарному диабету, метаболическим нарушениям, неврологическим и психическим расстройствам.

До настоящего времени ПЭ является «болезнью гипотез», однако в последнее время доказано существование двух форм ПЭ в зависимости от времени начала клинических проявлений: ранней ПЭ, возникающей до 34 нед беременности и связанной с нарушеннывм формированием плаценты и плацентарного кровообращения. Поздняя ПЭ, возникает после 34 нед беременности и составляет 75-80% всех случаев ПЭ; связана с отягощенным соматическим статусом матери и вносит основной вклад в частоту поздних преждевременных родов, а также материнской смертности и тяжелой заболеваемости
Преэклампсия (ПЭ) – мультисистемное патологическое состояние, возникающее во второй половине беременности (после 20-й недели), характеризующееся артериальной гипертензией в сочетании с протеинурией (≥0,3 г/л в суточной моче), нередко, отеками, и проявлениями полиорганной/полисистемной дисфункции/недостаточности. Тяжелая преэклампсия – преэклампсия с тяжелой артериальной гипертензией и/или клиническими и/или биохимическими и/или гематологическими проявлениями.
Наиболее грозными осложнениями ПЭ являются:
- Эклампсия – это приступ судорог или серия судорожных приступов на фоне преэклампсии при отсутствии других причин. В 30% случаев эклампсия развивается внезапно без предшествующей преэклампсии.
- HELLP-синдром (гематома или разрыв печени), внутрисосудистый гемолиз, повышение уровня трансаминаз, снижение количества тромбоцитов. Может быть одним из проявлений тромботической микроангиопатии
- острая почечная недостаточность; отек легких; инсульт; инфаркт миокарда. Преэклампсия/эклампсия на фоне существовавшей до беременности гипертензии диагностируется у беременных в случаях:
- Регистрации впервые после 20 недель протеинурии (0,3 г белка и более в суточной моче) или заметного увеличения ранее имевшейся протеинурии;
- Прогрессирования и/или нестабильности АГ (при постоянном контроле АД до 20 недели беременности);
- Появления после 20 недель признаков полиорганной недостаточности.
- Первая беременность
- Преэклампсия в анамнезе.
- Наступление беременности до 6 мес после начала половой жизни с новым партнером
- Интервал между беременностями более 10 лет.
- Хронические заболевания почек
- Аутоиммунные заболевания: системная красная волчанка, антифосфолипидный синдром.
- Сахарный диабет 1 или 2 типа.
- Хроническая гипертония.
- Вспомогательные репродуктивные технологии.
- Семейная история преэклампсии (мать или сестра).
- Чрезмерная прибавка веса во время беременности.
- Многократные беременности.
- Возраст 40 лет или более.
- Семейная история сердечно-сосудистых заболеваний.
- Низкий социально-экономический статус.
- Прием кокаина, метамфетамина.
Артериальной гипертензией считается: систолическое АД ≥ 140 мм рт. ст. и/или диастолическое АД ≥ 90 мм рт. ст., определенное как среднее в результате, как минимум, 2-х измерений, проведенных на одной руке через 15 мину. Артериальная гипертензия «белого халата» определяется, когда при офисной регистрации систолического АД ≥ 140 мм рт. ст и/или диастолического АД ≥ 90 мм рт. ст., при измерении АД дома < 135 мм рт. ст (систолическое) или < 85 мм рт. ст (диастолическое).
Скрытая артериальная гипертензия определяется, когда при офисном измерении регистрируются нормальные показатели АД (систолическое < 140 мм рт. ст, диастолическое < 90 мм рт. ст), но при измерении дома регистрируется АД систолическое ≥ 135 мм рт. ст, диастолическое ≥ 85 мм.
Клинически значимая протеинурия во время беременности определена как наличие белка в моче ≥ 0,3 г/л в суточной пробе (24 часа) либо в двух пробах, взятых с интервалом в 6 часов; при использовании тест-полоски (белок в моче) – показатель ≥ «1+».
При физиологически протекающей беременности умеренные отеки наблюдаются у 50-80% женщин. ПЭ, протекающая без генерализованных отеков, признана более опасной для матери и плода, чем ПЭ с отеками. Массивные, быстро нарастающие отеки (особенно в области поясницы), анасарка, скопление жидкости в полостях рассматриваются как один из неблагоприятных прогностических критериев тяжелой преэклампсии
Методы лечения, применяемые в Центре Акушерства, Гинекологии и Перинатологии им. ак. В.И. Кулакова
Лечение ПЭ – это профилактика жизнеугрожающих осложнений, которая заключается в мультидисциплинарном подходе и оптимальном выборе сроков и метода родоразрешения.
У нас традиционно обследуются и лечатся беременные с преэклампсией и другими гипертензивными состояниями. Нами накоплен большой клинический опыт по их ведению. Кроме того, учитывая, что данная патология имеет ближайший и отдаленные последствия для матери и малыша, в нашем отделении в содружестве с лабораториями Центра активно ведутся исследования по прогнозированию и ранней диагностике преэклампсии с целью своевременного предупреждения неблагоприятных исходов беременности. Уже в 12-13 нед мы можем прогнозировать риск развития преэклампсии и проводить эффективную медикаментозную профилактику.
Стоит отметить, что именно сотрудниками нашего Центра был разработан национальный протокол ведения таких пациенток. Профессор З.С. Ходжаева является членом научного комитета Международного общества по изучению гипертензивных состояний во время беременности. С помощью новейших молекулярных маркеров мы определяет оптимальные сроки родоразрешения, которые наиболее безопасны для здоровья женщины и ее малыша не только непосредственно после родов, но и в течение последующей их жизни.
Мы проводим полноценное обследование женщины и широко используем тонкие маркеры ПЭ в ведении пациенток с ПЭ, а также пациенток высокого риска. В результате мы назначаем адекватное лечение, позволяющее добиться оптимальных результатов. Более того, в случае преждевременных родов при помощи последних технологий наши специалисты из отделения интенсивной терапии и реанимации новорожденных оказывают максимально эффективную помощь и осуществляют необходимую поддержку роста и развития малыша.
Преэклампсия и эклампсия
Преэклампсия представляет собой впервые возникшую после 20 недель беременности гипертензию на фоне протеинурии, либо усугубление тяжести уже имеющейся гипертензии. Эклампсия – необъяснимые генерализованные судороги, развивающиеся у больных с преэклампсией. Диагноз устанавливают клинически и путем измерения уровня протеина в моче. Лечение, как правило, заключается во внутривенном введении сульфата магния и родоразрешении.
Преэклампсия встречается у 3–7% беременных женщин. Преэклампсия и эклампсия развивается после 20 недель гестации; до 25% случаев развивается в послеродовом периоде, как правило, в течение первых 4х дней, но иногда и до 6 недель после родов.
Нелеченная преэклампсия некоторое время имеет вялое течение, а затем внезапно прогрессирует в эклампсию, которая развивается у 1/200 больных с преэклампсией. Нелеченная эклампсия завершается фатальным исходом.
Этиология преэклампсии и эклампсии
Этиология преэклампсии неизвестна.
Однако факторы риска включают следующие:
Отсутствие родов в анамнезе
Возраст матери (старше > 35) или очень молодой ( 17)
Семейный анамнез преэклампсии
Преэклампсия или другие патологические исходы предшествующих беременностей
Патофизиология преэклампсии и эклампсии
Патофизиология преэклампсии и эклампсии неясны. Патогенез может включать недоразвитие спиральных артериол плаценты (что снижает маточно-плацентарный кровоток на поздних сроках беременности), генетические аномалии хромосомы 13, иммунные нарушения, ишемию или инфаркт плаценты. Липидная пероксидация клеточных мембран, индуцированная свободными радикалами, также может способствовать развитию преэклампсии.
Осложнения
Система коагуляции активируется, возможно, вследствие эндотелиальной дисфункции, приводящей к активации тромбоцитов. HELLP-синдром (гемолиз, повышение значений печеночных тестов и сниженное количество тромбоцитов) развивается у 10–20% женщин с тяжелой преэклампсией и эклампсией; эта частота примерно в 100 раз выше чем в целом при беременности (1–2/1000). Большинство беременных женщин с HELLP- синдромом страдают гипертонией и протеинурией, но иногда не развивается ни того, ни другого нарушения.
Симптомы и признаки преэклампсии и эклампсии
Преэклампсия может протекать бессимптомно или вызвать отеки или чрезмерное увеличение веса. Локальный отек, например, лица или рук (кольцо пациента больше не подходит на палец), более характерен, чем генерализованный отек.
Рефлексы могут быть повышены, указывая на нервно-мышечную раздражимость, котороя может прогрессировать в судороги (эклампсия).
Могут появиться петехии и другие признаки нарушения свертывания крови.
Здравый смысл и предостережения
Проверьте отечность кистей рук (например, на палец больше не надевается кольцо) или лица и гиперрефлексию, которые могут выявляться в числе более специфичных проявлений преэклампсии.
Преэклампсия с серьезными признаками может вызвать повреждение органов; эти признаки могут включать
Сильная головная боль
Боль в эпигастрие или правом верхнем квадранте живота (что отражает ишемию печени или растяжение ее капсулы)
Тошнота и/или рвота
Одышка (указывает на отек легких, острый респираторный дистресс-синдром [ОРДС] или сердечную дисфункцию на фоне повышенной постнагрузки)
Олигурия (отображает уменьшение объема плазмы или ишемический острый тубулярный некроз)
Диагностика преэклампсии и эклампсии
Впервые выявленная гипертензия (артериальное давление > 140/90 мм рт.ст.) в сочетании с необъяснимой протеинурией ( > 300 мг в суточной моче после 20 недель беременности или соотношение протеина/креатинина в моче ≥ 0,3)
Диагноз преэклампсии устанавливают на основании симптомов или по наличию гипертензии, определяемой, если систолическое артериальное давление > 140 мм рт.ст. и/или диастолическое артериальное давление > 90 мм рт.ст. За исключением экстренных случаев, гипертензия должна быть документирована в > 2 измерениях с интервалом не менее 4 часа. Измеряют уровень белка в суточной моче.
Протеинурия определяется как потеря > 300 мг белка за 24 часа. В качестве альтернативы, протеинурию диагностируют по соотношению белок: креатинин ≥0,3 или результату 1+ при исследовании с тест-полоской; тест-полоска используется, только если другие количественные методы недоступны. Отсутствие протеинурии при определении менее точными методами (например, тест-полоской, стандартным анализом мочи) не исключает преэклампсии.
При отсутствии протеинурии преэклампсию также диагностируют, если у беременной впервые развиваются гипертония плюс любое из следующих нарушений:
Тромбоцитопения (уровень тромбоцитов
Почечная недостаточность (уровень креатинина сыворотки >1,1 мг/дл или удвоение уровня креатинина сыворотки у женщины без заболевания почек)
Нарушение функции печени (уровень аминотрансфераз > 2-кратно выше нормального)
Нарушения функции головного мозга или зрения
Следующие моменты помогают проводить дифференциальный диагноз между различными гипертензивными нарушениями при беременности
Хроническая гипертензия предшествует беременности, наблюдается в сроке 20 недель, или персистирует > 6 недель (как правило, > 12 недель) после родов (даже если гипертензия впервые отмечена в сроке > 20 недель беременности). Хроническая гипертензия может быть маскирована физиологическим подъемом АД на ранних сроках беременности.
Гестационная гипертензия представляет собой гипертензию без протеинурии или других признаков преэклампсии; впервые возникает в сроке > 20 недель беременности у женщин, не имевших гипертензии до беременности, и разрешается к 12 неделе (обычно к 6 неделе) после родов.
Преэклампсия – это впервые выявленная гипертензия (артериальное давление > 140/90 мм рт.ст.) в сочетании с протеинурией, которая не имеет объяснимой причины (> 300 мг в суточной моче или соотношение белок/креатинин в моче ≥ 0,3) после 20 недель беременности, или другие (указанные выше) критерии.
Преэклампсию на фоне хронической гипертензии диагностируют, если впервые развивается протеинурия, не имеющая явной причины, или протеинурия прогрессирует после срока 20 недель у женщины с гипертензией в анамнезе или при повышении артериального давления выше исходного уровня, или при развитии преэклампсии с выраженными признаками после срока 20 недель у женщины с гипертонией и протеинурией в анамнезе.
Дальнейшее обследование
Если диагностирована преэклампсия, анализы включают полный анализ крови (ОАК), определение количества тромбоцитов, анализ мочевой кислоты, печеночные пробы, анализ на концентрацию азота мочевины в крови (АМК), креатинин и, если креатинин аномален, клиренс креатина. Состояние плода оценивают с помощью нестрессового тестирования или биофизического профиля (в том числе с оценкой объема амниотической жидкости) и тестов, позволяющих оценить массу тела плода.
HELLP-синдром предполагают при наличии признаков микроангиопатии (например, шизоцитов, шлемовидных клеток) в мазках периферической крови, повышенных уровней печеночных ферментов и тромбоцитопении.
Преэклампсию с тяжелыми проявлениями дифференцируют от легких форм по одному или нескольким из следующих признаков:
Дисфункция центральной нервной системы (ЦНС) (нечеткое зрение, скотома, нарушения умственной деятельности, сильная головная боль, некупируемая ацетаминофеном),
Симптомы растяжения капсулы печени (боль в эпигастрии или правом верхнем квадранте живота),
Тошнота и рвота
Сывороточная аспартатаминотрансфераза (АСТ) или аланинаминотрансфераза (АЛТ) > 2 раз превышает норму
Систолическое артериальное давление > 160 мм рт.ст. или диастолическое артериальное давление > 110 мм рт при 2 измерениях с интервалом ≥ 4 часа
Количество тромбоцитов 100 000 мкл
Объем выделенной мочи 500 мл/24 часа.
Отек легких или цианоз
Прогрессирующая почечная недостаточность (уровень креатинина сыворотки >1,1 мг/дл или удвоение уровня креатинина сыворотки у женщины без заболевания почек)
Лечение преэклампсии и эклампсии
Госпитализация и иногда гипотензивная терапия
Родоразрешение в зависимости от таких факторов как гестационный возраст и тяжесть преэклампсии
Иногда - сульфат магния для предотвращения или лечения новых судорог, или профилактики повторных приступов
Общий подход
Окончательным лечением преэклампсии является родоразрешение. Риски досрочного родоразрешения сопоставляют с гестационным возрастом, степенью тяжести преэклампсии и эффективностью лечения.
Как правило, немедленное родоразрешение после стабилизации состояния матери (купирование судорог, снижение артериального давления [АД]) показано при:
Сроке беременности ≥ 37 недель
Преэклампсии с серьезными признаками, если срок беременности составляет ≥ 34 недель
Ухудшении функции почек, легких, сердца, печени (например, HELLP-синдром)
Неудовлетворительных результатах мониторинга или тестирования состояния плода
Другие варианты лечения направлены на улучшение состояния матери, что способствует улучшению состояния плода. Если родоразрешение на
Большинство больных подлежат госпитализации. Больных с эклампсией или преэклампсией с тяжелыми проявлениями часто госпитализируют в отделение интенсивного акушерского наблюдения или в палату интенсивной терапии и реанимации (ПИТР).
Преэклампсия без серьезных особенностей
Если преэклампсия возникает перед 37-ой неделей без каких-либо тяжелых симптомов, возможно амбулаторное лечение; оно включает коррекцию физической активности и измерения артериального давления, лабораторные исследования, нестрессовые исследования плода и посещение врача не менее одного раза в неделю.
Однако большинству пациенток с легкой степенью преэклампсии необходима госпитализация, по крайней мере, изначально. В случае несоответствия критериям преэклампсии с тяжелыми проявлениями, родоразрешение можно проводить (например, путем индукции) на сроке 37 недель.
Мониторинг
Амбулаторное обследование обычно проводят не менее одного раза в неделю, выявляя судороги, тяжело протекающую преэклампсию, вагинальное кровотечение; также определяют артериальное давление, рефлексы, сердцебиение плода (с проведением нестрессового тестирования или определением биофизического профиля). Количество тромбоцитов, уровни креатинина и печеночных ферментов в сыворотке до стабилизации состояния измеряют часто, затем не реже раза в неделю.
Всех госпитализированных пациентов наблюдает акушер или перинатолог, обследуя их аналогично амбулаторным больным (как описано выше); чаще обследование проводят при преэклампсии с серьезными проявлениями или при сроке беременности
Магния сульфат
Сразу после постановки диагноза эклампсии необходимо ввести сульфат магния для предотвращения рецидива приступов. Если у пациенток наблюдается преэклампсия с серьезными признаками, магния сульфат вводят для предотвращения судорог. Сульфат магния назначают в течение 24 часов после родов. Мнение, что больные с преэклампсией без тяжелых признаков нуждаются во введении магнезии перед родоразрешением, неоднозначно.
Магнезию в дозе 4 г вводят внутривенно в течение не менее 20 минут, с последующей постоянной инфузией 1–3 г/час. Дозу корректируют в зависимости от рефлексов у пациента. При аномально высоком уровне магнезии (например, > 10 мЭкв/л, или при резком уменьшении рефлекторной активности), поражениях сердца (например, при одышке или боли в грудной клетке), или при гиповентиляции после лечения магнезией можно назначить глюконат кальция в дозе 1 г внутривенно.
Внутривенное введение магнезии может вызвать летаргию, гипотонию и транзиторное угнетение дыхания у новорожденных. Однако серьезные осложнения у новорожденных редки.
Поддерживающее лечение
Если пероральный прием запрещен, госпитализированным больным проводят инфузионную терапию раствором лактата Рингера или раствором натрия хлорида 0,9%, начиная с 125 мл/час (с целью увеличения объема выделяемой мочи). При стойкой олигурии лечение проводят с тщательным мониторингом нагрузки жидкостью. Мочегонные средства, как правило, не используют. Мониторирование с катетеризацией легочной артерии требуется редко, но в таких случаях его проводят после консультации со специалистом по интенсивной терапии и в условиях палаты интенсивной терапии и реанимации. Больным с анурией на фоне нормоволемии могут потребоваться почечные вазодилататоры или диализ.
Если, несмотря на магнезиальную терапию, развиваются судороги, для их прекращения может быть введен диазепам или лоразепам внутривенно, а также гидралазин или лабеталол с титрацией доз для снижения систолического артериального давления до 140–155 мм рт.ст. и диастолического артериального давления до 90–105 мм рт.ст.
Способ родоразрешения
Следует применить наиболее эффективный метод родоразрешения. При готовности родовых путей и ожидаемых быстрых родах их ускоряют внутривенным введением окситоцина; если роды уже начались, производят вскрытие плодных оболочек. При неготовности родовых путей и низкой вероятности быстрых вагинальных родов можно рассмотреть проведение кесарева сечения. Преэклампсия и эклампсия, если они не разрешились до родов, после этого, как правило, разрешаются быстро, спустя 6-12 часов.
Последующее наблюдение
Низкие дозы аспирина (81 мг/день) рекомендованы пациентам с высоким риском преэклампсии; прием следует начинать на 12–28 неделе беременности (в идеале до 16 недели) и продолжать до родов. Это лечение может уменьшить риск преэклампсии при последующих беременностях. Следует рассмотреть прием низких дозы аспирина, если пациентка имеет более одного умеренного фактора риска преэклампсии ( 1 Справочные материалы по лечению Преэклампсия представляет собой впервые возникшую после 20 недель беременности гипертензию на фоне протеинурии, либо усугубление тяжести уже имеющейся гипертензии. Эклампсия – необъяснимые генерализованные. Прочитайте дополнительные сведения ).
Справочные материалы по лечению
1. American College of Obstetricians and Gynecologists (ACOG): ACOG Committee Opinion No. 743: Low-dose aspirin use during pregnancy. Obstet Gynecol 132 (1):e44-e52, 2018. doi: 10.1097/AOG.0000000000002708
Ключевые моменты
Преэклампсия развивается после 20 недель беременности; после родов она развивается в 25% случаев.
Относительно специфичны для преэклампсии отек лица или рук и гиперрефлексия.
Преэклампсия тяжелая, если вызывает значительное нарушение функции внутренних органов (определяется клинически или по данным обследования).
HELLP синдром развивается в 10-20% женщин с преэклампсией с тяжелыми проявлениями или эклампсией.
Состояние матери и плода необходимо тщательно контролировать, как правило, в отделении интенсивного акушерского наблюдения или отделении интенсивной терапии.
Сразу после постановки диагноза эклампсии, необходимо лечить с помощью высоких доз магния сульфата
Если диагностирована преэклампсия с тяжелыми проявлениями, для профилактики судорог рассматривают лечение сульфатом магния; лечить сульфатом магния в течение 24 часов после родов.
При легкой преэклампсии использование сульфата магния менее очевидно.
Родоразрешение обычно показано при беременности со сроком ≥ 37 недель, но при наличии диагноза преэклампсии с серьезными признаками, необходимо провести родоразрешение на 34-ой неделе; если диагностирован HELLP синдром, необходимо провести родоразрешение немедленно.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Преэклампсия. Эклампсия.

Есть такое грозное акушерское осложнение - эклампсия. Каждому акушеру-гинекологу только в страшном сне может присниться развитие этого осложнения у его пациентки. Но, увы, эклампсия ежегодно во всём мире уносит жизни мамочек, и идёт в одном ряду с такими акушерскими синдромами, как внутриутробная гибель плода, плацентарная недостаточность и преждевременные роды.
Интересный факт: Документальное описание такого грозного синдрома как преэклампсия зафиксировано уже 2400 лет назад, и до недавних пор это скрывалось под термином токсикоз II половины беременности.
Что же это такое преэклампсия и эклампсия?
Преэклампсия - это тяжелый токсикоз беременности, синдром, который наиболее часто объединяет в себе повышение артериального давления у женщины, протеинурию, нарастание отёчности и нарушение нервной деятельности. При развитии эклампсии ко всему прочему присоединяются судороги, нарушение сознания до коматозного состояния.
Интересный факт: Эклампсия в переводе с греческого означает «вспышка, подобная молнии». Это говорит о том, насколько стремительно развиваются симптомы эклампсии.

Для матери этот синдром опасен нарушением работы почек и нервной системы вплоть до острой почечной недостаточности и кровоизлиянием в головной мозг беременной. Для ребёнка внутриутробно это сопровождается плацентарной недостаточностью, кислородным голоданием и соответственно возможной внутриутробной гибелью плода.
Метод лечения преэклампсии один единственный – это родоразрешение, в каком бы сроке она не случилась, иначе и мама, и малыш могут умереть от вышеперечисленных осложнений. Поэтому, если преэклампсия случилась, например, в сроке 25 недель, то состояние беременной женщины стабилизируют и проводят экстренное кесарево сечение, несмотря на то, что малыш ещё очень маленький и не готов к жизни вне мамы. Всякое промедление может стоить жизни обоим.
Поскольку мы не знаем причины развития преэклампсии и эклампсии, то и сложно подобрать методы их профилактики. Известно одно: преэклампсия может развиться, если что-то пошло не так в малые сроки беременности. Неправильно заложившаяся плацента в малых сроках беременности даёт осложнение в поздние сроки. На этот процесс влияют высокое давление, лишний вес, воспалительный процесс в организме, нарушение иммунитета и дисбаланс гормонов. Выход один: правильно готовиться к беременности, чтобы профилактировать те факторы риска, на которые мы можем повлиять.
В круговороте информации из интернета и других источников мамочке важно получить достоверную и максимально понятную информацию. Врачи акушеры-гинекологи СЕМЕЙНОЙ КЛИНИКИ смогут проконсультировать Вас по всем интересующим вопросам, связанным с беременностью, проведут диагностику и назначат профилактику осложнений.
Гестозы. Преэклампсия. Эклампсия.
Ранним проявлением гестоза служит водянка, которая характеризуется задержкой в организме жидкости и появлением отеков.
Классификация стадий водянки:
- 1 стадия водянки – отеки ног (стоп и голеней)
- 2 стадия водянки - отеки ног и передней брюшной стенки живота
- 3 стадия водянки - отеки ног, живота, рук и лица
- 4 стадия водянки – генерализованные отеки
При водянке общее самочувствие и состояние беременных обычно не нарушается. При выраженных отеках женщины жалуются на утомляемость, чувство тяжести в ногах, жажду. При развитии гестоза отеки выявляются путем осмотра, систематический контроль веса женщины и измерения ее диуреза. О развитии отеков при гестозе свидетельствует чрезмерная прибавка массы тела и отрицательный диурез (преобладание количества выпитой жидкости над выделенной).
Профилактика гестоза
Факторами, предрасполагающими к развитию гестоза, являются:
- наследственная предрасположенность
- хроническая патология внутренних органов у беременной (почек, сердца, печени, сосудов)
- резус-конфликт
- многоплодная беременность
- крупный плод
- беременность у женщины старше 35 лет
Важнейшей составляющей профилактики гестоза является ведение беременности на протяжении всего срока:
- ранняя постановка на учет
- регулярные посещения
- контроль массы тела
- артериального давления
- лабораторные исследования мочи
Преэклампсия — тяжелый вариант гестоза, который возникает после 20-й недели гестационного срока и характеризуется полиорганными нарушениями с преимущественным поражением ЦНС, предшествует эклампсии. Проявляется головными болями, тошнотой, рвотой, нарушениями зрения, гиперрефлексией, заторможенностью, сонливостью или бессонницей. Диагностируется на основании данных суточного мониторинга артериального давления, общего анализа мочи, коагулограммы, транскраниальной допплерографии. Для лечения используют инфузионную терапию, противосудорожные, антигипертензивные, антикоагулянтные, мембраностабилизирующие средства. При неэффективности назначений показано экстренное кесарево сечение.
Профилактика преэклампсии
Предполагает регулярные осмотры в женской консультации, мониторинг давления и лабораторных показателей у пациенток с водянкой беременных, нефропатиями, обязательное выполнение всех врачебных назначений, нормализацию режима сна и отдыха, психоэмоциональный покой, контроль прибавки веса, обогащенный белком рацион с низким содержанием соли.
Эклампсия – наиболее тяжелая, критическая форма гестоза, протекающая с судорожным синдромом, потерей сознания, развитием постэклампсической комы. Опасность эклампсии заключается в высокой вероятности тяжелых осложнений у беременной: кровоизлияния в мозг, отека легких, преждевременной отслойки плаценты, почечной и печеночной недостаточности, а также гибели плода. Диагностика эклампсии основывается на клинической картине и лабораторных данных. Лечение эклампсии направлено на создание покоя, купирование судорог, восстановление и поддержание жизненно-важных функций. Пациентка с эклампсией находится под постоянным мониторным контролем АД, ЭКГ, ЧСС, ЭЭГ и лабораторных показателей (электролитов, гемоглобина, тромбоцитов, газового состава крови и др.). Для почасового контроля диуреза производится катетеризация мочевого пузыря. При эклампсии показано скорейшее родоразрешение беременной.
Профилактика эклампсии
Предупреждение крайней формы гестоза — эклампсии - требует профилактики развития поздних токсикозов в процессе ведения беременности, своевременное выявление и коррекцию водянки, нефропатии и преэклампсии.
Читайте также:
