Злокачественность неврогенных опухолей средостения. Ганглионеврома средостения
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Доброкачественные опухоли средостения обнаруживают чаще, чем злокачественные (4:1). Среди доброкачественных новообразований наиболее часты тератомы и невриномы, а среди злокачественных — опухоли лимфоидной ткани. В переднем средостении опухоли регистрируют в 2 раза чаще, чем в заднем.
Классификация • Доброкачественные опухоли •• Тимомы •• Тератомы •• Нейрогенные опухоли (невриномы) •• Соединительнотканные опухоли (липомы, хондромы) •• Сосудистые опухоли (гемангиомы) •• Бронхогенные кисты •• Перикардиальные кисты • Злокачественные опухоли •• Лимфомы •• Герминомы •• Нейробластомы.
Опухоли переднего средостения
• Дермоидные кисты (тератомы) •• Частота. Тератомы чаще выявляют у подростков. В 80% случаев эти опухоли доброкачественные •• Этиология. Тератомы исходят из того же эмбрионального глоточного кармана, что и вилочковая железа (III–IV пары) •• Патологическая анатомия. В состав тератомы входят производные всех зародышевых листков, включая элементы эктодермального, энтодермального и мезодермального происхождения •• Диагноз. Тератомы диагностируют при рентгенографии. На снимках они выглядят как гладкостенные кисты или плотные гомогенные тени, часто с кальцинированными стенками. Внутри опухоли можно обнаружить самые различные структуры (например, зубы). До развития инфекционных осложнений или злокачественных изменений эти кисты обычно бессимптомны ••
Лечение: торакотомия, полное удаление опухоли.
• Тимомы (опухоли вилочковой железы) •• Частота. Среди новообразований передневерхнего отдела средостения у взрослых, тимомы обнаруживают чаще всего. Тимомы могут возникать в любом возрасте, чаще в 50–60 лет. У 40–50% больных тимома вызывает сопутствующую тяжёлую псевдопаралитическую миастению •• Морфология ••• Опухоли тимуса по клеточной природе могут быть лимфоидными, эпителиальными, веретеноклеточными или смешанными ••• 2/3 тимом расценивают как доброкачественные; из них 10% представлено простыми кистами ••• При эпителиальных тимомах прогноз неблагоприятный, при веретеноклеточных тимомах — значительно лучше ••• Легче всего отличить доброкачественную опухоль от злокачественной по её наклонности к поражению смежных тканей. Доброкачественные опухоли инкапсулированы. Злокачественные опухоли инвазивны, они прорастают в близлежащие органы или плевральные полости. Отдалённое метастазирование возникает относительно редко •• Диагноз ••• У большинства пациентов с тимомами симптоматики нет; опухоль обнаруживают случайно при рентгенографии органов грудной клетки. Появление симптомов обусловлено инвазией злокачественной опухоли. Возникают боль в груди, одышка и синдром верхней полой вены ••• Помогают диагностике аномалии, выявленные при рентгенографии, КТ или МРТ органов грудной клетки; сопутствующая тяжёлая псевдопаралитическая миастения. При таких обстоятельствах необходимо исследовать средостение на наличие опухоли тимуса. Наибольшую помощь оказывает боковая рентгенография органов грудной клетки, поскольку в прямой проекции небольшие опухоли могут быть скрыты в тени больших сосудов •• Хирургическое лечение. Большинство опухолей вилочковой железы удаляют через срединный стернотомический доступ (возможна торакотомия) ••• Тимомы, не сопровождаемые тяжёлой миастенией: необходимы обследование средостения и удаление опухоли ••• Доброкачественные опухоли удаляют ••• Злокачественные опухоли. При возможности следует удалить все области распространения опухоли. Когда инфильтрирующую опухоль тимуса невозможно удалить полностью или частично, прибегают к послеоперационной лучевой терапии. Химиотерапия и иммунотерапия не дают клинического эффекта ••• Тимомы, ассоциированные с тяжёлой миастенией, следует удалять целиком вместе с остальной частью тимуса.
• Опухоли из соединительной ткани •• Частота. Занимают третье место среди опухолей средостения •• Морфология. Опухоли представлены фибромами, липомами, хондромами, миксомами •• Диагноз. Обычно у больных жалоб нет. Обычно такие опухоли выявляют рентгенологически. Опухоли локализуются как в верхних, так и в нижних отделах переднего средостения. Они часто не имеют чётких границ, их капсула выражена не во всех отделах •• Лечение хирургическое •• Прогноз благоприятный.
Опухоли заднего средостения
• Нейрогенные опухоли (невриномы) •• Частота. Занимают второе место среди опухолей средостения. Невриномы могут быть проявлением нейрофиброматоза (болезни фон Реклингхаузена) •• Этиология. Опухоли развиваются из нервных элементов симпатического ствола, ветвей блуждающего нерва, оболочек мозга и межрёберных нервов. Чаще располагаются в верхнем средостении •• Морфология. Шванномы, невролеммомы, ганглионевромы, нейрофибромы •• Диагноз. У большинства больных с невриномами жалоб нет. При росте опухоли в просвете спинномозгового канала (в виде песочных часов) возможна неврологическая симптоматика. Диагноз устанавливают рентгенологически, при помощи КТ органов грудной клетки. На снимках опухоли выглядят как округлые чётко очерченные тени, расположенные в области рёберно-позвоночного угла •• Лечение — торакотомия, удаление опухоли ••
Прогноз благоприятный.
• Сосудистые опухоли (гемангиомы, лимфангиомы) встречаются достаточно редко •• Этиология. Опухоли развиваются из элементов стенки кровеносных или лимфатических сосудов •• Морфология. Опухоли представлены сосудистыми образованиями. Достаточно часто происходит их злокачественная трансформация •• Диагноз устанавливают рентгенологически и при помощи КТ •• Лечение хирургическое.
• Бронхогенные кисты выявляют достаточно редко, чаще у женщин •• Они развиваются из смешанных зародышевых зачатков передней кишки или трахеальной почки •• Морфология. Тонкостенные образования, заполненные прозрачным (иногда слизистым) содержимым. Стенка кисты изнутри выстлана мерцательным эпителием •• Диагностика рентгенологическая •• Лечение хирургическое.
• Перикардиальные кисты — тонкостенные образования с прозрачным содержимым, легко разрывающиеся при выделении. Изнутри кисты выстланы однослойным плоским или кубическим эпителием, располагаются в нижних отделах средостения.
Злокачественные опухоли средостения
• Лимфома. У 50% больных с лимфомами (включая болезнь Ходжкена) в процесс вовлечены медиастинальные лимфатические узлы. Из них только у 5% поражение затрагивает исключительно средостение •• Симптомы: кашель, боль в груди, лихорадка и потеря массы тела •• Диагноз подтверждают рентгенографически и биопсией лимфатических узлов. Последнюю выполняют при медиастиноскопии, передней медиастинотомии или торакоскопии •• Хирургическое лечение не показано. Больные подлежат комбинированной химио- и лучевой терапии.
• Герминомы — опухоли, происходящие из эмбриональных зачатков, в норме дифференцирующихся в сперматозоиды и яйцеклетки. Эти новообразования составляют менее 1% всех опухолей средостения. Их метастазы регистрируют в лимфатических узлах, плевре, печени, костях и забрюшинном пространстве •• Гистологические типы ••• Семинома ••• Эмбриональноклеточная саркома ••• Тератокарцинома ••• Хориокарцинома ••• Эндодермальная синусная опухоль •• Симптомы: боль в груди, кашель и осиплость голоса при поражении возвратного гортанного нерва •• Диагноз. Используют различные методы лучевой диагностики (рентгенография, МРТ, КТ органов грудной клетки) •• Хирургическое лечение. По возможности производят полное удаление опухоли •• Вспомогательная терапия. Семиномы очень чувствительны к облучению. При прочих клеточных типах хорошие результаты даёт химиотерапия.
МКБ-10 • C38 Злокачественное новообразование сердца, средостения и плевры • C78.1 Вторичное злокачественное новообразование средостения • D15.2 Доброкачественное новообразование средостения
Код вставки на сайт
Опухоли средостения
Доброкачественные опухоли средостения обнаруживают чаще, чем злокачественные (4:1). Среди доброкачественных новообразований наиболее часты тератомы и невриномы, а среди злокачественных — опухоли лимфоидной ткани. В переднем средостении опухоли регистрируют в 2 раза чаще, чем в заднем.
Классификация • Доброкачественные опухоли •• Тимомы •• Тератомы •• Нейрогенные опухоли (невриномы) •• Соединительнотканные опухоли (липомы, хондромы) •• Сосудистые опухоли (гемангиомы) •• Бронхогенные кисты •• Перикардиальные кисты • Злокачественные опухоли •• Лимфомы •• Герминомы •• Нейробластомы.
Опухоли переднего средостения
• Дермоидные кисты (тератомы) •• Частота. Тератомы чаще выявляют у подростков. В 80% случаев эти опухоли доброкачественные •• Этиология. Тератомы исходят из того же эмбрионального глоточного кармана, что и вилочковая железа (III–IV пары) •• Патологическая анатомия. В состав тератомы входят производные всех зародышевых листков, включая элементы эктодермального, энтодермального и мезодермального происхождения •• Диагноз. Тератомы диагностируют при рентгенографии. На снимках они выглядят как гладкостенные кисты или плотные гомогенные тени, часто с кальцинированными стенками. Внутри опухоли можно обнаружить самые различные структуры (например, зубы). До развития инфекционных осложнений или злокачественных изменений эти кисты обычно бессимптомны ••
Лечение: торакотомия, полное удаление опухоли.
• Тимомы (опухоли вилочковой железы) •• Частота. Среди новообразований передневерхнего отдела средостения у взрослых, тимомы обнаруживают чаще всего. Тимомы могут возникать в любом возрасте, чаще в 50–60 лет. У 40–50% больных тимома вызывает сопутствующую тяжёлую псевдопаралитическую миастению •• Морфология ••• Опухоли тимуса по клеточной природе могут быть лимфоидными, эпителиальными, веретеноклеточными или смешанными ••• 2/3 тимом расценивают как доброкачественные; из них 10% представлено простыми кистами ••• При эпителиальных тимомах прогноз неблагоприятный, при веретеноклеточных тимомах — значительно лучше ••• Легче всего отличить доброкачественную опухоль от злокачественной по её наклонности к поражению смежных тканей. Доброкачественные опухоли инкапсулированы. Злокачественные опухоли инвазивны, они прорастают в близлежащие органы или плевральные полости. Отдалённое метастазирование возникает относительно редко •• Диагноз ••• У большинства пациентов с тимомами симптоматики нет; опухоль обнаруживают случайно при рентгенографии органов грудной клетки. Появление симптомов обусловлено инвазией злокачественной опухоли. Возникают боль в груди, одышка и синдром верхней полой вены ••• Помогают диагностике аномалии, выявленные при рентгенографии, КТ или МРТ органов грудной клетки; сопутствующая тяжёлая псевдопаралитическая миастения. При таких обстоятельствах необходимо исследовать средостение на наличие опухоли тимуса. Наибольшую помощь оказывает боковая рентгенография органов грудной клетки, поскольку в прямой проекции небольшие опухоли могут быть скрыты в тени больших сосудов •• Хирургическое лечение. Большинство опухолей вилочковой железы удаляют через срединный стернотомический доступ (возможна торакотомия) ••• Тимомы, не сопровождаемые тяжёлой миастенией: необходимы обследование средостения и удаление опухоли ••• Доброкачественные опухоли удаляют ••• Злокачественные опухоли. При возможности следует удалить все области распространения опухоли. Когда инфильтрирующую опухоль тимуса невозможно удалить полностью или частично, прибегают к послеоперационной лучевой терапии. Химиотерапия и иммунотерапия не дают клинического эффекта ••• Тимомы, ассоциированные с тяжёлой миастенией, следует удалять целиком вместе с остальной частью тимуса.
• Опухоли из соединительной ткани •• Частота. Занимают третье место среди опухолей средостения •• Морфология. Опухоли представлены фибромами, липомами, хондромами, миксомами •• Диагноз. Обычно у больных жалоб нет. Обычно такие опухоли выявляют рентгенологически. Опухоли локализуются как в верхних, так и в нижних отделах переднего средостения. Они часто не имеют чётких границ, их капсула выражена не во всех отделах •• Лечение хирургическое •• Прогноз благоприятный.
Опухоли заднего средостения
• Нейрогенные опухоли (невриномы) •• Частота. Занимают второе место среди опухолей средостения. Невриномы могут быть проявлением нейрофиброматоза (болезни фон Реклингхаузена) •• Этиология. Опухоли развиваются из нервных элементов симпатического ствола, ветвей блуждающего нерва, оболочек мозга и межрёберных нервов. Чаще располагаются в верхнем средостении •• Морфология. Шванномы, невролеммомы, ганглионевромы, нейрофибромы •• Диагноз. У большинства больных с невриномами жалоб нет. При росте опухоли в просвете спинномозгового канала (в виде песочных часов) возможна неврологическая симптоматика. Диагноз устанавливают рентгенологически, при помощи КТ органов грудной клетки. На снимках опухоли выглядят как округлые чётко очерченные тени, расположенные в области рёберно-позвоночного угла •• Лечение — торакотомия, удаление опухоли ••
Прогноз благоприятный.
• Сосудистые опухоли (гемангиомы, лимфангиомы) встречаются достаточно редко •• Этиология. Опухоли развиваются из элементов стенки кровеносных или лимфатических сосудов •• Морфология. Опухоли представлены сосудистыми образованиями. Достаточно часто происходит их злокачественная трансформация •• Диагноз устанавливают рентгенологически и при помощи КТ •• Лечение хирургическое.
• Бронхогенные кисты выявляют достаточно редко, чаще у женщин •• Они развиваются из смешанных зародышевых зачатков передней кишки или трахеальной почки •• Морфология. Тонкостенные образования, заполненные прозрачным (иногда слизистым) содержимым. Стенка кисты изнутри выстлана мерцательным эпителием •• Диагностика рентгенологическая •• Лечение хирургическое.
• Перикардиальные кисты — тонкостенные образования с прозрачным содержимым, легко разрывающиеся при выделении. Изнутри кисты выстланы однослойным плоским или кубическим эпителием, располагаются в нижних отделах средостения.
Злокачественные опухоли средостения
• Лимфома. У 50% больных с лимфомами (включая болезнь Ходжкена) в процесс вовлечены медиастинальные лимфатические узлы. Из них только у 5% поражение затрагивает исключительно средостение •• Симптомы: кашель, боль в груди, лихорадка и потеря массы тела •• Диагноз подтверждают рентгенографически и биопсией лимфатических узлов. Последнюю выполняют при медиастиноскопии, передней медиастинотомии или торакоскопии •• Хирургическое лечение не показано. Больные подлежат комбинированной химио- и лучевой терапии.
• Герминомы — опухоли, происходящие из эмбриональных зачатков, в норме дифференцирующихся в сперматозоиды и яйцеклетки. Эти новообразования составляют менее 1% всех опухолей средостения. Их метастазы регистрируют в лимфатических узлах, плевре, печени, костях и забрюшинном пространстве •• Гистологические типы ••• Семинома ••• Эмбриональноклеточная саркома ••• Тератокарцинома ••• Хориокарцинома ••• Эндодермальная синусная опухоль •• Симптомы: боль в груди, кашель и осиплость голоса при поражении возвратного гортанного нерва •• Диагноз. Используют различные методы лучевой диагностики (рентгенография, МРТ, КТ органов грудной клетки) •• Хирургическое лечение. По возможности производят полное удаление опухоли •• Вспомогательная терапия. Семиномы очень чувствительны к облучению. При прочих клеточных типах хорошие результаты даёт химиотерапия.
МКБ-10 • C38 Злокачественное новообразование сердца, средостения и плевры • C78.1 Вторичное злокачественное новообразование средостения • D15.2 Доброкачественное новообразование средостения
Нейрогенные опухоли средостения

Нейрогенные опухоли средостения / Лазарева И.Н., Сухарь Т.В. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2012. — №12. — С. 92-94.
библиографическое описание:
Нейрогенные опухоли средостения / Лазарева И.Н., Сухарь Т.В. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2012. — №12. — С. 92-94.
код для вставки на форум:
Нейрогенные опухоли средостения представляют собой различные по структуре новообразования, возникающие из элементов нервной ткани, занимают первое место по распространенности среди всех новообразований средостения. Источниками возникновения нейрогенных опухолей являются элементы пограничного симпатического ствола, межреберных нервов, оболочек корешков спинного мозга, значительно реже – блуждающего, диафрагмального, возвратного и сердечных нервов, и еще реже – других нервных элементов средостения. Первое описание нейрогенных опухолей принадлежит W. Loretz (1870), в отечественной литературе – Ф.Л. Листовичу (1908). Этиология и патогенез нейрогенных опухолей до настоящего времени остаются спорными. Есть больше оснований полагать, что эти опухоли развиваются не из сформировавшихся и закончивших свой рост нервных клеток, а из сохранившихся стволовых клеток. Классификации нейрогенных опухолей средостения построены в основном по принципу их гистологического строения. Одна из первых классификаций была представлена H. R. Wahl в 1914 г. и послужила основой для последующей систематизации нейрогенных опухолей. В настоящее время общепринятой является классификация ВОЗ. В основу последней ее редакции (2002) заложен гистогенетический принцип.
В средостении наблюдается возникновение двух гистогенетических групп опухолей.
Первая группа – опухоли, происходящие из элементов собственно нервной ткани – нервных клеток и оболочек нервных волокон (нейробластомы, ганглионейробластомы, ганглионевромы, параганглиомы). Вторая группа – опухоли, происходящие из элементов оболочек периферических нервов: шванномы, нейрофибромы, злокачественные опухоли оболочек периферических нервов. Нейрогенные опухоли локализуются в заднем средостении (в костновертебральном углу) и по мере роста распространяются на боковую поверхность позвоночника и начальные отделы ребер. Новообразования могут располагаться в разных отделах средостения, на разных уровнях – от VII шейного до XI грудного позвонка, в основном с одной стороны. Но могут находиться и кпереди от позвоночника, вдаваясь в обе плевральные полости. В переднем средостении нейрогенные опухоли локализуются редко. Клиническое течение нейрогенных опухолей средостения весьма разнообразно и обусловлено их локализацией, размерами, характером роста, взаимоотношениями с окружающими тканями и органами. Основным методом диагностики нейрогенных опухолей является рентгенологическое исследование, позволяющее выявить патологическую тень в средостении. Размеры, конфигурация, локализация тени во многом обусловлены типом роста опухоли – инкапсулированным (доброкачественным) или инфильтративным (злокачественным). Все нейрогенные опухоли подлежат хирургическому удалению с последующим морфологическим исследованием. Окончательный диагноз нейрогенной опухоли верифицируется по результатам гистологического исследования.
Ганглионеврома – доброкачественная опухоль из симпатических нервов. Возникает чаще всего в детском и юношеском возрасте, несколько чаще у женщин. Наиболее частой локализацией являются: заднее средостение, забрюшинное пространство, малый таз, надпочечники. В заднем средостении опухоли преимущественно располагаются в верхнем этаже, имеют одност ороннюю локализацию. При дорсальной локализации опухоль может прон икать в позвоночный канал, вызывая компрессионный паралич. Макроскоп ически опухоль имеет вид инкапсулированного узла диаметром от 3 до 10 см, бело-желтого цвета на разрезе. Как правило, наблюдаются единичные опухоли, однако описаны случаи множественных изолированных один от другого узлов ганглионевромы в сочетании с болезнью Реклингхаузена. Ганглионеврома при радикальном удалении редко рецидивирует , однако может малигнизироваться.
Учитывая крайнюю редкость этой опухоли, приводим наблюдение ганглионевромы из нашей практики.
Больной С., 21 год, поступил в отделение торакальной хирургии 301-го ОВКГ по поводу новообразования верхнего и переднего средостения. Опухоль средостения выявлена при ФОГК. При поступлении в 301-й ОВКГ больной жаловался на периодические боли за грудиной слева, иррадиирующие в левую руку. При КТ: «признаки объемного образования заднего верхнего средостения размерами 7,6×6,4×4,0 см, вероятнее всего невринома». 21.01.2010 г., интраоперационно: «опухолевидное образование в верхнем и заднем средостении, размерами 7,8×6,0×5,0 см, вдается в левую плевральную полость с продолжением до дуги аорты, отделено от костальной плевры, сосудов, органов средостения, ножка опухоли уходит вверх по позвоночнику на боковую поверхность шеи». При экспресс-биопсии исследован кусочек ткани опухоли размерами 4,0×2,5×0,7 см, мягкоэластической консистенции, желтоватого цвета. Микроскопически: при исследовании свежезамороженных срезов выявлена «опухоль в соединительнотканной капсуле, состоящая из клеток типа ганглиозных – крупных, со светлой зернистой цитоплазмой и крупными ядрами, расположенных поодиночке и группами, окруженных пучками соединительной ткани с фиброцитами, местами встречаются клетки с интенсивно окрашенными ядрами типа симпатобластов. Заключение: доброкачественная опухоль из симпатических ганглиев, наиболее вероятна – ганглионеврома». Дальнейшее исследование операционного материала: «Образование размерами 7,0×5,0×3,5 см, с гладкой поверхностью, покрытой капсулой, на разрезах ткань мягкоэластической консистенции, белесоватого цвета, дольчатая. Гистологически: опухоль представлена ганглиозными клетками, заключенными в фиброзную отечную строму, волокнистые структуры окрасились по Ван-Гизону в желтый цвет, местами отмечались ритмичные структуры, завихрения, участки миксоматоза, имелись группы мелких интенсивно окрашенных клеток типа симпатобластов; заключение: ганглионеврома».
Таким образом, вовремя диагностированная опухоль средостения позволила предупредить злокачественную трансформацию опухоли и избавила больного от неизбежного сдавления органов и структур средостения, а также поражения нервных стволов и спинного мозга. Возможность рецидива всех доброкачественных нейрогенных опухолей после их радикального удаления диктует необходимость наблюдения за этой группой больных в течение 5 лет после операции.
похожие статьи
Патофизиологические особенности жевательного аппарата при раке толстой кишки / Иорданишвили А.К., Баринов Е.Х. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2021. — №20. — С. 60-62.
Морфологическая характеристика первичной В-клеточной лимфомы сердца (случай из практики) / Волков А.В., Полетаева М.П., Эшмотова Г.К., Чупятова Е.А. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2021. — №20. — С. 33-36.
Случай скоропостижной смерти при остром лейкозе / Бадяев В.В., Лазарева И.Н., Десятников К.А. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 41-45.
Злокачественность неврогенных опухолей средостения. Ганглионеврома средостения
Злокачественность неврогенных опухолей средостения. Ганглионеврома средостения
Б. К. Осипов (1953) делит все неврогенные опухоли на : 1) злокачественные, 2) доброкачественные и 3) полузлокачественные. Вряд ли эта классификация может полностью удовлетворить хирурга, так как четких критериев такого деления не существует. Мнение некоторых авторов о том, что каждая опухоль, которая проявляется какими-либо симптомами, должна рассматриваться как подозрительная на злокачественное перерождение (Б. К. Осипов, Кент и др.), не соответствует практике наблюдения большинства хирургов.
Наш опыт также говорит о том, что появление различных симптомов неврогенных опухолей средостения не означает их малигнизации. Чаще всего подвергаются злокачественному перерождению ганглионевробластемы, затем неврофибромы, значительно реже — неврилеммомы. Иногда опухоль типа неврофибромы может превратиться в ганглионеврому [Кушинг и Уолбах (Cushing, Wolbach, 1927); Уелс (Wells) и др.].
Обычно нейрогенные опухоли средостения бывают односторонними (например, у всех наших больных), однако в отдельных случаях наблюдается двусторонняя их локализация [Гойер и Эндрас, 1940; Цезанелли (Cesanelli, 1948)].
Заболевают главным образом люди в возрасте 30—50 лет, но злокачественные незрелые ганглионевромы возникают у детей и молодых людей — до 30 лет (Гойер и Эндрас, 1940; А. П. Стуккей, 1953; 3. И. Карташов, 1954, и др.). Некоторые авторы отмечают более частое возникновение опухолей у женщин (Кей, 1954; В. И. Петров, 1951, и др.). Патологоанатомическое строение неврогенных опухолей зависит от их гецеза.
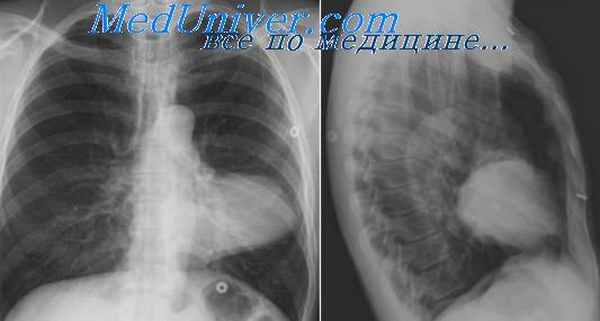
Ганглионеврома — опухоль, исходящая из симпатического нерва, имеет округлую форму, иногда вытянутую по оси тела. Капсула выражена хорошо, «ножка» широкая. В ряде случаев опухоль представляется в виде длинного четкообразного тела, идущего по ходу truncus sympathicus, имеющего в длину 20 см и в ширину 3—4 см, расположенного от Th5 до L1.
Размеры ганглионевромы варьируют в диаметре от 1—2 до 25—40 см. Громадные ганглионевромы, достигающие веса 6 кг и больше, описаны Петерсом (Peters, 1930), Р. И. Левиным (1940) и другими авторами. Ганглионеврома имеет плотно-эластическую консистенцию, на разрезе серого или желтовато-серого цвета. При гистологическом исследовании опухоли определяется большое количество рыхлой соединительной межуточной ткани, с островками типичных зрелых ганглиозных клеток. Некоторые из них подвержены дегенерации (вакуолизация). Видны миелиновые и большей частью безмиелиновые нервные волокна.
Невринома (неврилеммома или шваннома) берет начало из мигрирующих недифференцированных клеток шванновых оболочек нерва. Веррокей (Verrocay, 1908), Пенфильд (Penfield, 1932), Бейли (Bailey, 1926) считают, что опухоль возникает не из шванновой, а из соединительнотканной оболочки нервных волокон.
Как и ганглионеврома, эта опухоль имеет округлую или овальную форму и плотно-эластическую консистенцию. Цвет ее на разрезе желтовато-белый, капсула выражена хорошо, в центре ее иногда содержатся полости. Размеры этого вида опухоли обычно не очень большие (5—10 см в диаметре), но иногда она достигает значительной величины.
Например, Гойер и Эндрас (1940) описали невриному диаметром 20 см и весом 2 кг. Гистологическая картина опухоли характеризуется наличием веретенообразных клеток, похожих на фибробласты, расположенных в слизистой строме. Видны тельца Веррокея, состоящие из кистозных рядов в виде частокола. Ядра этих клеток образуют параллельные линии. Отмечается полиморфизм клеточных элементов, симулирующий злокачественный вид [Фут (Foot, 1948)]. На микрофотограмме, приводимой ниже, показано строение невриномы средостения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Опухоли средостения: что это такое, классификация.
Опухоли средостения – общее название новообразований, которые расположены в медиастинальном пространстве груди. В 40% случаев диагностирования опухоли являются злокачественными, и тогда ставится диагноз рак средостения. Все опухоли делятся на две большие группы – первичные и вторичные. В первом случае речь идет о тех новообразованиях, которые формируются непосредственно в области средостения, во втором – опухоли образуются сначала в тканях, расположенных вне обозначенной области, а рак средостения развивается уже из метастаз. Иногда опухоли средостения называют рак тимуса, но это не совсем корректное обозначение диагноза. Дело в том, что он обозначает наличие злокачественных клеток в вилочковой железе, тогда как опухоли средостения могут начать свой рост и из других структур.
В зависимости от локализации опухоли различают следующие виды злокачественных новообразований:
- передняя часть средостения – герминогенные опухоли, тимомы, лимфомы, дизэмбриогенетические опухоли, феохромоцитомы;
- средняя часть средостения – метастатическая карцинома, лимфома;
- задняя часть средостения – нейрогенные опухоли, вторичные опухоли (меланомы, саркомы).
Отдельно в медицине рассматриваются мезенхимальные опухоли – представляют собой рак мягких тканей, к таковым относятся липомы и гемангиомы, лейомиосаркомы и фибромы. Поражают разные части средостения, относятся к группе вторичных, потому что «вырастают» из метастаз.
К редким опухолям средостения относятся липо- и фибросаркомы. Их опасность заключается в том, что они долгое время протекают бессимптомно и пациент обращается за помощью к врачу при выраженных нарушениях, когда рак находится уже на 3 и 4 стадии развития. Также к этой группе относится рак тимуса (тимома) – развивается в клетках вилочковой железы.
Какие симптомы укажут на рак средостения?
Рак может протекать в двух стадиях – бессимптомной и с выраженными признаками. Продолжительность прогрессирования опухоли средостения без симптомов зависит от нескольких факторов – место локализации новообразования, уровень общего иммунитета, возраст человека. Часто бессимптомно протекающий рак диагностируется случайно, во время проведения стандартной процедуры флюорографии в рамках диспансеризации.
К основным признакам рака средостения относятся:
- кашель – сухой, приступообразный, не проходящий даже после прохождения курса лечения;
- одышка – появляется сначала после физических нагрузок, но очень быстро начинает беспокоить человека и в покое;
- боль в области груди – возникает спонтанно, периодически исчезает, усиливается во время кашля, носит давящий характер;
- кровохарканье – симптом, присущий редким опухолям средостения, свидетельствует о стремительном росте опухоли и повреждении структур дыхательных путей;
- внезапное похудение – больной начинает терять вес даже на фоне привычного аппетита: до 15 кг в течение 3-4 недель;
- общая слабость – больной испытывает постоянное желание лечь и отдыхать, работоспособность уменьшается и не восстанавливается даже после качественного отдыха;
- незначительное повышение температуры тела – происходит спонтанно, не превышает субфебрильных показателей.
Злокачественные опухоли растут достаточно быстро, поэтому переход из бессимптомной стадии в форму с выраженной клинической картиной недолгий. Могут проявляться и дополнительные симптомы типа отечности верхней части туловища и лица, синюшного цвета лица, расширения подкожных вен шеи.
Самым ранним проявлением рака средостения считается болевой синдром, особенно часто он проявляется при раке тимуса. В таком случае боли идентичны приступам стенокардии. Существует и ряд специфичных признаков опухолей средостения:
- для мезенхимальных опухолей характерны зуд кожи и повышенная потливость в ночное время суток;
- герминогенные опухоли могут сопровождаться птозом (опущением) век, понижением уровня глюкозы в крови;
- при нейрогенных опухолях нередко отмечается спонтанное повышение артериального давления;
- редкие опухоли средостения проявляются изжогой, диареей (поносом).
Общие симптомы, слабовыраженная клиническая картина, многообразие признаков, которые присущи и другим патологиям, делают диагностику только по жалобам пациента и стандартным обследованиям практически невозможной. Кроме этого, опухоли средостения могут быть и доброкачественными – например, рак тимуса по своей клинической картине полностью идентичен признакам доброкачественных новообразований в вилочковой железе.
Диагностика опухоли средостения.
Опухоль средостения может быть диагностирован инструментальными методами, которые являются самыми информативными:
- В большинстве случае комплексного рентгенологического исследования достаточно для выявления опухоли разных отделов средостения, в том числе и рака тимуса. Врачи не только подтверждают факт наличия новообразования, но и могут дать ему характеристику – форму, размер и локализация. Если подозревается рак средостения любого вида, то пациенту назначается рентгеноскопия грудной клетки. Если есть подозрение на развитие мезенхимальной опухоли, то проводится рентгенография пищевода. Назначается для подтверждения диагноза и получения данных о нейрогенной опухоли – размер, степень распространения, форма, точная локализация. Данные такого исследования более точные, чем рентгенография. На их основе врач может проработать тактику проведения хирургического вмешательства. Дополнительно выполняется магнитно-резонансная томография, она дает возможность определить степень поражения мягких тканей средостения, подтвердить или опровергнуть факт распространения метастаз в лимфатические узлы. Опухоли средостения могут прорастать в бронхи, трахею и для исключения или подтверждения такого роста используется бронхоскопия, видеоторакоскопия или медиастиноскопия.
Если перечисленных обследований недостаточно, то назначается хирургическая биопсия. Морфологическое исследование биологического материала позволяет полностью охарактеризовать рак средостения. Эта манипуляция важна для классификации опухоли – будет ли диагностирован именно рак тимуса или опухоль представляет собой доброкачественное образование.
Если есть подозрение на тимому (рак тимуса), то целесообразно проводить ультразвуковое исследование. Оно не выявит опухоль средостения, но даст возможность оценить состояние лимфатических узлов и жировой ткани в подключичной области.
К общим методам диагностики относятся анализы крови (общий, биохимический, коагулограмма), анализ мочи (общий), ЭКГ.
Лечение опухолей средостения.
Самым эффективным методом лечения опухолей средостения считается его хирургическое удаление, которое всегда сопровождается и специфической терапией. Если диагноз был поставлен на ранней стадии, врач может четко определить размер и форму опухоли, то применяется радиохирургический метод ее удаления по системе КиберНож. В случае больших размеров опухоли средостения удаляются классическим хирургическим методом с последующей химиотерапией. Диагностирование рака на поздней стадии делает нецелесообразным оперативное удаление новообразования, поэтому пациенту назначают только поддерживающее лечение (химиотерапия или лучевая) – рак средостения прекращает стремительно разрастаться, снижается вероятность распространения метастаз, облегчается симптоматика.
Если диагностирован рак тимуса (тимома), то врач опирается на данные исследований – каков размер опухоли средостения, есть ли ее разрастание. В некоторых случаях сначала проводится несколько курсов химиотерапии и только после этого назначается хирургическое лечение. Дополнительно, после проведения операции по удалению опухоли средостения, пациенту назначают гормональные препараты, иммуноподдерживающие средства.
Принимать решение о проведении терапевтического лечения или хирургического удаления опухоли средостения может только лечащий врач. Операция выполняется только в том случае, если специалист будет уверен в том, что он сможет удалить сразу все новообразование. Так как диагноз рак средостения часто ставится на поздних стадиях заболевания, то даже хирургические методы могут быть бесполезными по причине распространения метастаз, поражения внутренних органов и мягких тканей вокруг средостения.
Прогноз рака средостения.
Теоретически прогнозы на выздоровление при диагностировании опухоли средостения (рака тимуса) положительные. Но проблема заключается в сложностях диагностики – клиническая картина не типичная для злокачественных образований, часто люди либо предпринимают попытки лечения сами, либо обращаются со стандартными жалобами к врачу и им ставят неверный диагноз. Пока проводится лечение неверного заболевания, время проходит и наступает рак, средостения достигает тяжелой стадии. При своевременном выявлении рака тимуса вероятность благоприятного исхода составляет 68%.
Опухоли средостения (рак тимуса) возможно вылечить, но при условии своевременного выявления. Хирургический метод и последующая химиотерапия дают возможность полностью выздороветь. По причине неспецифической клинической картины диагностирование на ранней стадии затруднено, поэтому важно проходит диспансеризацию – это реальный шанс полностью избавиться от злокачественных образований.
Операции при опухолях средостения
На данный момент известно почти 100 разновидностей доброкачественных и злокачественных опухолей в средостении — комплексе органов, расположенных между легкими. Подходы к их лечению различаются, зачастую основным методом является хирургическое вмешательство.


Существуют две разновидности операций:
- Торакотомические — открытым способом через разрез на грудной стенке.
- Видео-ассистированная торакоскопия (VATS) — малоинвазивное вмешательство через проколы. Главные преимущества торакоскопии в том, что она сопровождается меньшей кровопотерей и более низким риском осложнений, после нее не так сильно беспокоят боли, быстрее происходит возврат пациента к нормальной жизни. Но такие вмешательства возможны не всегда — к ним прибегают на ранних стадиях, при небольших размерах новообразований. Кроме того, VATS сложны в техническом исполнении, они требуют от хирурга определенных навыков и профессионализма.
Врачи международной клиники Медика24 имеют большой успешный опыт проведения операций VATS при раке легкого и опухолях средостения. Наши операционные оснащены новейшим оборудованием от лучших производителей.
Наши врачи вам помогут
Операции при новообразованиях вилочковой железы
При доброкачественных новообразованиях тимуса хирургическое удаление опухоли обычно показано в качестве единственного метода лечения. Важно иссечь не только полностью вилочковую железу, но и окружающую ее клетчатку, близлежащие лимфатические узлы. Хирург должен обнаружить «ножку» опухоли, поднимающуюся на шею, и пересечь ее максимально высоко. Такой объем операции предусмотрен для того, чтобы в организме не осталось мелких тимом, способных привести к рецидиву в будущем.
При злокачественных опухолях тимуса без признаков распространения в соседние органы и лимфатические узлы выполняют операцию, во время которой, помимо вилочковой железы, удаляют всю клетчатку средостения и регионарные лимфоузлы. Иногда выполняют резекцию диафрагмального нерва, перикарда, кровеносных сосудов, легкого — если есть подозрение, что в них вторглась опухоль. Если на момент диагностики уже имеется инвазия в органы средостения, лечение начинают с химиотерапии и/или лучевой терапии. Они уменьшают размеры новообразования и делают его резектабельным. При этом операция имеет некоторые технические особенности изменений в тканях средостения.
При нерезектабельных злокачественных опухолях вилочковой железы и при опухолях с метастазами проводят лучевую терапию и химиотерапию.
Показания к адъювантной (после операции) лучевой терапии и химиолучевой терапии:
- Прорастание опухолевой ткани в капсулу.
- Позитивный край резекции: при исследовании удаленных тканей под микроскопом рядом с линией разреза обнаружены опухолевые клетки — это означает, что часть их могла остаться в организме.
- Макроскопическая (заметная без микроскопа) остаточная опухоль.
- По результатам гистологического исследования удаленного новообразования диагностирована карцинома тимуса. Эта опухоль агрессивна и более склонна к рецидивированию.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Операции при опухолях из зародышевых клеток
Радикальная операция является основным методом лечения доброкачественной тератомы. Эта опухоль возникает нарушения развития половых клеток. Чаще всего тератомы обнаруживают в женских яичниках и мужских яичках, в головном мозге, области крестца и копчика. Средостение — редкая локализация.
При тератомах в средостении развивается процесс, опухоль может быть соединена спайками с пищеводом, трахеей, крупными сосудами. Они создают сложности во время операции. Зачастую приходится удалять часть диафрагмального нерва, перикарда (околосердечной сумки). В редких случаях необходима резекция крупных сосудов с последующей пластикой.
Прогноз после радикального удаления доброкачественной тератомы благоприятный.
При внегонадных несеминомных опухолях и семиномах лечение начинают с химиотерапии.
Операции при опухолях мягких тканей
При различных типах мезенхимальных опухолей хирургическое вмешательство является основным видом лечения:
- Липомы и липосаркомы — доброкачественные и злокачественные опухоли из жировой ткани. Низкодифференцированные агрессивные новообразования часто распространяются в окружающие ткани, метастазируют, и поэтому склонны к рецидивированию. В таких случаях после операции проводят курс лучевой терапии.
- Фибромы и фибросаркомы — доброкачественные и злокачественные опухоли из соединительной ткани. При доброкачественных новообразованиях прогноз благоприятный, при злокачественных зависит от стадии, после операции удается достигать ремиссии до 4–5 лет.
- Доброкачественные и злокачественные мезенхимомы — опухоли из хрящевой, жировой, костной ткани, мышц, сосудов.
- Сосудистые опухоли и лимфангиомы.
- Ангиосаркомы — злокачественные опухоли из кровеносных сосудов, характеризуются высокой агрессивностью, быстрым распространением в окружающие ткани, метастазированием. После операций высок риск рецидива, поэтому хирургическое лечение дополняют лучевой терапией, химиотерапией. Радикальные хирургические вмешательства возможны не всегда, многим больным показана паллиативная терапия.
- Опухоли из мышечной ткани.
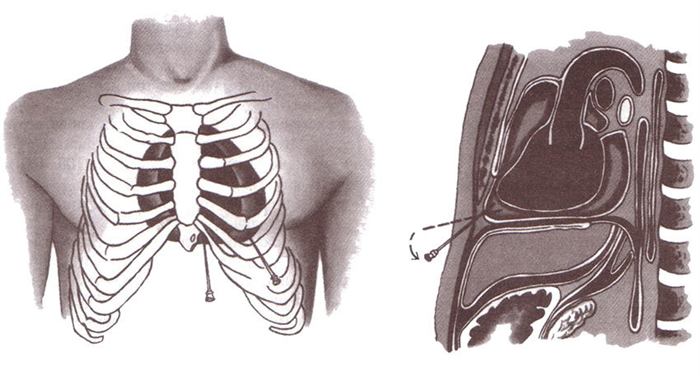
Операции при нейрогенных опухолях средостения
Радикальное хирургическое лечение показано как при доброкачественных (ганглионеврома, нейрофиброма, невринома, шваннома), так и при злокачественных (нейросаркома, нейробластома) нейрогенных опухолях средостения. Первые чаще встречаются у взрослых, вторые — у детей. Прогноз главным образом зависит от злокачественности и агрессивности новообразования. Например, при нейробластоме он неблагоприятный.
Операции при лимфомах средостения
При ходжкинских и неходжкинских лимфомах средостения к хирургическим вмешательствам прибегают очень редко. Основу лечения этих опухолей составляет лучевая терапия и химиотерапия. Дополнительные возможности в борьбе с лимфомами открывают современные иммунопрепараты.
Мы вам перезвоним
Наблюдение после лечения
Пациентам после операций по поводу опухолей средостения назначают периодические контрольные осмотры врача и обследования. Это нужно для того, чтобы вовремя диагностировать рецидив. В первые 1–2 года доктора нужно посещать через каждые 3–6 месяцев, в течение последующих 3–5 лет — один раз в 6–12 месяцев. Спустя пять лет осмотры назначают раз в год, либо если пациента начинают беспокоить симптомы.
В программу обследования могут быть включены следующие диагностические процедуры:
- Компьютерная томография органов груди и живота с внутривенным введением контрастных препаратов.
- Определение в крови уровней(АФП), хорионического гонадотропина (ХГ) и лактатдегидрогеназы (ЛДГ) раз в 3 месяца, если ранее они были повышены.
- УЗИ подкожных лимфатических узлов, лимфоузлов в области шеи и в брюшной полости — через каждые 3–6 месяцев.
- Бронхоскопия через 1 и 3 года, затем через каждые 5 лет.
- Рентгенография грудной клетки — ежегодно.
В некоторых случаях после рецидива опухоль является резектабельной, и можно провести хирургическое вмешательство. При неоперабельных новообразованиях применяют химиотерапию, лучевую терапию.
Международная клиника Медика24 — это современное диагностическое оборудование, высококлассные , в том числе торакальные хирурги, владеющие методом VATS. Здесь пациенты с различными доброкачественными и злокачественными новообразованиями могут пройти полное комплексное обследование и получить эффективное лечение на уровне ведущих клиник мира.
Читайте также:
