Причины бесплодия. Классификация
Добавил пользователь Владимир З. Обновлено: 23.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бесплодие женское: причины появления, симптомы, диагностика и способы лечения.
Определение
Женское бесплодие – это заболевание, характеризующееся невозможностью здоровой половозрелой сексуально активной женщины, не пользующейся контрацепцией, добиться беременности в течение одного года.
Согласно статистике, каждая седьмая пара в мире бесплодна в возрастной группе до 35 лет и каждая третья - после 35 лет.
Несмотря на развитие различных медико-генетических технологий в этой области, проблема остается в мире в числе первых трех после сердечно-сосудистых заболеваний и онкопатологий.
Причины появления бесплодия у женщин
К самым частым причинам развития данной патологии относятся воспалительные заболевания органов малого таза, чаще всего вызванные инфекциями, передающимися половым путем (гонококком, генитальным герпесом, уреаплазмой, микоплазмой, хламидией, гарднереллой, бледной спирохетой, трихомонадой, цитомегаловирусом). Проникновение возбудителя инфекции в женские родовые пути вызывает развитие хронических и острых воспалительных (часто гнойных) заболеваний.
Следующей причиной могут стать оперативные вмешательства в области органов малого таза и кишечника, которые также могут привести к появлению спаек в матке и маточных трубах.
Заболевания половых органов, вызванные различными возбудителями, зачастую протекают субклинически, то есть с малым количеством симптомов и жалоб у больных, поэтому диагноз выставляется на поздних стадиях, когда болезнь приобретает хроническое течение.
В этом случае заболевания трудно поддаются лечению, ведут к возникновению поражений эндометрия, формированию спаечного процесса в матке и маточных трубах, изменяя их анатомическую структуру, и влекут за собой бесплодие.
Причиной хронического инфекционного процесса могут стать бактерии, которые активизируются в случае ослабления организма женщины (к этому ведут хронический стресс, неправильное питание и т.д.). Туберкулезное поражение маточных труб, например, протекает практически бессимптомно, ведет к формированию спаек в маточных трубах и невозможности прохождения по ним яйцеклетки, оперативное лечение в таких случаях малоэффективно.
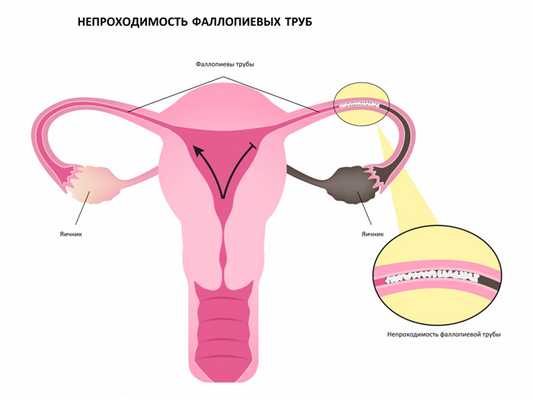
К структурным патологиям матки, «ответственным» за развитие бесплодия, относятся миомы, особенно располагающиеся таким образом, что нарушается проходимость устья фаллопиевых (маточных) труб. К этой же группе причин относится изменение состава слизи шейки матки (в результате гормонального дисбаланса или воспаления), полипы эндометрия, дисплазия шейки матки, эндометриоз.
К развитию безовуляторного менструального цикла (когда яйцеклетки не выходят из яичников) и, соответственно, к бесплодию могут привести многие эндокринные нарушения.
Систему, контролирующую процесс оплодотворения яйцеклетки, можно ограничить тремя уровнями: гипоталамус – гипофиз - яичники, работающими по принципу обратной связи. Патология любого звена (опухоли головного мозга, локализующиеся в гипофизе, гипоталамусе или сдавливающие эти две структурные области, заболевания яичников опухолевого и неопухолевого характера) ведет к выводу из строя всего каскада гормональных реакций, протекающих в норме. Щитовидная железа, гормоны коры надпочечников, быстрое изменение количества жировой ткани (резкое похудение или, наоборот, набор веса) также влияют на развитие нормального овуляторного цикла.
Еще одна причина – так называемое иммунологическое бесплодие. Когда иммунная система женщины реагирует на сперму партнера как на чужеродное и опасное для организма явление, начинается выработка антиспермальных антител, препятствующих оплодотворению.
Классификация женского бесплодия
Различают следующие типы женского бесплодия:
- Первичное – отсутствие беременности у половозрелой сексуально активной женщины, не пользующейся контрацептивами.
- Вторичное – бесплодие у женщины, у которой беременности ранее наступали.
Бесплодие считается психогенным при отсутствии других установленных причин, ведущих к отсутствию зачатия.
К одному из первых симптомов бесплодия можно отнести сбой менструального цикла: менструация может быть обильной или скудной, болезненной. В редких случаях кровянистые выделения наблюдаются более 30-45 дней, что свидетельствует о гормональной дисфункции.
Гирсутизм (избыточный рост волос в нежелательных зонах), угревая сыпь на теле, жирная кожа говорят о переизбытке в организме гормонов-андрогенов (мужских гормонов).
При наличии воспалительных заболеваний и инфекционных процессов женщины жалуются на неприятные выделения из половых путей, боли в животе, зуд и дискомфорт в наружных половых органах, иногда - повышение температуры тела.
Психологическими симптомами бесплодия принято считать тревожно-депрессивное состояние, синдром ожидание беременности, истероидные реакции, иногда прекращение менструации.
Диагностика и обследование при бесплодии
Так как наиболее частой причиной нарушения анатомической правильности проходимости половых путей у женщин является воспалительный процесс, то выявление возбудителя инфекции встает на первое место. Для этого исследуют мазки на микрофлору влагалища, назначают анализы, позволяющие выявить наличие инфекций, передающихся половым путем, различные урогенитальные скрининги с последующим контролем эффективности лечения (используется для подтверждения того, что терапия заболевания не ограничивается стиханием воспаления и переходом его в хроническую форму).
В норме влагалище у новорождённых девочек в первые часы жизни стерильно. К концу первых суток после рождения оно заселяется аэробными и факультативно-анаэробными .
Первичное бесплодие
Первичное бесплодие - неспособность женщины к зачатию с самого начала репродуктивного периода. Критериями первичного бесплодия являются безуспешные попытки забеременеть в течение года регулярной половой жизни со здоровым партнером без использования контрацепции. Для выявления причин первичного бесплодия проводится полное гинекологическое обследование (осмотр, функциональные тесты, УЗИ, анализы на инфекции и гормоны, УЗГСС и ГСГ, гистероскопия, лапароскопия). Лечение – медикаментозное или хирургическое устранение факторов первичного бесплодия; при невозможности естественного зачатия – использование ЭКО или услуг суррогатного материнства.
Общие сведения
Первичное бесплодие – невозможность наступления беременности, связанная с врожденной или перенесенной до начала половой жизни патологией женского организма. Следует дифференцировать понятия «бесплодие» и «бездетность»: в первом случае речь идет о полной инфертильности (отсутствии беременностей в любой форме – маточной и внематочной), во втором – о неспособности женщины выносить беременность и завершить ее рождением жизнеспособного плода (к этой категории относят случаи эктопической беременности, самопроизвольных выкидышей, мертворождения и пр.). По данным исследователей на 2010 год, в мире первичным бесплодием страдает 1,5% женщин в возрасте от 20 до 44 лет, а в России – 1,9% женщин этого же возрастного диапазона. Считается, что первичные нарушения детородной функции у женщин встречаются в 1,5-2 раза чаще, чем вторичные.

Классификация первичного бесплодия
В гинекологии первичное бесплодие подразделяется на врожденное и приобретенное, временное и постоянно, абсолютное и относительное. Врожденное бесплодие обусловлено патологией, имеющейся у женщины с момента рождения (эндокринными нарушениями, пороками развития гениталий), приобретенное – связано с заболеваниями, перенесенными уже после рождения, но до начала половой жизни (попыток забеременеть). Временное бесплодие является преходящим состоянием (например, ранний пубертатный период у девушек, лактационная аменорея или ановуляция) и не требует специального медицинского вмешательства, постоянное – обусловлено причинами, которые самостоятельно не могут разрешиться.
Под абсолютным бесплодием понимают полное исключение возможности зачатия, обусловленное необратимыми патологическими изменениями полового аппарата; под относительным – невозможность беременности по причинам, которые можно устранить. Впрочем, критерии абсолютного и относительного первичного бесплодия могут изменяться по мере развития репродуктологии. Так, появление ЭКО сделало потенциально возможным наступление беременности у женщин с отсутствием маточных труб, а экспериментальные операции по пересадке матки - рождение детей у женщин с отсутствием данного органа – т. е. у тех пациенток, которые еще несколько лет назад считались абсолютно инфертильными.
Кроме женского бесплодия, первичное бесплодие встречается и у мужчин: как правило, оно обусловлено нефертильной спермой или аномалиями репродуктивной системы, препятствующими нормальной эякуляции (например, нарушением проходимости семенных путей). В редких случаях факторы инфертильности определяются у обоих супругов (половых партнеров) – такая форма патологии расценивается как комбинированное бесплодие.
Причины первичного бесплодия
Возможными причинами первичного бесплодия могут выступать нейроэндокринные нарушения, аномалии развития полового аппарата, осложнения заболеваний репродуктивных органов, перенесенных до начала половой жизни или активных попыток забеременеть. В основе первичного бесплодия могут лежать маточные, эндокринные, трубные, иммунологические факторы.
Эндокринная дисфункция выявляется у 60-80% женщин, страдающих первичным бесплодием. Это может быть расстройство овуляции, вызванное стрессами, умственным и физическим переутомлением, алиментарной дистрофией (в т. ч. анорексией), синдромом поликистозных яичников, гипотиреозом, адреногенитальным синдромом, ожирением. Бесконтрольное использование КОК, а также средств экстренной контрацепции (например, постинора) также может приводить к нарушению регуляции менструального цикла. Реже факторами первичного бесплодия выступает генитальный инфантилизм, вызванный опухолевым или воспалительным поражением гипоталамо-гипофизарной области, травмами головы; различные формы дисгенезии гонад (синдром Свайера, синдром Шерешевского—Тернера), обусловленные хромосомными аномалиями и др.
К врожденным причинам первичного бесплодия относятся анатомические пороки органов малого таза: например, отсутствие матки (в т. ч. синдром Рокитанского-Кюстнера), яичников и фаллопиевых труб; гиперретрофлексия и гиперантефлексия матки. Такие аномалии, как гинатрезия, атрезия гимена, атрезия влагалища и матки обычно выявляются в период пубертата в связи с невозможностью оттока менструальной крови и развитием гематокольпоса, гематометры, гематосальпинкса. Подобные дефекты строения гениталий возникают на раннем этапе эмбрионального развития (до 12 нед. беременности) и могут быть связаны с токсикозами, вирусными инфекциями, эндокринными нарушениями, профессиональными и бытовыми интоксикациями матери.
Однако даже при нормально сформированном половом аппарате к первичному бесплодию в дальнейшем могут привести перенесенные в детском возрасте общие инфекции (дифтерия, скарлатина), а позднее – ЗППП, генитальный туберкулез, неспецифические воспаления (аднексит, сальпингит, эндометрит, пельвиоперитонит и др.) Результатом тяжелого течения этих заболеваний может становиться непроходимость маточных труб, создающая препятствия для наступления беременности. Перенесенные инфекции или интоксикации могут вызывать поражение фолликулярного аппарата яичников, следствием чего становится снижение гормональной функции желез, овуляторные нарушения. Первичное иммунологическое бесплодие связано с антигенными свойствами яйцеклетки и спермы и возникающей иммунной реакцией против этих антигенов.
Симптомы первичного бесплодия
Основным клиническим проявлением первичного бесплодия у женщин является отсутствие беременностей в течение года и более от начала половой жизни, если половой партнер-мужчина здоров, и при этом пара не использует никаких средств и методов предохранения. Наиболее часто у пациенток отмечается аменорея, нерегулярный менструальный цикл, гипоменструальный синдром, альгоменорея. Остальные симптомы соответствуют основному заболеванию.
Так, при генитальном инфантилизме наблюдается отсутствие или слабая выраженность оволосения на лобке и в подмышечных впадинах, гипоплазия молочных желез, отсутствие менархе в возрасте 15-16 лет. При гинекологическом обследовании обнаруживается недоразвитие наружных и внутренних гениталий: большие половые губы не прикрывают малые, короткое и узкое влагалище, тело матки маленькое цилиндрической формы, шейка – длинная конической формы.
В случае агенезии матки и влагалища вторичные половые признаки выражены в достаточной степени, наружные половые органы сформированы нормально. Отмечается первичная аменорея. Половые контакты ввиду недоразвития влагалища резко болезненны или невозможны. Более чему у трети таких пациенток диагностируются аномалии мочевыводящей системы: аплазия/дистопия почки, удвоение мочеточников, подковообразная почка.
Некоторые нарушения менструальной функции (например, ановуляторные менструальные циклы) не сопровождаются никакими внешними признаками: менструации наступают в ожидаемый срок, протекают с обычной продолжительностью и с умеренной кровопотерей. В этом случае единственным симптомом первичного бесплодия становится неспособность женщины к зачатию. Психологический аспект первичного бесплодия любого генеза связан с неудовлетворенностью из-за нереализованного материнского потенциала, что сопровождается развитием неврозов, депрессии, заниженной самооценки, снижением социальной активности. По статистике, бездетные браки распадаются чаще тех, в которых рождены дети.
Диагностика первичного бесплодия
Пациенток, обратившихся с жалобами на отсутствие беременностей, обследуют по расширенной схеме. При первом визите к гинекологу уточняются клинико-анамнестические данные, и производится осмотр. Выясняется общий и гинекологический анамнез, характер менструальной функции, как долго отмечаются безрезультатные попытки зачатия. Объективное обследование включает определение роста, веса, ИМТ; оценку оволосения и состояния молочных желез; проведение ректального или бимануального исследования. Уже на данном этапе могут быть заподозрены или выявлены половой инфантилизм, аномалии строения гениталий.
Второй этап обследования женщин с первичным бесплодием производится с помощью лабораторных и инструментальных методик. Тесты функциональной диагностики (кольпоцитология, исследование шеечной слизи, анализ графика базальной температуры) помогают оценить характер менструального цикла. Кроме этого, для исследования функционального состояния репродуктивной системы целесообразно обследовать гормональный статус, важнейшими показателями которого служат уровни пролактина, гонадотропинов (ФСГ и ЛГ), эстрадиола, тестостерона, кортизола, тиреоидных гормонов (ТТГ, Т3, Т4) и др. Всем пациенткам целесообразно исследовать мазок на флору, по показаниям провести бактериологическое исследование отделяемого из половых путей, ПЦР и ИФА.
Информативность УЗИ органов малого таза сложно переоценить в диагностике пороков строения, поствоспалительных изменений, объемных образований матки и яичников. Фолликулометрия используется для отслеживания фолликулогенеза и овуляции. В диагностике первичного маточного и трубного бесплодия неоценима роль УЗГСС и гистеросальпингографии. Эндовидеохирургическое исследование (лапароскопия) обычно проводится на заключительном этапе диагностики.
Для установления причин бесплодия может потребоваться выполнение УЗИ щитовидной железы, Rg турецкого седла, осмотр глазного дна, определение полей зрения, консультация эндокринолога, офтальмолога, генетика. С целью исключения мужского фактора первичного бесплодия рекомендуется одновременное обследование полового партнера (спермограмма, УЗИ органов мошонки, оценка андрогенного статуса). Посткоитальный тест позволяет предположить иммунологический характер первичного бесплодия.
Лечение первичного бесплодия
Возможность и эффективность лечения первичного бесплодия определяется рядом факторов: выявленной основной и сопутствующей патологией, потенциальной устранимостью причины, возможностью использования вспомогательных репродуктивных технологий. Следует учесть, что в ряде случаев (например, при отсутствии яичников и матки) рождение собственного ребенка становится невозможным, поэтому женщине рекомендуют прибегнуть к услугам суррогатного материнства с использованием донорских ооцитов или к усыновлению.
Лечение первичного эндокринного бесплодия различается в зависимости от характера нарушения. Пациенткам с ожирением назначается диетическая коррекция, дозированная физическая нагрузка, медикаментозное лечение. Первичное бесплодие, связанное с генитальным инфантилизмом, требует назначения циклической гормонотерапии эстрогенами и гестагенами, витаминотерапии, физиотерапии (электрофореза на ОМТ, гинекологического массажа, бальнеопроцедур). При ановуляции, вызванной гиперпролактинемией, назначают прием препаратов бромкриптина и т. д. При поликистозных изменениях яичников прибегают к их клиновидной резекции или каутеризации. Если после предпринятых мер беременность не наступает, может быть применена медикаментозная стимуляция овуляция по общепринятым протоколам.
Лечение трубного бесплодия может быть консервативным и хирургическим. На первом этапе применяется физиотерапия, лечение природными факторами; проводится энзимотерапия, противовоспалительная и иммуномодулирующая терапия; выполняется гидротубация с применением ферментов и кортикостероидов. При отсутствии ожидаемого эффекта осуществляется лапароскопический адгезиолизис, сальпингэктомия, пластика маточных труб.
При иммунологической форме первичного бесплодия в течение 4-6 месяцев рекомендуется использовать презервативы; в некоторых случаях добиться беременности удается только с помощью искусственной инсеминации, исключающей контакт сперматозоидов с цервикальной слизью. При всех формах первичного бесплодия, независимо от причин, показана психотерапия, фитотерапия, иглорефлексотерапия. Альтернативным методом восстановления фертильности при невозможности зачать естественным путем служит проведение ЭКО.
Причины бесплодия. Классификация
Среди экзогенных и медицинских причин, вызывающих бесплодие, различают мужские и женские факторы. Одно из самых обширных исследований, касающихся этих вопросов, провела Рабочая группа ВОЗ по диагностике и лечению бесплодия в 1992 г.. Несмотря на то, что в зависимости от различного состояния экономики разных стран в ряде популяционных исследований содержатся значительные расхождения, полученные результаты демонстрируют удивительное сходство.
В развитых странах в 37% случаев бесплодными оказались только женщины, в 8% — только мужчины, а в 35% — оба партнера. У 5% пар не удалось определить непосредственную причину бесплодия (так называемое бесплодие неясного генеза).
В настоящее время соотношение тех или иных факторов, изначально приводящих к бесплодию, сильно отличается в различных исследованиях. Однако при подробном изучении более чем 20 проведенных работ были обнаружены следующие виды нарушения: расстройства овуляции (27%), патология спермы (25%), патология фаллопиевых труб (22%), необъяснимое бесплодие (17%), эндометриоз (5%) и другие (4%). В качестве одной из дополнительных причин можно рассматривать цервикальный фактор, в том числе стеноз шейки матки, который встречается в 5% случаев бесплодия.
Прямые наблюдения за различными популяциями позволяют подразделить причины бесплодия на пять основных категорий:
1. Патология образования спермы — мужской фактор:
• Патология гормональной регуляции сперматогенеза.
• Патология сперматогенеза.
• Обструкция выводящих путей.
• Неспособность успешно совершить половой акт.
2. Патология образования зрелых ооцитов:
• Нарушения овуляции.
• Дисгенезия гонад (например, синдром Тернера).
• Преждевременное истощение яичников.
• Синдром лютеинизации неовулировавшего фолликула.
• Снижение овариального резерва при:
- операциях на органах малого таза;
- заболеваниях (например, эндометриоз);
- воспалительном процессе (например, инфекция);
- химиотерапии.

3. Патология женской репродуктивной системы:
• Трубный фактор.
• Перитонеальный фактор.
• Маточный фактор.
• Цервикальный фактор.
• Агенезия влагалища.
4. Патология имплантации:
• Недостаточность лютеиновой фазы.
• Гиперпролактинемия.
• Резистентность к инсулину.
• Эмбрио-эндометриальные факторы.
• Патология раннего эмбриогенеза.
5. Иммунологические факторы:
• Аутоиммунные заболевания.
• Антифосфолипидный синдром.
• Тромбофилия.
• Привычное невынашивание беременности
Это список (хотя, возможно, и неполный) можно взять за основу при начальном обследовании бесплодных пациентов. Обобщенную цель обследования можно сформулировать как стремление определить, какие из этих процессов нуждаются в коррекции, восстановлении или, напротив, преодолении для успешного достижения нормальной беременности. Всякий вопрос, заданный во время первого опроса пациентки, любое из назначенных лабораторных исследований, каждая из проводимых диагностических процедур должны быть направлены на то, чтобы как можно проще и точнее сформулировать имеющуюся проблему, что позволит назначить соответствующее лечение.
Масса тела как причина бесплодия. Ановуляция, олигоовуляция, субфертильность и бесплодие чаще всего встречаются у тех женщин, у которых масса тела значительно выше или ниже соответствующих их возрасту и росту нормальных показателей.
В одном из исследований был подсчитан ИМТ женщин с ановуляторным бесплодием в сравнении с контрольной группой. Стало очевидным, что риск нарушения овуляции патологии увеличивается вместе с любым значительным отклонением массы тела от идеальной. У тучных женщин (ИМТ >27 кг/м2) ОР ановуляторного бесплодия составил 3,1 по сравнению с теми.
Стресс как причина бесплодия. Трудно определить степень специфического влияния социального стресса на бесплодие. Некоторые исследования ясно показали, что при наличии стресса снижается эффективность ВРТ.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Бесплодие у женщин
Классификация женщин с бесплодием. Распространенность причин бесплодия
Третий период в разработке способов лечения и эндокринного бесплодия — системный подход к диагностике бесплодия. Такой подход основан на определении у больных с эндокринным бесплодием пролактина, ФСГ и проведении функциональных проб с гестагенами и эстроген-прогестероновыми препаратами, что позволяет выявить больных с гиперпролактинемией, опухолью гипофиза, повышенным уровнем гонадотропинов и провести дифференцированный отбор трех групп больных для лечения препаратами с различным фармакологическим действием: пергоналом, кломифеном и парлоделом.
Классификация женщин, страдающих бесплодием, по данным ВОЗ, включает 7 групп:
I группа — нарушения гипоталамо-гипофизарной оси. В эту группу входят женщины с аменореей, у которых не выявляется эндогенная секреция эстрогенов, уровень пролактина в норме или ниже, уровень гонадотропинов в норме или ниже и не имеется поражений в области гипофиза — гипоталамуса.
II группа — дисфункция гипоталамо-гипофизарной системы.
В эту группу входят женщины с различными нарушениями менструального цикла (лютеиповая недостаточность, ановуляторные циклы и аменорея), у которых наблюдаются секреция эндогенных эстрогенов и уровень пролактина в норме или ниже.
III группа— поражение яичников. Женщины с аменореей, у которых яичники не секретируют эстрогенов и уровень ФСГ повышен.
IV группа — врожденные или приобретенные пороки половых органов. Женщины с аменореей, у которых после лечения эстрогенами не появляются кровянистые выделения.

V группа — гиперпролактинемия и поражение гипоталамо-гипофизарной области.
VI группа — гиперпролактинемия без видимых признаков поражения гипоталамо-гипофизарной области.
VII группа — аменорея и признаки поражения гипоталамо-гипофизарной области. В эту группу входят женщины с умеренной степенью эстрогенной насыщенности, нормальным или низким уровнем пролактина и гонадотропина.
Обследование 303 женщин, страдающих эндокринным бесплодием, в соответствии с указанной схемой позволило распределить их следующим образом: I группа — 17, II группа—169, III группа — 27, IV группа—1, V группа — 2, VI группа — 85, VII группа — 2. У 85 из 303 обследованных нами обнаружена гиперпролактинемия (28%). Уровень пролактина у этих больных колеблется от 920 до 5040 мМЕ/л. У всех женщин проводилось рентгенологическое исследование турецкого седла, а у 28 — томография. Данные, указывающие на опухоль гипофиза, у всех больных отсутствовали. У этих же больных не выявлены изменения со стороны глазного дна и цветных полей зрения.
По данным литературы, частота гиперпролактинемии колеблется от 13,4% [Bohnet] до 22—39% [Jacobs et al., Fraser].
Галакторея этими авторами была выявлена у 28 из 85 больных, т. е. у каждой третьей, что совпадает с данными Jacobs, Insler и Lunenfeld. Нарушения менструального цикла у больных с гиперпролактинемией протекали по типу вторичной аменореи у 62 женщин и по типу олигоменореи — у 17. У этих больных содержание ФСГ в плазме крови было в пределах 2,04—20,7 мМЕ/мл, ЛГ—1,6—7,5 мМЕ/мл. Длительность заболевания колебалась от 3 до 19 лет.
Гиперпролактинемия может сочетаться с галактореей и обнаруживаться самостоятельно. Большинству таких больных свойствен низкий уровень ЛГ [Floersheim et al.].
Лечение парлоделом проводилось у 60 из 85 женщин с гиперпролактинемией. У 28 из 37 больных с гиперпролактинемией на фоне лечения парлоделом наступила беременность (75,5%), что мало отличается от данных литературы: 52% по Friesen (1977), и 63,4% по Lenton и др. У 15 из них беременность наступила в первые 3 мес лечения парлоделом, а у 13 — на 5—6-м месяце лечения при овуляторной дозе 5—7,5 мг в день. Побочные явления в виде слабости, головных болей отмечались у 7 больных. У 4 женщин произошел самопроизвольный аборт. У 2 из 26 женщин, несмотря на лечение парлоделом в течение 6 мес и снижение уровня пролактина в крови, на фоне улучшения общего состояния овуляции не наступило.
Ранее нами установлено, что при более выраженной гиперпролактинемии и большой длительности заболевания стимулирующий эффект наступает позже и лечение нередко оказывается неэффективным [Персианинов Л. С. и др.].
Читайте также:
