Причины эозинофилии. Гиперэозинофильный синдром
Добавил пользователь Алексей Ф. Обновлено: 31.01.2026
Причины эозинофилии. Гиперэозинофильный синдром
Эозинофилия характерна для многих заболеваний. В ряде случаев ее причины остаются неясными. Постоянная эозинофилия (как при идиопатическом гиперэозинофильном синдроме) может приводить к поражению многих органов, особенно сердца, что требует постоянного наблюдения за такими больными.
Эозинофилия при аллергических заболеваниях. Аллергия — самая частая в США причина эозинофилии у детей. При острых аллергических реакциях абсолютное число эозинофилов в крови может достигать 20 000 в 1 мкл, но при хронической аллергии число этих клеток редко превышает 2000 в 1 мкл. При лекарственной аллергии эозинофильная реакция не сопровождается лихорадкой или нарушением функций органов. Эозинофилия развивается также при различных кожных заболеваниях, включая диффузный нейродермит, экзему, пузырчатку, крапивницу и синдром Лайелла.
Эозинофилия при инфекционных заболеваниях. Эозинофилия часто развивается при заражении многоклеточными гельминтами; ее степень при этом обычно соответствует тяжести тканевой инвазии паразитами, особенно их личинками. Однако при ряде паразитарных инфекций, ограниченных определенными тканями или просветом ЖКТ (Giardia lamblia и Enterobius vermicularis), эозинофилия наблюдается далеко не всегда.
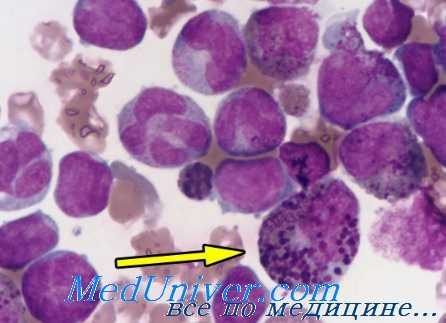
При обследовании больных с необъяснимой эозинофилией важно выяснить характер их питания, а также места постоянного или временного пребывания, что может навести на мысль о гельминтозе. Нередко приходится не менее 3 раз исследовать кал на яйца и личинки гельминтов. Многие гельминты на определенных стадиях своего развития никогда не появляются в кале, поэтому их отсутствие не исключает гельминтоз в качестве причины эозинофилии, и может возникнуть необходимость в исследовании крови или тканевых биоптатов.
Эозинофилия развивается также при двух грибковых инфекциях — аллергическом бронхолегочном аспергиллезе и кокцидиоидозе после первичного заражения, особенно в сочетании с узловатой эритемой.
Гиперэозинофильный синдром
Идиопатический гиперэозинофильный синдром представляет собой миелопролиферативное заболевание с постоянно высокой продукцией эозинофилов. Диагноз этого состояния устанавливают на основании трех критериев: 1) большое число эозинофилов в крови (не менее 1500 в 1 мкл в течение 6 мес. и более); 2) отсутствие других возможных причин эозинофилии; 3) наличие признаков и симптомов поражения тех или иных органов. Клинические признаки и симптомы гиперэозинофильного синдрома гетерогенны, поскольку в процесс могут быть вовлечены самые разные органы.
У женщин с подходящими полиморфными локусами на Х-хромосоме отличить идиопатический гиперэозинофильный синдром от эозинофильного лейкоза можно по клональности клеток, выявляемой путем анализа полиморфизма длин рестрикционных фрагментов с использованием очищенных популяций эозинофилов. Одно из наиболее тяжелых и опасных осложнений этого синдрома — эндомиокардиальный тромбоз и склероз. Поражаться могут также кожа, печень, селезенка, ЖКТ, головной мозг и легкие. Лечение направлено на снижение числа эозинофилов и начинается с введения кортикостероидов. При неэффективности кортикостероидов можно использовать гидроксимочевину или ИФН-а. Причина гиперэозинофильного синдрома неизвестна.
Среди больных с тяжелым поражением органов и тех, кто не поддается лечению, смертность в течение 3 лет достигает 75 %.
Эозинофилия наблюдается у многих больных с синдромами первичного иммунодефицита, особенно при синдроме гиперпродукции IgE и СВО. Не менее часто она развивается при тромбоцитопении с отсутствием лучевых костей и семейном ретикулоэндотелиозе. Легкую эозинофилию обнаруживают в 20% случаев болезни Ходжкина и желудочно-кишечных заболеваний, включая неспецифический язвенный колит, болезнь Крона в стадии обострения, гастроэнтерит, сопровождающий синдром антител к антигенам коровьего молока, и хронический гепатит.
Эозинофилия (эозинофильный лейкоцитоз), или повышение уровня эозинофилов в крови
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эозинофилия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эозинофилия – это состояние, при котором отмечается повышение уровня эозинофилов в крови. Эозинофилы представляют собой один из видов белых клеток крови – лейкоцитов, образуются в костном мозге, откуда попадают в кровоток. Повышение их количества отмечается при паразитарных и аллергических заболеваниях, туберкулезе, инфекционных процессах и некоторых других состояниях и заболеваниях, требующих полноценного обследования и специфической терапии.

Разновидности эозинофилии
По количеству клеток в единице крови различают следующие эозинофилии:
- легкая, когда содержание эозинофилов составляет от 500 до 1500 в микролитре крови;
- умеренная, когда содержание эозинофилов составляет от 1500 до 5000 в микролитре крови;
- выраженная, когда содержание эозинофилов составляет более 5000 в микролитре крови.
- первичную, или клональную эозинофилию, которая наблюдается при патологиях крови;
- вторичную, или реактивную эозинофилию, которая развивается как ответная реакция на аллергены, паразитарные инвазии и т.д.
- идиопатическую, или транзиторную эозинофилию, причины которой выяснить не удается.
В наибольшей степени эозинофилы задействованы в иммунном ответе с выраженным аллергическим компонентом.
Аллергическая реакция является одной из форм ответа организма на проникновение извне чужеродных агентов (аллергенов).
Аллергеном может стать практически любое вещество, однако чаще в роли аллергена выступают белки. При первом попадании аллергена в организм клетки лимфоциты начинают вырабатывать особый вид антител IgE, играющих ключевую роль в развитии аллергической реакции при повторном контакте организма с данным аллергеном. Антитела активируют эозинофилы, приводя к их повышенному содержанию в крови.
Заболевания, при которых повышаются эозинофилы крови
Эозинофилия является характерным проявлением аллергических заболеваний и состояний, таких как:
- аллергический ринит и конъюнктивит;
- атопический дерматит;
- бронхиальная астма;
- пищевая аллергия и др.
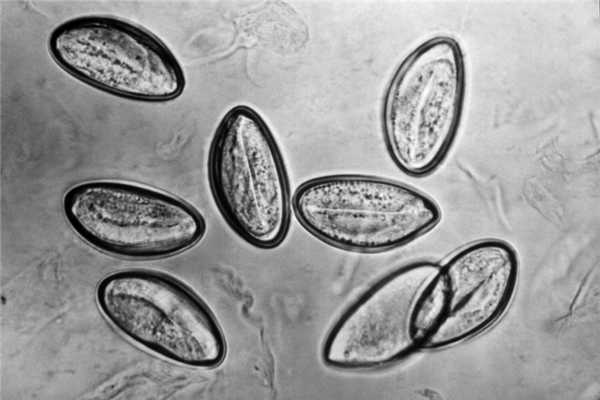
С одной стороны, эозинофилы обладают противопаразитарной активностью, за счет способности выделять эозинофильный катионный белок и активные формы кислорода, которые губительны для гельминтов. С другой стороны, продукты метаболизма гельминтов вызывают реакцию гиперчувствительности, для которой свойственны симптомы аллергии.
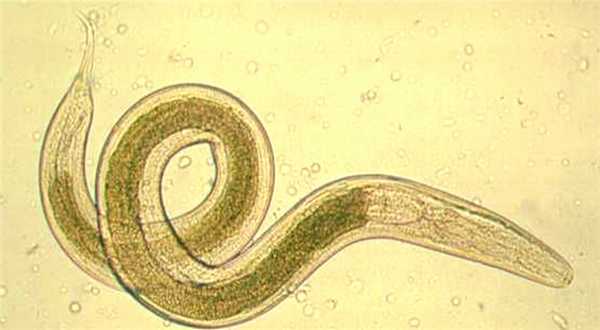
Следующая группа заболеваний, протекающих с повышением количества эозинофилов, - ревматологические патологии, или системные воспалительные заболевания соединительной ткани. Данные заболевания в абсолютном большинстве случаев являются аутоиммунными.
В основе аутоиммунных процессов лежит нарушение распознавания клетками иммунной системы собственных тканей, в результате чего они воспринимаются как чужеродные. Против них начинают вырабатываться антитела, и запускается воспалительный процесс.
Одним из аутоиммунных заболеваний, для которого характерна эозинофилия, является разновидность васкулита (воспаления сосудов) – эозинофильный гранулематоз с полиангиитом, или синдром Черджа–Стросса (воспаление мелких и средних кровеносных сосудов).
Эозинофилия может свидетельствовать о наличии в организме злокачественного процесса. Это связано с тем, что клетки злокачественных опухолей вырабатывают, среди прочего, вещества, стимулирующие образование эозинофилов. Так, эозинофилия является частым симптомом хронического миелолейкоза.
К каким врачам обращаться при эозинофилии
Эозинофилия не является самостоятельным заболеванием, но может быть признаком аллергических, аутоиммунных, инфекционных патологий.
Поэтому сначала можно обратиться к терапевту (врачу общей практики) или педиатру , если пациентом является ребенок. Зачастую данных, собранных в процессе опроса и клинического осмотра пациента, может оказаться достаточно для направления на прием к узкопрофильному специалисту. Так, при впервые выявленном аллергическом заболевании требуется консультация аллерголога-иммунолога, при гельминтозе - врача-инфекциониста, а при подозрении на аутоиммунный процесс – ревматолога.
Диагностика и обследование при эозинофилии
После тщательного сбора анамнеза и выявления ключевых фактов развития заболевания назначают лабораторные обследования.
Клинический анализ крови с определением лейкоцитарной формулы необходим для определения количества эозинофилов. В данном исследовании важно провести микроскопию мазка, которая позволяет не только достоверно подсчитать количество эозинофилов, но и выявить наличие в крови специфических клеток, характерных, например, для лейкоза и некоторых аутоиммунных заболеваний.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Comp.
Гиперэозинофильный синдром (ГЭС) - причины, механизмы развития эозинофилии
Гиперэозинофильный синдром (ГЭС) — это гетерогенная группа заболеваний, для которых характерны повышенный уровень эозинофилов в крови и повреждение внутренних органов. Первое упоминание о злокачественной эозинофилии принадлежит Stillman, который в 1912 г. описал группу больных с выраженной эозинофилией в крови и тяжелым течением заболевания.
Выделяют три основные группы заболеваний, протекающих с эозинофилией:
1) реактивные (неклональные) эозинофилии;
2) клональные заболевания кроветворной системы;
3) идиопатический гиперэозинофильный синдром (диагноз ставят после исключения первых двух заболеваний).
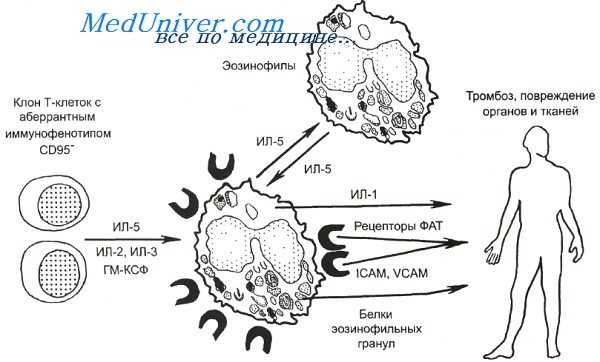
Патогенез лимфопролиферативного варианта гиперэозинофильного синдрома.
ФАТ — фактор активации тромбоцитов; IСАМ — молекулы межклеточной адгезии; VCAM — молекулы сосудистой адгезии.
Эозинофилии 1-й группы неклонального генеза (симптоматические, реактивные) наблюдаются при следующих заболеваниях:
• гельминтозах;
• инфекциях: бактериальных, грибковых, вирусных;
• аллергических заболеваниях (астма, ринит, атопический дерматит, крапивница, экзема, пищевая и лекарственная аллергия);
• заболеваниях дыхательных путей (синдром Лефлера, бронхоэктатическая болезнь, муковисцидоз);
• заболеваниях соединительной ткани (ревматоидный артрит, гранулематоз Вегенера, узелковый полиартериит и др.);
• злокачественных заболеваниях (болезнь Ходжкина, опухоли ЖКТ, рак молочной железы, опухоли почек, опухоли легких и др.).
При аллергических состояниях и инфекциях активируются Th2-клетки, продуцирующие ИЛ-5. Кроме того, активированные эозинофилы способны к аутокринной стимуляции путем секреции ИЛ-1, ИЛ-5, TGFa и PAF.
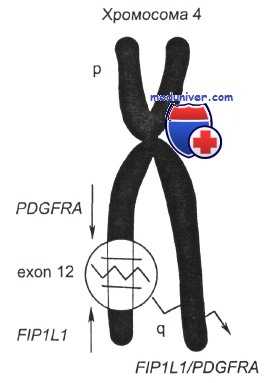
Хромосомная поломка при миелопролиферативном варианте гиперэозинофильного синдрома
Вторую большую группу эозинофилии представляют эозинофилии, сопровождающие клональные заболевания кроветворной ткани. При гемобластозах эозинофилы могут быть частью злокачественного клона: например, эозинофилы при Ph-позитивном хроническом миелолейкозе. В других случаях лейкозные клетки могут продуцировать цитокины, стимулирующие пролиферацию нормальных эозинофилов. Dombret назвал такие эозинофилии параклональными. В современной классификации опухолей гемопоэтической и лимфоидной тканей ВОЗ (2001) выделены хронический эозинофильный лейкоз (ХЭЛ)/гиперэозинофильный синдром (ГЭС), относящийся к группе миелопролиферативных заболеваний, и острый миеломонобластный лейкоз (ОММЛ) с увеличенным количеством эозинофилов костного мозга с inv(16)(p13;q22) или t(16;16)(p13;q22) (CBFb/MYH11).
Кроме этих двух заболеваний, эозинофилии могут сопровождать еще ряд гемобластозов:
1) хронический миелолейкоз (ХМЛ);
2) атипичный ХМЛ;
3) миелодиспластические синдромы;
4) острый лимфобластный лейкоз;
5) Т-лимфобластную лимфому;
6) системные заболевания тучных клеток.
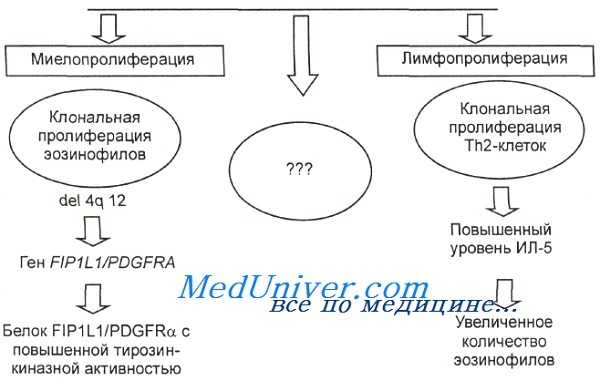
Этиология идиопатического гиперэозинофильного синдрома.
Тем не менее у многих больных даже после тщательного поиска не удается найти какой-либо известной причины эозинофилии. В этих случаях может быть диагностирован идиопатический ГЭС.
Этиология гиперэозинофильного синдрома до сих пор полностью не ясна. Предполагают, что гиперэозинофильный синдром является гетерогенной группой заболеваний, в основе которой лежит либо вторичная эозинофилия, вызванная гиперпродукцией эозинофилотропных цитокинов клональной популяцией лимфоцитов, либо это первичное миелопролиферативное заболевание. Признаки клональности удается обнаружить не всегда даже с помощью современных методов диагностики. Многие авторы высказывают предположение, что в основе гиперэозинофильного синдрома лежит увеличенная пролиферация Т-клеток, секретирующих ряд цитокинов. В 1993 г. Н. Suzushima и соавт. у пациента с типичной клинической картиной гиперэозинофильного синдрома выявили цитогенетические поломки в популяции клеток, имеющих фенотип CD3+, CD4-, CD8.
Позже Е. Cogan и соавт. сообщили о клональной пролиферации Т-хелперов типа 2, секретирующих ИЛ-5, у больного гиперэозинофильным синдромом. Далее появились работы, доказывающие, что у некоторых пациентов с необъяснимой эозинофилией удается обнаружить популяцию Т-клеток с аберрантным иммунофенотипом или имеющих явные цитогенетические поломки. В последующем у отдельных больных развивались лимфопролиферативные заболевания. Косвенным подтверждением роли Т-хелперов в развитии гиперэозинофильного синдрома может быть эффективное лечение циклоспорином А и хлордеоксиаденозином (2CDA), который, как известно, подавляет пролиферацию Т-хелперов. Возможно, у части больных с гиперэозинофильным синдромомна момент диагностики патологический Т-клеточный клон не удается выявить доступными методами.
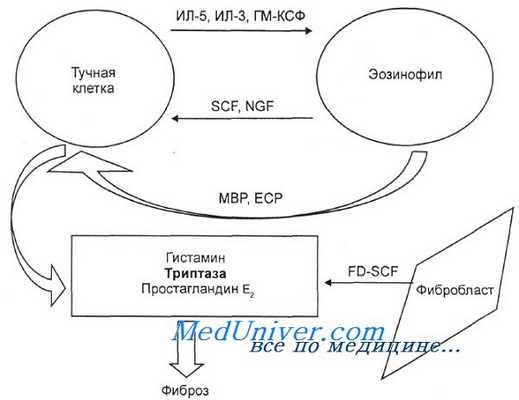
Схема развития фиброза при миелопролиферативном варианте гиперэозинофильного синдрома. SCF — фактор стволовых клеток; NGF — фактор роста нейронов; МВР — большой основной протеин, или БОП; ЕСР — эозинофильный катионный протеин, или ЭКП; FD-SCF — фибробластный фактор стволовых клеток.
В дальнейшем у этой категории больных по мере прогрессирования болезни и выявления признаков лимфопролиферации диагноз гиперэозинофильного синдрома может быть пересмотрен.
Открытие реаранжировки позволило не только получить новые сведения об этиологии гиперэозинофильного синдрома, который может теперь рассматриваться как миелопролиферативное заболевание по крайней мере у части больных, но и объясняет эффективность лечения больных гиперэозинофильным синдромом гливеком.
Независимо от этиологических факторов отсутствие адекватного лечения гиперэозинофильного синдрома (ГЭС) ведет к фатальному повреждению жизненно важных внутренних органов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дифференциация гиперэозинофильного синдрома и хронического эозинофильного лейкоза (ХЭЛ)
При постановке диагноза гиперэозинофильного синдрома необходимо прежде всего исключить известные заболевания, протекающие с эозинофилией. Особое внимание следует обратить на глистные и паразитарные инвазии. В отдельных случаях допустимо лечение ex juvantibus, если больной находился в эндемичном очаге. Наиболее частыми возбудителями являются Тохосага canis и Тохосага cati — обычные кишечные паразиты кошек и собак.
Выраженная эозинофилия крови, часто с легочными инфильтратами, встречается при стронгилоидозе, аскаридозе, трихинеллезе, описторхозе и шистосомозе. Параллельно следует обследовать пациента для исключения клонального заболевания системы крови. Необходимо выполнение аспирационной и трепанационной биопсии костного мозга и цитогенетического анализа. Часто злокачественный клон не удается выявить доступными методами.
В этом случае наличие диспластических признаков в миелограмме, выраженный фиброз при гистологическом исследовании костного мозга, низкое содержание щелочной фосфатазы в нейтрофилах, нормальный уровень цитокинов могут быть косвенными признаками клонального поражения.
В связи с тем что гиперэозинофильный синдром является диагнозом исключения и его постановка зависит от доступности сложных методов исследования, наибольшие трудности представляет исключение хронического эозинофильного лейкоза (ХЭЛ). Выраженная эозинофилия, поражение внутренних органов, прежде всего сердца, могут наблюдаться при гиперэозинофильном синдроме и при ХЭЛ. Такие морфологические изменения в эозинофилах, как вакуолизация и зоны дегрануляции, гипо- и гиперсегментация ядра, также не являются патогномоничными исключительно для гиперэозинофильного синдрома.

При наличии у больного перечисленных критериев следует диагностировать хронический эозинофильный синдром. У части пациентов признаки клональности могут отсутствовать в момент постановки диагноза, но выявляются позже по мере развития болезни. Специфических хромосомных аберраций для хронического эозинофильного лейкоза не существует. Наиболее часто встречаются трисомия хромосомы 8, изохромосома 17q, моносомия 7, поломки хромосом 4, 6, 10, 15 и t(5;12)(q31-q33;p12-13), t(5;7), t(5;10).
Хромосомные поломки с участием хромосомы 5 наиболее часто ассоциируются с миелопролиферативными заболеваниями, протекающими с эозинофилией, так как именно на хромосоме 5 расположены гены, кодирующие цитокины, ответственные за эозинофилопоэз (ИЛ-3, ИЛ-5, ГМ-КСФ). Показано, что эозинофилы у этих больных являлись частью злокачественного клона. Для хронического эозинофильного лейкоза характерно хроническое течение, но по аналогии с хроническим миелолейкозом или миелодиспластическими синдромами у части больных может происходить бластная трансформация.
Ввиду сложности дифференциальной диагностики, а также в связи с тем, что часть больных с гиперэозинофильным синдромом на самом деле является больными хроническим эозинофильным синдромом или гиперэозинофильным синдромом может трансформироваться со временем в хронический эозинофильный синдром (ХЭЛ_, в последней классификации ВОЗ оба диагноза относятся к одной рубрике.
Необходимо также помнить о редких реактивных состояниях, для которых характерен повышенный уровень эозинофилов:
1) болезнь Кимура;
2) синдром Велса;
3) испанский токсический синдром;
4) эозинофильная миалгия, вызванная триптофаном;
5) лечение ИЛ-2;
6) СПИД;
7) отторжение почечного трансплантата;
8) острая и хроническая реакция «трансплантат против хозяина» (РТПХ) после пересадки гемопоэтических стволовых клеток;
9) хронический гемодиализ.
Механизм развития и характеристики отдельных редких эозинофилий приводятся далее.
При проведении дифференциальной диагностике необходимо помнить, что приблизительно у половины больных, находящихся на хроническом гемодиализе, и у 70—80 % больных, получающих перитонеальный диализ, наблюдается эозинофилия крови и перитонеальной жидкости. До настоящего времени причина этого явления неясна.
Выдвигаются версии об аллергии на различные антикоагулянты, которые получает эта категория больных, на материал, входящий в состав диализных мембран, как реакция на сопутствующую катетерную инфекцию. Интересно, что описаны случаи развития болезни Кимура у больных, находящихся на хроническом гемодиализе.
Следует отметить, что при многих симптоматических длительно существующих эозинофилиях наблюдается поражение внутренних органов. Для больных с гиперэозинофильными синдромом оно является обязательным признаком заболевания. В связи с этим особое внимание уделяют тщательному обследованию пациента.
Рекомендуется ультразвуковое исследование сердца, органов брюшной полости, при наличии симптомов — компьютерная томография, ядерно-магнитная резонансная томография, а также другие методы визуализации, например эндоскопические. В отдельных случаях показана биопсия органов и тканей. При отсутствии поражения внутренних органов полное обследование следует повторять каждые полгода, так как не всегда на ранних стадиях заболевания можно выявить патологические изменения имеющимися в распоряжении средствами.
Также следует повторять поиск злокачественного клона, определять цитокиновый профиль. Если известные причины исключены, то можно ставить диагноз гиперэозинофильного синдрома. Необходимо помнить, что в основе гиперэозинофильного синдрома, скорее всего, лежит либо лимфопролиферативное заболевание с клоном Т-клеток, продуцирующих ИЛ-5, либо миелопролиферативное заболевание, вызванное поломкой хромосомы 4: делецией в области длинного плеча (q12) и образованием нового онкогена FIP1L1/ PDGFRa, но во многих случаях причину установить невозможно.
Согласно последним данным, поражение внутренних органов при гиперэозинофильном синдроме в большой степени связано с развитием фиброза (прежде всего в таких жизненно важных органах, как сердце и легкие), в патогенезе которого играет роль фермент триптаза. В связи с этим необходимо его определение в сыворотке крови. Это важно и с прогностической целью: высокий уровень триптазы может свидетельствовать о плохом прогнозе болезни.
Читайте также:
