Причины запора и обследование при нем
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Запором называют нарушение регулярного опорожнения кишечника. Врачи считают, что диагноз «хронический запор» можно поставить, если опорожнение кишечника происходит менее трех раз в неделю или же количество каловых масс при дефекации крайне мало.
Если запор проходит при смене режима питания или диеты, его называют компенсированным. Если необходимо дополнительное медикаментозное лечение, запор классифицируют как субкомпенсированный. При необходимости применения очистительных клизм запор считают декомпенсированным. В зависимости от причины различают запор:
- алиментарный (связанный с неправильным питанием и малым потреблением воды);
- неврогенный (вследствие нарушения нервных механизмов регуляции моторики кишечника);
- привычный (вследствие регулярного подавления позывов к дефекации);
- рефлекторный (вследствие заболеваний желудочно-кишечного тракта);
- инфекционный (после кишечных инфекций);
- психогенный (из-за длительного стресса или психических заболеваний);
- механический (обусловленный нарушением проходимости кишечника);
- токсический (при различных отравлениях);
- медикаментозный (при длительном употреблении гипотензивных средств и транквилизаторов).
Функциональные запоры обычно обусловлены медленным продвижением каловых масс по толстой кишке. Самая распространенная причина алиментарного запора заключается в неправильном питании: низкое содержание в пище растительной клетчатки, переизбыток легкоусвояемых углеводов и недостаточное потребление воды. Другой фактор – недостаточная физическая активность, приводящая к общей мышечной атонии.
Моторика кишечника зависит от многих факторов, причем к запорам может приводить не только пониженная, но и повышенная активность. Например, при воспалительных заболеваниях кишечника (неспецифический язвенный колит), синдроме раздраженного кишечника из-за спастических явлений может развиться запор.
Поскольку продвижение каловых масс по кишечнику зависит от его мышечной активности, нарушение функции мышц тазового дна и сфинктера прямой кишки приводит к застою содержимого кишки либо сопровождается ощущением неполного опорожнения. К снижению тонуса анального сфинктера может приводить нарушение режима опорожнения кишечника. Такое явление происходит, когда не выработана привычка опорожнения кишечника в определенное время суток (чаще утром), поэтому при возникновении позыва в неудобное время он подавляется. Это ведет к тому, что рецепторы прямой кишки перестают реагировать на давление каловых масс.
Нарушение моторики желудочно-кишечного тракта характерно для пациентов с эндокринными патологиями (сахарным диабетом, гипотиреозом, гипо- и гиперкалиемией, феохромоцитомой). Изменение гормонального фона (повышенный синтез прогестерона) у беременных приводит к запорам в первом триместре, тогда как на последних сроках беременности запоры обусловлены гиподинамией и давлением матки на сигмовидную кишку. При эндометриозе запоры коррелируют с менструальным циклом.
Любые заболевания центральной и периферической нервной системы неизбежно отражаются на моторной деятельности желудочно-кишечного тракта. Психогенные причины запоров (депрессивные состояния, шизофрения, нервная анорексия) обусловливают либо спастическое, либо атоническое состояние кишечника. Иная природа запоров у лиц с ипохондрическим синдромом, поскольку первопричиной в этом случае служит неправильное восприятие пациентом функционирования своего кишечника. Беспокойство по поводу регулярности и полноты дефекации часто приводит к злоупотреблению слабительными, клизмами, из-за чего кишечник перестает работать самостоятельно (синдром ленивого кишечника).
К органическим причинам запоров относят опухоли, инвагинацию и заворот кишок, грыжи, хронический амебиаз, стриктуры после облучения и хирургических вмешательств.
Затруднения с актом дефекации часто возникают при переводе с грудного на искусственное вскармливание, а также при введении прикорма. При избыточном поступлении солей кальция с пищей, например, с творогом, а также витамина D повышается плотность кала, что провоцирует запоры. У детей с пищевой аллергией, в частности, на белки коровьего молока, также наблюдаются запоры.
Выявление признаков механического запора требует скорейшего разрешения ситуации из-за возможного развития непроходимости кишечника. К тревожным симптомам относят: внезапное развитие заболевания, быструю потерю массы тела, периодическое повышение температуры тела. При таких симптомах врач назначает тест на скрытую кровь в кале и клинический анализ крови.
Синонимы: Анализ кала на скрытую кровь. Occult blood in feces (colorectal bleeding), quantitative immunoassay FOB Gold; FOB Gold Test. Краткое описание исследования «Скрытая кровь в кале (колоректальны.
Запор у детей и взрослых
Запорам не всегда уделяется должное внимание. В основном их рассматривают как дополнительный симптом. Пациенты редко обращаются к врачу отдельно по данному поводу. Хотя при опросе подобные жалобы выявляются часто. По статистике до 50% жителей России страдают от этой проблемы.
Диагноз «запор» ставят, если опорожнение кишечника (дефекация) происходит менее трех раз в неделю или чаще, но с малым количеством кала, а также при длительном прохождении пищи по желудочно-кишечному тракту (от 5 дней и более). Состояние может быть острым и хроническим.
У детей понятие запора достаточно размытое в силу возрастных особенностей строения и функций пищеварительной системы. Так, для детей до 6 месяцев запором считается даже появление оформленного стула, а не просто редкие опорожнения.
Симптомы запора
Проявления запора зависят от его причин, продолжительности и состояния кишечника.
При остром запоре
Стул отсутствует несколько дней, что может быть связано с механической (при опухоли кишечника) или динамической непроходимостью (при воспалении, дивертикулите).
Запор при опухолевых процессах нарастает несколько недель и сопровождается интоксикацией. При воспалительных заболеваниях органов брюшной полости могут отмечаться боли в животе, повышение температуры.
При геморрое или анальной трещине возможны боль и кровотечение из прямой кишки.
При хроническом запоре
Хронический запор может быть диагностирован при выявлении 2-х и более его признаков на протяжении 12-ти недель за последние 6 месяцев:
самостоятельная дефекация меньше трех раз неделю,
плотный кал (формирование «овечьего» или «козьего» кала),
ощущение неполной дефекации,
необходимость принудительно очищать кишечник,
сильное натуживание в процессе дефекации.
Хронический запор также часто сопровождается вздутием живота, болями ноющего, распирающего или схваткообразного характера. Возможно появление отрыжки, неприятного привкуса во рту.
Постепенно развивается общая интоксикация с такими симптомами, как головная боль, нарушения сна, раздражительность, депрессивные состояния, утомляемость и другие.
Причины и механизмы развития запора
Множество причин запускают механизмы развития запора:
Расстройства двигательной активности толстой кишки. Причем сначала они развиваются по типу гипермоторики, после чего перистальтика и тонус толстой кишки ослабевают.
Ослабление позывов к опорожнению кишечника.
Нарушения анатомии толстой кишки или соседних органов, которые мешают нормальному движению кала.
Несовпадение объема кала и толстой кишки.
Рассмотрим причины запоров.
Врачи чаще сталкиваются с функциональными запорами, к которым могут приводить:
внешние факторы, угнетающие естественные позывы к дефекации: неблагоприятная обстановка (например, во время путешествия), нарушения режима сна и работы, особенности личности (затруднения при пользовании общественным туалетом, в гостях и т.д.).
Привычки в питании: недостаток растительных волокон в пище, отдельные виды продуктов (сыр и другие).
Сидячий образ жизни или постельный режим из-за болезни приводят к слабости мускулатуры, в том числе мышц пресса и гладкой мускулатуры кишечника, поэтому развиваются гиподинамические запоры.
Гормональные нарушения: гипофункция (недостаточная выработка гормонов) щитовидной железы, болезни гипофиза, сахарный диабет, усиленное продуцирование прогестерона при беременности.
Длительный прием некоторых лекарственных средств. Очистительные клизмы и слабительные также могут стать причиной запора.
Страх боли при геморрое или трещине также приводит к нарушению акта дефекации и запору.
Органические (механические) запоры могут быть вызваны следующими причинами:
новообразования в кишечнике;
рубцы и, как следствие, сужения просвета кишки;
врожденные аномалии (удлинение, резкие сужения, нарушения фиксации кишки и т.д.).
Осложнения хронического запора
Наиболее частое осложнение, которое влечет за собой остальные – это застой и уплотнение каловых масс в кишечнике, так называемый копростаз. Особенно страдают от него пожилые пациенты и те, кто длительно находится на постельном режиме.
Позже могут возникать:
интоксикация организма с появлением тошноты, рвоты;
воспаления толстого кишечника;
задержка мочи и нарушение работы почек из-за давления прямой кишки на мочевой пузырь;
атония или «ленивый» кишечник – невозможность самостоятельного опорожнения из-за частого использования клизм и слабительного;
кишечная непроходимость механического характера и перитонит – самые грозные осложнения, которые требуют немедленного хирургического вмешательства.
Очевидно, что запор – это состояние, которое требует серьезного отношения и своевременного обращения к врачу.
Оставьте телефон –
и мы Вам перезвоним
Когда и к кому обращаться при запоре
Если запор стал периодически повторяться, а слабительные уже появились в домашней аптечке, стоит запланировать визит к врачу. Своевременная диагностика позволит выявить причину болезни. Врач назначит адекватное лечение, которое облегчит состояние и позволит избежать осложнений.
Обратиться за помощью можно к проктологу, терапевту или гастроэнтерологу, который занимается диагностикой и лечением заболеваний пищеварительной системы. Не стоит откладывать посещение врача, если запор сопровождается болями в животе, интоксикацией и другими симптомами. Это состояние может требовать срочной медицинской помощи.
Диагностика запора
При первичном обращении врач проведет полный осмотр, расспросит об истории болезни, сопутствующих заболеваниях и выяснит наследственные факторы, проанализирует ваши пищевые и поведенческие привычки, а затем назначит дополнительное обследование.
Перечень диагностических процедур включает:
- Пальцевое исследование прямой кишки; – осмотр с помощью прибора ректороманоскопа позволяет определить наличие геморроя, трещины, новообразования прямой кишки;
- Лабораторные анализы: общий анализ крови и мочи, биохимия крови, анализы кала (копрограмма, анализ кала на скрытую кровь и бакпосев);
- Дополнительные инструментальные исследования:УЗИ органов брюшной полости, ирригоскопия – рентгенологическое исследование кишечника с применением контрастного вещества для определения времени прохождения пищи по ЖКТ и других особенностей, колоноскопия – осмотр толстого кишечника с помощью эндоскопа, возможна также биопсия слизистой (забор кусочка ткани);
- Специальные исследования для определения состояния сфинктеров и мышц тазового дна;
- Консультации смежных специалистов – эндокринолога, гинеколога.
Если органических причин запора не обнаружено, врач ставит диагноз «функциональный запор» и выбирает соответствующую тактику лечения.
Лечение запора
Лечебные мероприятия начинаются с освобождения кишечника с помощью клизмы или препарата лактулозы. Схема терапии разрабатывается индивидуально в зависимости от причин, длительности запора, вашего возраста и состояния.
Врач может рекомендовать:
изменение диеты: употребление пищи с большим количеством волокон, увеличение суточного объема жидкости минимум до 2 литров в день, прием диетических отрубей;
- слабительные препараты (растительные или синтетические) с постепенным снижением дозы и отменой;
- пребиотики – для нормализации флоры кишечника;
меры по лечению заболевания, симптомом которого является запор.
Лечение направлено на восстановление нормальной дефекации и функций кишечника, улучшение качества жизни и предупреждение осложнений.
Запор у грудничков и детей раннего возраста
Развитие запора у детей возможно с первых дней жизни. Это одна из самых частых жалоб, которые мамы предъявляют педиатру. Дело в том, что кишечник после рождения еще продолжает формироваться, идет его заселение микрофлорой, возможности пищеварения очень ограничены.
С ростом проблема запора может усугубляться. Об этом говорят данные детских гастроэнтерологов: до 50% детей продолжают страдать запорами в следующие 5 лет жизни, а у 25% запоры сохраняются и во взрослом возрасте.
Понятие запора у грудных детей достаточно размыто, поэтому не всегда родители вовремя обращаются за помощью.
При грудном вскармливании частота стула может соответствовать количеству кормлений, а стул должен быть кашицеобразным. При искусственном вскармливании нормой считается стул 1 раз в сутки, с перерывом не больше 24 часов. Наличие комков или плотного стула также считается признаком запора.
Дополнительные симптомы запора у детей раннего возраста: боли в животе, нарушения сна и аппетита, беспокойство, плач, вздутие живота и боли. 95% запоров у детей носят функциональный характер.
Точный диагноз и лечение назначает педиатр или детский гастроэнтеролог. Своевременная помощь при запоре очень важна для полноценного роста и развития ребенка.
Профилактика запоров
Для профилактики запоров важное значение имеет качество и состав рациона (достаточное количество пищевых волокон и жидкости), режим питания, образ жизни и достаточная физическая активность.
Дополнительными мерами могут стать:
лечебная гимнастика для укрепления мышц тазового дна, пресса и ускорения прохождения пищевого комка по ЖКТ;
мероприятия, направленные на выработку гастрокишечного рефлекса: теплая жидкая пища на завтрак, сок натощак и т.д.;
курсы минеральной воды;
контроль за приемом слабительных.
Регулярные посещения врача и своевременное лечение хронических заболеваний – меры, которые помогут вам предупредить рецидивы хронического запора и его осложнения.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Каловый камень - симптомы и лечение
Что такое каловый камень? Причины возникновения, диагностику и методы лечения разберем в статье доктора Аколеловой Евгении Сергеевны, проктолога со стажем в 11 лет.
Над статьей доктора Аколеловой Евгении Сергеевны работали литературный редактор Елизавета Цыганок , научный редактор Антон Демин и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Каловый камень (Fecal impaction) — это плотное соединение каловых масс, которое формируется в толстой кишке и мешает нормальному опорожнению кишечника. Такие соединения также называют копролитами.
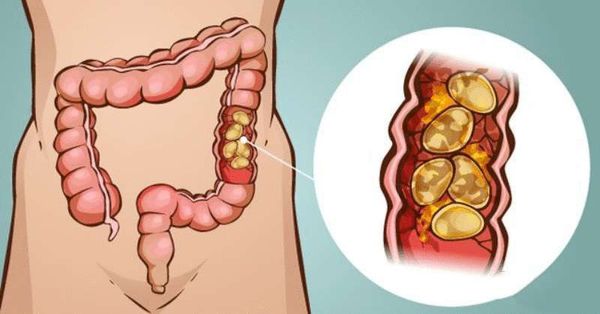
Чаще всего каловые камни появляются на фоне хронического запора, особенно у пожилых, ослабленных и малоподвижных пациентов, а также при нарушении работы тазовых органов (например, после инсульта или травм позвоночника).
Иногда каловый камень называют копростазом, но это не совсем точный термин. Под копростазом подразумевают длительный запор, после которого не всегда образуются копролиты.
Факторы развития калового камня
Основные факторы формирования копролитов:
- замедленное прохождение пищи в кишечнике, например болезнь Паркинсона;
- дефицит жидкости в организме — обезвоживание, недостаточное употребление или повышенная потеря жидкости;
- нарушение процесса выведения кала из организма — дискоординация мышц тазового дна при дефекации (диссинергическая дефекация) [11] ;
- ослабленные мышцы органов пищеварения из-за малоподвижного образа жизни, например у лежачих пациентов с заболеваниями нервной или костно-суставной системы.
Формированию калового камня обычно предшествует запор.
Различают первичный и вторичный запор. Первичный запор развивается при врождённых или приобретённых болезнях самого кишечника, вторичный запор связан с проблемами других органов и систем, которые влияют на кишечник. Поэтому к факторам, которые способствуют развитию калового камня, также относятся:
- особенности питания — низкое содержание клетчатки в рационе, нарушение режима;
- полная или частичная механическая закупорка просвета кишки — раковые опухоли, сдавливание кишки извне, воспаление кишечника и др.;
- болезни нервной системы — опухоли и травмы спинного мозга, инсульт, рассеянный склероз и др.;
- врождённые пороки развития — болезнь Гиршпрунга, ДЦП;
- эндокринные нарушения — сахарный диабет, гипотиреоз;
- расстройства психического поведения — эмоциональные расстройства, анорексия и др.;
- болезни соединительной ткани — дерматомиозит, системная склеродермия и др.;
- приём наркотических обезболивающих (опиоидов);
- одновременный приём большого количества лекарств или конкретных медикаментов, которые могут напрямую повлиять на пищеварительную систему — антидепрессантов, блокаторов кальциевых каналов, препаратов соединения железа.
Также описаны случаи формирования каловых камней из семян растений и различных инородных тел в кишечнике (например, камней из других органов): они становятся ядром, вокруг которого формируется каловый камень. Такие конкременты называют безоарами [13] .
![Безоар [17]](/pimg3/prichini-zapora-obsledovanie-DFCE.jpeg)
Помимо вышеперечисленных факторов развитию калового камня способствует мегаколон: когда толстый кишечник расширяется, транзит каловых масс по нему увеличивается.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы калового камня
Образованию калового камня предшествуют симптомы запора: частота стула сокращается до трёх раз в неделю и менее. Больным может казаться, что опорожнение было неполным, у них появляются постоянные позывы на дефекацию. При испражнении пациентам приходится чрезмерно натуживаться и иногда помогать себе руками. Они начинают принимать слабительное и использовать очистительные клизмы. Стул становится твёрдым или комковатым, его общий объём уменьшается.
При формировании калового камня больные могут испытывать повышенное вздутие и боли в животе, а также общее недомогание. Если каловый камень находится в прямой кишке, могут появиться симптомы «ложного» недержания — непроизвольного подтекания каловых масс (энкопрез). Нередко пациенты обращаются в больницу именно с этой проблемой, а не по причине запора. Это происходит из-за того, что копролит забивает прямую кишку, расширяет её ампулу и более жидкий кал, поступающий сверху, просачиваются наружу [2] [3] .
Патогенез калового камня
Существует несколько механизмов формирования запора и, как следствие, калового камня:
- алиментарный — малое количество растительной клетчатки или воды в рационе приводит к уменьшению объёма кала;
- механический — нормальному транзиту кала мешают физические препятствия в просвете кишечника или те, которые сдавливают его извне, например опухоль, киста брюшной полости, беременная матка, а также спайки в брюшной полости, которые способствуют образованию различных перегибов кишечной трубки;
- дискинетический — двигательная способность кишечника ослабевает в связи с нарушениями работы в других системах организма.
Дискинетический запор
Причиной дискинетического запора могут стать разные болезни органов брюшной полости, эндокринной системы, головного и спинного мозга. Например, при язвенной болезни или холецистите могу возникнуть нарушения в проведении висцеро-висцеральных рефлексов, когда раздражение рецепторов одного внутреннего органа влияет на работу другого.
У беременных повышается уровень гормона прогестерона, который угнетает мышечные сокращения матки и параллельно снижает моторику кишечника. У пожилых снижение моторики кишечника связано с ослабеванием мышечного тонуса.
Асцит (брюшная водянка), ожирение и сердечная недостаточность приводят к ослаблению тонуса диафрагмы и передней брюшной стенки, вызывая запор.
Также запор может развиться из-за откладывания акта дефекации, например если позыв возник на работе, в гостях или поездках. Некоторые пациенты с анальной трещиной откладывают поход в туалет, чтобы избежать боли. У них развивается так называемая «стулобоязнь» [2] [9] [10] .
Классификация и стадии развития калового камня
Относительно каловых камней отдельной классификации и специфических стадий развития болезни не существует. В Международная классификации болезней 10-го пересмотра они также не кодируются. Обычно ставят диагноз K59.0 Запор, или Копростаз [15] .
Осложнения калового камня
Если вовремя не вылечить каловый камень, могут развиться тяжёлые осложнения:
- пролежень стенки кишки с последующим её разрушением и воспалением брюшной полости из-за проникшего кишечного содержимого — жизнеугрожающее состояние, при котором поднимается температура, появляется сильная боль в животе, общее недомогание и слабость, при лечении необходима срочная операция; — среди симптомов выделяют схваткообразные боли в животе, тошноту, рвоту, нарушение отхождения газов и кала, при этом пациента госпитализируют в стационар, где часто требуется операция;
- кишечное кровотечение в результате механического воздействия на слизистую — жизнеугрожающее состояние, при котором из прямой кишки выделяется кровь, иногда со сгустками, больной чувствует слабость и может потерять сознание, поэтому ему требуется срочная госпитализация в стационар для проведения консервативного или оперативного лечения;
- образованиеанальных трещини обострениегеморроя — пациент чувствует боль и жжение в области заднего прохода, на туалетной бумаге или в кале появляется примесь крови.
Также пациенты жалуются на выраженную боль в прямой кишке и животе, вздутие и подтекание жидких каловых масс [2] [3] .
Диагностика калового камня
Если пациент заметил у себя характерные симптомы, ему необходимо обратиться к хирургу или проктологу.
Обычно осмотр начинается с опроса: доктор уточняет жалобы, давность их появления, выраженность, длительность, связь с определёнными событиями, приёмом пищи и медикаментами. Дополнительно врач уточняет наличие хронических болезней, перенесённых операций, травм, есть ли у пациента аллергия на лекарства и какие препараты он постоянно принимает.
При самодиагностике пациенты или люди, ухаживающие за ними, описывая состояние больного, говорят, что в кишке «застрял камень», который невозможно «вытужить».
После опроса врач прощупывает живот. Чтобы исключить тяжёлые осложнения, он обращает внимание на симптомы, характерные для острой кишечной непроходимости или воспаления брюшной полости после проникновения в неё кала.
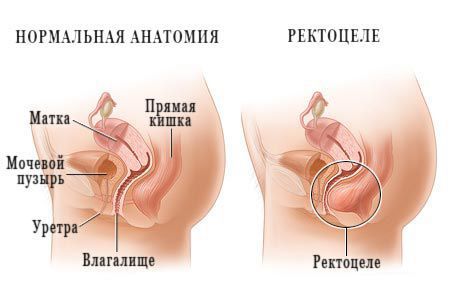
При пальцевом исследовании врач чаще всего выявляет «каменистый» каловый комок. Иногда после излечения пальца сфинктер не сокращается. С помощью ректального обследования, помимо калового камня, проктолог может диагностировать другие сопутствующие болезни, например геморрой, ректоцеле, анальную трещину, объёмные образования и выпадение прямой кишки. Он также определяет тонус анального сфинктера (клапана), наличие или отсутствие крови в кале, её цвет и сгустки.
Чтобы исключить раковую опухоль и анемию, которая может развиться из-за кровопотери, пациентам делают общий анализ крови.
Инструментальная диагностика
Среди дополнительных инструментальных исследований выполняют:
- Колоноскопию — её рекомендуют проходить всем людям старше 40 лет, даже если у них нет проблем с кишечником, так как этот метод используют для ранней диагностики онкозаболевания толстой кишки.
- Ирригоскопию — выявляет объёмное образование в кишечнике, но не всегда позволяет отличить его от опухоли. Врач может заподозрить камень, если слой бария (контраста) появляется между новообразованием и стенкой кишечника [16] .
- КТ-колонографию и МРТ — проводят в сомнительных случаях. Они показывают особенности строения толстой кишки, а также указывают на развившиеся осложнения. Иногда с помощью КТ или МРТ можно обнаружить небольшой каловый камень, который никак себя не проявляет [14] .
Некоторые исследования проводят уже после нормализации состояния, чтобы выявить причину хронического запора и калового камня:
- исследование времени транзита по ЖКТ — оценивает скорость прохождения содержимого по толстой кишке с помощью рентгеноконтрастных маркеров;
- тест изгнания баллона, электромиографию мыщц тазового дна и аноректальную манометрию — проводят при подозрении на несогласованную работу мышц тазового дна при дефекации;
- дефекографию — используют, чтобы исключить или подтвердить ректоцеле, внутреннее/наружное выпадение прямой кишки, опущения промежности и сигмоцеле.
![Дефекография [18]](/pimg3/prichini-zapora-obsledovanie-FB73.jpeg)
Лечение калового камня
Тактика лечения калового камня зависит от причины его развития, местонахождения и запущенности. Обычно каловый камень удаляют с помощью клизмы или ручным способом.
При постановке клизмы используют кружку Эсмарха. Её наполняют водой комнатной температуры и подвешивают на высоту 1–1,5 м. Больной ложится на левый бок и вводит в анальный канал на глубину 3–5 см наконечник клизмы, смазанный вазелиновым маслом. После этого открывает краник и вводит воду, при этом не забывая глубоко дышать животом. Чтобы избежать дискомфорта, важно регулировать скорость введения воды. После введения всего объёма больной должен полежать 1–2 минуты, после чего сходить в туалет. При необходимости процедуру повторяют несколько раз.
Ручной способ применяют, когда каловый камень находится в прямой кишке. Для этого требуются клеёнка или одноразовая простынь, перчатки, вазелин, кружка Эсмарха с тёплой водой и тазик. Больной должен подстелить под себя клеёнку и подставить тазик, смазать палец вазелином и аккуратно, без давления, ввести его в прямую кишку. Нужно поочерёдно удалить комки кала. Иногда кал бывает настолько твёрдым, что приходится приложить усилия для достижения эффекта. После освобождения нижнего отдела кишки можно поставить очистительную клизму.
Хирургическое лечение
В запущенных случаях калового камня, когда предыдущие методы лечения оказываются неэффективными, врач может выполнить лапаротомию (разрез брюшной стенки) или колотомию (вскрытие просвета ободочной кишки) [14] . При развитии осложнений, например острой кишечной непроходимости и перитонита (воспаления брюшины), операцию проводят в неотложном порядке.
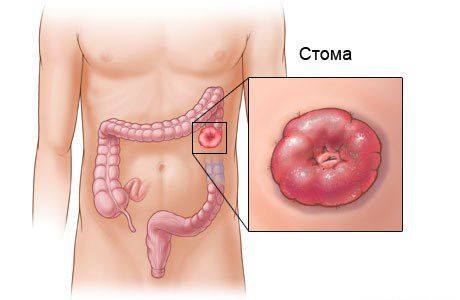
Если начинается кишечное кровотечение, проводят консервативную гемостатическую терапию, направленную на остановку крови. Пациенту внутривенно вводят растворы препаратов-гемостатиков, переливают плазму и эритроцитарную массу. При неэффективности также проводят операцию [1] [2] [3] .
После устранения калового камня желательно обследовать слизистую кишечника и убедиться, что с ней всё в порядке.
Профилактика повторных запоров
Основное средство профилактики — это диета. Рацион должен включать большое количество растительной клетчатки и жидкости. Рекомендуется употреблять пшеничные отруби до 20–25 г в день или препараты на основе семян подорожника (псиллиум). Это повышает объём каловых масс и стимулирует двигательную активность кишечника. Также важно увеличить объём физической активности.
Если выполнение вышеперечисленных рекомендаций оказывается неэффективным, в качестве лекарства первой линии назначают один из следующих препаратов:
- (полиэтиленгликоль, ПЭГ);
- раствор Лактулозы; ;
- растворимые пищевые волокна.
Эти препараты размягчают кишечное содержимое и увеличивают его объём.
Среди слабительных препаратов предпочтение отдают тем, которые в своём составе имеют бисакодил, натрия пикосульфат и сеннозиды. С помощью стимуляции нервных окончаний слизистой кишки они усиливают её моторику. Однако использовать их можно не более двух недель, так как длительный приём таких препаратов приводит к привыканию и синдрому «ленивого кишечника».
Непосредственно при каловом камне принимать слабительные не рекомендуется.
Если приём препаратов первой линии не оказал желаемого эффекта, назначают Прукалоприд. Однако необходимо учитывать особенности его дозирования для людей старше 60 лет.
Прогноз. Профилактика
При своевременном лечении в большинстве случаев прогноз благоприятный. Но если вовремя не устранить каловый камень, могут развиться серьёзные осложнения, например острая кишечная непроходимость или кровотечение.
Запоры
Читайте также:
- Гормоны сосудов. Гормоны эндотелия. Эндотелин. Регуляторная функция гормонов сосудистого эндотелия. Эндотелиалъный гиперполяризующий фактор.
- Желудочковая тахикардия при аритмогенной кардиомиопатии правого желудочка (ПЖ)
- Синдром Меккеля. Диагностика и прогноз при синдроме Меккеля
- Колленхима. Строение и функции колленхимы.
- Рекомендации по анализу рентгенограммы поясничных позвонков в ПЗ проекции
