Пример гипотонического криза. Артериальная дистония
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Само слово «криз» уже указывает на то, что возникла экстремальная, критическая для организма ситуация, на которую он таким образом ответил. Ее мог спровоцировать какой-то фактор извне, а могла и собственная вегетативная нервная система так повести себя даже на пустом месте. Она хоть и подчиняется центральной нервной системе, однако местные рефлекторные дуги находятся в некоторой независимости, то есть, могут проявлять или согласованность, или несогласованность, что отражается на работе внутренних органов.
По какой причине вдруг возникает сбой, установить сложно, однако то, что симпатоадреналовый криз возникает как следствие симпатотонии, а ваготония проявится вагоинсулярным пароксизмом*, доказано достоверно. Симпатический отдел вегетативной нервной системы возбуждает органную деятельность, осуществляя свое влияние на них посредством медиаторов – норадреналина и адреналина, тогда как другая ее часть – парасимпатическая, наоборот, тормозит функциональные способности органов за счет своего медиатора ацетилхолина. О том, что парасимпатические и симпатические нервы должны работать согласованно, обеспечивая процессы возбуждения и торможения – известно со школьного курса физиологии, однако зачастую отделы «забывают» о своей специализации и начинают функционировать каждый сам по себе.
*Пароксизм (от др.-греч. παροξυσμός “раздражение, озлобление”) — усиление какого-либо болезненного припадка.
Почему происходит сбой?
Несогласованность действий частей вегетативной нервной системы приводит к нарушению регуляции органов. Можно представить, как будут вести себя такие важные системы как: сердечно-сосудистая, дыхательная, железы внутренней секреции. Очевидно, что функционируют они неправильно не потому, что они такие «плохие», причиной их неадекватной реакции является несвоевременно (или преждевременно) отданная команда, которую они пытаются выполнить, нарушая равновесие еще больше. Так возникает вегетативная дисфункция, которая имеет еще несколько названий, где самым известным является нейроциркуляторная (вегето-сосудистая) дистония. В ее основе лежат наследственные факторы (первичные) и обусловленные какой-то патологией (вторичные).
Первоначально, от рождения, имеется предрасположенность к определенным заболеваниям, а на жизненном пути встречаются неблагоприятные условия, называемые факторами риска, которые быстро превращаются в факторы угрозы под воздействием стрессовых ситуаций. Таким образом, множество условий, способствующих развитию патологических реакций, можно представить следующим образом:
- Врожденные особенности вегетативной нервной системы, наследственная предрасположенность с приоритетом линии матери;
- Личностные особенности – психотип (экстраверт, интроверт);
- Эмоционально-психологические и физические перегрузки;
- Неправильное питание, приводящее к развитию ожирения и холестеринемии;
- Заболевания сердечно-сосудистой системы;
- Заболевания желудочно-кишечного тракта;
- Гормональный дисбаланс;
- Перенесенная нейроинфекция;
- Черепно-мозговые травмы;
- Психоэмоциональная обстановка в семье и на работе;
- Вредные привычки.
Как возникает криз?
Развитие вегетативной дисфункции приводит к нарушению иннервации внутренних органов, затрагивая желудочно-кишечный тракт, почки и сердце, вызывая аритмии, блокады и другие сердечные и сосудистые проблемы (гипотонию, гипертензию). Кроме этого, органы и системы под воздействием медиаторов начинают претерпевать морфологическую перестройку, так как в них возникают спазм сосудов и дистрофии. В результате гуморальных изменений вегетативный дисбаланс еще больше усугубляется.
Однако при всей сложности взаимодействий и превращений на биохимическом и иммунологическом уровнях, понятно, что сбой, произошедший на каком-то маленьком участке, повлечет за собой изменение состояния всего организма. Это неизбежно приведет к развитию патологического процесса, его хроническому течению и возникновению частых или редких пароксизмов – вегетативных кризов, где зачастую присутствуют тревоги, страхи, паника. Такие симптомы придают яркость клинической картине пароксизма, поэтому его иной раз называют приступом панической атаки или дистоническим кризом.

Если вегетативная дисфункция предпочла для своей локализации сердечно-сосудистую систему, то и проявления пароксизмов будут соответствующими. Сосуды станут отвечать спазмами или наоборот отсутствием реакции, однако несогласованность в работе их будет заметна все равно. Учитывая, что системы в организме человека взаимосвязаны, то проявления патологии будут прослеживаться и в других органах, но с различной степенью выраженности.
Клиническая картина вегето-сосудистого криза будет все-таки указывать на происхождение пароксизма, возникшего в результате несогласованного взаимодействия отделов вегетативной нервной системы. Нельзя сказать, что лучше – гипотонический, гипертонический тип или кардиальная форма. Острое нарушение гемодинамики могут дать все три вида, и первоначально пароксизм будет называться сосудистым кризом, а уж потом, при детальном обследовании больного, выяснятся причины его побудившие.
В принципе, вегетативный, сосудистый, вегетативно-сосудистый пароксизм, дистонический или сердечный криз – понятия настолько родственные и трудно различимые, что для их дифференцировки требуется всестороннее обследование больного с изучением всех нейроэндокринных, вегетативных и гуморальных взаимодействий.
Достоверно доказанным считается мнение, что первоначально лишь только какой-то отдел начинает проявлять излишнюю активность, например, симпатический, тогда другой (в данном случае парасимпатический) также увеличивает функциональный уровень, пытаясь компенсировать преобладание первого. Иной раз эта компенсация становится избыточной, что ведет к формированию криза с проявлениями неадекватного поведения обоих звеньев вегетативной нервной системы. Однако пароксизм однозначно указывает на срыв компенсации, поэтому зачастую направленность кризов определяется исходным вегетативным тонусом.
Клинические проявления сосудистого пароксизма
Симпатоадреналовый криз
От вегетативного пароксизма можно ждать многообразия проявлений, поэтому и симптомы вегето-сосудистого криза будут зависеть от того, какой отдел удерживает первенство, то есть, клинические признаки определит тип пароксизма. Скажем, симптомы симпатоадреналового криза будут следующими:
- Повышение артериального давления;
- Резкий, внезапно наступивший озноб;
- Головная боль и тахикардия, которая может стать пароксизмальной;
- Частое мочеиспускание со значительным количеством выделяемой мочи;
- В некоторых случаях наблюдается подъем температуры тела;
- Сухость во рту;
- Чувство необъяснимой тревоги и страх смерти.
Этот криз могли спровоцировать умственные и физические перегрузки, стрессы, перемена погоды.
Вагоинсулярный криз
А вот вагоинсулярный криз по своей клинической картине будет отличаться от симпатоадреналового, хотя причины их возникновения одни и те же, и иметь приблизительно такой вид:
- Пароксизм, имитирующий приступ бронхиальной астмы (в случае наличия дыхательного невроза), сопровождаемый удушьем, или жалобы больного на спазм в горле;
- Внезапная бледность, резкое потоотделение;
- Тошнота, рвота и другие изменения со стороны желудочно-кишечного тракта (вздутие кишечника и боли в животе);
- Падение артериального давления, а поэтому обморочные состояния;
- Снижение температуры тела;
- Боли в сердце;
- Приступы мигрени;
- В некоторых случаях пароксизм может развиваться как аллергическая реакция и давать отек Квинке (для вагоинсулярного пароксизма свойственно повышение уровней гистамина, ацетилхолина, серотонина).
Диэнцефальный криз
Богатая симптоматика свойственна диэнцефальному кризу, в основе которого лежат поражения гипоталамуса в результате:
- Гормональных нарушений;
- Воздействия токсических веществ;
- Хронической психотравмирующей обстановки;
- Рразвития опухолевого процесса;
- Черепно-мозговой травмы и других неблагоприятных факторов.
По своим проявлениям этот тип во многом похож на вагоинсулярный, однако признаки симпатико-адреналового криза также имеют место. Диэнцефальный пароксизм характеризуется:
- Быстрым развитием событий, где состояние больного ухудшается, как говорится, «на глазах»;
- Выраженной вегетативной симптоматикой;
- Болями в сердце и учащенным сердцебиением;
- Ощущением удушья;
- Колебаниями артериального давления и частоты пульса;
- Бледностью или гиперемией лица;
- Синюшным цветом конечностей;
- Болью в эпигастральной области, сухостью во рту, жаждой;
- Повышением температуры тела (возможно, до 39 градусов);
- Ознобом, сменяемым чувством жара;
- Усиленным мочевыделением, потливостью;
- Возбуждением, беспокойством, страхом смерти.
После приступа больного, как правило, охватывает чувство слабости и сонливости.
Кризы старшего возраста
Гипертонический криз возникает у больных в более старшем возрасте и развивается как результат обычно длительно текущей артериальной гипертензии. Он бывает двух типов, которые определяются в зависимости от механизма его формирования, а в некоторых случаях грозит серьезными осложнениями (осложненный криз).
Нетрудно догадаться, что основной характеристикой гипертензивного криза является подъем артериального давления. Причинами его, помимо вегетативных расстройств, возникших в результате стресса и нейроэндокринных нарушений, могут стать структурные изменения стенки сосудов, обусловленные холестеринемией (повышенный уровень холестерина за счет фракций низкой и очень низкой плотности). Сформированные на сосудистых стенках атеросклеротические бляшки ведут к сужению сосудов и их неспособности адекватно реагировать на окружающую обстановку (психологическую, метеорологическую и др.)
Прогрессирующие гипертензивные и атеросклеротические изменения мозговой ткани зачастую являются причиной церебрального криза, проявляющегося острым, но преходящим в течение суток нарушением мозгового кровообращения.
Подробнее о гипертоническом кризе и помощи при нем читайте по ссылке.
Основными виновниками возникновения динамического нарушения кровообращения головного мозга считают микроэмболы, заносимые кровотоком в мозговые сосуды небольшого диаметра. Микроэмболы формируются из холестериновых кристаллов, агрегатов эритроцитов, конгломератов тромбоцитов, атероматозных бляшек. Также причиной мозговых расстройств способна стать вертебробазилярная недостаточность, которая зачастую является следствием значительных изменений в шейном отделе позвоночника при остеохондрозе.

Церебральный криз имеет еще несколько названий. В различных источниках его могут именовать транзиторно-ишемической атакой или ишемическим кризом, однако суть его от этого не меняется, а клиническая картина будет представлена следующими проявлениями:
- Головокружением и головной болью;
- Тошнотой и рвотой;
- Оглушением и дезориентацией в пространстве;
- Односторонней парестезией верхней или нижней конечности (не обязательной, но возможной);
- Затруднением или отсутствием речи (иногда), которая восстанавливается в течение нескольких часов.
За один день не вылечить
Лечение сосудистого криза, как правило, не ограничивают только неотложными мероприятиями, которых он первоначально требует. Прибывшая бригада скорой помощи, окажет ее по протоколу в соответствии с симптоматикой, при необходимости госпитализирует больного в стационар, где врачи продолжат борьбу с приступом в течение непродолжительного времени и выпишут пациента домой. Вот тогда и начнется этиотропное, комплексное и продолжительное лечение, направленное на устранение причин, вызывающих сосудистые пароксизмы. С этой целью изучаются такие аспекты как:
- Семейный анамнез (наследственные болезни, привычки, уклад жизни, быт, психологическая обстановка, характер питания);
- Поведенческие особенности личности больного, его коммуникабельность и способность адаптироваться к неординарным ситуациям.
Начало терапии предусматривает:
- Упорядочение режима труда и отдыха, физических и умственных нагрузок;
- Ликвидацию неблагоприятных психологических воздействий;
- Занятия лечебной физкультурой, не игнорируя при этом водные процедуры (бассейн, сауна, если она не противопоказана);
- Диету, ограничивающую потребление жирных и возбуждающих нервную систему продуктов и обеспечивающую достаточное поступление в организм минералов и витаминов;
- Исключение вредных привычек;
- Лечение сопутствующих заболеваний;
- Медикаментозное лечение вегетативной дисфункции, если имеет место такая необходимость.

Применение лекарственных средств не всегда обязательно, так как зачастую вышеперечисленные мероприятия способны сами решить проблему и не допустить возникновение пароксизмов. Однако в случаях, если принятых мер бывает недостаточно, больному с симпатикотонией назначаются:
- Лекарственные препараты растительного происхождения, обладающие седативным действием (боярышник, шалфей, валериана, зверобой, пустырник), которые пациент принимает в течение 6-12 месяцев;
- Транквилизаторы и нейролептики, если растительные препараты не оказали должного эффекта;
- Бета-адреноблокаторы, назначаемые для купирования симпатико-адреналового криза, которые могут хорошо сочетаться с седативными средствами.
Ваготоническая направленность вегетативных дисфункций нуждается в несколько отличных приемах, а именно:
- Для успокоения во время криза применяют валокордин, корвалол. настойку пустырника и валерианы;
- Назначают препараты красавки для длительного применения (беллоид. беллатаминал);
- Используют применение психостимуляторов, повышающих активностьсимпатической нервной системы.
Однако следует помнить, что каждый отдельный случай требует индивидуального подхода, поэтому лечение сосудистого криза является прерогативой лечащего врача.
Видео: скорая самопомощь при панической атаке
Околососудистые кризы
Похожая на первый взгляд симптоматика кризов, имеющих другое происхождение, является причиной их упоминания в этой статье. Ликвородинамический криз, возникающий при опухолях, после перенесенных инфекционных поражений головного мозга и черепно-мозговых травм, послуживших причиной нарушения циркуляции ликвора в субарахноидальном пространстве и желудочках мозга, характеризуется повышением внутричерепного давления и проявляется:
- Головной болью и головокружением;
- Тошнотой и рвотой;
- Гиперемией лица;
- Повышением артериального давления;
- Возможным развитием судорожного синдрома.
Эти проявления могут быть спровоцированы ОРВИ и, наверное, стоит согласиться, что четыре из названных признаков характерны и для сосудистого криза тоже. Именно такие симптомы иной раз и вводят в заблуждение людей, пытающихся оказать помощь больному и принимающих ликвородинамический криз за вегето-сосудистый пароксизм.
Еще один тип кризов, проявляющийся первоначально как вегетативная дисфункция. Это гемолитический криз, обусловленный разрушением эритроцитов и гемоглобина с образованием различных продуктов, в частности, ферритина, который обладает выраженным вазопаралитическим эффектом. Вызывая резкое расширение сосудов с быстрым падением артериального давления, ферритин может лежать в основе гемолитического шока, развитие которого при подобном кризе – не редкость. Естественно, клиническая картина, сопровождаемая резкой гипотонией, будет весьма и весьма напоминать симптоматику вегетативного криза.
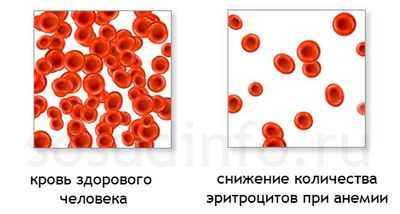
Снижение числа эритроцитов при острой анемии или гемолитическом кризе иной природы
Причиной гемолитического криза могут стать:
- Несовместимое переливание крови;
- Гемолитические анемии;
- Попадание в организм ядов, вызывающих гемолиз эритроцитов (многие виды ядовитых грибов, где бледная поганка занимает лидирующее положение, некоторые соли тяжелых металлов и возбудители инфекций, например, малярийный плазмодий).
Разумеется, по мере развития событий, станет заметно, что вегетативная нервная система здесь ни при чем, и инициатива ей не принадлежит, однако, чтобы в этом разобраться, необходимо время, которое может быть потеряно на первом этапе из-за излишней самоуверенности. Чем это грозит в случае отравления бледной поганкой – известно каждому, поэтому прежде чем списывать подобные проявления на симпатику и парасимпатику, следует исключить более серьезные заболевания, требующие интенсивных реанимационных мероприятий.
Пример гипотонического криза. Артериальная дистония
Кардиальный вариант гипотонического синдрома. Сердечные проявления гипотонии
Кардиальный вариант гипотонического синдрома встречается у 30—40 % больных этой группы. Боли носили обычный колющий, давящий характер, важно отметить, что у некоторых больных они очень напоминали стенокардию: острый кратковременный характер болей с отдачей в левую руку и лопатку (возможно, за счет временного снижения коронарного кровообращения). Пульс отличался лабильностью, нередко с тенденцией к брадикардии. Границы сердца, как правило, нормальные, ослабление 1 топа и функциональный систолический шум на верхушке сердца и легочной артерии.
По данным ЭКГ, наблюдались отклонения, чаще в нарушениях ритма (брадикардия, тахикардия, тахиаритмия, экстрасистолия, реже нарушения предсердно-желудочковой проводимости, блокада ножки пучка Гиса), депрессии зубца Т в одном или нескольких отведениях. Исследования ПКГ показали следующие изменения фазовой структуры сердечного цикла: укорочение электромеханической систолы, уменьшение фазы напряжения за счет уменьшения подфазы трансформации и внутрифазовой перестройки с укорочением периода быстрого изгнания и удлинения подфазы медленного изгнания. Н. М. Копидзе, которая детально проанализировала исследования, стоит на точке зрения, что вышеуказанные изменения структуры систолы являются частичной причиной гипотонического состояния.
Чем же вызвано нарушение соотношения фаз систолы с замедлением изгнания? Может быть, в этом и заложена разгадка гипотонии? Приведем ряд фактических и предположительных данных:
1. Снижение возбудимости симпатической нервной системы, уровня адреналовых веществ или «ускользание» (блокирование,- низкая реактивность) рецепторов.
2. Возможность дистрофических изменений миокарда и формирование гипотонии с учетом этих изменений (от различных внешних причин, в том числе снижения трофической функции СНС).
3. Снижение активности диастолического расслабления (роль учащенного ЧСС, повышенного тонуса сердечной мышцы), влекущее за собой повышение венозного давления.
С учетом этих факторов происходит не просто снижение АД, а формирование целой системы циркуляции — циркуляции гипокинетического типа, в которой сочетаются патологические и компенсаторные механизмы: снижение общего периферического сопротивления, повышение периферического венозного давления, повышение чувствительности тканей к гипоксии н т. д.

Клинические проявления со стороны сердца на первых этапах болезни малосущественны. Они касаются только субъективных ощущений, наклонности к лабильности пульса, четкому проявлению кожно-сердечного рефлекса. При более длительном течении болезни возникают изменения, связанные с нарушением трофики миокарда и появлением различных аритмий. Наиболее частые из них — наклонность к брадикардии, экстраси столии и пароксизмальной тахикардии.
Нарушения ритма отражаются па состоянии мозгового кровотока. Наблюдаются синкопальные состояния, обморок, чувство дурноты, головокружения. При этом сознание сохранено, но ощущение «затуманивания», «вуализаций» отмечают многие больные.
Приведем одно клиническое наблюдение, в котором наиболее четко выявляются сложные взаимоотношения между артериальной гипотонией и функциональным состоянием сердца.
Из представленного примера следует, что ухудшение состояния возникло не в связи со снижением АД, а главным образом за счет тахикардии, экстрасистолии и нарушения трофики миокарда. Именно эти ведущие проявления привели к изменению мозгового кровотока и появлению таких симптомов, как головокружение, чувство дурноты, слабость. Это позволило нам сделать вывод, что главное звено в цепи нарушений — сердце, а исходная гипотония — явление вторичное. Все это нашло отражение в лечении и, в частности, назначений лротивоаритмических препаратов и лекарств, улучшающих трофику миокарда.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гипотонические кризы. Клиника повышения давления при гипотонии
Гипотонические кризы — явление более редкое, чем гипертонические. По нашим данным, они встречаются у 10—15% больных НЦД по гипотоническому типу. В типичных случаях кризы сопровождаются относительным (для данного больного) снижением артериального давления (в пределах 90—80/70—60 мм рт. ст.). Ниже критических показателей АД наступает коллаптоиднос состояние. При кризах снижается пульсовое давление, при котором максимально падает систолическое и сохраняется (а иногда и повышается) диастолическое.
Наиболее тяжелое состояние при кризах наблюдается в тех случаях, когда при определении АД выслушивается только один тон (на уровне 100—90 мм рт. ст.). Гипотонические кризы сопровождаются головной болью и болями в области сердца. Головные боли могут быть достаточно выражены, а боли в области сердца напоминают боли при стенокардии (совершенно не исключается, что при этом происходит истинное снижение мозгового и коронарного кровообращения). О нарушении мозгового кровообращения свидетельствуют данные реоэнцефалографических исследований: удлинение подфазы быстрого наполнения за счет укорочения подфазы замедленного наполнения (Н. М. Копадзе).
Гипотонические кризы сопровождаются повышенным тонусом парасимпатической нервной системы, что выражается в лотливости, наклонности к брадикардии.
Следует отметить, что гипотонические кризы не всегда четко сочетаются с критическим снижением АД. У отдельных больных нет параллелизма между величиной снижения АД и субъективной картиной болезни Давление может существенно не меняться, а клиническая картина вегетативно-сосудистого криза может быть выражена. Возникает и другая ситуация, когда под влиянием лечения АД повышается, а сосояние продолжает оставаться неудовлетворительным, и кризы возобновляются на более высоком уровне давления.

Заинтересовавшись этим, мы предприняли попытку понять природу этого явления. Во-первых, у некоторых больных существенное изменение претерпевает венозное давление как в сторону повышения, так и снижения. Наиболее типичным было умеренное снижение артериального и значительное падение венозного давления. В таких случаях мы говорим о «венозном коллапсе» или «венозном обмороке». Явление это достаточно распространено, но очень редко диагностируется.
Снижение венозного давления нарушает приток крови к сердцу, и мы в данном варианте встречаемся с вторичной гипотонией. Во-вторых, кризы по гипотоническому типу могут сопровождаться значительным повышением тонуса мозговых сосудов с резким повышением височного давления («спазмом височных артерий»). Повышение тонуса мозговых сосудов можно регистрировать и по данным РЗГ п пальпаторному состоянию височных артерий, которые могут быть резко сужены и даже болезненны.
Характерной особенностью гипотонического криза является значительная частота респираторного синдрома: чувство нехватки воздуха, страха, тревоги. Развитие этого синдрома нередко идет по линии учащения дыхания, а это в свою очередь приводит к гиперкапническому синдрому, при котором падает уровень СО2. По закону причинно-следственных отношений при гиперкапнии снижается возбудимость дыхательного центра, что ведет к урежению дыхания и снижению капиллярного кровотока (стазу кровотока), так как С02 является мощным стимулятором микроциркуляторного русла.
Это обусловливает появление многих симптомов: снижение мышечного тонуса, слабость, нарушение возбудимости сердечной мышцы. Гипотонические кризы нередко сопровождаются реакцией перерегулирования, при которой после снижения АД наступает его повышение. Как правило, повышается преимущественно систолическое и в меньшей степени диастолическое давление.
Гипотонический синдром с церебральными проявлениями. Головные боли при гипотонии
Данный синдром характеризовался жалобами на головные боли тупого характера с чувством тяжести преимущественно в лобной области, усиливающиеся при физической и умственной нагрузках. У некоторых больных отмечались острые приступообразные боли с головокружением и общими невротическими расстройствами (повышенная утомляемость, раздражительность, снижение трудоспособности). Артериальное давление колебалось от 100—110/65—70 до 85/55 мм рт. ст. и ниже.
Как правило, последние цифры сопровождались особо плохим состоянием: резкой слабостью, головокружением. Однако зависимости между высотой давления и выраженностью жалоб не отмечено. У одного и того же больного головные боли могли быть как при снижении АД, его норме, так и при повышении.
Значительную информацию о причинах этого несоответствия дают показатели височного давления, которое у большинства больных было сниженным (у 75— 80%) и лишь у 2—3% — повышенным. Для гипотонического синдрома характерно снижение тонуса артери альных сосудов мозга, удлинение периода быстрого подъема и укорочение периода наполнения. Достаточно часто на РЭГ проявлялись нарушения венозного оттока (признаки снижения тонуса сосудов, повышение венозной волны U).
Наряду с головными болями из регионарно-церебральных признаков следует отметить обмороки и коллаптоидные состояния. Обморочные состояния у больных с артериальной гипотонией наблюдаются чаще всего при различных дизадаптационных состояниях. Особенно часто они возникают при температурных аномалиях (сильная жара, душное помещение), а также после неадекватной для больного физической нагрузки. Частые и достаточно тяжелые коллаптоидные состояния возникали при сочетании снижения артериального и венозного давления.
Синкопальные пароксизмы. Под синкопальным, или обморочным, пароксизмом понимается кратковременное расстройство сознания, возникающее вследствие острой анемии мозга и сопровождающееся разнообразными нейровегетативными и сердечно-сосудистыми нарушениями. В разработку этого вопроса существенный вклад внесли Н. К. Боголепов, А. А. Акимов, А. М. Коровин, Л. Г. Ерохина и др. В патогенезе обморочных состояний основное значение принадлежит:
1) дисфункции вегетативных регуляторных аппаратов (корковых, гипоталамо-стволовых, сегментарно-ганглионарных), обеспечивающих сердечную деятельность и сосудистый тонус;
2) церебральной ишемии — регионарной или генерализованной и
3) изменению биохимизма крови (CО2, О2, глюкозы, электролитов и медиаторов);
4) кардиальным нарушениям, особенно ритма.
У больных нейроциркуляторной дистонией ведущим патогенетическим механизмом является дисфункция вегетативно-сосудистых аппаратов врожденно-конституционального характера или в результате экзогенных и эндогенных этнологических факторов (инфекции, травмы, интоксикации и др.). На этом фойе незначительные дополнительные факторы (психоэмоциональные, болевые, вестибулярные и др.) вызывают потерю сознания. Обмороку способствуют физическое или умственное перенапряжение, утомление, нарушение режима питания, психические травмы, перегревание, потеря крови и др.
Больная А., 41 год, инженер (радиоэлектроник). Жалобы на упорные головные боли, боли в области сердца. Больна около 5 лет, когда после 10 лет работы с токами СВЧ стала отмечать вышеуказанные явления. О влиянии работы с токами СВЧ на самочувствие говорит тот факт, что наблюдалась связь субъективного состояния с величиной дозы СВЧ и значительное улучшение самочувствия после длительного отдыха (отпуск). В первые годы работы артериальное давление имело тенденцию к снижению, но затем приступы головной боли усиливались, присоединился респираторный синдром, а главное, резко ухудшилась адаптация: появилась метеотроиность и почти полная непереносимость душного помещения, а при измерении АД после периода снижения АД определялось его повышение.
В период криза АД 150/80— 160/90, оно особенно повышалось к вечеру, но резко падало утром. Особенно тяжело больная переносила гипотензивную терапию. Даже небольшие дозы с папаверином вызывали резкое снижение АД. Гипертонический криз переходил в гипотонический, а на следующий день все это вновь повторялось. Как понять это нередко встречающееся явление? Но, прежде чем к этому перейти, перечислим те объективные данные, которые мы получили специальными исследованиями.
Больная худа (дефицит веса 12 %), вегетативная нервная система лабильна, периоды хорошего настроения сменялись депрессией. Размеры сердца нормальные, ЧСС — лабильна: эхоскопия сердца — размеры полостей сердца в пределах нормы, но отмечена незначительная гипертрофия задней стенки левого желудочка, ПКГ — фазовая структура сердца не нарушена. ЭКГ—ритм синусовый, признаки нарушении процессов реполяризации.
Давление в малом круге — 35 мм рт. ст. Венозное давление неустойчивое с колебаниями от 120 до 240 мм водн. ст. ЭКГГ (электрокардиогемограмма) при длительном измерении — резкая неустойчивость комплексов как по величине, так и особенно по форме.

При удовлетворительном состоянии центральной гемодинамики отмечалась значительная патология периферического кровотока. По данным микроциркуляции — выраженная деформация капилляров, расширенные венулы, выраженная замедленность кровотока за счет агрегации эритроцитов.
Проба с физической нагрузкой выявила умеренное повышение АД — 150/70, значительную ЧСС (до 136 в 1 мин при 75 ватт), но особенно резко упало венозное давление — до 25 мм водн. ст. На ЭКГ изменений ритма и зубцов не. выявлено.
В динамике заболевания больная стала отмечать, что, кроме типичных для нее кризов, появилась слабость в руках и ногах. Был установлен остеохондроз позвоночника с вторичным корешковым синдромом. Электромиографическое исследование выявило признаки миопатии с нарушениями проводимости импульсов от нервной системы к мышцам (частичная синаптическая блокада).
Мы не случайно привели эту длинную историю болезни, чтоб показать возможность тяжести как самих гипотонических кризов, так и их перехода в артериальную гипертензию. Дело в том, что при снижении АД и ВД естественный выход — повышение сердечного выброса, за счет чего и повышалось преимущественно систолическое давление, а при лабильности вегетативной нервной системы это становилось непреложным фактом.
Такое сочетание артериальной гипотонии с периодами повышения давления можно назвать артериальной дистонией. Наиболее характерно в клинике этого состояния резкое ухудшение самочувствия. Даже при незначительном повышении давления, когда артериальное давление 130—135/90—95 мм рт. ст., больные переживали как тяжелый гипертонический криз со всеми характерными для него симптомами. Беспокоили сильная головная боль, неприятные ощущения и боли в области сердца, чувство удушья, а в ряде случаев — тошнота и рвота. Но самое важное то, что после периода неустойчивого давления формируется настоящая гипертоническая болезнь.
На протяжении многих лет мы фиксировали частоту гипотонических состояний в анамнезе у больных с уже сформировавшейся гипертонической болезнью, и оказалось, что это имело место у 18—20 % больных.
Читайте также:
