Принципы и задачи инфузионной терапии
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Инфузионная терапия является неотъемлемой частью лечения различных категорий больных. О возможностях применения ее достижений в клинической практике рассказывает профессор-консультант Центра экстракорпоральной детоксикации (ВМедА), д-р мед. наук Альфред Львович Костюченко.
История
В начале 30-х годов XIX столетия английский врач Т. Latta в журнале "Lancet" опубликовал работу о лечении холеры внутривенным вливанием растворов соды.
10 июля 1881 года Landerer успешно провел вливание больному "физиологического раствора поваренной соли", обеспечив бессмертие этой инфузионной среде, с которой мировая медицинская практика вошла в XX век - век становления и развития инфузионной терапии.
1915 год - использован на практике кровезаменитель на основе желатины (Hogan) - первый из коллоидных кровезаменителей;
1940 год - внедрен в практику "Перистой", первый из кровезаменителей на основе синтетического коллоида поливинилпирролидона (Reppe, Weese и Несht);
1944 год - разработаны кровезаменители на основе декстрана (Gronwall и Ingelman). Последующие четверть века были эрой безраздельного господства декстрановых кровезаменителей;
1962 год - началось клиническое внедрение растворов гидроксиэтидированного крахмала (Thompson, Britton и Walton), однако настоящий расцвет эры ГЭК происходит только к концу 20-го столетия.
В 60-х годах, одновременно в США (Rabiner) и СССР в ЛИПКе (академик АН. Филатова с сотр.) ведутся работы по созданию кровезаменителей на основе очищенного от стромы человеческого гемоглобина. В результате в нашей стране создается клинически доступный препарат "Эригем", успешно использованный для кровезамещения во время операций на легких (ВМедА, академик И.С. Колесникова с сотр.).
1966 год - первые публикации по перфторуглеродам (ПФУ) как возможным искусственным переносчикам кислорода в организме человека (L.Clark, LF. Gollan).
1979 год - В СССР создан первый в мире, в последующем клинически апробированный, кровезаменитель на основе ПФУ - "Перфторан" (ГР. Граменицкий, ИЛ. Кунъянц, Ф.Ф. Белоярцев).
1992 год - введен в клиническую практику оригинальный кровезаменитель на основе полиэтиленгликоля - "Полиоксидин" (Петербургский НИИГПК, Л А Седова, ЛГ. Михайлова и др.).
1997 год - прошел клинические испытания созданный в Петербургском НИИГПК полимеризированный человеческий гемоглобин "Геленпол" (ЕА Селиванов с сотр.). Разрешен к медицинскому применению с 1998 года.
Сегодня повсеместно для лечения больных используется инфузионная терапия - вливание в организм больного больших количеств различных жидкостей в течение значительного времени.
Цели проведения инфузионной терапии разнообразны: от психологического воздействия на пациента (как же - ведь "ставится капельница!") и разведения до безопасного уровня необходимых сильнодействующих лекарственных средств до решения ряда задач реанимации и интенсивной терапии.
Именно последние - задачи реанимации и интенсивной терапии, возникающие перед врачом в конкретных клинических ситуациях - и определяют основные направления инфузионной терапии:
- волюмокоррекция - востановление адекватного объема циркулирующей крови (ОЦК) и нормализация ее состава при кровопотере;
- гемореокоррекция - нормализация гомеостатических и реологических свойств крови;
- инфузионная регидратация - поддержание нормальной микро- и макроциркуляции (в частности - при клинически отчетливой дегидратации);
- нормализация электролитного баланса и кислотно-основного равновесия;
- активная инфузионная дезинтоксикация;
- обменкорригирующие инфузии - прямое воздействие на тканевой метаболизм за счет активных компонентов кровезаменителя.
Волюмокоррекция
При кровопотере и для востановления адекватного ОЦК могут быть использованы инфузионные среды с различным волемическим эффектом.
Изотонические и изоосмотические электролитные растворы моделируют состав внеклеточной жидкости, обладают малым непосредственным волюмическим эффектом (не более 0.25 от объема введенной среды, даже при отсутствии гипопротеинемии), но являются предпочтительными при сочетании кровопотери и дегидратации.
В настоящее время из группы коллоидных кровезаменителей все большую популярность приобретают растворы гидроксиэтилкрахмала (ГЭК) - инфукол, рефортан, стабизол, ХАЭС-стерил. Они обладают высоким непосредственным волемическим эффектом (1.0 и более) и большим периодом полувыведения при относительно небольшом количестве побочных реакций.
Сохраняют свои клинические позиции волюмокорректоры на основе декстрана (полиглюкин, реополиглюкин, реоглюман, лонгастерил, реомакродекс, неорондекс) и желатины (желатиноль, модежель, гелофузин). Все больше внимания привлекает новый препарат на основе полиэтиленгликоля - полиоксидин. В интенсивной терапии для восстановления адекватного ОЦК используются препараты крови. Однако применение донорской плазмы значительно ограничено редкостью препарата, побочными реакциями, опасностью переноса вирусной инфекции. Поданным некоторых авторов, при внутривенном использовании человеческого сывороточного альбумина (ЧСА), из-за повышенной проницаемости эндотелия для альбумина, препарат быстро выходит из кровеносного русла в интерстициальное пространство, усиливая отек, в том числе в органах жизнеобеспечения (легкие, тонкая кишка).
Появляется все больше публикаций о преимуществах терапии острого дефицита ОЦК и шока так называемой низкообъемной гиперосмотичной волюмокоррекцией (НГВ). Она заключается в последовательном внутривенном введении гипертонического электролитного раствора (например, 7.5% раствора NaCl из расчета 4 мл/кг массы тела (МТ) больного) с последующей инфузией коллоидного кровезаменителя (например, 250 мл полиглюкина или рефортана) для закрепления эффекта перемещения в сосуды интерстициальной жидкости.
- рациональный доступ к сосудистой системе с помощью канюлирования или катетеризации сосудов или в целом к внутренней среде организма больного;
- техническое обеспечение - применение пассивного, гравитационного инфузионного тракта (системы) или активного - на основе насосов-инфузоров;
- медицинскими и коммерческими возможностями выбора инфузионной среды, соответствующей конкретной клинической задаче;
- контролем достигнутого эффекта с помощью клинико-лабораторных критериев, а в трудных случаях - с помощью мониторного наблюдения, позволяющего оценивать on line центральную гемодинамику, состояние жидкостных пространств организма больного, изменение микроциркуляции крови.
Вариантами подобной волюмокоррекции, кроме указанных веществ, могут быть гипертонический раствор смеси хлорида и ацетата натрия, реополиглюкин с добавлением маннитола (реоглюман) или гипертоническая плазма, донорская или аутологичная, заготовленная в ходе аппаратного плазмафереза во флаконы с лиофилизированным сорбитолом. Методами доказательной медицины установлено, что НГВ способствует:
быстрому и стойкому повышению АД и сердечного выброса на фоне шока;
Гемореокоррекция
Одновременно с волюмокоррекцией или без нее может использоваться инфузионная гемореокоррекция. В ее основе может лежать изоволемическая гемодилюция с извлечением части крови или без нее.
Для решения этой задачи ранее получили признание декстраны, особенно низкомолекулярные, а в настоящее время - растворы ГЭК. Значимые для клинического применения результаты получены при использовании кислородпереносящего кровезаменителя на основе фторированных углеродов перфторана. Его гемореокорригирующее действие определяется не только эффектом гемодилюции и повышением электрического распора между клетками крови, но и изменением вязкости крови и восстановлением микроциркуляции в отечных тканях.
Регидратация
Для инфузионной регидратации используются сбалансированные по основным электролитам и гипоосмотичные или изоосмотичные электролитные растворы: натрия хлорида, Рингера, ацесоль, лактосол и другие. При проведении регидратации можно использовать различные пути введения жидкости:
сосудистый (в условиях функциональной сохранности сердца и легких - лучше внутривенно, при перегрузке правого сердца и синдроме острого легочного повреждения (ОЛП) -предпочтительно внутриаортальный путь);
Для быстрой нормализации электролитного баланса и купирования внутриклеточных электролитных расстройств созданы специальные инфузионные среды (калия-магния аспарагинат, ионостерил, раствор Хартмана).
Для инфузионной коррекции некомпенсированных метаболических расстройств кислотно-основного равновесия применяют:
- ри ацидозе - растворы бикарбоната илилактата натрия, трисаминол, трометамоп:
- при алкалозе - разведенный на растворе глюкозы 1н. раствор HCl (например, при сочетании алкалоза и гипохпоремии), алкамин.
Детоксикация
Различают интракорпоральный способ активной детоксикации с применением инфузионной терапии и экстракорпоральный
(сорбционные и аферезные методы), который также не обходится без инфузионного сопровождения. Для интракорпоральной детоксикации используют:
- растворы глюкозы и/или кристаллоидов, обеспечивающие гемодилюцию (уменьшение повреждающего действия экзогенных и эндогенных токсических субстанций за счет их разведения) и улучшение кровоснабжения тканей и органов, что вызывает ускоренное вымывание токсических веществ;
При применении обеих групп инфузионных детоксикационных средств целесообразно использовать инфузионно-форсированный или медикаментозно-форсированный диурез, обеспечивающий высокий темп мочевыделения (оптимально 4-5 мл/кг МТ в час) на протяжении часов и суток.
Обменкорригирующая инфузия
Обменкорригирующая инфузия - прямое воздействие на тканевой метаболизм за счет активных компонентов кровезаменителя; по сути дела - направление инфузионной терапии, пограничное с медикаментозной терапией.
Первой в ряду обменкорригирующих инфузионных сред следует считать так называемую поляризующую смесь, предложенную французским патофизиологом А. Лабори как среду стрессовых ситуаций. Ее основу составлял раствор глюкозы с инсулином с добавлением солей калия и магния, что позволяло предотвращать развитие микронекрозов миокарда на фоне гиперкатехоламинемии.
Другим направлением следует считать полиионные среды, содержащие субстратные антигипоксанты - фумарат (мафусол, полиоксифумарин) и сукцинат (реамберин).
К обменкорригирующим инфузиям можно относить вливание перфторана и кислородпереносящих кровезаменителей на основе модифицированного гемоглобина - геленпола и гелевина, которые оптимизируют энергетический обмен в органах и тканях за счет повышения доставки к ним кислорода.
Благоприятная коррекция нарушенного обмена веществ достигается применением инфузионных гепатопротекторов. Они нормализуют не только метаболизм в поврежденных гепатоцитах, но и связывают маркеры летального синтеза при гепатоцеллюлярной несостоятельности, в частности, аммиак (гепастерил А). В некоторой степени к обменкорригирующим инфузиям можно отнести парентеральное искусственное питание. Купирование персистирующей белково-энергетической недостаточности и нутриционная поддержка больного достигается инфузиями специальных питательных сред.
Другие возможности
Определенное значение в интенсивной терапии имеют ситуации, в которых используют не плазмозамещающие свойства кровезаменителей. Например:
- использование перфторана для купирования ОЛП при травматической жировой эмболии или в остром периоде черепно-мозговой травмы, что позволяет уменьшить выраженность отека и набухания головного мозга;
- предотвращение капиллярной утечки внутрисосудистой жидкости при генерализованной инфекции средами на основе ГЭК;
- внутрисосудистое связывание воспалительных медиаторов и свободных радикалов (например, N0) растворами модифицированного гемоглобина.
Все это показывает, как далеко шагнула медицинская наука за 100 лет планомерного использования инфузионной терапии в клинической практике.
Принципы и задачи инфузионной терапии
Принципы и задачи поддерживающей инфузионной терапии. Расчет энергозатрат
Принципы поддерживающей терапии лежат в основе всех видов инфузионной терапии у детей. В целом они заключаются в том, что правильно проведенная поддерживающая терапия должна в точности компенсировать потери жидкости и воды (в состоянии покоя и нормотермии), тем самым сохраняя нормоволемию.
Объем вводимой жидкости рассчитывается таким образом, чтобы получить мочу с осмолярностью 280—310 мосм/л (то есть изотоничную) и удельным весом 1,010, не перенапрягая при этом почечные компенсаторные механизмы. Поддерживающая терапия подбирается исходя из уровня энергозатрат. Холидей и Сигар обнаружили, что суточные энергозатраты у детей можно приблизительно рассчитать по формуле: 100 ккал/кг для первых 10 кг + 50 ккал/кг для следующих 10 кг (до 20 кг) + 20 ккал/кг для следующих 60 кг (до 80 кг).
Потребность в воде составляет 100 мл на 100 ккал (помимо метаболической и поступающей с пищей воды), поэтому по этой же формуле можно рассчитать и объем поддерживающей инфузионной терапии. Например, для ребенка весом 14 кг объем поддерживающей терапии составляет 1000 мл (для первых 10 кг) + 50 мл/кг (для следующих 4 кг), что составляет 1200 мл/сут и соответствует энергозатратам 1200 ккал/сут. Аналогично рассчитывается и почасовая скорость введения жидкости: 40 мл/ч для первых 10 кг + 2 мл/кг/ч для следующих 4 кг, итого — 48 мл/ч.
У больных весом более 80 кг соотношение между весом и потребностями в воде отличается и применение данной формулы может дать завышенные результаты.
Стандартная поддерживающая инфузионная терапия возмещает только потери жидкости при испарении через легкие и кожу (так называемые скрытые потери), атакже через почки и ЖКТ. Однако в патологии возможны и другие пути потери воды и электролитов, называемые выходом в третье пространство. В таких случаях объем поддерживающей терапии увеличивают.
Потери воды с испарением через кожу и легкие называют скрытыми потерями, так как их объем сложно оценить. Около 2/3 скрытых потерь составляют потери через кожу, а 1/3 — через легкие. Испарение через легкие и дыхательные пути является одним из механизмов теплоотдачи и увлажнения вдыхаемого воздуха. Испарение с поверхности кожи также служит важнейшим механизмом теплоотдачи (надо отметить, что вода выделяется на поверхность кожи не только путем потоотделения). В обычных условиях на восполнение скрытых потерь приходится около трети объема поддерживающей инфузионной терапии.
Они выше у новорожденных (около 40%), ниже у подростков (около 25%) и существенно зависят от температуры и влажности окружающей среды. Скрытые потери увеличены при гипертермии, тахипноэ, нахождении вблизи источника тепла (в частности, обогревателя), а также в условиях сухой и жаркой окружающей среды. При температуре тела выше 38°С скрытые потери возрастают с каждым градусом на 12,5%. И, наоборот, при пониженной температуре тела или высокой влажности воздуха потери воды с испарением снижены.
Объем поддерживающей инфузионной терапии рассчитывают исходя из того, что моча должна быть изостенурической (с удельным весом 1,010) и изотоничной (с осмолярностью 280—310 мосм/л). На компенсацию почечных потерь приходится 2/3 объема поддерживающей инфузионной терапии. У детей младшего возраста диурез составляет примерно 2 мл/кг/ч. Когда нарушена концентрационная функция почек (например, при несахарном диабете, у недоношенных, больных серповидноклеточной анемией) или повышена почечная осмотическая нагрузка (например, при парентеральном питании), выделяется либо большое количество изотоничной мочи, либо гипотоничная моча; при этом следует соответственно увеличить объем вводимой жидкости.
При выделении концентрированной мочи (например, при гиперсекреции АДГ или сердечной недостаточности) объем вводимой жидкости снижают.
Состав инфузионных растворов подбирается таким образом, чтобы удовлетворялись энергетические потребности и потребность в электролитах (Na+, К+, Cl-). Эмпирическим путем выявлено, что на каждые 100 ккал или 100 мл жидкости требуется по 3 мэкв Na+ и Cl- и 2 мэкв К+. Такой состав способствует поддержанию гомеостаза и клеточного роста. Добавление 5 г глюкозы на каждые 100 мл жидкости позволяет восполнить дефицит энергии и предотвратить развитие кетоацидоза и распад белков.
Таким образом, для поддерживающей инфузионной терапии рекомендуется использовать растворы, содержащие 30 мэкв/л натрия хлорида, 20 мэкв калия и 50 г/л глюкозы, например 0,18% NaCl с 5% глюкозы и 20 мэкв/л КО. Калий обычно добавляют в виде калия хлорида, из-за чего содержание хлора превышает расчетное, но не вызывает клинически значимой гиперхлоремии. Содержание натрия и хлора в различных растворах указано в таблице.
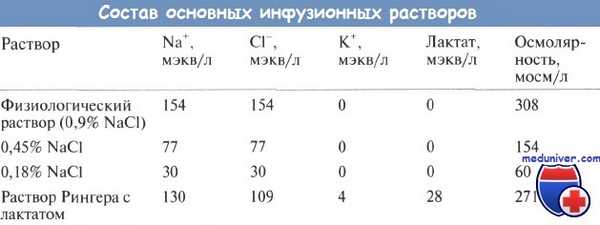
После введения рассчитанного количества жидкости следует оценить адекватность поддерживающей инфузионной терапии по изменению веса, сывороточной концентрации натрия и общему состоянию больного. Поддерживающая инфузионная терапия обеспечивает только 20% энергетических потребностей, поэтому больные, получающие только такую терапию, теряют в сутки от 0,5 до 1 % веса. Если количество вводимой жидкости меньше должного для поддерживающей терапии, а концентрация глюкозы в ней не увеличена, то потеря веса будет еще больше.
При правильном подборе поддерживающей инфузионной терапии сывороточная концентрация натрия составляет 130—140 мэкв/л. Повышение веса в сочетании со снижением сывороточной концентрации натрия или с появлением отеков указывает либо на введение избыточного количества жидкости, либо на нарушения выделения воды через легкие, кожу или почки, в том числе ятрогенного происхождения. Наоборот, быстрая потеря веса в сочетании с повышением сывороточной концентрации натрия и(или) постоянной тахикардией может быть обусловлена недостаточным введением или повышенным расходом жидкости; важно искать возможные причины такого повышенного расхода.
Таким образом, инфузионная терапия у детей требует непрерывного контроля за постоянно меняющимися клиническими и физиологическими показателями.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Восполняющая инфузионная терапия у детей - программа регидратации
Существует множество подходов к проведению регидратации; большинство из них взаимозаменяемы, основываются на одних и тех же принципах, и превосходство какого-либо одного из них не доказано. Из практических соображений для расчетов берут значение веса при поступлении, а не величину должного веса. В первую очередь следует добиться стабильности гемодинамики; это обеспечивает поддержание мозгового и почечного кровотока и включение компенсаторных механизмов, направленных на восстановление ОЦК.
Первый этап терапии заключается в быстрой инфузии относительно изотоничной жидкости (физиологического раствора или раствора Рингера с лактатом). Если главную роль в дегидратации играет рвота (например, при стенозе привратника), раствор Рингера с лактатом не применяют, поскольку лактат усугубляет метаболический алкалоз, вызванный потерей кислого желудочного содержимого. Большинство растворов для пероральной регидратации содержат буферы, также способствующие нарастанию метаболического алкалоза у детей младшего возраста с профузной рвотой. При легкой и среднетяжелой дегидратации инфузия проводится в течение 1—2 ч из расчета 10—20 мл/кг (1—2% веса).
При тяжелой дегидратации проводят инфузию со скоростью 30—50 мл/кг/ч до восстановления стабильной гемодинамики. Начальная быстрая инфузия изотоничной жидкости преследует несколько целей:
1) выиграть время до получения результатов анализов;
2) предупредить дальнейшую дегидратацию;
3) сконцентрироваться на составлении программы регидратации.
Объем жидкости, введенной на этом этапе, при дальнейших расчетах не учитывается.
На втором этапе возмещаются потери жидкости и электролитов до поступления ребенка в больницу. Многие подходы к проведению регидратации основываются на одних и тех же принципах.
1. При всех типах регидратации восполнение потерь проводится медленно.
2. Не следует быстро восполнять потери калия. Калий является преимущественно внутриклеточным ионом, и поэтому даже быстрое введение его концентрированных растворов желаемого эффекта не окажет, но может вызвать смертельно опасные осложнения. Калий добавляют только после двукратного мочеиспускания в концентрации не более 40 мэкв/л или со скоростью инфузии 0,5 мэкв/кг/ч.
3. Для восполнения дефицита воды и NaCl лучше всего подходит 0,45 % раствор NaCl, содержащий по 77 мэкв/л Na+ и Cl-. В нем больше натрия, чем в стандартных растворах для поддерживающей терапии, но отношение воды к натрию выше, чем в плазме.

Выше приведены два примера программ восполняющей инфузионной терапии. В программе I поддерживающая терапия к восполняющей не добавляется. Скорость инфузии рассчитывают таким образом, чтобы полностью восполнить предполагаемый дефицит в течение 6— 8 ч. Основное внимание уделяют восполнению дефицита, а остальные компоненты инфузионной терапии оставляют на потом.
В некоторых случаях подразумевается быстрое введение большого объема, что ограничивает применение этой программы у подростков, больных с диабетическим кетоацидозом, грудных детей с гипертонической дегидратацией и детей с дегидратацией больше 10%. В таких случаях, а также у старших детей предпочтительнее программа II — медленное и длительное восполнение дефицита жидкости. При этом восполняющая терапия дополняется поддерживающей. Расчеты в этом случае сложнее, чем при программе I. Скорость инфузии складывается из скорости, необходимой для поддерживающей терапии, и скорости, обеспечивающей устранение половины дефицита жидкости в течение 8 ч.
Для детей весом до 10 кг объем инфузии примерно одинаков в обеих программах. Так, у ребенка весом 10 кг со степенью дегидратации 10% дефицит жидкости составит 1000 мл. В соответствии с программой I восполнение такого дефицита за 8 ч возможно при скорости инфузии 125 мл/ч. В случае программы II за 8 ч возмещается половина дефицита (500 мл), то есть скорость восполняющей инфузии составляет 62,5 мл/ч; скорость поддерживающей инфузии при этом равна 40 мл/ч. Таким образом, общая скорость инфузии составляет 102 мл/ч. Обе эти программы возможны при изотонической или гипотонической дегидратации, но не при гипертонической дегидратации.
Лечение гипертонической дегидратации — это совершенно особенная и сложная задача, требующая тщательной оценки состояния и иного подхода к скорости восстановления дефицита жидкости. У таких детей на основании клинической картины легко недооценить тяжесть дегидратации. Потери натрия меньше, чем при других видах дегидратации, поэтому, казалось бы, содержание натрия во вводимых растворах должно быть снижено.
Однако быстрое введение гипотоничных растворов влечет за собой перемещение воды в дегидратированные клетки с гипертоничной цитоплазмой, что может привести к отеку мозга. В связи с этим при гипертонической дегидратации следует с особой тщательностью рассчитывать скорость инфузии. Можно использовать 0,18% NaCl с 5% глюкозы или 0,45% NaCl с 5% глюкозы. Дефицит следует восполнить за 24—48 ч одновременно с поддерживающей инфузионной терапией. Скорость инфузии подбирают так, чтобы сывороточная концентрация натрия снижалась на 0,5 мэкв/л/ч, или на 12 мэкв/л/сут. Гипертоническая дегидратация может быть осложнена гипокальциемией (редко) или гипергликемией.
При наличии клинических проявлений гипокальциемии вводят глюконат кальция в/в под мониторным наблюдением. Гипергликемия возникает из-за снижения секреции инсулина и чувствительности клеток к инсулину. Важно помнить, что на фоне гипергликемии измерение сывороточной концентрации Na+ дает заниженный результат: увеличение концентрации глюкозы на каждые 100 мг% выше уровня 100 мг% понижает концентрацию Na+ на 1,6 мэкв/л. Например, при измеренной концентрации натрия 178 мэкв/л и концентрации глюкозы 600 мг% действительная концентрация натрия составляет 170 мэкв/л (600 — 100 = 500; 500 х х 1,6/100 = 8).
При всех типах дегидратации второй этап восполняющей инфузионной терапии требует тщательного наблюдения. Поскольку исходная степень дегидратации определяется по субъективным критериям, чрезвычайно важно постоянно оценивать адекватность инфузионной терапии по изменению клинических показателей. Так, если при поступлении отмечается повышенный удельный вес мочи (1,020— 1,030), то при правильно подобранной инфузионной терапии частота мочеиспускания должна возрастать, а удельный вес мочи — снижаться. Параметры инфузии (скорость, объем, длительность) рассчитывают заранее, однако необходима постоянная коррекция на основании изменений клинической картины.
Если сохраняются тахикардия и другие признаки дегидратации, то либо тяжесть дегидратации недооценили, либо продолжающиеся потери жидкости превышают ожидаемые. В таком случае следует увеличить скорость инфузии или провести дополнительную быструю инфузию. Признаками улучшения состояния считаются нарастание диуреза, снижение удельного веса мочи, восстановление ОЦК. При быстром улучшении состояния второй этап восполняющей терапии можно сократить и перевести больного на поддерживающую терапию.
Учебное видео степени дегидратации по Покровскому и их коррекция
Инфузионная терапия
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Инфузионная терапия - это метод парентерального обеспечения организма водой, электролитами, питательными веществами и лекарствами.
Инфузионная терапия: цели и задачи
Цель инфузионной терапии - поддержание функций организма (транспортной, метаболической, терморегулирующей, экскреторной и др.), определяющихся ВЭО.
Задачами инфузионной терапии являются:
- обеспечение нормального объема водных пространств и секторов (регидратация, дегидратация), восстановление и поддержание нормального объема плазмы (волюмореконструкция, гемодилюция);
- восстановление и поддержание ВЭО;
- восстановление нормальных свойств крови (текучести, свертываемости, оксигенации и др.);
- дезинтоксикация, в том числе форсированный диурез;
- длительное и равномерное введение лекарств;
- осуществление парентерального питания (ПП);
- нормализация иммунитета.
Виды инфузионной терапии
Известно несколько видов инфузионной терапии: внутрикостный (ограничен, возможность остеомиелита); внутривенный (основной); внутриартериальный (вспомогательный, для подведения лекарств к очагу воспаления).
Варианты венозного доступа:
- пункция вены - применяется при недлительных инфузиях (от нескольких часов до суток);
- венесекция - при необходимости непрерывного введения препаратов в течение нескольких (37) суток;
- катетеризация крупных вен (бедренной, яремной, подключичной, воротной) - при надлежащем уходе и асептике обеспечивает инфузионную терапию продолжительностью от 1 нед до нескольких месяцев. Катетеры пластмассовые, одноразовые, 3 размеров (по наружному диаметру 0, 6, 1 и 1,4 мм) и длиной от 16 до 24 см.
Методами инфузионной терапии можно считать прерывистое (струйное) и непрерывное (капельное) введение р-ров.
Для струйного введения препаратов используются шприцы («Люэр» или «Рекорд»), изготовленные из стекла или пластмассы; предпочтение отдается одноразовым шприцам (уменьшается вероятность инфицирования детей вирусными инфекциями, в частности ВИЧ и вирусными гепатитами).
В настоящее время системы для капельной инфузионной терапии выпускаются из инертных пластмасс и предназначены для одноразового использования. Скорость введения р-ров измеряется в числе капель в 1 мин. При этом нужно иметь в виду, что количество капель в 1 мл р-ра зависит от размеров капельника в системе и силы поверхностного натяжения, создаваемого самим раствором. Так, в 1 мл воды в среднем содержится 20 капель, в 1 мл жировой эмульсии - до 30, в 1 мл спирта - до 60 капель.
Объемные перистальтические и шприцевые насосы обеспечивают высокую точность и равномерность введения р-ров. На насосах имеется механический или электронный регулятор скорости, которая измеряется в миллилитрах в час (мл/ч).
Растворы для инфузионной терапии
Растворы для инфузионной терапии включают несколько групп: объемозамещающие (волемические); базисные, основные; корригирующие; препараты для парентерального питания.
Объемозамещающие препараты подразделяются: на искусственные плазмозаменители (40 и 60 % р-р декстрана, растворы крахмала, гемодез и др.); естественные (аутогенные) плазмозаменители (нативная, свежезамороженная - СЗП или сухая плазма, 5, 10 и 20% р-ры человеческого альбумина, криопреципитат, протеин и др.); собственно кровь, эритроцитная масса или взвесь отмытых эритроцитов.
Эти препараты используются для возмещения объема циркулирующей плазмы (ОЦП), дефицита эритроцитов или других компонентов плазмы, с целью сорбции токсинов, для обеспечения реологической функции крови, для получения осмодиуретического эффекта.
Основная особенность действия препаратов этой группы: чем больше их молекулярная масса, тем дольше они циркулируют в сосудистом русле.
Гидроксиэтилкрахмал выпускается в виде 6 или 10 % раствора на физиологическом р-ре (НАЕS-steril, инфукол, стабизол и др.), имеет высокую молекулярную массу (200-400 кД) и потому длительно циркулирует в сосудистом русле (до 8 сут). Применяется в качестве противошокового препарата.
Полиглюкин (декстран 60) содержит 6 % раствор декстрана с молекулярной массой около 60 000 Д. Приготовлен на 0,9% р-ре хлорида натрия. Период полувыведения (Т|/2) - 24 ч, сохраняется в циркуляции до 7 сут. У детей применяется редко. Противошоковый препарат.
Реополиглюкин (декстран 40) содержит 10 % р-р декстрана с молекулярной массой 40 000 Д и 0,9 % р-р хлорида натрия или 5 % р-р глюкозы (указано на флаконе). Т1/2 - 6-12 ч, время действия - до 1 сут. Заметим, что 1 г сухого (10 мл р-ра) декстрана 40 связывает 20-25 мл жидкости, поступающей в сосуд из интерстициального сектора. Противошоковый препарат, лучший реопротектор.
Гемодез включает 6 % раствор поливинилового спирта (поливинил пирролидона), 0,64% - хлорида натрия, 0,23% - бикарбоната натрия, 0,15% - хлорида калия. Молекулярная масса составляет 8000- 12 000 Д. Т1/2 - 2-4 ч, время действия - до 12 ч. Сорбент, обладает умеренными дезинтоксикационными, осмодиуретическими свойствами.
В последние годы выделяют так называемый декстрановый синдром, обусловленный у части пациентов особой чувствительностью эпителиальных клеток легких, почек и эндотелия сосудов к декстранам. Кроме того, известно, что при длительном применении искусственных плазмозаменителей (особенно гемодеза) может развиться блокада макрофагов. Поэтому применение таких препаратов для инфузионной терапии требует осторожности и строгих показаний.
Альбумин (5 или 10 % раствора) является почти идеальным объемозамещающим средством, особенно при инфузионной терапии при шоке. Кроме того, это самый мощный естественный сорбент для гидрофобных токсинов, транспортирующий их к клеткам печени, в микросомах которых и происходит собственно детоксикация. Плазма, кровь и их компоненты в настоящее время используются по строгим показаниям, в основном с заместительной целью.
С помощью основных (базисных) р-ров вводятся лекарственные и питательные вещества. Р-р глюкозы 5 и 10% имеет осмолярность соответственно 278 и 555 мосм/л; pH 3,5-5,5. Следует помнить, что осмолярность р-ров обеспечивается сахаром, метаболизация которого в гликоген при участии инсулина приводит к быстрому снижению осмо лярности введенной жидкости и, как следствие, угрозе развития гипо осмоляльного синдрома.
Растворы Рингера, Рингера-Локка, Хартмана, лактасоль, ацесоль, дисоль, трисоль и др. наиболее близки по составу к жидкой части плазмы человека и адаптированы к лечению детей, содержат ионы натрия, калия, кальция, хлора, лактата. В р-ре Рингера-Локка есть еще и 5 % глюкоза. Осмолярность 261-329 мосм/л; pH 6,0-7,0. Изоосмолярные.
Корригирующие растворы применяются при дисбалансе ионов, гиповолемическом шоке.
Физиологический 0,85 % р-р хлорида натрия изза чрезмерного содержания хлора не является физиологичным и почти не применяется у детей раннего возраста. Кислый. Изоосмолярный.
Гипертонические р-ры хлорида натрия (5,6 и 10 %) в чистом виде применяются редко - при резком дефиците натрия ( 2 поверхности тела, старше 1 года - 2000 мл на 1 м 2 . Поверхность тела ребенка можно установить по номограммам, зная показатели его роста и МТ.
Объем инфузионной терапии
Общий объем инфузионной терапии на текущие сутки рассчитывают по формулам:
- для поддержания водного баланса: ОЖ = ФП, где ФП - физиологическая потребность в воде, ОЖ - объем жидкости;
- при дегидратации: ОЖ = ДВО + ТПП (в первые 6, 12 и 24 ч активной регидратации), где ДВО - дефицит внеклеточного объема жидкости, ТПП - текущие (прогнозируемые) патологические потери воды; после ликвидации ДВО (обычно со 2-х суток лечения) формула принимает вид: ОЖ = ФП + ТПП;
- для дезинтоксикации: ОЖ = ФП + ОВД, где ОВД - объем возрастного суточного диуреза;
- при ОПН и олигоанурии: ОЖ = ФД + ОП, где ФД - фактический диурез за предыдущие сутки, ОП - объем перспирации за сутки;
- при ОСН I степени: ОЖ = 2/3 ФП; II степени: ОЖ= 1/3 ФП; III степени: ОЖ=0.
Общие правила составления алгоритма инфузионной терапии:
- Коллоидные препараты содержат соль натрия и относятся к солевым р-рам, поэтому их объем следует учитывать при определении объема солевых р-ров. В сумме коллоидные препараты не должны превышать 1/3 ОЖ.
- У детей младшего возраста соотношение р-ров глюкозы и солей составляет 2:1 или 1:1, старшего возраста - меняется в сторону преобладания солевых растворов (1:1 или 1:2).
- Все р-ры должны быть разделены на порции, объем которых обычно не превышает 10-15 мл/кг для глюкозы и 7-10 мл/кг для солевых и коллоидных растворов.
Выбор стартового раствора определяется диагнозом нарушений ВЭО, волемии и задачами начального этапа инфузионной терапии. Так, при шоке нужно в первые 2 ч вводить в основном препараты волемического действия, при гипер натриемии - р-ры глюкозы и т. д.
Некоторые принципы инфузионной терапии
При инфузионной терапии с целью дегидратации выделяют 4 этапа:
- противошоковые мероприятия (1 -3 ч);
- возмещение ДВО (4-24 ч, при тяжелой дегидратации до 2-3 сут);
- поддержание ВЭО в условиях продолжающейся патологической потери жидкости (2-4 дня и более);
- ПП (полное или частичное) или энтеральное лечебное питание.
Ангидремический шок возникает при быстром (часы-сутки) развитии дегидратации II-III степени. При шоке показатели центральной гемодинамики должны быть восстановлены за 2-4 ч путем введения жидкости в объеме, примерно равном 3-5 % МТ. В первые минуты р-ры можно вводить струйно или быстро капельно, однако средняя скорость не должна превышать 15 мл/(кг*ч). При децентрализации кровообращения инфузию начинают с введения р-ров бикарбоната натрия. Затем вводят 5 % р-р альбумина или плазмозаменители (реополиглюкин, гидроксиэтилкрахмал), затем или параллельно с ним солевые р-ры. При отсутствии значительных расстройств микроциркуляции вместо альбумина можно использовать сбалансированный солевой раствор. Учитывая наличие обязательного гипо осмоляльного синдрома при ангидремическом шоке, введение в состав инфузионной терапии безэлектролитных р-ров (растворов глюкозы) возможно только после восстановления удовлетворительных показателей центральной гемодинамики!
Продолжительность 2-го этапа обычно составляет 4-24 ч (в зависимости от типа дегидратации и адаптационных возможностей организма ребенка). Внутривенно и (или) внутрь вводят жидкость (ОЖ = ДВО + ТПП) со скоростью 4-6мл/(кг ч). При I степени дегидратации предпочтительно введение всей жидкости внутрь.
При гипертонической дегидратации вводят 5 % р-р глюкозы и гипотонические растворы NaCl (0,45 %) в соотношении 1:1. При других типах дегидратации (изотонической, гипотонической) используют 10% р-р глюкозы и физиологическую концентрацию NaCl (0,9 %) в сбалансированных солевых растворах в тех же соотношениях. Для восстановления диуреза используют р-ры хлорида калия: 2-З ммоль/(кгсут), а также кальция и магния: 0,2-0,5 ммоль / (кгсут). Растворы солей 2 последних ионов лучше вводить внутривенно капель но, не смешивая в одном флаконе.
Внимание! Дефицит ионов калия ликвидируется медленно (в течение нескольких суток, иногда недель). Ионы калия добавляют к растворам глюкозы и вводят в вену в концентрации 40 ммоль/л (4 мл 7,5 % р-ра КCl на 100 мл глюкозы). Запрещается быстрое, а тем более струйное введение р-ров калия в вену!
Завершается этот этап прибавкой МТ ребенка, которая составляет не более 5-7 % по сравнению с исходной (до лечения).
3-й этап продолжается более 1 сут и зависит от сохранения или продолжения патологических водных потерь (со стулом, рвотными массами и т. д.). Формула для расчета: ОЖ = ФП+ТПП. В этот период МТ ребенка должна стабилизироваться и увеличиваться не более чем на 20 г/сут. Инфузионная терапия лолжна проводится равномерно в течение суток. Скорость инфузии обычно не превышает 3-5 мл/(кг ч).
Дезинтоксикация с помощью инфузионной терапии проводится только при сохраненной почечной функции и предусматривает:
- разведение концентрации токсинов в крови и ЭЦЖ;
- увеличение скорости клубочковой фильтрации и диуреза;
- улучшение кровообращения в ретикулоэндотелиальной системе (РЭС), включая печень.
Гемодилюция (разведение) крови обеспечивается применением коллоидных и солевых растворов в режиме нормо или умеренной гипер волемической гемодилюции (НК 0,30 л/л, ОЦК > 10% нормы).
Диурез у ребенка, находящегося в условиях послеоперационного, инфекционного, травматического или другого стресса, не должен быть меньше возрастной нормы. При стимуляции мочеотделения диуретиками и введением жидкости диурез может возрастать в 2 раза (больше - редко), при этом возможно усиление нарушений в ионограмме. МТ ребенка при этом не должна изменяться (что особенно важно у детей с поражением ЦНС, Дькательной системы). Скорость инфузии - в среднем 10мл/кг*ч), но может быть больше при введении небольших объемов в короткие сроки.
При недостаточной дезинтоксикации с помощью инфузионной терапии следует не наращивать объемы жидкости и мочегонных средств, а включать в комплекс лечения методы эфферентной детоксикации, экстракорпорального очищения крови.
Лечение гипергидратации проводят с учетом ее степеней: I - увеличение МТ до 5%, II - в пределах 5-10% и III - более 10%. Применяются следующие методы:
- ограничение (не отмена) введения воды и соли;
- восстановление ОЦК (альбумин, плазмозаменители);
- применение диуретиков (маннитол, лазикс);
- проведение гемодиализа, гемодиафильтрации, ультрафильтрации или низкопоточной ультрафильтрации, перитонеального диализа при ОПН.
При гипотонической гипергидратации может оказаться полезным предварительное введение небольших объемов концентрированных растворов (20-40 %) глюкозы, хлорида или бикарбоната натрия, а также альбумина (при наличии гипопротеинемии). Лучше использовать осмотические диуретики. При наличии ОПН показан экстренный диализ.
При гипертонической гипергидратации эффективны мочегонные препараты (лазикс) на фоне осторожного внутривенного введения 5 % р-ра глюкозы.
При изотонической гипергидратации назначают ограничение жидкости и поваренной соли, проводят стимуляцию диуреза лазиксом.
В ходе инфузионной терапии необходимо:
- Непрерывно оценивать ее эффективность по изменению состояния центральной гемодинамики (пульс) и микроциркуляции (цвет кожи, ногтей, губ), функции почек (диурез), дыхательной системы (ЧД) и ЦНС (сознание, поведение), а также изменению клинических признаков дегидратации или гипергидратации.
- Обязателен инструментально-лабораторный мониторинг функционального состояния пациента:
- ежечасно измеряют ЧСС, ЧД, диурез, теряемые объемы с рвотой, поносом, одышкой и т. д., по показаниям - АД;
- 3-4 раза (иногда чаще) в течение суток регистрируют температуру тела, АД, ЦВД;
- до начала инфузионной терапии, после ее начального этапа и затем ежесуточно определяют показатели NaCl, содержание общего белка, мочевины, кальция, глюкозы, осмолярность, ионограмму, параметры КОС и ВЭО, уровень протромбина, время свертывания крови (ВСК), относительную плотность мочи (ОПМ).
- Объем инфузии и ее алгоритм подлежат обязательной коррекции в зависимости от результатов инфузионной терапии. При ухудшении состояния больного инфузионная терапия прекращается.
- При коррекции значительных сдвигов ВЭО уровень натрия в плазме крови ребенка не должен увеличиваться или уменьшаться быстрее, чем на 1 ммоль/лч) (20 ммоль/л в сутки), а показатель осмолярности - на 1 мосм/лч) (20 мосм/л в сутки).
- При лечении дегидратации или гипергидратации масса тела ребенка не должна изменяться за сутки более чем на 5 % от исходной.
В емкость для капельного введения не должно одновременно помещаться больше % рассчитанного на сутки ОЖ.
При проведении инфузионной терапии возможны ошибки: тактические (неверные расчет ОЖ, ОИ и определение составных частей ИТ; неправильно составленная программа инфузионной терапии; ошибки при определении скорости ИТ, в измерении параметров АД, ЦВД и т. д.; дефектные анализы; бессистемный и неправильный контроль проведения ИТ или его отсутствие) или технические (неверный выбор доступа; применение некачественных препаратов; дефекты ухода за системами для переливания растворов; неправильное смешивание р-ров).
Осложнения инфузионной терапии
- локальные гематомы и некрозы тканей, повреждение соседних органов и тканей (при пункции, катетеризации), флебит и тромбоз вен (вследствие высокой осмолярности р-ров, их низкой температуры, низкого pH), эмболия;
- водная интоксикация, солевая лихорадка, отеки, ацидоз разведения, гипо и гиперосмолярный синдром;
- реакции на инфузионную терапию: гипертермия, анафилактический шок, озноб, нарушение кровообращения;
- передозировка лекарственных препаратов (калий, кальций и др.);
- осложнения, связанные с переливанием крови, трансфузионные реакции (30 мин - 2 ч), гемолитические реакции (10-15 мин и более), синдром массивных гемотрансфузий (более 50 % ОЦК за сутки);
- перегрузка системы кровообращения в связи с избытком введенных растворов, большой скоростью их введения (набухание шейных вен, брадикардия, расширение границ сердца, цианоз, возможны остановка сердца, отек легких);
- отек легких вследствие снижения коллоидно-осмотического давления в плазме и повышения гидростатического в капилляре (гемоди люция водой свыше 15 % ОЦК).
Введение в широкую лечебную практику такой процедуры, как инфузионная терапия позволило значительно снизить смертность детей, но одновременно породило ряд проблем, которые чаще связаны с неточным диагнозом нарушений ВЭО и соответственно неверным определением показаний, расчетом объема и составлением алгоритма ИТ. Правильное проведение ИТ позволяет значительно сократить число таких ошибок.

Данную терапию назначают при лечении различных заболеваний, например таких, как: отравление, поражение ЖКТ, обезвоживание, различные инфекции и т.д. Такой метод будет наиболее эффективен, например, если у пациента регулярная рвота. В этом случае введение лекарств или питательных препаратов перорально невозможно. Потеря жидкости может за короткий промежуток времени привести к множеству опасных последствий:
- снижение артериального давления, возникающее на фоне нехватки объема циркулирующей крови;
- клеточные изменения, возникающие на фоне патологического изменения осмотического баланса;
- поражения нервной и периферической системы из-за недостатка минеральных или питательных веществ;
- мышечная слабость, что особенно важно для функционирования сердца, мышцы которого попросту не смогут сокращаться.
Лекарственные средства, применяемые при использовании инфузионной терапии, насыщают организм электролитами. Основными электролитами для функционирования внутренних органов являются: натрий, калий, магний и кальций. Именно эти элементы первыми вымываются во время рвоты, диареи, сильного кровотечения.
Также очень важно при обезвоживании своевременное поступление в организм питательных веществ. Часто, введение пищи орально становится невозможным, возникающий дефицит белка приводит к запуску дистрофических процессов в организме. Инфузионная система доставляет все необходимые элементы для нормального функционирования организма в кровь, минуя все этапы процесса пищеварения.
Цели и задачи
Инфузионная терапия необходима для восстановления и поддержания в нормальном состоянии организма человека. В это понятие входит нормализация получения питательных веществ, регидратация и оперативная коррекция кислотно-щелочного баланса.
Второстепенной целью инфузионной терапии часто выступает экстренная дезинтоксикация. Часто при инфекционных заболеваниях в организме пациентов накапливаются токсины, способные нарушить функциональность внутренних органов или вызывать их серьезные повреждения. Использование инфузионных вливаний позволяет ускорить их вывод естественным путем. Это обеспечивается за счет процесса замещения жидкостей.
Важно учитывать и принципы инфузионной терапии:
Не должна оказывать негативное влияние на состояние больного.
Своевременное введение медикаментозных препаратов через инфузионную систему позволяет быстро восстановить гомеостаза и устранить патофизиологические состояния.
Проводится строгий контроль объемов введения жидкостей для исключения их переизбытка.

Система ТЕТ-А-ТЕТ для переливания крови с пластиковым шипом и иглой 18Gх1 1/2 (1,20*40 мм) Luer Slip (упаковка, 25 шт)

Средства индивидуальной защиты для инфекционных отделений

Виды спиртовых салфеток
Спиртовые салфетки – незаменимые медицинские изделия для антисептической обработки
Применение спанбонда в медицине
Спанбонд - нетканое полотно, получаемое из расплава полимера с последующим термоскреплением.
Читайте также:
- Проксимальные переломы малоберцовой кости. Диагностика и лечение
- Неправильное питание. Анорексия. Что такое анорексия?
- Ориентировочная реакция. Изучение ориентировочной реакции
- Кровь при лейшманиозе. Гемограмма при поражении наружных покровов
- Незаращение дуги позвонка (spina bifida occulta): атлас фотографий
