Лечение адипозо-генитального синдрома и прогноз с трудоспособностью при нем
Добавил пользователь Евгений Кузнецов Обновлено: 20.01.2026
Адипозо-генитальная дистрофия. Синдром Пехкранца — Фрелиха — Бабинского
Одним из первых это заболевание описал русский врач Пехкранц в 1899 г., и 1900 г.—М. Бабинский и в 1901 г. — А. Фрелих.
Этиология. Заболевание может возникать вследствие воспалительных процессов в диэнцефальной области, кровоизлияний, опухоли (хромофобная аденома или краниофарингиома), водянки желудочков головного мозга, сифилиса, внутриутробной инфекции (токсоплазмоз), инфекции, перенесенной в раннем детстве, паротита, гриппа, брюшного тифа. Во многих случаях причину заболевания установить не удается.
Патогенез. В патогенезе ожирения и недоразвития половой системы лежит поражение гипоталамуса. В дальнейшем по мере развития болезни присоединяются признаки гипофизарной недостаточности.
Снижение гонадотропной функции гипофиза ведет к снижению или прекращению андрогенной или эстрогенной секреции, что приводит к изменению соотношения между интенсивностью различных видов обмена, к изменению высшей нервной деятельности, вследствие чего по-разному наступает распределение жира.
В настоящее время принято считать, что адипозо-гепитальная дистрофия может выступать как самостоятельное заболевание в том случае, если оно возникло в детском возрасте и при этом не удается выявить причину ее возникновения. Во всех остальных случаях, когда выявлена причина заболевания, ожирение и гипогонадизм следует рассматривать как симптомы основного заболевания. Возможны семейные формы адипозо-генитальной дистрофии.
Патологическая анатомия. В ряде случаев морфологические изменения отсутствуют.
Клиника. Клиническое течение болезни определяется патогенетическим фактором. При быстро развивающейся опухоли гипоталамо-гипофизарной области синдром Пехкранца—Фрелиха—Бабинского может быстро прогрессировать и сопровождаться неврологическими нарушениями.
При вяло текущей инфекции диэнцефалыной области или остаточных явлениях воспалительного процесса наблюдается медленно прогрессирующее ожирение, гипогенитализм и задержка роста. У детей резко повышается аппетит, отмечается быстрая прибавка веса тела, появляется сонливость. В пубертатном периоде при задержке полового формирования могут наблюдаться вялость, апатия, эмоциональная неустойчивость. В случае опухоли беспокоит головная боль. Возможно ухудшение зрения. Чаще болеют мальчики и юноши. Интеллект обычно не нарушен.

Для данного синдрома характерна локализация ожирения. Лицо округлое, отложение жира на шее, плечах, груди, животе, на бедрах и ягодицах. Конечности полные. У мужчин отложение жира по женскому типу. Иногда ожирение достигает значительного размера н вес ребенка 8—12 лет превышает 100 кг. Вес юноши или девушки при росте 160 см может быть иногда 160— 200 кг. Кожа мягкая, нормальной окраски. Через тонкую кожу могут просвечивать вены. Волосы у больных редкие, тонкие, шелковистые. Больные рано лысеют.
Описаны случаи, когда у больных наблюдался узловой липоматоз, нередко болезненный, как при болезни Деркума.
Гипогенитализм более выражен у мальчиков в препубертатном и пубертатном возрасте. Яички маленькие, атрофичпые, не опускаются в мошонку. Полосой член, мошонка и предстательная железа недоразвиты. У взрослых они остаются в размере детского возраста. Оволосение на лице и теле у взрослых мужчин отсутствует. Голос высокий, женоподобный. Наблюдается гинекомастия. Больные подобны евнухам. Потенция и половое влечение снижены.
Тучность и большие молочные железы придают девушкам облик женщин. Гипогенитализм проявляется недоразвитием матки, яичников. Клитор и большие половые тубы малы. Менструации отсутствуют. Оволосение на теле слабо выражено.
Со стороны внутренних органов изменения, как правило, отсутствуют. Артериальное давление нормальное или пониженное. Рост костей и длину обычно не нарушен. Иногда встречаются евнухоидные пропорции скелета (длинные кости конечностей и относительно короткое туловище).
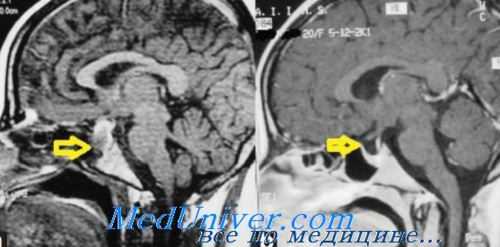
При рентгенологическом исследовании можно обнаружить увеличение и деформацию турецкого седла, что говорит о наличии опухоли гипофиза. Обызвествление в супраселляриой области возникает при краниофарингиоме. Обнаруживается разъединение швов черепа и недоразвитие пазух. Известную трудность представляют стертые формы адипозо-генитальной дистрофии с преобладанием какого-либо одного симптома.
У больных нередко наблюдаются (неврологические нарушения вследствие перенесенных нейроинфекций, воспалительных процессов диэнцефальной области. Наряду с микросимптомами, указывающими на поражение нервной системы, могут быть нарушения зрения. Атрофия зрительного нерва, ограничение полей зрения и др.
Могут наблюдаться эпилептические припадки, шизоидные и депрессивные состояния. У некоторых больных иногда бывают псевдопараличи, корсаковский синдром. При адипозо-генитальной дистрофии нередко наблюдается несахарный диабет.
В крови чаще всего отмечается лимфоцитоз. Нередко отмечается низкий уровень сахара в крови и низкая гликемичоская кривая после нагрузки глюкозой. Холестерин и липиды крови могут быть повышены. Количество мочевой кислоты в крови иногда также повышено.
Исследование половых гормонов и гонадотропинов в детском возрасте не дает четких данных и поэтому не имеет особого значения. При исследовании в юношеском возрасте отмечается снижение ГТГ, АКТГ и эстрогенов. При исследовании 17-кетостероидов и 17-оксикортикостероидов в анализах мочи отмечаются или нормальные показатели, или некоторое их снижение.
Лечение адипозо-генитального синдрома и прогноз с трудоспособностью при нем
Терапевтический эффект зависит главным образом от причины заболевания. При адипозогенитальной дистрофии, возникшей вследствие опухоли гипофиза или дна III желудочка (хромофобная аденома, краниофарингиома и др.), проводится рентгено- и радиотерапия или хирургическое удаление опухоли.
При воспалительных процессах в диэнцефальной области проводят терапию антибиотиками, уротропином. При повышении внутричерепного давления показано внутримышечное введение сернокислой магнезии.
Применяется диетотерапия с ограничением калоража, жиров и углеводов. Увеличивается количество белков и витаминов. При лечении диетой больных более старшего возраста рекомендуются разгрузочные дни. Существует несколько схем. При сердечной недостаточности и наклонности к отекам, которые возникают при тяжелых формах ожирения, ограничивают прием поваренной соли, рекомендуют препараты калия.
Учитывая недостаточную продукцию ГТГ гипофиза больным следует назначать введение хорионического гонадотропина по 500—1000—1500 единиц 2—3 раза в педелю в течение 3—4 месяцев. Под воздействием хорионического гонадотропина устраняется криптор-хизм, наблюдается увеличение размера половых желез и ускорение полового формирования.
Заместительная циклическая гормонотерапия проводится у женщин и девочек с 12—13 лет препаратами синэстрола, фолликулина и др. с назначением, кроме того, инъекций прогестерона или прегнина. Подросткам и юношам после проведения терапии хориопичсским гонадотропином рекомендуется 30 внутримышечных инъекций тестостерон-пропионата по 10 мг каждые 2—3 дня или сублиигвально таблетки метилтестостерона по 5 мг 2—3 раза в день в течение 2—3 месяцев.
Если на фоне тяжелого ожирения возникает сердечная декомпенсация, отеки, необходимо проводить терапию сердечными средствами и диуретиками. Для борьбы с ожирением при отсутствии противопоказаний можно применять небольшие дозы тиреоидина по 0,05— 0,1 г 2 раза в день в течение 4—5 дней с перерывами в 2—3 дня с учетом влияния этого препарата на сердечную деятельность.
При отсутствии выраженных неврологических нарушений для уменьшения патологически повышенного аппетита рекомендуются анорексигенпые препараты: фепранон, мефолин, дезопимон и др. по 25 мг 2—4 раза в сутки за 30—60 минут до приема пищи (перед завтраком и обедом). При прогрессирующем ожирении особенно рекомендуется лечебная гимнастика, легкие спортивные упражнения и водные процедуры.
Прогноз, трудоспособность. Вопросы трудоспособности при адипозо-генитальной дистрофии зависят от степени ожирения, состояния (сердечно-сосудистой системы и тех неврологических нарушений, которые возникают при прогрессирующем росте опухоли гипоталамо-гипофизарной области, состояния зрения и степени тяжести неврологических нарушений. Своевременное и правилынос лечение при четко поставленном диагнозе и выяснении этиопатогенетических факторов может предотвратить прогрессироваиие процесса.
Адипозогенитальная дистрофия ( синдром Пехкранца-Бабинского-Фрелиха )
Адипозогенитальная дистрофия – нейроэндокринная патология, проявляющаяся избыточным весом и недоразвитием половых желез. Сопровождается ожирением по гиноидному типу и отставанием в половом развитии. Диагностика основывается на физикальном осмотре педиатра или эндокринолога, исследовании гормонального фона. Дополнительно назначается рентгенография и томография гипоталамо-гипофизарной области. Показана терапия основного заболевания, вызвавшего дистрофию. Симптоматическое лечение включает введение хорионического гонадотропина, заместительную гормонотерапию, диетическое питание.
МКБ-10
Общие сведения
Адипозогенитальная дистрофия (синдром Пехкранца-Бабинского-Фрелиха) – патологическое состояние, которое возникает в результате нарушений работы гипоталамо-гипофизарной системы. Заболевание было впервые описано в конце ХIХ века российским врачом Пехкранцем. Через несколько лет симптомы болезни были отражены в работах французского невропатолога Джозефа Бабинского и австрийского фармаколога Альфреда Фрелиха. Патология возникает в детстве или пубертатном периоде и чаще поражает мальчиков в возрасте от 6 до 13 лет. Синдром может быть самостоятельным заболеванием или проявлением другого патологического процесса. В последнем случае симптомы могут появиться в любом возрасте.
Причины
Несмотря на то, что симптомы болезни обычно проявляются в подростковом возрасте, формирование патологического процесса может начаться еще на этапе внутриутробного развития. К основным причинам возникновения патологии относят:
- Опухоли головного мозга. Синдром может возникать при краниофарингиоме, хромофобной аденоме гипофиза, других злокачественных и доброкачественных новообразованиях, расположенных в зоне гипоталамуса и гипофиза.
- Внутриутробные инфекции. Патологию провоцируют перенесенные женщиной во время беременности вирусные и бактериальные инфекции: грипп, токсоплазмоз, хламидиоз, скарлатина, корь, тиф.
- Некоторые инфекционные заболевания. К числу инфекций, способных вызвать развитие дистрофии, относят менингит, энцефалит, туберкулез, сифилис, перенесенные в детском возрасте.
- Травматические повреждения. К развитию синдрома приводят родовые травмы новорожденных, закрытые и открытые ЧМТ с поражением гипоталамуса и гипофиза.
Патогенез
Основной причиной возникновения патологии являются нарушения работы гипофиза и гипоталамуса. В результате расстройства эндокринной функции уменьшается секреция гонадотропных гормонов аденогипофизом, формируется гипогонадизм. В некоторых случаях отставание полового развития сочетается с нарушением продукции тиреотропного, соматотропного и антидиуретического гормонов. Поражение гипоталамуса приводит к патологическому раздражению его ядер и повышению аппетита. Возникают эпизоды булимии, пациенты потребляют избыточное количество пищи, развивается ожирение.
Симптомы адипозогенитальной дистрофии
Заболевание начинается в детском и подростковом возрасте, проявляется прибавкой веса, повышенной утомляемостью, сонливостью, снижением способности к обучению. У пациентов наблюдается нарушение аппетита по типу булимии. В пубертатный период у мальчиков возникает гинекомастия, отмечается крипторхизм, недоразвитие полового члена. У девочек выявляется задержка начала менструаций вплоть до аменореи, недоразвитие молочных желез, матки и придатков. Отсутствуют вторичные половые признаки (наличие волос в подмышечных впадинах и на лобке, на лице у мальчиков).
Нарушается формирование костно-суставной системы, обнаруживается плоскостопие, вальгусное искривление голеней. Характерно формирование скелета по евнухоидному типу. Больные имеют высокий рост, непропорционально длинные конечности, большой размер ноги. Либидо снижено или отсутствует. В связи с ожирением и недостаточным питанием сердечной мышцы развивается миокардиодистрофия, которая приводит к уменьшению сердечного выброса и нарушениям ритма. Синдром не влияет на умственные способности, интеллектуальное развитие соответствует возрасту.
Кожные покровы бледные, гладкие, сухие. Часто наблюдается нарушение пигментации кожи, воспаление роговицы и сухость глаз. Жировые отложения локализуются в области живота, бедер, груди, лица. У мальчиков увеличение веса протекает по гиноидному (женскому) типу. Адипозогенитальная дистрофия часто сочетается с другими эндокринными патологиями: аутоиммунным тиреоидитом, гипотиреозом, акромегалией, гиперсомнией. В большинстве случаев пациенты ведут малоподвижный образ жизни, что усугубляет ожирение.
Осложнения
При поздней диагностике или невосприимчивости к терапии возникают осложнения со стороны сердечно-сосудистой системы: сердечная недостаточность, склеротические изменения сосудов, нарушения ритма. При увеличении размера опухоли отмечается сдавление окружающих тканей, сопровождающееся нарушениями зрения (высокая степень миопии и гиперметропии, язвы роговицы) и повышением внутричерепного давления.
Отставание в формировании половых желез приводит к эректильной дисфункции и импотенции у мужчин, аменорее и бесплодию у женщин. Характерны осложнения, связанные с развитием ожирения: сахарный диабет 2 типа, ишемическая болезнь сердца. Дискинезия желчевыводящих путей способствует застою желчи и возникновению желчекаменной болезни. При росте опухоли возможно изменение поведения, повышение нервной возбудимости, нарушение сознания и развитие комы.
Диагностика
Диагностика адипозогенитальной дистрофии основывается на данных осмотра педиатра и эндокринолога, изучении анамнеза жизни и течения беременности матери, лабораторных и инструментальных исследованиях. При подозрении на задержку полового развития пациенты направляются на консультацию к гинекологу или андрологу. Диагноз подтверждается при наличии предожирения или ожирения с преимущественным отложением жира в верхней половине тела, гипоплазии половых желез и отсутствии вторичных половых признаков. В ходе обследования проводят:
- Определение гормонального статуса. Выполняют анализ крови на гормоны гипофиза, половые гормоны (ФСГ, ЛГ, тестостерон и эстроген).
- Рентгенологические и томографические исследования. В ходе рентгенографии черепа, КТ турецкого седла, МРТ головного мозга и гипофиза могут визуализироваться опухоли, кровоизлияния, водянка, увеличение размеров и деформация турецкого седла.
Дифференциальную диагностику дистрофии осуществляют с синдромом и болезнью Иценко-Кушинга, для которых характерно нормальное половое развитие. Патологию следует отличать от наследственного алиментарно-конституционального ожирения, имеющего семейный характер и нормальные этапы полового созревания. Болезнь также дифференцируют с синдромами Лоренса-Муна-Бидля, Морганьи-Стюарта-Мореля, Шерешевского-Тернера, Клайнфельтера. Для диагностики перечисленных патологий используются генетические исследования с выявлением хромосомных аномалий.
Лечение адипозогенитальной дистрофии
Этиотропное лечение направлено на устранение заболевания, повлекшего развитие патологического синдрома. При опухолевом процессе проводится хирургическое вмешательство, рентгенотерапия, химиотерапия. Медикаментозная терапия инфекционных и воспалительных заболеваний включает назначение антибактериальных или противовирусных препаратов, витаминных и минеральных комплексов. Симптоматическое лечение предполагает изменение режима питания и образа жизни, введение гормональных препаратов. При отсутствии противопоказаний со стороны опорно-двигательного аппарата показана лечебная физкультура, плавание, скандинавская ходьба.
Всем пациентам назначается низкокалорийная диета с пониженным содержанием легкоусвояемых углеводов и растительных жиров. В рацион вводят свежие овощи и сложные углеводы, которые увеличивают чувство насыщения. Пищу рекомендовано принимать 6-7 раз в день, не допуская длительного голодания. При развитии булимии показаны анорексигенные препараты, подавляющие аппетит. Терапия гипогонадизма предполагает введение ХГЧ. При достижении пубертатного возраста мальчикам назначают гонадотропные препараты в сочетании с тестостероном, девочкам – эстрогены с прогестероном.
Прогноз и профилактика
Течение синдрома зависит от этиологии основного заболевания. При своевременной диагностике и лечении прогноз благоприятный. Позднее обнаружение синдрома, развитие осложнений и прогрессирующее ожирение вызывают утрату трудоспособности, затрудняют нормальную жизнедеятельность.
Профилактика заболевания заключается в санации хронических очагов воспаления у детей и планировании беременности будущей матери. Правильное питание, отказ от вредных привычек и заместительная гормонотерапия могут замедлить развитие болезни. При грамотном лечении в пубертатном периоде пациенты развиваются по возрасту. При соблюдении диеты удается контролировать массу тела и избежать осложнений, связанных с ожирением.
Адреногенитальный синдром ( ВДКН , Врожденная дисфункция коры надпочечников )
Адреногенитальный синдром — наследственное заболевание надпочечников, при котором вследствие функциональной несостоятельности ферментов нарушается стероидогенез. Проявляется вирилизацией гениталий, маскулиноподобным телосложением, недоразвитием груди, гирсутизмом, акне, аменореей или олигоменореей, бесплодием. В ходе диагностики определяют уровни 17-гидроксипрогестерона, 17-кетостероидов, андростендиона, АКТГ, проводят УЗИ яичников. Пациенткам назначают заместительную гормонотерапию глюкокортикоидами и минералокортикоидами, эстрогены в комбинации с андрогенами или прогестинами нового поколения. При необходимости выполняют пластику половых органов.
Адреногенитальный синдром, или врожденная дисфункция (гиперплазия) коры надпочечников, — наиболее частое из наследуемых заболеваний. Распространенность патологии отличается у представителей разных национальностей. Классические варианты АГС у лиц европеоидной расы встречаются с частотой 1:14 000 младенцев, в то время как у эскимосов Аляски этот показатель составляет 1:282.
Существенно выше заболеваемость у евреев. Так, неклассическую форму адреногенитального расстройства выявляют у 19% лиц еврейской национальности группы ашкенази. Патология передается по аутосомно-рецессивному типу. Вероятность рождения ребенка с таким синдромом при носительстве патологического гена у обоих родителей достигает 25%, в браке носителя и больного — 75%. Если один из родителей имеет полноценные ДНК, клинические проявления синдрома у детей не развиваются. При наличии АДС у отца и матери ребенок также будет болен.
У больных с наследуемой гиперплазией надпочечников генетический дефект проявляется несостоятельностью ферментных систем, участвующих в секреции стероидных гормонов. В 90-95% случаев патология возникает при повреждении гена, который отвечает за синтез 21-гидроксилазы — фермента, влияющего на образование кортизола. В остальных клинических случаях вследствие дефекта ДНК нарушается производство других ферментов, обеспечивающих стероидогенез, — StAR/20,22-десмолазы, 3-β-гидрокси-стероиддегидрогеназы, 17-α-гидроксилазы/17,20-лиазы, 11-β-гидроксилазы, P450-оксидоредуктазы и синтетазы альдостерона.
У пациентов с признаками вирилизирующего синдрома вместо активного гена CYP21-B в коротком плече 6-й аутосомы расположен функционально несостоятельный псевдоген CYP21-A. Структура этих участков ДНК-цепи во многом гомологична, что повышает вероятность конверсии генов в мейозе с перемещением участка нормального гена на псевдоген или делецию CYP21-B.
По-видимому, именно этими механизмами объясняется существование скрытых форм болезни, дебютирующих в пубертате или постпубертатном периоде. В таких случаях клинические признаки патологии становятся заметными после нагрузок, истощающих кору надпочечников: тяжелых болезней, травм, отравлений, радиационных воздействий, длительного периода интенсивной работы, психологически напряженных ситуаций и т. д.
В основе механизма развития наиболее распространенного варианта адреногенитального синдрома с дефектом CYP21-B-гена лежит принцип обратной связи. Ее начальным звеном становится дефицит стероидов — кортизола и альдостерона. Несостоятельность процессов гидроксилирования сопровождается неполным переходом 17-гидроксипрогестерона и прогестерона в 11-дезоксикортизол и дезоксикортикостерон. В результате снижается секреция кортизола, а для компенсации этого процесса в гипофизе усиливается синтез АКТГ — гормона, вызывающего компенсаторную гиперплазию коры надпочечников для стимуляции выработки кортикостероидов.
Параллельно возрастает синтез андрогенов и появляются видимые признаки их влияния на чувствительные ткани и органы. При умеренном снижении активности фермента минералокортикоидная недостаточность не развивается, поскольку потребность организма в альдостероне почти в 200 раз ниже по сравнению с кортизолом. Только глубокий дефект гена вызывает тяжелую клиническую симптоматику, которая проявляется с раннего возраста. Патогенез развития заболевания при нарушении структуры других участков ДНК аналогичен, однако пусковым моментом являются нарушения в других звеньях стероидогенеза.
Классификация
Систематизация различных форм вирилизирующей гиперплазии надпочечников основана на особенностях клинической картины заболевания, выраженности генетического дефекта и времени проявления первых патологических признаков. Тяжесть расстройства напрямую связана со степенью повреждения ДНК. Специалисты в сфере эндокринологии различают следующие виды адреногенитального синдрома:
- Сольтеряющий. Самый тяжелый вариант патологии, проявляющийся в первый год жизни ребенка грубыми нарушениями строения наружных половых органов у девочек и их увеличением у мальчиков. Активность 21-гидроксилазы составляет не более 1%. Значительное нарушение стероидогенеза приводит к выраженным соматическим нарушениям — рвоте, поносу, судорогам, чрезмерной пигментации кожи. Без лечения такие дети умирают в раннем возрасте.
- Простой вирильный. Течение заболевания менее тяжелое, чем при сольтеряющем варианте. Преобладают проявления неправильного развития гениталий у младенцев женского пола, увеличение их размеров у мальчиков. Признаки надпочечниковой недостаточности отсутствуют. Уровень активности 21-гидроксилазы снижен до 1-5%. С возрастом у пациентов нарастают признаки вирилизации вследствие стимулирующего действия андрогенов.
- Неклассический (постпубертатный). Наиболее благоприятная форма АГС, явные признаки которой возникают в период полового созревания и в репродуктивном возрасте. Наружные половые органы имеют нормальное строение, может быть увеличен клитор у женщин и половой член у мужчин. Функциональность 21-гидроксилазы снижена до 20-30%. Заболевание выявляется случайно при обследовании в связи с бесплодием или нарушениями менструальной функции.
Сольтеряющий и простой вирильный виды адреногенитальных расстройств относят к категории антенатальной патологии, формирующейся внутриутробно и проявляющейся с момента рождения. При дефекте строения других генов наблюдаются более редкие варианты заболевания: гипертензивные — классический (врожденный) и неклассический (поздний), гипертермический, липидный, с ведущими проявлениями гирсутизма.
Симптомы
Сольтеряющий и простой вирильный
При антенатальных формах заболевания основным клиническим симптомом является видимая вирилизация гениталий. У новорожденных девочек обнаруживаются признаки женского псевдогермафродитизма. Клитор большой по размерам или имеет пенисообразную форму, преддверие влагалища углублено, сформирован урогенитальный синус, большие и малые половые губы увеличены, промежность высокая. Внутренние половые органы развиты нормально.
У младенцев-мальчиков увеличен половой член и гиперпигментирована мошонка. Кроме того, при сольтеряющем адреногенитальном расстройстве выражена симптоматика надпочечниковой недостаточности с тяжелыми, зачастую несовместимыми с жизнью соматическими нарушениями (понос, рвота, судороги, обезвоживание и др.), которые проявляются с 2-3-недельного возраста. У девочек с простым вирильным АГС по мере взросления признаки вирилизации усиливаются, формируется диспластическое телосложение.
Из-за ускорения процессов окостенения пациентки отличаются невысоким ростом, широкими плечами, узким тазом, короткими конечностями. Трубчатые кости массивные. Половое созревание начинается рано (до 7 лет) и протекает с развитием вторичных мужских половых признаков. Отмечается увеличение клитора, снижение тембра голоса, нарастание мышечной силы, формирование типичной для мужчин формы перстневидного хряща щитовидной железы. Грудь не растет, менархе отсутствует.
Неклассический
Менее специфичны клинические симптомы при неклассических формах вирилизирующего синдрома, возникшие в пубертате и после стрессовых нагрузок (выкидыша на ранних сроках беременности, медицинского аборта, операции и др.). Обычно пациентки вспоминают, что у них еще в младшем школьном возрасте появилось небольшое оволосение в подмышечных впадинах и на лобке. В последующем развились признаки гирсутизма с ростом стержневых волос над верхней губой, по белой линии живота, в области грудины, в сосково-ареолярной зоне.
Женщины с АГС предъявляют жалобы на стойкую угревую сыпь, пористость и повышенную жирность кожи. Менархе наступает поздно — к 15-16 годам. Менструальный цикл неустойчив, интервалы между менструациями достигают 35-45 дней и более. Кровянистые выделения во время месячных скудные. Молочные железы небольшие. Клитор несколько увеличен. Такие девушки и женщины могут иметь высокий рост, узкий таз, широкие плечи.
По наблюдениям специалистов в сфере акушерства и гинекологии, чем позже развиваются адреногенитальные расстройства, тем менее заметны внешние признаки, характерные для мужчин, и тем чаще ведущим симптомом становится нарушение месячного цикла. При более редких генетических дефектах пациентки могут жаловаться на повышение артериального давления или, наоборот, гипотонию с низкой работоспособностью и частыми головными болями, гиперпигментацию кожи с минимальными симптомами вирилизации.
Основным осложнением адреногенитального синдрома, по поводу которого пациентки обращаются к акушерам-гинекологам, является стойкое бесплодие. Чем раньше проявилось заболевание, тем меньше вероятность забеременеть. При значительной ферментной недостаточности и клинических проявлениях простого вирилизирующего синдрома беременность вообще не наступает.
У забеременевших пациенток с пубертатными и постпубертатными формами заболевания возникают самопроизвольные выкидыши на раннем сроке. В родах возможна функциональная истмико-цервикальная недостаточность. Такие женщины более склонны к возникновению психоэмоциональных расстройств — склонности к депрессии, суицидальному поведению, проявлениям агрессии.
Постановка диагноза при антенатальных типах АГС с характерными изменениями половых органов не представляет сложности и проводится сразу после родов. В сомнительных случаях применяют кариотипирование для подтверждения женского кариотипа (46ХХ), молекулярно-генетические тесты. Большее значение диагностический поиск приобретает при позднем клиническом дебюте или скрытом течении с минимальными внешними проявлениями вирилизации. В подобных ситуациях для выявления адреногенитального синдрома используют следующие лабораторные и инструментальные методы:
- Уровень 17-ОН-прогестерона. Высокая концентрация 17-гидроксипрогестерона, который является предшественником кортизола — ключевой признак недостаточности 21-гидроксилазы. Его содержание увеличено в 3-9 раз (от 15 нмоль/л и выше).
- Стероидный профиль (17-КС). Повышение уровня 17-кетостероидов в моче у женщин в 6-8 раз свидетельствует о высоком содержании андрогенов, производимых корой надпочечников. При выполнении преднизолоновой пробы концентрация 17-КС уменьшается на 50-75%.
- Содержание андростендиона в сыворотке крови. Повышенные показатели этого высокоспецифичного метода лабораторной диагностики подтверждают усиленную секрецию предшественников мужских половых гормонов.
- Уровень АКТГ в крови. Для классических форм заболевания характерна компенсаторная гиперсекреция адренокортикотропного гормона передней долей гипофиза. Поэтому при синдроме вирилизирующей дисфункции показатель повышен.
- УЗИ яичников. В корковом веществе определяются фолликулы на разных стадиях созревания, не достигающие преовуляторных размеров. Яичники могут быть несколько увеличены, однако разрастания стромы не наблюдается.
- Измерение базальной температуры. Температурная кривая типична для ановуляторного цикла: первая фаза растянута, вторая укорочена, что обусловлено недостаточностью желтого тела, которое не образуется из-за отсутствия овуляции.
Для сольтеряющего варианта АГС также характерна повышенная концентрация ренина в плазме крови. Дифференциальная диагностика адреногенитальных расстройств, возникших в пубертатном и детородном возрасте, проводится с синдромом поликистозных яичников, овариальными андробластомами, андростеромами надпочечников, вирильным синдромом гипоталамического происхождения и конституциональным гирсутизмом. В сложных случаях к диагностике привлекают эндокринологов, урологов, врачей-генетиков.
Лечение адреногенитального синдрома
Основным способом коррекции вирильной дисфункции надпочечников является заместительная гормональная терапия, восполняющая дефицит глюкокортикоидов. Если у женщины со скрытым АГС нет репродуктивных планов, кожные проявления гиперандрогении незначительны и месячные ритмичны, гормоны не применяют. В остальных случаях выбор схемы лечения зависит от формы эндокринной патологии, ведущей симптоматики и степени ее выраженности. Зачастую назначение глюкокортикоидных препаратов дополняют другими медикаментозными и хирургическими методами, подобранными в соответствии с конкретной терапевтической целью:
- Лечение бесплодия. При наличии планов по деторождению женщина под контролем андрогенов крови принимает глюкокортикоиды до полного восстановления овуляторного месячного цикла и наступления беременности. В резистентных случаях дополнительно назначают стимуляторы овуляции. Во избежание выкидыша гормонотерапию продолжают до 13-й недели гестационного срока. В I триместре также рекомендованы эстрогены, во II-III — аналоги прогестерона, не обладающие андрогенным эффектом.
- Коррекция нерегулярных месячных и вирилизации. Если пациентка не планирует беременность, но жалуется на расстройство менструального цикла, гирсутизм, угри, предпочтительны средства с эстрогенным и антиандрогенным эффектом, оральные контрацептивы, содержащие гестагены последнего поколения. Терапевтический эффект достигается за 3-6 месяцев, однако по окончании лечения при отсутствии заместительной гормонотерапии признаки гиперандрогении восстанавливаются.
- Лечение врожденных форм АГС. Девочкам с признаками ложного гермафродитизма проводят адекватную гормонотерапию и выполняют хирургическую коррекцию формы половых органов — клитеротомию, интроитопластику (вскрытие урогенитального синуса). При сольтеряющих адреногенитальных расстройствах кроме глюкокортикоидов под контролем рениновой активности назначают минералокортикоиды с увеличением терапевтических доз при возникновении интеркуррентных заболеваний.
Определенные сложности в ведении пациентки возникают в тех случаях, когда заболевание не диагностировано в акушерском стационаре, и девочка с выраженной вирилизацией гениталий регистрируется и воспитывается как мальчик. При решении о восстановлении женской половой идентичности хирургическую пластику и гормонотерапию дополняют психотерапевтической поддержкой. Решение о сохранении гражданского мужского пола и удалении матки с придатками принимается в исключительных случаях по настоянию больных, однако такой подход считается ошибочным.
Прогноз при своевременном обнаружении адреногенитального синдрома и адекватно подобранной терапии благоприятный. Даже у пациенток со значительной вирилизацией гениталий после пластической операции возможна нормальная половая жизнь и естественные роды. Заместительная гормонотерапия при любой форме АГС способствует быстрой феминизации — развитию грудных желез, появлению месячных, нормализации овариального цикла, восстановлению генеративной функции. Профилактика заболевания осуществляется на этапе планирования беременности.
Если в роду наблюдались случаи подобной патологии, показана консультация генетика. Проведение пробы с АКТГ обоим супругам позволяет диагностировать гетерозиготное носительство или скрытые формы адреногенитального расстройства. При беременности синдром может быть обнаружен по результатам генетического анализа клеток хорионических ворсин или содержимого околоплодных вод, полученных методом амниоцентеза. Неонатальный скрининг, проводимый на 5-е сутки после родов, направлен на выявление повышенной концентрации 17-гидропрогестерона для быстрого выбора терапевтической тактики.
Адипозогенитальная дистрофия. Болезнь Пехкранца-Бабинского-Фрелиха
Адипозогенитальная дистрофия – патология физического развития, при которой особый тип ожирения сочетается с гипогонадизмом, т.е. недостаточным формированием и функционированием половых органов. Специфика ожирения состоит в том, что липидные отложения концентрируются преимущественно в области живота по типу «фартука», на бедрах, ягодицах, молочных железах и в плечевом поясе, вследствие чего фигура больного приобретает характерную грушевидную форму.
Болезнь Пехкранца-Бабинского-Фрелиха чаще носит характер синдрома, а не самостоятельного заболевания, т.е. встречается в рамках более общей эндокринной патологии – как правило, в гипофизарно-гипоталамической системе. При начале в раннем детском возрасте и отсутствии установленной причины рассматривается как собственно болезнь. Интересно отметить, что в англоязычной литературе применительно к данному состоянию термин «болезнь» не употребляется вовсе: говорят о половом инфантилизме, гипоталамическом синдроме инфантилизма-ожирения, церебральном ожирении и т.п.
Точных эпидемиологических данных о распространенности адипозогенитальной дистрофии нет. Среди лиц, страдающих этим синдром/заболеванием, представлены оба пола, однако в ранней возрастной группе преобладают мальчики. Возрастные пики наиболее частого установления диагноза приходятся на периоды 6-7 лет и 10-13 лет.
2. Причины
Многочисленными исследованиями выявлено и доказано, что в основе синдрома гипогонадизма лежит гормональный дисбаланс, обусловленный поражением гипоталамуса и ассоциированной гонадотропной несостоятельностью гипофиза, – чем и формируется клиника. Зачастую в анамнезе обнаруживается внутриутробный токсоплазмоз или родовая травма, тяжелые пережитые или хронические инфекции, черепно-мозговые травмы, а при обследовании – всевозможные опухоли мозговых структур, признаки внутричерепной геморрагии, облитерации цереброваскулярных сосудов и пр.
Однако в некоторых случаях никаких органических изменений в гипоталамо-гипофизарной системе выявить не удается.
Изучается влияние наследственности и факторов, связанных с образом жизни (переедание в сочетании с гиподинамией).
3. Симптомы и диагностика
Ожирение является наиболее очевидным, выраженным и психотравмирующим пациента проявлением адипозогенитальной дистрофии. Для синдрома / болезни Пехкранца-Бабинского-Фрелиха характерны круглая форма лица, ложная гинекомастия (увеличенные и отвисшие молочные железы), инфантильные размеры гениталий, бесплодие, анлибидемия, импотенция. У мужчин нередко наблюдается также неопущение яичек (крипторхизм), у женщин – аменорея. Слабо развиты все вторичные половые признаки, включая степень и характер обволошения. Недоразвиты костные структуры и опорно-двигательный аппарат в целом, типична вальгусная (Х-образная) деформация нижних конечностей, плоскостопие.
Наличие задержек и дефицитов интеллектуального развития как характерного признака одними источниками отрицается (акцентируются лишь депрессивные, социо- и дисморфофобические развития в связи с сохранным чувством физической неполноценности), однако другие авторы описывают развернутый синдром психофизического инфантилизма (т.е. включают личностное, эмоционально-волевое и интеллектуальное отставание наряду с физическим) в рамках болезни Пехкранца-Бабинского-Фрелиха.
Нередко в сочетании с гонадотропной недостаточностью обнаруживается также гипотиреоз, проявляющийся специфической для него симптоматикой.
Клиническая картина болезни Пехкранца-Бабинского-Фрелиха, безусловно, зависит от возраста манифестации: при начале в постпубертатном периоде и нормальном преморбидном физическом развитии наблюдается тенденция к приобретению внешних черт, присущих противоположному полу (напр., фигура мужчины обретает евнухоидные формы), облысению, изменениям свойств кожи и пр.
Диагноз устанавливается клинически, анамнестически и лабораторно (в первую очередь исследуется гормональная формула крови и уровень гонадотропных гормонов в моче, различные параметры метаболизма и т.п.). Разработаны подробные критерии дифференциальной диагностики от заболеваний со сходной симптоматикой (болезнь Иценко-Кушинга, гиперкортицизм, гипотиреоз, первичный гипогонадизм и т.д.). Инструментальные исследования назначаются с целью обнаружения органической патологии в эндокринных мозговых структурах (КТ, МРТ, рентгенография).
4. Лечение
Терапевтическая стратегия определяется результатами диагностики и нацеливается на устранение первопричины заболевания, – если она достоверно установлена и устранима в принципе.
Применяют диетологическое лечение, заместительную гормональную терапию, препараты для подавления аппетита, диуретики. Лечение должно осуществляться строго по назначению и под контролем врача-эндокринолога. Как правило, курс занимает достаточно продолжительное время (1-2 года и более). В случаях, когда болезнь Пехкранца-Бабинского-Фрелиха выступает как самостоятельное заболевание неизвестной этиологии, лечение, как правило, эффективней и прогноз благоприятней, чем при наличии тяжелой системной эндокринной, наследственной, онкологической или иной патологии.
Заболевания- Заболевания щитовидной железы (гипотериоз, йододефицитные заболевания, опухоли щитовидной железы, хронический аутоиммунный тиреоидит, тиреотоксикоз) и сахарный диабет 2 типа
- Заболевания надпочечников (недостаточность коры надпочечников, гормонально-активные образования, феохромоцитома, альдостерома, артериальная гипертензия эндокринного генеза)
- Гиперпролактинемия
- Заболевания паращитовидных желез (гипопаратиреоз, гиперпаратиреоз)
- Эндокринные заболевания репродуктивной системы (бесплодие, аменорея, поликистоз у женщин, возрастной андрогенный дефицит у мужчин, гипогонадизм, гинекомастия)
- Нейроэндокринные нарушения (остеопороз, аденома гипофиза, гипопитуитаризм)
- Беспричинное снижение или увеличение веса
- Общее недомогание, слабость
- Нарушения сна
- Постоянное чувство жажды, сухость во рту
- Частые простудные заболевания
- Головные боли
- Склонность к депрессии
- Дискомфорт в области шеи, чувство «кома в горле» при глотании
- Сухость кожи, ломкость ногтей, выпадение волос, угревая сыпь
- Отеки
- Бесплодие, нарушение менструального цикла, выделения из груди при надавливании у женщин
- Бесплодие и снижение потенции у мужчин
- Повышение артериального давления, не поддающееся лечению традиционными методами
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика- Диагностика остеопороза
- УЗИ щитовидной железы
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Читайте также:
