Прорыв гноя при мастоидите. Пути истечения гноя при мастоидите
Добавил пользователь Евгений Кузнецов Обновлено: 24.01.2026
Патологическая анатомия мастоидита. Альтеративно-пролиферативная стадия мастоидита
Уже в изложении патологической анатомии при остром воспалении среднего уха мы указали, что в периоде эксудации наблюдается в некоторых случаях резкая отечность мукознопериостального слоя, выстилающего клетки сосцевидного отростка, мелкоклеточная инфильтрация этого слоя и нарушение кровообращения. Клетки заполнены серозно-гнойным, гнойным или кровянисто-гнойным эксудатом. Это состояние является составной частью патоморфологических изменений при остром среднем отите и не вызывает каких-либо патологических изменений в наружном периосте, в стенках ячеек или в костномозговых полостях.
В последних обнаруживается только расширение сосудов. Этот период эмпиемы (Л. Т. Левин, Шайбе), или антроцеллюлита (по другим авторам), соответствует обычно 8—10-му дню заболевания и может рассматриваться лишь как возможный этап в развитии мастоидита. Одни авторы (Л. Т. Левин, А. И. Гешелин, Я. С. Темкин, Шайбе и др.) определяют указанный этап патоморфологических изменений в сосцевидном отростке как зксудативную стадию мастоидита.
Они считают эту стадию необходимым этапом в развитии мастоидита, так как утолщенная слизистая оболочка и эксудация ведут к разобщению клеток друг от друга и от антрума, что вызывает резкое повышение давления в клетках и распад кости (остеоклаз). По данным других авторов (Н. А. Паутов, Кренц и др.), первопричиной, вызывающей распад кости, считается не повышенное давление в клетках, а изменения в сосудах и в костномозговых полостях, где, по их мнению, и начинается резорбция кости.
Эксудативный же процесс в клетках, по данным этих авторов, не играет существенной роли в патогенезе основной черты (распад кости) мастоидита.
Таким образом, в вопросе о путях развития патологоанатомических изменений, характерных для мастоидита, до сих пор сохранилось два более или менее крайних течения. Однако они сближаются теми исследованиями, которые показали возможность и наличие распространения процесса по обоим указанным путям: процесс резорбции может начинаться в одних случаях в клетках, в других — в костномозговых полостях, в третьих — и в тех, и в других одновременно (А. И. Гешелин, Бек и др.).
Начавшийся тем или иным путем процесс распада кости в сосцевидном отростке при одновременном новообразовании ее знаменует собой начало типичной для мастоидита альтеративно-пролиферативной стадии воспаления при сохранении еще в некоторых участках эксудативной стадии и даже отдельных ячеек, не затронутых патологическим процессом.
Альтеративно-пролиферативная стадия характеризуется двумя противоположными, но взаимно связанными процессами. При одних условиях превалируют явления альтерации, при других — явления пролиферации, т. е. новообразования кости.
Микроскопически процесс представляется различным на разных участках кости сосцевидного отростка и находится в зависимости от строения последнего, но в общих чертах сводится к следующему: имеется деструкция кости за счет лакунарного расплавления ее при помощи остеокластов, располагающихся в гаушиповых лакунах как в стенках клеток сосцевидного отростка, так и в костномозговых полостях (лакунарная резорбция); наряду с этим местами определяется врастание в кость мелких тонкостенных сосудов (васкулярная резорбция); в костно-мозговых полостях—фиброзная ткань и много сосудов с мелкоклеточной инфильтрацией вокруг них; в некоторых костномозговых полостях сохраняется жировой мозг; местами он уже превратился в фиброзный; в стенках ячеек на некоторых участках — остеобласты, располагающиеся цепочкой.
Местами в кости имеются полости, выполненные грануляционной тканью. Они возникли вследствие расплавления кости, которое привело к разрушению межклеточных трабекул и слиянию нескольких ячеек в одну полость. В этих полостях можно иногда наблюдать развитие фиброзной и костной ткани, а в этой ткани — небольшие замкнутые пространства, заполненные жидкостью (кисты). Надкостница, выстилающая клетки, отечна, местами инфильтрирована. В подэпителиальном слое отмечается обычно мелкоклеточная инфильтрация. Эпителий местами отсутствует, на некоторых участках сохранен. Мы видим, что изменения в кости здесь не чисто воспалительного характера, а наряду с воспалительными явлениями имеется своеобразное расплавление (исчезновение — атрофия) костной ткани путем лакунарной и васкулярной резорбции. Одновременно идет и аппозиция новообразованной кости.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Прорыв гноя при мастоидите. Пути истечения гноя при мастоидите
Симптомы острого мастоидита, субпериостального абсцесса и их лечение
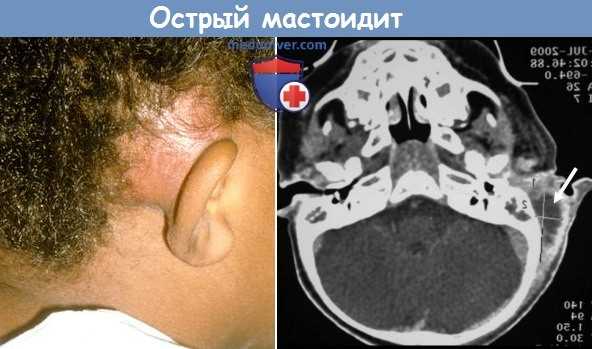
Острый мастоидит развивается в результате распространения инфекции из барабанной полости в сосцевидный отросток височной кости. Наиболее частым патогеном при остром мастоидите является Streptococcus pyogenes (из группы бета-гемолитических).
Другими возможными патогенами могут быть Streptococcus pneumoniae, Heamophilus influaenzae, P. aeruginosa и анаэробы.
Диагностика острого мастоидита и субпериостального абсцесса
а) Анамнез:
- Начало заболевания
- Предшествующая антибиотикотерапия
- Улучшение симптоматики
- Другие симптомы, свидетельствующие о распространении инфекции экстракраниально или вглубь височной кости
— Головная боль
— Лихорадка, ознобы
— Боль за глазницей
— Диплопия
— Парезы и параличи черепных нервов
— Светобоязнь
— Сонливость, нарушение сознания
б) Осмотр:
- Боль в заушной области
- Выступание ушной раковины из-за болезненности при пальпации и отека
- Выбухание барабанной перепонки, гиперемия, серозные или гнойные выделения из среднего уха
- Тесты Вебера и Ринне, свидетельствующие о кондуктивной тугоухости
- Ригидность затылочных мышц, симптомы Кернига, Брудзинского
в) Дополнительное обследование:
- Клинический анализ крови
- КТ височной кости для оценки распространенности процесса, выраженности остеита сосцевидного отростка, признаков формирования абсцесса (при подозрении на абсцесс следует использовать внутривенный контраст)
- Аудиограмма
- Посев выделений из среднего уха при выполнении парацентеза или миринготомии.
Лечение острого мастоидита и субпериостального абсцесса
• При отсутствии данных КТ о формировании абсцесса (слиянии) следует начинать с консервативной терапии
• При неслипчивом мастоидите возможно проведение парацентеза с посевом выделений из среднего уха
• До получения результатов чувствительности на антибиотики эмпирическое лечение следует начинать с цефалоспоринов второго поколения или антипсев-домонадных аминопенициллинов внутривенно
• Последующая антибактериальная терапия определяется результатами посева
• После разрешения симптомов пероральный прием антибиотиков продолжается в течение 10-14 дней
• При отсутствии улучшения через 24-48 часов после антибиотикотерапии следует рассмотреть выполнение мастоидэктомии
• Показания к хирургическому лечению:
- Слипчивый мастоидит по данным КТ
- Отсутствие эффекта от внутривенной антибактериальной терапии через 24-48 часов,
- Формирование крупного абсцесса (субпериостального, шейного, затылочного или височного)
- Подозрение на интракраниальное распространение
• Хирургическое лечение:
- Слипчивый мастоидит: простая мастоидэктомия до уровня пещеры сосцевидного отростка с последующим дренированием
- Формирование абсцесса вне височной кости: вскрытие и дренирование
- Если абсцесс не разрешается после вскрытия, дренирования и проведения внутривенной антибактериальной терапии, выполняется дополнительная мастоидкэтомия
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
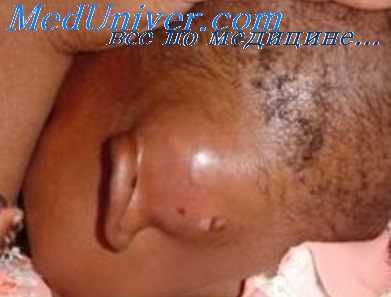
Прорыв через нижнюю стенку наружного слухового прохода как исключительно редкий случай наблюдал один раз Л. Т. Левин. Абсцесс образовался кпереди и под ушной раковиной. Чаще бывает прорыв в области скулового отростка (зигоматицит); поскольку клетки сосцевидного отростка распространяются нередко в скуловой отросток, встречается заболевание с преимущественным развитием процесса в этой группе клеток (Л. Д. Работнов, Л. Д. Невольникова, В. Л. Петрова и А. М. Смирнова, Н. П. Власова). Первоначальным источником скулового абсцесса (зигоматицита) является заболевание верхней стенки слухового прохода (Л. Д. Работнов). Л. Д. Работнов первым в СССР разработал вопрос о патогенезе и клинике этой формы мастоидита.
Он считает, что чем больше имеется губчатой ткани в верхней стенке наружного слухового прохода, тем чаще и быстрее образуется скуловой абсцесс. На скуловые клетки процесс распространи ется из антрума или пер нейтральных клеток. В некоторых очень редких случаях может развиваться зигомати-цит, в то время как в сосцевидном отростке процесс разрешился.
По данным Н. П. Власовой, зигоматициты встречаются не столь редко у детей (к 396 к общему числу ушных больных); в основе патогенеза зигоматицитов у детей лежит незаращение sutu rа petrosquamosa и petrotympanica и близость антрума к основанию скулового отростка. Л. Д. Невольниковой описаны, кроме указанных отогенных зигоматицитов, которые она называет истинными, еще зигоматициты ложные.
Под этим определением она имеет в виду наблюдающиеся иногда субпериостальные абсцессы скуловой области, возникающие при прорыве эпидурального абсцесса через свищ в чешуе. Клинически зигоматицит проявляется в форме опухоли, образующейся кверху и кпереди от ушной раковины и распространяющейся на глазницу. При дифференциальной диагностике зигоматицита нужно иметь в виду, что фурункул верхней стенки слухового прохода может протекать при сходных симптомах.
Особую разновидность представляет прорыв гноя в области верхушки сосцевидного отростка, который может происходить в различных направлениях.
Прорыв гноя через внутреннюю стенку верхушки сосцевидного отростка описан Бецольдом, а потому эта форма и называется бецольдовским мастоидитом (по Б. С. Преображенскому, верхушечно-шейная форма мастоидита). Прорыв гноя в этом месте может легче произойти потому, что указанная стенка относительно тонка и к ней прилегают обычно крупные клетки верхушки. Кроме гого, из этих клеток, низко расположенных, отток гноя затруднен.
Прорвавшись в этом месте, гной попадает под шейные мышцы (m. sterпо-cleido-mast., splenius и longissimus capitis) и глубокие шейные фасции. Через такой плотный покров мышц и фасций гной прорваться кнаружи не может и образует на боковой поверхности шеи инфильтрат значительной плотности. В то же время характерно отсутствие изменений конфигурации сосцевидного отростка. Только верхушка его не контурируется, что существенно отличает эту форму мастоидита от шейного лимфаденита, при котором верхушка сосцевидного отростка свободно прощупывается.
Спускаясь, гной может проложить себе путь либо вниз в средостение, либо вперед к передней поверхности позвоночника и вызвать здесь заглоточный абсцесс (А. И. Гешелин, Д. М. Рутенбург).
Паратонзиллярный абсцесс - симптомы и лечение
Что такое паратонзиллярный абсцесс? Причины возникновения, диагностику и методы лечения разберем в статье доктора Садыхова Рагима Агаларовича, ЛОРа со стажем в 7 лет.
Над статьей доктора Садыхова Рагима Агаларовича работали литературный редактор Вера Васина , научный редактор Евгений Буданов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
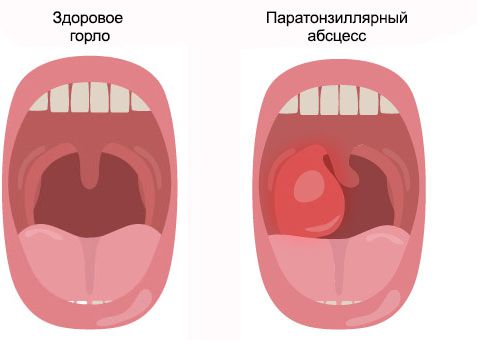
Паратонзиллярный абсцесс (Peritonsillar abscess) — это острое гнойное воспаление околоминдаликовой клетчатки (ткани, расположенной между капсулой нёбной миндалины и мышцами глотки) [1] [2] [3] .
При заболевании краснеет и сильно болит горло, чаще с одной стороны. Пациенту трудно широко открывать рот, температура поднимается выше 38 °С, возникает выраженная слабость, головная боль и ломота в теле.
Паратонзиллярному абсцессу предшествует паратонзиллит. В отличие от абсцесса, при этом заболевании возникает лишь воспаление и отёк. Но если паратонзиллит не лечить, он переходит в абсцесс.
Паратонзиллярный абсцесс — это самая распространённая инфекция среди абсцессов глубоких тканей шеи и головы. Заболевание чаще возникает у молодых людей в возрасте от 20 до 40 лет, реже — у детей и пожилых пациентов. Мужчины и женщины болеют одинаково часто [4] [5] .
Причины паратонзиллярного абсцесса
Абсцесс развивается из-за того, что в мягкую, рыхлую околоминдаликовую клетчатку с прилежащих областей проникает агрессивная бактериальная инфекция, как правило аэробные и факультативно-анаэробные микробы. Самый типичный возбудитель заболевания — Streptococсus pyogenes группы А (бета-гемолитический стрептококк). Значительно реже абсцесс вызывают другие виды бактерий, обитающие в ротоглотке: фузобактерии, бактероиды и золотистый стафилококк [6] .
Ведущую роль в развитии паратонзиллярного абсцесса играют железы Вебера, основная часть которых расположена в верхней части нёбных миндалин. Эти железы механически очищают поверхность миндалин от отмершего эпителия, частичек пищи и бактерий. При инфицировании и воспалении возникает отёк и закупорка выходного соустья желёз Вебера. В результате из прилегающей клетчатки мягкого нёба гнойно-инфекционный процесс распространяется на окружающие ткани [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы паратонзиллярного абсцесса
Чаще всего паратонзиллярный абсцесс возникает либо на фоне острого тонзиллита (бактериальной ангины), либо спустя несколько дней после стихания или даже прекращения этого заболевания.
Проникшие в кровь продукты жизнедеятельности бактерий, разрушенные участки их клеточной стенки и антигены являются пирогенами — веществами, повышающими температуру тела. Поэтому при абсцессе температура поднимается выше 38 °С, возникает озноб, обезвоживание и выраженная слабость. Воспалению сопутствует отёк, из-за которого сдавливаются расположенные рядом нервные окончания — становится больно открывать рот, жевать и глотать. Часто во рту скапливается густая слизь, которую не удаётся проглотить.
При рефлекторном спазме жевательных мышц трудно полностью открыть рот, что приводит к гнусавости. Часто увеличиваются шейные и подчелюстные лимфоузлы, при поворотах головы возникает резкая боль, которая нередко отражается в ухе или зубе на стороне поражения [8] [9] [10] .
При паратонзиллярном абсцессе крайне редко появляются сопутствующие симптомы ОРВИ: заложенность носа, насморк, чихание и кашель.
Патогенез паратонзиллярного абсцесса
У здорового человека нёбные миндалины участвуют в формировании иммунитета — в них созревают лимфоциты. Здесь эти иммунные клетки учатся взаимодействовать с чужеродными антигенами и вырабатывать антитела против опасных для организма инородных агентов, которые попадают в ротовую полость.
Нёбные миндалины совместно с лимфатическими фолликулами задней стенки глотки, язычной, трубной и глоточной миндалиной (аденоидами) действуют как единый защитный комплекс — они борются с микробами и могут воспаляться одновременно. Это скопление лимфоидной ткани называют лимфоглоточным кольцом Пирогова — Вальдейера.
К развитию паратонзиллярного абсцесса предрасполагает сложное строение нёбных миндалин: они состоят из множества углублённых карманов (лакун), которые расположены в толще ткани и визуально напоминают фьорды.
Глубина лакун может достигать двух-трёх сантиметров. Их поверхность выстлана железами Вебера, которые механически очищают миндалины во время артикуляции, жевания и сжимания миндалин мышцами глотки при глотании, что можно сравнить с выжиманием рукой поролоновой губки.
![Лакуна в ткани нёбной миндалины [11]](/pimg3/proriv-gnoya-pri-9314002.jpeg)
Снижение иммунитета, заражение патогенными бактериями, чаще всего бета-гемолитическим стрептококком, рубцы нёбных миндалин при длительном хроническом тонзиллите приводят к закупорке выводного протока желёз Вебера. Воспалительный отёк не позволяет продуктам жизнедеятельности бактерией и погибшим лимфоцитам выйти наружу в ротовую полость. В результате в ближайшей к нёбным миндалинам рыхлой клетчатке скапливается гной, который не может адекватно выйти наружу [9] [12] .
Классификация и стадии развития паратонзиллярного абсцесса
В Международной классификации болезней (МКБ-10) паратонзиллярный абсцесс кодируется как J36.
Заболевание развивается в три стадии:
- Отёк — начальный период болезни со слабыми симптомами. Пациенты редко обращаются за помощью на этой стадии, поэтому в клинической практике врача она почти не встречается.
- Инфильтрация (паратонзиллит) — возникает в первые сутки болезни, когда ещё нет сформированного очага. В этот период лимфоциты, нейтрофилы и воспалительные молекулы окружают область, куда проникли бактерии, что приводит к её уплотнению. На стадии инфильтрации эффективно лечение антибиотиками.
- Абсцедирование — возникает, как правило, на третьи-пятые сутки болезни и проявляется наиболее яркими симптомами. Медикаментозная терапия уже действует слабо, нужно создать путь для оттока гноя. Если на этой стадии поздно обратиться к врачу, то разовьются осложнения.
Выделяют несколько локализаций паратонзиллярного абсцесса:
- Передний (передне-верхний) — абсцесс возникает спереди от нёбной миндалины. Эта локализация встречается примерно в 75 % случаев, и её легче всего диагностировать [19] .
- Задний — гнойный очаг образуется позади нёбной миндалины. Встречается у четверти пациентов.
- Боковой — самая тяжёлая и одновременно самая редкая форма болезни, при которой гной располагается между мышцами глотки и шеи. При таком абсцессе чаще всего развиваются грозные осложнения.
- Нижний — возникает у нижнего края нёбной миндалины. Развивается у небольшого количества пациентов и может быть вызван инфекцией в области задних зубов [6][13][14][15] .
Осложнения паратонзиллярного абсцесса
Осложнения прежде всего связаны с отёком ротоглотки. Паратонзиллярный абсцесс опасен близостью к дыхательным путям и распространением гнойно-инфекционного процесса в глубокие отделы шеи, где располагается трахея и жизненно важные сосудистые и нервные пучки: сонная артерия, ярёмная вена и блуждающий нерв.
В результате могут возникнуть следующие состояния:
- Перекрытие дыхательных путей — затруднено дыхание и возникает удушье, из-за чего пациент может потерять сознание.
- Распространение гнойного процесса из шеи в грудную клетку — развивается медиастинит, т. е. воспаление средостения, в котором расположены трахея, аорта и сердце.
- Воспалительное повреждение крупных кровеносных сосудов шеи ( сонных и ярёмных ) — приводит к кровотечению в ротовую полость и средостение.
- Аутоиммунные заболевания — гломерулонефрит, ревматическое поражение клапанов сердца и сосудов, ревматоидный артрит. Эти болезни развиваются из-за системного воздействия бета-гемолитического стрептококка на иммунную систему. и септический шок — прогноз в этих случаях неблагоприятный [17][18] .
Диагностика паратонзиллярного абсцесса
При диагностике абсцесса важно, чтобы врач выяснил все жалобы и внимательно осмотрел пациента.
Сбор анамнеза и осмотр
На приёме доктор уточняет, как давно возникли и как быстро развивались симптомы. Также имеет значение тяжесть общего состояния и наличие подобных случаев ранее.
К наиболее специфическим жалобам относятся:
- выраженная односторонняя боль в горле;
- тризм жевательных мышц (трудно широко открывать рот); ;
- боль при прощупывании наружной поверхности шеи;
- сопутствующее плохое самочувствие, часто с высокой температурой.
При осмотре врач прежде всего обращает внимание на асимметричное выбухание передней или задней нёбной дужки на стороне боли (передняя дужка выбухает чаще, чем задняя), налёт на миндалине, её красноту и отёчность. Нередко появляется неприятный запах изо рта, возникает боль при прощупывании шеи и поворотах головы — когда нужно повернуться, пациент делает это всем телом.
Лабораторная диагностика
Лабораторная диагностика позволяет правильно подобрать терапию. Чтобы выявить возбудителя болезни и определить его чувствительность к антибиотикам, исследуется мазок из миндалины или со стенок вскрытого абсцесса. Важно брать мазок именно со стенок абсцесса, а не исследовать непосредственно гнойное отделяемое: протеолитические ферменты гноя могут разрушить бактерии, что даст ложноотрицательный результат.
Также проводится тест на дифтерийную палочку (бациллу Леффлера): на начальной стадии симптомы дифтерии глотки и паратонзиллярного абсцесса схожи.
В последнее время часто применяют Стрептатест — экспресс-метод выявления бета-гемолитического стрептококка, основанный на полимеразной цепной реакции. Этот тест можно провести в домашних условиях всем членам семьи.
Чтобы контролировать динамику болезни и выявить выраженные общие отклонения, проводится общий анализ крови и анализ на С-реактивный белок.
Инструментальная диагностика
Изредка, в нетипичных случаях, проводится УЗИ мягких тканей шеи и даже КТ/МРТ шеи с контрастом. Эти методы помогают исключить сосудистые и опухолевые поражения глотки, подтвердить или исключить предполагаемый диагноз, выявить точную локализацию абсцесса.
Дифференциальная диагностика
Паратонзиллярный абсцесс следует отличать от других заболеваний, поражающих ротовую полость.
К этим заболеваниям относятся:
- дифтерия;
- абсцесс язычной миндалины и ангина Людвига;
- новообразования рото- и гортаноглотки; ;
- аневризма и мальформация сонной артерии и ярёмных вен [8][13] .
Лечение паратонзиллярного абсцесса
Тактика лечения во многом зависит от стадии заболевания и тяжести симптомов, но всегда соблюдаются три главных принципа:
- если в мягких тканях есть гной, то необходимо создать путь для его оттока;
- чтобы полностью избавиться от возбудителя, антибиотики нужно принимать не меньше 10 дней, особенно это важно при заражении бета-гемолитическим стрептококком;
- симптомы интоксикации и воспаления можно снять обезболивающими и антигистаминными препаратами.
В стадии инфильтрации достаточно принимать антибиотики из группы пенициллинов широкого спектра действия (например, Амоксициллин) или цефалоспорины II–III поколения. Чтобы уменьшить боль и отёк, назначают симптоматические препараты.
В стадии абсцедирования уже сформирован гнойный очаг и требуется экстренная госпитализация и лечение в стационаре. На этой стадии проводят комбинированную терапию: абсцесс вскрывают через ротовую полость и применяют антибиотики широкого спектра действия. После местной анестезии делают разрез и разводят края раны, чтобы можно было удалить гной. При этом обычно со стенок абсцесса берут мазок и отправляют его на бактериологическое исследование.
Вскрытие абсцесса позволяет создать путь для оттока гноя и необходимо, чтобы снизить риск осложнений.
В последующие дни после операции следует разводить края раны, чтобы предотвратить её преждевременное слипание. Как правило, после вскрытия абсцесса состояние быстро улучшается, боль стихает и удаётся свободно открывать рот.
При длительном хроническом тонзиллите есть риск рецидива абсцесса, поэтому одновременно с его вскрытием могут быть удалены миндалины (абсцесстонзиллэктомия). Наличие в прошлом хотя бы одного эпизода абсцесса уже является показанием к удалению нёбных миндалин.
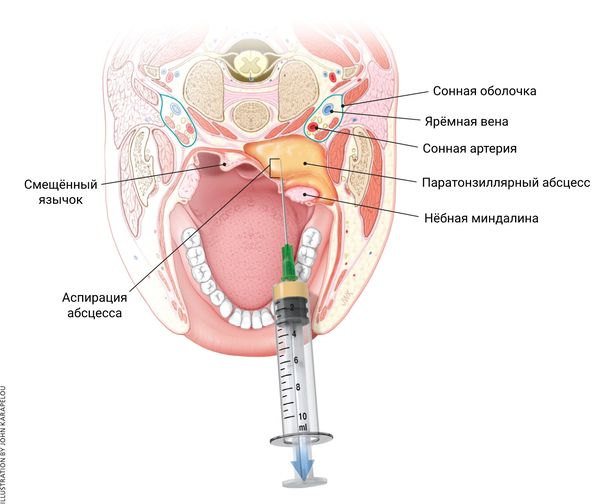
Чтобы снизить риск осложнений при вскрытии абсцесса, доктор должен убедиться в отсутствии аллергии на вводимые лекарства и не задевать предполагаемые участки с крупными сосудами. Для этого предварительно делают пробную пункцию с аспирацией из области наибольшего выбухания абсцесса (чтобы получить гной и провести его микробиологическое исследование).
В первые дни болезни может применяться внутривенная терапия — вводят антибиотик, антигистаминное средство, солевой раствор и витамины. Лечение длится 10–14 дней и ускоряет выздоровление.
Редким, но основным побочным эффектом лекарственной терапии может быть диарея, а также вялость и сонливость. Как правило, при этих симптомах препарат отменять не нужно.
С особой осторожностью дозы лекарств рассчитывают при патологии печени и почек, а также у пациентов старше 60 лет с болезнями сердца. В таких случаях организму сложно преобразовывать и выводить медикаменты [14] [15] [17] [18] .
Особенностей лечения паратонзиллярного абсцесса у детей и беременных женщин нет.
Прогноз. Профилактика
При адекватной антибактериальной терапии прогноз, как правило, благоприятный. Рецидив возможен при развитии после абсцесса рубцовых изменений нёбных миндалин. Его вероятность составляет 20–30 %. С каждым эпизодом абсцесса риск рецидива и осложнений многократно увеличивается, поэтому в таких случаях рекомендуется удалить миндалины.
Особо тщательный подход к лечению с привлечением других специалистов потребуется пациентам с некомпенсированным сахарным диабетом и ВИЧ-инфекцией, а также при приёме гормональных и цитостатических препаратов, лечении рака, иммуносупрессивной терапии при пересадке органов. В таких случаях повышается риск сепсиса, медиастинита и гибели пациента.
Профилактика развития паратонзиллярного абсцесса :
Гнойный бурсит
Гнойный бурсит – это воспаление околосуставной синовиальной сумки, вызванное гноеродной микрофлорой. Обычно протекает остро. Сопровождается нарастающей болью, появлением локального отека, гиперемии и гипертермии в зоне поражения, повышением температуры тела, симптомами общей интоксикации и последующим формированием очага флюктуации. При хроническом гнойном бурсите клинические проявления сглажены, в области сустава образуется свищ с гнойным отделяемым. Заболевание диагностируется на основании жалоб и данных осмотра, для исключения поражения костей и определения распространенности процесса назначается рентгенография. Лечение – вскрытие, дренирование гнойного очага, антибиотикотерапия.
МКБ-10
Общие сведения
Синовиальная сумка (бурса) – небольшое анатомическое образование, представляющее собой щелеобразную полость, заполненную жидкостью. Бурсы располагаются около суставов в области костных выступов, предохраняют окружающие мягкие ткани от повреждения при давлении или трении. Воспаление синовиальных сумок является распространенной патологией, однако обычно носит асептический характер. Гнойные бурситы встречаются реже. Первое место по частоте занимает инфекционно-септическое воспаление локтевой, второе – препателлярной сумки. Встречаемость других видов бурситов (при Hallux valgus, в области большого вертела и др.) существенно ниже. Среди пациентов преобладают лица мужского пола молодого и среднего возраста.
Причины
Непосредственной причиной гнойного бурсита становится попадание гноеродных микробов в полость синовиальной сумки. Обычно воспалительный процесс возникает вследствие инфицирования монокультурой стафилококка или его ассоциациями с другими микроорганизмами. Реже в качестве возбудителя выступают стрептококки, протей, синегнойная палочка. Возможны два варианта развития заболевания:
- Первичное инфицирование. Патогенные микробы проникают в полость неизмененной сумки в результате острой травмы. Причиной повреждения обычно становятся колотые, резаные или рваные раны околосуставной области.
- Вторичное инфицирование. Гноеродные бактерии попадают в экссудат, образовавшийся на фоне уже существующего асептического воспаления. Преобладают лимфогенный и контактный пути распространения микроорганизмов из других очагов (фурункула, остеомиелита, абсцесса, рожистого воспаления и пр.), реже наблюдается гематогенное инфицирование.
Вероятность нагноения при первичном инфицировании зависит от обсемененности раны, временного периода с момента повреждения до обращения к врачу, объема ПХО и некоторых других факторов. Риск развития гнойного бурсита при первичном и вторичном бактериальном обсеменении синовиальной сумки увеличивается при хронических соматических заболеваниях (особенно – сахарном диабете), местных нарушениях кровообращения, снижении иммунитета на фоне общих инфекционных заболеваний, алкоголизма, истощения, переохлаждения, лечения глюкокортикоидами.
Патогенез
Внедрение и размножение патогенных микроорганизмов провоцирует выброс медиаторов воспаления. Возникают местные нарушения кровообращения, включающие повышение проницаемости мелких сосудов, выход плазмы в воспалительный очаг с образованием экссудата, содержащего большое количество нейтрофильных лейкоцитов. Погибшие лейкоциты, микробы, продукты распада поврежденных тканей и жидкая часть экссудата образуют гной. Количество жидкости в сумке резко увеличивается. В результате местных воспалительных реакций, воздействия медиаторов и сдавления нервных волокон возникают боль, отек и гиперемия. Попадание токсинов в общий кровоток обуславливает явления интоксикации. При отсутствии лечения гной расплавляет тонкие стенки бурсы с формированием затеков.
Симптомы гнойного бурсита
Динамика развития клинических проявлений на начальных стадиях заболевания зависит от вида инфицирования. При первичном проникновении микробов в бурсу болевой синдром, отек, гиперемия и локальная гипертермия возникают в первые дни после травмы. Симптоматика быстро прогрессирует, боли становятся «дергающими», нарушают ночной сон. Температура тела повышается до фебрильных цифр. Через 1-2 дня после появления симптомов в проекции синовиальной сумки образуется очаг флюктуации.
При вторичном попадании инфекционных агентов в полость бурсы болезнь развивается постепенно. В области поражения под неизмененной кожей формируется безболезненное или слабоболезненное флюктуирующее образование. Признаки интоксикации отсутствуют. При инфицировании асептической жидкости присоединяются боли, покраснение кожи и отек мягких тканей. В дальнейшем патология протекает так же, как при первичном инфицировании. При хроническом бурсите в пораженной области обнаруживается свищ, общие симптомы отсутствуют, местные слабо выражены. Закрытие свища провоцирует обострение процесса с клиникой острого бурсита. Открытие свища обеспечивает дренирование бурсы и уменьшение воспалительных явлений.
При поражении локтевой сумки воспалительный очаг располагается по задней поверхности локтевого сустава. Размер бурсы может достигать 7-8 сантиметров. При бурсите в препателлярной области зона поражения локализуется на передней поверхности коленного сустава. Воспаление сумки, находящейся между задней поверхностью большого вертела бедренной кости и большой ягодичной мышцей, считается трудным для распознавания из-за глубокого расположения очага, сопровождается симптомами глубокого абсцесса. Все перечисленные бурситы склонны к острому течению с быстрым расплавлением стенок бурс и проникновением гноя в окружающие клетчаточные пространства. При поражении сумки в области деформированного Hallux valgus I плюснефалангового сустава из-за поверхностной локализации гнойник чаще прорывается на кожу, воспаление приобретает хронический характер.
Осложнения
Диагностика
Постановка диагноза гнойного бурсита обычно не вызывает затруднений. В зависимости от этиологии заболевания диагностику осуществляют травматологи (при наличии острой травмы) или гнойные хирурги (при инфицировании асептического содержимого сумки). План обследования включает следующие объективные методики и дополнительные исследования:
- Опрос, внешний осмотр. Врач собирает анамнез, выясняет наличие предшествующей травмы либо асептического воспаления, длительность заболевания и динамику развития симптомов. Производит пальпацию пораженного участка, уточняет границы воспалительного очага и зоны флюктуации.
- Лабораторные анализы. О наличии гнойно-септического процесса свидетельствует повышение СОЭ, увеличение количества лейкоцитов со сдвигом формулы влево в ОАК. В БАК выявляются маркеры воспаления (антистрептолизин-О, С-реактивный белок). В ходе микробиологического исследования жидкости из полости бурсы обнаруживаются возбудители, определяется чувствительность высеянной микрофлоры к антибиотикам.
- Рентгенография. Стандартное рентгенологическое исследование назначается для оценки состояния близлежащих суставов и костных структур. При хронической форме дополнительно выполняется фистулография для уточнения расположения свищевого хода.
Дифференциальную диагностику проводят с другими процессами, вызванными гноеродной микрофлорой: гнойным артритом, остеомиелитом, абсцессом и флегмоной конечности. В пользу гнойного бурсита свидетельствует характерный анамнез и типичное расположение очага, соответствующее локализации бурсы, в сочетании с четкими границами зоны воспаления. В процессе обследования исключают наличие осложнений (гнойных затеков, контактного остеомиелита).
Лечение гнойного бурсита
После выявления острой формы заболевания пациента в экстренном порядке госпитализируют в отделение гнойной хирургии или травматологии. При хронической патологии рекомендуется плановая госпитализация. Основной метод лечения – оперативный. Производится вскрытие гнойного бурсита и его дренирование на фоне антибиотикотерапии. Вначале применяют антибиотики широкого спектра действия, после проведения микробиологического исследования осуществляют коррекцию медикаментозной терапии с учетом чувствительности возбудителя. План хирургических мероприятий обязательно включает в себя иссечение синовиальной сумки для предупреждения хронизации процесса или устранения источника хронического воспаления.
Вид вмешательства определяется локализацией нагноившейся сумки. При локтевом и препателлярном гнойном бурсите гнойник вскрывают продольными разрезами по боковым поверхностям бурсы, избегая повреждения более толстых кожных покровов над ее центром. При околовертельном бурсите используют доступ кзади от большого вертела. В последующем при всех перечисленных видах бурсита показано открытое ведение раны для обеспечения оттока содержимого, выявления и дополнительного иссечения оставшихся участков бурсы. При воспалении в зоне плюснефалангового сустава сумку удаляют без вскрытия, рану ушивают и дренируют.
Прогноз и профилактика
При своевременном обращении за медицинской помощью, адекватном оперативном лечении прогноз благоприятный, наступает полное выздоровление. При отказе от лечения или недостаточном дренировании бурсы возможно развитие гнойно-септических осложнений, представляющих угрозу для жизни больного. Профилактические меры включают в себя предупреждение бытового и производственного травматизма, обеспечение условий профессиональной деятельности, снижающих вероятность хронической травматизации синовиальных сумок и возникновения асептического бурсита. Существенную роль играют мероприятия по поддержанию иммунитета: отказ от вредных привычек, полноценное питание, соблюдение режима труда и отдыха, лечение соматических и инфекционных заболеваний.
Читайте также:
