Психика при абсцессе мозга. Очаговые симптомы абсцесса мозга
Добавил пользователь Morpheus Обновлено: 31.01.2026
Лучевое исследование при абсцессе мозга. Течение отогенных абсцесов мозга
Значение рентгенологического исследования при абсцессах мозга до операции невелико. Денкер и Калер (Kahler) наблюдали затемнение, вызванное петрификацией содержимого абсцесса и его капсулы. Н. Н. Бурденко, А. Н. Бакулев, Шуберт и Неус (Neuss) иногда видели на рентгенограммах таких больных просветления, обязанные газообразовательной деятельности анаэробов.
Ценные данные можно получить при рентгенографии после хирургического обнажения твердой мозговой оболочки и удачной пункции абсцесса. Вводя в его полость контрастные вещества, можно значительно точнее определить размер гнойника, его форму, наличие бухт и т. д. Чаще всего для этой цели вводят йодистые препараты — йодицин, йодолипол. А. Н. Бакулев и Пикэ заполняли полость абсцесса воздухом.
Течение абсцессов мозга претерпело в настоящее время значительные изменения: подразделение на четыре стадии стало еще менее четким, чем раньше, границы между ними определяются значительно труднее, а непосредственный переход скрытой стадии в терминальную участился. Продолжительность заболевания в летальных случаях, особенно при абсцессах височной доли, в настоящее время значительно удлинилась в результате того, что сопутствующие воспалительные изменения довольно легко подавляются, несмотря на неизлеченность основного очага нагноения.

Из 21 больного, скончавшегося от абсцессов височной доли мозга, 6 человек находились в клинике от 3 до 4,5 месяцев и 5 человек от 1,5 до 3 месяцев (М. И. Вольфкович).
Затяжное течение бывает теперь нередко даже у больных с множественными абсцессами мозга. Продолжительность болезни 3 больных, наблюдавшихся А. В. Соболевым и А. И. Дейтером, равнялась, 32, 58 и 88 дням. Среди 12 больных с множественными абсцессами 6 находились под наблюдением от 22 до 35 дней (Ю. А. Папшицкий).
Множественность и непостоянство симптоматики, а также отсутствие, специфичности отдельных клинических проявлений могут сделать диагноз абсцессов мозга иногда довольно трудным. Симптоматология их зависит не только от непосредственного влияния самого гнойника; она вызывается нередко другими одновременно существующими внутричерепными осложнениями или перифокальными энцефалитами.
Легче всего поставить правильный диагноз в тех случаях, когда очаговая симптоматика сочетается с некоторыми из общемозговых проявлений, характерных преимущественно для абсцессов мозга (брадикардия, застойный сосок), при слабой выраженности менингеального синдрома и общих расстройств (повышение температуры) и отсутствии грубых изменений в крови и ликворе. Нарушение такого сочетания синдромов делает диагноз менее надежный.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Психика при абсцессе мозга. Очаговые симптомы абсцесса мозга
Определение локализации абсцесса мозга. Топическая диагностика отогенного абсцесса мозга
Нередко диагноз абсцесса мозга приходится ставить во время операции или в послеоперационном периоде. Однократная люмбальная пункция сравнительно редко дает возможность поставить точный диагноз. Чаще диагноз уточняется лишь при сопоставлении данных повторных пукций с результатами динамического наблюдения за больными. При лечении антибиотиками стабилизация изменении ликвора при одновременной стойкости ряда клинических симптомов, даже слабо выраженных, говорит чаще всего о наличии абсцесса мозга.
Особое значение для диагноза имеет пробная пункция мозга. Прием этот малосовершенен и не безопасен. Иногда лишь многократные пробные проколы обнаруживают гнойник.
Установление положения абсцесса мозга в одной из черепных ямок при ясной очаговой симптоматике обычно нетрудно. Значительно более сложным становится оно при наличии только общемозговых проявлений.
В этих случаях чаще приходится руководствоваться направлением разрушения кости или локализацией промежуточных этапов нагноения. Так, при тромбозе синуса или при гнойном лабиринтите абсцесс следует искать в мозжечке. При продвижении инфекции по пути мелких сосудов такая ориентировка отсутствует. Необходимо также помнить, что обнаружение наружного пахименингита в одной из черепномозговых ямок еще не исключает полностью локализации абсцесса мозга в другой ямке (Л. И. Цукерберг, В. О. Калина).
Поэтому в случае отсутствия явных симптомов очагового характера приходится нередко открывать обе черепные ямки и пунктировать мозг в каждой из них. Все это делает пробный прокол очень несовершенным способом определения абсцесса мозга, с которым приходится мириться лишь потому, что без него окончательный диагноз и последующее лечение остаются невозможными. Если при первом проколе гноя не получено, то обычно делают еще 2—3 прокола, меняя направление иглы.
При отрицательных данных в последующие дни пункции нередко приходится повторять.
Труднее всего топическая диагностика атипично расположенных абсцессов (контралатеральные, в затылочной, лобной, теменной долях, варолие-вом мосту и т. д.) в связи с их редкостью и неясностью симптоматики. Даже правильно поставив диагноз, локализацию таких гнойников установить удается сравнительно редко.
Определение множественных гнойников затрудняется пестротой очаговой симптоматики и почти обязательным сочетанием их с менингитом. Правильная диагностика до первого хирургического вмешательства почти невозможна. Дальнейшее наблюдение иногда заставляет заподозрить наличие дополнительных гнойников, но редко помогает найти их.
Ю.А. Папшицкий, наблюдавший 12 таких больных, описывает клиническую картину их таким образом. После вскрытия одного абсцесса наступает улучшение состояния больного, сменяющееся вскоре новым ухудшением и рецидивом симптомов абсцесса. Пролапсы мозга чаще осложняют множественные абсцессы, чем одиночные. После вскрытия одного гнойника пролапс сокращается, но затем вновь начинает увеличиваться.
Такое течение может, однако, наблюдаться и при недостаточном опорожнении одиночного абсцесса или увеличении окружающей его зоны перифокального воспаления.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Абсцесс головного мозга ( Церебральный абсцесс )
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения - стереотаксической пункции абсцесса.
МКБ-10
Общие сведения
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причины
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae.
При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными. Болезнь провоцируется следующими патологическими состояниями:
- Воспалительные процессы в легких. Чаще всего причиной образования гематогенных абсцессов головного мозга являются бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). Бактериальным эмболом становится фрагмент инфицированного тромба, который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
- Черепно-мозговая травма. В случае открытой проникающей ЧМТ абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
- ЛОР-патологии. При гнойно-воспалительных процессах в придаточных пазухах носа (синуситы), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
- Послеоперационные осложнения. Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
- Другие заболевания. Незначительную роль в патогенезе гематогенных абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
Патогенез
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
Симптомы абсцесса головного мозга
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга.
В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Диагностика
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре.
На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
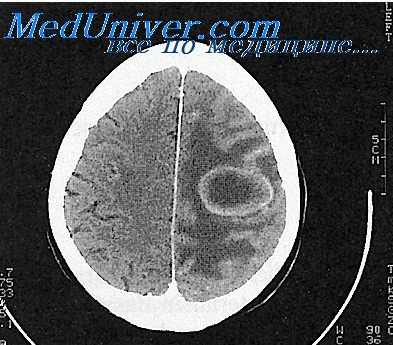
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза.
На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение абсцесса головного мозга
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Медикаментозное лечение
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. Рекомендуемые программы лечения:
- При абсцессе головного мозга без ЧМТ или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
- Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. После исчезновения абсцесса (по данным нейровиуализационных исследований) применяют флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей.
- У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение больных должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Хирургическое лечение
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
Прогноз при абсцессе головного мозга
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу.
Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
1. Абсцессы головного мозга: диагностика и лечение/ Ырысов К.Б., Арстанбеков Н.А., Мамашарипов К.М.// Наука и новые технологии - 2011 - № 6
2. Современная терапия абсцесса головного мозга/ Амчеславский В.Г. , Шиманский В.Н. , Шатворян Б.Р. // РМЖ (Русский медицинский журнал) - 2000 - №13
3. Диагностика абсцессов головного мозга/Султанов Б.М., Ырысов К.Б., Мамашарипов К.М.// Вестник КГМА им. И.К. Ахунбаева. - 2012 - № 1
Отогенные внутричерепные осложнения
Отогенные внутричерепные осложнения – это совокупное название всех поражений внутричерепных структур, которые возникают на фоне заболеваний среднего или внутреннего уха. Клиническая картина включает синдром системной интоксикации, общую мозговую симптоматику и очаговые проявления поражений коры головного мозга. Диагностика основывается на анамнезе заболевания, физикальном обследовании, результатах спинномозговой пункции, лабораторных тестов, эхоэнцефалографии, КТ и МРТ. Лечение состоит из оперативной санации первичного и метастатического очага инфекции, массивной антибактериальной и симптоматической медикаментозной терапии.
Отогенные внутричерепные осложнения (ОВО) в современной практике встречаются относительно редко. Согласно статистическим данным, они обнаруживаются у 2-8% от общего количества пациентов с патологиями уха. Подавляющее большинство больных — люди пожилого возраста, среди этой возрастной группы интракраниальные осложнения диагностируются в 3,5-4 раза чаще. Наиболее распространенная форма внутричерепных осложнений – гнойный менингоэнцефалит, составляющий до 75% от всех случаев. Реже наблюдаются абсцессы головного мозга и мозжечка (от 10 до 13%), экстрадуральный абсцесс (до 7%), тромбоз сигмовидного синуса (до 5%). Более чем у 1/3 пациентов одновременно развивается несколько внутричерепных поражений.
Отогенные интракраниальные поражения возникают при острых или хронических гнойно-септических заболеваниях уха, в основном – барабанной полости и ее структур. Наиболее часто причиной их развития становятся хронический и острый средний отит, мезотимпанит, эпитимпанит, гнойный лабиринтит. В качестве патогенной микрофлоры выступают комбинации бактерий, среди которых преобладают кокки: стафилококки, стрептококки, несколько реже – пневмококки, диплококки. В некоторых случаях удается выделить синегнойную палочку, протея. Способствовать распространению инфекции за пределы полостей внутреннего или среднего уха могут:
- Снижение реактивности и резистентности организма. Быстрое проникновение микроорганизмов в полость черепа может быть обусловлено отсутствием адекватного иммунного ответа. Иммунодефицит наблюдается при злокачественных опухолях, длительном приеме цитостатиков, сахарном диабете и других системных заболеваниях, СПИДе, генетических аномалиях.
- Неправильное лечение первичных патологий. Длительное течение заболеваний приводит к гнойному расплавлению костных стенок полостей уха и проникновению патогенной флоры внутрь черепно-мозговой коробки. Это возможно как при полном отсутствии соответствующей терапии, так и при назначении неэффективных антибиотиков.
- Особенности строения височной кости. Вероятность инфекционного процесса увеличивается при врожденных аномалиях развития региональных костных структур: дегисценции стенок среднего уха, большом количестве складок или карманов пещеры, каналах сосудисто-нервных анастомозов, открытой каменисто-чешуйчатой щели у младенцев. Также сюда можно отнести ранее перенесенные оперативные вмешательства, тяжелые травмы.
В основе патогенеза лежит проникновение инфекционных агентов и гнойного экссудата в интракраниальную полость одним из четырех путей: контактным, преформированным, лабиринтогенным или гематогенным. В первом случае поражения внутричерепных структур являются результатом разрушения костных стенок кариозным процессом, что встречается при эпитимпаните, фронтите. Распространение инфекции может происходить в следующих направлениях: в среднюю черепную ямку из крыши барабанной полости, в сигмовидный синус или мозжечок из сосцевидного отростка, в заднюю черепную ямку по водопроводам преддверия и улитки, из внутреннего уха к передней ямке и пещеристой пазухе через переднюю стенку среднего уха.
Преформированный путь инфицирования представляет собой проникновение инфекции по периваскулярным и периневральным путям. Лабиринтогенный вариант актуален только для лабиринтитов, заключается в воспалительном поражении водопровода улитки и внутреннего слухового прохода с переходом на подпаутинное пространство задней части черепной полости. Гематогенный и лимфогенный пути наблюдаются при генерализации заболевания, реже – при гнойном расплавлении стенок региональных вен, артерий. Важную роль играет угнетение фагоцитоза, снижение бактерицидной̆ активности сыворотки крови и лизоцима, повышение концентрации b-лизинов, функциональное состояние гематоэнцефалического барьера.
Классификация
Несмотря на практически идентичную этиологию, из-за отличающихся путей распространения инфекции при заболеваниях полостей уха могут развиваться поражения различных интракраниальных структур. Возможны случаи перехода одной формы в другую и комбинации нескольких вариантов. В настоящее время принято выделять следующие формы отогенных внутричерепных осложнений:
- Экстрадуральный абсцесс – скопление гнойных масс между твердой мозговой оболочкой и внутренней поверхностью костей черепа. Типичная локализация – средняя и задняя черепная ямка. Является осложнением патологических процессов в барабанной полости, эпитимпанита.
- Субдуральный абсцесс – поражение, характеризующееся накоплением гноя между твердой и паутинной мозговой оболочкой. Обычно возникает в области средней или задней черепной ямки на фоне холестеатомного среднего отита или лабиринтита соответственно.
- Разлитой гнойный менингит (лептоменингит) – воспаление мягкой и арахноидальной оболочки головного мозга, сопровождающееся выделением гнойного экссудата и внутричерепной гипертензией. Преимущественная локализация – основание головного мозга.
- Абсцесс головного мозга, мозжечка – патологические полости, ограниченные пиогенной мембраной и заполненные гнойными массами. Типичное расположение при отогенном происхождении – височная доля, мозжечок.
- Тромбоз венозных синусов – образование инфицированного тромба, закупоривающего просвет сигмовидного или другого синуса мозговой оболочки. Развивается при тяжелых гнойных средних отитах.
- Отогенный сепсис – вторичное осложнение, сопровождающееся проникновением в системный кровоток гноеродной микрофлоры и продуктов ее жизнедеятельности из первичного очага. Возникает на фоне уже сформированного синус-тромбоза, абсцессов или лептоменингита.
Симптомы
Клиническая картина всех форм ОВО представлена интоксикационным синдромом, общемозговой и очаговой симптоматикой. Исключение составляют абсцессы мозжечка и головного мозга, которые довольно часто протекают бессимптомно. Поражения интракраниальных структур развиваются при уже имеющихся заболеваниях органа слуха, из-за чего их начало «смазано». Зачастую на их возникновение указывает отсутствие позитивной динамики и ухудшение общего состояния на фоне проводимого лечения. При формировании внутричерепных поражений отмечается дальнейшее усугубление синдрома интоксикации, проявляющееся повышением температуры тела до 39,5-41,0 °С, ярко выраженной общей слабостью и недомоганием, утратой аппетита, бессонницей.
Общемозговая симптоматика появляется позже, поскольку она обусловлена повышением внутричерепного давления и отеком тканей ЦНС. Ее ранним проявлением становится сильная диффузная острая или тупая головная боль давящего, распирающего или пульсирующего характера. На высоте боли и в утреннее время возникает тошнота и рвота, не проносящая облегчения. В последующем может формироваться нарушение сознания в виде сомноленции – заторможенности, патологической сонливости, потери ориентации в пространстве и времени, апатии. Реже отмечается бред, слуховые и зрительные галлюцинации. В тяжелых случаях наблюдается судорожный синдром, сопор, кома.
Очаговая симптоматика зависит от локализации инфекционного процесса в коре головного мозга. При поражении лобной доли определяется шаткость ходьбы, монопарез или гемипарез, моторная афазия, аносмия, реже – эпилептиформные приступы. При нарушениях в теменной области теряется тактильная чувствительность и кинестезия, возникает дислексия, дисграфия, дискалькулия, географическая агнозия. Дисфункция височной доли характеризуется шумом в ушах, слуховыми галлюцинациями, сенсорной афазией, амнезией, сложными парциальными припадками. Наличие очага в затылочной области коры сопровождается нарушением зрения, зрительной агнозией, макропсией или микропсией, визуальными галлюцинациями. Абсцессы мозжечка приводят к атаксии, спонтанному нистагму, невозможности координировать мелкие движения пальцев рук и дисдиадохокинезии.
Из-за большого количества проявлений и частой «стертости» симптоматики постановка диагноза затруднительна. На первый план выходят дополнительные методы исследования, помогающие оценить состояние внутричерепных структур, а анамнестические данные и физикальный осмотр играют вспомогательную роль. При опросе больного или его родственников отоларинголог уточняет ранее установленный диагноз, динамику развития заболевания, наличие сопутствующих патологий. Используются результаты следующих исследований:
- Общий осмотр. Определяются позитивные менингеальные симптомы, артериальная гипертензия или гипотензия, тахикардия, снижение или повышение сухожильных рефлексов, очаговая неврологическая симптоматика, отоскопические изменения, пирамидные симптомы.
- Общий анализ крови. Развитие ОВО характеризуется нарастанием лейкоцитоза, выраженным смещением лейкоцитарной формулы в сторону палочкоядерных и юных нейтрофилов, повышением СОЭ. При сепсисе назначается посев крови на стерильность.
- Люмбальная пункция. Метод информативен при менингитах, энцефалитах. При спинномозговой пункции ликвор несколько мутный, вытекает под высоким давлением. В его составе лейкоциты преобладают над лимфоцитами, обнаруживается низкий уровень глюкозы и высокий уровень белка, цитоз превышает 1000 на 1мм 3 .
- Эхоэнцефалография. Позволяет выявить внутричерепные объемные процессы. На их наличие указывает смещение срединного эха (М-Эхо) до 1,5-3 мм. При абсцессах мозжечка метод может оказаться неинформативным.
- КТ или МРТ головного мозга. Исследования дают возможность четко визуализировать локализацию абсцессов или очагового энцефалита, определить их размеры, выявить перифокальный отек, дислокацию и деформацию желудочков мозга. Контрастные методики показаны при подозрении на тромбоз кавернозного или сигмовидного синуса.
Лечение отогенных внутричерепных осложнений
Лечение больных с ОВО проводится в условиях специализированного отоларингологического отделения или блока реанимации и интенсивной терапии. Комплекс терапевтических мероприятий включает санацию первичного очага инфекции, дезинтоксикацию, устранение септических осложнений, массивную медикаментозную поддержку. Применяются следующие методики:
- Оперативное вмешательство. Объем операции напрямую зависит от первичного заболевания, характеристик метастатических поражений. Как правило, абсцессы ЦНС санируются и дренируются через трепанационное отверстие. Реже выполняют открытые операции с вскрытием полости и полным удалением образования вместе с капсулой.
- Антибактериальная терапия. Представлена комбинациями антибиотиков широкого спектра действия в субмаксимальных или максимальных дозах. Препараты вводятся одновременно внутривенно и внутримышечно, что позволяет быстро достичь терапевтической дозы в спинномозговой жидкости. При тяжелом течении возможны инъекции медикаментов непосредственно в спинальный канал.
- Патогенетические и симптоматические средства. В обязательном порядке проводится дезинтоксикационная и дегидратационная инфузионная терапия плазмозаменителями, растворами глюкозы. Для предотвращения отека головного мозга показано введение глюкокортикостероидов, кокарбоксилазы. Купирование судорог осуществляется при помощи седуксена. При синус-тромбозах в схему лечения включают прямые антикоагулянты и фибринолитики.
Прогноз и профилактика
Прогноз в большинстве случаев тяжелый. При раннем выявлении внутричерепных поражений исход заболевания чаще благоприятный. В сложных ситуациях, при сочетании двух и более форм ОВО показатель летальности даже при условии полноценного лечения составляет от 5 до 25%. Профилактические мероприятия подразумевают своевременную адекватную терапию заболеваний среднего и внутреннего уха, точное соблюдение рекомендаций лечащего отоларинголога, коррекцию сопутствующих иммунодефицитных состояний, эндокринных нарушений, врожденных и приобретенных аномалий развития височной кости.
1. Внутричерепные гнойно-воспалительные осложнения отогенной этиологии/ Кривопалов А. А., Янов Ю. К., Щербук А. Ю., Щербук Ю.А., Рубин А. Н.// Вестник хирургии имени И.И. Грекова. – 2017.
2. Отогенные и риногенные внутричерепные осложнения. Статистика и анализ, проведенные за 50 лет/ Трусов Д.В., Бычкова М.В.// Вестник Тамбовского университета. Серия: Естественные и технические науки. – 2017.
3. Предикторы неблагоприятного исхода лечения больных с гнойно-воспалительными отогенными и риносинусогенными внутричерепными осложнениями/ Кривопалов А.А. и др.// Вестник хирургии имени И.И. Грекова. – 2017.
4. Клинические особенности отогенных внутричерепных осложнений на современном этапе/ Янов Ю.К.// Ветник оториноларингологии. – 2015 - №5.
Нередки при абсцессах мозга изменения в психической сфере. В ряде случаев больные в начале заболевания апатичны, сонливы, заторможены. Нередко состояние это постепенно нарастает. Больной понемногу как бы выключается из жизни, хотя, судя по некоторым косвенным признакам, сознание его полностью не угасает. Такая картина чаще всего наблюдается у больных с преобладанием явлений энцефалита.
Наоборот, поведение больного с преобладанием менингеальных явлений агрессивно: он возбужден, враждебно настроен ко всему окружающему. В отдельных случаях нарушения психики столь незначительны, что ускользают от наблюдения. Это встречается при редких для отогенного абсцесса лобных или лобно-височных локализациях. При внимательном наблюдении за такими больными можно заметить иногда лишь незначительную эйфоричность, иногда чрезмерную болтливость, порой некоторые признаки неадекватности поведения.
Например, жалуясь на нестерпимую головную боль, он в то же время улыбается. Наконец, в редких случаях могут развиться и нарушения психики: галлюцинации зрительные, слуховые и обонятельные (В. О. Калина, Пикэ, Гейне).
Частым спутником отогенных абсцессов мозга является менингеальный синдром. Причину его нельзя считать точно установленной в тех случаях, когда отсутствует явный гнойный лентоменингит. Она может лежать в раздражении корешков спинного мозга и вегетативных аппаратов мозговых оболочек или в повышении внутричерепного давления. Наконец, появление регидиости затылочных мышц может возникать и при сдавлении ствола мозга. Менингеальный синдром при абсцессах мозга иногда трудно отличим от истинного менингита.
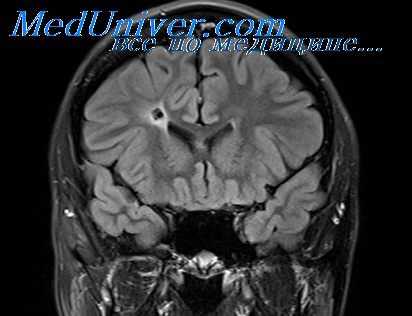
Очаговые симптомы возникают в результате либо прямого повреждения гноем части вещества мозга, либо ее сдавления нарастающим коллатеральным отеком и увеличившимся в объеме соседним участком мозга. К ним отчасти можно отнести и поражения черепномозговых нервов. В силу множественности причин симптомы эти не всегда могут обеспечить абсолютную точность топического диагноза, хотя в большинстве случаев местоположение абсцесса все же определяет особенности очагового симптома.
Выраженность последнего иногда столь незначительна, что выявление его может оказаться затруднительным, особенно если он маскируется общемозговыми симптомами. Соответственно излюбленным локализациям отогенные абсцессы чаще всего дают симптоматику поражения височной доли или мозжечка.
Наиболее характерным проявлением абсцесса левой височной доли, мозга является расстройство речи, протекающее чаще по типу амнестической афазии. Интенсивность речевых нарушений может быть различной. В выраженных случаях при понимании сущности вопроса словесная память поражается настолько, что общение с больным делается почти невозможным. На все вопросы он отвечает одним или немногими сохранившимися в его словарном запасе словами.
Такие больные пытаются заменить забытое ими название предмета описанием его внешнего вида или функционального назначения. При показе куска хлеба, мяса, ложки, вилки и т. д. они нередко говорят «есть», «кушать»; воду, стакан, чашку определяют словом «пить». Иногда забытое слово подменяется другим, близким по смысловому содержанию. Нередко возникают и явления парафазии, при которых произношение слова искажается порой до неузнаваемости; иногда же сохраняет отдаленное сходство с забытым. При таких речевых выпадениях подсказывание первой буквы или слога помогает редко.
Правильное повторение забытого слова или фразы также наблюдается нечасто. Наряду с грубыми расстройствами встречается и столь хорошо сохранившийся словарный фонд, что при спонтанной речи дефект оказывается трудно уловимым, и то лишь после длительного исследования.
Читайте также:
- Лабораторная диагностика идиопатической тромбоцитопенической пурпуры - анализы
- Псевдомембранозный колит - инфекция Clostridium difficile: диагностика, лечение, профилактика
- Остеома глазницы: признаки, гистология, лечение, прогноз
- Орнитоз: причины, симптомы и лечение
- Лечение псориаза - применяемые препараты
