Радиотелеметрия. Кардиотокографы.
Добавил пользователь Владимир З. Обновлено: 29.01.2026
В лекарство, а Холтеровское мониторирование (часто просто Холтер) является разновидностью амбулаторного электрокардиография устройство, портативное устройство для сердечный мониторинг (в мониторинг из электрическая активность сердечно-сосудистой системы ) от 24 до 72 часов (часто по две недели за раз).
Чаще всего Холтер используется для мониторинга ЭКГ. сердце активность (электрокардиография или ЭКГ). Его расширенный период записи иногда полезен для наблюдения за случайными сердечными аритмии которые было бы трудно идентифицировать за более короткий период. Для пациентов с более преходящими симптомами можно использовать монитор сердечных приступов, который можно носить в течение месяца или более. [1]
Монитор Холтера был разработан физиками-экспериментаторами в исследовательской лаборатории Холтера на острове Хелена Монтана. Норман Дж. Холтер и Билл Гласскок, [2] [3] кто начал работать на радио телеметрия в 1949 г. По предложению кардиолога Пол Дадли Уайт в начале 1950-х они перенаправили свои усилия на разработку портативного устройства для сердечного мониторинга. [4] Монитор Холтера был выпущен в серийное производство в 1962 году. [4]
При использовании для исследования сердца, как и при стандартной электрокардиографии, монитор Холтера записывает электрические сигналы от сердца через серию электроды прикреплен к груди. Электроды накладываются на кости, чтобы минимизировать артефакты от мышечной активности. Количество и положение электродов зависит от модели, но в большинстве холтеровских мониторов используется от трех до восьми. Эти электроды подключаются к небольшому устройству, которое прикрепляется к ремню пациента или вешается на шею, что позволяет вести журнал электрической активности сердца в течение всего периода записи. Система Холтера с 12 отведениями также доступна при точном ЭКГ Информация о сигнале требуется для анализа точной природы и происхождения сигнала ритма. [5]
Содержание
Хранилище данных
Используемые старые устройства катушечные ленты или стандартный C90 или C120 аудиокассета и работал со скоростью 1,7 мм / с или 2 мм / с для записи данных. После того, как запись была сделана, ее можно было воспроизвести и проанализировать со скоростью 60x, поэтому 24 часа записи можно было проанализировать за 24 минуты. Более современные агрегаты записывают EDF-файл на цифровой флэш-память устройств. Данные загружаются в компьютер, который затем автоматически анализирует ввод, подсчитывает комплексы ЭКГ, вычисляет сводную статистику, такую как средняя частота сердечных сокращений, минимальная и максимальная частота сердечных сокращений, и находит в записи области-кандидаты, достойные дальнейшего изучения техническим специалистом.
Составные части
Каждая система Холтера состоит из двух основных частей - аппаратного обеспечения (называемого монитором или регистратором) для записи сигнала и программного обеспечения для просмотра и анализа записи. Регистраторы Advanced Holter могут отображать сигнал, что очень полезно для проверки качества сигнала. Очень часто на передней панели также имеется «кнопка пациента», позволяющая пациенту нажимать ее в определенных случаях, таких как болезнь, укладывание в постель, прием таблеток и т. Д .; Затем в протокол будет помещена специальная отметка, чтобы врачи или техники могли быстро определить эти области при анализе сигнала.
Рекордер
Размер регистратора различается в зависимости от производителя устройства. Средние размеры современных холтеровских мониторов составляют около 110x70x30 мм, но некоторые из них составляют всего 61x46x20 мм и весят 99 г. [6] Большинство устройств работают с двумя Батарейки типа АА. В случае разрядки батарей некоторые холтеры позволяют их замену даже во время мониторинга.
Большинство холтеров отслеживают ЭКГ только по двум или трем каналам (Примечание: в зависимости от производителя используются разные количества отведений и системы отведений). Сегодняшняя тенденция - минимизировать количество отведений для обеспечения комфорта пациента во время записи. Хотя двух / трехканальная запись использовалась в течение длительного времени в истории холтеровского мониторинга, как упоминалось выше, недавно появились 12-канальные холтеры. В этих системах используется классическая система отведений Мейсона-Ликара, т.е.производится сигнал в том же формате, что и во время обычной ЭКГ покоя и / или стресс тест измерение. Эти Холтеры могут иногда предоставлять информацию, аналогичную информации ЭКГ стресс-тест обследование. Они также подходят для анализа пациентов после инфаркт миокарда. Записи с этих мониторов с 12 отведениями имеют значительно более низкое разрешение, чем записи стандартной ЭКГ с 12 отведениями, и в некоторых случаях было показано, что они дают неверное представление сегмента ST, даже несмотря на то, что некоторые устройства позволяют устанавливать частоту дискретизации до 1000 Гц для специальные экзамены, такие как выявление «позднего потенциала».
Еще одним нововведением является включение трехосного датчика движения, который регистрирует физическую активность пациента и при осмотре и обработке программного обеспечения извлекает три состояния движения: сон, стояние или ходьба. Некоторые современные устройства также имеют возможность записывать голосовые записи дневника пациента, которые позже может прослушать врач. Эти данные помогают кардиологу лучше идентифицировать события, связанные с деятельностью пациента и его дневником.
Программное обеспечение для анализа
Когда запись сигнала ЭКГ закончена (обычно через 24 или 48 часов), врач должен выполнить анализ сигнала. Поскольку просмотр такого длинного сигнала может занять очень много времени, в программном обеспечении каждого устройства Холтера имеется интегрированный процесс автоматического анализа, который автоматически определяет различные виды сердечных сокращений, ритмов и т. Д. Однако успех автоматического анализа весьма высок. очень тесно связан с качеством сигнала. Само качество во многом зависит от крепления электродов к телу пациента. Если они не прикреплены должным образом, электромагнитные помехи могут повлиять на сигнал ЭКГ, что приведет к очень шумной записи. Если пациент движется быстро, искажение будет еще больше. Такую запись тогда очень трудно обработать. Помимо крепления и качества электродов, на качество сигнала влияют и другие факторы, такие как мышечный тремор, частота дискретизации и разрешение оцифрованного сигнала (высококачественные устройства предлагают более высокую частоту дискретизации).
Автоматический анализ обычно предоставляет врачу информацию о морфологии сердечных сокращений, измерении интервала сердечных сокращений, вариабельности сердечного ритма, обзоре ритмов и дневнике пациента (моменты, когда пациент нажимал кнопку пациента). Передовые системы также выполняют спектральный анализ, оценку ишемической нагрузки, график активности пациента или анализ сегмента PQ. Еще одно требование - способность кардиостимулятор обнаружение и анализ импульсов. Такая способность может быть полезна, когда врач желает проверить правильность основной функции кардиостимулятора.
История
Монитор сердечных событий используется более двадцати лет. Сначала эти устройства не были портативными, и их приходилось использовать только в больничных зданиях. Достижения привели к тому, что эти устройства стали меньше, но по-прежнему использовались только в больницах от двадцати четырех до сорока восьми часов. Вскоре были разработаны портативные мониторы, весившие сначала тридцать фунтов, затем 10 фунтов и 1 фунт. Современные устройства намного легче носить, они весят всего лишь долю фунта.
Для объективной оценки сократительной деятельности матки во время беременности, определения начала родов, выявления аномалий родовой деятельности в процессе родового акта и оценки эффективности их лечения, записи сократительной активности матки в последовом и раннем послеродовом периодах предложено большое число методов их регистрации, которые условно можно разделить на наружную и внутреннюю гистерографию (токографию).
Наружная гистерография. Впервые наружную гистерографию с помощью капсулы Марея, фиксируемой к передней брюшной стенке, применил М. Schaffer в 1896 г. В дальнейшем пневматические датчики использовали СМ. Беккер (1938), И.И. Яковлев (1961), М.Я. Мартыншин (1961), но данный метод ввиду его технического несовершенства был оставлен. Затем начали использовать более совершенные электромеханические [Rech A., 1934], индукционные [Suda В., 1957; С. Smyth, 1957], фотометрические [Вишневский А.А. 1962] датчики.
Наиболее совершенными оказались тензометрические датчики [Шминке Г.А., 1969; Персианинов Л.С. и др., 1969; Хасин А.З., Кондратьев ГЛ., 1969; Reynolds S.R. et al, 1954; OkatomiT., 1970 и др.].
Все современные кардиотокографы оснащены чувствительными тензометрическими датчиками.
Широкое распространение у нас получила многоканальная наружная гистерография, позволяющая иметь информацию о сократительной деятельности матки в разных ее отделах как в норме, так и при патологии. Метод простой, неинва-зивный и дает возможность судить о месте и начале возникновения волны сокращения, направлении и скорости ее распространения, координированности сокращений различных отделов матки, позволяет регистрировать длительность, величину, характер схваток и интервал между ними. Для оценки эффективности родовой деятельности А.З. Хасиным была предложена формула
где Е — эффективность родовой деятельности, Р - давление, определяемое по величине амплитуды волны соответственно калибровочному сигналу, г/см2; r - продолжительность схватки, с; t — время, равное 10 мин.
С помощью кроскорреляционной линии, которая проводится из точки начала волны сокращения в области дна матки справа вертикально вниз, можно определить разницу t (в секундах) во времени возникновения волны сокращения в других отделах матки по отношению к началу волны в области дна справа. Можно вычислить коррелятивную зависимость эффективности сокращений различных отделов матки от эффективности сокращения ее дна.
Недостатком наружной гистерографии является то, что на показания приборов влияют толщина подкожного жирового слоя, напряжение кожи, смещение матки и ротация ее при сокращениях, место прикрепления плаценты, ограниченность поведения роженицы, недостаточная информативность в последовом периоде.
Внутренняя гистерография (топография). При внутренней токографии (датчик находится в полости матки) регистрируют внутриматочное давление вне и во время схватки, которое косвенно, но достаточно точно позволяет судить об особенностях сократительной деятельности матки.
Первым внутриматочную токографию применил в 1871г. F. Schatz, который вводил в полость матки гуттаперчевый баллон диаметром 3 см и производил запись. В дальнейшем появилось множество исследований, направленных на усовершенствование внутренней гистерографии.
Для регистрации внутриматочного давления наибольшее распространение получило интраамниальное введение открытого катетера через канал шейки матки. Реже в полость матки для токографии вводили различного диаметра баллончики [Okatomi Т., 1970; Lindgren L, 1973, и др.]. Экстраамниалъиое размещение открытого катетера и баллончиков вследствие недостаточной точности и опасности метода в настоящее врем-практически не применяется.
Особого внимания заслуживают фундаментальные исследования R. Caldeyro-Barcia и соавт. (1950). которые для ис-следования сократительной деятельности матки трансабдоми-
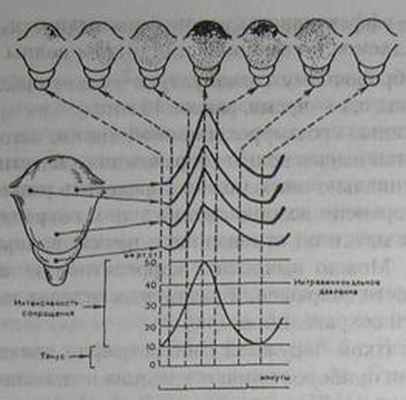
Рис. 4. Многоканальная внутренняя гистерография (схема) [Caldeyro-Barcia R., 1965].
нальным путем вводили открытый катетер в полость матки и микробаллончики емкостью 0,02 мл в миометрий различных отделов матки (дно, тело, нижний сегмент). Это позволило авторам подробно изучить появление и распространение волны сокращения, тонус матки, амплитуду и длительность схваток, интервал между схватками и др. Им удалось научно подтвердить понятия "тройной нисходящий градиент" и "доминанта дна матки" (рис. 4), выявить различные формы дискоордина-ции родовой деятельности, предложить метод оценки маточной активности в единицах Монтевидео. Ввиду опасности и нефизиологичности этот метод регистрации не получил распространения в практическом акушерстве, хотя научная его ценность огромна.
Все современные зарубежные кардиотокографы, кроме наружного датчика, имеют приспособления для регистрации внутриматочного давления.
Внутриматочное (амниотическое) давление является результатом сократительной деятельности различных отделов матки, и регистрация его величины дает возможность судить об активности органа в целом. Наличие хорошей координации между различными участками матки доказывается тем, что во время сокращений матки кривая записи амниотнческого давления имеет правильную синусоидную форму. Синхронное расслабление всех отделов матки в процессе нормальных родов приводит к плавному снижению амниотического давления до уровня нормального тонуса вне схватки.
При дискоординации родовой деятельности гистерогра-фическая кривая принимает неправильную форму во время нарастания давления или его снижения, или же на протяжении всех схваток. При слабости родовой деятельности схватки редкие, небольшой интенсивности и продолжительности.
Методы внутренней токографии выгодно отличаются от методов наружной гистерографии, так как с их помощью можно получить достоверные данные во время и вне схваток в определенных единицах измерения (мм рт. ст.), а также более точную характеристику длительности схваток во времени. Однако эти методы обладают некоторыми недостатками (вынужденное положение роженицы, опасность занесения инфекции и преждевременного вскрытия плодного пузыря).
Среди методов внутренней токографии весьма перспективным является радиотелеметрия.
Впервые метод радиотелеметрии для изучения сократительной деятельности матки был применен в 1960 г. C.W. Smyth и H.S. Wolff. В 1970 г. М. Neuman и соавт. сообщили об успешном применении радиотелеметрии для регистрации сократительной деятельности матки и сердцебиения плода. В нашей стране радиотелеметрию для изучения сократительной деятельности матки в 1966 г. начал исследовать С.Н. Давыдов, применяя для этого отечественную установку "Капсула".
За рубежом в настоящее время имеются раднотелеметрические установки, позволяющие одновременно регистрировать сократительную деятельность матки и сердечную деятельность плода. При этом сигналы улавливаются на расстоянии до 50 м.
Отсутствие непосредственной связи между радиопередатчиком и приемно-регистрирующим устройством обеспечивает максимально физиологические условия при исследовании, не ограничивает свободу передвижения и не ощущается роженицей. Вредного влияния на плод и мать не выявлено. К недостаткам метода следует отнести его инвазивность.
Для изучения сократительной деятельности матки в третьем периоде родов можно использовать кардиотокографы и радиотелеметрические установки для записи внутриплацен-тарного (внутриматочного) давления при введении иглы в сосуды пуповины. При регистрации внутриплацентарного давления можно судить о тонусе матки после рождения ребенка, об интенсивности схваток до и после отделения плаценты, о продолжительности схваток и интервалах между ними, определить момент отделения плаценты, предсказать возможность кровотечения и провести его профилактику.
Методы электрогистерографии и реографии не получили применения в родах.
На современном этапе развития акушерской науки наиболее информативными являются кардиотокографы ("Corometrics", "Hewlett Packard", "Sonicaid", "Toitu", "OTE Biomedica", BMT-9141), дающие возможность регистрировать сократительную деятельность матки методом наружной (или внутренней) гистерографии с помощью чувствительных тен-зометрических датчиков и осуществлять синхронную регистрацию сердечной деятельности плода с помощью наружных или влагалищных электродов, оснащенных допплеровскими регистраторами с аутокорреляцией.
Определенную трудность представляет количественная оценка данных кардиотокограмм. С этой целью в настоящее время в некоторых странах (Япония, США, Германия) уже разработаны программы компьютерной оценки интранатальной кардиотокографии (КТГ).
1. А. Методы регистрации сократительной деятельности матки:
Наружная гистерография (пневматические, гидравлические, механо- и фотоэлектрические приборы с датчиками механической активности).
Внутренняя гистерография (радиотелеметрия, баллонометрия с датчиками регистрации внутриматочного давления).
Электрогистерография (непрямая и прямая).
При этом оцениваются следующие показатели:
2. Интенсивность схваток - увеличивается по мере развития родов и в норме в I периоде колеблется от 30 до 50 мм.рт.ст., во II - она уменьшается, но учитывая присоединение сокращений поперечно-полосатой мускулатуры (потуги), достигает 90-100 мм.рт.ст. Сразу после рождения плода объем матки уменьшается и сила ее сокращений резко возрастает: внутриматочное давление повышается до 70-80 мм.рт.ст., интрамиометральное до 250-300, что способствует отделению последа.
3. Продолжительность схваток по мере прогрессирования родовой деятельности возрастает: в I периоде с 60 до 100 сек, во II - она равна 90 сек.
4. Интервал между схватками в процессе развития родового акта уменьшается от 10-15 мин в начале родов, до 60 сек в конце I периода, во II периоде - около 40 сек. В норме происходит 3-5 схваток за 10 мин.
5. Маточная активность - определяется на основании комплексной математической оценки длительности схваток, их интенсивности и частоты за определенный промежуток времени (обычно за 10 минут). Наибольшее распространение получила оценка в единицах Монтевидео (ЕМ). В норме активность матки по мере прогрессирования родов возрастает и колеблется в пределах 150-300 ЕМ.
Нормальное сокращение матки в родах идет по типу “тройного нисходящего градиента”, при этом волна распространяется сверху вниз с убывающей силой и продолжительностью.
При физиологических родах отмечается доминанта дна, что объясняется толщиной миометрия и скоплением сократительного белка актомиозина. Родовая деятельность наиболее эффективна при доминанте дна, меньше - при доминанте тела и неэффективна при доминанте нижнего сегмента.
Непрямая кардиография: после 32нед, электроды на переднюю брюшную стенку беременной с одновременной ЭКГ матери (диф-ка материнских комплексов). Прямая КГ: непосредственно с головки плода во время родов при открытии ШМ от 3см- определение ЧСС, характера ритма, величины и продолжительности желудочкового комплекса и его формы (N- 120-160 в мин).
Фонокардиограмма – микрофон на точку наилучшего прослушивания сердечных тонов. ФКГ+ЭКГ – расчет продолжительности фаз серд.цикла.
Эхография (УЗИ) – динамическое наблюдение плода; установление беременности и оценка развития ее в ранние сроки; оценка жизнедеятельности эмбриона (соr-тоны, двигательная активность); состояние плаценты (локализация, толщина, структура).
Биофизический профиль плода – оценка функционального состояния плода. Параметры: дыхательные движения плода, двигательная активность, тонус плода, объем околоплодных вод, степень зрелости плаценты. Критерии оценки: N – 12-8 бал; сомнительное состояние плода и возможность развития осложнений – 7-6; выраженная внутриутробная гипоксия и высокий риск развития осложнений.
Допплерометрия кровотока системы мать-плацента-плод – информативность, неинвазивность, безопасность на протяжении всей беременности. Качественный анализ кривых скоростей кр.тока (сиастолическое соотношение, пульсационный индекс, индекс резистенции) – оценка тяжести нарушений гемодинамики плода. Допплерэхокардиография - диагностика врожденных пороков с-ца. Цветное допплеркартирование – диагностика сосудист.патологии (ретроплацентарное кр.течение, сосудистые нарушения плаценты, обвитие пуповины, пороки с-ца) – ранняя диаг-ка акушерских осложнений с формированием плацентарной недостаточности.
УЗИ-определение кол-ва околоплодных вод: маловодие, многоводие по индексу амниотической жидкости. Амниоскопия – трансцервикальный осмотр нижнего полюса плодного пузыря (хр.гипоксия, перенашивание, изосерологическая несовместимость крови матери и ребенка.
Амниоцентез – получение околоплодных вод для Б/Х, гормонального, иммунологического, цитологического, и генетического исследований (состояние плода, степень его зрелости).
Министерство здравоохранения Украины
- Применить медикаментозные средства, способных изменять силу сокращений мышц матки.
3. Воспитательная цель: на конкретных примерах демонстрировать принципы врачебной этики и деонтологии. Способствовать формированию у студентов умение клинически фмыслить в процессе общения с больным, учитывать не только характер заболевания, но и индивидуальные особенности больного.
5. План и организационная структура практического занятия
5.1. Продолжительность занятия - 2 часа.
5.2. Этапы занятия (таблица)
- Организация занятия; определение учебной цели и мотивация;
- Контроль исходного уровня знаний, умений и навыков:
а) основные понятия о нормальной родовой деятельности;
б) методы оценки родовой деятельности
в) классификацию основных нарушений родовой деятельности;
г) фармакодинамика основных препаратов, применяемых в родах.
Формирование профессиональных умений и навыков:
а) курация женщин с аномалиями родовой деятельности, обследования их в полном объеме согласно схеме истории болезни, составления плана дополнительного обследования;
б) обсуждение и оценка результатов курации и конкретных вопросов клинических особенностей диагностики, дифференциальной диа ¬ гностики, дифренцийованого лечения, реабилитации, профилактики;
- Контроль и коррекция уровня профессиональных умений и навыков;
- Подведение общих итогов;
5.2.1. Подготовительный этап:
В начале занятия преподаватель знакомит студентов с основными задачами занятия, планом. Для контроля исходного уровня знаний врачей каждом из них предлагается решить типичный вопрос с постановкой диагноза - можно использовать ситуационные клинические задачи.
5.2.2. Основной этап:
Аномалии родовой деятельности - состояние, когда частота, длительность, ритм и сила схваток и потуг не обеспечивают динамического, в пределах физиологических параметров времени, приспособления родовых путей размерам плода, перемещение его и изгнание без нарушения биомеханизме родов и повышенного риска травмы роженицы и плода. Возможны расстройства каждого из показателей сократительной деятельности матки - продолжительности родов, интервала между схватками и потугами, тонуса и ритма, частоты и координации сокращений. Аномалии родовой деятельности встречаются у 10-15% родов.
Этиология аномалий родовой деятельности
Регуляция сократительной функции матки включает три основных компонента:
1) миогенная регуляция, базируется на особенностяхморфофункциональной структуры и кровоснабжения матки;
2) нейрогенная регуляция, основанная на четком взаимодействии периферической ицентральной нервной систем;
3) эндокринная регуляция, включающий взаимодействие функций эндокриннойсистемы женщины и фетоплацентарного комплекса.
Нарушение во взаимодействии одной из выше указанных звеньев приводит к развитию аномалий родовой деятельности.
Факторы, определяющие развитие аномалий родовой деятельности, можно разделить на 5 групп:
1) Факторы, связанные с патологией репродуктивной системы: искусственные аборты. Операции на матке, миомы матки, воспалительные процессы женских половых органов, аномалии развития половых органов, возраст роженицы, нейроэндокринные нарушения,
2) Акушерские факторы: преждевременное возрождения околоплодных вод, диспропорция между размерами головки плода и размерами родового канала, дистрофические и структурные изменения в матке , ригидность тканей шейки матки, "незрелая шейка матки", пере растяжения матки в связи с многоводием и многоплодие, аномалии расположения плаценты, тазовое перед лежания плода, поздние гестозы;
3) 3агальносоматични заболевания, инфекции, интоксикации, органические заболевания ЦНС, нейроэндокринные нарушения различного генеза, сосудистые дистонии, ожирения, диенцефалопатии, невротические состояния, анемии, сердечные пороки,
4) Факторы, обусловленные влиянием организма плода: крупный плод, гипотрофия плода, хромосомные аберрации , перенашивание беременности, имуноконфликтна беременность, фетоплацентарная недостаточность;
5) Ятрогенные факторы: необоснованное и несвоевременное применение пологостимулирующих средств, несвоевременная амниотомия, неадекватное обезболивание родов.
Классификация аномалий родовой деятельности
В настоящее время существует более 20 классификаций но все они в разных вариациях рассматривают четыре основные аномалии.
Клиническая классификация аномалий сократительной деятельности матки (Чернуха Е.А., 1999):
1. Патологический прелиминарный период.
2. Слабость родовой деятельности (гипоактивнисть или инертность матки):
- Слабость потуг (первичная, вторичная).
3. Чрезмерная родовая деятельность (гиперактивность) матки.
4. Дискоординированной родовая деятельность.
- Гипертонус нижнего сегмента (обратная градиент);
- Циркулярная дистония (контракционное кольцо).
Классификация нарушений родовой деятельности ВОЗ (1995)
Первичная слабость родовой деятельности:
- Отсутствие прогрессирующего раскрытия шейки матки;
- Первичная гипотоническая дисфункция матки.
Вторичная слабость родовой деятельности:
- Прекращение схваток в активной фазе родов;
- Вторичная гипотоническая дисфункция матки.
Другие виды аномалий родовой деятельности:
Гипертонические, некоординированные и затяжные сокращения матки:
- Дискоординированная родовая деятельность;
- Гипертоническая дисфункция матки;
Характер родовой деятельности определяется на основании количественной оценки трех основных процессов:
- Динамика маточных сокращений
- Динамика раскрытия шейки матки;
- Динамика продвижения предлежащей части плода по родовому каналу.
1. Оценка сократительной деятельности матки (СДМ):
- Субъективное ощущение роженицы (неточно, разное порог болевой чувствительности);
- Внешняя кардиотокография (одно канальная и многоканальная), внутренняя токография, радиотелеметрия;
Этиология СПД - как результат недостаточности импульсов, возникающих, поддерживают и регулируют сократительную деятельность матки, так и неспособность матки воспринимать эти импульсы.
1. Снижение уровня эстрогенов и повышение содержания прогестерона.
2. Недостаточная продукция окситоцина, простагландинов, серотонина,ацетилхолина и других тономоторних медиаторов.
3. Высокая активность ферментов окситоциназы, киназы, холинэстеразы,МАО и др..
4. Снижение интенсивности окислительно-восстановительных процессов инарушение процесса потребления кислорода в биометрии.
5. Недостаточное накопление макроэргов - актомиозина, фосфокреатинину,гликогена.
6. Утомление мышцы и переход на анаэробный путь окисления (гликолиз-лактат, пируват).
7. Уменьшение концентрации окситоцинового и простагландиновыхрецепторов.
Различают первичную и вторичную слабость родовой деятельности. Первичной называют слабую родовую деятельность, возникает в самом начале родов и продолжается в течение периода раскрытия, может продолжаться и до конца родов.
СПД, возникает после периода длительной регулярной родовой деятельности и проявляется в характерных признаках, указанных выше, называют вторичной.
Слабость потуг характеризуется их недостаточностью вследствие слабости мышц брюшного пресса и утомление (инфантилизм, ожирение, грыжи, переполненный мочевой пузырь). В практическом акушерстве слабость потуг относят обычно к вторичной слабости. Очень часто длительные роды, обусловленные другими видами аномалий родовой деятельности, ошибочно относят к слабости.
Диагноз слабости родовой деятельности можно поставить в течение 4-6 часов и в течение 2-х часов при возможности гистерографии.
1. Исторически: хинин, пахикарпин, серотонин, прозерин, изоверин 5% - 1 мл-ганглиоблокаторы. В наше время эти препараты уже не применяются. Сегодня 2. Окситоцина (дезаминокситоцин или сандост, сандопар 25-50 ЕД) (только в активной фазе) или препараты, содержащие окситоцин (питуитрин, гифотоцин, мамофизин)
3. Простагландин Р2 (Энзапрост Р, Динопрост, простой Р2) 5 мг в / в на глюкозе (после 4 см раскрытия шейки матки);
4. Простагландины Е2 (динопростон, простой Е2, простармон Е, Энзапроста-И) 0,5 мг - таблетки, ампулы 5 мл (до 4 см раскрытия шейки матки);
5. В-адреноблокаторы (обзидан, анаприлин) 5 мг/400 мл физ .. раствора;
6. Апрофен (1% - 1 мл) - периферический и центральный М-и Н-холинолитик-расслабляет шейку матки, усиливает маточные сокращения;
7. Применение озонированным трансфузионных сред.
Дискоординированной родовая деятельность (ДПД)
Частота 1-3%. Наблюдается отсутствие координированных сокращений между различными отделами матки (правой-левой, верхними и нижними отделами, нарушение координации между участками матки вплоть до фибрилляции и тетануса). Развивается обычно в I периоде родов к раскрытию 5-6 см.
Причины - аномалии развития, нарушения иннервации вследствие перенесенных абортов, воспалений, опухоли.
Неблагоприятный фон - отсутствие подготовки всех структур (незрелая шейка матки, миграция водителя ритма).
В основе патогенеза лежит нарушение функциональной равновесия вегетативной нервной системы:
- Снижение функции симпатоадреналовои системы и преимущество тонуса парасимпатической (холинергической) подсистем;
- Перевозбуждение обоих отделов;
- Перевозбуждение только холинергической части.
Но во всех случаях нарушается синхронизация сокращения и расслабления биометрия, причем имеет место пение падения пиков сокращения. Исчезают периоды общей релаксации матки, нарушается правило тройного нисходящего градиента.
В результате - неадекватное повышение тонуса, изменение ритма, частоты схваток, укорочение диастолы, усиление болей за счет остаточного скопление крови в мижворсинчатому пространстве.
Основные клинические симптомы:
1) болезненные, нерегулярные схватки, иногда имеют постоянный характер;
2) предлежащей части подвижная, но может быть и фиксированной;
3) плоский плодный пузырь;
4) преждевременное или раннее возрождение вод;
5) симптом Шикель (сокращение краев шейки матки во время схватки)
6) форма матки часто - узкий овоид со спастическим кольцом.
Результат не устраненной дискоординированной родовой деятельности:
- Разрывы шейки матки и влагалища;
- Затяжное течение родов при, казалось бы, сильной родовой деятельности;
- Нарушение биомеханизме родов;
- Гипоксия плода и родовая травма новорожденного.
И все это - при полном клинической соответствия размеров плода и таза матери.
Родостимулююча терапия окситоцином, простагландинами и другими утеротоники при дискоординированной родовой деятельности категорически противопоказана, иначе возможно наступление тетануса матки.
Основными компонентами лечения ДПД являются:
1. Спазмолитики (но-шпа, баралгин).
2. Холинодитикы (дипрофен, ганглерон).
3. Анестетики (трамал, трамадол, промедол, морфиноподобные препараты).
4. В-адреномиметики (партусистен интрапартал, алупент, ритодрин, бриканил).
6. Психотерапия, електороаналгезия, эпидуральная анестезия, седуксен, реланиум, наркоз).
7. Медикаментозный сон-отдых.
8. Перидуральная анестезия.
Чрезмерно сильная родовая деятельность (быстрые и стремительные роды)-гипердинамичных дисфункция СДМ.
Условно к стремительных родов относят их продолжительность до 3 часов, в быстрых - 4-6 часов.
акуш и гинек ответы. А. Методы регистрации сократительной деятельности матки

Единственный в мире Музей Смайликов
Самая яркая достопримечательность Крыма
26. Современные методы регистрации сократительной деятельности матки и методы определения нарушений жизнедеятельности плода.
А. Методы регистрации сократительной деятельности матки:
Наружная гистерография (пневматические, гидравлические, механо- и фотоэлектрические приборы с датчиками механической активности).
Внутренняя гистерография (радиотелеметрия, баллонометрия с датчиками регистрации внутриматочного давления).
Электрогистерография (непрямая и прямая).
При этом оцениваются следующие показатели:
2. Интенсивность схваток - увеличивается по мере развития родов и в норме в I периоде колеблется от 30 до 50 мм.рт.ст., во II - она уменьшается, но учитывая присоединение сокращений поперечно-полосатой мускулатуры (потуги), достигает 90-100 мм.рт.ст. Сразу после рождения плода объем матки уменьшается и сила ее сокращений резко возрастает: внутриматочное давление повышается до 70-80 мм.рт.ст., интрамиометральное до 250-300, что способствует отделению последа.
3. Продолжительность схваток по мере прогрессирования родовой деятельности возрастает: в I периоде с 60 до 100 сек, во II - она равна 90 сек.
4. Интервал между схватками в процессе развития родового акта уменьшается от 10-15 мин в начале родов, до 60 сек в конце I периода, во II периоде - около 40 сек. В норме происходит 3-5 схваток за 10 мин.
5. Маточная активность - определяется на основании комплексной математической оценки длительности схваток, их интенсивности и частоты за определенный промежуток времени (обычно за 10 минут). Наибольшее распространение получила оценка в единицах Монтевидео (ЕМ). В норме активность матки по мере прогрессирования родов возрастает и колеблется в пределах 150-300 ЕМ.
Нормальное сокращение матки в родах идет по типу “тройного нисходящего градиента”, при этом волна распространяется сверху вниз с убывающей силой и продолжительностью.
При физиологических родах отмечается доминанта дна, что объясняется толщиной миометрия и скоплением сократительного белка актомиозина. Родовая деятельность наиболее эффективна при доминанте дна, меньше - при доминанте тела и неэффективна при доминанте нижнего сегмента.
Б. Методы определения состояния плода:
Фонокардиограмма – микрофон на точку наилучшего прослушивания сердечных тонов. ФКГ+ЭКГ – расчет продолжительности фаз серд.цикла.
Эхография (УЗИ) – динамическое наблюдение плода; установление беременности и оценка развития ее в ранние сроки; оценка жизнедеятельности эмбриона (соr-тоны, двигательная активность); состояние плаценты (локализация, толщина, структура).
Биофизический профиль плода – оценка функционального состояния плода. Параметры: дыхательные движения плода, двигательная активность, тонус плода, объем околоплодных вод, степень зрелости плаценты. Критерии оценки: N – 12-8 бал; сомнительное состояние плода и возможность развития осложнений – 7-6; выраженная внутриутробная гипоксия и высокий риск развития осложнений.
Допплерометрия кровотока системы мать-плацента-плод – информативность, неинвазивность, безопасность на протяжении всей беременности. Качественный анализ кривых скоростей кр.тока (сиастолическое соотношение, пульсационный индекс, индекс резистенции) – оценка тяжести нарушений гемодинамики плода. Допплерэхокардиография - диагностика врожденных пороков с-ца. Цветное допплеркартирование – диагностика сосудист.патологии (ретроплацентарное кр.течение, сосудистые нарушения плаценты, обвитие пуповины, пороки с-ца) – ранняя диаг-ка акушерских осложнений с формированием плацентарной недостаточности.
УЗИ-определение кол-ва околоплодных вод: маловодие, многоводие по индексу амниотической жидкости. Амниоскопия – трансцервикальный осмотр нижнего полюса плодного пузыря (хр.гипоксия, перенашивание, изосерологическая несовместимость крови матери и ребенка.
Амниоцентез – получение околоплодных вод для Б/Х, гормонального, иммунологического, цитологического, и генетического исследований (состояние плода, степень его зрелости).
1.Клинико-фармакологическая характеристика веществ применяемых в регуляции родов
Читайте также:
