Расхождение брюшной стенки. Причины расхождения брюшной стенки.
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Грыжа белой линии живота – это выпячивание предбрюшинной клетчатки и грыжевого мешка через щелевидные пространства апоневроза вдоль срединной линии живота. Обнаруживается болезненное опухолевидное выпячивание на передней брюшной стенке, боли в животе, иногда отмечаются диспепсические расстройства (тошнота, рвота, запоры, метеоризм). Диагностика включает консультацию хирурга, проведение рентгенографии желудка, гастроскопии, герниографии, УЗИ, КТ органов брюшной полости. Показано выполнение герниопластики с использованием местных тканей или синтетических материалов.
Общие сведения
В структуре различных видов грыж передней брюшной стенки, встречающихся в современной абдоминальной хирургии, на долю дефекта белой линии живота приходится от 3 до 12% всех случаев. Патология чаще возникает у мужчин в возрасте 20-30 лет; у детей встречается крайне редко, всего в 0,8 % случаев. Провоцируется ослаблением сухожилий мышц живота и/или повышением внутрибрюшного давления при различных физиологических (занятия спортом, беременность) или патологических состояниях.
Причины
Причиной формирования грыжи служит врожденная либо приобретенная анатомическая слабость соединительнотканных волокон белой линии живота, что сопровождается ее истончением, расширением, появлением щелевидных отверстий и диастазом прямых мышц живота. У детей причиной образования грыжевого выпячивания выступает физиологическое недоразвитие апоневроза.
Факторами, приводящими к ослаблению соединительной ткани, могут стать наследственная предрасположенность, ожирение, травмы живота, рубцы после операций. Провоцировать формирование грыжи также могут ситуации, связанные с резким повышением внутрибрюшного давления - физическое усилие, беременность, трудные роды, запоры, асцит; надсадный кашель при хроническом бронхите, коклюше и других бронхо-легочных заболеваниях; затруднение мочеиспускания при стриктурах уретры, аденоме простаты; длительный плач и крик у маленьких детей.
Патанатомия
Белая линия живота (linea alba) образована плотно прилегающими друг к другу пучками фиброзных волокон апоневрозов прямых брюшных мышц. Она проходит в виде плоской утолщенной сухожильной полоски по средней линии живота от мечевидного отростка грудины через пупок до лонного сочленения. Ширина данного анатомического образования в норме равняется 1-2,5 см, ниже пупка оно сужается до 0,2-0,3 см.
Грыжа образуется при расхождении пучков апоневроза и выпячивании через образовавшийся дефект брюшины и внутренних органов - петель кишечника и сальника. При образовании гвыпячивания расхождение сухожильных волокон может достигать 10-12 см. Грыжевые ворота могут иметь округлую, овальную или ромбовидную форму, чаще бывают относительно узкими - до 5-6 см, увеличивая тем самым риск ущемления грыжи.
Классификация
В своем развитии грыжа белой линии живота проходит три стадии. На первом этапе через щелевидный дефект в сухожильных волокнах выходит предбрюшинная клетчатка с образованием предбрюшинной липомы. Затем образуется грыжевой мешок, содержимым которого служит часть сальника или участок тонкой кишки. На стадии сформированной грыжи присутствуют все компоненты заболевания – грыжевые ворота, грыжевой мешок с грыжевым содержимым, которое может включать сальник, петли тонкого кишечника, пупочно-печеночную связку, поперечно-ободочную кишку, стенку желудка. На стадии окончательного формирования грыжа хорошо определяется визуально и пальпаторно.
Грыжевое выпячивание редко достигает больших размеров, иногда процесс останавливается в стадии предбрюшинной липомы: выпячивание не выступает за пределы белой линии, носит скрытый характер и далее не прогрессирует. По уровню расположения относительно пупка встречаются следующие виды грыжи белой линии:
- Надпупочные (эпигастральные, надчревные) – образуются выше пупка, встречаются чаще всего (80%).
- Околопупочные (параумбиликальные) – расположены около пупочного кольца (1%).
- Подпупочные (подчревные) – находятся ниже пупка (9%).
Обычно грыжи данной локализации бывают единичными, реже – множественными, размещающимися одна над другой.
Симптомы
В ряде случаев грыжа ничем себя не проявляет и обнаруживается случайно. Первым и основным признаком заболевания, как правило, служит болезненное выбухание вдоль белой линии живота. Болезненность образования усиливается после еды, при физической нагрузке, других ситуациях, связанных с повышением внутрибрюшного давления. Усилению болей может способствовать натяжение сальника, фиксированного к грыжевому мешку, давление париетальной брюшины на нервы или временное ущемление грыжи.
Боль может сопровождаться иррадиацией в подреберье, лопатку, поясницу. После ослабления натуживания грыжевое выпячивание и боль могут пропадать. Часто отмечаются диспепсические расстройства: тошнота, изжога, отрыжка. Ущемление происходит при внезапном сдавлении элементов грыжевого содержимого в воротах грыжи. В этом случае появляются резкие, быстро нарастающие боли в животе, тошнота и рвота, задержка стула и газов, кровь в кале, невправляемость грыжи путем легкого нажатия рукой в положении лежа на спине.
Диагностика
Тщательное физикальное обследование позволяет выявить грыжу без существенных трудностей. При пальпации определяется плотное болезненное выпячивание овальной или округлой формы диаметром от 1 до 12 см, расположенное вдоль белой линии живота. Грыжевое выпячивание более четко контурирует сквозь переднюю брюшную стенку при откидывании туловища назад, поскольку это движение сопровождается натяжением поверхностных соединительнотканных структур. При вправимой грыже можно пропальпировать щелевидные грыжевые ворота. С помощью аускультации выслушивается урчание над грыжевым мешком.
Для уточнения анатомических структур, вовлеченных в грыжевой процесс, проводится рентгенография желудка с барием, гастроскопия (эзофагогастродуоденоскопия), УЗИ грыжевого выпячивания, МСКТ органов брюшной полости. В ряде случаев выполняется герниография - рентеноконтрастное исследование грыжи. Дифференциальная диагностика осуществляется с язвенной болезнью желудка и двенадцатиперстной кишки, панкреатитом, холециститом.
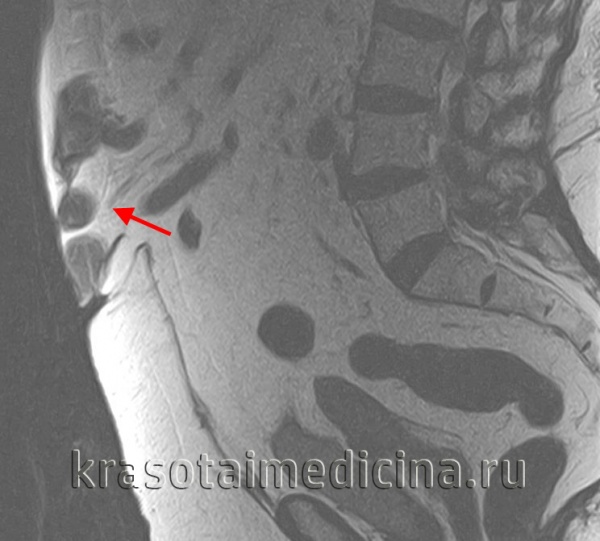
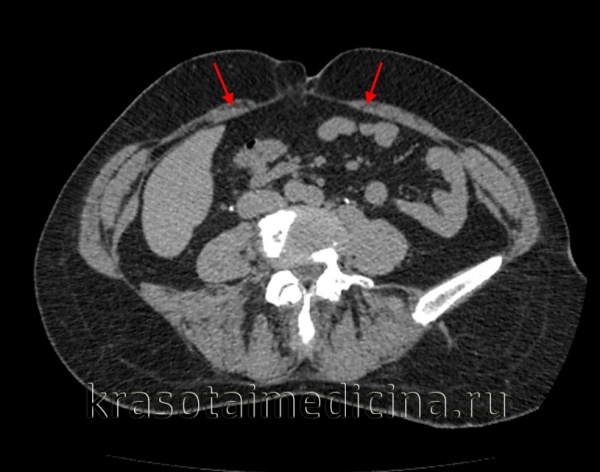
МРТ ОБП и забрюшинного пространства. Грыжа белой линии живота выше пупка (сальник, брыжейка, часть тонкой кишки)
Лечение грыжи белой линии
Консервативного лечения не существует; во всех случаях показано хирургическое вмешательство. В ходе операции абдоминальный хирург выделяет и вскрывает грыжевой мешок, осматривает его содержимое и, как правило, удаляет часть сальника. Особенностью хирургии таких грыжевых выпячиваний является необходимость обязательного устранения диастаза прямых мышц живота. В случае ущемления операция проводится в экстренном порядке и может включать в себя значительной объем резекции.
В зависимости от способов оперативного лечения может применяться пластика местными тканями (натяжная) или синтетическими протезами (ненатяжная). Герниопластика грыжи с использованием местных тканей предполагает ушивание дефекта непрерывными или кисетными кетгутовыми швами, проведение пластики апоневроза путем сшивания его листков в виде дубликатуры.
Более предпочтительным способом ликвидации дефекта апоневроза является использование в ходе герниопластики сетчатых протезов. В зависимости от расположения сетчатого протеза по отношению к апоневрозу различают следующие виды ненатяжной герниопластики: ONLAY («сетка» располагается над апоневрозом), INLAY («сетка» устанавливается между листками апоневроза), SUBLAY (сетчатый протез подводится под апоневроз) и INTRAABDOMINAL (протез устанавливается изнутри брюшной полости).
Прогноз и профилактика
При своевременном и рациональном лечении прогноз благоприятный. Риск рецидива определяется способом герниопластики и образом жизни, которого придерживается пациент после операции. Пластика местными тканями довольно часто (в 20-40% наблюдений) завершается рецидивом грыжи. Вероятность рецидива после герниопластики с использованием сетчатых протезов крайне низкая. Чтобы не допустить образования грыжи, рекомендуется тренировать мышцы брюшного пресса, правильно питаться, избегать запоров, поддерживать стабильный оптимальный вес, во время беременности носить специальный бандаж, не поднимать чрезмерные тяжести.
Эвентрация
Эвентрация — это выход внутренних органов через отсутствующий или поврежденный участок брюшной стенки. Проявляется видимым дефектом тканей, выпадением сквозь него абдоминальных органов, локальной и разлитой болезненностью брюшной полости, диспепсией, нарастающей интоксикацией. Диагностируется с помощью физикального осмотра, УЗИ внутренних органов, электроэнтерографии, торакальной рентгенографии. При неполной эвентрации возможно консервативное ведение с использованием плотного бандажа, в остальных случаях необходима реконструктивная пластика брюшной стенки.
МКБ-10
Эвентрация — редкая хирургическая патология, при которой из-за образования сквозного дефекта брюшины, мышечного-апоневротического слоя, подкожной клетчатки, кожи брюшная полость разгерметизируется и внутренние органы выходят за ее пределы. Реже повреждение бывает непроникающим с выходом внутренностей под кожу.
Большинство эвентраций имеют травматическое происхождение, их распространенность особенно возрастает во время войны – по данным военных хирургов, заболевание выявляется у 14-23% пострадавших с ранениями живота. Расхождение швов на 10-20 сутки после лапаротомии отмечается у 0,5-3% пациентов. Распространенность эвентрации при экстренных абдоминальных операциях 10 раз выше. В 49% случаев в рану выходит большой сальник, в 29% — тонкая кишка.
Причины эвентрации
Выпадение абдоминальных органов имеет полиэтиологическое происхождение. Наиболее распространенной причиной эвентрации являются повреждения передней стенки живота — резаные, колото-резаные раны, ранения осколками при взрывах, разрывы под давлением массивных предметов, торакоабдоминальные травмы. Постлапаротомическому выпадению брюшных органов способствуют:
- Патологические изменения в области раны. Хирургические швы чаще расходятся при развитии раневой инфекции. Реже эвентрация осложняет течение послеоперационного перитонита или возникает на фоне раневых гранулем, сером, гематом, тканевой реакции на шовный материал. Непосредственной причиной расхождения шва становится замедление регенерационных процессов, гнойное расплавление тканей с их прорезыванием шовным материалом.
- Ошибки при выполнении вмешательства. Риск эвентрации возрастает при неправильной предоперационной подготовке, недооценке тяжести состояния пациента, нарушении правил асептики и антисептики. Расхождение раны отмечается при неполной санации, нерациональном дренировании брюшной полости, неправильном ушивании — слишком редком или тугом частом накладывании швов, неверном применении рассасывающегося материала.
- Значительное повышение внутрибрюшного давления. Частыми причинами эвентрации являются физические нагрузки, давление на рану со стороны абдоминальной полости при парезе кишечника, метеоризме, рвоте, тяжелой икоте. В группу риска входят больные, страдающие заболеваниями с интенсивным кашлем — коклюшем, ОРВИ, бронхитом, бронхиальной астмой, туберкулезом, другой бронхолегочной патологией, опухолями средостения.
- Истощенное состояние пациента. Регенерация тканей замедляется при интоксикациях, низком уровне сывороточного белка, фибрина, нарушении коллагенообразования, атрофии брюшных мышц. Вероятность эвентрации повышена у пожилых пациентов, больных с сахарным диабетом, анемией, циррозом печени, атеросклерозом, кахексией разного генеза. При ожирении ключевым фактором становится нарушение опорной функции брюшной стенки.
Крайне редко эвентрация является врожденной аномалией и вызывается действием различных дизонтогенетических факторов. Выпадение внутренних органов наблюдается у новорожденных с пороком в виде недоразвития передней брюшной стенки (гастрошизисом), внутриутробным разрывом амниотической оболочки эмбриональной грыжи пупочного канатика.
Патогенез
Механизм развития эвентрации определяется ее этиологией. При механических травмах нарушается целостность брюшной полости, диафрагмы, внутренности выходят в образовавшуюся рану. У некоторых пациентов стенки органов также повреждены. Патогенез послеоперационной эвентрации связан с несоответствием разрывной прочности раны воздействующим на нее нагрузкам. Созданный шов ослабляется при снижении регенераторной способности тканей за счет гнойных, гиперэргических, патологических невоспалительных процессов, недостаточности белка, фибрина, коллагена, других пластических материалов для заживления раны.
Провоцирующим фактором зачастую становится повышение абдоминального давления, которое растягивает края раны изнутри и способствует их прорезыванию шовным материалом. После расхождения раны в нее выпадают абдоминальные органы. Формирование врожденной эвентрации основано на недоразвитии отдельных элементов брюшной стенки: мускулатуры при гастрошизисе, всех слоев при грыже пупочного канатика. Независимо от патогенеза при контакте с окружающей средой внутренние органы обсеменяются инфекционными агентами, происходит дегидратация наружных оболочек, развивается воспалительный процесс.
Систематизация форм эвентрации учитывает этиологию заболевания, локализацию, степень нарушения целостности брюшной стенки. По происхождению дефект бывает врожденным, травматическим, послеоперационным. При выходе внутренностей в окружающую среду эвентрация считается наружной, при эктопии в плевральную полость — внутренней. С учетом выраженности выпадения специалисты в сфере общей хирургии и гастроэнтерологии различают степени тяжести (этапы развития) постлапаратомической формы заболевания:
Симптомы эвентрации
При открытых травматических повреждениях выявляется дефект брюшной стенки, в который выходят внутренние органы. О возможной внутренней эвентрации свидетельствует резкая боль в грудной клетке, затруднение дыхания, выраженная одышка, кашель. У пациентов с травмами выражен болевой и геморрагический шок: отмечается спутанность сознания, бледность кожи, тахикардия, падение АД. При врожденной эвентрации в околопупочной области обнаруживается круглый или овальный дефект, через который выпадают вздутые, отечные, спаянные между собой петли кишечника. У новорожденного могут определяться другие аномалии развития.
Осложнения
При расхождении послеоперационных швов, открытых травмах всегда происходит вторичное инфицирование с формированием воспалительных инфильтратов, гнойников, перитонита, флегмоны брюшной полости. Возможно ущемление выпавших органов в ране. У иммунокомпрометированных пациентов с эвентрацией вследствие генерализации процесса может развиться сепсис. Выраженный эндотоксикоз приводит к нарушениям микроциркуляции вплоть до возникновения ДВС-синдрома. В 20-30% случаев заболевание завершается летальным исходом. Отдаленными последствиями выпадения брюшных органов являются образование больших вентральных грыж, трофические язвы рубца, спаечная болезнь, губовидные кишечные свищи.
Из-за наглядности патологических проявлений постановка диагноза всех форм эвентрации, кроме внутренней и подкожной, обычно не представляет затруднений. Диагностический поиск направлен на комплексное обследование органов брюшной полости для оценки выраженности патологических изменений. Наибольшей информативностью отличаются:
- Физикальный осмотр. При закрытой форме эвентрации в проекции шва пальпируется опухолевидное образование, возможна подкожная эмфизема. В случае полного выпадения в ране видны багрово-синюшные петли кишечника. При аускультации отмечается отсутствие кишечных шумов.
- УЗИ брюшной полости. С помощью сонографии можно оценить состояние стенок раны, обнаружить воспалительные инфильтраты, отек и патологические изменения кишечных петель, свободную жидкость в полости брюшины. УЗИ выполняют в динамике для оценки эффективности лечения.
- Электроэнтерография. Исследование двигательной активности тонкого и толстого кишечника при подозрении на эвентрацию проводится всем прооперированным больным. Характерно отсутствие перистальтики, свидетельствующее о стойком нарушении моторно-эвакуаторной функции ЖКТ.
- Лабораторные исследования. В общем анализе крови наблюдается высокий лейкоцитоз (более 20 Г/л) со сдвигом формулы влево, увеличение СОЭ. При постоперационной эвентрации в биохимическом анализе крови может обнаруживаться гипопротеинемия, повышение уровня креатинина, АЛТ, АСТ, щелочной фосфатазы, электролитные нарушения. С помощью иммунограммы оценивают степень снижения реактивности организма. Для выявления вторичной инфекции и определения чувствительности выделенных микроорганизмов к антибиотикам производят бактериологический посев отделяемого из раны.
- Рентгенография. Для визуализации торакальной эктопии кишечника при внутренних травмах назначают рентгенографию органов грудной полости.
Дифференциальную диагностику эвентрации проводят с послеоперационным перитонитом, нагноением раны, кишечной непроходимостью, рецидивом абдоминальной грыжи, воспалительным инфильтратом послеоперационной раны. Кроме наблюдения хирурга пациенту рекомендованы консультации гастроэнтеролога, травматолога, инфекциониста, гематолога.
Лечение эвентрации
Врачебная тактика зависит от этиологии и степени тяжести выпадения. При травматической патологии рекомендовано ушивание раны с тщательной ревизией брюшной полости, антибактериальной и антисептической обработкой, резекцией выпавшего сальника и поврежденных участков кишечника. Пострадавшим с внутренней эвентрацией в неотложном порядке проводится тораколапаротомия с вправлением или резекцией пораженных брюшных органов, ушиванием диафрагмальной раны. Хирургическая коррекция врожденных форм заболевания осуществляется в течение 3-4 часов после рождения ребенка.
При неполной постлапаротомической эвентрации допустима консервативная терапия: больного переводят на постельный режим, регулируют функционирование кишечника, назначают антибиотики, инфузионную терапию. При I степени выпадения накладывают плотный бандаж, при II дополнительно санируют рану. Реконструктивную пластику при подкожной эвентрации производят через 2-3 месяца. Вторичные швы для устранения дефекта тканей при частичном выпадении органов накладывают на 6-8 день. При полной и истинной эвентрации вмешательство (устранение эвентрации) выполняют в экстренном порядке с учетом наличия или отсутствия гнойно-воспалительных процессов в послеоперационной ране и брюшной полости:
- При асептической эвентрации. Показано орошение выпавших органов антибактериальными препаратами с послойным глухим ушиванием брюшной стенки через все слои специальными хирургическими швами. Для уменьшения натяжения и профилактики прорезывания применяют разгрузочную фиксацию с помощью пуговиц, марлевого жгута, трубок из резины.
- При эвентрации в гнойную рану. Рекомендовано очищение раны от гноя, ее промывание антисептическим раствором, пластика с использованием разгрузочных резиновых трубок. При отсутствии кишечного пареза и перитонита возможна мазевая тампонада раны, накладывание асептической повязки и гипсовой лонгеты, ушивание дефекта после эпителизации.
- При рецидивной эвентрации. Наиболее эффективна установка аллотрансплантата. С учетом иммунологической активности материалов предпочтительны синтетические эксплантаты, использование твердой мозговой оболочки. Аналогичный подход используется при натяжении краев раны, значительном послеоперационном дефекте абдоминальной стенки.
В послеоперационном периоде осуществляется уход за раной, для улучшения регенераторных процессов назначаются антибиотики, иммуностимуляторы, витаминотерапия. Проводится профилактика кишечной непроходимости и перитонита, дезинтоксикационная и противошоковая терапия с введением коллоидных и кристаллоидных растворов для коррекции метаболических нарушений.
Исход эвентрации зависит от ее формы, своевременности диагностики и общего состояния пациента. Прогноз относительно неблагоприятный при 3-4 степени заболевания. При предупреждении травматического варианта болезни существенную роль играет снижение уровня криминогенной активности, соблюдение техники безопасности при выполнении работ в опасных условиях. Для профилактики послеоперационной эвентрации необходимо проводить грамотную премедикацию, соблюдать методику наложения швов на рану, назначать адекватную медикаментозную терапию для стимуляции репаративных процессов и укрепления иммунитета.
2. Эвентрация. Принципы диагностики и лечения/ Полынский А.А., Чернышев Т.М.// Журнал Гродненского государственного медицинского университета – 2014 - №2.
Деформация передней брюшной стенки - симптомы и лечение
Что такое деформация передней брюшной стенки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Маншетова Владимира Владимировича, пластического хирурга со стажем в 17 лет.
Над статьей доктора Маншетова Владимира Владимировича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Эстетическая деформация передней брюшной стенки — несоответствие мысленного образа формы живота настоящему его состоянию.
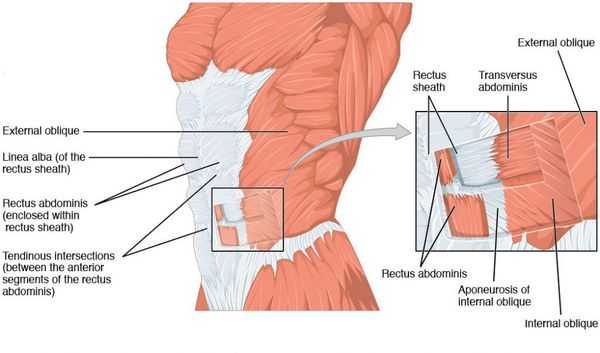
Идеальная форма живота у женщины представляется нам следующей. Втянутые боковые поверхности (фланки) туловища, которые переходят в паховые и пояснично-крестцовую области, подчеркивая талию. Боковые поверхности живота плавно переходят в желобки, идущие от реберных дуг до паховой связки по полулунной линии с двух сторон. Ниже пупочного кольца слегка выпуклая поверхность переходит в менее выпуклую поверхность выше пупочного кольца. Последняя по срединной линии от мечевидного отростка до пупочной области разделена не выраженным и сглаженным желобком.
Изменения передней брюшной стенки в норме происходят с течением возраста, на степень их выраженности влияет характер и режим питания, обмен веществ и гормональный фон (при беременности), индивидуальные особенности организма. Кроме того, к изменениям формы живота могут приводить травмы и заболевания. Все причины деформации брюшной стенки можно разделить на прямые и косвенные.
Косвенными причинами являются:
- ожирение внутренних органов;
- вздутие кишечника и пр.
К прямым причинам деформации живота относят:
- состояние кожи (растяжение, дряблость, рубцы, гравитационное провисание);
- подкожной клетчатки (локальное отложение жира, кожно-жировая складка, рубцы);
- мышечно-апоневротического комплекса живота (растяжение, расхождение и грыжевые дефекты).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Классификация и стадии развития деформации передней брюшной стенки
Согласно классификации опущения тканей передней брюшной стенки (абдоминоптоз) в положении стоя по A. Matarasso различают следующие степени: [1]
I степень (минимальная) — растяжение кожи без формирования кожно-жировой складки;
II степень (средняя) — формирование небольшой кожно-жировой складки, которая четко свисает в позе «ныряльщика»;
III степень (умеренная) — кожно-жировой фартук в пределах фланков, свисающий в вертикальном положении, «pinch» менее 10 см;
IV степень (выраженная) — кожно-жировой фартук в пределах поясничной области, «pinch» более 10 см, сочетание с кожно-жировыми складками в подлопаточных областях.
Осложнения деформации передней брюшной стенки
Диастазом (расхождением) прямых мышц живота называют ослабление и расширение более 2 см белой линии, что приводит к увеличению расстояния между прямыми мышцами живота. Показанием к операции является расширение белой линии более 4 см. [2] Внешне диастаз мышц проявляется как продольное валикообразное выбухание по срединной линии в средних и верхних отделах живота при напряжении прямых мышц и увеличении внутрибрюшного давления.
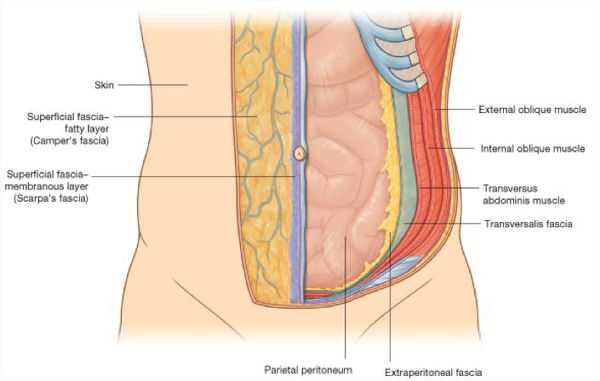
Грыжа передней брюшной стенки — это хронически развивающийся дефект в мышечно-апоневротическом комплексе живота с выходом органов из брюшной полости без её разгерметизации. Выглядит грыжа в виде выпячивания на поверхности живота, при этом возможно чувство дискомфорта, боли в ее области при ходьбе, беге и других физических нагрузках. По происхождению грыжи бывают врожденные и приобретенные (первичные, послеоперационные, рецидивные). [3] Причинами грыжевой болезни и ослабления белой линии являются сочетание факторов, основным из которых является увеличение внутрибрюшного давления (физические нагрузки, частый кашель и хронический запор, беременность и др.). Ослабление структуры и защитной функции мышечно-апоневротического комплекса у больных с ожирением развиваются из-за снижения репаративных процессов, развития дистрофии мышечной ткани, разрыхления соединительной ткани (сахарный диабет, дисплазия соединительной ткани). [4]
Диагностика деформации передней брюшной стенки
В диагностике учитываются конституциональные, половые, возрастные, особенности брюшной стенки и внутренних органов живота. Оценивают конфигурацию живота при осмотре в выпрямленном положении стоя с поднятыми руками на плечи и фиксированным поворотом по часовой стрелке, а также в позе «ныряльщика» и лежа.
Пальпаторно оценивается тургор и эластичность кожи передней брюшной стенки. Состояние подкожной клетчатки оценивается пробой щипка «pinch», а также измерением объемов талии и бедер. Диагностировать диастаз прямых мышц живота удобно в положении пациента лежа. При этом необходимо попросить его приподнять верхний плечевой пояс и голову с опорой на локтевые суставы. Оценка слабых участков брюшной стенки позволяет выявить грыжевые дефекты. Более детально изучить состояние тканей возможно инструментальными методами обследования (УЗИ мягких тканей передней брюшной стенки и компьютерная томография).
Лечение деформации передней брюшной стенки
Предоперационная разметка выполняется в день операции в вертикальном положении. С целью профилактики хирургической инфекции за 30 минут до операции вводятся антибиотики широкого спектра действия (цефалоспорины III поколения). Деформация передней брюшной стенки I-II степени (A. Matarasso), без изменений в мышечно-апоневротическом комплексе живота, позволяет корректировать объём подкожной клетчатки и придать желаемое очертание посредством липосакции. Липосакция — одно из популярных направлений в пластической хирургии, количество данных операций в мире увеличивается. Одним из наиболее современных методов липосакции является ультразвуковая, или VASER («Vibration Amplification of Sound Energy at Resonance») липосакция, явными преимуществами которой являются: эффект сокращения кожи после процедуры, возможность её гравировки (детальной проработки рельефа), более глубокая коррекция фигуры, сохранение высокой жизнеспособности жировых клеток для липофилинга, короткий восстановительный период. Суть технологии основана на фрагментации жировой ткани за счет кавитации тумесцентного раствора (метод тумесцентной липосакции был описан в 1985 г. Джеффри Кляйном и Патриком Лиллисом и основан на введении в область операции раствора Кляйна, состоящего из физиологического раствора, раствора адреналина и лидокаина).
Процедура VASER (липосакция) состоит из трех этапов: инфильтрация, эмульгирование жира и аспирация. На этих этапах используются специальные инструменты: канюли инфильтрации и аспирации, ультразвуковые зонды. Интраоперационно после инфильтрации жировые клетки обрабатываются энергией ультразвука в специальном режиме. За счет эффекта кавитации раствора высвобожденная энергия отделяет клетки жира от стромы и друг от друга, что способствует более легкой их аспирации и уменьшению агрессии процедуры на окружающие ткани. При этом мембрана самих адипоцитов во время фрагментации остается неповрежденной, что повышает их приживление после проведения липофилинга.
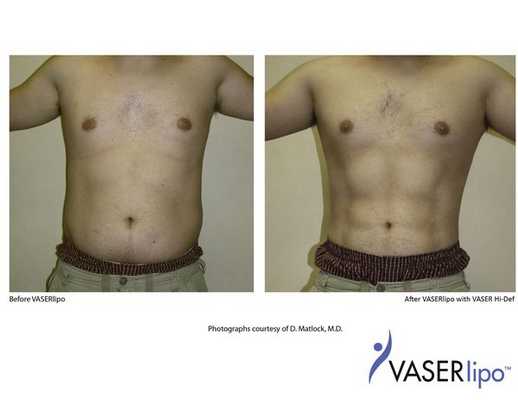
Пластика живота — одна из самых частых операций в эстетической и общей хирургии. Успех эстетической пластики передней брюшной стенки во многом зависит от грамотного выбора и соблюдения технологии выполнения операции. С учетом индивидуальной подвижности кожно-жирового слоя хирург размечает линию хирургического доступа, предполагаемые границы иссечения тканей, срединную линию. Хирургическое вмешательство проводится под наркозом и заключается в мобилизации подкожной клетчатки с кожей передней брюшной стенки, иссечении кожно-жирового фартука, восстановлении целостности живота.
Классическая абдоминопластика включает в себя коррекцию кожно-жирового лоскута с пересадкой или формированием искусственного эстетического пупка, работу на мышечно-апоневротическом слое. Для более выразительной коррекции линии талии, при абдоминоптозе III-IV степени (A. Matarasso), классическая абдоминопластика может быть дополнена липосакцией фланков и поясничной области. После операции длительность пребывание пациента в клинике определяется индивидуально, она обычно составляет от 3 до 5 суток. На 7-10 сутки после операции снимают послеоперационные швы. Полный курс реабилитации длится 2 месяца, при этом послеоперационное компрессионное белье необходимо носить постоянно 1 месяц, затем ежедневно по 12 часов в сутки. В этот период исключаются физические нагрузки.

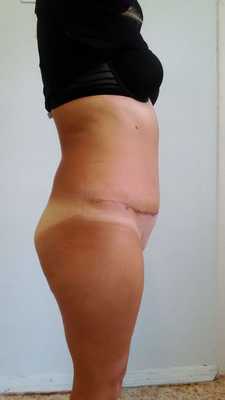
Правильно выполненный эстетический послеоперационный шов обычно располагается в виде тонкой линии на уровне кожи внизу живота в поперечном направлении, это позволяет его непринужденно закрыть нижним бельем. Пупок — это естественного происхождения втянутый рубец, который расположен в области пупочного кольца. Искусственно сформированный пупок представляется нам в виде вертикально расположенного овальной формы, небольшого воронкообразного углубления передней брюшной стенки. Он должен находиться по срединной линии и равноудален между мечевидным отростком и лобком или на 3 см выше линии, соединяющей передние верхние ости тазовых костей. При этом малозаметным является расположенный внутри послеоперационный шов, который прикрепляет невысокий столбик пупка к его воронке.
Выявление грыжевых дефектов, диастаза прямых мышц живота предполагает их устранение во время операции. Наличие грыжи у пациентов с абдоминоптозом существенно увеличивают травматичность абдоминопластики необходимостью закрытия грыжевого дефекта брюшной стенки. Применение сетчатого протеза позволяет перераспределить и тем самым уменьшить нагрузку на слабые места передней брюшной стенки, что значительно уменьшает риск рецидива грыжи. В протезирующей герниопластике вентральных послеоперационных грыж выделяют технологии SUBLAY, ONLAY, INLAY. Окончательно выбор метода герниопластики определяется интраоперационно в зависимости от состояния тканей передней брюшной сотенки, размеров грыжевых ворот, степени натяжения тканей при сопоставлении краев грыжевого дефекта.
ONLAY технология подразумевает сшивание дефекта передней брюшной стенки край в край с расположением и фиксацией сетчатого протеза над апоневрозом.
SUBLAY технология заключается в размещении сетчатого протеза предбрюшинно или на задние листки влагалищ прямых мышц живота, после чего края апоневроза сшивают край в край над протезом.
INLAY метод — синтетический протез фиксируют к тканям, образующим грыжевые ворота, при этом сетка является продолжением тканей брюшной стенки. Важной особенностью данной методики является предотвращение контакта сетки с органами брюшной полости для предотвращения образования между ними спаечных сращений и кишечных свищей. Для этого используют ткани грыжевого мешка. Для протезирующей герниопластики более предпочтительной является технология SUBLAY. Этот метод исключает контакт сетчатого протеза с подкожной клетчаткой и органами брюшной полости, что, в свою очередь, снижает риск возникновения осложнений (серома, спаечные сращения с органами брюшной полости, кишечные свищи), сохраняет возможность адекватного устранения диастаза прямых мышц живота. [4]
Использование различных доступов, варианты размещения сетки и её фиксации требует не только подробных знаний классической и эндоскопической анатомии передней брюшной стенки, но и соответствующего технического оснащения операционной, высокой квалификации хирурга.
Прогноз. Профилактика
В раннем послеоперационном периоде со стороны послеоперационной раны передней брюшной стенки возможны варианты развития следующих осложнений: серома, гематома, нагноение, краевые некрозы кожи и подкожной клетчатки.
Серома — скопление свободной жидкости (экссудата) между тканями в послеоперационной ране. К причинам образования серомы относят: большую площадь отслойки подкожной клетчатки с повреждением кровеносных и лимфатических сосудов, отсутствие оттока экссудата, остаточное пространство и (или) смещение слоев раны при движении. При этом нарушение лабораторных показателей (гипокальциемия) сопровождаются более длительным серомообразованием. Скопление экссудата в ране ведет к разобщению прилежащих друг к другу раневых поверхностей и препятствует их срастанию, создает условия для развития гнойных осложнений. Профилактикой образования сером в послеоперационной ране является: адекватное дренирование большой послеоперационной раны, ношение компрессионного белья или бандажа, нормализация показателей гомеостаза.
Гематома. Диагностировать гематому послеоперационной раны помогают УЗИ мягких тканей передней брюшной стенки, пункция толстой иглой и аспирация её содержимого. При получении лизированной крови её удаляют с последующим УЗИ контролем. При возникшей гематоме проводят разведение краев раны, удаление свертков крови и дренирование раны. Назначают антибактериальные и противовоспалительные препараты, физиолечение. [4]
Нагноение, краевой некроз послеоперационной раны. Для профилактики инфекционных осложнений пациентам за 1 час до операции проводят антибиотикопрофилактику. Для улучшения микроциркуляции, уменьшения отека и стимуляции репаративных процессов со 2-х суток на область заживления проводится воздействие переменным магнитным полем низкой частоты. В течение 3-5 суток после операции все пациенты получают антибиотики широкого спектра действия. При нагноении послеоперационной раны, краевых некрозах кожи и подкожной клетчатки лечение проводится по принципам гнойной хирургии. [4]
С целью профилактики легочных осложнений после операции проводят дыхательную гимнастику, раннюю активизацию пациента, ингаляции. Профилактика ТЭЛА включает в себя переменную пневмокомпрессию во время операции, эластическую компрессию нижних конечностей и введение антикоагулянтов после операции до полной активизации пациента.
Диастаз прямых мышц живота
Диастаз прямых мышц живота — это растяжение межмышечного апоневроза, соединяющего продольные поверхностные пучки мускулатуры брюшного пресса. Проявляется выпячиванием по срединной линии живота, болями в эпигастральной и околопупочной области, диспепсическими расстройствами, метеоризмом, запорами, недержанием мочи при нагрузках. Диагностируется при помощи пальпации, эхографии брюшной стенки, рентгенографии полости живота. Для лечения применяется коррекция нагрузок и двигательной активности, диеты, ЛФК, массаж, кинезиологическое тейпирование, эндоскопическая и классическая абдоминопластика.
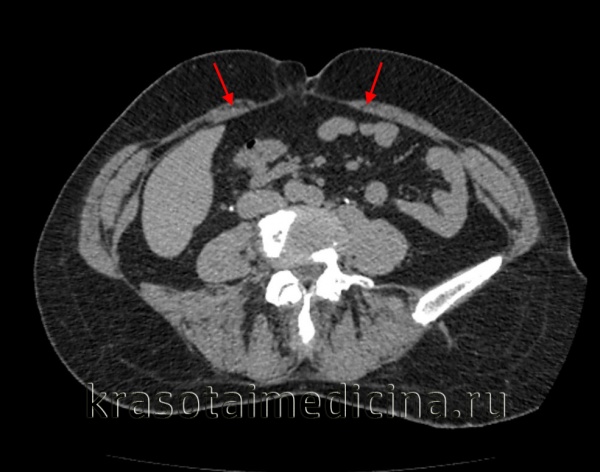
Растяжение сухожильного апоневроза прямых мышц, расположенного по средней линии живота, отмечается у 1% населения. Физиологический диастаз брюшной мускулатуры наблюдается у младенцев и у 66-100% беременных в 3 триместре гестационного периода. Стойкому выраженному расхождению мышц более подвержены женщины субтильного телосложения, выносившие больше одного ребенка, мужчины среднего и старшего возраста, страдающие абдоминальным ожирением. В связи с эпидемическим характером распространения ВИЧ-инфекции в последние годы увеличивается количество случаев заболевания, обусловленных вторичной дистрофией мускульных и соединительнотканных волокон.
Причины диастаза
Возникновению заболевания способствует длительное повышение внутрибрюшного давления в сочетании с нарушением структуры волокон, формирующих срединную сухожильную мембрану передней брюшной стенки. По мнению специалистов в сфере пластической и абдоминальной хирургии, наиболее распространенными причинами расхождения прямых мышц являются:
- Беременность. Рост матки приводит к значительному растяжению стенки живота и увеличению брюшного давления. Ситуация усугубляется расслабляющим действием релаксина, который угнетает синтез коллагеновых волокон и стимулирует их распад, вследствие чего соединительная ткань становится более эластичной. Мышечный диастаз более выражен при многоплодии, многоводии, вынашивании крупного плода, ранее перенесенных кесаревых сечениях, раннем начале физических тренировок после родов.
- Несостоятельность мышечно-сухожильных структур. Недоразвитие мускульных волокон стенки живота провоцирует физиологическое расхождение пучков прямых мышц у новорожденных. Младенческий абдоминальный диастаз чаще наблюдается при недоношенности детей. Расширение белой линии вследствие дистрофических изменений тканей у взрослых женщин и мужчин встречается редко, однако при некоторых состояниях его риск повышается, например, диастазом страдает до 3% пациентов с ВИЧ-инфекцией.
Факторы риска
К числу факторов, потенцирующих расхождение брюшной мускулатуры, принадлежат ожирение, стремительное похудение, значительные физические нагрузки, запоры, хронические заболевания органов дыхания с надсадным кашлем, которые играют ведущую роль в развитии патологии у пациентов мужского пола. В группу риска также входят больные с врожденной дисплазией соединительной ткани, диастаз часто ассоциирован с наследственными коллагенопатиями — грыжами разной локализациями, варикозной болезнью, миопией, сколиозом, плоскостопием с вальгусной деформацией, частыми подвывихами лодыжек, геморроем.
Пусковым моментом формирования диастаза прямых мышц живота становится длительное растяжение брюшной стенки, обусловленное ростом матки, большим объемом висцерального жира, нарушениями пищеварения при употреблении новорожденным продуктов, вызывающих метеоризм. Под действием распирающих нагрузок прямые мышцы расходятся, а соединяющая их белая линия растягивается.
Усугубляющим фактором становится ослабление межмышечного апоневроза вследствие несостоятельности волокон при коллагенопатиях, разрыхлении соединительной ткани под влиянием релаксина, незрелости сухожильно-мышечных структур живота у недоношенных или их дистрофии в терминальных стадиях различных патологических процессов. В физиологических условиях апоневротическая мембрана самостоятельно сокращается по мере укрепления соединительной ткани и мышц у младенцев, постепенного уменьшения объема брюшной полости в послеродовом периоде и при плавном похудении.
Расхождение прямых поверхностных мышц в младенчестве обычно исчезает к 6-12 месячному возрасту, однако восстановительный процесс может несколько затягиваться у ослабленных детей и не полностью завершаться при синдроме Дауна. У родившей женщины диастаз в норме самопроизвольно закрывается в течение 2-12 месяцев после естественных родов.
Восстановление размеров межмышечного апоневроза может нарушаться при ранних интенсивных тренировках для восстановления физической формы, поскольку сокращение прямых мышц пресса с одновременным повышением внутрибрюшного давления фиксирует белую линию в растянутом состоянии. Аналогичный эффект оказывает тяжелая физическая работа, расстройства, при которых кратковременно интенсивно напрягается брюшной пресс (запор, кашель). Сохранение диастаза при резком похудении обусловлено более медленным сокращением сухожильных волокон, которые не успевают подтянуться за уменьшающимся в объеме животом.
Систематизация форм абдоминального диастаза проводится с учетом локализации участка растяжения и расстояния между внутренними краями прямых мышц. Такой подход позволяет определиться с тактикой ведения пациента и объемом хирургического вмешательства (при его необходимости). Пластические и абдоминальные хирурги различают следующие виды и степени растяжения белой линии:
- По локализации диастаза. Выделяют надпупковый, подпупковый, смешанный варианты (с одновременным расхождением прямых мышц выше и ниже пупка). Растяжение апоневроза в области эпигастрия чаще диагностируется у мужчин, в мезогастральной и гипогастральной области — у женщин после перенесенных родов.
- По выраженности диастаза. При расхождении I степени расстояние между краями прямых абдоминальных мышц составляет от 2 до 5 см, при II степени — от 5 до 7 см, при III степени — больше 7 см. Чем более выражено растяжение, тем тяжелее клиническая симптоматика и сложнее предполагаемая операция.
Классификация вариантов болезни, используемая в пластической хирургии, учитывает состояние как прямых, так и других групп мышц живота. Соответственно выделяют диастазы типа А — классический послеродовый, B — с расслаблением нижней части и боковых отделов живота, C —распространяющийся до реберных дуг и мечевидного отростка, D — сочетающийся с отсутствием талии.
Симптомы диастаза
Клиническая картина болезни напрямую зависит от степени растяжения сухожильного апоневроза. На начальном этапе единственным проявлением диастаза является косметический дефект в виде выпячивания живота по белой линии. При напряжении пресса можно увидеть «желобок», разделяющий края прямых мышц. Расхождение может сопровождаться дискомфортом, умеренной болезненностью в эпигастрии, околопупочной области во время физических нагрузок, болью в пояснице, затруднениями при ходьбе.
При прогрессировании заболевания отмечаются нарушения моторики кишечника (метеоризм, запоры), тошнота. У 66% женщин с послеродовым растяжением апоневроза наблюдается дисфункция мышц диафрагмы таза, которая клинически проявляется недержанием мочи в момент кашля, чихания. При выраженном диастазе могут выявляться признаки атрофии мускулатуры живота, венозного застоя в сосудах нижних конечностей.
При значительном расхождении краев прямых мышц (7 см и более) у пациентов нередко формируются грыжи пупочного кольца и белой линии живота, которые обусловлены наличием дефектов апоневроза и выходом органов брюшной полости вместе с брюшиной под кожу. Частым осложнением заболевания является спланхноптоз — опущение внутренних органов вследствие ослабления мускулатуры живота, что клинически проявляется хроническими запорами вплоть до развития кишечной непроходимости, тошнотой, тахикардией, головокружениями. При дискоординации работы мышц возникает чрезмерная нагрузка на позвоночник, которая может привести к постоянным болям в спине, нарушению осанки.
Постановка диагноза не представляет затруднений, поскольку диастаз прямых мышц живота всегда сопровождается характерной клинической картиной. Диагностический поиск при тяжелой стадии заболевания направлен на выявление возможных осложнений и нарушений в работе внутренних органов. План обследования пациента включает следующие физикальные и инструментальные методы:
- Пальпация живота. Определить наличие диастаза позволяет тест: больного просят лечь на спину, согнув ноги в коленях, и напрячь брюшной пресс. При этом врач может пропальпировать выступающие валики по краям прямых мышц и оценить ширину расхождения. Метод недостаточно эффективен у пациентов с избыточной массой тела вследствие затруднений при проведении пальпации.
- УЗИ брюшной стенки. Сонография – доступное неинвазивное исследование, с его помощью визуализируют растяжение и истончение белой линии, которым сопровождается увеличение расстояния между прямыми мышцами. При использовании ультразвукового метода можно определить наличие таких осложнений, как грыжи передней стенки живота, опущение брюшных органов.
- Рентгенография. Обзорная рентгенография ОБП дает возможность оценить размеры и взаимное расположение внутренних органов. У 84% пациентов наблюдается гастроптоз различной степени выраженности. Метод также помогает дифференцировать диастаз с другими патологическими состояниями, сопровождающимися сходной клинической картиной.
В стандартных лабораторных исследованиях (клиническом анализе крови, мочи, копрограмме) при неосложненном расхождении прямых мышц отклонения от нормы не обнаруживаются. Для комплексной оценки состояния внутренних органов пациентам, у которых возникли осложнения заболевания, могут рекомендоваться КТ, МСКТ брюшной полости, измерение кислотности желудочного сока, УЗИ органов малого таза.
Дифференциальная диагностика
Дифференциальная диагностика диастаза выполняется с врожденными аномалиями развития соединительной ткани, грыжами белой линии и пупочного кольца, хроническими заболеваниями пищеварительного тракта (гастритами, энтероколитами), болезнями мочеполовой системы. Кроме осмотра абдоминального и пластического хирурга пациенту рекомендованы консультации гастроэнтеролога, уролога, гинеколога, младенцам — неонатолога или педиатра.

Лечение диастаза мышц живота
Консервативная терапия
Тактика ведения пациента определяется длительностью существования апоневротического растяжения, его степенью и типом. При развитии диастаза на фоне желудочно-кишечных, бронхолегочных и других заболеваний обязательно назначается лечение основной патологии. В младенческом возрасте используется выжидательный подход с принятием решения об оперативном укреплении брюшной стенки после 6 месяцев при наличии сопутствующих грыж и после 12 месяцев при сохранении диастаза и выраженной клинической симптоматике.
Период наблюдения за женщиной после родов обычно составляет не менее года, при этом физиологическим считается растяжение апоневроза мышц живота до 2,0-2,5 см, сохраняющееся в течение первых 6-8 послеродовых недель. Женщинам с расхождением абдоминальных мышц показано ношение бандажа на протяжении 2-4 месяцев после родов, отказ от использования слингов, коррекция питания для обеспечения нормальной дефекации, поддерживание живота при кашле и чихании. В качестве вспомогательного метода может применяться кинезиологическое тейпирование.
Консервативный подход с использованием специального комплекса ЛФК и массажа допустим при диастазе I степени. Пациенту рекомендуется соблюдать диету для поддержания нормальной массы тела, исключить поднятие тяжестей более 5-6 кг, упражнения в упоре и коленно-локтевой позиции, в том числе планку и отжимание, прогибы, скручивание, обратное скручивание.
Хирургическое лечение
Оперативное лечение диастаза проводится при расхождении мышц живота 2-3 степени, наличии сопутствующей пупочной грыжи. У женщин хирургическое вмешательство выполняется не ранее, чем спустя год после родов при отсутствии планов на новую беременность и хорошем состоянии брюшной мускулатуры. С учетом степени и характера растяжения, состояния окружающих тканей применяются различные виды операций:
- Эндоскопическая абдоминопластика. Во время вмешательства может устанавливаться сетчатый аллотрансплантат, сшиваться краевые участки прямых мышц, укрепляться грыжевой сеткой потенциально слабые зоны апоневроза. Возможно одновременное проведение герниопластики. Преимуществом малоинвазивной операции является минимальный косметический дефект, однако этот метод неприменим при необходимости иссечения избыточной ткани.
- Пластика диастаза через разрез. Традиционное ушивание диастаза рекомендовано при наличии дряблых и растянутых участков кожи, которые планируется удалить в процессе операции. В ходе герниопластики могут накладываться узловые швы на влагалища прямых мышц, удаляться избыток апоневроза со сшиванием оставшихся краев, вшиваться полипропиленовая сетка. При значительных отложениях подкожного жира проводится абдоминопластика.
При диагностике и лечении диастаза на ранних стадиях у большинства пациентов наблюдается полное выздоровление без проведения хирургических вмешательств. Прогноз заболевания благоприятный. В запущенных случаях могут развиваться опасные осложнения (ущемление грыжи), требующие ургентной операции.
Для профилактики растяжения апоневроза необходимо систематически выполнять упражнения для укрепления мышц живота, избегать подъема тяжестей, нормализовать работу кишечника, увеличить содержание клетчатки в рационе, контролировать массу тела. По данным исследований, выполнение беременными специального комплекса упражнений для мышц живота на 35% сокращает риск развития послеродового диастаза.
2. Патогенез и лечение вентральных грыж и диастаза прямых мышц живота: Автореферат диссертации/ Загиров У.З. - 1995.
3. Сравнительные аспекты методов устранения диастаза прямых мышц живота/ Топчиев М.А., Бондарев В.А., Эльдеров С.Ш.// Астраханский медицинский журнал. - 2010.
4. Пути улучшения результатов хирургического лечения пупочных грыж в сочетании с диастазом прямых мышц живота/ Лечиев И.У. - 2013.
Расхождение брюшной стенки. Причины расхождения брюшной стенки.
Внезапный «взрыв» кишечника происходит потому, что либо вы не зашили как следует живот, либо что-то произошло внутри живота.
Во время обхода вы замечаете, что у пациента, оперированного вами по поводу кишечной непроходимости 5 дней назад, повязка промокла какой-то розоватой жидкостью. «Почаще меняйте повязку», — ворчливо говорите вы интерну. А через день к вашему неподдельному смущению ваш ланч прерывает взбудораженная медсестра, со словами: «У мистера Хирша кишки лежат вокруг него на кровати! Пожалуйста, помогите!»

Определение расхождения брюшной стенки
Расхождения брюшной стенки бывают полными или частичными; последние встречаются значительно чаще.
• Частичное (скрытое) расхождение — отделение друг от друга фасциальных краев раны без эвентрации или полного обнажения подлежащих брюшных внутренностей. Обычно это случается через несколько дней после операции, при этом сквозь операционную рану просачивается небольшое количество сукровичной жидкости. Когда расходятся края кожи, как это чаще бывает при наличии раневой инфекции, можно видеть и края разошедшегося апоневроза, свободно лежащие апоневротические швы, реже — покрытые фибрином кишечные петли.
• Полное расхождение — расхождение всех слоев брюшной стенки, включая кожу. Петли кишечника, если только они не припаяны рыхлыми сращениями к краям раны, выступают над ее уровнем.
Этиология расхождения брюшной стенки
Множество местных и общих факторов вносит свой вклад в расхождение раны брюшной стенки: раневая инфекция, легочные заболевания, гемодина-мическая нестабильность, близость анастомозов, возраст пациента старше 65 лет, гипоальбуминемия, системные инфекции, ожирение, уремия, парентеральное питание, злокачественные заболевания, асцит, использование корти-костероидов, артериальная гипертензия. Перечисленные факторы обусловливают плохое заживление тканей и/или приводят к росту внутрибрюшного давления. Некоторые из них обязательно будут у пациента с расхождением брюшной стенки, возникшем в послеоперационном периоде. Подобные расхождения независимо от того, частичные они или полные, сопровождаются существенным ростом послеоперационной летальности. Разборы таких случаев, проводимые на клинико-анатомических конференциях, чаще связаны с установлением локальных и системных факторов, приведших к указанному осложнению, в то время как непосредственная причина смерти остается как бы на втором плане. Но в немалой степени исход зависит от способа ведения больного с расхождением брюшной стенки, как можно увидеть из сказанного ниже.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
- Параназальный синусит. Заболевания височно-нижнечелюстного сустава. Зубная боль. Височный артериит.
- Тактика при сколе керамики коронок и мостовидных протезов. Рекомендации
- КТ, МРТ при гемангиоперицитоме забрюшинного пространства
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ). Принципы лечения рефлюксной болезни - ГЭРБ
- Диагностика внутричерепного идиопатического воспалительного псевдотумора по КТ, МРТ
