Параназальный синусит. Заболевания височно-нижнечелюстного сустава. Зубная боль. Височный артериит.
Добавил пользователь Алексей Ф. Обновлено: 20.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синусит: причины появления, симптомы, диагностика и способы лечения.
Определение
Синусит – это воспаление слизистой оболочки околоносовых пазух и полости носа. Синусит относится к числу наиболее часто встречающихся заболеваний и, хотя не существует точной статистики его распространенности, по разным данным до 15% взрослого населения во всем мире страдает от этой патологии, а у детей она встречается еще чаще.
Нос – это начальная часть верхних дыхательных путей. Он делится на три отдела: наружный нос, полость носа и околоносовые пазухи (ОПН). ОПН – это воздухоносные полости, которые располагаются вокруг полости носа и сообщаются с ней выводными отверстиями, или протоками. Выделяют четыре пары пазух: верхнечелюстные, лобные, решетчатый лабиринт и клиновидные пазухи. Самая большая пазуха – верхнечелюстная, или гайморова – располагается в теле верхней челюсти, лобная пазуха - в толще лобной кости, решетчатый лабиринт - это многочисленные ячейки в решетчатой кости, а клиновидная пазуха расположена в теле одноименной кости.
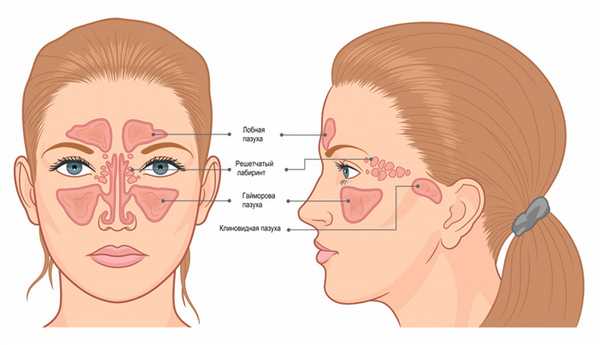
Причины возникновения синусита
Основная причина возникновения острого синусита – инфекция. В 90-98% случаев синусит вызывают вирусы, в 2-10% случаев – бактерии. Кроме того, синусит может иметь грибковую природу, а также быть результатом воздействия аллергенов или ирритантов (веществ с раздражающим действием).
Вторичная бактериальная инфекция ОПН после перенесенного вирусного заболевания с поражением верхних дыхательных путей развивается у 0,5–2% взрослых и у 5% детей.
Обычно острый синусит наблюдается на фоне острой респираторной вирусной инфекции (ОРВИ), чаще всего вызванной риновирусами. По данным исследований, почти у 90% больных ОРВИ выявлялись изменения в виде отека слизистой оболочки ОПН по данным магнитно-резонансной томографии, что служит подтверждением того, что синусит является одним из типичных проявлений ОРВИ.
Среди бактерий острое воспаление слизистой ОПН чаще всего вызывают пневмококк и гемофильная палочка. Кроме того, все чаще обнаруживаются так называемые атипичные возбудители – хламидии и микоплазмы (около 10%) – как у взрослых, так и у детей.
Единой теории, почему развивается хронический синусит, нет. К предрасполагающим факторам относят большое число состояний и заболеваний, среди которых анатомические аномалии строения полости носа и ОПН (например, искривление носовой перегородки), хронический ринит, атопия (наследственная предрасположенность иммунной системы к неадекватной реакции на распространенные в окружающей среде аллергены), непереносимость нестероидных противовоспалительных препаратов, иммунодефицитные состояния и др.
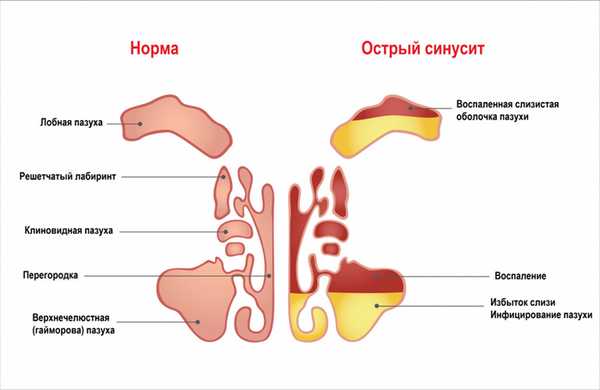
Классификация заболевания
Синуситы классифицируют в зависимости от причинного фактора (травматические, вирусные, бактериальные, грибковые, смешанные, аллергические) и в зависимости от остроты процесса (острые и хронические).
Кроме того, синуситы делят на экссудативные (серозные, катаральные, гнойные) и продуктивные (пристеночно-гиперпластические и полипозные).
В зависимости от того, какие пазухи поражены, выделяют:
- гайморит (синусит верхнечелюстной пазухи) — воспаление слизистой оболочки верхнечелюстной пазухи;
- фронтит (синусит лобной пазухи) — воспаление слизистой оболочки лобной пазухи;
- этмоидит — воспаление слизистой оболочки ячеек решетчатого лабиринта;
- сфеноидит — воспаление слизистой оболочки клиновидной пазухи.
В случае вовлечения в воспалительный процесс всех пазух одной половины полости носа заболевание имеет название — гемисинусит, а обеих половин — пансинусит.
Симптомы синусита
Основные симптомы синусита – стойкие выделения из носа, затрудненное носовое дыхание, головная боль или боль в проекции ОПН, снижение обоняния, заложенность ушей, общее недомогание и кашель, повышение температуры.
Головная боль – один из ведущих симптомов острого синусита, она возникает вследствие воздействия воспалительного процесса на оболочки мозга. Боль локализуется в области переносицы и надбровья, может отдавать в верхнюю челюсть. Для сфеноидита характерна боль макушки и затылка («каскообразная» боль), она обычно носит разлитой характер, но при более выраженном воспалении в одной из пазух может быть локальной.
Нарушение носового дыхания может быть периодическим или постоянным, односторонним и двусторонним. При односторонних синуситах затруднение носового дыхания обычно соответствует стороне поражения.
Отделяемое из полости носа может быть слизистым, слизисто-гнойным, гнойным и отходить при сморкании, либо стекать по задней стенке глотки. При выраженном остром процессе интенсивность указанных симптомов обычно возрастает - присоединяются признаки общей интоксикации. В ряде случаев развивается реактивный отек век и осложнения на глазницу (особенно у детей), отечность мягких тканей лица.
У детей острый синусит часто сочетается с гипертрофией и хроническим воспалением глоточной миндалины и может проявляться неспецифическими симптомами - упорным кашлем и увеличением шейных лимфатических узлов.
По тяжести течения острые синуситы делят на легкие, средней степени и тяжелые.
При легкой степени температура не повышается, а заложенность носа, выделения из носа и кашель выражены умеренно. Симптомы не влияют на качество жизни пациента (сон, дневную активность) или влияют незначительно.
При легкой степени отсутствует головная боль в проекции околоносовых пазух, и заболевание проходит без осложнений.
Для средней степени тяжести синусита характерна повышенная температура, однако она не превышает 38оС. Заложенность носа, выделения из носа и кашель выражены и влияют на качество жизни пациента. В проекции околоносовых пазух при движении головы и при наклоне головы возникает ощущение тяжести. Может развиться осложнение со стороны среднего уха – острый средний отит.
Для тяжелого синусита характерна температура тела выше 38оС. Заложенность носа, выделения из носа и кашель выражены сильно, могут быть мучительными, умеренно или значительно влияют на качество жизни. Возникает периодическая или постоянная болезненность в проекции околоносовых пазух, усиливающаяся при движении или наклоне головы, при перкуссии (постукивании) в проекции околоносовой пазухи. Могут наблюдаться внутричерепные и орбитальные осложнения (осложнения на глазницу).
Диагностика синусита
Для постановки диагноза «синусит» у пациента должны присутствовать два и более симптома: затрудненное носовое дыхание или выделения из носа, давление или боль в области ОПН, снижение или потеря обоняния, а также риноскопические или эндоскопические признаки (слизисто-гнойное отделяемое преимущественно в среднем носовом ходе и/или отек или слизистая обструкция преимущественно в среднем носовом ходе). Если эти симптомы наблюдаются менее 12 недель, то синусит определяется как острый, если более – как хронический.
Всем пациентам с подозрением на синусит может быть рекомендовано общеклиническое обследование, включающее:
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Comp.
Параназальный синусит. Заболевания височно-нижнечелюстного сустава. Зубная боль. Височный артериит.
Дисфункция височно-нижнечелюстного сустава (ДВНЧС): диагностика, лечение
Для описания данного состояния используют множество терминов, например: «дисфункция нижней челюсти», «болевой миофасциальный синдром», «синдром гипертонуса жевательных мышц» и т.п. Это свидетельствует о плохом понимании природы заболевания, а разнообразные названия отражают основные этиологические теории.
Некоторые авторы всю «ответственность» возлагают на костные компоненты сустава, другие - на жевательные мышцы и систему нейромышечного контроля, третьи - на дефекты окклюзии, запускающие ту же систему нейромышечного контроля, которая активирует, в свою очередь, изменения в мышцах и связочном аппарате сустава. И наконец, некоторые исследователи считают первопричиной заболевания стресс и повышенную тревожность.
Наименее спорным, по нашему мнению, является термин «дисфункция височно-нижнечелюстного сустава» (ДВНЧС), так как он просто обозначает традиционную комбинацию симптомов, включающих напряжение, дискомфорт и боль в области жевательных мышц, щелканье и ограничение объема движений в височно-нижнечелюстных суставах.
Во многих случаях эти симптомы разрешаются спонтанно даже без лечения. Частота возникновения заболевания, по литературным данным, наиболее высока у молодых женщин. Два этих факта позволяют предположить большую роль функциональных и психогенных нарушений по сравнению с необратимыми морфологическими изменениями суставов.
Последние, впрочем, все же возникают, что можно подтвердить стандартным рентгенологическим обследованием или на МРТ - оба метода неинвазивны и сопряжены с небольшой лучевой нагрузкой. МРТ является очень дорогим исследованием, но вместе с тем оно позволяет наиболее полно визуализировать нарушения в связочном аппарате сустава.

Удивительно, но обследование лиц без симптомов дисфункции височно-нижнечелюстного сустава показало, что многие из них имеют смещение дисков - подобное смещение, будучи обнаруженным у пациента с ДВНЧС, считается причиной клинических проявлений. Морфологические нарушения, несомненно, способны вызвать симптомы дисфункции, однако основным этиологическим фактором являются все же функциональные проблемы.
У некоторых пациентов функциональная природа заболевания не вызывает сомнений, у других - очевидно наличие органического поражения суставов, но в некоторых случаях причина заболевания не совсем ясна. К сожалению, многие стоматологи не склонны разбираться в подобных тонкостях и для всех пациентов используют стандартные подходы к лечению ДВНЧС. Это абсолютно неоправданно и ненаучно.
Даже существование множества школ, каждая из которых предлагает свою концепцию возникновения и лечения этого состояния, должно заставить настоящего врача задуматься и всегда иметь в виду возможность альтернативного подхода. Но в целом при лечении ДВНЧС следует придерживаться скорее консервативных способов, предполагая, если обратное не доказано, функциональную природу заболевания.
Привлекает внимание теория, согласно которой окклюзионые сбои приводят к повышенной мышечной активности, связанной с необходимостью перемещения нижней челюсти по искаженной траектории. Присоединение фактора стресса и тревожности еще более увеличивает мышечную активность, напряжение мышц превышает пороговые значения и начинает ощущаться пациентом, а вместе с тем возникают другие симптомы.
Этиологическим лечением в подобной ситуации может считаться устранение окклюзионных сбоев, симптоматическим - снижение уровня стресса и тревожности, но лучше не медикаментозными средствами, а созданием атмосферы доверия и подробным объяснением особенностей состояния и предполагаемого лечения.
Окклюзионный сбой не всегда легко обнаружить из-за формирования рефлексов, направленных на избегание положений нижней челюсти, в которых он происходит. Простой метод, позволяющий удостовериться в том, что изменение окклюзии уменьшит симптомы ДВНЧС, -покрыть весь зубной ряд накусочной пластинкой из жесткого акрила (такую пластинку для верхней челюсти иногда называют мичиганской шиной, для нижней - аппаратом Таннера).
Если через несколько недель ношения пластинки по ночам (или в течение всего дня при условии хорошей переносимости) симптомы уменьшаются, это подтверждает роль окклюзии в возникновении дисфункции и оправдывает дальнейшие попытки диагностики и лечения в этом направлении.
Акриловую накусочную пластинку используют скорее с диагностическими целями, не стоит рассчитывать на нее как на способ лечения. Тем не менее многие пациенты продолжают носить пластинку и дальше, так как она облегчает их состояние. По этой причине не следует использовать пластинки, находящиеся в контакте с ограниченным количеством зубов фронтальной или жевательной групп - они будут действовать подобно ортодонтическому аппарату и приведут к незапланированному зубоальвеолярному удлинению.
Лечение дисфункции височно-нижнечелюстного сустава, вызванной окклюзионным сбоем, достаточно просто в том случае, если сбой уже обнаружен. Обычная тактика включает избирательное пришлифовывание некоторых участков окклюзионных поверхностей зубов. Когда речь идет об 1-2 четко отслеживаемых сбоях, пришлифовывание можно выполнить непосредственно в полости рта. В более сложных случаях лучше сначала симулировать его на гипсовых моделях, зафиксированных в артикуляторе.
Методика пришлифовывания не совпадает с концепцией балансировки окклюзии, предполагающей создание нового контура окклюзионных поверхностей, соответствующего абстрактным представлениям об «идеальной» окклюзии. При лечении ДВНЧС изготовление множественных коронок или мостовидных протезов бывает оправданно чрезвычайно редко. Но коронки или мостовидные протезы могут потребоваться по другим показаниям, и в таком случае ДВНЧС сильно осложняет лечение. Окончательное протезирование следует проводить только после устранения симптомов дисфункции сустава.
Другие причины лицевой боли, заслуживающие упоминания, приводятся ниже.
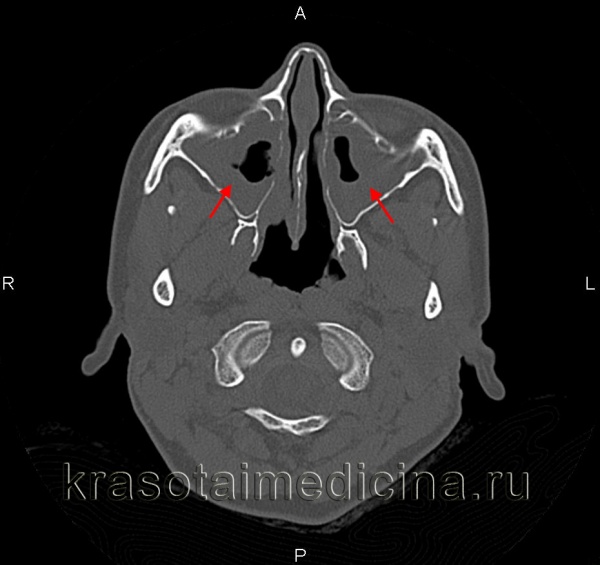
Параназальный синусит. Клинические проявления острого синусита обычно ярко выражены, и диагноз, как правило, не вызывает затруднений. Хронический синусит редко является причиной лицевой боли, однако изолированный сфеноидальный синусит может вызывать боль в области лица, причина которой часто долгое время остается неустановленной. Не следует забывать, что утолщение слизистых оболочек может быть выявлено при рутинных визуализационных исследованиях, например, при рентгенографии, в диагностически сложных случаях, в частности, при отсутствии клинических симптомов синусита.
Заболевания височно-нижнечелюстного сустава (ВНЧС) выявляют у пациентов с хронической лицевой болью довольно часто. Диагноз следует заподозрить, если боль возникает при движениях челюстью, при ограничении открывания рта, местной травме и обнаружении изменений на рентгенограммах. Однако диагностика патологии ВНЧС сложна и вызывает разногласия у специалистов. Для врача общей практики важно помнить о возможности этой патологии при лечении пациентов с лицевой болью.
У многих пациентов наблюдается нарушение прикуса зубов без каких-либо симптомов патологии ВНЧС.
У многих пациентов без каких-либо симптомов заболевания ВНЧС при визуализационных исследованиях суставов обнаруживают патологические изменения, в том числе характерные для артрита и заболеваний мениска.
Со временем клинические проявления становятся менее выраженными, что не характерно для дегенеративного заболевания ВНЧС.
Болезненность в области ВНЧС и патологические результаты ЭМГ с равной частотой встречаются как у пациентов с патологией ВНЧС, так и в контрольной группе.
Перед тем как принимать решение о хирургическом вмешательстве в области ВНЧС, необходимо проведение длительных курсов консервативной терапии с использованием различных методов (медикаментозных, физиотерапевтических и др.). Хотя местное лечение с помощью специальных устройств широко назначается стоматологами, достоверные доказательства их эффективности отсутствуют.
Зубная боль — легко диагностируемая причина острой лицевой боли, но иногда заболевания зубов протекают на фоне неврологической патологии, в частности, невралгии тройничного нерва. Это приводит к неверной оценке ситуации как пациентом, так и стоматологом. Некоторые стоматологи считают, что небольшие полости в челюсти, остающиеся после удаления зубов, но не визуализируемые при рентгенографии, могут вызывать хроническую боль. Если боль ослабевает или исчезает на фоне блокады, обычно рекомендуют кюретаж нижней челюсти. Однако эта манипуляция может и не привести к улучшению состояния пациента с хронической лицевой болью. Фантомная зубная боль является недавно обнаруженной разновидностью деафферентационного болевого синдрома, который развивается у небольшого процента пациентов после экстракции зуба или эндодонтического лечения. Полагают, что в основе лежит та же причина, которая вызывает фантомную боль после ампутации конечности или другой части тела.
Височный артериит у пожилых пациентов может дебютировать болью в зоне кровоснабжения наружной сонной артерии. Клинические проявления этой патологии включают дискомфорт при жевании, болезненность и утолщение в области ветвей поверхностных височных артерий, а иногда — покраснение и изъязвление кожи лба. В большинстве случаев повышена СОЭ.
Боль может сопровождать и дисфункцию черепных нервов, которая становится очевидной при неврологическом обследовании.
Неврит зрительного нерва, в том числе ретробульбарный, может проявляться ретроорбитальной болью, которой предшествует нарушение зрения в течение нескольких часов или дней. С самого начала заболевания может наблюдаться афферентный зрачковый дефект (снижение прямой реакции на свет при сохранности содружественной на стороне неврита).
Ишемия или инфаркт глазодвигательного или другого черепного нерва может сопровождаться появлением одновременно с болью очаговой симптоматики, которую боль затмевает (например, ранний диабетический паралич глазодвигательного нерва).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Симптомы гигантоклеточного артериита на голове и шее
а) Патогенез. Гигантоклеточный артериит является наиболее часто встречающимся идиопатическим васкулитом, в основе его лежит хроническое воспаление средних и крупных сосудов, вызывающее концентрическую гиперплазию интимы стенок сосудов.
б) Гистология. Поражаются внутренняя, средняя и адвентициальная оболочки стенок сосудов (панартериит); воспаление эндотелия на уровне соединения интимы с мышечным слоем приводит к неоангиогенезу; возможно наличие гигантских клеток; часто присутствует фрагментация внутренней эластической мембраны.
в) Проявления гигантоклеточного артериита на голове и шее. Заболевают преимущественно пожилые люди, чаще женщины и представители европеоидной расы. Чаще всего обращаются с жалобами на головную боль.
Кожа. Гиперемия и боль кожи лица, в тяжелых случаях некроз кожи.
Челюстно-лицевая система. Патогномоничен привычный вывих нижней челюсти; также встречается тризм, боль в височно-нижнечелюстном суставе, зубах и деснах, болезненность в височной области и волосистой части кожи головы.
Полость носа. Воспаление и отек слизистой полости носа, аносмия.
Ротоглотка. Дисфагия, вызванная воспалением и отеком слизистой оболочки ротоглотки, некротические поражение слизистой оболочки рта. Нарушение подвижности языка вследствие его изъязвления и ишемии. Расстройства вкуса.
Гортань. Охриплость.
Уши. Боль в ушах, шум в ушах, головокружения, нейросен-сорная тугоухость, лимфоаденопатия, возможно увеличение небных миндалин, слюнных желез.
Глаза. Одним из самых страшных осложнений заболевания является слепота. Преходящая слепота
г) Диагностика. Повышение уровней С-реактивного белка, СОЭ (в острой фазе), щелочной фосфатазы. Нормоцитарная нормохромная анемия.
«Золотым стандартом» диагностики является биопсия височной артерии.
д) Лечение гигантоклеточного артериита. Препаратами первой линии являются системные кортикостероиды.
Гигантоклеточный артериит:
(А) Срез височной артерии, окрашенный гематоксилином и эозином, на котором видны гигантские клетки в дегенерировавшей внутренней эластической мембране при активном артериите (стрелка).
(Б) Окрашивание эластической ткани выявляет очаговое разрушение внутренней эластической мембраны (стрелка) и утолщение интимы (*), характерное для длительного или излеченного артериита.
(В) При исследовании височной артерии пациента с гигантоклеточным артериитом на поверхности головы обнаружен утолщенный, узловатый и болезненный при надавливании сегмент сосуда (стрелка). Синдром Хортона-Магата-Брауна - гигантоклеточный артериит
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Синусит
Синусит – инфекционно-воспалительный процесс, затрагивающий слизистую оболочку околоносовых пазух. Может иметь вирусную, бактериальную, грибковую или аллергическую природу. К общим симптомам, характеризующим течение синуситов, относятся повышение температуры тела, боль в проекции придаточных пазух, затруднение носового дыхания, серозно-гнойное отделяемое из носа. Синуситы распознаются на основании данных рентгенографии, УЗИ, КТ и МРТ околоносовых пазух, диагностической пункции. При синуситах проводится антибиотикотерапия, физиотерапия, лечебные промывания, пункции и дренирования, традиционные и эндоскопические операции на придаточных пазухах носа.
Общие сведения
Синусит – воспалительный процесс в одной или нескольких придаточных пазухах носа. Синуситы диагностируются у 0,02% взрослого населения; у детей инфекции верхних дыхательных путей осложняются развитием синусита в 0,5% случаев. В отоларингологии к синуситам относятся воспаления: верхнечелюстной пазухи – гайморит, лобных пазух – фронтит, клиновидной пазухи – сфеноидит, лабиринта решётчатой кости – этмоидит. По течению выделяют острый и хронический синуситы. Отмечается повышенная температура, головная боль, заложенность и гнойные выделения из носа, отек лица в зоне воспаленной пазухи. При отсутствии лечения развиваются серьезные осложнения: воспаление зрительного нерва и оболочек глаза, остеомиелит, абсцесс мозга, менингит.
Причины синуситов
Носовая полость сообщается с семью придаточными (параназальными) пазухами: двумя лобными, двумя верхнечелюстными, двумя решетчатыми и одной клиновидной. Пазухи соединены с носовой полостью узкими ходами. Через эти ходы осуществляется постоянное дренирование (очищение) пазух. Если пазухи по какой-то причине перестают очищаться, в них застаивается секрет и создаются благоприятные условия для развития синусита.
Соустья носовых пазух могут блокироваться при различных деформациях внутриносовых структур (гипертрофические риниты, искривление носовой перегородки, аномалии строения решетчатого лабиринта и носовых раковин). Вирусная инфекция является еще одним фактором риска возникновения синуситов. В результате воспаления слизистая оболочка придаточных пазух и носовой полости отекает. Слизистые железы начинают вырабатывать большое количество секрета. Соустья параназальных пазух еще больше сужаются из-за отека слизистой и забиваются густым патологическим секретом.
Нарушение вентиляции, застой отделяемого и дефицит кислорода в тканях пазух становятся толчком для интенсивного развития условно-патогенной флоры. К вирусной инфекции присоединяется бактериальная. Степень выраженности проявлений синусита зависит от вирулентности вызывавших воспаление микробов. Широкое применение антибиотиков приводит к тому, что бактериальная флора, ставшая причиной развития синусита, нередко отличается повышенной резистентностью (устойчивостью) к большинству антибиотиков.
В последние годы синуситы все чаще вызываются грибками. Причина этой тенденции также кроется в неоправданном использовании антибиотикотерапиии, которая отрицательно влияет на состояние иммунной системы, нарушает нормальный состав микрофлоры и создает благоприятные условия для развития микозной инфекции. Синуситы на начальной стадии не обязательно провоцируются микробами. Отек слизистой оболочки, приводящий к закрытию соустий параназальных пазух, может быть вызван вдыханием холодного воздуха и ряда химических веществ.
Однако, самой частой причиной развития синуситов являются иммунодефицитные состояния и аллергические реакции. Аллергия вызывает вазомоторный ринит, одним из проявлений которого является отек слизистой носовой полости. Процесс неоднократно повторяется. В результате хронические синуситы развиваются примерно у 80% больных вазомоторным ринитом.
Классификация
В зависимости от локализации процесса выделяют следующие виды синуситов:
- Гайморит. Воспалительный процесс поражает гайморову (верхнечелюстную) пазуху.
- Этмоидит. Воспаление развивается в решетчатом лабиринте.
- Фронтит. Патологический процесс охватывает лобную пазуху.
- Сфеноидит. Воспаление возникает в клиновидной пазухе.
Первое место по распространенности занимает гайморит, второе – этмоидит, третье – фронтит и четвертое – сфеноидит. Возможно одно- или двухстороннее поражение. В процесс может вовлекаться одна или несколько пазух. Если воспаление охватывает все придаточные пазухи, заболевание называют пансинуситом.
Все синуситы могут протекать остро, подостро или хронически. Острый синусит, как правило, провоцируется насморком, гриппом, скарлатиной, корью и другими инфекционными заболеваниями. Заболевание продолжается 2-4 недели. Подострый синусит чаще всего является следствием неправильного или недостаточного лечения острого синусита. Симптомы заболевания при подостром течении синусита сохраняются от 4 до 12 недель. Хронический синусит становится исходом повторных острых синуситов инфекционной этиологии или развивается, как осложнение аллергического ринита. Критерием хронизации процесса является наличие симптомов синусита в течение 12 и более недель.
В зависимости от характера воспаления выделяют три формы синусита:
- отечно-катаральная. Поражаются только слизистая оболочка параназальных пазух. Процесс сопровождается выделением серозного отделяемого;
- гнойная. Воспаление распространяется на глубокие слои тканей придаточных пазух. Отделяемое приобретает гнойный характер;
- смешанная. Имеются признаки отечно-катарального и гнойного синусита.
Симптомы синуситов
Клинические проявления гайморита подробно описаны в статье «Гайморит».
Симптомы этмоидита
Как правило, воспалительный процесс в передних отделах решетчатого лабиринта развивается одновременно с фронтитом или гайморитом. Воспалению задних отделов решетчатого лабиринта нередко сопутствует сфеноидит.
Больной этмоидитом предъявляет жалобы на головные боли, давящую боль в области переносицы и корня носа. У детей боли часто сопровождаются гиперемией конъюнктивы, отеком внутренних отделов нижнего и верхнего века. У некоторых пациентов возникают боли неврологического характера.
Температура тела обычно повышается. Отделяемое в первые дни заболевания серозное, затем становится гнойным. Обоняние резко снижено, носовое дыхание затруднено. При бурном течении синусита воспаление может распространиться на глазницу, вызывая выпячивание глазного яблока и выраженный отек век.
Симптомы фронтита
Фронтит, как правило, протекает тяжелее других синуситов. Характерна гипертермия, затрудненность носового дыхания, выделения из половины носа на стороне поражения. Пациентов беспокоят интенсивные боли области лба, больше выраженные по утрам. У некоторых больных развивается снижение обоняния и светобоязнь, появляется боль в глазах.
Интенсивность головных болей снижается после опорожнения пораженной пазухи и нарастает при затруднении оттока содержимого. В отдельных случаях (обычно – при гриппозном фронтите) выявляется изменение цвета кожи в области лба, отек надбровной области и верхнего века на стороне поражения.
Хронический фронтит часто сопровождается гипертрофией слизистой оболочки среднего носового хода. Возможно появление полипов. Иногда воспаление распространяется на костные структуры, приводя к их некрозу и образованию свищей.
Симптомы сфеноидита
Сфеноидит редко протекает изолированно. Обычно развивается одновременно с воспалением решетчатой пазухи. Пациенты жалуются на головную боль в глазнице, области темени и затылка или глубине головы. При хроническом сфеноидите воспаление иногда распространяется на перекрест зрительных нервов, приводя к прогрессирующему снижению зрения. Нередко хронический сфеноидит сопровождается стертой клинической симптоматикой.
Осложнения синусита
При синуситах в патологический процесс может вовлекаться глазница и внутричерепные структуры. Распространение воспаления вглубь может приводить к поражению костей и развитию остеомиелита. Самым распространенным осложнением синуситов является менингит. Заболевание чаще возникает при воспалении решетчатого лабиринта и клиновидной пазухи. При фронтите может развиться эпидуральный абсцесс или субдуральный (реже) абсцесс мозга.
Своевременная диагностика осложнений при синуситах иногда затруднена из-за слабо выраженной клинической симптоматики. Запущенные внутричерепные осложнения синуситов прогностически неблагоприятны и могут стать причиной летального исхода.
Диагностика синусита
Диагноз синусита выставляется на основании характерной клинической картины, объективного осмотра и данных дополнительных исследований. В процессе диагностики используется рентгенография околоносовых пазух в двух проекциях, ультразвуковое исследование, ядерно-магнитный резонанс и КТ околоносовых пазух. По показаниям для исключения осложнений проводится КТ или МРТ головного мозга.

Лечение синусита
Терапия острого синусита направлена на купирование болевого синдрома, устранение причины воспалительного процесса и восстановление дренирования пазух. Для нормализации оттока отоларингологи используют сосудосуживающие препараты (нафазолин, оксиметазолин, ксилометазолин и т. д.), устраняющие отек слизистой носовой полости и полости пазух.
Практическое применение при синуситах находит метод синус-эвакуации. Процедура осуществляется следующим образом: в разные носовые ходы вводят два катетера. Антисептик подается в один катетер и отсасывается через другой. Вместе с антисептиком из носовой полости и полости пазух удаляется гной и слизь.
При синуситах бактериальной природы применяют антибиотики. Для освобождения пазухи от гноя проводят ее вскрытие (гайморотомия и др.). При вирусных синуситах антибиотикотерапия не показана, поскольку антибиотики в данном случае неэффективны, могут усугубить нарушение иммунного статуса, нарушить нормальный состав микрофлоры в ЛОР-органах и стать причиной хронизации процесса.
Пациентам с острыми синуситами назначают антигистаминные средства и рассасывающие препараты (чтобы предупредить образование спаек в воспаленных пазухах). Больным с синуситами аллергической этиологии показана противоаллергическая терапия. Лечение обострения хронического синусита проводится по принципам, аналогичным терапии острого воспаления. В процессе лечения используются физиотерапевтические процедуры (диадинамические токи, УВЧ и т. д.).
При неэффективности консервативной терапии хронических синуситов рекомендуется хирургическое лечение. Операции, проводимые пациентам с хроническими синуситами, направлены на устранение препятствий для нормального дренирования параназальных пазух. Выполняется удаление полипов в носу лазером, устранение искривления носовой перегородки и т.д. Операции на пазухах проводятся как по традиционной методике, так и с использованием эндоскопического оборудования.
Читайте также:
