Расстройства адаптации - клиника, диагностика, лечение
Добавил пользователь Валентин П. Обновлено: 10.01.2026
Позвонив сейчас, даже если у вас не стоит остро вопрос об оказании психиатрической помощи или лечения — вы однозначно получите развернутую консультацию, содержащую основные правила оказания этой помощи, информацию об эффективности современных методик, а также ответы на все вопросы. Обладая всей информацией по столь щекотливой и важной проблеме, мы гарантируем, что вы не ошибетесь, когда придет время действовать быстро.
Тем более, необходимо звонить, если нужна
экстренная помощь
Проверял Еремин Алексей Валентинович
Расстройство адаптации – это психогенное, промежуточное состояние человека между нормальным отношением к стрессовой ситуации и психическим отклонением. Возникает в результате резких жизненных изменения или потрясений, требующих включения приспособительных реакций. Нарушение проявляется в виде эмоциональных расстройств, снижение социальной активности и работоспособности. При этом у больного сохраняется критическое отношение к происходящему.

Почему возникает расстройство адаптации
Вероятность появления расстройства адаптации повышается с количеством стрессовых ситуаций, но не менее важна их значимость для пациента. То, что может быстро нарушить эмоциональное и психическое равновесие у одного человека, никак не скажется на другом, или вызовет незначительную и кратковременную реакцию. Чаще всего болезнь у пациента развивается в таких случаях:
- личностные особенности (низкая устойчивость к стрессам, тревожность, затруднения в общении);
- индивидуальная и наследственная предрасположенность
- слабость механизмов защиты и неспособность противостоять жизненным трудностям;
- отсутствие поддержки друзей, коллег или родственников;
- выраженная негативная оценка тяжелых для психики событий, склонность к преувеличению опасности.
Механизм расстройства адаптации уже изучен. В норме любая стрессовая ситуация вызывает стимуляцию гипофиза, а вырабатываемый им АКТГ увеличивает производство адреналина в надпочечниках. Одновременно происходит активация симпатической нервной системы с повышением давления, учащением пульса и дыхания. Такие процессы требовались людям на заре человечества, когда нужно было быстро убежать от врага или догнать добычу. По принципу обратной связи после снижения влияния фактора стресса гипофизарно-надпочечниковая система снижает свою активность и приходит в норму.
Но постоянные потрясения, возникающие на фоне высокой психической уязвимости пациента, заканчиваются появлением дисбаланса и пролонгированием механизма выработки гормонов стресса. Длительная стимуляция органов внутренней секреции приводит к вегетативным нарушениям, психическим проблемам и истощению коры надпочечников.
Многочисленные исследования указывают, что дезадаптацию на психическом уровне вызывает как однократный стрессогенный фактор, так и многократный. В роли пускового механизма выступают:
- потеря близкого человека;
- конец близких отношений;
- проблемы на работе;
- негативное отношение близких людей.
Стрессоры могут относиться как к отдельному человеку, так и к целым группам людей и сообществам. Это может быть семья, воинское подразделение, община. Иногда события, вызывающие расстройство адаптации, имеют отношение к обычным этапам развития (обучение в школе, вступление в брак, появление ребенка, выход на пенсию).
Специалисты нашей клинки тщательно выявляют триггеры, которые приводит человека к дезадаптации. Для этого с ним работают лучшие психотерапевты на фоне медикаментозной терапии.
Как проявляется расстройство адаптации
- беспокойство; ;
- внутренний дискомфорт;
- нарушение поведения.
В тяжелых случаях наблюдается депрессия и тоска, увлекающие ранее больного занятия перестают вызывать интерес. Истощение физическое и умственное приводит к снижению трудоспособности, невозможности анализировать ситуацию и отвечать за принятые решения. Выделяют несколько видов в зависимости от причины возникновения и особенностей симптоматики. Расстройство адаптации может быть:
- социальное;
- депрессивное;
- психическое;
- пролонгированное;
- тревожное;
- смешанное (включает в себя два и более типа).
Расстройство социальной адаптации
Возникает при таких ситуациях, которые приводят к необходимости кардинально менять образ жизни. Это может быть:
- переезд;
- переход на другую должность;
- неожиданная перспектива стать отцом или матерью;
- смерть супруга или супруги;
- потеря родителей.
У женщин расстройство социальной адаптации чаще всего связано с потерей родителей или уходом мужа. Ее обычный быт меняется, нарушая психологическое равновесие, возникает сильный страх перед будущим. В таком состоянии человек не может приспосабливаться к новым условиям, а уходит в псевдореальность и негативные переживания.
У молодых людей психотравмирующей ситуацией становится призыв в армию. Расстройство социальной адаптации у них происходит при отсутствии готовности к трудностям. Поведение пациента изменяется и рассматривается как неадекватное, он не реагирует на обращения, мало спит, иногда отказывается от еды, ощущает постоянную тревогу и напряжение. У мужчин зрелого возраста нарушение наблюдается после потери работы, понижения в должности, возникновения проблем с потенцией.
Привычный круг друзей и знакомых теряется, если у человека нарушается социальная адаптация. Он просто не может общаться с ними как раньше. При тяжелой форме заболевания больной всеми силами избегает общества, месяцами находится дома за закрытой дверью.
Нарушение адаптации в социуме значительно ухудшает качество жизни, не дает возможности нормально работать, делать карьеру и строить личные взаимоотношения. Поэтому такое состояние требует немедленной профессиональной помощи.
Депрессивное расстройство адаптации
Расстройство адаптации с депрессивным синдромом характеризуется стабильно сниженным настроением, тоской, отсутствием интересов и желаний. У пациента с таким диагнозом наблюдается следующая симптоматика:
- пессимистичные мысли о текущих делах;
- однообразная интерпретация событий;
- обвинение себя и других;
- умственная и физическая слабость;
- затруднение с концентрацией внимания;
- ухудшение памяти.
Человек с депрессивным расстройством адаптации жалуется на трудности в выполнении любого действия. Ему приходится прилагать неимоверные усилия, даже, чтобы поддерживать обычную активность. Человек критически относится к своему состоянию, но при этом стараются не признаваться в ней, мотивируя свое бездействие объективными причинами. Ощущение тоски часто отрицается, так как больной не считает ее симптомом заболевания, или воспринимает в качестве осложнения соматического нарушения. Иногда депрессия скрывается за другими проявлениями: раздражительностью, ипохондрией, тревожностью, фобией.

Тревожное расстройство адаптации
- опасение по любому поводу;
- угрозу, не всегда мотивированную;
- напряжение;
- раздражение;
- «предчувствие беды».
Симптомы нередко скрываются, так как они не считаются самим человеком чем-то особенным, часто патология маскируется разнообразными вегетативными проявлениями.
Расстройство психической адаптации и вегетативные отклонения
Проявления расстройства адаптации могут протекать с аффективными нарушениями, депрессией и тревогой, волевой и эмоциональной заторможенностью, бессонницей или сонливостью. Часто наблюдаются отклонения в поведении в виде гиперактивности, агрессивности, антисоциальных действий.
Со всеми психопатологическими синдромами дезадаптации сопряжены симптомы дисфункции вегетативной нервной системы. Именно на них более всего обращает внимание пациент, именно с ними он впервые приходит за помощью. После стресса могут наблюдаться такие нарушения:
- ощущение холода или жара;
- сильное потоотделение;
- боли в животе;
- понос или запор;
- учащение пульса и скачки давления.
Не понимая истинной причины страданий, человек при расстройстве адаптации обычно обращается с жалобами на работу сердца, гипертонию, реже – по поводу других возможных заболеваний. И только опытный врач может определить психологическую природу появления отклонений.
Диагностика расстройства адаптации
Критериями определения заболевания являются:
- выявление психотравмы, предшествующей началу нарушений;
- симптомы, типичные для тревожного или аффективного расстройства, но имеющие более слабую выраженность;
- начало в течение 1-3 месяцев, длительность не более полугода после психотравмы.
Дифференциальная диагностика проводится со следующими нарушениями:
- депрессивное расстройство;
- тревожное расстройство;
- расстройство личности.
Для получения точного диагноза требуется консультация психиатра, психотерапевта. При необходимости проводятся консультации других специалистов.
Лечение расстройства адаптации в Москве медикаментами
Лечение расстройства адаптации проходит в амбулаторных условиях. При тяжелых нарушениях и попытках суицида может потребоваться изоляция человека от травмирующей ситуации. Госпитализация также рекомендуется при первичном выявленном заболевании с целью подбора поддерживающей терапии.
Прием определенных медикаментов назначает только лечащий врач. Он учитывает степень выраженности дезадаптации, вероятность развития побочных эффектов препаратов, возраст больного, наличие соматической патологии.
Положительный результат чаще всего достигается с помощью приема малых доз анксиолитиков (транквилизаторы группы бензодиазепина), малых и средних доз нормотимиков и современных антидепрессантов. Симптоматическая терапия включает:
- снотворные;
- ноотропы (при астеническом синдроме);
- витамины и микроэлементы для поддержания организма.
Фармакотерапия не считается основным методом лечение расстройства адаптации, но ее использование необходимо для успешного проведения психотерапии. Среднее время пребывания больного в стационаре составляет около одного месяца, затем он должен будет посещать врача амбулаторно, от 30 дней до одного года, в зависимости от тяжести отклонения.

Психотерапия при расстройстве адаптации
Приемы психотерапии играют ведущую роль при лечении многих пограничных расстройств психики, не является исключением и нарушение приспособительных механизмов. Самыми эффективными способами оказания помощи при данном отклонении считаются:
- бихевиоральная терапия;
- коннитивно-поведенческая;
- экзистенциальная;
- методы релаксации;
- групповая терапия;
- семейная психотерапия.
Опытные специалисты нашей клиники помогают выбрать оптимальный вариант лечения для каждого человека в отдельности. При этом учитывается особенности симптоматики его заболевания, причины нарушения адаптационных процессов и основные характеристики личности.
Бихевиоральная психотерапия помогает больному выявить, в какой период детства у него появилась дезадаптивная модель поведения. В то время она была необходимой как условие выживания в определенных обстоятельствах, но в дальнейшем она стала играть негативную роль. Человек вызывает в памяти свои страхи и переживания, связанные со значимыми людьми, ведет с ними мысленный диалог, начинает понимать свои чаяния и желания по отношению к близким. В конце пациент осознает, что существующие в настоящем времени ситуации вызывают аналогичные эмоции. Понимание этого процесса позволяет корректировать стереотипы поведения и сформировать более эффективные способы реагирования, не приводящие к расстройству адаптации.
Хорошо помогает устранить проблему когнитивно-поведенческая терапия. В ходе работы с психотерапевтом больной обнаруживает у себя деструктивные установки и негативные мысли, а затем они корректируются или полностью заменяются конструктивными. Что в цело меняет отношение к стрессовым ситуациям и позволяет находить способы для их преодоления без вреда для нервной системы.
Многим пациентам помогает экзистенциальная психотерапия, которая направлена на осмысление человеком своей жизни, ценностей и пути, принятия ответственности за свои действия и поступки. Внутренние конфликты с помощью этого метода рассматриваются как необходимые моменты переосмысления бытия, и способы обнаружения новых возможностей человека. Депрессия, согласно этому виду психотерапии, считается симптомом потери старых ценностей, но при этом дающая возможность найти новые. Тревога является знаком необходимости совершения выбора, и она пройдет, как только человек сделает его. Психотерапевт нашей психиатрической клиники помогает не застревать на негативных переживаниях и подталкивает пациента к действию. Положительный результат такой работы возможен только при создании между больным и специалистом доверительной и дружелюбной атмосферы.
Большую пользу приносят для восстановления психической адаптации обучение пациента методам релаксации. Они помогают снять спазм с мышц, устранить хроническую нагрузку. А это, в свою очередь, позволяет убрать и нервное напряжение, подарить своему организму запас энергии для противостояния настоящим и будущим стрессам. Данные практики помогают и в лечении соматических заболеваний, возникающих в период длительной дезадаптации – аритмии, гипертонии, астении, головной боли, нарушению сна. Для релаксации используются различные способы – дыхательные упражнения, повторение определенной последовательности успокаивающих фраз, аутогенные тренировки, медитации. Если проводить их регулярно и сочетать между собой можно эффективно устранить напряжение, улучшить настроение, повысить адаптационные и иммунные силы организма.
Специалисты клиники доктора Исаева осуществляют индивидуальный подход к каждому пациенту и подбирают методы, учитывая характеристику его черт личности, уровень интеллекта и другие особенности.
Для улучшения состояния человека также помогают занятия в группах, в ней активно участвую все собравшиеся под руководством специалиста. При этом он использует личностно-ориентированную, когнитивную, психодинамическую методику. Такая терапия благотворно действует на когнитивные, поведенческие и аффективные стороны личности каждого больного, помогает отработать негатив и установить новые паттерны поведение в рамках микросоциума.
После правильно проведенного лечения у человека наблюдается:
- полное восстановление социального статуса;
- улучшения семейных отношений;
- возвращение к прежним планам и задачам;
- нормализация общего состояния;
- отсутствие жалоб;
- стабильно хорошее настроение;
- отсутствие аффективной лабильности;
- высокая трудоспособность.
Индивидуальный подход к каждому пациенту в клинике доктора Исаева и правильный выбор комплексного лечение позволяет человеку вернуться в нормальную жизнь и не испытывать затруднений.
Вопросы и ответы
Как у себя определить расстройство адаптации?
Расстройство адаптации определить самостоятельно невозможно, оно часто принимается за плохое настроение или усталость. Диагноз сможет поставить только опытный специалист. При появлении тревожных симптомов лучше всего позвонить нам и записаться на прием.
Может ли расстройство адаптации привести к осложнениям?
Если не проводить лечения этого нарушения, то высока вероятность развития тяжелых последствий. Это – переход в глубокую клиническую депрессию, появление химической зависимости. Такие осложнения на фоне сильного стресса могут закончиться самоубийством. Неадекватность поведения у больного чревато увольнением с работы, отчислением из учебного заведения, отсутствием личной жизни.
Случай лечения расстройства приспособительных реакций у молодого пациента с помощью психотерапии
При поступлении жаловался на сниженное настроение, тревогу, утомляемость, периодическую боль в стопах при ходьбе.
Нынешнее состояние, скорее всего, связано с воспитанием в условиях доминирующей гиперопеки со стороны матери.
Анамнез
По словам пациента, он с трудом адаптировался на новой работе. Отношения с коллегами не складывались, не находил взаимопонимания с их стороны, "держался сам по себе, был не похож на остальных", отмечал насмешки и колкости в свой адрес. Тяжело переживал всё это "внутри себя", окружающим "старался не показывать вида". На фоне повышенных нервно-эмоциональных и физических нагрузок снизилось настроение, появилась тревога, утомляемость, беспокойство. Пациент стал плаксив, стремился к уединению. Руководством характеризовался как необщительный, замкнутый работник, который нервно реагирует на замечания, враждебно воспринимает критику, медленно и неточно выполняет указания. С жалобами на подавленное настроение пациент обратился к врачу поликлиники. Был осмотрен психиатром и с диагнозом "расстройство адаптации у акцентуированной личности" направлен на стационарное обследование и лечение. Госпитализирован с согласия.
Стало известно, что больной с раннего детства был обособлен, имел мало друзей. В детском саду адаптировался плохо, плакал, тосковал по дому, часто конфликтовал со сверстниками, так как "не находил общий язык". По характеру сформировался мягким, впечатлительным, замкнутым и обидчивым. В классе держался обособленно, часто становился объектом насмешек со стороны одноклассников и всегда болезненно переносил такие "обсуждения".
Обследование
Соматический статус: общее состояние удовлетворительное. У пациента худощавое телосложение, пониженное питание. На лице угревые высыпания. На тыльной поверхности стоп и на подошве есть потёртости. Периферические лимфоузлы не пальпируются. Пульс 69 ударов в минуту, ритмичный, удовлетворительного наполнения. Тоны сердца ясные, шумов нет. Артериальное давление 120/80 мм рт. ст. Дыхание везикулярное, хрипов нет. Живот мягкий, безболезненный при пальпации. Поколачивания по поясничной области безболезненны с обеих сторон. Мочеиспускание и стул без особенностей. Неврологический статус: зрачки правильной формы, равные по диаметру. Движение глазных яблок происходит в полном объёме. Реакции аккомодации (способности хрусталика изменять свою кривизну) и конвергенции (способности глаз поворачиваться друг к другу), реакция зрачков на свет сохранены. Активные и пассивные движения в норме. Сила и тонус мышц одинаковые. В позе Ромберга пациент устойчив. Сухожильные и периостальные рефлексы одинаковые, оживлены. Чувствительных расстройств нет. Психический статус: сознание не помрачено, верно ориентирован в пространстве, личности и времени. Во время беседы при волнении отмечается незначительно выраженное подёргивание левого века, заикание. Внешне больной напряжён, тревожен, выражение лица грустное. Говорит мало, на вопросы отвечает кратко, по существу. Речь тихая, монотонная, мимика и пантомимика скудные, настроение снижено. Обманов восприятия, бредовых идей не выявилось. Мышление несколько замедленно по темпу, но без грубых структурных изменений. Пациент зациклен на своём состоянии и проблемах на работе. Негативно относится к прохождению военной службы. Интеллектуально-мнестических (память, интеллект) нарушений нет. Агрессивные, суицидальные намерения отрицает. Критика сохранена. Экспериментально-психологическое обследование: выявляется акцентуация сенситивно-шизоидного типа, социально-психологическая дезадаптация. Актуальное состояние характеризуется напряжённостью, сниженным настроением, чувством переживания обиды.
Проведены общие анализы крови и мочи, биохимический анализ крови. Патологий не выявлено. Результаты исследования крови на сифилис, ВИЧ, маркеры гепатитов В и С отрицательные. ЭКГ, флюорография органов грудной клетки, УЗИ внутренних органов (печень, желчный пузырь, поджелудочная железа, почки) без патологии. При ЭЭГ обнаружены лёгкие нарушения биоэлектрической активности головного мозга, свидетельствующие о дисфункции неспецифических срединных структур со снижением устойчивости общего функционального состояния головного мозга.
Диагноз
Лечение
Пациенту проведено лечение, которое включало анксиолитическую, ноотропную, метаболическую терапию. Также проводилась индивидуальная и групповая психотерапия, физиотерапия, ЛФК и БОС (биологическая обратная связь).
На фоне проводимого лечения через три недели состояние несколько улучшилось, больной стал более спокоен и общителен.
Выписывался домой в удовлетворительном состоянии. Пациенту выданы рецепты, проведена психотерапевтическая беседа. Кроме этого, рекомендовано соблюдение режима труда и отдыха, наблюдение врача-психиатра и терапевта по месту жительства, приём лекарственных препаратов.
Заключение
Основным методом лечения при данном расстройстве является психотерапия. Клинический случай подтверждает эффективность этого метода, потому что положительный результат был достигнут за счёт психотерапевтических сессий и минимального использования медикаментозной терапии.
Посттравматическое стрессовое расстройство (ПТСР) - симптомы и лечение
Что такое посттравматическое стрессовое расстройство (ПТСР)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Серегина Дмитрия Алексеевича, психотерапевта со стажем в 11 лет.
Над статьей доктора Серегина Дмитрия Алексеевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Посттравматическое стрессовое расстройство (ПТСР) — психическое расстройство, которое может развиваться после того, как человек подвергается травматическому опыту (например, сексуальное насилие, война, автокатастрофы или другие угрозы в жизни человека). [1]
Причины ПТСР
Большинство людей, которые пережили травматическое событие, не страдают ПТСР. [2] У людей, которые получили личностную травму (например, изнасилование или жестокое обращение с детьми), чаще развивается ПТСР по сравнению с людьми, которые испытывают травмы, не связанные с нападением, такие как несчастные случаи и стихийные бедствия. [7] Около половины людей сталкиваются с ПТСР после изнасилования. [2] Дети имеют меньше шансов, чем взрослые, для развития ПТСР после травматического события, особенно если их возраст меньше десяти лет. [8]
ПТСР ассоциируется с широким спектром травматических событий. Риск развития ПТСР после травматического события варьирует в зависимости от типа травмы и является самым высоким после контакта с сексуальным насилием (11,4%), особенно изнасилованием (19,0%). [3] Лицо, подвергшееся насилию в семье, предрасположено к развитию ПТСР. Существует сильная связь между развитием ПТСР у матерей, которые испытали бытовое насилие во время беременности. [4]
Военная служба является фактором риска развития ПТСР. [8] У 78% людей, участвовавших в боевых действиях, ПТСР не развивается; примерно у 25% военнослужащих, у которых развивается ПТСР, его появление имеет отложенный характер. [4] Кроме того, одно исследование показало, что солдаты, лейкоциты которых имели большее количество глюкокортикоидных рецепторов, были более склонны к развитию ПТСР после травмы. Беженцы также подвергаются повышенному риску ПТСР из-за травматических событий, перенесенных в период военных действий.
Внезапная, неожиданная смерть близкого человека является наиболее распространенным видом травматического события, о котором сообщается в зарубежных исследованиях. [3]
Соматические заболевания, связанные с повышенным риском ПТСР, включают рак, сердечный приступ [5] и инсульт. [6] Интенсивная терапия (ОИТ) также является фактором риска для ПТСР. [7] Некоторые женщины испытывают ПТСР в результате обнаружения рака молочной железы и проведения мастэктомии.
Женщины после выкидыша также подвергаются риску ПТСР. У тех, кто имеет неоднократные выкидыши, повышенный риск возникновения ПТСР по сравнению с теми, кто имел только один. [6] ПТСР может также возникать после родов, и риск возрастает, если женщина испытала травму до беременности. [3] [4]
Имеются данные о том, что восприимчивость к ПТСР является наследственной. Примерно 30% дисперсии ПТСР вызвано только генетикой. [3] Имеются данные о том, что у лиц с гиппокампом меньшего размера чаще развивается ПТСР после травматического события. [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы посттравматического стрессового расстройства
Симптомы ПТСР обычно начинаются в течение первых 3-х месяцев после наступления травматического события, но не позже года. [1] [3] В типичном случае индивидуум с ПТСР настойчиво избегает связанных с травмой мыслей и эмоций, а также обсуждает травматическое событие и может даже проявлять признаки амнезии относительно этого события. Тем не менее, событие обычно оживляется через навязчивые, повторяющиеся воспоминания и кошмары. [17]
Симптомы психических расстройств, связанных с травмой, были задокументированы по крайней мере во времена древних греков. [13] Во время изучения мировых войн проявления заболевания увеличились, и оно было известно под различными терминами, включая «травматический невроз», «боевой невроз», «снарядный шок», «афганский синдром», «боевая психическая травма». [14] Термин «посттравматическое стрессовое расстройство» вошел в употребление в 1970-х годах в значительной степени из-за диагнозов военных ветеранов во Вьетнамской войне — «вьетнамский синдром». [15] Он был официально признан Американской психиатрической ассоциацией в 1980 году в третьем издании Диагностического и статистического руководства по психическим расстройствам. [16]
Патогенез посттравматического стрессового расстройства
Симптомы ПТСР возникают в результате чрезмерно реактивного адреналинового отклика на травматическое событие, когда остается глубокий неврологический след в головном мозге. Эти паттерны могут сохраняться долго после события, вызвавшего стрессовую реакцию, что делает человека более чувствительным к будущим подобным ситуациям. [3] [18] Во время травматических опытов высокие уровни гормонов стресса подавляют гипоталамическую активность, что может быть основным фактором развития ПТСР. [7]
ПТСР вызывает биохимические изменения в мозге и теле, которые отличаются от других психических расстройств, таких как депрессия. Лица с диагнозом ПТСР более активно реагируют на тест подавления дексаметазона, чем люди с диагнозом клинической депрессии. Большинство людей с ПТСР проявляют низкую секрецию кортизола и высокую секрецию катехоламинов в моче [7] Высокий уровень катехоламина в мозге [8] и концентрации кортикотропин-высвобождающего фактора (CRF) являются высокими. [1] [2] Эти данные свидетельствуют об аномалии в оси гипоталамо-гипофизарно-надпочечниковой системы (HPA).
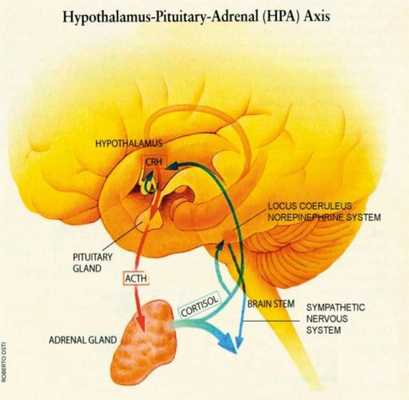
Было показано, что поддержание страха включает ось HPA и связи между лимбической системой и лобной корой. Ось HPA, которая координирует гормональный ответ на стресс, [3] который активирует LC-норадренергическую систему, связана с чрезмерной консолидацией воспоминаний, которые возникают после травмы. [4] Эта чрезмерная консолидация повышает вероятность развития ПТСР. Амигдала отвечает за обнаружение угроз и обусловленные и безусловные реакции страха, которые возникают как ответ на угрозу. [7]
Исследования показывают, что люди, страдающие ПТСР, имеют хронически низкие уровни серотонина, что способствует обычно ассоциированным поведенческим симптомам, таким как беспокойство, раздражительность, агрессия, суицидальность и импульсивность. Серотонин также способствует стабилизации продуцирования глюкокортикоидов.
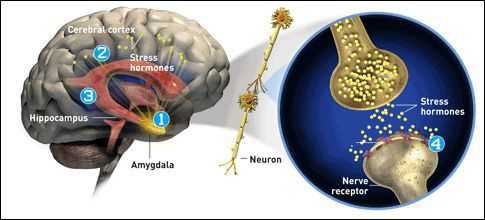
Уровни допамина у человека с ПТСР могут способствовать развитию симптомов. Низкий уровень допамина может способствовать ангедонии, апатии, ухудшению внимания и моторному дефициту. Повышенные уровни допамина могут вызывать психоз, ажитацию и беспокойство. [9]
В нескольких исследованиях были описаны повышенные концентрации трийодтиронина тиреоидного гормона в ПТСР. [9] Это может способствовать повышению чувствительности к катехоламинам и другим медиаторам стресса.
Области головного мозга, связанные со стрессом и посттравматическим стрессовым расстройством — префронтальная кора, амигдала и гиппокамп. У пациентов с ПТСР снижается активность головного мозга в дорcальной и ростральной передних конусах коры и вентромедиальной префронтальной коре — областях, связанных с опытом и регуляцией эмоций. [5]

Амигдала активно участвует в формировании эмоциональных воспоминаний, особенно воспоминаний, связанных со страхом. Во время сильного стресса активность гиппокампа, который связан с размещением воспоминаний в правильном контексте пространства и времени, подавляется. Согласно одной теории, это подавление может быть причиной воспоминаний, которые могут повлиять на людей с ПТСР. Когда кто-то с ПТСР подвергается стимулам, подобным травматическому событию, организм воспринимает событие как происходящее снова, потому что память никогда не записывалась должным образом. [6] [7]
Классификация и стадии развития посттравматического стрессового расстройства
Посттравматическое стрессовое расстройство классифицируется как тревожное расстройство, характеризующееся аверсивными переживаниями тревоги, поведением и физиологическими реакциями, которые возникают после контакта с психологически травматическим событием (иногда через несколько месяцев после). Его функции сохраняются более 30 дней, что отличает его от более короткого острого стрессового расстройства и разрушает все аспекты жизни.
Оно имеет три подформы:
- острая;
- хроническая;
- отсроченная.
Диагностические критерии для ПТСР в соответствии с Диагностическим и статистическим руководством по психическим расстройствам можно обобщить как:
A. Воздействие травматического события;
B. Постоянное переосмысление;
C. Постоянное избегание стимулов, связанных с травмой;
D. Стойкие симптомы повышенного возбуждения;
E. Продолжительность симптомов более 1 месяца;
F. Значительное ухудшение в социальных, профессиональных или других важных областях функционирования.
Примечательно, что критерий A («стресс») состоит из двух частей, оба из которых должны применяться для диагностики ПТСР. Первый (A1) требует, чтобы «лицо испытало, засвидетельствовало или столкнулось с событием или событиями, которые связаны с фактической или угрозой смерти или серьезной травмы, или угрозой физической неприкосновенности себя или других». Второй (A2) требует, чтобы «ответ человека сопровождался сильным страхом, беспомощностью или ужасом».
Осложнения посттравматического стрессового расстройства
Наличие ПТСР может увеличить риск других проблем психического здоровья, таких как:
- депрессия и тревога;
- употребление наркотиков или алкоголя;
- расстройства пищевого поведения;
- суицидальные мысли и действия.
Диагностика посттравматического стрессового расстройства
Когда следует обратиться к врачу
К психотерапевту нужно обратиться после пережитого травматического опыта и стрессовых ситуаций, таких как насилие, катастрофы и другие угрозы жизни.
Для скрининга взрослых используется ряд скрининговых инструментов, таких как шкала PTSD, установленная клиницистами. [12] Существует также несколько инструментов скрининга и оценки для использования с детьми и подростками. К ним относятся шкала симптомов детской ПТСР (CPSS). [17] [18]
Международная классификация болезней и связанных с этим проблем здравоохранения 10 (МКБ-10) классифицирует ПТСР в разделе «Реакция на тяжелые стрессы и расстройства адаптации». [14] Критерии МКБ-10 для ПТСР включают повторное переживание, избегание и либо повышенную реактивность или неспособность вспомнить некоторые детали, связанные с событием. [14]
Диагноз ПТСР требует, чтобы человек подвергался воздействию чрезмерного стресса, например, угрожающего жизни. Любой стресс-фактор может привести к диагнозу расстройства адаптации, и он является подходящим диагнозом для стресса и симптома, который не соответствует критериям для ПТСР. Дифференциальными диагнозами являются шизофрения или другие расстройства с психотическими особенностями, такими как психотические расстройства из-за общего состояния здоровья. Наркотические психотические расстройства можно рассматривать, если речь идет о злоупотреблении психоактивными веществами. [17]
Лечение посттравматического стрессового расстройства
Когнитивно-поведенческая терапия
Этот вид терапии направлен на изменение моделей мышления и поведения, ответственных за негативные эмоции. Было доказано, что КПТ является эффективным средством лечения ПТСР. [15] С помощью этого вида терапии люди учатся идентифицировать мысли, которые вызывают у них страх или расстройство, и заменять их менее тревожными мыслями. Цель состоит в том, чтобы понять, как определенные мысли о событиях вызывают стресс, связанный с ПТСР. [13] [16]
Медикаментозное лечение
Хотя многие лекарства не имеют достаточных доказательств в поддержку их использования, было показано, что три (флуоксетин, пароксетин и венлафаксин) имеют небольшое преимущество перед плацебо. [12] Со многими лекарствами остаточные симптомы ПТСР после лечения являются правилом, а не исключением. [16]
Селективные ингибиторы обратного захвата серотонина (СИОЗС) и ингибиторы обратного захвата серотонина-норэпинефрина (SNRI) могут иметь некоторую пользу при симптомах ПТСР. [12] [16] Трициклические антидепрессанты одинаково эффективны. Данные свидетельствуют о небольшом или умеренном улучшении с помощью сертралина, флуоксетина, пароксетина и венлафаксина. [12] Таким образом, эти четыре препарата считаются препаратами первой линии для ПТСР.
Бензодиазепины не рекомендуются для лечения ПТСР из-за отсутствия доказательств пользы и риска ухудшения симптомов ПТСР. Некоторые авторы считают, что использование бензодиазепинов противопоказано для острого стресса, так как эта группа препаратов способствует диссоциации. Тем не менее, некоторые используют бензодиазепины с осторожностью при краткосрочном беспокойстве и бессоннице. Хотя бензодиазепины могут облегчить острое беспокойство, нет убедительных доказательств того, что они могут остановить развитие ПТСР и могут фактически увеличить риск развития ПТСР в 2-5 раз. [11] Недостатки включают риск развития зависимости от бензодиазепинов и синдром отмены. Кроме того, люди с ПТСР (даже те, у кого нет в анамнезе злоупотребления алкоголем или наркотиками) подвергаются повышенному риску злоупотребления бензодиазепинами. Бензодиазепины следует считать относительно противопоказанными до тех пор, пока не будут исчерпаны все другие варианты лечения. [9]
Глюкокортикоиды могут быть полезны в краткосрочной терапии для защиты от нейродегенерации, вызванной расширенной стресс-реакцией, которая характеризует ПТСР, но долгосрочное использование может усугубить нейродегенерацию.
Физическая активность
Физическая активность может влиять на психологическое состояние и физическое здоровье. Многие исследователи рекомендует умеренные упражнения как способ отвлечься от тревожных эмоций, повысить самооценку и обрести чувство контроля над собой.
Игровая терапия для детей
Считается, что игра помогает детям связывать свои внутренние мысли с внешним миром, связывая реальные переживания с абстрактным мышлением. Повторяющаяся игра также может быть одним из способов, когда ребенок переживает травматические события, и это может быть симптомом травмы у ребенка или молодого человека. [8]
Прогноз. Профилактика
Профилактика особенно эффективна при ранних симптомах. Получение своевременной помощи и поддержки может помешать нормальным стрессовым реакциям ухудшаться и развиваться в ПТСР. В качестве мер профилактики можно назвать поддержку близких и обращение к квалифицированным специалистам для краткого курса психотерапии. Некоторым людям также может быть полезно обратиться к их религиозному сообществу.
Расстройства адаптации - клиника, диагностика, лечение
Посттравматическое стрессовое расстройство (ПТСР) - клиника, диагностика, лечение
Определение посттравматического стрессового расстройства (ПТСР). Психические расстройства, являющиеся реакцией на стрессовое событие или происшествие, связанное с чрезвычайной опасностью или имеющее масштабы катастрофы, способное вызвать глубокие переживания практически у любого человека (несчастные случаи, терроризм, пытки и истязания).
Замедленное развитие с интервалом от недель до нескольких месяцев
Эпидемиология посттравматического стрессового расстройства (ПТСР):
• Данные значительно варьируют в связи с многообразием диагностических критериев (условно считается так называемым модным диагнозом). Распространенность заболевания 1-9%
• Тяжелые дорожно-транспортные происшествия приводят к развитию посттравматического стрессового синдрома у 10-20% пострадавших, у 50-90% жертв изнасилования также наблюдается данное расстройство. Риск развития посттравматического стрессового расстройства у женщин в 2 раза выше, чем у мужчин
Этиопатогенез посттравматического стрессового расстройства (ПТСР). Факторами риска для развития ПТСР являются: перенесенный ранее опыт расставания с близкими; предшествующие психические и серьезные соматические заболевания; невротизм и отсутствие поддержки со стороны семьи. Нейробиологические параметры: наличие атрофии гиппокампа, а также колебания уровня гормонов стресса.
Классификация посттравматического стрессового расстройства (ПТСР):
• Тип 1: короткая продолжительность, единичная травма
• Тип 2: долговременный, множественные травмы

Основные симптомы посттравматического стрессового расстройства (ПТСР). Повторяющиеся, интенсивные, вновь возникающие воспоминания и кошмарные сновидения («травматическая память») с высоким уровнем возбудимости (раздражительность, нарушения сна)
Диагностические критерии посттравматического стрессового расстройства по МКБ-10 F-43.1
• Больной непродолжительное или длительное время подвергается воздействию стрессового события или происшествия, связанного с чрезвычайной опасностью или имеющего масштабы катастрофы, вызывающего глубокие потрясения практически у любого человека, включая здорового
• Постоянные воспоминания и переживания стресса («стоп-кадр»), ожившие воспоминания, повторяющиеся сны и тяжелое внутреннее состояние в ситуациях, напоминающих о травме или связанных с ней
• Заметное изменение поведения, значительные отличия от предтравматического периода: старательное избегание обстоятельств или ситуаций, схожих с обстоятельствами травмы или связанных с ней
• Наличие признаков, указанных в пункте 1 или 2:
1. Частичная или полная неспособность вспомнить ключевые аспекты травмы
2. Сохраняющиеся симптомы повышенной психической чувствительности и возбудимости (которых не было до травмы), сопровождающиеся двумя из ниже перечисленных признаков:
- проблемы с засыпанием и пробуждением
- раздражительность или приступы ярости
- трудности концентрации
- гипервигильность (тенденция к гипертрофированным реакциям)
- повышенная пугливость/боязливость
• Основные критерии проявляются в течение 6 мес. после травматического события или по окончании стрессового периода (в отдельных случаях следует учесть возможность позднего начала, которое должно быть обозначено особо)
Важно: Диагностические критерии DSM-IV представлены более обширным списком мелких травматических факторов, чем МКБ-10.
Дифференциальная диагностика посттравматического стрессового расстройства (ПТСР):
• Фобические расстройства, например, агорафобия с паническим расстройством
• Диссоциативные расстройства
• Пограничное расстройство личности
Важно: Отсутствие положительных эффектов вплоть до ухудшения состояния вследствие так называемого разбора полетов (т.е. краткого стандартизированного психологического вмешательства).
Течение и прогноз посттравматического стрессового расстройства (ПТСР)
• Часто - спонтанная ремиссия, в 15-25% случаев симптоматика сохраняется, имеет место длительное и переменчивое течение, зачастую коморбидное с депрессией и страхом • При хроническом течении - длительное изменение личности после экстремальной стрессовой нагрузки
• Последствия: алкогольная или наркотическая зависимость (как результат самолечения), риск суицида
В качестве особой формы сегодня выделяют посттравматическое состояние озлобленности (ПТСО). Это понятие включает в себя нарушения адаптации - часто принимающие хроническое течение, - которые может вызвать развитие решающих, но не чрезвычайных - как это бывает при ПТСР - жизненных событий.
Обычно у таких пациентов при воспоминании о травмирующем событии (например, увольнение, развод) развиваются симптомы озлобления, агрессии, «ухода в себя», депрессивности и, как следствие, неспособность работать. Диагностическим указателем является психопатологическое функциональное нарушение, а не механизм, запустивший развитие состояния озлобленности.
Больные сконцентрированы на собственной личности, обычно обладают в большей мере хорошей работоспособностью и легко ранимы в тех областях и сферах деятельности, которые наиболее важны для них.
Ситуации критики воспринимаются ими как «несправедливость», они считают себя жертвой, беспомощны, имеют тенденцию к уединению и упрекам самих себя.
Лечение часто затруднено фаталистическим и кажущимся агрессивным поведением пациента, который нередко вообще не обращается за терапевтической помощью. Получила развитие особая форма когнитивной поведенческой терапии, обозначаемая как «лечение мудростью» (Schippan, Linden) и содержащая следующие элементы: смена перспектив, соотнесение проблем и притязаний, юмор.
Задача данного вида терапии - переработка прошлого, а также создание новых перспектив в будущем. На основе фиктивных примеров возможных проблем создается дистанция, удаление от собственной ситуации, а посредством техники ролевых игр тренируется способность менять перспективы. Целью терапии является функция, а не содержание.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Клиника и диагностика расстройств личности
Основные симптомы расстройства личности:
• Общий признак: личностные свойства неподвижные и плохо адаптированные, детали - см. подтипы
• Необычность поведения в сфере эмоций, стимулов, восприятия, мышления, импульсного контроля и социальных отношений («действие вне поведения», понятие социопатии)
• Часто имеет место субъективная тяжесть страдания и ограниченная работоспособность
Важно: Типичным признаком является постоянство/стабильность («тянется красной нитью через всю жизнь»).
Диагностика и дифференциальная диагностика расстройств личности
Основные диагностические критерии: доминирование определенного признака, расстройство субъективного самочувствия, работоспособности и социальной адаптации, биографическая консистентность и устойчивость расстройства, нарушения во всех жизненных сферах.

Диагностические критерии расстройств личности
Шизоидное расстройство личности, МКБ-10 F60.1
Должны прослеживаться минимум четыре из ниже перечисленных особенностей или стилей поведения:
1. Лишь немногие виды деятельности доставляют радость
2. Проявление эмоциональной холодности, отстраненность или уплощенная аффективность
3. Ограниченная способность проявлять теплые, нежные чувства к другим, как и выражать свое недовольство и гнев по отношению к другим
4. Видимое равнодушие к похвале и критике со стороны других
5. Сниженный интерес к приобретению сексуального опыта с другим человеком (с учетом возраста больного)
6. Предпочтение отдается тем видам деятельности, которые можно осуществлять в одиночестве
7. Чрезмерная увлеченность фантазиями и интроспекцией
8. Отсутствие близких друзей или доверительных отношений с кем-либо (или имеет максимум одного друга)
9. Явно недостаточное признание существующих социальных норм и традиций; если они не соблюдаются, то это не кажется сделанным умышленно
Параноидное расстройство личности, МКБ-10 F60.0
Должны прослеживаться минимум четыре из ниже перечисленных особенностей или стилей поведения:
1. Чрезмерная чувствительность к неудачам, обидам, отказам
2. Склонность долгое время таить злобу, т.е. обиды, оскорбления или неуважение не прощаются
3. Подозрительность и общая тенденция искаженно воспринимать пережитое таким образом, что нейтральные и дружеские действия других людей истолковываются ошибочно как враждебные или неуважительные
4. Склочность и настойчивое, неуместное в определенных ситуациях стремление настаивать на своих правах
5. Часто неоправданное недоверие по поводу сексуальной верности супруга или сексуального партнера
6. Тенденция к переживанию своей значимости в комбинации с надменностью и заносчивостью
7. Постоянные необоснованные мысли о заговорах в качестве объяснения событий, происходящих в ближайшем и дальнем окружении
Обсессивное расстройство личности, МКБ-10 F60.5
Должны прослеживаться минимум четыре из ниже перечисленных особенностей или стилей поведения:
1. Чрезмерная склонность к сомнениям и осторожности
2. Озабоченность деталями, правилами, перечнями, предписаниями, организационными вопросами
3. Перфекционизм, который препятствует завершению задач
4. Чрезвычайная добросовестность и скрупулезность
5. Чрезмерная зацикленность на достижении результата при пренебрежении, вплоть до полного отказа, удовольствиями и межчеловеческими отношениями
6. Преувеличенная педантичность и соблюдение социальных приличий
7. Ригидность и упрямство
8. Необоснованное настаивание на том, чтобы другие точно подчинялись его требованиям и привычкам

Истерическое расстройство личности, МКБ-10 F60.4
Должны прослеживаться минимум четыре из ниже перечисленных особенностей или стилей поведения:
1. Драматическое представление самого себя, театральность и преувеличенное интенсивное выражение эмоций
2. Внушаемость, легко поддается чужому влиянию или влиянию событий (обстоятельств)
3. Поверхностность и лабильность эмоций
4. Постоянный поиск волнующих переживаний и ситуаций, в которых больной оказывается в центре внимания
5. Неадекватная обстоятельствам провоцирующая обольстительность
6. Чрезмерное стремление выглядеть внешне привлекательным
Асоциальное расстройство личности, МКБ-10 F60.2
Должны прослеживаться минимум четыре из ниже перечисленных особенностей или стилей поведения:
1. Бессердечие, равнодушие к чувствам других людей
2. Явное и длительное безответственное поведение и неуважение социальных норм, правил и предписаний
3. Неспособность поддерживать длительные и прочные отношения при отсутствии затруднений в установлении связей с другими людьми
4. Очень низкая фрустрационная толерантность и низкий порог для агрессивного и даже насильственного поведения
5. Отсутствие чувства вины или способности извлекать уроки из негативного опыта, особенно связанного с понесенным наказанием
6. Явная склонность обвинять других или находить убедительные объяснения поведения, в результате которого у больного возникает конфликт с обществом
Пассивно-агрессивное (отрицающее) расстройство личности, МКБ-10, например, F60.81
Необходимо наличие общих для расстройств личности (F60) критериев, а также минимум пять из ниже перечисленных признаков:
1. Замедление и умышленное затягивание выполнения основных рутинных задач, прежде всего в том случае, если другие просят поторопиться с завершением
2. Неоправданный протест против обоснованных требований, предъявляемых другими людьми
3. Упрямство, раздражительность и склочность, когда больного просят сделать то, чего он не хочет
4. Беспочвенная критика или неуважение авторитетных личностей
5. Умышленно медленное или плохое выполнение нелюбимой работы
6. Препятствие усилиям других посредством невыполнения своей части работы
7. Избегание обязательств путем утверждения о том, что забыл о них
Тревожное (избегающее) расстройство личности, МКБ-10 F60.6
Должны прослеживаться минимум четыре из ниже перечисленных особенностей или стилей поведения:
1. Постоянное общее чувство напряженности и обеспокоенности
2. Убеждение в собственной непривлекательности, беспомощности, неполноценности по сравнению с другими людьми
3. Преувеличенная тревога больного о том, что он подвергается критике или отвергается другими в определенных социальных ситуациях
4. Личные контакты устанавливаются лишь с теми людьми, которым, по убеждению больного, он нравится
5. Введение определенных ограничений в образ жизни из-за потребности в ощущении физической безопасности
6. Избегание профессиональных и социальных отношений, которые предполагают интенсивные межличностные контакты, из страха перед возможной критикой, неприятием или неодобрением
Зависимое расстройство личности, МКБ-10 F60.7
Должны прослеживаться минимум четыре из ниже перечисленных особенностей или стилей поведения:
1. Побуждение или разрешение другим принимать основные важные решения в жизни больного
2. Подчинение собственных потребностей другим людям, от которых больной зависит, и чрезмерная уступчивость их желаниям
3. Нежелание высказывать даже разумные претензии к лицам, от которых больной зависит
4. Неприятные ощущения, связанные со страхом и невозможностью позаботиться о самом себе, возникающие, когда больной остается один
5. Постоянный страх быть брошенным и предоставленным самому себе
6. Ограниченная способность решать текущие повседневные дела без многочисленных советов и подтверждений со стороны других людей правильности принятого решения
Нарциссическое расстройство личности, МКБ-10, например, F60.80
Необходимо наличие общих для расстройств личности (F60) критериев, а также минимум пять из ниже перечисленных признаков:
1. Чувство собственного величия, превосходства (например, больной преувеличивает собственные способности и таланты, ожидает получить признание, несмотря на отсутствие достижений)
2. Фантазии об огромном успехе, власти, виртуозности, красоте или идеальной любви
3. Убеждение в собственной «уникальности» и неповторимости, в том, что может быть понятым и принятым только в кругу таких же особенных и уникальных людей или лиц с высоким статусом (либо соответствующими институтами)
4. Потребность в постоянном восхищении
5. Предъявление претензий, необоснованное ожидание особенного благоприятного обращения или автоматического выполнения ожиданий
6. Использование межличностных отношений, если это выгодно для достижения собственных целей
7. Дефицит эмпатии; пренебрежение чувствами и потребностями других людей или нежелание идентифицировать себя с ними
Общее руководство диагностики расстройств личности, в сравнении МКБ-10 и DSM-IV
| МКБ-10 | DSM-IV |
| • Исключено наличие иного психического расстройства или повреждения головного мозга. • Аномальное поведение носит продолжительный характер и не ограничивается рамками эпизодов психических заболеваний. • Глубокая степень неадекватности поведения, которое является неуместным во многих личных и социальных ситуациях. • У большинства больных расстройство приводит к ослаблению возможностей восприятия, мышления, сферы чувств и отношений с другими людьми. • Начало заболевания всегда в детском или юношеском возрасте, манифестация на долгосрочную перспективу во взрослом возрасте. • Заболевание ведет к появлению значительных субъективных страданий,иногда на поздних стадиях развития. • Часто появляются явные ограничения в профессиональной и социальной жизни. | • Модель внутренних переживаний и поведения, проявляющаяся минимум в двух из перечисленных ниже сфер: - сфера познания - эмоциональная сфера - построение межличностных отношений - импульсный контроль. |
Дифференциальная диагностика расстройств личности
• Личностные изменения: приобретенные результаты тяжелых длительных нагрузок, вызванные окружающими условиями де-привации, другие тяжелые психические расстройства, органические расстройства головного мозга: они выделяются, исходя из способа появления и характера течения
• «Псевдопсихопатии» (психопатоподобные состояния): перинатальные или полученные в раннем детском возрасте повреждения головного мозга
Соматические причины расстройства личности:
• Деменции
• Опухоли ЦНС
• Травмы мозга
• Заболевания лобно-височной области
• Отравления (прежде всего, свинец)
• Синдромы, возникающие после длительного состояния тревоги
• Психохирургия
• Кровоизлияния в мозг
• Субарахноидальное кровотечение
• Заболевания височной доли мозга (прежде всего, припадки)
Читайте также:
