Паралитическая кишечная непроходимость. Боли при остром аппендиците.
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Советы при механической тонкокишечной непроходимости
1. Назовите три механизма механической непроходимости кишечника. Приведите примеры каждого типа.
а) Сдавление извне: спайки (60%), злокачественная опухоль (20%), грыжи (10%), заворот и другие.
б) Внутреннее препятствие в просвете (обычно в области илеоцекального клапана) за счет чужеродных материалов (обтурация): безоары, желчные камни, глисты или инородное тело.
в) Заболевание стенки, при котором уменьшается просвет: воспалительное заболевание кишечника (5%); фиброзная стриктура вследствие травмы, ишемии или облучения; инвагинация.
2. Какие симптомы наиболее часто наблюдают при механической тонкокишечной непроходимости?
а) Боль в животе: вначале песпецифичная; часто схваткообразная. Боль совпадает с перистальтическими волнами, стремящимися преодолеть препятствие.
б) Вздутие живота: чем дистальнее место обструкции, тем более выражено вздутие живота вследствие раздувания проксимального участка кишки.
в) Рвота: при проксимальной обструкции с примесью желчи, частая, профузная; при дистальной — реже, однако большего объема, рвотные массы часто носят каловый характер.
г) Запор: отсутствие стула и газов; иногда вначале у больного может быть незначительное количество стула вследствие опорожнения отделов кишечника, находящихся дистальнее препятствия.
3. Какие сведения из анамнеза могут иметь отношение к болезни?
а) Операции на органах живота или таза.
б) Была ли у больного ранее тонкокишечпая непроходимость.
в) Онкоанамнез: тип опухоли и лечение (облучение?)
г) Перенесенные инфекции или воспалительные болезни органов брюшной полости (включая воспаление тазовых органов, аппендицит, дивертикулит, воспалительное заболевание кишечника, перфорацию и травму)
д) Наличие желчных камней.
е) Сведения о принимаемых препаратах, особенно антикоагулянтах, антихолинергических или химиотерапевтических средствах, диуретиках.
4. Что дает объективный осмотр?
У больных часто отмечают обезвоживание; также возможны невысокая лихорадка, постуральная гипотензия и вздутие живота. Кишечные шумы могут быть усиленными, со звоном и плеском, или полностью отсутствовать, если лечение запаздывает. При перкуссии обычно отмечают диффузный тимпанит, а у худых пожилых больных могут даже быть видны петли раздутой тонкой кишки. При пальпации боль в животе может усиливаться, однако локализованная болезненность или симптомы раздражения брюшины говорят о вероятной странгуляции или другом диагнозе.
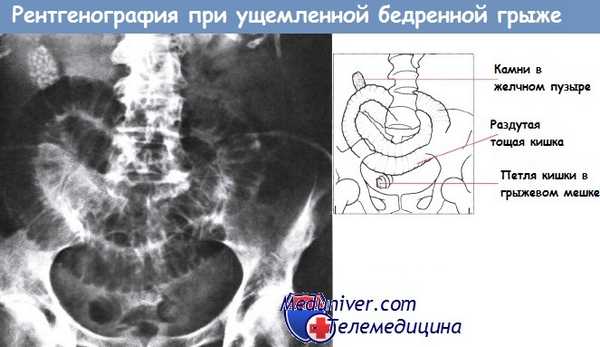
Обзорная рентгенограмма в положении на спине пациента с ущемленной бедренной грыжей.
В центре — раздутые петли тощей кишки, круглые складки ясно очерчены внутриполостным газом.
Петля кишечника в грыжевом мешке в правой половине таза. Видны желчные камни.
5. Нужно ли выполнять ректальное исследование?
Обязательно. При этом можно обнаружить признаки рака, такие как плотное образование в прямой кишке вследствие карципоматоза. Наличие крови или положительный тест па скрытую кровь могут свидетельствовать об ишемии, странгуляции или воспалительном заболевании кишечника. Грыжа запирательного отверстия лучше всего пальпируется через прямую кишку или влагалище.
6. Где мне следует искать грыжу, вызвавшую механическую непроходимость?
Исследуйте паховую область рядом с лобковым бугорком, а также вдоль дна полости таза. Проверьте, нет ли выпячивания или болезненности в бедренном треугольнике. Выполните ректальное исследование, чтобы исключить грыжу запирательного отверстия, и прощупайте все послеоперационные рубцы. Проверьте все места входа троакаров после лапароскопических операций.
7. Какой способ диагностики является самым дешевым?
Рентгенологическое исследование в четырех позициях (рентгенограммы живота лежа и стоя плюс задненередний и латеральный снимки грудной клетки) позволяет установить диагноз в 75% случаев. Ищите:
а) Уровни жидкости и газа в раздутом тонком кишечнике (также известные как симптом ступеней лестницы, в отечественной литературе аркады и уровни, или "ниток жемчуга"). Иногда, когда из-за непроходимости тонкой кишки просвет ее заполняется жидкостью, в которой маленькие пузырьки воздуха поднимаются к самой высокой области петли, цепочки пузырьков и называют “нитками жемчуга”.
б) Отсутствие или минимальное количество воздуха в дистальных отделах толстой кишки и в прямой кишке.
в) Исчезновение тени поясничной мышцы из-за жидкости в забрюшипиом пространстве.
г) Иногда на снимке видна единственная петля тонкой кишки с "клювами" на каждом конце, что на фоне отсутствия в других отделах живота газа говорит об изолированной обструкции участка кишки но типу "отключенной петли". Этот же вариант патологии следует предполагать, если единичная фиксированная петля остается в одном и том же месте па рентгенограммах в положениях лежа и стоя.
д) На рентгенограмме грудной клетки можно обнаружить инфильтрат, ставший причиной пареза кишечника (но не механическую тонкокишечную непроходимость). Свободный газ в животе лучше всего выявляется па латеральной рентгенограмме грудной клетки; такая находка свидетельствует о перфорации органа и требует экстренной лапаротомии.
8. Какие еще исследования с визуализацией можно применить?
а) Рентгенологическое контрастное исследование после приема внутрь бария или водорастворимого контраста помогает отличить частичную непроходимость от полной; обнаружить опухоль или инородное тело в просвете кишки, диагностировать воспалительное заболевание кишечника, а также установить место препятствия.
б) Точность КТ — около 95%. КТ помогает отличить тонкокишечпую непроходимость от паралитической непроходимости; обнаружить опухоль, абсцесс, гематому и (иногда) пропущенную грыжу, а также выявить странгуляцию и уровень обструкции.
в) Если рентгенограммы брюшной полоти не позволяют установить диагноз, то с большим или меньшим успехом используют УЗИ и МРТ, однако их применяют не часто из-за неточности (УЗИ) или дороговизны (МРТ).
9. Какие лабораторные исследования показаны?
а) При общем анализе крови можно обнаружить лейкоцитоз или анемию.
б) Общий анализ мочи позволяет выявить инфекцию мочевых путей (которая также может сопровождаться парезом и давать картину, похожую на механическую топкокишечную непроходимость) и оценить степень гидратации (относительная плотность мочи).
в) При биохимическом исследовании можно обнаружить электролитные нарушения, такие как гипокалиемический или гинохлоремический метаболический алкалоз, гипонатриемию, преренальную азотемию (повышенное содержание в крови азота мочевины и креатинина).
г) Определение уровня амилазы позволяет исключить панкреатит (может быть повышен при ишемии кишки, но не столь выраженио).
10. Что предпринимают на первом этапе лечения?
Установить назогастральный зонд, аспирировать содержимое и наладить внутривенное введение жидкости для коррекции электролитных и водных нарушений; для контроля за мочеотделением используют катетер Фолея. После завершения неотложных мероприятий в случае полной механической непроходимости необходимо скорейшее хирургическое вмешательство.
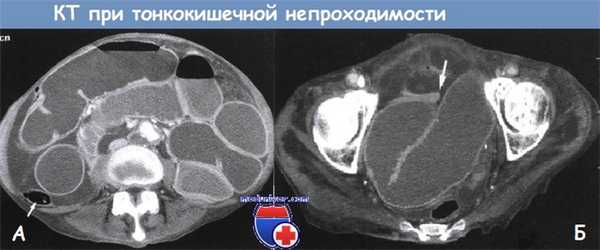
А - Компьютерная томограмма средних отделов живота. Обнаружено большое количество заполненных жидкостью расширенных петель тонкой кишки. Восходящая ободочная кишка поджата (показано стрелкой). В правом боковом канале — перитонеальный выпот
Б - Компьютерная томограмма тазовой области. Резкий переход от вздутой петли тонкой кишки к спавшейся петле (показано стрелкой). В области перехода содержимого нет, наблюдается резкий перегиб из-за спаек
11. Как отличить полную непроходимость от частичной?
а) Клинически: у больных с частичной непроходимости могут выделяться небольшие количества стула или газов. Аспирация содержимого желудка позволяет быстро снизить интенсивность боли и вздутие живота.
б) Рентгенологически: при частичной непроходимости у больных наблюдают поступление газа в толстую кишку.
в) При контрастном исследовании: при частичной непроходимости отмечают поступление в толстую кишку бария или водорастворимого контраста, введенного через пазогастральный зонд.
12. Какие заболевания следует учитывать в дифференциальной диагностике?
• Непроходимость вследствие других причин (например, при инфекции мочевых путей, пневмонии, гипокалиемии)
• Вирусный гастроэнтерит
• Аппендицит (обычно с перфорацией)
• Камень мочеточника
• Дивертикулит
• Мезентериальный тромбоз
• Рак толстой кишки с толстокишечной непроходимостью
13. На какие три типа делят тонкокишечную механическую непроходимость в зависимости от жизнеспособности кишки?
Простая обструкция: ничего не проходит через место обструкции, однако кровоснабжение не нарушено. Обструкция может быть частичной и исчезать при консервативном лечении.
Обструкция со странгуляцией: брыжейка перекручена или кишка гак раздута, что нарушаются артериальный и венозный кровоток, что ведет к ишемии кишки. Необходима экстренная операция.
Обструкция по типу "изолированной петли": перекрыты проксимальный и дистальный концы как правило достаточно короткого участка кишки. Пораженный сегмент очень сильно раздувается; высока вероятность его странгуляции или перфорации. Необходима экстренная операция.
14. Назовите пять классических симптомов странгуляции. Насколько они точны?
а) Постоянная боль (не колика)
б) Лихорадка
в) Тахикардия
г) Симптомы раздражения брюшины (локальные напряжение или болезненность)
д) Лейкоцитоз
Эти симптомы обычно свидетельствуют о необратимой ишемии. Таким образом, постоянная боль, прогрессирующая лихорадка или лейкоцитоз являются показанием к операции.
15. Какова смертность при механической тонкокишечной непроходимости?
Простая обструкция: около 5%, если операцию выполняют в течение 24 часов. Обструкция со странгуляцией: около 25%, в зависимости от состояния организма больного (сопутствующие заболевания).
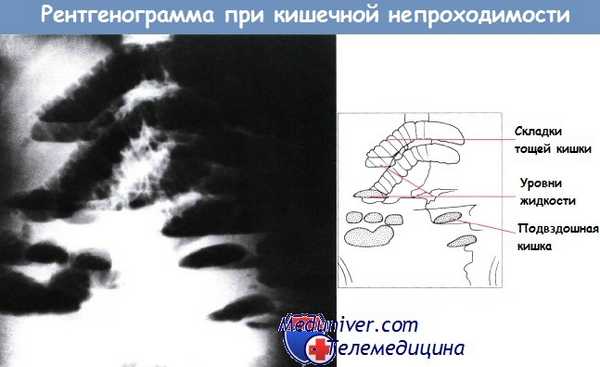
Обзорная рентгенограмма брюшной полости в положении стоя. Кишечная непроходимость. Обнаружено множество горизонтальных уровней жидкости в тонкой кишке.
16. Какие оперативные вмешательства могут потребоваться при механической тонкокишечной непроходимости?
• Открытый или лапароскопический адгезиолизис в месте обструкции
• Вправление грыжи и пластика ее ворот
• Резекция очага, вызывающего обструкцию, с первичным анастомозом
• Резекция сегмента, где произошла странгуляция, с первичным анастомозом
• Анастомоз для обхода участка обструкции (в основном при каицероматозе)
• Введение длинного зонда (наиболее часто используют зонд Бэйкера (Baker))
17. Назовите критерии, по которым во время операции можно отличить жизнеспособную кишку от омертвевшей.
Цвет, перистальтика и пульсация артерий являются наиболее достоверными признаками, позволяющими отличить жизнеспособную кишку. В спорных случаях обнаружить пульсацию артерий можно с помощью ультразвукового допплеровского исследования, однако наиболее надежный метод — внутривенное введение флюоресцентного красителя с последующим облучением лампой Вуда (Wood). Жизнеспособная кишка становится пурпурной.
18. Как часто у человека, перенесшего лапаротомию, развивается механическая тонкокишечная непроходимость? А если лапаротомия была по поводу предыдущего случая механической тонкокишечной непроходимости? Какие операции сопровождаются высоким риском развития в последующем механической тонкокишечной непроходимости?
• Приблизительно у 15% больных, перенесших лапаротомию, в конце концов развивается механическая тонкокишечная непроходимость
• Примерно у 12% больных, получавших лечение по поводу механической топкокишечпой непроходимости, наступает рецидив. Чем больше рецидивов, гем выше вероятность рецидива
• Вероятность развития тонкокишечной непроходимости в течение года и 10 лет после субтоталыюй резекции толстой кишки составляет соответственно 11% и 30%. Гистерэктомия также сопровождается высоким риском развития тонкокишечной непроходимости: около 5% после обычной операции и до 15% после радикальной гистерэктомии.
19. Как хирург может уменьшить риск развития механической тонкокишечной непроходимости?
а) Использовать перчатки без порошка или хотя бы смывать порошок с перчаток.
б) Не шить через брюшину при закрытии раны.
в) Использовать пленку-барьер между разрезом и тонкой кишкой.
20. Какую роль в лечении механической тонкокишечной непроходимости играет лапароскопия?
Лапароскопический адгезиолизис обычно удается выполнить больным, у которых ранее не было множества лапаротомий. Приблизительно у трети больных для излечения достаточно только лапароскопической операции; у трети обходятся минимальной лапаротомией (лапороскопически ассистированная операция) и у трети необходима полностью открытая лапаротомия.
21. Что можно предпринять у больного, многократно переносившего тонкокишечную непроходимость вследствие спаек?
Проведение длинного зонда через нос или через гастро(или еюно-)стому до илеоцекального клапана. Длинный зонд оставляют в таком положении на 7 дней; при этом образующиеся спайки меньше пережимают просвет кишки. Многие другие способы были испробованы и отброшены, включая интестинопликацию по Ноблю (Noble) (подшивание кишок в виде правильных петель) и введение различных веществ в брюшную полость перед ушиванием (гепарина, декстрана, физиологического раствора).
22. Назовите пять осложнений, которые могут сопровождать операции по поводу механической тонкокишечной непроходимости.
а) Вскрытие просвета кишки.
б) Длительный парез кишечника.
в) Нагноение раны.
г) Абсцесс.
д) Рецидив обструкции.
23. Назовите три вещества, использующиеся в качестве барьера для уменьшения образования спаек.
а) Оксидированная целлюлоза (Interseed).
б) Политетрафторэтилен (ПТФЭ, более известный как Gore-Tex).
в) Гиалуронат натрия и карбоксиметилцеллюлоза (Seprafilm).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Паралитический илеус (K56.0)
Паралитическая кишечная непроходимость (паралитический илеус) - состояние, обусловленное прогрессирующим снижением тонуса и перистальтики кишечной мускулатуры (парез) до полного паралича кишечника. Парез (паралич) захватывает или все отделы желудочно-кишечного тракта или локализуется в одном его участке (более редко - в нескольких) .
Паралитический илеус не является самостоятельным заболеванием, но может осложнять ряд тяжелых состояний различного генеза и локализации.
Примечание 1
В данную подрубрику включен паралич:
- кишечника;
- ободочной кишки;
- тонкой кишки.
Из данной подрубрики исключены:
- илеус без дополнительных уточнений (K56.7);
- обструктивный илеус без дополнительных уточнений (K56.6);
- непроходимость кишечника у новорожденного, классифицированная в рубрике P76;
- непроходимость двенадцатиперстной кишки (K31.5);
- послеоперационная непроходимость кишечника (K91.3);
- врожденное сужение или стеноз кишечника (Q41-Q42);
- ишемическое сужение кишечника (K55.1);
- мекониевый илеус (E84.1).
Примечание 2. В некоторых источниках данное заболевание описывается как синдром Огилви (острый нетоксический мегаколон, острая псевдообструкция толстой кишки) – внезапное расширение толстой кишки (более редко - всего кишечника) при отсутствии механической обструкции. К настоящему времени термин считается устаревшим.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Формы паралитической кишечной непроходимости:
1. Острая форма.
2. Хроническая форма. Характерные признаки:
- рецидивирующая кишечная непроходимость в течение последних 6 месяцев;
- вздутие живота и/или боль в предыдущие 3 месяца;
- наличие свидетельств непроходимости кишечника при выполнении рентгенографии;
- отсутствие доказательств анатомических /структурных аномалий кишечника.
Этиология и патогенез
Этиология
Заболевания и патологические состояния организма, с которыми может быть связано развитие паралитической кишечной непроходимости:
- перитонит;
- опухоли;
- гематома и воспалительный процесс в забрюшинном пространстве;
- мочекаменная болезнь;
- травма брюшной полости;
- инфаркт миокарда;
- плевропневмония;
- повреждение нервных образований, сопровождающееся недостаточным синтезом ацетилхолина в мионевральных пластинках;
- метаболические нарушения (дефицит калия, магния);
- отравление ядами;
- диабет (диабетический ацидоз).
Условно причины возникновения заболевания можно разделить на:
- инфекционно-токсические;
- метаболические;
- рефлекторные (в том числе "Послеоперационная кишечная непроходимость" - K91.3);
- нейрогенные;
- ишемические (см. "Сосудистые болезни кишечника" - K55).
Патогенез
Выделяют три основные фазы развития паралитической кишечной непроходимости:
1. Под действием этиологической причины происходит угнетение перистальтики и появляется парез кишечника.
2. Возникает кишечный стаз, характеризующийся нарушением эвакуации, скоплением жидкости и газа в просвете кишки, повышением внутрикишечного давления.
3. Появляются и быстро прогрессируют интоксикация, нарушение функционального состояния всех органов и систем организма.
Локализация
В силу анатомических особенностей поражается чаще всего слепая кишка. Такие причины как висцеральная миопатия, нейропатия, коллагеновые сосудистые болезни вызывают динамическую непроходимость как тонкого, так и толстого кишечника.
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 1
В клиниках западных стран паралитическая кишечная непроходимость считается патологией, наиболее соответствующей пожилому возрасту. 39% взрослых пациентов было госпитализировано с клиникой паралитической непроходимости в возрасте старше 75 лет, 33% - в возрасте 60-75 лет, 28% - в возрасте 15-59 лет.
Существенных различий по полу и расе не выявлено.
У детей. Паралитическая непроходимость кишечника является одной из наиболее распространенных причин непроходимости у младенцев и детей. Ее частота превышает частоту инвагинации Инвагинация - впячивание пласта клеток при каком-либо формообразовательном процессе
кишечника, как причины острой непроходимости в этой возрастной группе.
Факторы и группы риска
- прием препаратов, подавляющих моторику кишечника;
- водно-электролитный дисбаланс и другие метаболические нарушения;
- тяжелые инфекционные заболевания;
- тяжелая интеркуррентная Интеркуррентный - привходящий, случайный, осложняющий течение другой болезни.
патология.
Клиническая картина
Клинические критерии диагностики
вздутие живота, запор, рвота, тошнота, субфебрильная лихорадка, уменьшение перистальтики кишечника, тахикардия, тахипноэ, пустая ампула прямой кишки, олигоурия
Cимптомы, течение
Симптоматика паралитической кишечной непроходимости включает:
3. Запор - 40% случаев. Более чем у 40% пациентов может иметь место небольшое отхождение газов или кала уже после развития клиники непроходимости.
Физикальное обследование:
1. Вследствие выраженного вздутия живота наблюдается грудной тип дыхания.
2. Тахикардия.
3. Снижение артериального давления.
4. Сухость во рту.
5. Олигоурия Олигурия - выделение очень малого по сравнению с нормой количества мочи.
.
Чувствительность выявляемых признаков:
1. Вздутие живота - 90-100%. Измерение окружности живота (талии) в динамике, как теста наблюдения и отклика на проводимую консервативную терапию, обсуждается.
2. Умеренная или слабая боль при пальпации - 64%. Боль отмечена как у пациентов с прободением и ишемией кишечника, так и у пациентов с нормальной стенкой кишки.
3. Уменьшение перистальтики, кишечные шумы высокой тональности или отсутствие кишечных шумов - 60%.
4. Нормальная перистальтика при аускультации кишечника или усиление кишечных шумов - 40%.
Диагностика
Диагностика основывается на:
- констатации клинического факта кишечной непроходимости;
- исключении механических причин кишечной непроходимости, а также ишемической непроходимости, послеоперационной непроходимости и непроходимости кишечника у новорожденных (все эти состояния классифицированы в других рубриках);
- установлении вероятной этиологической причины паралитического илеуса.
Методы визуализации подтверждают факт непроходимости кишечника и исключают механические причины.
Инструментальная диагностика
2. УЗИ (чувствительность - 86%) определяет растяжение кишечных петель с горизонтальным уровнем жидкости.
3. КТ с контрастированием (чувствительность и специфичность колеблются в районе 91-98%). Метод позволяет исключить в качестве причины механическую обструкцию и выявить иные заболевания брюшной полости.
КТ - более точный метод при измерении диаметра кишечника, позволяющим лучше оценить состояние слизистой для определения ее воспаления и жизнеспособности. На ишемию и некроз кишки могут указывать утолщение стенки, отек подслизистого слоя и, при прогрессировании некроза, наличие интрамурального газа.
4. Электрокардиография традиционно проводится для дифференциальной диагностики с учетом возраста пациентов.
6. Ирригоскопия (чувствительность - 96%, специфичность - 98%). Признаком паралитического илеуса считается достижение контрастом слепой кишки через 4 часа. Более длительное время или негативный результат считаются признаками механической непроходимости.
Лабораторная диагностика
Специфических лабораторных признаков паралитического илеуса не существует. Тесты направлены на:
- выявление сдвигов в водно-электролитном балансе;
- поиск вероятной этиологической причины (инфекционного агента, маркеров повреждения миокарда, поджелудочной железы и прочего);
- идентификацию лабораторных признаков значительного воспалительного процесса.
Общий анализ крови:
1. Умеренный лейкоцитоз со сдвигом влево (непостоянный признак). Значительный лейкоцитоз в сочетании с признаками раздражения брюшины или выраженной абдоминальной болью свидетельствует о серьезной абдоминальной патологии.
2. Возможна гемоконцентрация Гемоконцентрация - уменьшение содержания воды в крови относительно количества форменных элементов
(вследствие рвоты).
Серологическая и иная диагностика должны быть выполнены при подозрении на инфекционный характер заболевания.
Необходимыми тестами считаются также определение клостридиального токсина в кале, амёб в кале, исследование крови на трипаносомоз Трипаносомоз - заболевание, вызываемое паразитическими простейшими рода Trypanosoma. Двумя основными заболеваниями, которые переносят эти паразиты, являются болезнь Шагаса (южноамериканский трипаносомоз) и сонная болезнь (африканский трипаносомоз)
.
Примечание. Как правило, в лабораторной картине преобладают признаки основной патологии, вызвавшей паралитический илеус.
Дифференциальный диагноз
Осложнения
2. Кровотечение (редко) выявляется в основном при сопутствующей патологии желудочно-кишечного тракта (язвы и пр.) или в терминальной стадии ишемии.
Лечение
Используемые в настоящее время методы лечения динамической кишечной непроходимости включают:
- базовую терапию;
- фармакологическую стимуляцию;
- колоноскопическую декомпрессию;
- хирургическое лечение.
Базовая терапия
1. Декомпрессия путем введения назогастрального зонда и газоотводной трубки.
2. Пауза в питании и оральном приеме жидкости до разрешения клиники непроходимости. При длительности состояния более 2-3 дней может быть рассмотрен вопрос о парентеральном питании (частичном или полном).
Жевательная резинка может являться одной из форм мнимого кормления, которая стимулирует желудочно-кишечную перистальтику. Мета-анализ показал, что жевательная резинка может сократить время консервативной терапии и незначительно уменьшить продолжительность пребывания в стационаре.
3. Лечение основного заболевания.
5. Антибактериальная терапия назначается при установлении инфекционной природы основного заболевания.
6. Данные о влиянии самостоятельного передвижения пациента на скорость восстановления перистальтики противоречивы. Неизменной остается польза ходьбы, как средства профилактики тромбозов, ателектазов и пневмонии.
Возможно придание пациенту колено-локтевого положения для улучшения отхождения газов.
Фармакологическая терапия
1. Прозерин (неостигмин) вводится в/в в течение 3 минут в дозе 2,0-2,5 мг. Доза для детей должна быть скорректирована приблизительно 0,03 мг/кг. Целесообразен мониторинг пульса. В случае появления брадикардии показано введение атропина.
При неэффективности введение можно повторить через 3-4 часа или наладить постоянную инфузию с темпом введения 0,4-0,8 мг/час, длительностью не мене 24 часов.
Эффективность введения неостигмина составляет около 76%.
Противопоказания:
- механическая кишечная непроходимость;
- ишемия или перфорация кишечника;
- беременность;
- неконтролируемые нарушения ритма;
- тяжелый активный бронхоспазм ;
- почечная недостаточность.
2. Прочие препараты. Имеются единичные описания разрешения непроходимости при применении других препаратов:
- эритромицин;
- цизаприд;
- тегасерод;
- рензаприд;
- прукалоприд.
Имеется небольшой опыт в одновременном применении гуанетидина в сочетании с неостигмином.
Малый опыт применения и наличие потенциально опасных осложнений у некоторых препаратов обуславливает тот факт, что такое применение нельзя рекомендовать как рутинное.
3. Единое мнение по поводу применения клизм и осмотических слабительных (полиэтиленгликоль и электролиты) отсутствует.
С одной стороны применение клизм, особенно сифонных, повышает риск развития осложнений и зачастую не дает никакого эффекта.
С другой стороны, некоторые авторы рекомендуют осмотические слабительные и клизмы с фосфатом натрия для лечения ограниченных групп пациентов. По их мнению применение клизм с фосфатом натрия и/или осмотических слабительных, могут сделать последующую колоноскопию с декомпрессией более эффективной.
4. В некоторых случаях разрешение может быть достигнуто применением спинальной или эпидуральной анестезии, блокирующей симпатическую иннервацию, гиперактивность которой может быть одной из причин обструкции.
Колоноскопическая декомпрессия
Нехирургические подходы к механической декомпрессии:
- постановка декомпрессионных трубчатых зондов под рентгенологическим контролем;
- колоноскопия с установкой или без установки декомпрессионной трубки;
- чрескожная (пункционная) цекостомия под комбинированным эндоскопически-радиологическим контролем.
Предпочтительным подходом среди этих инвазивных нехирургических методов лечения является колоноскопическая декомпрессия.
Показания к декомпрессии толстой кишки (начальный метод выбора):
- выраженное расширение толстой кишки (более 10 см);
- значительная длительность (более 3-4 дней) при отсутствии улучшения после 24-48 часов терапии;
- при наличии противопоказаний или при неэффективности фармакологической терапии неостигмином.
Колоноскопию выполняют для предотвращения ишемии кишечника и перфорации. Она противопоказана при явном перитоните или признаках перфорации.
Пациентам с ишемией слизистой оболочки, обнаруженной при колоноскопии, может быть предпринята попытка консервативного ведения, если у них нет перитонеальных симптомов и колоноскопическую декомпрессию удалось успешно выполнить.
Общая клиническая успешность колоноскопической декомпрессии оценивается приблизительно в 88%. В случаях когда декомпрессионную трубку не устанавливали, успешность метода составила только 25%. Однако, следует заметить, что постановка трубки не полностью эффективна в предотвращении осложнений. Частота перфораций кишки при декомпрессионной колоноскопии составляет приблизительно 3%.
Хирургическое лечение
Хирургическое лечение показано пациентам с признаками ишемии толстой кишки или ее перфорации, а также тем, у кого попытки эндоскопического и фармакологического лечения не имели успеха.
Операция выбора - цекостомия, что обуславливается ее высокой эффективностью, небольшими осложнениями и возможностью выполнения под местной анестезией.
В послеоперационном периоде следует избегать препаратов, тормозящих перистальтику желудочно-кишечного тракта. Следует стремиться к замене опиоидов на НПВС с целью обезболивания.
Прогноз
Прогноз при паралитическом илеусе существенно варьируется для различных групп пациентов. Наиболее тяжелый прогноз у пациентов прободением кишечника. Летальность в этой группе колеблется от 18 до 30% (по некоторым данным, в группе с прободением кишечника смертность составляет 30-40%).
Возможны рецидивы паралитического илеуса (хроническая непроходимость), которые у пациентов старше 65 лет могут достигать 20%.
Паралитическая кишечная непроходимость. Боли при остром аппендиците.
При паралитической непроходимости имеется парез кишечной стенки, но просвет кишки проходим. Отсутствует позыв к дефекации. Вследствие образования газов появляется резкое вздутие живота и болезненность его при надавливании на всем протяжении. Полная задержка стула, газы не отходят, при аускультации не прослушивается никаких кишечных шумов — «мертвая тишина». В более поздних стадиях — рвота желчно-фекальным и жидким кишечным содержимым. Рентгенологически определяется метеоризм во всех отрезках кишечника, контуры петель гладкие (Deucher).
Вследствие кишечной интоксикации учащается дыхание, пульс малый, частый, легко сжимаемый, язык сухой, лицо осунувшееся, причем особенно обращают на себя внимание темные круги под глазами и бледный треугольник вокруг рта, часто герпетические высыпания.
Наиболее частая причина паралитического илеуса — разлитой перитонит после кишечной перфорации (аппендицит, язва двенадцатиперстной кишки, лапаротомия), реже наблюдается динамическая (паралитическая) непроходимость вследствие рефлекторного паралича кишечника (лапаротомия, ущемленные грыжи, эмболии, печеночная и почечная колики). В этих случаях неблагоприятное воздействие на течение заболевания оказывает перерастяжение кишечника вследствие образования газов.

Острый аппендицит при дифференциальном диагнозе следует иметь в виду в каждом случае болей в животе Диагноз легко поставить в классических случаях, но при атипичной симптоматике он может быть чрезвычайно трудным.
Вначале боль редко строго локализована в правом нижнем отделе живота, большей частью она диффузна и ощущается по всему животу. Лишь спустя несколько часов эта боль, которая первоначально могла быть коликообразной, становится постоянной и сосредоточивается в правой подвздошной области. Она редко бывает сильно выраженной. Болевая точка при давлении зависит от расположения отростка, которое варьирует в значительных пределах. Наибольшая чувствительность при давлении чаще всего отмечается в точке Мак Бернея (МсВurneу) (посередине линии, проведенной между пупком и правой spina iliaca ant. sup.) и в точке Ланца (Lanz) (между правой и средней третью прямой линии, соединяющей обе spinae iliacae ant. sup.). При других локализациях боли в области нижней и даже верхней правой части живота (при высоком расположении червеобразного отростка) диагноз аппендицита отнюдь не исключается (в редких случаях надо учитывать возможность situs inversus!).
При расположении аппендикса в тазу решающее значение имеет исследование через прямую кишку, которое должно проводиться в каждом подозрительном на аппендицит случае. Симптом Щеткина—Блюмберга отмечается всегда, за исключением самых начальных случаев. Его распространенность дает указания на степень вовлечения брюшины. Обычно имеется лейкоцитоз. РОЭ, напротив, еще не ускорена или ускорена незначительно (важный отличительный признак от более длительных процессов, таких, например, как пиелит, холецистит). Повышение температуры не начинается с озноба, и лихорадка обычно не бывает очень высокой; ректальная температура значительно выше, чем подмышечная. Часто имеет место рвота. В самом начале заболевания нередко жидкий стул, позднее преобладают запоры.
Рецидивирующие аппендициты во время обострения не отличаются от описанной выше картины. Мысль же о хроническом аппендиците как причине абдоминальных болей должна быть отброшена.
При болях в правой нижней части живота, помимо аппендицита, надо иметь в виду следующее: coecum mobile (постепенное начало, преимущественно у женщин, никаких воспалительных изменений (Junghanns), увеличение мезентериальных лимфатических узлов (мезентериальная лимфаденопатия), обусловленное различными неспецифическими возбудителями и наблюдающееся почти исключительно в детском и юношеском возрасте (изредка внезапно возникающие боли, чаще повторные болевые периоды, чередующиеся со светлыми промежутками), аскаридоз, туберкулез илеоцекальной области, регионарный илеит, инвагинация, дивертикулит слепой кишки, рак илеоцекальной области. Иногда в илеоцекальной области локализуются боли при заболеваниях соседних органов: холецистит, перфорация желудка, камень мочеточника, пиелит, натечный абсцесс при туберкулезе позвоночника. Туберкулезный абсцесс m. psoas (источником которого был туберкулезный спондилит) доставил нам недавно очень большие дифференциально-диагностические затруднения.
Однако при тщательном исследовании обычно удается точно исключить это заболевание. Труднее дифференциация с правосторонним тромбозом тазовых вен при отсутствии признаков тромбоза вен нижних конечностей, а у женщин — с воспалительными процессами в яичниках и фаллопиевых трубах. Само собой разумеется, что врач всегда должен также помнить о возможности общих заболеваний (пневмония, плеврит, инфекционные болезни), которые иногда могут проявляться болями в правом нижнем отделе живота еще до того, как остро развились классические симптомы. Kabelitz недавно обратил внимание на то, что неопределенные боли в верхней части живота, постепенно переходящие в средний и нижний отделы и часто локализующиеся в илеоцекальной области, могут быть выражением лимфаденита токсоплазмозного происхождения. При этом возможны также легкое увеличение печени и селезенки, лейкопения, иногда увеличение шейных лимфатических узлов. Как правило, повышения температуры не бывает.
Для подтверждения диагноза необходимы повторные серологические исследования (проба Сабин — Фельдмана) с динамикой титра.
Кишечная непроходимость на УЗИ. Перитонит на УЗИ.
Клинические проявления:
• Периодическая коликообразная боль: при ущемлении кишечника боли не свойственен подобный коликообразный характер. Тонкокишечная непроходимость протекает болезненнее, чем толстокишечная непроходимость.
• Рвота с задержкой стула и газов: чем выше расположен участок непроходимости, тем чаще возникает рвота и больше ее тяжесть.
• Растяжение передней брюшной стенки
Диагностика: анамнез, аускультапия, пальпация; ультразвуковое исследование, простая рентгенография брюшной полости, эндоскопия. Ультразвуковые данные:
• Ограниченный участок двусторонней перистальтики.
• Расширенные петли кишечника, содержащие повышенное количество газа и каловых масс.
• Обнаруживаемые причины:
Желчные камни (быстро увеличиваются после попадания в двенадцатиперстную или ободочную кишку при отграниченной перфорации желчного пузыря): эхогенный серп, обычно дающий полную акустическую тень.
Спайка: эхогенная полоска, сдавливающая кишечник, утолщение стенки кишечника вследствие венозного застоя.
Опухоль: ограниченный отек стенки кишечника с эхо-структурой типа «мишени». - Инвагинация: эхо-структура по типу «мишени» гипоэхогенные внутреннее и наружное кольца (стенки кишечника), разделенные гиперэхогенным внутренним кольцом (просвет кишки между инвагинированной и наружной стенками).
Безоар: инородное тело, нарушающее проходимость кишечника (гипер- или гипоэхогенное образование, часто с неровной поверхностью). Нередко дает акустическую тень. Может вызывать периодическую кишечную непроходимость, может мигрировать по отношению к исходной локализации. Выраженная симптоматика обычно возникает после внедрения инородного тела в область илеоцекальной заслонки.
Точность ультразвуковой диагностики: очень высока, до 100%. На ранней стадии более чувствительна, чем рентгенография.
Паралитическая кишечная непроходимость
Ультразвуковые данные:
• Отсутствие перистальтики, обычно во всем кишечнике.
• Расширенные петли кишечника.
• Токсический мегаколон: растянутые газом петли кишечника с истончением передней кишечной стенки.
• Задняя стенка кишечника не может быть оценена, так как она затеняется газом, в большом количестве присутствующим в просвете кишечника.
Точность ультразвуковой диагностики: как и при механической кишечной непроходимости.
Перитонит
Клинические проявления: тяжелое клиническое состояние, которое может включать шок, сердечную недостаточность или нарушение функции почек; напряжение передней брюшной стенки, диффузная или локализованная боль; задержка стула, тошнота, рвота, лихорадка.
Диагностика:
• Анамнез и клиническая картина: аппендицит; перфорация дивертикула, язвы при язвенной болезни или желчного пузыря; перенесенная холеци-спктомия или операция на общем желчном протоке; гангренозные изменения при кишечной непроходимости вследствие спаек (послеоперационных) или ущемления грыжи.
• Лабораторные параметры: признаки воспаления, выраженный лейкоцитоз.
• Ультразвуковое исследование.
• В редких случаях для идентификации патогенного микроорганизма проводится диагностический лаваж.
• Биопсия брюшины.
Ультразвуковые данные:
• Утолщение брюшины.
• Воспалительный перитонит может привести к срашению петель кишечника за счет образования спаек. При пальпации петли кишечника не отделяются друг от друга.
• Расширение кишечника (вследствие нарушения абсорбции) при отсутствии утолщения стенок и снижении или отсутствии перистальтики В результате может развиваться динамическая кишечная непроходимость.
• Перитонит обычно характеризуется наличием экссудата, содержащего большое количество клеток, вследствие чего свободная жидкость в брюшной полости содержит интенсивные внутренние эхо-сигналы.
Точность ультразвуковой диагностики: УЗИ редко позволяет диагностировать перитонит, однако обнаруживает сопутствующие ему изменения. Обнаружение инфицированной асцитической жидкости (при чрескожной пункции) подтверждает диагноз.
Паралитическая кишечная непроходимость ( Паралитический илеус , Парез кишечника )
Паралитическая кишечная непроходимость — это вариант динамического нарушения проходимости кишечника, вызванный снижением тонуса и перистальтической активности стенки кишки. Проявляется нелокализованной абдоминальной болью, тошнотой, рвотой, симметричным вздутием живота, запором, прогрессирующим ухудшением общего состояния. Диагностируется с помощью обзорной рентгенографии, МСКТ, УЗИ брюшной полости, ирригоскопии и колоноскопии. Для лечения проводят декомпрессию ЖКТ, паранефральные и перидуральные блокады, назначают симпатолитики, холиномиметики и прокинетики. Из хирургических методов используется лапаротомическая назогастральная интубация кишечника.
МКБ-10
Общие сведения
Паралитическая или адинамическая кишечная непроходимость (паралитический илеус, парез кишечника) — функциональное нарушение моторно-эвакуаторной функции ЖКТ, выявляемое у 0,2% пациентов хирургического профиля. В 75-92% случаев развивается после операций на абдоминальных и забрюшинных органах. До 72% больных имеют возраст более 60 лет. Является наиболее частым вариантом непроходимости у младенцев и детей. Протекает в острой и хронической форме. Паретический процесс может распространяться на все пищеварительные органы или один, реже несколько отделов ЖКТ. Возникая вторично на фоне других заболеваний, в последующем определяет их клинику, течение и исход. Летальность достигает 32-42%.
Причины
В основе паралитической кишечной непроходимости лежит прогрессирующее снижение кишечного тонуса и перистальтики, осложнившее течение других заболеваний и патологических состояний. По наблюдениям специалистов в сфере клинической гастроэнтерологии и проктологии, причинами гипотонии и атонии кишечника, которые приводят к нарушению нормального пассажа пищевых масс, являются:
- Инфекционно-токсические процессы. Чаще всего паралитическая форма кишечной непроходимости служит одним из проявлений перитонита, в том числе – возникшего в послеоперационном периоде. Гипотония кишечника и замедление перистальтики возможны при пневмониях, сепсисе, эндогенных и экзогенных токсических состояниях: уремии, порфириновой болезни, морфиновом отравлении и др.
- Нейрорефлекторные факторы. Причиной развития динамической паралитической непроходимости могут стать травмы и выраженный болевой синдром, наблюдающийся при ряде неотложных состояний. Заболевание провоцируется желчной и почечной коликами, перекрутом опухолей и кист яичника. Атоническое нарушение кишечной проходимости провоцируют послеоперационные стрессы, травмы живота.
- Нейрогенные нарушения. Тонус и перистальтика кишечника изменяются при заболеваниях спинного мозга, которые сопровождаются расстройствами вегетативной регуляции работы пищеварительных органов. Развитием кишечного пареза осложняется сирингомиелия и третичный сифилис (спинная сухотка). Адинамия кишечника наблюдается при спинальных травмах, опоясывающем лишае.
- Метаболические расстройства. Функциональная активность гладкомышечных волокон кишечной стенки изменяется при ионном дисбалансе (низком содержании калия, магния, кальция), белковой и витаминной недостаточности. Нарушение перистальтики и тонуса может стать следствием гипоксии мускульного слоя при мезентериальных тромбозах и эмболии, сердечной недостаточности, портальной гипертензии.
Особой формой адинамической непроходимости является идиопатическая псевдообструкция ободочной кишки, при которой отсутствуют явные причины функциональной гипотонии органа, а механические препятствия для продвижения каловых масс не выявляются даже интраоперационно. Усугубляющим фактором при любом из заболеваний, сопровождающихся кишечной гипотонией, становится ограничение двигательной активности в результате тяжелого состояния пациента.
Патогенез
Механизм развития паралитической кишечной непроходимости зависит от причин заболевания. Наиболее часто патогенез расстройства связан с повышением активности симпатического отдела ВНС, вызывающим замедление перистальтики, расслабление пилорического сфинктера и баугиниевой заслонки. Нарушение иннервации происходит на одном из трех уровней: при воспалении и травме раздражаются и повреждаются аутохтонные сплетения кишечной стенки, при абдоминальной патологии — забрюшинные нервные сплетения, при спинальных расстройствах — спинной мозг и спинномозговые нервы.
Ключевым патогенетическим звеном метаболической и в ряде случаев инфекционно-токсической адинамической дисфункции стенки толстой или тонкой кишки является нарушение нормальной проводимости клеточной мембраны миоцитов. Мембранная проводимость ухудшается при недостаточности некоторых ионов, витаминов и микроэлементов, входящих в состав энзимных систем гладкомышечных волокон, накоплении токсических метаболитов. Дополнительным фактором при недостатке кальция становится нарушение сократимости миофибрилл.
Различают три стадии развития паралитической непроходимости. На начальном этапе под влиянием этиологического фактора угнетается перистальтика, возникает парез. Следующий этап проявляется кишечным стазом, при котором нарушается эвакуация содержимого кишки, в ее просвете скапливаются жидкость и газы, повышается внутрикишечное давление. Для завершающего этапа характерно нарушение процессов всасывания, повышение проницаемости кишечной стенки, нарастающая гиповолемия и интоксикация, гемодинамические и полиорганные расстройства.
Симптомы
Клиническая картина заболевания характеризуется триадой признаков: болями в животе, рвотой, задержкой стула и газов. Боли при паралитическом виде непроходимости менее интенсивные, тупые, без четкой локализации. Тошнота и рвота вначале имеют рефлекторный характер и возникают в момент наибольшей выраженности болевого приступа, рвотные массы могут содержать примеси желчи, иметь каловый запах. Запор — непостоянный симптом, у некоторых пациентов наблюдается отхождение небольшого количества кала.
Также при паралитической кишечной непроходимости наблюдается симметричное вздутие живота, может выслушиваться шум «плеска» или звук «падающей капли». Тип дыхания пациентов переходит в грудной. С первых часов заболевания нарушается общее состояние: возникает сухость во рту, определяется снижение артериального давления, учащение пульса. При осложненном течении патологии отмечается повышение температуры тела, нарушение сознания и снижение суточного объема мочи.
Паралитическая непроходимость при отсутствии лечения может привести к прободению стенки кишечника, развивающемуся вследствие ишемии и некроза всех слоев. Осложнение встречается нечасто (около 3% случаев), обычно обусловлено чрезмерным растяжением слепой кишки, длительным течением заболевания и проведением инвазивных диагностических процедур. Перфорация кишки служит прогностически неблагоприятным признаком и ведет к летальному исходу в среднем у 40% больных.
В терминальной стадии ишемии или при наличии сопутствующей патологии ЖКТ кишечная непроходимость может осложняться опасными для жизни пациента профузными кровотечениями. Редким осложнением острого периода болезни является пневматизация — образование в толще стенки кишки кист, заполненных воздухом. Хронический вариант заболевания может приводить к формированию дивертикулов или грыжи кишечника. Вследствие накопления токсинов и всасывания их в кровь развивается острая почечная недостаточность, общий интоксикационный синдром с поражением всех органов.
Заподозрить наличие паралитической кишечной непроходимости можно при выявлении патогномоничных физикальных симптомов (Валя, Мондора, «Обуховской больницы»). Диагностический поиск направлен на комплексное обследование больного с целью выяснения причины патологического состояния. Наиболее информативными являются следующие методы:
- Рентгенологическое исследование. При обзорной рентгенографии брюшной полости определяется расширение кишечных петель, превалирование в кишках жидкости или газа, вследствие чего отсутствуют типичные чаши Клойбера. Характерным признаком непроходимости является закругление арок кишечника, крайне редко выявляется пневматизация.
- Ультразвуковое исследование. УЗИ органов брюшной полости проводится для визуализации перерастянутых кишечных петель с горизонтальными уровнями жидкости. Сонография также позволяет уточнить диаметр кишок и толщину их стенок, характерных для поражения полого органа при паралитической форме непроходимости.
- Томография. Нативная и контрастная МСКТ брюшной полости — высокоинформативный метод диагностики, обладающий чувствительностью и специфичностью 98%. В ходе исследования визуализируются абдоминальные органы, исключаются механические причины обструкции, оценивается распространение воспалительных процессов в стенке кишки.
- Контрастная рентгенография толстого кишечника. Ирригоскопия служит дополнительным методом диагностики паралитической непроходимости. Диагноз подтверждается при визуализации контраста в слепой кишке спустя 4 часа после начала исследования. По показаниям вместо рентгенологического метода может назначаться колоноскопия.
В общем анализе крови обнаруживается умеренный лейкоцитоз, повышение уровней эритроцитов и гемоглобина, связанное со сгущением вследствие обезвоживания. В биохимическом анализе крови при паралитической непроходимости выявляется повышение показателей мочевины и креатинина, снижение основных электролитов (хлора, калия, магния), гипопротеинемия за счет фракции альбуминов.
Прежде всего, дифференциальную диагностику болезни необходимо проводить с механической кишечной непроходимостью. В пользу паралитического варианта свидетельствует отсутствие на рентгенограмме чаш Клойбера, отсутствие механических причин для задержки каловых масс. Путем проведения ректального обследования исключается копростаз. Обследованием и лечением пациента занимаются хирург и гастроэнтеролог, в случае выявления микробной или паразитарной инвазии — инфекционист.
Лечение паралитической кишечной непроходимости
Тактика ведения пациентов включает терапию основного заболевания, вызвавшего адинамию кишечника, и устранение симптомов непроходимости кишечника. Для оказания квалифицированной медицинской помощи показана госпитализация в хирургическое отделение. Задачами патогенетической и симптоматической терапии являются:
- Декомпрессия кишечника. Для пассивной эвакуации застойного содержимого ЖКТ устанавливается постоянный назогастральный зонд. Возможно ретроградное трансректальное зондирование кишечника. В качестве хирургических методов кишечной декомпрессии применяются гастростомия, энтеростомия или цекостомия с установкой зонда.
- Активация нейромышечного аппарата кишечника. Для усиления парасимпатических регуляторных эффектов показаны М-холиномиметики, блокаторы холинэстеразы. Назначение гормонов с окситоцическим эффектом и прокинетиков позволяет активировать гладкую мускулатуру. Постановка клизм и электростимуляция кишечника усиливает местные рефлексы.
- Блокирование патологической импульсации. Введение ганглиоблокаторов, проведение перидуральной анестезии, повторных одноразовых или продленных паранефральных блокад прерывает поток симпатических импульсов, уменьшает боль, снижает напряжение мышц и внутрибрюшное давление. Одновременно улучшается кровоснабжение кишечной стенки.
До полного восстановления моторной и эвакуаторной функций корректируется гиповолемия и электролитные нарушения, применяются препараты для поддержания гемодинамики. Для элиминации и резорбции кишечных газов используются ветрогонные средства с эффектом пеногашения. По показаниям назначается парентеральное питание, дезинтоксикационная, деконтаминационная антибактериальная и иммуностимулирующая терапия, гипербарическая оксигенация. При неэффективности консервативного лечения экстренно выполняется лапаротомия с назогастральной интубацией кишечника.
Прогноз и профилактика
Исход болезни в первую очередь зависит от времени диагностики и проведения специфических лечебных мероприятий. Прогноз благоприятный при выявлении паралитической непроходимости в первые сутки от начала заболевания. При длительности болезни более 7 дней летальность повышается в 5 раз. Первичная профилактика патологического состояния заключается в предупреждении и адекватной терапии заболеваний, которые могут способствовать развитию непроходимости кишечника.
2. Хирургическое лечение и профилактика прогрессирования паралитической кишечной непроходимости. Автореферат диссертации / Магомедов М.Р. – 2003.
4. Лечение паралитической кишечной непроходимости / Кригер А.Г., Горский В.А., Череватенко А.М. // Теоретические, экспериментальные и прикладные исследования биологических систем. Республиканский сборник научных трудов – 1991.
Читайте также:
- КТ, МРТ, ПЭТ при добавочной селезенке
- Роль гетерогенности экосистем в экотоксикологии. Гетерогенность популяции и токсическая нагрузка
- Клиника отогенных внутричерепных осложнений. Тактика при внутричерепных осложнениях
- Строение и образование гетерохроматина
- Твердое небо и альвеолярные отростки при двадцатилетнем ношении протезов
