Расстройство ковыряния кожи
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
аутодепилировать) волосы на различных участках тела. Несмотря на то, что ТТМ обсуждается в медицинской литературе больше века, а впервые была описана в 1889 г. французским дерматологом Франсуа Анри Аллопо, она длительное время не включалась в национальные и международные диагностические системы, такие как МКБ-10 или DSM-5. Спустя более 100 лет, реальная распространенность, причины возникновения, а также эффективные методы лечения трихотилломании остаются малоизученными, как и вопрос о том, является ли ТТМ самостоятельным заболеванием, или же это составная часть или особая форма других психических расстройств.
Достоверных сведений о распространенности ТТМ нет, что может быть объяснено нежеланием лиц, страдающих ТТМ, обращаться за помощью, т.к. зачастую, выдергивание волос рассматривается ими как «дурная и постыдная привычка». По некоторым имеющимся данным, ТТМ встречается приблизительно у 2% населения. Невозможность оценить реальное количество пациентов с трихотилломанией связано еще и с тем, что при обращении к дерматологам, пациенты преподносят свою проблему как «простое выпадение волос», скрывая тот факт, что потеря волос связана с аутодепиляцией.
Начало ТТМ, как правило, совпадает с ранним подростковым периодом – между 10 и 14 годами, хотя заболевание может дебютировать в любом возрасте. В целом, ТТМ чаще страдают женщины, чем мужчины в соотношении 4:1, в то время как в детском возрасте подобной разницы не наблюдается. Отчасти это связано с тем, что женщины чаще обращаются за медицинской помощью, нежели мужчины, что приводит к искажению данных о реальной распространенности и гендерных взаимоотношений многих заболеваний. Порядка 40% людей, страдающих ТТМ, никогда не обращаются за помощью, при этом 58% никогда не получали лечения (Cohen L.J. et al., 1995).
Ниже приведены диагностические критерии ТТМ согласно «Диагностическому и статистическому руководству по психическим расстройствам 5-го пересмотра (DSM-5) и Международной классификации болезней 10-го пересмотра (МКБ-10)».
Трихотилломанию следует отграничивать от так называемого «Повторяющегося поведения, сфокусированного на теле (Body-FocusedRepetitiveBehavior, BFRB)», проявления которого крайне разнообразны, и зачастую являются вариантом нормы, способствуя снижению уровня стресса и напряжения. BFRP переходит в категорию психических расстройств в том случае, когда подобного рода поведение приводит к значительным социальным последствиям для индивида.
Примерами BFRP, могут служить дерматилломания (расчесывание, растирание и «ковыряние» кожи), дерматофагия (обкусывание и поедание собственной кожи, чаще всего, вокруг пальцев рук), онихофагия (навязчивое обкусывание ногтей), онихотилломания (стремление к повреждению ногтевого ложа и кутикулы с целью разрушения ногтевых пластинок), ринотиллексомания (компульсивное ковыряние в носу с целью удаления засохшей слизи), трихотемномания (компульсивная стрижка волос), прикусывание щек, внутренней поверхности губ и языка.
Причины развития трихотилломании
Важной составляющей развития ТТМ является положительное подкрепление, связанное с удовлетворением и позитивными эмоциями как следствием аутодепиляции, усиливая и закрепляя подобное поведение в будущем. Напряжение и беспокойство, которое испытывают пациенты перед вырыванием волос, полностью прекращаются актом аутодепиляции и сопровождаются ощущением «выполненного долга». В связи с этим, трихотилломания рассматривается как своего рода «копинг-стратегия» (стратегия совладания с кризисными ситуациями), направленная на устранение и снижение интенсивности стресса путем положительного подкрепления посредством нейромедиатора дофамина.
Среди так называемых триггеров – пусковых механизмов аутодепиляции, которые, как правило, предшествуют акту выдергивания волос и непосредственно с ними связаны, выделяют эмоциональные, сенсорные и когнитивные. Такие эмоции, как тоска, тревога, скука, гнев, раздражение и разочарование, относятся к эмоциональным триггерам. Неприятные, субъективно крайне тягостные ощущения в проекции очага аутодепиляции, связанные с толщиной, размером и расположением волоса, обозначаются как сенсорные триггеры. Когнитивные механизмы провокации отражают содержание мышления пациентов с ТТМ, а именно – возникновение автоматических мыслей о внешнем виде волос, предполагаемом эстетическом дефекте, с последующими попытками коррекции предполагаемого изъяна.
Множественные мутации гена SLITKR1, обнаруженные с повышенной частотой в семьях лиц, страдающих трихотилломанией, предполагает генетическую природу заболевания. Впрочем, как и другие психические расстройства, трихотилломанию стоит рассматривать в рамках биопсихосоциальной модели, постулирующей многофакторность развития заболевания при обязательном взаимодействии и взаимовлиянии биологического субстрата (наследственной предрасположенности, нейромедиаторных нарушений, органического поражения головного мозга), социальных и психологических стрессоров.
Клинические проявления трихотилломании
При ТТМ выдергиванию волосяного покрова может подвергаться любая область тела, однако, наиболее распространенным местом является кожа головы (до 73%), брови и ресницы (56%), а также лобковая область (51%). Реже встречается аутодепиляция области подмышек, груди, живота и конечностей. Более характерным является вырывание волос по одному, нежели прядями.
Выдергивание волос, как правило, происходит ежедневно, занимая от нескольких минут до нескольких часов, представляя собой, зачастую, целый ритуал – волос особым образом накручивается на палец и выдергивается. Если волос короткий, то он зажимается определенным способом, затем экстрактируется, после чего, проводится между зубами, для того чтобы откусить луковицу и убедиться, что волос полностью удален. Многие для аутодепиляции используют такие приспособления, как пинцет или ножницы. Выдергивание волос при ТТМ центробежное – всегда можно обнаружить «отправную точку», от которой, в разные стороны, наподобие волн, расходятся очаги аутодепиляции с волосками разной длины.
Выделяют два типа трихотилломании – автоматический и сфокусированный. При автоматическом варианте ТТМ, аутодепиляция осуществляется без контроля сознания, в «трансоподобном» или диссоциативном состоянии. Данная форма трихотилломании ассоциирована с более тяжелыми последствиями и проявляется более драматической симптоматикой – обширными и множественные очагами алопеции. Сфокусированный тип трихотилломании сопровождается целенаправленным и осознанным стремлением к аутодепиляции, при этом все внимание субъекта сосредоточенно на процессе выдергивания волос.
Окружающая среда является важным фактором, влияющим на частоту и интенсивность аутодепиляции. Было доказано, что малоподвижный образ жизни, долгое пребывание в расслабляющей, комфортной обстановке, например, лежа в постели перед отходом ко сну, способствуют выдергиванию волос.
Со временем, последствия ТТМ становятся очевидными для окружающих, заставляя пациентов испытывать чувство стыда и вины, что только усугубляет их состояние. Бывает, что человек отрицает проблему, старается рационализировать собственное поведение, объясняя аутодепиляцию кожным зудом, травмой, ожогом или «простой случайности», демонстративно занимаясь «поисками» утраченных волос в квартире, проявляя при этом недоумение и негодование.
Особенностью протекания ТТМ у женщин, является связь «тяги» к аутодепиляции с овариально-менструальным циклом. По данным одного исследования (Ketheun N.J., 1997), приблизительно у половины наблюдавшихся женщин, за неделю до менструаций, «позывы к выдергиванию волос» становились более частыми и интенсивными, а способность противостоять этому, значительно уменьшалась.
Особенности трихотилломании в детском возрасте
Предполагается, что развитию трихотилломании у детей предшествуют физические или психологические травмы: дисфункциональные модели воспитания, грубое обращение и дефицит внимания, вынужденная разлука с близкими людьми, физическое и сексуальное насилие, смена места проживания. У подростков, помимо издержек воспитания, трихотилломания провоцируется напряженной обстановкой в школьном коллективе, проблемами в общении со сверстниками. Хотя указанные стрессоры сами по себе не являются непосредственными причинами развития ТТМ, они, безусловно, являются теми провоцирующими факторами, которые способствуют проявлению заболевания.
В детском возрасте заболевание, обычно, проявляться после 3-х лет. Малыши осуществляют аутодепиляцию бесконтрольно, как бы автоматически: во время игры, просматра мультфильмов, а также в ситуации стресса. Ребенок, в отличие от взрослых, не стремится скрыть патологические действия и последствия ТТМ.
Последствия трихотилломании
Трихотилломания может приводить к нежелательным медицинским последствиям, в первую очередь – повреждению кожного покрова при использовании острых «инструментов» для аутодепиляция – пинцета или ножниц. В начале, развивается т.н. нерубцовая невоспалительная алопеция, связанная с поражением волосяных фолликулов, проявляющаяся четкими, ограниченными участками отсутствия волос без признаков поражения кожи. При непрекращающейся аутодепиляции, данный вид алопеции может привести к воспалительным изменениям кожного покрова, обусловленных присоединением инфекции. Это ведет к необратимому повреждению волосяных фолликулов (атрофии) и появлению на их месте соединительной ткани – рубцов, при этом единственным способом лечения рубцовой алопеции, является хирургический метод.
Трихофагия (т.е. поедание собственных волос) отмечается приблизительно у 20% пациентов с ТТМ, поэтому другим важным последствием данного заболевания, является образование, так называемых, трихобезоаров – плотных соединений в желудке, состоящих из проглоченных волос, остатков пищи и желудочной слизи. Размеры трихобезоаров варьируют от нескольких миллиметров, до нескольких десятков сантиметров, а масса порой достигает 4-5 кг! В конечном итоге, это приводит к развитию желудочной непроходимости, сопровождающейся выраженным болевым синдромом, а также нарушением пищеварения. Крайний вариант трихофагии – синдром Рапунцель, когда волосяной тяж простирается из желудка в кишечник. В подобной ситуации, единственным способом помощи пациенту, является хирургическая операция по удалению трихобезоара. Такие симптомы как частая рвота, необъяснимая потеря веса, боли в области эпигастрия, длительные запоры или, наоборот, диарея, изменение цвета стула, должны вызывать настороженность и требуют незамедлительной медицинской помощи.
При локализации очага аутодепиляции в области ресниц и бровей, частыми осложнениями являются воспаление век (блефарит) и слизистой оболочки глаза (конъюнктивит), развитие фурункулеза и травматических повреждений глазного яблока.
Кроме медицинских последствий, ТТМ значительно влияет на качество жизни человека, приводит к проблемам в социальной и профессиональной сфере. В одном исследовании было продемонстрировано, что трихотилломания связана с более низкой самооценкой, существенными трудностями карьерного роста и избеганием социальных взаимодействий. Пациенты, осознавая нелепость своего поведения, вынуждены скрывать патологическую наклонность и непривлекательные последствия, часто проявляя незаурядную изобретательность – по-особенному укладывают волосы, носят парики, постоянно используют головные уборы и очки, прибегают к макияжу и накладным бровям и ресницам.
Стоит отметить, что общество плохо осведомлено о проблеме трихотилломании, поэтому «неравномерно облысевший» человек с так называемыми проплешинами, без бровей или ресниц, невольно вызывает недоумение и сарказм со стороны окружающих. В результате, это заставляет трихотилломанов отгораживаться от людей, что в итоге грозит полной самоизоляцией и разрушением социальных связей.
Трихотилломания и другие психические расстройства
Трихотилломания достаточно редко встречается в «чистом виде». Как правило, она сопряжена с целым рядом психических расстройств, которые еще больше усугубляют проблемы пациента. Наиболее распространенными коморбидными (сосуществующими) заболеваниями, являются депрессия (до 65% пациентов) и тревожные расстройства (до 55% пациентов). Кроме того, до 20% пациентов с ТТМ, злоупотребляют психоактивными веществами и алкоголем (в особенности, мужчины) для снятия негативных ощущений, ассоциированных с аутодепиляцией.
У женщин, трихотилломания часто сопровождается онихофагией (обкусыванием ногтей), телесным дисморфическим расстройством (чрезмерная обеспокоенность мнимым дефектом внешности), аутоагрессивным (самоповреждающим) поведением, в том числе, экскориативным расстройством (дерматилломанией) – компульсивным самоповреждением кожи путем расчесывания и ковыряния.
Мужчины же чаще страдают от сопутствующего тикозного расстройства (синдрома Туретта), ипохондрии, а также обсессивно-компульсивного расстройства, распространенность которого среди мужчин-трихотилломанов, достигает 27%, при среднем популяционном уровне в 0,5-2,0%.
Трихотилломания, обсессивно-компульсивное расстройство и синдром Туретта
До последнего времени, ТТМ относили к категории расстройств контроля импульсов и влечений, наряду с пироманией (непреодолимой тягой к поджигательству и наблюдением за пламенем), гэмблингом (патологической тягой к азартным играм) и клептоманией (болезненным влечением к совершению краж), что обуславливалось сходством проявлений этих патологических состояний: непреодолимым влечением к определенному действию, сопровождающееся нарастающим внутренним напряжением, и заканчивающемся чувством облегчением и расслаблением после его завершения.
С выходом в свет нового руководства DSM-5 в 2013 году, ТТМ вместе с расстройствами обсессивно-компульсивного спектра (ОКР), были отнесены к одной рубрике, что оспаривалось и оспаривается многими специалистами. Кроме непреодолимого влечения к осуществлению нежелательного действия, ТТМ и ОКР имеют между собой мало общего, различаясь по предпочтительному возрасту начала, гендерным соотношениям, частотой и спектром сопутствующих заболеваний, предполагаемым нейроанатомическим основам и эффективностью лечения. А трихотилломанию, начавшуюся в детском возрасте, некоторые исследователи предлагают относить к самостоятельному заболеванию (Chamberlain S.R. et al., 2007).
Все больше появляется данных о биологической и сущностной близости трихотилломании с тикозным гиперкинетическим расстройством, более известным как синдром Жиля де ля Туретта. Исследование, проведенное Zuchner S. et al., 2006, продемонстрировало повышенную частоту встречаемости мутаций гена SLITKR1 у пациентов, страдающих не только ТТМ, но и синдромом Туретта.
Как помочь пациентам с трихотилломанией
Течение трихотилломании без терапии, как правило, хроническое и волнообразное, с периодами уменьшения и усиления симптоматики. Самопроизвольное прекращение аутодепиляции отмечается только в 15% случаев.
Обращение за помощью к психиатру или психотерапевту – достаточно редкое явление. По данным исследования Woods D.W. et al. (2006), из 1048 человек, страдающих ТТМ, лишь 39,5% обращались за помощью к специалистам общемедицинской сети (терапевтам), и только 27,3% за лечением к психиатру.
Официальные рекомендации по терапии ТТМ к настоящему моменту не разработаны, а лечение основано, как правило, на отдельных исследованиях с ограниченной доказательной базой. Тем не менее, использование комплексного подхода, сочетающего лекарственные и психотерапевтические методы, способно значительно облегчить тяжесть проявлений трихотилломании.
Психотерапия
Из психотерапевтических методик, использующихся для лечения ТТМ, наиболее убедительные доказательства имеет, так называемая, «Терапия по изменению привычек (HabitReversalTherapy, HRT)». Суть данного подхода заключается, во-первых, в повышении осведомленности о том, что представляет собой трихотилломания, с чем может быть связано стремление к выдергиванию волос (определение триггерных механизмов). Далее следует тренировка конкурирующего реагирования, когда в ответ на «пусковой стимул», пациенту предлагается осуществлять отличный от аутодепиляции, конкурирующий поведенческий акт. Немаловажным является процесс, связанный с организацией среды (так называемое, управление непредвиденными обстоятельствами), заключающийся в предотвращении попадания в условия, которые способствуют интенсификации влечения к аутодепиляции. На заключительном этапе HRT, пациента обучают методам релаксации и в тезисном виде обобщают полученные сведения, оценивают промежуточные результаты и проводят «работу над ошибками».
Помимо указанного выше метода, используются различные варианты когнитивно-поведенческой терапии, схема-терапии, а также терапия принятия и ответственности (AcceptanceandCommitmentTherapy, ACT).
Лекарственные методы терапии
Данные об эффективности психофармакологических средств для лечения трихотилломании, ограничены, что связано с целым рядом факторов. В первую очередь, с неопределенностью в отношении происхождения трихотилломании, малочисленности сведений о патогенезе (механизмах развития) данного заболевания.
Имеются результаты нескольких рандомизированных исследований, посвященных применению антидепрессантов группы селективных ингибиторов обратного захвата серотонина (флуоксетина, сертралина, флувоксамина, эсциталопрама), а также трициклических антидепрессантов (кломипрамина); атипичных антипсихотиков (оланзапина и арипипразола); стабилизаторов настроения (лития, ламотриджина, топирамата и окскарбазепина) и агонистов каннабиноидных рецепторов (дронабинола).
Наиболее перспективным методом лечения ТТМ, представляется использование предшественника восстановленного глутатиона – N-ацетилцистеина (NAC), являющегося антиоксидантом, гепатопротектором и модулятором глутаматергической нейротрансмиссии. Механизм действия NAC связан с тем, что он способствует снижению восходящих возбуждающих эффектов нейромедиатора глутамата, идущих из прилежащего ядра к области префронтальной лобной коры головного мозга, что, предположительно связано, с развитием многих патологических состояний, в том числе, с трихотилломанией, гэмблингом и обсессивно-компульсивным расстройством. Кроме того, NAC защищает окружающие нейроны глиальные клетки от токсических воздействий со стороны свободных радикалом и повышенного уровня глутамата, восстанавливая их барьерные и трофические функции.
Выводы и рекомендации, к которым приходят большинство специалистов, сводятся к необходимости индивидуального подхода к каждому конкретно взятому пациенту, выявлению сопряженных психических расстройств, а также, по возможности, сочетанному использованию биологических (лекарственных) и психотерапевтических методов лечения.
Дерматофагия: что это такое и как с этим жить?

Обкусывание кожи или ногтей, выдергивание волос и сцарапывание ранок часто воспринимаются как обычные плохие привычки. Поэтому и методы борьбы с ними иногда достаточно радикальны — человеку просто разными способами не дают совершать травмирующие действия, считая, что со временем «привычка» пройдет сама. Однако психотерапевты отмечают, что подобные состояния могут быть проявлением нарушений психики, а значит — требовать специального лечения. Дерматофагия — обкусывание кожи — одно из самых распространенных таких расстройств. О чем оно может говорить и в каких случаях требует специального лечения, разбирался MedAboutMe.
Что такое дерматофагия: кусание кожи
Дерматофагия — навязчивое состояние, при котором человек кусает, ест или грызет свою кожу. В психиатрии такие периодические действия называются компульсиями, а само нарушение относится к группе заболеваний повторяющегося поведения (body-focused repetitive behavior, BFRB).
Чаще всего при дерматофагии повреждается кожа на руках. У людей, страдающих от этого расстройства, заметны ранки вокруг ногтей, на этих участках кожа изменена, часто появляются мозоли и воспаления. Обкусывание губ и внутренней стороны щек также относится к этому нарушению. Кроме этого, у пациентов с выраженной дерматофагией могут проявляться и другие виды компульсий — например, выдергивание волос или расцарапывание, сдирание участков кожи ногтями.
Причины дерматофагии: неврозы, стрессы

Компульсии появляются у человека, находящегося в состоянии стресса, испытывающего тревожность. Такие повторяющиеся действия — это защитный механизм, который помогает успокоиться, снять напряжение. И в зависимости от того, как ярко он выражен, психотерапевт оценивает, насколько тревожность пациента патологическая. Иногда речь идет просто о стрессовом периоде в жизни пациента, и дерматофагия не имеет отношения к серьезным психическим нарушениям. Это проявление субдепрессий — легких депрессивных состояний, которые могут предшествовать настоящей депрессии, но чаще всего проходят, как только убран фактор стресса. Такая картина свойственна как раз детям — школьники впервые в жизни начинают испытывать серьезные эмоциональные нагрузки в связи с учебой, конфликтами со сверстниками и прочим. Поэтому у них чаще, чем у других возрастных категорий, встречаются компульсивные действия.
При этом если речь идет о тревожности, как о патологическом состоянии, проявлении неврозов, откладывать визит к врачу не стоит. Такие пациенты требуют специального лечения, а если близкие постоянно обращают внимание на плохую привычку и, более того, ругают за нее, невроз усугубляется.
Выясняя причину дерматофагии, психотерапевт всегда оценивает и другие проявления психических нарушений. В частности, врач обращает внимание, есть ли у пациента следующие отклонения:
- Многословность, обрывочная бессвязная речь, поток мыслей.
- Перепады настроения, плаксивость или, наоборот, эйфория.
- Навязчивые мысли.
- Компульсии, связанные с чувством страха и стыда.
- Эмоциональная обстановка, в которой пребывает человек — стрессовая работа, трудности в семье и прочее.
Дерматофагия при обсессивно-компульсивном расстройстве
ОКР — достаточно тяжелый диагноз, требующий обязательного медикаментозного лечения. Без правильно подобранной терапии пациенты могут тратить на компульсии часы, а иногда и проводить в повторяющихся действиях целый день.
Причины возникновения ОКР до конца не выяснены. По данным National Institute of Mental Health, такое расстройство может быть наследственным. А это значит, что если подобные нарушения были у членов семьи, отнестись к дерматофагии следует максимально серьезно и как можно быстрее обратиться к психотерапевту. Ученые с TLC Foundation for Body-Focused Repetitive Behaviors отмечают, что наряду с наследственным фактором свою роль играет и социальный — триггером для людей, склонных к ОКР, часто становятся стрессовые ситуации.
Лечение дерматофагии

Лечение дерматофагии напрямую зависит от того, чем именно она спровоцирована. Поставить диагноз и оценить серьезность нарушений может только врач. При субдепрессиях, для того чтобы дерматофагия исчезла полностью, иногда достаточно посещения психолога и отдыха, смены обстановки.
Навязчивые состояния у ребенка – что это и как помочь?

Иногда родители обеспокоены состоянием ребенка, когда он совершает навязчивые движения или систематически издает звуки. Следует знать, что повод для беспокойства здесь действительно есть. Такие симптомы говорят о том, что ребенок страдает неврозом. Каковы его причины, кто из детей чаще всего подвержен ему, и как помочь малышу или подростку, если у него появились навязчивые состояния?
Как проявляется невроз у ребенка?
Навязчивости могут быть такими:
- подергивание плечами, головой;
- постукивание ногой;
- потирание рук и других частей тела;
- накручивание волос;
- ковыряние кожи губ, головы, пальцев;
- откусывание и обламывание ногтей;
- частое моргание.
Также, считается навязчивостями, когда ребенок издает звуки — похрюкивание, посвистывание, причмокивание, писк, посапывание и другие.
В самых тяжелых случаях невроза ребенок делает навязчивые движения постоянно, переставая только во время сна. В более легких формах — он дергается или чешется в ситуациях сильного волнения, причем оно может быть как положительного, так и отрицательного характера.
Причины невроза у детей

В медицине невроз считается болезнью нервной системы. Если его не лечить, то в скором времени родители заметят, что у ребенка снизилась память, внимание, мышление, он стал хуже разговаривать. Это приводит к низкой успеваемости в школе или проблемам в развитии — если неврозом страдает маленький ребенок.
Каковы главные причины его появления?
Нервные заболевания считаются «семейными», не потому что ими страдают все члены семьи, а потому что в семье, которая воспитывает ребенка, скорее всего, существуют проблемы. Например, родители постоянно ругаются, а ребенок видит это и боится, кто-то из взрослых относится к нему слишком строго — наказывает, не разобравшись в причинах, не выслушивает, требует только безоговорочного исполнения обязанностей.
Следующая причина появления невроза у детей — наличие стрессов. Причем, на психическую деятельность и эмоциональное состояние ребенка влияет не столько негативное событие, сколько отсутствие поддержки со стороны взрослых людей. Например, он в детстве подвергся издевательствам со стороны, детской травле, а родители не сделали ничего, чтобы защитить его. Стрессом в жизни ребенка считается любое событие, которое сильно расстраивает его, меняет жизнь, снижает самооценку, причиняет боль. Это может быть как потеря близких людей, развод родителей, насилие, так, и на первый взгляд незначительные по тяжести события — переезд, переход в новую школу, детский сад, появление в семье еще одного ребенка, долгая разлука с одним из родителей. Взрослым может казаться, что в жизни ребенка ничего страшного не произошло, да и дети часто не показывают виду, что они чем-то расстроены или напуганы. Как именно поведет себя ребенок во время переживания психотравмы — зависит от его характера, и того, принято ли в семье делиться переживаниями, откровенно говорить о них друг с другом.

В детстве у меня был невроз навязчивых состояний. В то время мне было 8 лет. Помню, что я всегда боялась, что моя мама умрет. Этот страх родился после того, как она при мне упала в обморок. Я засыпала и просыпалась с мыслями об этом. В голове, сами собой, появлялись картины ее смерти — как она перестает дышать, ее глаза стекленеют, руки безжизненно опускаются вниз. Эти страшные картины преследовали меня в течение дня, и когда «видела» их, я боялась еще сильнее. Желая отпугнуть, я стала их «стряхивать» с себя — отводить в стороны плечи или поднимать их вверх. Вскоре, эти движения стали моими «родными», я делала их постоянно. Родители долго думали, что это вредная привычка и заставляли меня перестать, однако я не могла. Спустя время у меня от напряжения появилась сильная боль в мышцах плеч, которые постоянно находились в движении. Мать и отец переживали за мое здоровье. Усилиями многих врачей, им удалось снять симптом «дергания» моих плеч. Однако, психологическая проблема не исчезла. Избавиться от нее я смогла лишь во взрослом возрасте, когда сама обратилась за помощью к психотерапевту. Сейчас я продолжаю помогать себе с помощью личной терапии.
Перемены в жизни также могут стать причиной появления навязчивых состояний. Они могут появиться в самом раннем возрасте, когда малыша приучают к горшку, отлучают от груди. С точки зрения психологии, эти процессы являются очень важными в жизни детей и родителей, требующими внимательного отношения и особого подхода.
Неправильные методы воспитания в семье могут стать началом появления невроза. Например, когда родители совершают такие ошибки в воспитании:
- постоянно кричат на ребенка за любой промах или непослушание;,
- угрожают отдать в полицию или детский дом;
- говорят, что не будут любить, бросят;
- смеются над внешностью или поведением;
- часто стыдят за проявление чувств;
- передают ответственность за свою жизнь детям — «Если бы не ты, я бы давно вышла замуж», «С тобой очень тяжело», «Из-за тебя папа нас бросил» и так далее. Подобные фразы причиняют детям сильную боль, смешанную со страхом. Они начинают тревожиться, бояться. Все их мысли обращены к конфликту, который происходит в семье или свой внутренний мир, где живут чувства боли, обиды, печали и тревоги.
Как лечить невроз у ребенка?

Избавлением от невроза может заниматься только специалист. В случае навязчивых состояний — это психолог, психотерапевт, невролог. Родителям стоит знать, что одной работы с ребенком будет недостаточно — нужно «лечить» всю семью, отношения с ребенком, негативные и вредные убеждения, на которых строится семейное общение.
Что делать родителям, когда у ребенка ярко проявляются навязчивые состояния? Во-первых, нельзя его ругать за это. Самый оптимальный вариант — отвлечь, завладеть вниманием, показать что-то или рассказать. В этот момент нужно быть максимально приближенным к нему — сидеть рядом, смотреть в глаза. Отношение родителей должно быть доброжелательным, наполненным любовью, спокойным и понимающим. Так же следует поступать, если навязчивые движения проявляются у ребенка в общественном месте. Другие люди могут обращать на это внимание, и родителям бывает неприятно. Ни в коем случае нельзя стыдить, ругать или обвинять детей.
Невролог в таких случаях назначает медикаментозное лечение — легкие поддерживающие препараты, успокаивающие нервную систему.
Психолог или психотерапевт проводит с ребенком специальные занятия. Они способствуют расслаблению мышц, снятию тревожности, выражению боли, грусти, страха. Хорошо зарекомендовал себя такой метод работы как арт-терапия — с помощью ее техник ребенок получает возможность принять отрицательный опыт в жизни, проработать психотравму, убедиться в том, что с ним все в порядке.
Лучше всего для излечения от детского невроза помогает семейная терапия, где принимают участие родители и ребенок, арт-терапия для маленького пациента и заботливое отношение к ребенку дома.

Ребенок проявляет беспокойство и жалуется на страшные сны? Не может сосредоточиться на занятии, волнуется и часто жалуется на больной живот? Наш тест поможет определить уровень тревожности у ребенка и подскажет дальнейшую тактику поведения.
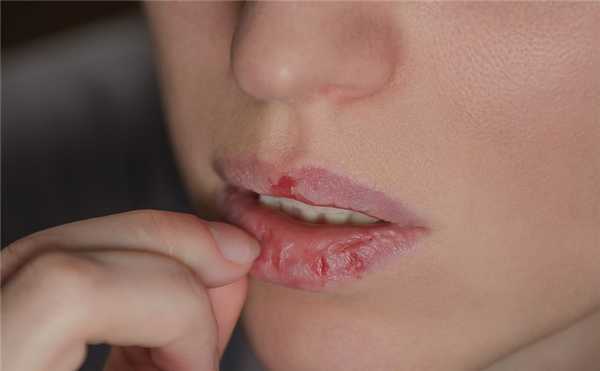
Дерматилломания: дурная привычка или расстройство психики?

Это расстройство психики называют еще невротической экскориацией. В международной классификации болезней (МКБ-10) отнесено к обсессивно-компульсивным расстройствам (ОКР).
Всегда ли страсть к обдиранию собственной кожи, расчесы, кусание губ и внутренней поверхности щек является заболеванием? Быть может, это просто плохая привычка, которая требует не лечения, а просто силы воли, чтобы прекратить самоповреждающие действия раз и навсегда?
MedAboutMe предлагает разобраться в этом сложном вопросе.
Дерматилломания: сложное расстройство психики

Невротическая экскориация относится к тому же типу, что и:
- трихотилломанния — навязчивое выдергивание волос;
- онихофагия — привычка грызть ногти;
- дисморфофобия — недовольство своим телом и стремление постоянно его переделывать;
- прочие тело-ориентированные (body-oriented) нарушения поведения повторяющегося характера.
Дерматилломания может выражаться разными формами поведения.
Иногда это просто навязчивое расчесывание кожи до кровавых ран при отсутствии дерматологических заболеваний или аллергии. В других случаях больной постоянно выдавливает и расковыривает на своем теле прыщики, вросшие волоски, комедоны. Есть и такие, кто с маниакальным упорством сдирает со своих рук и ног поверхностные слои кожи, причем пользуется для этого не только собственными ногтями, но и пинцетами. Содранная кожа может поедаться.
Ногти тоже не остаются вне зоны внимания: одна из форм дерматилломании связана с навязчивым выгрызанием или вырезанием кутикулы, заусенцев, кожи под ногтями и вокруг них. Постоянное кусание губ и внутренней поверхности щек — тоже дерматилломания.
Приступ может начаться от стресса или беспокойства по любому поводу. Часто «включателем» работает осмотр кожи или простое прикосновение к ней. Расчесывание или расковыривание приносит временное удовлетворение и успокоение, несмотря даже на появившиеся на теле ранок и содранных до крови корочек от предыдущего приступа.
В результате кожа покрывается шрамами и рубцами, и постоянно травмируется вновь. Потому что больной чаще всего не может самостоятельно прекратить свои самоповреждающие действия. Хотя осознает их патологический характер и тяготится этим.
Болезнь может крайне негативно влиять на жизнь страдальца-дерматилломана. Люди склонны сужать круг общения, уходить в себя, отказываться от личной жизни, даже если им годами удается скрывать от окружающих свое расстройство.
Группа риска: кто чаще ковыряет кожу?
Заболевание не такое редкое, как иногда принято считать. Даже с учетом того, что далеко не все больные обращаются за помощью и их случай попадает в статистику, цифры получаются внушительные: одной или несколькими формами дерматотрихотилломании страдает 1 человек из 20.
Большинство из них женщины: примерно 75%. Начало болезни может быть связано с желанием довести свою внешность до совершенства. Этим часто страдают подростки, у которых стремление быть красивым совпадает с периодом подростковых прыщей.
Роль депрессии и наследственного фактора
Генетический фактор связан с наследуемой предрасположенностью к расстройствам психики, выражающимся в тело-ориентированном повторяющемся поведении.
Стресс и депрессия, скука и тревожность также способны запустить болезнь, а впоследствии вызывать новые и новые приступы.
Быть может, это просто дурная привычка?
Хотя это не слишком вероятно, но исключать такую возможность нельзя. На форумах дерматилломанов можно найти разные истории, и некоторые из них выпадают из общей картины.
Я отлично помню, с чего началась моя страсть к сдиранию кожи. Это было в детстве, когда мы с родителями первый раз в моей жизни поехали на море. И, как водится, все обгорели на солнце. А потом начали облазить. Сдирание тонких лепестков кожи с плеч, рук и ног оказалось увлекательнейшим занятием, способным отвлечь от любых проблем. Я не могу сказать, что мне такое времяпровождение необходимо. Но не могу не признать, что мне очень нравится процесс сдирания, причем не обязательно собственной кожи с собственного тела. Точно с таким же увлечением я буду обдирать наклейки с банок, защитную пленку с нового гаджета или малярный скотч со стекла. Ну, а если ничего такого не подвернулось, то да, могу и руки себе ободрать. К психиатру ходила. Он не смог однозначно сказать, что это, но назначил кучу таблеток, которые я так и не начала принимать, потому что не уверена, что у меня расстройство психики. Склонна думать, что это что-то вроде дурацкого хобби. Одни выжигают картинки на фанерке, другие клеят модели церквей из спичек, а я вот сдирать люблю.
Не знаю, можно ли отнести меня к дерматилломанам, потому что я расковыриваю не столько себя, сколько довожу этим окружающих, чаще всего — мужа. Ну бесит меня, когда у него на лице огромные поры, в которых появляются черные точки. А на одном плече — неистребимая пора, в которой за месяц скапливается здоровенный «червяк» из кожного сала. К косметологу муж идти отказывается, а я просто видеть не могу все это. И иногда заставляю его сидеть и терпеть, пока я все повыдавливаю. Обычно это происходит после ссоры по любому поводу, когда муж готов на все, чтобы помириться. На себе тоже выдавливаю прыщики, но у меня кожа обычно хорошая, и никакой маниакальности я не ощущаю, хотя муж и называет меня маньячкой.

У меня приступы расчесывания всегда связаны со стрессом. Как начинаю нервничать — кожа начинает чесаться. Особенно на макушке головы, за ушами и на предплечьях. Думал, что аллергия — нет, никаких аллергенов выявлено не было. Потом посетил психотерапевта, принимал назначенные им лекарства. Стало лучше, но как только прекращаю прием — все возвращается. А сидеть всю жизнь на таблетках не хочется. Так и живу: то на таблетках, то чешусь, а то и просто как-то обхожусь. Бывало, что и стресс сильный, и депрессия самая натуральная, а зуда нет и желания расчесывать себя тоже. Когда расстался с любимой, например, обошлось без расчесов, хотя переживал очень сильно — так что жить не хотелось.
Границы между дурной привычкой и навязчивым поведением провести бывает сложно. Но привычку контролировать все-таки можно, ее можно изменить волевым усилием и совсем от нее избавиться.
В случае с ОКР волевое усилие не поможет, потому что навязчивое стремление к самоповреждающему поведению контролю практически не поддается. Больной может осознавать, что его поведение ненормально, злиться на себя, и продолжать расковыривать очередной прыщ. А потом испытывать раскаяние и стыд, смешанные с чувством удовлетворения и удовольствия.
Лечение: трудно, но возможно

Начать следует с признания того факта, что расчесы на руках или вечно искусанные губы — следствие имеющегося расстройства. И с того, что самостоятельные попытки прекратить повреждающее поведение оказываются бесполезными, так как за коротким периодом волевого контроля следует срыв, после которого на теле появляются участки кровавого месива, а потом и уродливые рубцы.
Второй шаг — обращение к специалистам. И к дерматологу, и, если потребуется, к аллергологу, и к психотерапевту. Лечить только кожу бессмысленно, так как дерматилломания является следствием проблем внутренних — депрессии, тревожности и т. д.
Хорошие результаты приносит когнитивно-поведенческая психотерапия. Больному помогают выяснить главную причину расстройства, отследить то, что запускает приступ, и научиться реагировать на события не деструктивно, повреждая свое тело, а конструктивно — решая действительно имеющиеся проблемы или изменяя к ним свое отношение.
Полезными бывают и другие вспомогательные методы — занятия спортом, освоение техник релаксации, хобби.
Медикаментозное лечение применяется в тех случаях, когда дерматилломания связана с другими ментальными заболеваниями: с посттравматическим стрессовым расстройством, с тяжелой депрессией и т. д.

Больной не всегда готов обратиться за помощью к психотерапевту, потому что самоповреждение связано с чувством стыда и стремлением скрыть от других людей свою проблему. Часто больной уходит в самоизоляцию, что только усугубляет тревожность и депрессию. Однако нельзя считать причиной развития дерматилломании только стресс или депрессию. Это расстройство встречается и у счастливых людей, и у тех, кто ведет малоактивный, сидячий образ жизни и страдает больше от скуки, чем от других причин.
Окружающие близкие люди могут помочь больному, но только не увещеваниями типа «Надо взять себя в руки», «Не будь слабаком и просто перестань». Это не работает, скорее, наоборот. Человек только еще больше почувствует себя неудачником, когда не получится следовать этим советам.
Гораздо конструктивнее будет предложение вместе поискать причины самоповреждения, убедить обратиться за помощью к специалисту, как это происходит в случае других проблем со здоровьем. Не стыдно иметь расстройство. И преодолеть эту проблему можно. Но не в одиночку.

Бывает нередко, что пациент приходит к дерматологу, чтобы решить проблемы с кожей, а приходится привлекать и психотерапевта. И не только потому, что плохая кожа заставляет чувствовать себя неуютно и подавленно. Но и потому, что как раз в психологических проблемах и может лежать причина того, что человек постоянно травмирует свою кожу, используя для этого не только собственные пальцы, но и пинцеты, иглы, а иногда даже бритвенные лезвия и скальпели.
В случае дерматилломании врачам приходится работать сообща, координируя свои действия. Только так можно достичь удовлетворительного результата.
Ковыряние кожи
Патологическое ковыряние кожи или участков тела говорит о нарушении обменных процессов головного мозга. Для того, чтобы избавиться от этого, необходимо как можно быстрее обратиться к хорошему психиатру. К сожалению, психотерапия, как монотерапия, может лишь усугубить ситуацию в дальнейшем.
Специалисты клиники имеют большой позитивный опыт в решении подобных задач. Звоните! Мы Вам поможем!
Патологическое ковыряние кожи
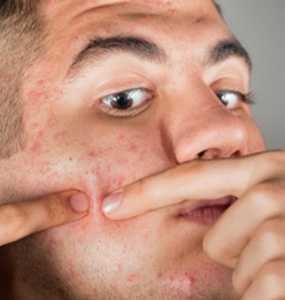
Лечение патологического ковыряния кожи в клинике проводится специальными психотерепевтическими методиками с применением современной нейрометаболической терапии.
Патологическое ковыряние кожи характеризуется повторяющимися действиями по «расковыриванию» кожи до появления крови, глубоких ран и язв.
Патологическое ковыряние кожи известно еще как дерматилломания (dermatillomania).
Распространенность патологического ковыряния кожи, по оценкам исследователей, составляет около 4% населения, большинство из которых наблюдаются в дерматологической клинике.
Пациент часто сообщает о чувстве стыда и смущения, старается избегать социальных контактов.
Люди, у которых проявляется такое поведение, обычно тратят значительное количество времени на это, часто по несколько часов каждый день.
Чаще всего они выбирают свое лицо, но и любая часть тела может быть в центре их внимания, например: торс, руки, или ноги. Это часто приводит к инфекциям и появлению значительных рубцов.
Ковыряние кожи — проявление
Непреодолимое стремление ковыряния кожи (компульсивное ковыряние кожи) является диагностическим указателем на наличие того или иного психического расстройства. Это стремление часто встречается в таких синдромах, как депрессии, тревожные расстройства, обсессивно-компульсивный синдром (ОКР), неврозы и др.
В одном исследовании, у 52% пациентов с компульсивным ковырянием кожи, было установлено ОКР. Однако, некоторые соматические заболевания, такие как анемия, уремии или заболевания печени могут так же вызвать компульсивное ковыряние кожи. Поэтому, требуется проведение весьма тщательной диагностики, чтобы рассмотреть все возможные причины и установить истинную.
У большинства страдающих компульсивным ковырянием кожи сопровождается высоким уровнем напряженности, тревоги или стресса, возникает непреодолимое желание чесаться и расковыривать мелкие царапины, угри, прыщики, болячки, родинки, веснушки, а иногда просто более крупные поры на коже. Такие люди ревностно относятся к своей коже, часто рассматривая её, выискивая мельчайшие изъяны, присматриваются к мелочам, чтобы найти объект для «уничтожения».
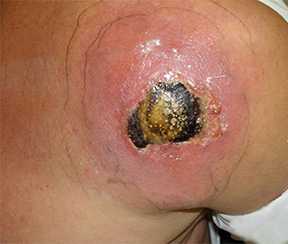
Люди с компульсивным ковырянием кожи могут использовать для этого не только свои ногти. При этом могут быть использованы зубы и/или другие инструменты, такие как пинцет, лезвия, булавки и др.
Акт Удаления изъяна» кожи обеспечивает им чувство облегчения или удовольствия.
Компульсивное ковыряние кожи чаще встречается у женщин, чем у мужчин. В большинстве случаев начинается в подростковом возрасте.
Такие состояния могут быть связаны с употреблением наркотиков, чаще это проявляется при употреблении метамфетамина или кокаина.
Последствия
Повреждения кожи, вызванные навязчивым ковырянием кожи может варьироваться от легких повреждений до крайней степени выраженности повреждения. Кровотечение, язвы, синяки и вторичные инфекции не являются редкостью. В тяжелых случаях, пациенты могут создать раны настолько большие, что они требуют госпитализации. Компульсивное ковыряние кожи часто приводит к обезображиванию внешности, что приводит к ощущению стыда и социальной дезадаптации.
Страдающие часто пытаются скрыть повреждения, маскируя их макияжем или одеждой. В крайних случаях, они избегают социальных контактов, чтобы скрыть свое состояние от окружающих.
Читайте также:
