Диагностика синдрома Стерджа-Вебера на МРТ, КТ
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Синдром Стерджа-Вебера на МРТ
а) Терминология:
• Синонимы: синдром Стерджа-Вебера-Димитри, энцефалотригеминальный ангиоматоз
б) Визуализаця:
• Визуализационные признаки: пиальная ангиома в сочетании с последствиями хронической венозной ишемии:
о Односторонний (80%) или двусторонний (20%) пиальный ангиоматоз
о Кальцификация, атрофия коры и увеличение ипсилатерального сосудистого сплетения
о Кальцификация коры по типу «трамвайных путей» (не является ангиомой)
• Ранние изменения: преходящая гиперперфузия → «ускоренное» созревание миелина
• Поздние изменения: усиление интенсивности сигнала в области глиоза и его снижение в области кальцификации коры
• Ранние изменения: «серпантинный» характер контрастирования лептоменинкс, пиальный ангиоматоз субарахноидального пространства
• SWI позволяет визуализировать увеличенные извитые медуллярные вены белого вещества (БВ)
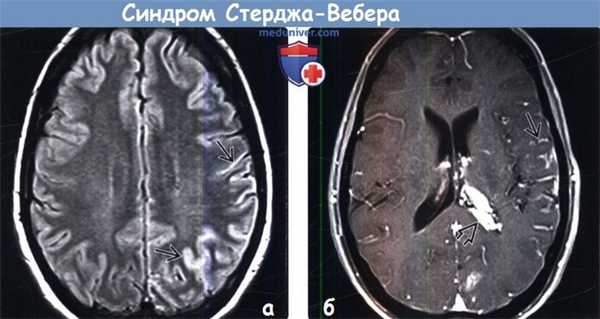
(а) На рисунке коронального среза определяются определяется распространенный пиальный ангиоматоз. Изменения окружают пораженные извилины. Визуализируются расширенные глубокие венозные коллатерали, по которым венозная кровь шунтируется в глубокую венозную систему. Кроме того, отмечается увеличение размеров сосудистого сплетения и атрофия правого большого полушария головного мозга.
(б) МРТ, постконтрастное Т1-ВИ, корональный срез: определяются протяженное контрастирование «серпантинного» характера утолщенной мягкой мозговой оболочки (пиальный ангиоматоз) и увеличение субарахноидального пространства над правым большим полушарием головного мозга. Очевидна выраженная правосторонняя гемиатрофия головного мозга. (а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: определяется классический синдром Стерджа-Вебера (ССВ) в виде атрофии правого большого полушария, увеличения размеров ипсилатерального сосудистого сплетения и распространенного пиального ангиоматоза, покрывающего практически всю поверхность полушария.
(б) МРТ, постконтрастное Т1-ВИ, более краниальный аксиальный срез: у того же пациента определяются схожие изменения. На данном изображении в субарахноидальном пространстве визуализируется скопление расширенных сосудов.
в) Патология:
• Соматическая мутация гена GNAQ обусловливает развитие синдрома Стерджа-Вебера (ССВ) и возникновение несиндромальных «винных пятен»
г) Клиническая картина синдрома Стерджа-Вебера:
• «Винные пятна», судороги, гемипарез
• Редко: 1:20000—50000
• Высокая вероятность судорожного синдрома при Т степени долевого поражения и атрофии головного мозга
• Судорожный синдром обусловливает дальнейшее повреждение головного мозга
д) Диагностическая памятка:
• Постконтрастная FLAIR является наиболее чувствительной последовательностью для обнаружения пиальной ангиомы (особенно у детей младенческого возраста)
• Гипоинтенсивный на Т2-ВИ участок в белом веществе, располагающийся под ангиомой - ключевой ранний диагностический признак
• Выявление ангиомы сетчатки глаза имеет решающее значение на ранних стадиях/при стертом течении заболевания
Синдром Стерджа-Вебера
Синдром Стерджа-Вебера — врожденный ангиоматоз, поражающий кожу, органы зрения и центральную нервную систему. Проявляется множественными врожденными ангиомами лицевой области, стойким эпилептическим синдромом, глаукомой, олигофренией, другими неврологическими и офтальмологическими симптомами. В ходе диагностики выполняется рентгенография черепа, КТ или МРТ церебральных структур, офтальмоскопия, измерение внутриглазного давления, гониоскопия, УЗИ глаза. Лечение включает противоэпилептическую терапию, консервативное и хирургическое лечение глаукомы, симптоматическую терапию. Прогноз во многих случаях неблагоприятный.
Общие сведения
Синдром Стерджа-Вебера — редко встречающееся врожденное ангиоматозное поражение церебральных оболочек, кожи и глаз. Распространенность находится на уровне 1 случай на 100 тыс. населения. Впервые пациента с таким синдромом описал в 1879 г. Стердж, затем в 1922 г. Вебер указал рентгенологические признаки, выявляемые при данном синдроме. В 1934 г. Краббе предположил, что у пациентов, наряду с ангиомами кожи, имеется ангиоматоз церебральных оболочек. В честь этих исследователей заболевание получило название синдром Стерджа-Вебера-Краббе. В связи с тем, что ангиомы лица локализуются в области иннервации кожи 1-ой и 2-ой ветвью тройничного нерва, в неврологии заболевание также известно под названием энцефалотригеминальный ангиоматоз. Наряду с нейрофиброматозом Реклингхаузена, синдромом Луи-Бар, туберозным склерозом, болезнью Гиппеля-Линдау и др., синдром Стерджа-Вебера входит в группу факоматозов — прогрессирующих нейрокожных заболеваний.
Причины синдрома Стерджа-Вебера
Синдром Стерджа-Вебера возникает в результате нарушений эмбрионального развития, приводящих к сбою дифференцировки экто- и мезодермальных листков. Большинство случаев составляет спорадическое появление синдрома, реже отмечается аутосомное (не сцепленное с полом) доминантное или рецессивное наследование с частичной пенетрантностью. Считается, что спорадические случаи обусловлены негативным воздействием на плод в эмбриональном периоде. Вредоносными факторами могут выступать экзо- и эндогенные интоксикации беременной, в том числе никотин, алкоголь, наркотики, различные медикаменты; внутриутробные инфекции; дисметаболические нарушения у будущей матери (например, некомпенсированный сахарный диабет или гипертиреоз).
Морфологическим субстратом заболевания является ангиоматоз — формирование и рост множественных сосудистых опухолей (ангиом), располагающихся на коже лица и в церебральных оболочках. Как правило, ангиоматоз оболочек затрагивает их конвекситальную часть, более часто наблюдается в затылочной и теменных зонах. Обычно ангиоматоз лица и ангиоматоз мозговых оболочек имеют гомолатеральное расположение, т. е. находятся на одной стороне. Однако нередко отмечается двусторонний характер поражения. В церебральных тканях, расположенных под ангиоматозно измененным участком оболочки развиваются дегенеративные процессы, происходит атрофия и избыточный рост глии, формируются кальцификаты.
Симптомы синдрома Стерджа-Вебера
Самым ярким признаком, характеризующим синдром Стерджа-Вебера, выступает ангиоматоз кожи лица. У всех пациентов сосудистое пятно является врожденным. Со временем оно может увеличиваться в размерах. Локализуется, как правило, в скуловой и подглазничной области. Бледнеет при надавливании. В начале имеет розовую окраску, затем приобретает ярко-красный или красно-вишневый оттенок. Внешний вид и распространенность ангиом различны, они могут представлять собой мелкие рассеянные очажки или сливаться в одно большое пятно, т. н. «пламенеющий невус». Ангиоматоз может охватывать полость носа, глотку, полость рта. В 70% случаев синдрома ангиоматоз является односторонним. В 40% изменения на лице сочетаются с ангиомами туловища и конечностей. Возможны и другие дерматологические симптомы: врожденные гемангиомы, локальные отеки мягких тканей, невусы, зоны гипо- и гиперпигментации. По некоторым данным в 5% случаев синдром Стерджа-Вебера протекает без характерного «пламенеющего невуса» на лице.
От 75% до 85% случаев энцефалотригеминального ангиоматоза протекают с судорожным синдромом, дебютирующим на первом году жизни. Характерны эпиприступы джексоновского типа, во время которых судороги охватывают конечности, контрлатеральные (противоположные) расположению ангиоматоза церебральных оболочек. Эпилепсия приводит к задержке психического развития, олигофрении, в отдельных случаях вплоть до идиотии. Может наблюдаться гидроцефалия, гемипарез и гемиатрофия контрлатеральных оболочечной ангиоме конечностей.
Со стороны органа зрения могут наблюдаться ангиомы сосудистой оболочки глаза, гетерохромия радужки, гемианопсия, колобомы. Примерно у трети больных диагностируется глаукома, которая вызывает помутнение роговицы, а в ряде случаев приводит к формированию гидрофтальма. В некоторых случаях синдром Стерджа-Вебера сочетается с дисплазией лицевого черепа, проявляющейся асимметрией лица; в других — с врожденным пороком сердца.
Патогномоничная триада проявлений синдрома («пламенеющий невус», нарушения зрения, неврологическая симптоматика) наблюдается лишь у пятой части больных. В остальных случаях сочетание симптомов значительно варьирует, в связи с чем на сегодняшний день выделено 10 клинических форм синдром Стерджа-Вебера. Нередки абортивные варианты синдрома, при которых клинические симптомы выражены лишь частично и в легкой степени.
Диагностика синдрома Стерджа-Вебера
Диагностировать синдром Стерджа-Вебера возможно по характерному сочетанию симптомов: наличию кожного лицевого ангиоматоза, эпиприступов и других неврологических проявлений, а также офтальмологической патологии (в первую очередь, глаукомы). Диагностический поиск проводится коллегиально неврологом, эпилептологом, офтальмологом и дерматологом.
При проведении рентгенографии черепа обнаруживаются зоны обызвествления коры, имеющие вид двойных контуров, как бы обводящих извилины в области церебрального поражения. КТ головного мозга визуализирует еще более обширные зоны кальцификации, чем показывает рентгенография. МРТ головного мозга выявляет участки дегенерации и атрофии церебрального вещества, истончения коры; позволяет исключить другие заболевания (внутримозговую опухоль, абсцесс головного мозга, церебральную кисту).
Электроэнцефалография дает возможность определить характер биоэлектрической активности мозга и диагностировать эпи-активность. Офтальмологическое обследование состоит из проверки остроты зрения, периметрии, измерения внутриглазного давления, офтальмоскопии и гониоскопии (при сохранности прозрачности роговицы), ультразвуковой биометрии глаза, АВ-сканирования.
Лечение и прогноз синдрома Стерджа-Вебера
В настоящее время синдром Стерджа-Вебера не имеет эффективного лечения. Терапия направлена на купирование основных проявлений. Проводится антиконвульсантная терапия вальпроатами, карбамазепином, леветирацетамом, топираматом.
Эписиндром зачастую оказывается резистентным к проводимому противоэпилептическому лечению, что требует перехода с монотерапии на прием комбинации из двух препаратов. В качестве одного из способов лечения применяется рентген-облучение черепа над пораженной ангиоматозом областью. По показаниям нейрохирургами может быть рассмотрен вопрос о проведении оперативного лечения эпилепсии.
Лечение глаукомы состоит в инстилляции глазных капель, снижающих секрецию внутриглазной жидкости: бримонидина, тимолола, дорзоламида, бринзоламид и пр. Однако подобная консервативная терапия зачастую оказывается малоэффективной. В таких случаях офтальмохирургами проводится хирургическое лечение глаукомы: трабекулотомия или трабекулэктомия.
К сожалению, при выраженной клинике синдром Стерджа-Вебера имеет неблагоприятный прогноз. Некупируемый эпилептический синдром приводит к выраженной олигофрении. Возможна потеря зрения, интракраниальные сосудистые нарушения, влекущие за собой вероятность развития инсульта.
Диагностика синдрома Стерджа-Вебера на МРТ, КТ
а) Терминология:
1. Сокращения:
• Синдром Стерджа-Вебера (ССВ)
2. Синонимы:
• Синдром Стерджа-Вебера-Димитри, энцефалотригеминальный ангиоматоз
3. Определение:
• Обычно спорадическая врожденная (но не наследственная) аномалия развития, связанная с нарушением нормального развития фетальных вен коры головного мозга:
о Визуализационные признаки: последствия прогрессирующей венозной окклюзия и хронической венозной ишемии
б) Визуализация:
1. Общие характеристики синдрома Стерджа-Вебера (ССВ):
• Лучший диагностический критерий:
о Кальцификация, атрофия коры и увеличение ипсилатерального сосудистого сплетения
• Локализация:
о Односторонний (80%) или двусторонний (20%) пиальный ангиоматоз
о Затылочные > теменные > лобные/височныедоли > промежуточный мозг/средний мозг > мозжечок
2. Рентгенологические признаки синдрома Стерджа-Вебера (ССВ):
• Рентгенография:
о Кальцификация по типу «трамвайных путей»
3. КТ при синдроме Стерджа-Вебера (ССВ):
• Бесконтрастная КТ:
о Гиральный характер кальцификация/кальцификация субкортикального белого вещества (БВ):
- Сама лептоменингиальная ангиома не кальцифицируется
- Прогрессирующий характер, обычно в направлении от задних отделов головного мозга к передним
о Поздние изменения:
- Атрофия головного мозга
- Гиперпневматизация придаточных пазух носа
- Утолщение диплоэ
• КТ с контрастированием:
о «Серпантинный» характер контрастирования лептоменинкс
о Часто отмечается увеличение размеров ипсилатерального сосудистого сплетения:
- Хориоидальная борозда при поражении лобной доли
- Сосудистый клубочек в области треугольника бокового желудочка при поражении задних отделов полушария
(а) МРТ, FLAIR, аксиальный срез: у женщины 25 лет с «винным пятном» на левой части лица определяются участки повышения сигнала, повторяющие ход извилин левой теменно-затылочной области (симптом «плюща»).
(б) МРТ, постконтрастное Т1 -ВИ, режим подавления сигнала от жира, аксиальный срез: у той же пациентки определяется протяженная пиальная ангиома. Обратите внимание на увеличение размеров ипсилатерального сосудистого сплетения.
5. УЗИ:
• Импульсное допплеровское исследование:
о ↓ скорости кровотока по средней мозговой артерии
6. Ангиография:
• Традиционная:
о Интенсивное контрастирование мягкой мозговой оболочки;
редко: контрастирование артериовенозной мальформации
о Изменения преимущественно со стороны венозных структур: недостаточное количество нормальных кортикальных вен, расширенные протяженные медуллярные и глубокие коллатерали
6. Радионуклидная диагностика:
• ПЭТ:
о Прогрессирующая гипоперфузия, прогрессирующий гипометаболизм глюкозы
• ОФЭКТ: транзиторная гиперперфузия (на начальных этапах), гипоперфузия (на поздних этапах):
о Противоречивый характер изменений: определяемая при ОФЭКТ протяженность изменений может быть меньше или больше по сравнению с их распространенностью по данным КТ/МРТ
7. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с контрастированием
• Советы по протоколу исследования:
о Бесконтрастная КТ для оценки кальцификации (которая может иметь большую распространенность, чем визуализируемая при МРТ)
о МРТ с контрастированием (оценка распространенности, одно-/двусторонности процесса, вовлечения структур глазниц)
- Постконтрастная FLAIR позволяет повысить заметность лептоменингиального ангиоматоза
- Перфузионное исследование может позволить предсказать прогрессирование изменений
(а) МРТ, постконтрастное Т1 -ВИ, режим подавления сигнала от жира, более краниальный аксиальный срез: у той же пациентки определяется контрастирование пиальной ангиомы, заполняющей расширенные борозды. Обратите внимание также на расширенные коллатеральные медуллярные вены, расположенные в белом веществе и осуществляющие венозный отток от пораженной области.
(б) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, аксиальный срез: у той же пациентки определяется тотальное заполнение интенсивно контрастированной пиальной ангиомой увеличенных извилин конвекситальной поверхности пораженного полушария. (а) МРТ, Т2*SWI, проекция максимальной интенсивности: у той же пациентки определяются расширенные извитые медуллярные вены, расположенные в белом веществе и дренируемые центрально в расширенные субэпендимальные вены.
(б) ЦСА левой внутренней сонной артерии, венозная фаза, боковая проекция: исследование проводилось как часть теста Вада для определения латерализации речи. Определяется недостаточность нормальных кортикальных вен, характеризующихся пролонгированным удержанием контраста вследствие стаза крови в многочисленных расширенных медуллярных венах.
в) Дифференциальная диагностика синдрома Стерджа-Вебера (ССВ):
1. Другие сосудистые факоматозы (нервно-кожные синдромы):
• Синдром базальноклеточного невуса:
о Множественные мелкие кожные венозные мальформации в сочетании с внутричерепными венозными аномалиями развития
• Синдром Уайберна-Мейсона:
о Сосудистый невус лица; артериовенозные мальформации (АВМ) зрительного пути и/или головного мозга
• Синдром Клиппеля-Треноне-Вебера:
о Гипертрофия костных/мягкотканных структур, сосудистые мальформации конечностей
о Может сочетаться с некоторыми особенностями синдрома Стерджа-Вебера (ССВ)
• PHACES:
о Мальформации структур задней черепной ямки, гемангиомы, артериальные аномалии, коарктация аорты, аномалии развития сердца, глаз, грудины)
• Менингиоангиоматоз:
о Кальцификация отмечается часто; вариабельная степень контрастирования лептоменинкс; атрофии мозговой ткани обычно не происходит
о Возможно внутримозговое распространение через периваскулярные пространства Вирхова-Робина
2. Контрастирование лептоменинкс:
• Менингит, лептоменингеальные метастазы, лейкоз; Энцефало-кранио-кожный липоматоз
г) Патология:
1. Общие характеристики синдрома Стерджа-Вебера (ССВ):
• Этиология:
о Соматическая мутация гена GNAQ обусловливает развитие синдрома Стерджа-Вебера (ССВ) и возникновение несиндромальных «винных пятен»
о Персистирующая фетальная сосудистая система → глубокая венозная окклюзия/стаз → аноксия коры
• Генетика:
о Обычно спорадический характер: возможно, соматическая мутация или кожный мозаицизм:
- Фибронектин (обнаруживается при синдроме Стерджа-Вебера (ССВ) в фибробластах, участвующих в формировании «винных пятен» и в образцах мозга, полученных в ходе операции) регулирует ангиогенез и васкулогенез
о Очень редко семейная форма; иногда сочетается с другими сосудистыми факоматозами
• Ассоциированные аномалии:
о У 50% пациентов имеются экстракраниальные «винные пятна» (на туловище или конечностях), необходимо исключение других сосудистых факоматозов
• Пламенеющий невус на верхней части лица ± висцеральный ангиоматоз:
• Эмбриология:
о 4-8 недели: нарушение слияния и развития эмбриональных кортикальных вен → персистирующие зародышевые сосуды
о Зрительная кора расположена рядом с глазным пузырьком и верхним отделом лица плода
2. Стадирование и классификация синдрома Стерджа-Вебера (ССВ):
• Шкала Roach:
о Тип 1: ангиомы лица, сосудистого сплетения + лептоменингиальные ангиомы
о Тип 2: только ангиомы лица ± глаукома
о Тип 3 столько лептоменингиальная ангиома (5% от всех случаев)
3. Микроскопические признаки:
• Пиальная ангиома = множественные тонкостенные сосуды, расположенные в расширенных бороздах
• Атрофия, кальцификация коры
• Иногда кортикальная дисплазия в подлежащей области
д) Клиническая картина синдрома Стерджа-Вебера (ССВ):
1. Проявления:
• Наиболее частые признаки/симптомы:
о Пламенеющий невус на верхней части лица («винное пятно») (98%) ± V2, V3
о Проявления со стороны глаз, особенно при пламенеющем невусе на верхнем и нижнем веке:
- Хориоидальная ангиома (70%) → высокое внутриглазное давление/врожденная глаукома → буфтальм
- Телеангиэктазия сосудов сетчатки, ангиома склеры, гетерохромия радужки
о Ипсилатеральная гемангиома десен часто поражает верхнюю или нижнюю челюсть
о Судороги (75-90%), гемипарез (30-66%)
о Инсультоподобные эпизоды, неврологический дефицит, мигрени
• Клинический профиль:
о «Винное пятно», судороги, гемипарез
2. Демография:
• Возраст:
о Патологические изменения структур лица, проявляющиеся при рождении:
- При отсутствии патологических изменений структур лица и отсутствии судорог (побуждающих провести диагностическую визуализацию) пиальный ангиоматоз может быть не выявлен
о Судорожный синдром развивается на первом году жизни:
- Инфантильные спазмы → тонические/клонические, миоклонические
• Эпидемиология:
о Редко: 1:20000—50000
3. Течение и прогноз:
• Высокая вероятность судорожного синдрома при ↑ степени долевого поражения и атрофии головного мозга
• Судорожный синдром обусловливает дальнейшее повреждение головного мозга
• Прогрессирующий гемипарез (30%), гомонимная гемианопсия (2%)
4. Лечение:
• Агрессивное лечение судорожного синдрома ± резекция пораженных долей (полушария)
• Прием низких доз аспирина может позволит снизить частоту инсультоподобных эпизодов
е) Диагностическая памятка:
1. Обратите внимание:
• У ребенка с пламенеющим невусом на лице, у которого до двухлетнего возраста сохраняется отсутствие неврологических и выявляемых при МРТ нарушений, вероятно, отсутствует поражение головного мозга
2. Советы по интерпретации изображений:
• Постконтрастная FLAIR является наиболее чувствительной последовательностью для обнаружения пиальной ангиомы (особенно у детей младенческого возраста)
Туберозный склероз
Туберозный склероз — генное заболевание, характеризующееся поражением нервной системы в виде эпилепсии и олигофрении, полиморфными кожными симптомами, опухолевыми и неопухолевыми процессами в соматических органах. Диагностический алгоритм состоит из обследования нервной системы (МРТ, КТ головного мозга, ЭЭГ), офтальмологического исследования, обследования внутренних органов (УЗИ, МРТ сердца, КТ почек, рентгенография легких, ректороманоскопия). Главными направлениями лечения являются: противоэпилептическая терапия, нейропсихологическая коррекция, наблюдение и своевременное хирургическое лечение новообразований.
МКБ-10
Туберозный склероз (ТС) — наследственная нейроэктодермальная патология, проявляющаяся изменениями кожи, эпилептическими приступами, олигофренией (умственной отсталостью) и возникновением новообразований различной локализации. Наряду с нейрофиброматозом, болезнью Гиппеля-Линдау, синдромом Луи-Бар, болезнью Стерджа-Вебера и др., ТС относится к факоматозам. Заболеваемость составляет 1 случай на 30 тыс. населения, среди новорожденных — 1 случай на 6-10 тыс. Известны не только семейные, но и спорадические случаи. Причем последние составляют до 70%.
Впервые туберозный склероз был описан Реклингхаузеном в 1862 г. Француз Бурневилль в 1880 г. подробно исследовал морфологические изменения, происходящие в головном мозге при этом заболевании, и впервые употребил термин «туберозный склероз». В 1890 г. дерматолог Прингл сделал описание ангиофибром лица у пациентов с ТС. Поэтому в литературе по неврологии можно встретить синонимичное название ТС — болезнь Бурневилля-Прингла.
Причины туберозного склероза
Заболевание имеет генетическую природу. Большинство случаев обусловлено возникновением новых мутаций и лишь 30% аутосомно-доминантным наследованием генных аберраций, имеющихся у родителей. Выделяют туберозный склероз тип 1, развитие которого обусловлено мутациями в гене 34 локуса 9-й хромосомы, ответственном за кодирование гамартина, и туберозный склероз тип 2, связанный с нарушениями в 13-ом участке 16-й хромосомы, отвечающем за кодирование туберина.
Биохимические аспекты патогенеза до конца не изучены. Известно только, что в норме гамартин и туберин являются факторами подавления опухолевого роста. Морфологическим субстратом выступают разросшиеся глиальные элементы церебральной ткани, гистологически представленные гигантскими клетками с атипично увеличенными ядрами и большим числом отростков. Глиальные разрастания формируют субэпендимальные узлы, корковые туберы и специфические островки в белом веществе. Все эти образования имеют тенденцию к обызвествлению. Субэпендимальные узлы зачастую дают начало образованию гигантоклеточной астроцитомы. В 10% случаев отмечается поражение тканей мозжечка. Глиальные разрастания наблюдаются также на диске зрительного нерва и в периферических отделах сетчатки.
Симптомы туберозного склероза
Клиника, которую имеет туберозный склероз, очень вариабельна. Она включает поражение центральной нервной системы (ЦНС), дерматологические и офтальмологические проявления, новообразования внутренних органов. Дебют приходится на различные возрастные периоды, но чаще туберозный склероз манифестирует в течение первых 5-ти лет жизни. Возможны различные по тяжести варианты течения. В легких случаях пациенты имеют ряд факультативных неспецифических симптомов и зачастую не проходят диагностику на наличие ТС. Туберозный склероз в стертой форме протекает без эпиприступов, олигофрении и расстройств поведения.
Поражение ЦНС
Изменения в ЦНС выступают доминирующими проявлениями ТС. Среди них наиболее часто (в 80-90% случаев) встречается судорожный синдром, с которого обычно манифестирует заболевание. Для эписиндрома, дебютирующего на первом году жизни, характерны инфантильные спазмы (синдром Веста), затем трансформирующиеся в синдром Леннокса-Гасто. Возможны атипичные абсансы, сомато- и сенсомоторные пароксизмы, вторично-генерализованные приступы. Возникновение в возрасте до года, высокая частота и гетерогенность приступов сопровождаются их резистентностью к антиконвульсантной (противоэпилептической) терапии. Эпилептические пароксизмы являются причиной задержки психического развития и нарушений поведения (агрессивности, аутизма, СДВГ) у детей.
В половине случаев туберозный склероз сопровождается выраженной в различной степени олигофренией. Наряду с эпилепсией, причиной ее развития считается наличие корковых туберов. Уже в младшем возрасте у детей отмечается анормальное поведение: общее беспокойство, капризность и недовольство наряду с медлительностью, затруднениями переключаемости внимания. Степень этих нарушений тем выше, чем раньше возник туберозный склероз. У большинства пациентов также наблюдаются нарушения сна. Они характеризуются ночными пробуждениями, инсомнией, сомнамбулизмом, ранним утренним переходом от сна к бодрствованию.
Дерматологические симптомы
Изменения со стороны кожи сопровождают туберозный склероз практически в 100% случаев. Они характеризуются большим полиморфизмом элементов и их сочетаний. Чаще всего (в 90% случаев) наблюдаются пятна гипопигментации, которые возникают обычно в первые 3 года жизни и в дальнейшем увеличивают свое количество. Они асимметрично разбросаны по ягодицам, туловищу и на передне-латеральных поверхностях конечностей. Возможна депигментация ресниц, бровей и волос. В 14% случаев выявляются участки гиперпигментации в виде пятен, более характерных для нейрофиброматоза. Как правило, их насчитывается не более 5 штук.
Ангиофибромы лица по различным данным отмечаются у 50-90% пациентов и образуются в основном после 4-летнего возраста. Это множественные или одиночные плотные узелки в виде зерен проса, красноватого или желтоватого цвета. «Шагреневая кожа» имеет место в 21–68 % случаев. Обычно возникает в период от 10 до 20 лет. Представляет собой асимметричные участки жесткой огрубевшей кожи, локализующиеся на спине и пояснице, имеющие размер от 2-3 мм до 10 см. При дерматоскопии видно, что шагреневые участки состоят из множества фиброзных гамартом.
В 25% случаев туберозный склероз сопровождается образованием фиброзных бляшек, в 30% случаев — мягких дерматофибром. До 50% больных после пубертата имеют склонные к прогредиентному росту околоногтевые фибромы. Последние более часто располагаются на ступнях. Имеют вид тусклых красных узелков или папул, окружающих ногтевую пластинку.
Офтальмологические симптомы
Отмечаются редко, хотя почти у половины больных ТС выявляется наличие гамартом зрительного нерва и/или гамартом сетчатки. Гамартомы могут иметь плоскую гладкую, незначительно возвышающуюся поверхность или представляют собой узловатое образование, иногда встречаются гамартомы смешанного типа — узловатые в центре. Основным проявлением гамартом является прогрессирующее падение зрения, но зачастую наблюдается их субклиническое течение. Возможны и другие офтальмологические расстройства: депигментация радужки, отек диска зрительного нерва, колобома, косоглазие, ангиофибромы век, катаракта.
Поражение внутренних органов
Новообразования соматических органов, сопровождающие туберозный склероз, отличаются множественностью и частым двусторонним поражением парных органов, длительно протекают субклинически. Период их манифестации колеблется от 5 до 40 лет. К наиболее патогномоничным для ТС новообразованиям относятся: рабдомиома сердца, кисты легких, поликистоз почек, гамартомы печени, ректальные полипы. В 4,5% случаев при ТС наблюдаются злокачественные опухоли, чаще почечно-клеточный рак.
Со стороны сердечно-сосудистой системы выявляются опухоли сердца. В 30-60% случаев это рабдомиомы. При их внутриутробном развитии может наблюдаться антенатальная гибель плода. У половины новорожденных с ТС рабдомиомы выявляются случайно при выполнении ЭхоКГ. У маленьких детей они проявляются аритмией, синдромом WPW, тахикардией, фибрилляцией желудочков. Интрамуральное положение рабдомиомы влечет за собой расстройство сократимости; обтурация опухолевой массой сердечных камер приводит к сердечной недостаточности. У старших детей рабдомиомы преимущественно бессимптомны; возможна блокада ножки пучка Гиса, псевдоишемические отклонения на ЭКГ. Зачастую наблюдается регресс и даже полное исчезновение рабдомиомы к 6-летнему возрасту.
Поражение легких отмечается у пациентов, имеющих туберозный склероз, после 30 лет. На рентгенограмме определяется характерная для множественных легочных кист картина «сотового легкого». Поражение ЖКТ включает опухоли полости рта, дефекты зубной эмали, множественные или одиночные гамартомы в печени, не склонные к малигнизации полипы прямой кишки. Поражение почек сопровождают туберозный склероз в 50-85%. Могут отмечаться ангиомиолипомы, кисты, гломерулосклероз, нефрокальциноз, интерстициальный нефрит, гломерулонефрит. Патология почек выступает второй после поражения ЦНС причиной летального исхода при ТС.
Диагностика
Диагностировать туберозный склероз возможно лишь совместными усилиями нескольких специалистов (невролога, офтальмолога, дерматолога, кардиолога, нефролога) с проведением широкого аппаратного обследования пациента. Церебральная эпилептическая активность регистрируется при помощи ЭЭГ и ЭЭГ с пробами. У детей до года возможно проведение нейросонографии. Наибольшую значимость в диагностике поражений ЦНС имеют КТ и МРТ. КТ головного мозга более информативно в отношении кальцифицированных туберов и субэпендимальных узлов, а МРТ головного мозга — в выявлении некальцифицированных туберов. С целью своевременной диагностики астроцитомы детям, имеющим туберозный склероз, рекомендовано прохождение МРТ или КТ-исследования не реже чем раз в 2 года.
Проводится комплексное обследование соматических органов: ЭКГ, УЗИ и МРТ сердца, УЗИ брюшной полости, УЗИ и КТ почек, урография, обзорная рентгенография грудной клетки, ректороманоскопия, колоноскопия. Диагностика офтальмологических поражений осуществляется путем прямой и непрямой офтальмоскопии, сканирующей томографии сетчатки.
В связи с большой полиморфностью сопровождающих туберозный склероз проявлений, для установления диагноза используют диагностические критерии, разработанные в 1998 г. в Швеции. Они включают первичные, вторичные и третичные признаки. Туберозный склероз достоверен, когда имеет место 1 первичный признак в сочетании с 2 вторичными или третичными. Туберозный склероз вероятен при наличии 1 вторичного и 1 третичного или 3 третичных признаков. Окончательную точку в вопросе диагностики туберозного склероза помогает поставить генетический анализ.
Лечение туберозного склероза
Основополагающим направлением в лечении ТС является антиконвульсантная терапия, поскольку степень олигофрении и ЗПР напрямую коррелирует с частотой эпиприступов, а эпилептический статус может стать причиной смертельного исхода. Выбор препарата зависит от вида пароксизмов, при недостаточной эффективности монотерапии, назначается комбинированное лечение. При синдроме Веста применяют вигабатрин и тетракозактид. Препаратами второй очереди выступают вальпроаты. Если туберозный склероз протекает с парциальными эпиприступами, то базовой терапией считается сочетание вальпроатов с карбамазепином. При отсутствии эффекта в эту схему лечения включают ламотриджин. При генерализованных эпиприступах и парциальных пароксизмах в качестве монопрепарата и в комбинации с другими противоэпилептическими средствами могут применяться современные антиконвульсанты топирамат и леветирацетам.
Терапия олигофрении проводится преимущественно путем нейропсихологической коррекции и комплексного психологического сопровождения ребенка. Назначение ноотропов и прочих стимулирующих нейропрепаратов противопоказано из-за наличия эписиндрома. При выявлении астроцитомы проводится динамическое наблюдение. Хирургическое удаление внутримозговой опухоли показано только при резком увеличении ее размеров с подъемом внутричерепного давления. Операцию проводят нейрохирурги.
В отношении новообразований соматических органов применяется преимущественно выжидательная тактика. Хирургическое лечение проводится по показаниям, в основном в случаях, когда опухоль вызывает существенную дисфункцию органа или имеется угроза ее злокачественного течения.
Стерджа-Вебера болезнь (БСВ) - клиника, диагностика
Несколько синдромов характеризуются сочетанием кожных проявлений и сосудистых мальформаций центральной нервной системы. Встречающиеся сосудистые аномалии очень различны, типично сочетание множества аномалий.
Болезнь Стерджа-Вебера (БСВ) является наиболее частым заболеванием данной группы. Полная форма синдрома состоит из венозной ангиомы мягкой паутинной оболочки мозга, плоского сосудистого невуса лица (на той же стороне) («винное пятно») и ангиомы сосудистой оболочки глаз. Идентичные ангиомы мягкой сосудистой оболочки встречаются изолированно или в сочетании с ангиомой сосудистой оболочки глаз, не сопровождаясь невусом лица с частотой до 13% случаев (Gomez и Bebin, 1987; Roach 1992; Pascual-Castroviejo et al., 1993). Такие случаи с практической точки зрения следует расценивать как относящиеся к тому же синдрому. Тем не менее, некоторые случаи могут диагностироваться ошибочно, например, синдром внутричерепной кальцификации с целиакией. С другой стороны, часто встречаются невусы лица без поражения центральной нервной системы или без глаукомы (Roach 1992).
а) Кожные проявления болезни Стерджа-Вебера. Пылающий невус («винное пятно») почти всегда располагается выше глазной щели, поражая верхнее веко, лоб или обе области. Повреждения на лбу ближе к срединной линии, чаще сопровождаются повреждением передней части мягкой сосудистой оболочки; удаленные от срединной линии поражения лба — с более частыми ангиомами затылочно-теменной области, но корреляция между распространенностью и расположением невуса и ангиомы мягкой сосудистой оболочки выражена слабо. В ходе исследования с участием 310 пациентов (Tallman et al., 1991) поражение нервной системы или глаз было выявлено в 6% случаев, из которых 24% поражений сочетались с односторонним невусом, 24% — с двусторонним невусом в области двух первых ветвей тройничного нерва (только у двух пациентов отмечалось изолированное повреждение в области второй ветви).
Внутричерепные ангиомы ограничиваются мягкой сосудистой оболочкой с расширенными извитыми венулами, которые могут образовывать несколько слоев в субарахноидальном пространстве, но редко распространяются на головной мозг. Кальцинаты располагаются в коре, расположенной в проекции ангиом, и в подкорковом белом веществе; изначально кальцинаты образуются в глубине, а в дальнейшем распространяются к поверхности (Comi, 2003; Thomas-Sohl et al., 2004). Практически всегда обнаруживается локализованная или односторонняя атрофия головного мозга. В одном тяжелом случае заболевания была выявлена четырехслойная микрогирия, расположенная под ангиомой, что свидетельствует о пренатальном происхождении патологии коры (Simonati et al., 1994). Локализованная атрофия пренатального происхождения (Portilla et al., 2002) также свидетельствует о вероятности раннего воздействия ангиомы на развитие мозга.
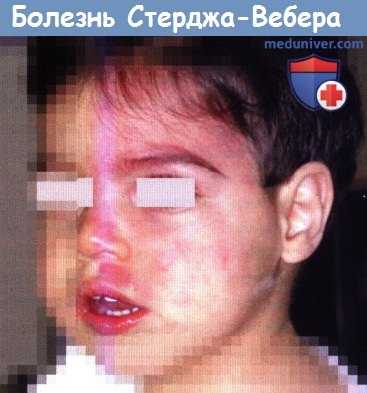
Болезнь Стерджа-Вебера.
Плоская гемангиома (пылающий невус) на левой половине лица пятилетнего мальчика, страдающего очаговыми припадками с пятимесячного возраста.
Ангиома затрагивает первую и вторую ветвь тройничного нерва, но распространяется и на правую сторону.
б) Неврологические проявления. Припадки являются основным неврологическим симптомом БСВ и встречаются у 75-90% пациентов (Gomez и Bebin, 1987; Sujansky и Conradi, 1995b). Припадки обычно начинаются в первые месяцы жизни. Они часто классифицируются как парциальные моторные и носят затяжной характер с развитием эпилептического статуса. Могут отмечаться генерализованные припадки, а также миоклонические и атонические припадки или инфантильные спазмы (Chevrie et al., 1988; Arzimanoglou и Aicardi, 1992). У многих пациентов развиваются частые и повторяющиеся припадки (Oakes, 1992), но у некоторых детей встречаются только эпизодические припадки; в ходе одного исследования приблизительно у половины пациентов отмечался хороший ответ на медикаментозную терапию (Arzimanoglou и Aicardi, 1992). На ЭЭГ у большинства пациентов выявляется снижение амплитуды фоновой активности в области ангиомы. На пораженной стороне часто выявляются сочетанные пароксизмальные аномалии, хотя данный признак может быть поздним.
Среди пациентов с односторонним поражением мягкой сосудистой оболочки могут выявляться генерализованные бисин-хронные разряды (Chevrie et al, 1988). Возможно выявление парадоксальных предоминантных пароксизмальных эпизодов. Аномально низкая амплитуда бета-ритма после введения бензодиазепинов указывает на область поражения паренхимы (Jansen et al., 2004).
Гемиплегия встречается не менее чем в половине случаев и поражает сторону, противоположную расположению невуса на лице, за исключением нескольких случаев, когда заболевание, вероятно, носило двусторонний характер (Terdjman et al., 1990). Гемиплегия обычно впервые появляется после судорожного эпизода и может стать более выраженной при рецидивирующих припадках. Гемианопия (изолированная или в сочетании с гемипарезом) встречается практически постоянно.
При БСВ часто отмечается транзиторная гемиплегия, не связанная с приступом эпилепсии и сопровождающаяся мигренеподобной головной болью (Arzimanoglou и Aicardi, 1992; Jansen et al., 2004). Описанные приступы гемиплегии имеют неэпилептическую природу и могут быть следствием вазомоторных нарушений внутри и вокруг ангиомы (Terdjman et al., 1990). Мигренеподобные приступы возможны и без гемиплегии (Taddeucci et al., 2005).
Задержка умственного развития отмечается приблизительно у 40% пациентов и у 75% пациентов, имеющих припадки. Данное отклонение не встречается среди пациентов без эпилепсии и более выражено при двусторонних формах заболевания (Gomez и Bebin, 1987; Sujansky и Conradi, 1995b). Во многих случаях отмечалось ухудшение когнитивных способностей параллельно с повторением и утяжелением припадков.
Глаукома выявляется у 30-48% пациентов с БСВ (Sujansky и Conradi, 1995b), а у 50% отмечается ангиома сосудистой оболочки глаз, которую иногда можно увидеть с помощью офтальмоскопа. Глаукома может быть следствием повышенной продукции внутриглазной жидкости ангиомой сосудистой оболочки, а также, возможно, блокирования угла камеры глаза экссудатом.
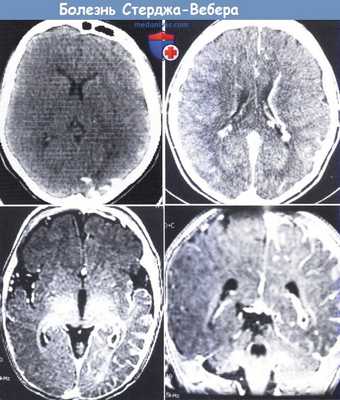
Синдром Стерджа-Вебера.
Слева сверху: на КТ видны типичные кальцинаты в затылочной области.
Справа сверху: аномальное распространение вен вдоль угла желудочка.
Снизу: МРТ с контрастированием гадолинием выявило захват контраста в области ангиомы мягкой сосудистой оболочки в задней части левого полушария (слева—аксиальная проекция, справа— фронтальная проекция).
Заметно расширение сплетения сосудистой оболочки левого глаза и распространение вен в переднем сагиттальном синусе.
в) Изменения при диагностической визуализации. При рентгенографии черепа чаще всего выявляются кальцинаты в форме «трамвайных путей» в теменнозатылочной области. Хотя данный признак у новорожденных является редкой случайной находкой, часто он является поздним проявлением и может отсутствовать даже у взрослых. Ангиография обычно не показана. Данное исследование не позволяет выявить ангиомы, но обнаруживает отсутствие поверхностных вен коры, незаполненность синусов твердой мозговой оболочки и наличие аномальных извитых вен, направленных в сторону желудочка и вен системы Галена.
КТ является более эффективным методом выявления кальцинатов, позволяя определять их у детей в возрасте нескольких месяцев или даже у новорожденных. КТ позволяет также выявить атрофию головного мозга, расширение сплетения сосудистой оболочки глаз на стороне ангиомы мягкой сосудистой оболочки и аномальное распространение вен глубокого венозного кровообращения (Terdjman et al., 1990). MPT менее эффективна для выявления кальцинатов. Усиление рисунка, выявляемое на КТ, может соответствовать не контрастированию ангиомы мягкой сосудистой оболочки, а инъецированию коры, сходному с последствиями постсудорожной гемиплегии, которое может исчезать и появляться с появлением и исчезновением припадков (Terdjman et al., 1990; Shin et al., 2002). Уверенное выявление ангиомы мягкой сосудистой оболочки возможно при применении контрастирования гадолинием (Lipski et al., 1990, Sperner et al., 1990; Benedikt et al., 1993; Vogl et al., 1993).
Это обеспечивает доклиническую диагностику синдрома Стерджа-Вебера среди пациентов с изолированным невусом лица и позволяет определить распространенность ангиомы и наличие или отсутствие поражения на противоположной стороне.
Магнитно-резонансная ангиография (МРА) в 3D режиме с высоким разрешением позволяет обнаружить гиперемию на стороне ангиомы, а МРТ выявляет повышенную миелинизацию данной области. Проведение перфузионной МРТ может обеспечить раннюю диагностику и более точное определение границ паренхиматозных аномалий (Lin et al., 2003; Evans et al., 2006), а в сочетании со спектроскопией может выявить корреляцию с клиническими симптомами и помочь в планировании хирургического лечения (Lin et al., 2006). Эффективное выявление венозных аномалий обеспечивает метод BOLD-магнитно-резонансной венографии (Mentzel et al., 2005).
Неврологические нарушения, при БСВ, возможно, являются следствием застоя крови, гипоксии и нарушения метаболизма нейронов (Comi 2003). Воздействие гипоксии усиливается за счет ускорения метаболизма при эпилептических припадках, а также за счет вазомоторных изменений и тромботических осложнений в области повреждения мягкой сосудистой оболочки и над ней (Aylett, 1999). Такой механизм объясняет прогрессирующее нарастание повреждений, частое у этих пациентов. Описанные механизмы также объясняют большую эффективность раннего хирургического лечения, предотвращающего каскадное развитие патологического процесса.
д) Течение заболевания. Естественное течение БСВ зависит от наличия, постоянства и устойчивости припадков к лечению (Oakes, 1992). У некоторых пациентов изменения могут оставаться стабильными после развития значимой атрофии, а припадки могут утихать или относительно легко поддаваться контролю. Начало припадков в возрасте до одного года, гипсаритмия на ЭЭГ, эпизоды эпилептического статуса и двустороннее поражение позволяют предсказать спонтанный неблагоприятный исход. Когнитивные и поведенческие нарушения носят достаточно вариабельный характер. Сохранность данных функций может быть хорошей, особенно в случае достижения контроля припадков. Стойкая эпилепсия является показанием к хирургическому лечению.
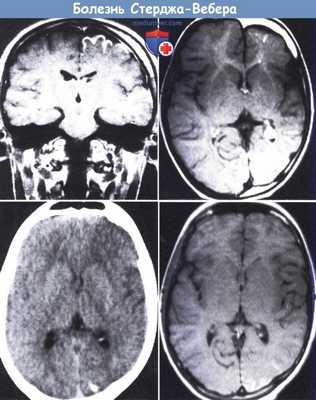
Синдром Стерджа-Вебера.
(а) Левосторонняя ангиома мягкой сосудистой оболочки, затрагивающая лобную и височную долю, выявлена с применением контрастирования гадолинием у шестилетней девочки с левосторонней ангиомой лица.
(б) Левосторонняя ангиома затылочной и теменной доли: МРТ с контрастированием гадолинием. Отмечается заметная атрофия всего полушария, ангиома сплетения сосудистой оболочки левого глаза и заметное увеличение толщины черепа.
(в) КТ 14-летнего мальчика, перенесшего два приступа (в возрасте 20 и 26 месяцев) правосторонних очаговых моторных припадков с головной болью и рвотой.
Два мелких кальцината в левой затылочной доле не были выявлены на КТ, проведенной в возрасте 26 и 48 месяцев.
(г) На МРТ в Т1 -режиме после введения гадолиния видна небольшая ангиома мягкой сосудистой оболочки над затылочным полюсом.
В данном случае имеет место изолированный ангиоматоз, так как у ребенка не отмечалось ангиомы лица.
Эпилепсия иногда сопровождается прогрессирующими эпилептическими психическими и умственными отклонениями. Данный синдром может носить неоднородный характер. Он характеризуется различными типами припадков, которые могут иметь тяжелое лечение, а могут отмечаться редко и поддаваться медикаментозному контролю. Встречается полная клиническая картина целиакии; чаще нарушения пищеварения отсутствуют, а диагноз ставится на основании биопсии тощей кишки, с типичной атрофией слизистой оболочки. В некоторых случаях возможно получение нормальных результатов биопсии, тогда итоговым диагностическим критерием является наличие в крови антител к глиадину. Вероятен иммунологический механизм заболевания, подтверждаемый высокой частотой определенных групп HLA-антигенов (HLA DQ2 и DQ8). Несмотря на то, что кальцификация похожа на результат дефицита фолиевой кислоты, введение данного вещества не приводит к улучшению. Лечение включает ограничение иищи, содержащей глютен (данные продукты следует исключить на всю жизнь). Воздействие диеты на течение эпилепсии различно и может определяться своевременным ограничением в питании (Gobbi, 2005).
При раннем начале диетотерапии отмечается положительное воздействие на припадки.
ж) Лечение болезни Стерджа-Вебера. Лечение в основном направлено на устранение припадков, активное противоэпилептическое лечение начинают после появления первого припадка. Примерно в половине случаев, даже при раннем начале припадков, можно обеспечить контроль с помощью медикаментозного лечения (Arzimanoglou и Aicardi, 1992). Купирование эпилептического статуса (глава 15) крайне важно, так как гемиплегия часто развивается после судорог. При неконтролируемой эпилепсии, особенно у младенцев, функциональная гамисферэктомия или классическая затылочная или теменная лобэктомия может обеспечить отсутствие припадков и, возможно, предотвратить психический распад. Хороший контроль достигается и после гемисферэктомии (Schropp et al., 2006).
Данная операция показана в случае неконтролируемых припадков, при отсутствии мелкой моторики (Roach et al., 1994), хотя некоторые авторы рекомендуют данный метод при отсутствии паралича (Kossef et al., 2002). В некоторых исследованиях хороший результат отмечался после гемисферэктомии, а после проведения долевой или неполной резекции эффект был менее выражен (Arzimanoglou et al., 2000). Проведен анализ 32 случаев гемисферэктомии, описанных в литературе (Kossef et al., 2002); удовлетворительный контроль припадков без значимого усиления гемиплегии был достигнут в 26 случаях. Хирургическое лечение может быть эффективным даже при двустороннем поражении с систематически возникающими в одном полушарии припадками, что подтверждается клиническими характеристиками припадков, ЭЭГ и метода нейровизуализации (Tuxhorn и Pannek, 2002, Schropp et al., 2006). Клинические данные показывают преимущества раннего вмешательства (особенно в течение первого года жизни) при частых припадках или развитии эпилептического статуса. Тем не менее, влияние на неврологическое развитие даже в случае раннего контроля эпилептической активности может отличаться от предполагаемого в худшую сторону. В этой связи роль каллозотомии (Rappaport, 1988), предложенной в качестве альтернативы гемисферэктомии, остается ограниченной.
Изучалась возможность предотвращения возникновения припадков путем раннего противоэпилептического лечения (Ville et al., 2002). Несмотря на то, что были получены значимые, хотя и слабовыраженные положительные результаты в группе пациентов, получавших фенобарбитал(по сравнению с контрольной группой), небольшое количество пациентов и неоднородность случаев затрудняет выводы в связи с неуверенностью в долгосрочном эффекте такого лечения.
Местное лечение «винных пятен» важно с психологической точки зрения. Хорошие результаты были получены при применении импульсного лазера на красителях (Leaute-Lebrege et al., 2002).
Читайте также:
