Разрывы пищевода
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Разрыв пищевода – нарушение целостности пищеводной стенки травматического или спонтанного характера. Разрыв пищевода проявляется внезапными сильными болями за грудиной и в эпигастрии, нарушением дыхания, цианозом лица, губ и конечностей, появлением на шее подкожной эмфиземы. С целью диагностики разрыва пищевода показано выполнение обзорной рентгенографии брюшной полости и грудной клетки, рентгеноскопии пищевода с водорастворимым контрастом, в сомнительных случаях – эзофагоскопии. При выявлении свежего разрыва пищевода производится ушивание дефекта эзофагеальной стенки, гастростомия, дренирование плевральной полости; при запущенном разрыве пищевода - дренирование средостения, эзофагостомия, гастростомия.
Общие сведения
Разрыв пищевода относится к неотложным состояниям, требующим проведения ряда экстренных хирургических мероприятий. Запоздалая диагностика разрыва пищевода приводит к тяжелым гнойным осложнениям (флегмоне шеи, медиастиниту, эмпиеме плевры, сепсису), пищеводно-респираторным свищам, кровотечениям и высокой летальности. В гастроэнтерологии выделяют перфорацию пищевода и спонтанный разрыв пищевода (синдром Бурхаве), которые различаются по причинам своего возникновения.
Причины разрыва пищевода
Причинами перфорации пищевода могут выступать ятрогенные лечебно-диагностические процедуры - эзофагоскопия, трахеостомия, бужирование пищевода, кардиодилатация, интубация трахеи, повреждения пищеводной стенки при операциях на шее, органах грудной клетки, животе. Химические ожоги пищевода, язвы, опухоли и инородные тела пищевода также могут приводить к некрозу эзофагеальной стенки и ее перфорации. В ряде случаев разрыв пищевода вызывается проникающими ранениями шеи и грудной клетки.
Спонтанный разрыв пищевода возникает при внезапном резком повышении внутриэзофагеального давления. Главной причиной спонтанного разрыва пищевода служит тяжелая рвота, развивающаяся при переедании и приеме большого количества алкоголя. При забросе газов и желудочного содержимого в пищевод и спазме нижнего эзофагального сфинктера внутрипищеводное давление резко повышается, в результате чего происходит разрыв пищевода в его наиболее слабом отделе, расположенном над диафрагмой. Такая ситуация нередко развивается при сознательном желании сдержать рвотный позыв во время приема пищи, за столом, поэтому данная патология получила название «банкетный пищевод». Реже спонтанный разрыв пищевода происходит при натуживании (во время подъема тяжестей, в родах), при кашле, эпилептическом приступе, тупой травме живота. Спонтанные разрывы пищевода в более чем 80 % случаев диагностируются у мужчин в возрасте 50-60 лет.
Различают полные и неполные разрывы пищевода. В первом случае повреждение затрагивает всю толщу стенки органа; во втором - разрыв происходит в пределах одной или нескольких оболочек пищевода.
Симптомы разрыва пищевода
После воздействия травмирующего фактора (эндоскопической процедуры, рвоты и др.) развивается внезапная резкая загрудинная или эпигастральная боль, нередко иррадиирующая в надплечье или поясничную область. Дыхание становится поверхностным и затрудненным, пульс – частым; развивается цианоз кожных покровов (лица, губ, конечностей), выступает холодный пот. В области шеи быстро нарастает подкожная эмфизема, обусловленная выходом воздуха в подкожно-жировую клетчатку. Во время глотания, кашля, глубокого вдоха боли в груди усиливаются; в некоторых случаях отмечается гиперсаливация и кровавая рвота.
В случае разрыва пищевода, произошедшего на фоне проникающего ранения грудной клетки, преобладают симптомы повреждения легких, обусловленные гемо - и пневмотораксом.
К поздним признакам разрыва пищевода, свидетельствующим о воспалительном процессе в средостении и брюшной полости, относятся лихорадка, тахикардия, одышка, критическое ухудшение состояния пациента, явления интоксикации и шока.
Диагностика разрыва пищевода
В диагностике разрыва пищевода опираются на данные анамнеза, физикального исследования, инструментальных обследований. Пальпаторно определяется болезненность в эпигастральной области, подкожная эмфизема, напряжение мышц брюшной стенки; при перкуссии - коробочный звук над легкими, при аускультации – резкое ослабление дыхания.
При обзорной рентгенографии грудной клетки и брюшной полости выявляется скопление газа в средостении (пневмомедиастинум) и параэзофагеальном пространстве, гидропневмоторакс. Проведение рентгенографии пищевода с водорастворимым контрастом позволяет увидеть выход вещества за пределы эзофагеальной стенки и уточнить место разрыва пищевода. В сомнительных случаях выполняется фарингоскопия, эзофагоскопия, медиастиноскопия.
При подозрении на разрыв пищевода исключают другие заболевания, протекающие с загрудинными и абдоминальными болями: инфаркт миокарда, расслаивающуюся аневризму, перфоративную язву желудка, острый панкреатит, спонтанный пневмоторакс, разрыв трахеи и бронхов. В связи с этим дополнительно производится ЭКГ, УЗИ аорты, исследование ферментов поджелудочной железы, рентгеноскопия грудной клетки, бронхоскопия, УЗИ плевральных полостей и т. д. При необходимости исключения перфорации желудка может потребоваться проведение лапароскопии.
Лечение разрыва пищевода
Консервативная тактика допустима при свежих травмах на уровне гипофарингса (гортанной часть глотки) или шейного отдела, а также при неполном разрыве пищевода. В этих случаях производится экстренная госпитализация пациента, исключается питание через рот, назначается обезболивающая и антибактериальная терапия. За пациентом устанавливается динамическое наблюдение с целью раннего выявления показаний к оперативному вмешательству. В случае усиления болей, нарастания подкожной эмфиземы, повышения температуры тела производится срочная операция. При разрыве шейного отдела пищевода показана шейная медиастинотомия с установкой двухпросветного дренажа к месту перфорации.
При разрыве грудного отдела пищевода в первые сутки с момента повреждения производится торакотомия, ушивание и укрытие дефекта плевральным или перикардиальным лоскутом, гастростомия, дренирование плевральной полости и средостения. Если со времени разрыва пищевода прошло более 24 часов, проводятся паллиативные вмешательства (без ушивания пищевода): эзофагостомия, медиастинотомия, гастростомия, еюностомия, дренирование плевральной полости и средостения.
В постоперационном периоде осуществляется промывание полостей антисептиками, введение протеолитических ферментов, антибиотикотерапия, инфузионная терапия.
Прогноз и профилактика разрывов пищевода
Летальность при спонтанных разрывах пищевода составляет от 25 до 85% в зависимости от срока начала оказания медицинской помощи. Поздняя диагностика разрыва пищевода и развитие вторичных осложнений (флегмоны шеи, эмпиемы плевры, медиастинита, сепсиса, пищеводно-бронхиальных свищей, кровотечения и др.) ухудшает шансы на выздоровление.
Профилактика ятрогенных повреждений пищевода заключается в осторожном проведении эндоскопических процедур, трахеостомии, интубации, оперативных вмешательств. Предупреждение спонтанного разрыва пищевода требует исключения провоцирующих факторов – переедания, приема большого количества алкоголя, резких физических усилий и др.
Разрывы пищевода
Центральная районная больница, Добринка, Липецкая область
Спонтанный разрыв пищевода (синдром Бурхаве)
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2012;(7): 83‑84
Кочуков В.П. Спонтанный разрыв пищевода (синдром Бурхаве). Хирургия. Журнал им. Н.И. Пирогова. 2012;(7):83‑84.
Kochukov VP. The spontaneous rupture of the esophagus (the Burhave syndrome). Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2012;(7):83‑84. (In Russ.).
Центральная районная больница, Добринка, Липецкая область
Центральная районная больница, Добринка, Липецкая область
Адекватная хирургическая тактика определяется прежде всего своевременно поставленным правильным диагнозом.
Синдром Бурхаве - это особый вид травмы ранее здорового пищевода в виде разрыва его стенки, который возникает из-за внезапного резкого повышения внутрипищеводного давления. Внезапное забрасывание желудочного содержимого и газов в пищевод при спазме его фарингоэзофагеального сфинктера приводит к резкому повышению внутрипищеводного давления, из-за чего происходит разрыв стенки пищевода в наиболее слабом его отделе, который расположен непосредственно над диафрагмой.
Заболевание встречается относительно редко - 2-3% всех наблюдений повреждения пищевода.
В мировой литературе к 1998 г. описано немногим более 300 наблюдений спонтанного разрыва пищевода.
Самым большим опытом диагностики и лечения повреждений пищевода в нашей стране располагает Московский НИИ скорой помощи им. Н.В. Склифосовского. Среди 850 больных с проникающими повреждениями пищевода у 53 (6,2%) авторы выявили спонтанные и гидравлические разрывы. Из 30 больных с разрывом пищевода у 3 констатирован спонтанный разрыв.
Своевременная диагностика данного синдрома представляет большие трудности ввиду редкости, разнообразия клинической картины и неосведомленности большинства врачей.
Предполагают, что к спонтанному разрыву пищевода чаще всего приводят следующие причины: интенсивная рвота, после обильного приема пищи, алкоголя, поднятие тяжестей, однако в ряде наблюдений связать спонтанный разрыв пищевода с каким-либо известным фактором не удается. Способствовать резкому повышению внутрипищеводного давления может сознательное желание предотвратить рвоту в «неудобном» месте, например за столом на банкете, отсюда и название «банкетный пищевод».
Классическая клиническая картина синдрома Бурхаве представлена триадой Маклера - рвота, подкожная эмфизема в шейно-грудной области, сильная боль в грудной клетке.
Кроме того, у большинства больных могут быть одышка, явления шока, боли в животе, чаще в эпигастральной области, отсюда часто этих больных оперируют с подозрением на прободную язву желудка.
В первые часы с момента заболевания преобладает болевая симптоматика, позднее на первый план выступают признаки гнойной интоксикации, медиастинита, плеврита.
В диагностике, кроме общеклинических методов исследования, обязательно используют обзорную рентгенографию органов грудной и брюшной полости, исследование пищевода с водорастворимым контрастным веществом, эзофагоскопию, компьютерную томографию.
Основным методом лечения является хирургический - ушивание поврежденного участка пищевода, укрепление швов прядью большого сальника, стенкой проксимального отдела желудка, а также активное дренирование средостения и плевральных полостей. Для разгрузки пищевода и энтерального питания накладывают гастро- или еюностому, считают, что гастростома целесообразна при сохраняющейся открытой ране пищевода и при неуверенности в надежности наложенных швов, в остальных ситуациях она может быть заменена трансназальным дренажем.
Послеоперационная летальность колеблется от 25 до 85%.
Мы располагаем опытом успешного лечения спонтанного разрыва пищевода, с которым столкнулись впервые за 25 лет хирургической практики.
Больной И., 49 лет, поступил в хирургическое отделение центральной районной больницы 14.03.03, через 2 ч с момента заболевания, с выраженной болью в животе после обильного приема кваса и с клинической картиной прободной язвы желудка. Выполнена лапаротомия, признаков перфорации желудка не выявлено. Состояние больного в раннем послеоперационном периоде оставалось тяжелым, появились признаки двустороннего пневмоторакса, подтвержденного при рентгенологическом исследовании, плевральные полости дренированы с обеих сторон. В связи с тяжестью состояния больного и подозрением на спонтанный разрыв пищевода на 2-е сутки для дальнейшего лечения он переведен в торакальное отделение областной клинической больницы.
При поступлении состояние больного тяжелое, предъявляет жалобы на сильные боли за грудиной, слабость, температура тела до 38 °С. Пульс 102 в 1 мин, АД 110/70 мм рт.ст. По дренажам из плевральных полостей выделяется мутная жидкость. Больному в экстренном порядке выполнена рентгеноскопия пищевода с урографином в объеме 60 мл, при этом затека контрастного вещества не обнаружено. С целью исключения спонтанного разрыва пищевода выполнена эзофагогастроскопия, при этом на расстоянии 40 см от резцов обнаружен дефект в нижней трети пищевода овальной формы, размером 20×22×12 мм с рваными краями и грязно-серым налетом. Аппарат гастроскопа провалился в полость, содержимым которой являлись пищевые массы. Заключение после проведения эзофагогастроскопии: спонтанный разрыв пищевода, медиастинит. С учетом клинических данных и результатов эзофагогастроскопии установлен диагноз: спонтанный разрыв пищевода, медиастинит, состояние после диагностической лапаротомии, двусторонний пневмоторакс, состояние после дренирования плевральных полостей с обеих сторон.
После предоперационной подготовки 14.03 (22 ч 30 мин - 00 ч 30 мин) в экстренном порядке выполнены релапаротомия, ушивание разрыва нижней трети пищевода, фундопликация по Ниссену-Роззетти, трансхиатальное дренирование заднего средостения, гастростомия, дренирование брюшной полости, проведение назогастрального зонда.
В послеоперационном периоде в условиях реанимационного отделения проводилась антибактериальная комплексная терапия, парентеральное и энтеральное питание, активная аспирация из плевральных полостей. 15.03 выполнена рентгенография органов грудной клетки, при этом отмечены расширение средостения, жидкость в правой плевральной полости, увеличение зон инфильтрации в среднем и нижнем легочном поле, уплотнение корней легких.
На 5-е сутки удален назогастральный зонд, на 7-е сутки после контрольного рентгенологического исследования удалены дренажи из плевральных полостей. На 22-е сутки при отсутствии отделяемого из заднего средостения дренаж удален.
При контрольной эзофагогастроскопии на 23-и сутки на правой стенке нижней трети пищевода обнаружен линейный рубец до 2 см с ровными краями.
09.04 больной в удовлетворительном состоянии переведен в хирургическое отделение центральной районной больницы для реабилитации. Необходимо отметить, что нормализация температуры наступила только на 12-е сутки после повторной операции, до этого момента у больного была фебрильная температура. При определении микрофлоры из средостения обнаружена Ps. auereinosa с обильным ростом, чувствительная к амикацину, офлоксацину.
Таким образом, успех лечения больного со спонтанным разрывом пищевода был обеспечен правильно выбранной хирургической тактикой и грамотным выполнением хирургического вмешательства.
Комментарий
Были допущены ошибки в диагностике при поступлении больного: отсутствие рентгенологического обследования грудной и брюшной полостей при поступлении в ЦРБ, при которых могли быть выявлены пневмомедиастинум, расширение тени средостения и экссудат в плевральных полостях, отсутствие пневмоперитонеума. Диагностическая рентгеноконтрастная эзофагоскопия, предпринятая после обзорной рентгеноскопии грудной клетки, могла содействовать своевременной диагностике.
Разрывы пищевода
Синдром Бурхаве (спонтанный разрыв пищевода, нетравматический разрыв пищевода, барогенный разрыв пищевода, апоплексия пищевода, «банкетный пищевод») – спонтанный разрыв всех слоёв стенки пищевода, сопровождающийся резкой болью в груди и (или) в надчревной области, иррадиирующей в спину. Для синдрома характерны расстройство глотания, рвота, затруднённое дыхание, развитие шока (рис. 1).
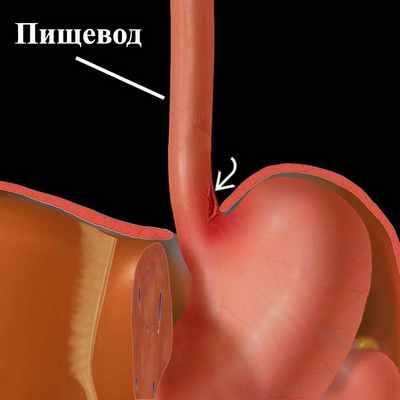
Спонтанный разрыв пищевода является редко встречающимся заболеванием, и составляет 2-3% от всех случаев повреждения пищевода. Чаще всего он происходит у мужчин старше 50 лет, злоупотребляли алкоголем 40% из числа больных. Предрасполагающим фактором спонтанного разрыва пищевода могут являться изменения в мышечном слое стенки пищевода (лекарственный эзофагит, пептическая язва пищевода на фоне гастроэзофагеальной рефлюксной болезни, инфекционные язвы у больных СПИДом), а непосредственной причиной – внезапное повышение давления внутри пищевода при закрытом глоточно-пищеводном сфинктере в сочетании с отрицательным внутригрудным давлением, что встречается при следующих патологических состояниях: интенсивная рвота после обильного приёма пищи, жидкости и/или употребления алкоголя, а также при расстройствах пищевого поведения, таких как булимия; многократная рвота на фоне расстройства функционирования рвотного центра на дне IV желудочка головного мозга; повышение внутрижелудочного, а затем внутрипищеводного давления при поднятии больших тяжестей, натуживании при дефекации, интенсивном кашле, родах, приступе эпилепсии.
Спонтанные разрывы пищевода отличаются возникновением больших дефектов стенки пищевода (от 4-5 до 10-12 см) и чаще всего локализуются в левой стенке нижнегрудного отдела пищевода (в 90% случаев). В подавляющем большинстве наблюдений разрывы пищевода ориентированы продольно и локализуются в его наиболее слабом отделе – непосредственно над диафрагмой (на 3-6 см выше её). Попадание содержимого желудка в средостение и плевральные полости приводит к тяжёлой интоксикации и высокой летальности даже у категории больных, которым проводилось оперативное вмешательство (до 90%). Летальность во многом определяется временем, прошедшим с момента разрыва пищевода, что обусловлено развитием при поздней диагностике тяжёлых гнойных осложнений (флегмона глубоких клетчаточных пространств шеи, медиастинит, эмпиема плевры, сепсис, пищеводно-респираторные свищи, аррозивные кровотечения).
Классическая картина синдрома Бурхаве характеризуется триадой Маклера: рвота съеденной пищей, подкожная эмфизема в шейно-грудной области вследствие скопления воздуха в подкожной жировой клетчатке, сильная режущая боль в грудной клетке (реже в области живота), внезапно возникающая в момент приступа рвоты, которая может иррадиировать в левое надплечье и левую поясничную область и нарастает при глотании. В зависимости от клинико-анатомических особенностей выделяют 2 варианта спонтанного разрыва пищевода:
1. Торакальный (обусловлен перфорацией грудного отдела пищевода, клинически проявляется пневмотораксом, пневмомедиастинумом, а позднее – гнойным медиастинитом и эмпиемой плевры).
2. Абдоминальный (обусловлен разрывом брюшного отдела пищевода, имеет клиническую картину перитонита).
Основным методом лечения при синдроме Бурхаве является оперативное вмешательство, задачами которого являются вскрытие и дренирование зон повреждения, вмешательство на пищеводе (ушивание дефекта пищевода с герметизацией линии швов, резекция пищевода; рис. 2), обеспечение энтерального питания, выключение пищевода.
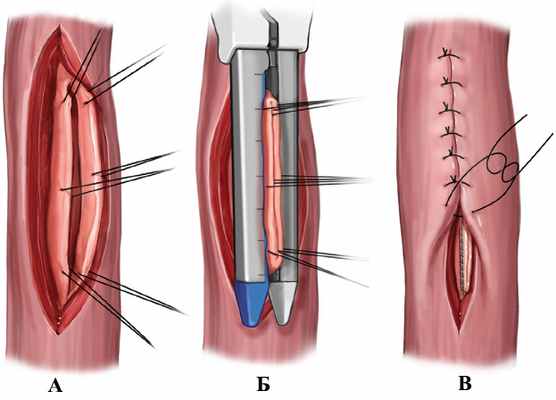
Объём и вид хирургического лечения определяется с учётом характера изменений стенок пищевода и наличия патологии других отделов желудочно-кишечного тракта, тяжести состояния больного и других сопутствующих заболеваний. Лучшие результаты достигаются при условии ранней диагностики синдрома Бурхаве и проведения адекватного хирургического лечения в течение первых 12 часов после возникновения разрыва. При отсутствии лечения смертность близка к 100%.
Данные оперативные вмешательства выполняются преимущественно традиционными открытыми доступами – торакотомически (рис. 3) и лапаротомически (рис. 4). Но в некоторых случаях возможно применение миниинвазивных технологий – торакоскопии (рис. 5) и лапароскопии (рис. 6).
Разрыв пищевода (синдром Маллори-Вейсса)
При необходимости, лечение включает меры для прекращения кровотечения и редко хирургическое вмешательство.
Разрыв нижней части пищевода и верхней части желудка во время сильной рвоты, рвотных движений или икоты называют разрывом Маллори-Вейсса. Такой разрыв может разорвать кровеносные сосуды, из которых затем начинается кровотечение. Синдром Маллори-Вейсса первоначально наблюдался у алкоголиков, но может проявляться у любого человека, у которого открылась сильная рвота.
Синдром Маллори-Вейсса является причиной примерно 5 % эпизодов кровотечений в верхних отделах пищеварительного тракта (см. также Желудочно-кишечное кровотечение Желудочно-кишечное кровотечение Кровотечение может произойти в любом месте пищеварительного (желудочно-кишечного [ЖК]) тракта, от рта до заднего прохода. Кровь может быть легко заметна (явное кровотечение) невооруженному глазу. Прочитайте дополнительные сведенияЗнаете ли Вы, что.
Сильная рвота может привести к разрыву пищевода.
Симптомы разрыва пищевода
Первым симптомом синдрома Маллори-Вейсса обычно является появление ярко красной крови в рвоте. Рвота с кровью называется гематемезисом. Некоторые люди ощущают резкую боль в нижней части груди, когда пищевод разрывается во время рвоты.
Диагностика разрыва пищевода
Эндоскопия верхних отделов желудочно-кишечного тракта.
Врачи подозревают диагноз синдрома Мэллори-Вэйсса у людей, имеющих кровь в рвоте после одного или более эпизодов рвоты. Если кровотечение небольшое, врачи могут подождать, чтобы провести тестирование, так как кровотечение может прекратиться само.
Если кровотечение является тяжелым или не прекращается само по себе, врачи проводят эндоскопию верхних отделов. Во время эндоскопии верхних отделов врачи осматривают пищевод, используя гибкую трубку под названием эндоскоп Эндоскопическое исследование Эндоскопия представляет собой обследование внутренних структур с помощью гибкого зонда для визуального исследования. Эндоскопия также может применяться для лечения многих расстройств, поскольку. Прочитайте дополнительные сведения . Эндоскопия верхнего отдела ЖК тракта позволяет врачам увидеть причину кровотечения и часто лечить ее одновременно.
Лечение разрыва пищевода
Меры для прекращения кровотечения
Большинство эпизодов кровотечения прекращаются сами по себе, но иногда врачу приходиться делать эндоскопию и принимать меры для остановки кровотечения. Меры включают нагрев для прижигания кровоточащего кровеносного сосуда, наложение зажима или инъекцию в него препарата.
В качестве альтернативы во время ангиографии врач может ввести вазопрессин или эпинефрин в кровоточащий кровеносный сосуд для прекращения кровотечения.
Пациентам, которые потеряли много крови, требуется переливание крови Общее описание переливания крови Переливание крови — это перенос крови или компонента крови от одного здорового человека (донора) к больному человеку (реципиенту). Переливания выполняются для увеличения способности крови. Прочитайте дополнительные сведенияХирургическая операция для закрытия места утечки требуется редко.
ПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Разрыв пищевода
Основная причина разрыва пищевода – неукротимая рвота, вызванная приемом алкоголя или другой интоксикацией. Другая причина разрыва – осложнение после операций на пищеводе – несостоятельность анастомоза.
Хирургия в Ильинской больнице

Программа COVID-19 Assistance

Сделать пожертвование

Основная угроза – смерть от потери крови, попадания крови в дыхательные пути или медиастенита (воспаления средостения).
Основная причина разрыва пищевода – неукротимая рвота, вызванная приемом алкоголя или другой интоксикацией. Другая причина разрыва – осложнение после операций на пищеводе – несостоятельность анастомоза.
Основные симптомы – рвота кровью или сгустками крови, резкая боль в груди, расстройство глотания. Из-за кровопотери возникают слабость, головокружение, тахикардия, падение артериального давления, холодный липкий пот, спутанность или потеря сознания. При появлении этих симптомов следует немедленно вызвать скорую помощь или обратиться в экстренное отделение больницы.
- Экстренная помощь в Ильинской больнице
Ильинская больница круглосуточно готова к оказанию экстренной помощи пациентам с разрывом пищевода. Пациент безотлагательно помещается в отделение реанимации, для предотвращения попадания крови в дыхательные пути ему выполняется интубация трахеи, возмещается объем потерянной крови, проводятся эндоскопическая диагностика, остановка кровотечения и малоинвазивная хирургическая операция.
- Эндоскопически ассистированная установка вакуумно-аспирационной системы
Пациентам с несостоятельностью анастомоза или разрывом всех слоёв стенки пищевода (синдром Бурхаве) хирурги Ильинской больницы выполняют малоинвазивную эндоскопическую манипуляцию - установку вакуумно-аспирационной системы. Это новейшая методика, не требующая внешних разрезов. С помощью эндоскопа хирург подводит к месту разрыва пищевода назогастральный зонд, на конце которого закреплена специальная губка, предназначенная для закрытия долго незаживающих ран. Зонд с губкой закрепляется в месте разрыва и подключается на постоянную вакуумную аспирацию. В месте установки возникает область пониженного давления, губка прижимается к месту разрыва, кровотечение останавливается. Через губку гастральный зонд вытягивает из средостения кровь, слюну, фрагменты пищи и др. За счет отрицательного давления улучшается кровоснабжение, ускоряется процесс заживления. Ткани средостения прижимаются к месту разрыва с наружной стороны, что способствует регенерации. Губка заменяется каждые два-три дня. В России установка вакуумной аспирационной системы при несостоятельных анастамозах и внутренних кровотечениях выполняется всего в нескольких клиниках, и одна из них – Ильинская больница.
- Эндоскопическая операция при неполном разрыве пищевода
В результате неукротимой рвоты происходит поверхностный разрыв слизистой оболочки брюшного отдела пищевода или кардиального отдела желудка (синдром Мэллори-Вейса - желудочно-пищеводный разрывно-геморрагический синдром). Это состояние сопровождается кровотечением и представляет серьезную угрозу для жизни. Хирурги Ильинской больницы проводят пациентам с поверхностными разрывами пищевода экстренную эндоскопическую операцию. Тонкий эндоскоп вводится через рот в просвет пищевода и подводится к зоне повреждения. Разрыв закрывается и фиксируется с помощью специальных клипс. Кровотечение останавливается.
После эндоскопической остановки кровотечения и установки вакуумно-аспирационной системы, пациент помещается в реанимационное отделение Ильинской больницы, а после стабилизации жизненных показателей переводится в стационар. К лечению подключается мультидисциплинарная команда специалистов – хирурги, гастроэнтерологии, кардиологи и др. После выписки из стационара раз в три месяца пациенту выполняется контрольное эндоскопическое исследование пищевода.
Читайте также:
