Рентгенограмма (эзофагография) при дивертикуле Ценкера
Добавил пользователь Morpheus Обновлено: 27.01.2026
Дисфагия - это вторичное патологическое состояние, заключающееся в нарушении акта глотания и являющееся симптомом других заболеваний.
Основными проявлениями дисфагии являются:
- затруднения при проглатывании слюны, жидкостей и/или твердой пищи;
- попадание слюны, жидкостей и/или твердой пищи в дыхательные пути при глотании;
- усиленное образование слюны;
- болевые ощущения за грудиной;
- осиплость голоса;
- першение в горле.
Диагностика непосредственно самой дисфагии, как правило, не представляет затруднений, нарушения глотания выявляются по типичной клинической картине патологического состояния. Главная задача диагностического поиска при дисфагии заключается в установлении заболевания, ставшего причиной возникновения данного расстройства.
Основные методы обследования, проводимые при дисфагии:
- Фарингоскопия. В ходе осмотра глотки можно обнаружить следующие возможные причины ротоглоточной дисфагии: глосситы, тонзиллиты, инородные тела, новообразования. Дополнительно проводится непрямая ларингоскопия, позволяющая выявить патологию надгортанника.
- Эзофагография. Для проведения этого метода исследования пациент перорально принимает контрастное вещество, и спустя некоторое время проводится рентгенография пищевода. Метод позволяет выявить изменения эзофагеальной моторики и нарушения непроизвольной фазы глотания, характерные для дисфагии, а также определить наличие дивертикулов.
- Эзофагогастроскопия. Данный метод позволяет хорошо визуализировать слизистую оболочку пищевода и кардиального отдела желудка и выявить макроскопические изменения эпителия, которые могут служить причиной появления дисфагии.
- Биопсия пораженной ткани производится в ходе эзофагогастроскопии, полученный материал отправляется на гистологическое исследование.
- Определение водородного показателя. Для вычисления этого показателя проводится суточная рН-метрия. Данный метод исследования имеет особое диагностическое значение при подозрении на рефлюкс-эзофагит и является критерием для подтверждения/опровержения органической природы дисфагии.
- Манометрия пищевода. Это дополнительный метод исследования, выполняемый при подозрении на нарушения функции нижнего гастроэзофагеального сфинктера.
- Изменения в биохимическом и клиническом анализе крови будут соответствовать основному заболеванию. Это могут быть признаки анемии, повышение СОЭ, умеренный лейкоцитоз, диспротеинемия, снижение уровня общего белка, повышение уровня печеночных ферментов.
- УЗИ брюшной полости. УЗИ позволяет оценить состояние органов пищеварительного тракта.
- Консультация невролога с комплексным неврологическим обследованием. Это необходимо для исключения неврологической природы дисфагии.
- По показаниям назначаются КТ головного мозга, МРТ головы, ЭЭГ.
- В целях исключения возможной кардиологической и пульмонологической патологии рекомендуется проводить рентгенографию грудной клетки, эхокардиографию, ЭКГ.
- По показаниям – консультации онколога, торакального хирурга, оториноларинголога, кардиолога и других специалистов.
Готовые работы на аналогичную тему
Лечение дисфагии
Выбор методов лечения при дисфагии определяется этиологией и течением расстройства.
Главными задачами терапии являются предупреждение возможных осложнений (особенно аспирации в случае орофарингеальной нейромышечной дисфагии) и восстановление глотания.
При острых формах нарушения глотания, которые обычно связаны с механической обструкцией пищевода, оказывается неотложная помощь, заключающаяся в удалении инородного тела.
В большинстве случаев необходима коррекция рациона, заключающаяся в замене твердых продуктов мягкой пищей, а при гиперсекреторных расстройствах – в ограничивающей диете.
В некоторых случаях при стойких дисфагических расстройствах может потребоваться хирургическое лечение. Так, при новообразованиях, сдавливающих пищевод, производят удаление или резекцию пораженных органов. При наличии показаний дополнительно к операции проводится химио- и радиотерапия. Если имеет место дисфункция верхнего пищеводного сфинктера или дивертикулы Ценкера, эффективным методом лечения является крикофарингеальная миотомия. При наличии терапевтически резистентной ахалазии производят эзофагокардиомиотомию. К восстановительным вмешательствам, позволяющим восстановить просвет пищевода при сдавлении его смежными органами или при рубцовых изменениях, относятся: баллонная дилатация, бужирование, эндоскопическое рассечение стриктур, стентирование пищевода. Если дисфагия связана с необратимыми изменениями пищевода, производят эзофагопластику.
Из лекарственных препаратов при длительно существующих нарушениях глотания в соответствии с причинами и патогенезом заболевания применяются:
Рентгенограмма (эзофагография) при дивертикуле Ценкера
Рентгенограмма (эзофагография) при дивертикуле Ценкера
а) Терминология:
1. Синонимы:
• Глоточно-пищеводный дивертикул, задний гипофарингеальный дивертикул, задний дивертикул гортаноглотки
2. Определение:
• Выпячивание слизистой оболочки в области треугольника Киллиана, являющегося «слабым» участком, расположенным между поперечными волокнами перстневидно-глоточной мышцы и косыми волокнами нижнего констриктора глотки
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Визуализация мешковидного выпячивания задней стенки шейного сегмента пищевода, заполненного бариевой взвесью
• Локализация:
о Глоточно-пищеводный переход:
- Между мышечными волокнами в области треугольника Киллиана
- По средней линии со стороны задней стенки в области глоточно-пищеводного перехода сразу же над перстневидно-глоточной мышцей на уровне 5-6 шейного позвонков:
Треугольник Киллиана ограничен волокнами нижнего констриктора глотки и перстневидно-глоточного сфинктера
- «Слабая» область в глотке имеется у 1/3 пациентов
• Размер:
о Средняя величина дивертикула составляет 2,5 см о Размер выпячивания стенки может колебаться от 0,5 до 8 см
• Внешний вид:
о Мешковидное выбухание со стороны задней стенки нижних отделов глотки, ворота которого открываются выше перстневидно-глоточной мышцы
• Дивертикул Ценкера не является истинным:
о В стенке дивертикула нет мышц, присутствуют только слизистая оболочка и подслизистая основа
• Практически у всех пациентов имеется сопутствующее нарушение перистальтики пищевода, часто в сочетании с ГПОД и ГЭРБ
• Если при рентгеновском исследовании с бариевой взвесью определяется хотя бы минимальная неровность контура Ценкеровского дивертикула, это является достаточным основанием, чтобы заподозрить воспалительный или неопластический процесс
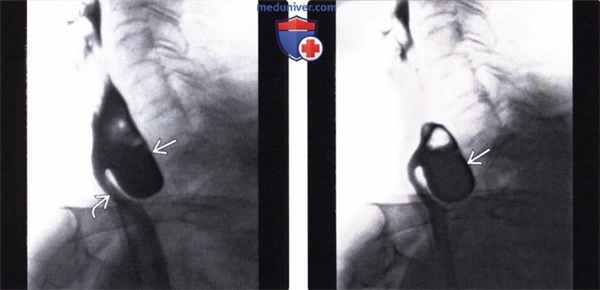
(Слева) На рентгенограмме, полученной во время рентгеноскопии, определяется типичный дивертикул Ценкера в виде «слепого» выпячивания стенки в области перехода глотки в пищевод (приблизительно на уровне 5-6 шейных позвонков). Пищевод смещен в сторону, его просвет сдавлен заполненным дивертикулом.
(Справа) На рентгенограмме, полученной чуть позже, определяется, что дивертикул остается заполненным контрастом и после прохождения бариевой взвеси, просвет пищевода до сих пор сдавлен извне заполненным дивертикулом.
2. Рентгенологические данные:
• Рентгенография органов грудной клетки:
о Может определяться уровень «жидкость-газ» в проекции верхнего средостения
• Рентгеноскопия с бариевой взвесью:
о В передней проекции:
- Мешковидное выпячивание, заполненное контрастом, расположенное ниже уровня гортаноглотки
- Большие дивертикулы могут спускаться в нижележащие отделы средостения
о В боковой или косой проекции:
- Мешковидное выбухание, заполненное бариевой взвесью, позади шейного сегмента пищевода
- «Ворота» дивертикула находятся со стороны задней стенки нижних отделов глотки над перстневидно-глоточной мышцей
- Наблюдается выбухание или утолщение перстневидно-глоточной мышцы
- В результате давления извне возникает сужение просвета проксимальных отделов пищевода:
Сужение имеет повторяющийся характер, появляется после прохождения контрастного вещества по пищеводу
- Может наблюдаться назофарингеальная регургитация
о Во время проглатывания бариевой взвеси:
- Дивертикул Ценкера выглядит как выпячивание задней стенки нижних отделов глотки, расположенное над выбухающей кпереди перстневидно-глоточной мышцей в области глоточно-пищеводного перехода
о В состоянии покоя:
- Дивертикул, заполненный контрастом, находится ниже уровня перстневидно-глоточной мышцы и сзади от шейного сегмента пищевода
- Большие дивертикулы могут смещаться влево или сдавливать пищевод в шейном сегменте
о После проглатывания контраста:
- Прохождение бариевой взвеси в обратном направлении из дивертикула в нижние отделы полости глотки
о Дивертикул Ценкера необходимо дифференцировать от псевдодивертикула:
- Псевдодивертикул Ценкера: контраст, не прошедший в пищевод во время перистальтической волны, и оставшийся в полости глотки из-за выбухания перстневидно-глоточной мышцы либо преждевременного закрытия верхнего пищеводного сфинктера
- Не распространяется кзади за пределы контура шейного сегмента пищевода
- После прохождения перистальтической волны при задержке дыхания, контраст попадает в пищевод и псевдодивертикул Ценкера исчезает
3. Рекомендации по визуализации:
• Рентгеноскопия глотки и пищевода с выполнением рентгенограмм
• С использованием прямой, боковой и косой проекций
• Исследование в боковой проекции во время задержки дыхания:
о С целью исключения псевдодивертикула Ценкера

(Слева) При рентгенографии органов грудной клетки, выполненной пожилой женщине после попытки введения зонда для энтерального питания, определяется тень извитой формы в проекции средостения.
(Справа) На рентгенограмме, выполненной после проглатывания бариевой взвеси, у этой же пациентки визуализируется большой дивертикул, спускающийся далеко вниз.
в) Дифференциальная диагностика дивертикула Ценкера:
1. Дивертикул Киллиана-Джеймисона:
• Преходящее или периодическое выбухание переднебоковой стенки шейного сегмента пищевода в треугольнике Киллиана-Джеймисона (боковой дивертикул шейного сегмента пищевода)
• Морфология:
о Дивертикул имеет вытянутую или округлую форму, гладкую, ровную поверхность
• Локализация:
о В области переднебоковой стенки шейного сегмента пищевода (в «слабой» зоне треугольной формы):
- Непосредственно под перстневидно-глоточной мышцей
• Диаметр грыжевого выпячивания составляет 3-20 мм
• Встречается реже, чем дивертикул Ценкера, имеет меньшие размеры
• Реже обусловливает развитие симптоматики
• Реже осложняется аспирацией содержимого дивертикула, не так часто сочетается с гастроэзофагеальным рефлюксом по сравнению с дивертикулом Ценкера
• Рентгеноскопия с бариевой взвесью:
о В прямой проекции:
- Выглядит как неглубокое выпячивание стенки с широким основанием
- Располагается в области боковой стенки верхних отделов пищевода
- Поздно заполняется при проглатывании бариевой взвеси; после проглатывания длительно опорожняется
о В боковой проекции:
- Визуализируется заполненное взвесью сульфата бария мешковидное выпячивание стенки
- Шейка дивертикула Киллиана-Джеймисона открывается ниже уровня перстневидно-глоточной мышцы
- Шейка дивертикула Ценкера открывается со стороны задней стенки в области глоточно-пищеводного перехода над перстневидно-глоточной мышцей на уровне 5-6 шейных позвонков; дивертикул располагается сзади по отношению к шейному сегменту пищевода
2. Мембраны пищевода:
• Мембрана выглядит как рентгенонегативное «кольцо» в проксимальных отделах шейного сегмента пищевода возле перстневидно-глоточной мышцы
• Лучевые признаки:
о Дефект наполнения шириной 1 -2 мм, с преобладанием продольных размеров, со стороны передней стенки шейного сегмента пищевода
о Легкое, умеренное или значительное сужение просвета пищевода
3. Эпидермолиз и пемфигоид:
• Стриктура на фоне расширения проксимальных отделов шейного сегмента пищевода
• Мембраны в шейном сегменте пищевода рядом с перстневидно-глоточной мышцей или ниже ее
• Стриктуры или мембраны проксимальных отделов пищевода у детей или подростков в совокупности с данными анамнеза позволяют предположить правильный диагноз
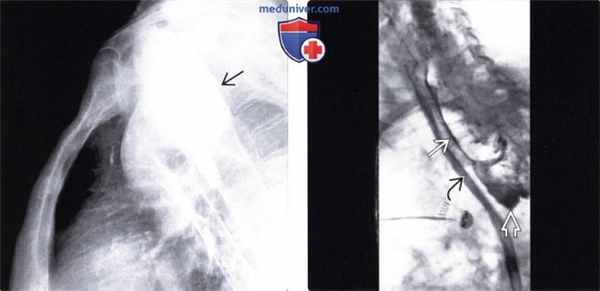
(Слева) На рентгенограмме в боковой проекции у этой же пациентки визуализируется дивертикул большого размера, расположенный в области перехода глотки в желудок, который смещает кпереди пищевод и трахею.
(Справа) На рентгенограмме, полученной во время рентгеноскопии у пожилого мужчины с жалобами на боль после попытки введения зонда для энтерального питания, определяется скопление газа и водорастворимого контраста позади тени пищевода и в проекции средостения. Полоска контрастного вещества находится параллельно стенке проксимальных отделов пищевода. У пациента была подтверждена перфорация дивертикула Ценкера.
г) Патология:
1. Общая характеристика:
• Этиология:
о Дисфункция перстневидно-глоточной мышцы (ахалазия, спазм, преждевременное закрытие сфинктера), повышение внутрипросветного давления
о Спазм, дискоординация, нарушение расслабления верхнего пищеводного сфинктера (ахалазия)
о Другие факторы, способствующие развитию дивертикула Ценкера:
- Гастроэзофагеальный рефлюкс
- Рефлюкс-эзофагит
- ГПОД
- Спазм пищевода, ахалазия
• Сопутствующие патологические изменения:
о Гастроэзофагеальный рефлюкс
о Рефлюкс-эзофагит, ГПОД
• Дивертикул Ценкера не является истинным:
о Т.к. его стенка состоит только из слизистой оболочки и подслизистой основы
о Мышечная ткань отсутствует
2. Макроскопические хирургические особенности:
• Выпячивание задней стенки нижних отделов глотки с широкой или узкой шейкой
3. Микроскопия:
• Слизистая оболочка и подслизистая основа гортаноглотки
• Отсутствие мышечной ткани
д) Клинические особенности:
1. Проявления дивертикула Ценкера:
• Наиболее частые признаки/симптомы:
о Дисфагия, нарушение прохождения содержимого в верхние отделы пищевода
о Регургитация, аспирация пищи, попавшей в дивертикул
о Неприятный запах изо рта, ощущение нехватки воздуха, охриплость голоса, наличие объемного образования в области шеи
о У некоторых пациентов наблюдается бессимптомное течение
2. Демография:
• Возраст:
о Чаще у пожилых людей
о В 50% случаев дивертикул Ценкера выявляется в 70-80 лет
• Пол:
о Чаще у мужчин
• Эпидемиология:
о Распространенность: выявляется у 1% пациентов с дисфагией
о В целом среди населения распространенность составляет два случая на 100000 человек
3. Течение и прогноз:
• Осложнения:
о Аспирационная пневмония (в 30% случаев)
о Бронхиты, возникновение бронхоэктазов, формирование абсцесса легкого
о Дивертикулит, изъязвление стенки дивертикула, образование свищевого хода
о Имеется риск перфорации стенки дивертикула при эндоскопической процедуре или введении назогастрального зонда
о Риск развития рака (в 0,3% случаев)
• Сопутствующие патологические изменения:
о Пищевод Барретта в 15-20% случаев
• Прогноз:
о После оперативного лечения обычно благоприятный
о Неблагоприятный при развитии злокачественной опухоли
4. Лечение дивертикула Ценкера:
• Если дивертикул имеет небольшие размеры и не провоцирует развитие симптоматики, лечение не требуется
• При больших дивертикулах, дающих (или не дающих) симптоматику:
о Дивертикулотомия открытым способом или эндоскопическое лечение, в некоторых случаях в сочетании с перстневидно-глоточной миотомией
• Лечение основного заболевания, приводящего к нарушению моторики пищевода
е) Диагностическая памятка:
1. Следует учесть:
• Дифференциальный диагноз с дивертикулом Киллиана-Джеймисона
2. Советы по интерпретации изображений:
• После хирургического лечения дивертикула Ценкера может обнаруживаться остаточное выпячивание стенки
2.Дивертикулы пищевода. Классификация. Клиника и методы диагностики. Лечение.
Дивертикул пищевода — ограниченное выпячивание слизистой оболочки через дефект в мышечной оболочке стенки пищевода.
В зависимости от расположения дивертикулы подразделяют (рис. 7.4) на глоточно-пищеводные (ценкеровские, составляющие 62% всех дивертикулов пищевода), эпибронхиальные (бифуркационные, среднепищеводные, составляющие 17%), эпифренальные (эпидиафрагмальные, составляющие 21%). Различают истинные дивертикулы, стенка которых содержит все слои пищевода, и ложные, в стенке которых отсутствует мышечный слой.
Пульсионные глоточно-пищеводные (ценкеровские) дивертикулы образуются в задней стенке глотки, непосредственно над входом в пищевод, где мышечная оболочка глотки представлена слабыми пучками нижнего констриктора глотки (m. constrictor pharyngis inferior). Выпячивание слизистого и подслизистого слоев глотки происходит на уровне верхнего пищеводного сфинктера между косыми волокнами m.thyreopharyngeus и более горизонтальными волокнами m.cricopharyngeus (в треугольнике Киллиана). Это наиболее слабое место в задней стенке глотки. Пульсионный дивертикул не может развиваться, если отсутствует препятствие дистальнее него, создающее условия для повышения давления в глотке при прохождении пищи. Проглоченный комок пищи повышает давление в глотке, вследствие чего слизистая и подслизистая оболочки глотки начинают выпячиваться через анатомически слабое место в треугольнике Киллиана проксимальнее (выше) m. cricopha-ryngeus (рис. 7.5). Дивертикул развиваются медленно, по мере увеличения спускаясь ниже m.cricopharyngeus, проникая позади пищевода в превертебральное пространство и даже в верхнее средостение. Значительно реже ценкеровские дивертикулы развиваются в области треугольника Лаймера—Геккермана, расположенного ниже m.cricopharyngeus. Таким образом, основное значение в образовании пульсионных (ценкеровских) дивертикулов имеет нарушение раскрытия (ахалазия) верхнего пищеводного сфинктера и повышение давления в пищеводе в ответ на акт глотания.
Клиническая картина и диагностика. Жалобы пациентов с глоточно-пи-щеводным дивертикулом Ценкера зависят не от величины дивертикула, а от степени нарушения функции m. cricopharyngeus. В ряде случаев дивертикул размером 3 мм причиняет пациенту больше неприятностей, чем дивертикул в 3 см и более. Пациенты обычно предъявляют жалобы на затруднение при проглатывании пищи, ощущение кома в горле, регургитацию недавно съеденной пищей, возникающую без всяких напряжений. Иногда слышны булькающие шумы при проглатывании жидкости, удушье, кашель вследствие аспирации жидкости в трахею. Отмечается повышенная саливация. При дивертикулах больших размеров на шее при отведении головы назад выявляется выпячивание, имеющее мягкую консистенцию, уменьшающееся при надавливании. После приема воды над ним можно определить шум плеска. При длительной задержке пищи в дивертикуле появляется гнилостный запах изо рта.
Глоточно-пищеводный дивертикул иногда осложняется дивертикулитом, который может стать причиной флегмоны шеи, медиастинита, сепсиса. Регургитация и аспирация содержимого дивертикула приводят к хроническим бронхитам, повторным пневмониям, абсцессам легких.
Лечение. Стандартной операцией при дивертикуле Ценкера является удаление выделенного из окружающих тканей мешка дивертикула через разрез впереди m. sternocleidomastoideus (рис. 7.6). Перед операцией в пищевод вводят толстый зонд, что значительно облегчает проведение операции. Выделенный дивертикул пересекают у основания, его сшивают непрерывным или узловатым швом. Удаление дивертикула может быть произведено с помощью сшивающего аппарата, наложенного на основание дивертикула. Затем на предварительно введенном зонде производят экстрамукозную эзофагомиотомию длиной несколько сантиметров, следя за тем, чтобы были пересечены все волокна m. cricopharyngeus (крикофарингеальная миотомия). При дивертикулах размером 1—2 см достаточно одной крикофарингеальной миотомии, они просто расправляются и составляют вместе со слизистой оболочкой глоточно-пищеводного перехода ровную стенку. Некоторые хирурги после выделения дивертикула и крикофарингомиотомии инвагинируют его и накладывают швы. Операция с удалением или без удаления мешка дивертикула дает хорошие результаты, стойко устраняет дисфункцию m. cricopharyn-geus. Осложнения и летальные исходы операции наблюдаются редко. В последние годы производят внутреннюю крикофарингеальную миотомию через эндоскоп.
Тракционные эпибронхиальные дивертикулы, имеющие строение стенки пищевода, образуются в результате воспалительного (чаще туберкулезного) процесса в окружающих пищевод лимфатических узлах. В большинстве случаев протекают бессимптомно, часто случайно обнаруживаются при рентгенологическом исследовании желудка. Образующиеся рубцы вытягивают все слои стенки пищевода в сторону. Тракционные дивертикулы обычно имеют небольшие размеры, треугольную форму. Крайне редко при обострении воспаления в близлежащих лимфатических узлах происходит некроз стенки дивертикула с образованием пищеводно-бронхиального или пищеводно-трахеального свища. При воспалительном процессе может произойти эрозия в близлежащем сосуде средостения с опасным кровотечением из пищевода. В этих случаях возникает необходимость в срочной операции разъединения свища, закрытия дефекта в органах и интерпозиции здоровой ткани между ними. В случае нарушения моторной функции и повышения давления в пищеводе в этой области могут появиться пульсионные дивертикулы, более характерные для эпифренальных дивертикулов.
Пульсионные эпифренальные дивертикулы встречаются в дистальном отделе пищевода на расстоянии 10 см над диафрагмой. Происхождение их связано, как и при фарингоэзофагеальных дивертикулах Ценкера, с повышением давления внутри пищевода из-за нарушения функции нижнего пищеводного сфинктера или механического препятствия. Они часто сочетаются с ахалазией, эзофагоспазмом, грыжей пищеводного отверстия диафрагмы.
Эпифренальные дивертикулы — небольших размеров, протекают бессимптомно и обнаруживаются случайно при эзофагографии с барием. При значительных размерах симптоматика сходна с таковой при грыже пищеводного отверстия диафрагмы, ахалазии, диффузном эзофагоспазме, реф-люкс-эзофагите, раке пищевода. Пациенты жалуются на загрудинные боли, дисфагию, регургитацию. Диагноз уточняется при рентгенологическом исследовании пищевода с барием, эзофагоскопии и выявлении нарушенной функции нижнего пищеводного сфинктера.
Лечение. Бессимптомные и малосимптомные дивертикулы размером до 3 см лечат консервативно. При увеличении дивертикула и появлении дис-фагии, болей за грудиной показано хирургическое лечение. Из левостороннего торакотомического доступа дивертикул выделяют и удаляют. Так же как при дивертикуле Ценкера, производят экстрамукозную эзофагомиото-мию до места перехода пищевода в желудок для того, чтобы устранить причины повышения давления в пищеводе. Если имеется грыжа пищеводного отверстия диафрагмы или нарушение функции нижнего пищеводного сфинктера (ахалазия), то одновременно с удалением дивертикула производят соответствующие операции по поводу этих заболеваний. При ахалазии экстрамукозную эзофагомиотомию дополняют антирефлюксной операцией по Ниссену или другим аналогичным способом. Операции дают хороший эффект, летальность низкая, осложнения редки.
Дисфагия
Дисфагия — это патологическое состояние, при котором нарушается акт глотания. Проявляется затруднением проглатывания твердой пищи, жидкостей, слюны, их попаданием в органы дыхания, усиленным образованием слюны, болевыми ощущениями за грудиной, осиплостью голоса, першением в горле. Диагностируется с помощью фарингоскопии, рентгенографии пищевода, эзофагогастроскопии, pH-метрии, эзофагеальной манометрии. Лечение предполагает назначение этиопатогенетической терапии заболевания, осложнившегося дисфагией. При возникновении расстройства на фоне тяжелых органических изменений глотки, пищевода, смежных органов осуществляются хирургические вмешательства.
МКБ-10
Общие сведения
Дисфагия является вторичным патологическим процессом и развивается на фоне других заболеваний. Расстройства глотания выявляются во всех возрастных группах, однако с возрастом заболеваемость увеличивается. По результатам наблюдений, распространенность патологии составляет 11% в целом по популяции и достигает 13% у пациентов старше 65 лет.
В молодом возрасте дисфагия чаще осложняет течение травм, злокачественных неоплазий головы и шеи. У пожилых больных ведущими причинами нарушенного глотания являются расстройства мозгового кровообращения, нейродегенеративные болезни. Актуальность своевременной диагностики дисфагического синдрома обусловлена существенным ухудшением качества жизни больных и высоким риском смертности при возникновении осложнений.
Причины дисфагии
Специалисты в сфере современной гастроэнтерологии отдельно рассматривают этиологические факторы, приводящие к развитию орофарингеальных («высоких») и пищеводных («нижних») расстройств глотания, хотя некоторые из них выявляются при обоих типах патологии. Прохождение пищевого комка через глотку и проксимальный отдел пищевода нарушается под влиянием таких причин, как:
- Механическая обструкция. Нарушение орофарингеальной фазы глотания может быть вызвано воспалительными процессами (заглоточным абсцессом, тонзиллитом), гиперплазией щитовидной железы, увеличением лимфоузлов, гипофарингеальным дивертикулом, шейными остеофитами, фиброзом мышц, перстневидно-глоточной спайкой. Сужение верхних отделов пищеварительного тракта также наблюдается при злокачественных неоплазиях ротовой полости, глотки, гортани, последствиях их хирургического лечения и лучевой терапии.
- Нервно-мышечные расстройства. Ротоглоточная дисфагия развивается в острой фазе мозгового инсульта у 42-67% пациентов, ее выраженность напрямую коррелирует с тяжестью расстройств церебрального кровообращения. У половины больных с паркинсонизмом наблюдаются клинические симптомы нарушенного орофарингеального глотания, еще у 45% пациентов латентные признаки расстройства выявляются инструментально. Дисфагией осложняется рассеянный склероз, боковой амиотрофический склероз, псевдопаралитическая миастения.
Пищеводные нарушения глотания зачастую обусловлены эзофагеальной патологией, хроническими заболеваниями органов ЖКТ, средостения. Острые формы дисфагии возникают при аллергическом отеке Квинке, внезапной обструкции тела пищевода и гастроэзофагеального перехода инородными телами. Нормальному прохождению твердой и жидкой пищи по пищеводу в желудок могут мешать:
- Сужение пищевода. Просвет органа уменьшается при эозинофильном фарингите, злокачественных опухолях пищевода, раке желудка с поражением кардиального отдела, осложненном течении гастроэзофагеальной рефлюксной болезни. Рубцовый стеноз развивается после радиотерапии торакальных онкозаболеваний, химических ожогов едкими соединениями, хлористым калием, салицилатами, некоторыми другими препаратами. Признаки дисфагии отмечаются при сужении просвета органа менее 12 мм.
- Сдавление пищевода извне. Прохождению пищи препятствуют объемные образования, оказывающие давление на эзофагеальную стенку. Пищеводная дисфагия часто обнаруживается при опухолях (раке легкого, бронхов, тимоме), увеличении средостенных лимфоузлов, загрудинном зобе, инфекционных заболеваниях (туберкулезе, гистоплазмозе), параэзофагеальной грыже. Затруднения глотания выявляются при кардиопатологии — пороках митрального клапана, сосудистой компрессии.
- Нарушения сократительной активности пищевода. Эзофагеальные расстройства глотания осложняют ахалазию, диффузный спазм пищевода, штопорообразную деформацию органа. Патологические изменения моторики отмечаются у больных системной склеродермией, болезнью Шагаса, сахарным диабетом. Нарушения сокращений пищеводной мускулатуры, препятствующие процессу глотания, возникают при приеме нитратов, эстрогенов, метилксантинов, блокаторов кальциевых каналов.
Патогенез
Существует два ключевых механизма развития дисфагии — обструктивный и дизрегуляторный, которые при некоторых патологических состояниях могут сочетаться. При обструктивных расстройствах глотания прохождение пищи нарушается из-за существования механического препятствия — воспалительных, гранулематозных процессов, рубцовых изменений, объемных образований, выступающих в просвет пищеварительных органов или сжимающих их извне. В ряде случаев ситуация усугубляется болевым синдромом, особенно выраженным при воспалении.
Основу патогенеза дизрегуляторной дисфагии составляют расстройства иннервации вследствие поражения глотательного центра продолговатого мозга, энтеральной нервной системы, патологические изменения на уровне эзофагеального мускульного слоя. В результате сокращения мышц мягкого неба, глотки становятся дискоординированными, нарушается пищеводный перистальтический рефлекс, что приводит к изменению процесса естественного пассажа пищи.
Классификация
Существующая систематизация клинических форм дисфагии учитывает как анатомический уровень расстройств глотания, так и степень их выраженности. Такой подход облегчает выявление первопричины нарушений, позволяет оценить прогноз и выработать оптимальную тактику ведения пациента. Гастроэнтерологи различают следующие виды заболевания:
- По анатомическому уровню: орофарингеальная (ротоглоточная) и пищеводная дисфагия. В первом случае нарушается формирование пищевого комка, его перемещение в направлении горла, начальные глотательные движения. Во втором – затрудняется прохождение продуктов по пищеводу и их попадание в желудок.
- По выраженности: выделяют 4 степени дисфагии. При I степени пациент испытывает сложности с проглатыванием твердых продуктов, при II — проглатывается только жидкая пища. У больных с дисфагией III степени нарушено глотание не только твердой еды, но жидкостей, слюны. При IV степени становится невозможным проглатывание любой пищи.
Симптомы дисфагии
На начальной стадии заболевания больные обычно предъявляют жалобы на трудности при глотании твердой пищи, сопровождающиеся дискомфортом в области глотки и пищевода. Также могут появляться болезненные ощущения по ходу пищевода, усиленное слюноотделение, чувство распирания за грудиной. Характерные симптомы болезни — охриплость голоса, ощущение нехватки воздуха, сухой кашель, першение в горле. Прогрессирование дисфагии приводит к нарушениям проглатывания жидкой пищи, ее попаданию в дыхательные органы больного. Иногда заболевание сопровождается изжогой. При длительном течении отмечается ухудшение общего состояния пациента, значительная потеря массы тела вследствие нехватки пищи.
Осложнения
При дисфагии зачастую наблюдается эзофагит, который при хроническом течении повышает риск метаплазии эпителия эзофагеальной слизистой с развитием опухоли. Постоянный заброс частиц еды в дыхательные пути вызывает аспирационную пневмонию, отличающуюся тяжелым течением и резистентностью к проводимой терапии. Постоянный дефицит питательных веществ обусловливает резкое похудение пациента вплоть до кахексии, которая сопровождается дистрофическими изменениями внутренних органов. При сдавлении трахеи опухолями пищевода наблюдается острое нарушение дыхания (асфиксия), угрожающее жизни больного и требующее мер неотложной помощи.
Диагностика
Выявление нарушений глотания обычно не представляет затруднений вследствие типичной клинической картины патологического состояния. Однако ключевой задачей диагностического поиска при дисфагии является диагностика заболеваний, которые могли стать причиной расстройства. Обследование пациента проводится комплексно и включает следующие методы:
- Осмотр глотки. В ходе фарингоскопии обнаруживаются причины ротоглоточной дисфагии: тонзиллиты, глосситы, новообразования, инородные тела. Метод дополняют проведением непрямой ларингоскопии, позволяющей диагностировать патологию надгортанника.
- Эзофагография. Рентгенография пищевода с пероральным приемом контрастного вещества выявляет характерные для дисфагии нарушения непроизвольной фазы глотания и изменения эзофагеальной моторики. Рентгенологически также можно определить наличие дивертикулов.
- Эзофагогастроскопия. При ЭГДС хорошо визуализируется слизистая пищевода, кардии желудка, что помогает обнаружить макроскопические изменения в эпителии, служащие причиной дисфагии. Одновременно производится биопсия ткани для гистологического исследования.
- Определение водородного показателя. Суточная рН-метрия является наиболее точным исследованием для диагностики рефлюкс-эзофагита с целью подтверждения органической природы дисфагии. Дополнительно может выполняться манометрия пищевода для выявления нарушений работы нижнего гастроэзофагеального сфинктера.
Изменения в клиническом анализе крови при дисфагии неспецифичны и соответствуют основному заболеванию. Может определяться анемия, умеренный лейкоцитоз, повышение СОЭ. В биохимическом анализе крови обнаруживается снижение уровня общего белка, диспротеинемия, возможно повышение содержания печеночных ферментов. Для оценки состояния пищеварительного тракта осуществляют УЗИ брюшной полости. С целью исключения патологии нервной системы проводят комплексное неврологическое обследование, по показаниям назначают МРТ головы, КТ головного мозга, ЭЭГ. Для исключения возможной пульмонологической и кардиологической патологии рекомендована рентгенография грудной клетки, эхокардиография, ЭКГ.
Дифференциальная диагностика при синдроме дисфагии производится между заболеваниями, которые способны вызывать это патологическое состояние. Болезнь дифференцируют с одинофагией, истерическим «комком в горле» (globus pharyngeus), диспноэ, фагофобией. Кроме наблюдения у врача-гастроэнтеролога пациенту могут потребоваться консультации оториноларинголога, торакального хирурга, онколога и других специалистов.
Лечение дисфагии
Наибольшее влияние на выбор врачебной тактики оказывает этиология и течение расстройства. Основными терапевтическими задачами являются восстановление глотания, предупреждение возможных осложнений, в первую очередь — аспирации при орофарингеальной дисфагии нейромышечного генеза. Пациентам с острыми формами нарушения глотания, обычно возникающими при механической обструкции пищевода, показана неотложная помощь по удалению инородного тела.
Коррекция длительно существующих расстройств предполагает комплексное этиопатогенетическое лечение патологии, осложнившейся дисфагией. Из фармацевтических препаратов с учетом причин заболевания применяют:
- Средства для улучшения нейрорегуляции. Для восстановления глотания пациентам с паркинсонизмом назначаются агонисты и предшественники дофамина, центральные Н-холиноблокаторы. Проявления дисфагии при миастении уменьшаются на фоне приема антихолинэстеразных средств. При мозговых инсультах проводится интенсивная комплексная терапия нейрорепарантами, нейропротекторами, мембранными стабилизаторами.
- Блокаторы кальциевых каналов. Снижают концентрацию ионов кальция в мышечных волокнах, устраняя спастические состояния (диффузный эзофагеальный спазм, ахалазию) и улучшая прохождение пищи. При необходимости терапию дисфагии дополняют нитратами, оказывающими релаксирующий эффект, антихолинергическими средствами, ингибиторами фосфодиэстеразы, влияющими на нейромышечную регуляцию.
- Антисекреторные препараты. Рекомендованы при сочетании дисфагии с ГЭРБ, эозинофильным эзофагитом. Чаще всего применяют ингибиторы протонной помпы, которые снижают секрецию соляной кислоты и таким образом уменьшают раздражение слизистой оболочки пищевода желудочным секретом. При наличии эозинофильного эзофагита дополнительно используют аэрозольные формы местных стероидных препаратов.
При доказанном инфекционном генезе заболевания, сопровождающегося дисфагией, показана противобактериальная и противовирусная терапия. Большинству пациентов требуется коррекция рациона — замена твердых продуктов на мягкую пищу, ограничивающая диета при наличии гиперсекреторных расстройств. Во всех случаях неврологической патологии назначается реабилитация с использованием техник для улучшения орального глотания.
У ряда больных стойкое дисфагическое расстройство может быть устранено только хирургическим путем. При неоплазиях, сдавливающих пищевод, проводится резекция или удаление пораженных органов. По показаниям операция дополняется химио- и радиотерапией. При дисфункции верхнего пищеводного сфинктера, дивертикулах Ценкера эффективна крикофарингеальная миотомия.
Бужирование, баллонная дилатация, стентирование пищевода, эндоскопическое рассечение стриктур позволяют восстановить эзофагеальный просвет при его рубцовом сужении, сдавлении смежными органами. Для лечения терапевтически резистентной ахалазии производится эзофагокардиомиотомия. При дисфагии, связанной с необратимыми изменениями пищевода, выполняется эзофагопластика.
Прогноз и профилактика
Вероятность полного выздоровления зависит от причины, которая привела к развитию дисфагии. Прогноз считается относительно благоприятным, если симптоматика вызвана повышенной кислотностью желудочного сока и другими состояниями, хорошо поддающимися медикаментозной терапии. Профилактика дисфагии включает в себя своевременное лечение заболеваний пищеварительного тракта (язвенной болезни, ГЭРБ), отказ от употребления очень горячей, жареной пищи, алкоголя, прекращение курения, тщательный присмотр за детьми, исключающий проглатывание ребенком мелких предметов, игрушек.
3. Диагностика, дифференциальная диагностика и лечение заболеваний органов пищеварения: Учебно пособие / А.В. Лутай, Мишина И.Е., А.А. Гудухин, Л.Я. Корнилов, С.Л. Архипова, Р.Б. Орлов, О.Н. Алеутская – 2008.
Ценкеровский дивертикул пищевода

Дивертикул – выпячивание стенок желудочно-кишечного тракта в виде слепого мешка различной величины и формы.
Дивертикул Ценкера – мешковидный дивертикул глоточного конца пищевода, сначала образующийся на задней стенке, а затем распространяющийся на боковую.
В 1769 г. английский анатом Ludlow впервые описал дивертикул шейного отдела пищевода как случайную находку на аутопсии. Найденный «мешок» он назвал praeter natural pocket. Паталогоанатом Rokitanski в 1840 г. впервые систематизировав сведения о дивертикулах пищевода, разделил их на пульсионные и тракционные. В 1877-78 гг. Zenker и Zimssen на основании сводной статистики предложили патогенетическое деление дивертикулов на пульсионные, тракционные и смешанные. Особое внимание они уделили глоточно-пищеводным (пограничным) дивертикулам, которые с того времени называются ценкеровскими.
Исходят из задней стенки глотки на уровне перстневидного хряща трахеи, где между констрикторами имеется область, не прикрытая мышцами (треугольник Ланье-Гаккермана ). Реже они исходят из треугольника Лаймера , который сверху ограничен перстневидно-глоточной мышцей, а снизу и по бокам – пучками продольных мышц пищевода.
По происхождению выделяют врожденные и приобретённые дивертикулы .
Первые встречаются исключительно редко, располагаясь в основном на правой стенке (на противобрыжеечной стороне кишечной трубки).
Приобретённые дивертикулы по локализации делятся на глоточно-пищеводные (пограничные или ценкеровские), бифуркационные, эпифренальные и множественные.
Морфологически различают дивертикулы:
стенка которых представлена всеми слоями пищевода;
Пульсионные дивертикулы развиваются в наиболее слабых местах стенки пищевода в результате повышения внутрипросветного давления.
- Тракционные дивертикулы
- Смешанные дивертикулы
Ценкеровский дивертикул в начальной стадии может ничем себя не проявлять, иногда беспокоит чувство неловкости, «царапания» в горле во время еды – тогда подобных пациентов начинают ошибочно лечить от заболевания зева или гортани. По мере прогрессирования дивертикула при попадании в него пищи появляются характерные симптомы: дисфагия, срыгивание (часто во время сна), дурной запах изо рта. Эластическое выпячивание в левой половине шеи с характерным «урчанием» при надавливании на него появляется при прогрессировании заболевания. Иногда наблюдаются симптомы сдавления соседних структур: набухание шейных вен, одышка, сердцебиение, осиплость голоса.
Осложнения дивертикула Ценкера:
дивертикулит и перидивертикулит – возникают боли в шее, затылке, за грудиной. Изъязвление с кровотечением или перфорацией с развитием глубокой флегмоны шеи. Реже наблюдаются полипоз и раковое перерождение.
Диагностика дивертикула Ценкера.
Главная роль в диагностике дивертикулов принадлежит полипозиционному рентгенологическому контрастному исследованию, позволяющему точно выявить локализацию, размеры и форму дивертикула, сопутствующие заболевания. Если бариевая взвесь содержится в дивертикуле более 2 мин, то можно предположить дивертикулит. Эзофагоскопическое исследование, несомненно уточняет диагноз и осложнения.
Лечение ценкеровского дивертикула
Консервативное лечение показано при небольших, легко опорожняющихся дивертикулах без явлений дивертикулита, скудной клинической картине, а так же при наличии существенных противопоказаний. Смысл консервативного лечения - общая и местная противовоспалительная терапия. Больному назначают щадящую диету - оптимальной температуры пищу, хорошо механически обработанную, не вызывающую раздражения слизистой пищевода (исключается острая пища и алкоголь). Перед едой назначается растительное масло, а после еды несколько глотков воды.
Оперативное лечение осуществляют шейным доступом ( 2 подхода по переднему краю кивательной мышцы и воротниковым доступом Кохера ).
Дивертикул выделяют, иссекают, рану пищевода зашивают в поперечном направлении. Профилактика рецидива – надсечение в продольном направлении нижнего констриктора глотки по задней стенке снизу от шейки дивертикула.
Больной А. 71 года обратился в отделение с жалобами на дисфагию, которая выражалась в затруднении глотания и чувства инородного тела в горле при глотании. Перечисленные жалобы наблюдались у больного в течение 2-х месяцев. Из анамнеза известно, что 2 месяца назад больному выполнена флюорография грудной клетки, где выявлены множественные очаги небольших размеров в верхних долях легких. Проведено обследование в туберкулезном диспансере - туберкулез у больного исключен. Назначена консультация онколога. Сам пациент оказался опытным врачом и диагноз «рак пищевода » был для него несомненен. Но при обследовании: СКТ шеи и грудной клетки выявлен дивертикул Ценкера, который был подтвержден эндоскопически и при рентгеноскопии.
Следует обратить внимание на тот факт, что при развернутой картине дивертикула происходит аспирация содержимого последнего в бронхиальное дерево с последующими воспалительными явлениями в легких. После предоперационной подготовки больной взят на операцию.
Операция проводилась на подставке Е.С. Драчинской. Разрез длиной 4см. Можно меньше – мы одно время стремились к минимализации разреза и при зобе, но малый доступ приводит к осаднению краев раны и увеличению времени операции.
На слайде виден край кивательной мышцы и верхушка дивертикула.
Дивертикул взят на окончатый зажим и проводится его выделение.
Таким образом, мы выделяем дивертикул вплоть до основания. Возможные осложнения - повреждение левого возвратного нерва, ткани левой доли щитовидной железы, сосудистого пучка (внутренней яремной вены и сонной артерии) и перфорация пищевода.
Отсекаем дивертикул линейным сшивающим аппаратом Этикон .
Зашиваем мышцы в поперечном направлении.
Послеоперационный период прошел без осложнений. Рана зажила первично. Швы сняты. Больной выписан на 5 сутки после операции. Сейчас чувствует себя хорошо. Контрольная рентгеноскопия не выявила дефектов операции.
Данные на сайте не являются публичной офертой и носят исключительно информационный характер
Читайте также:
