Рентгенограмма, КТ, МРТ при переломе лопатки
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
МРТ – безвредное и информативное исследование организма. Рассмотрим, видны ли на МРТ переломы, в каких случаях обосновано это обследование, лучше по сравнению с другими методами визуализации.
Показывает ли МРТ перелом костей?
МРТ показывает состояние всех тканей организма, но чем больше в них процентное содержание воды или жира, тем более яркими и светлыми они получаются на МР снимках. Кости имеют вид темных структур. МРТ перелома показывает изменение структуры кости, линию перелома, но на снимках КТ костная ткань получается более яркая, детализированная. Для изучения костной патологии предпочтительным методом остается КТ.
Исключение составляют случаи, когда нельзя использовать лучевое воздействие на организм:
- обследование детей, беременных;
- подозрение на сопутствующую патологию мягких тканей, которую хорошо видно и можно изучить только на МРТ.
Самым быстрым, простым методом диагностики переломов, который доступен даже в небольших районных больницах, остается рентген. Степень информативности этого метода ниже, чем у КТ или МРТ, поэтому первичная диагностика при помощи рентгена часто требует дальнейшего уточнения диагноза при помощи томографии. Если у врача остаются вопросы после изучения рентгеновского снимка, он назначит пациенту пройти МРТ или КТ в зависимости от клинической картины:
Если имеются боли, отек, нарушения чувствительности, парезы, велика вероятность того, что костные структуры сдавливают нерв или спинной мозг. Лучшим методом диагностики станет МРТ.
Если перелом не был спровоцирован серьезной травмой, скорее всего, речь идет о патологическом переломе. Нарушение целостности кости легче наступает при остеопорозе, в месте опухолевого поражения. Большинство опухолей в костях являются метастазами из первичного очага во внутренних органах (из молочной железы, легких, почек, щитовидной железы, простаты). Перелом кости может стать первым симптомом, который проявит наконец серьезное заболевание, а может произойти спустя несколько лет после успешного оперативного удаления первичного очага. МРТ для изучения опухолей – точный, информативный, достоверный метод, намного превосходящий рентген диагностику. Для уточнения характера выявленных изменений используют введением контраста. Снимки дают представление врачу о природе опухоли, ее структуре, размерах, воздействии на рядом расположенные ткани. Бывает так, что перелом при неправильном срастании тканей становится причиной опухоли. На МРТ при этом можно выявить вздутие кости, изменение ее структуры, ячеистость.
Отдельного внимания заслуживают травмы кисти, стопы. Здесь кости имеют небольшие размеры. Тени их накладываются одна на другую. Оценить состояние костной ткани гораздо точнее можно на трехмерных снимках МРТ и КТ, чем на плоскостных рентгеновских. На МРТ кроме костных нарушений будут видны также сдавление или разрыв нервов, сухожилий, отек, воспаление мышц, суставов.
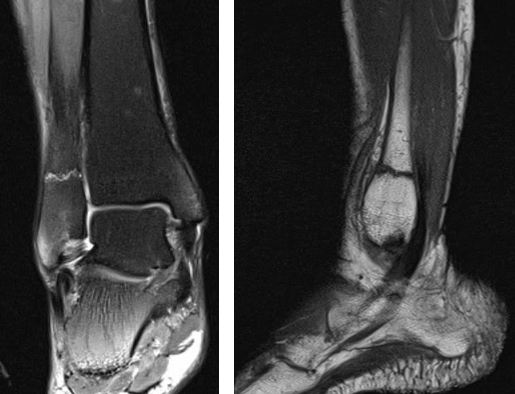
На Т2-ВИ в сагиттальной и корональной плоскостях определяется стресс-перелом дистальных отделов малоберцовой кости.
МРТ выявляет скрытые переломы. Это такие случаи, когда рентген не покажет линию перелома несмотря на то, что она есть. Если после травмы боли не проходят, а рентгеновский снимок не выявил никакой патологии, пациенту рекомендуют сделать МРТ соответствующей области.
С помощью МРТ более точно определяют свежие переломы: видны отек костной ткани, разрушение костных трабекул. МРТ хорошо дифференцирует свежие переломы от застаревших случаев.
Расшифровка и как выглядят переломы на снимке МРТ?
Плотное вещество кости лучше исследовать на снимках КТ. На МРТ снимках кость – самая темная ткань, на КТ – наиболее яркая и светлая. Зато МРТ лучше выявляет сопутствующие переломам повреждения костного мозга, спинного мозга, нервов, сухожилий, мышц, связок.
Свежие переломы всегда сопровождаются отеком мягких тканей вокруг костей, отеком самого вещества кости. На снимках это выглядит как затемнение без четких контуров.
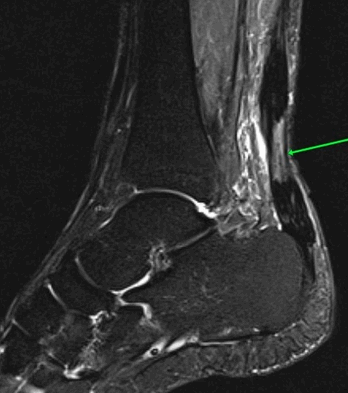
На Т2-fs-ВИ в сагиттальной плоскости определяется разрыва пяточного сухожилия.
Если перелом произошел на месте опухолевого поражения кости, снимок МРТ показывает изменение структуры костной ткани. Для более детального изучения патологического очага применяют контрастную МРТ, интенсивно контрастируются места с опухолевыми изменениями на фоне здоровых тканей. Для этого в вену вводят контрастное вещество, основой которого является гадолиний. С током крови оно попадает во все ткани организма, накапливается в воспаленных, опухолевых очагах.
Кости черепа.
По МРТ можно определить перелом костей черепа. Кости свода плоские, видны на МРТ как темная тонкая полоска между кожей и мозговыми оболочками. При обследовании в разных проекциях можно обнаружить линии перелома. Однако они хорошо заметны и при обычной рентгенограмме. Она стоит дешевле и делается быстрее. Зато она не показывает, что происходит с мозгом и оболочками в результате травмы головы. На снимках МРТ можно определить, повреждены ли кроме костей мягкие структуры, есть ли гематомы, разрывы сосудов, очаги некроза, ушиб мозга. При травмах, которые сопровождаются неврологической симптоматикой, методом уточнения состояния головного мозга после перелома станет МРТ.
Перелом основания черепа, височных костей – всегда сложная травма. Она затрагивает множество структур, проходящих между костями, их отростками, внутри полостей. Наиболее полную картину после травмы черепа можно получить именно благодаря томографии на основе магнитного резонанса.
Верхние конечности
На МРТ направляют после рентгена, если перелом проходит в области кисти, лучезапястного сустава. Такие переломы наблюдаются при падении на вытянутую руку, особенно в детском и пожилом возрасте. Повреждения могут касаться также тазобедренного, локтевого, плечевого сустава, сопровождаться отрывом, ущемлением сухожилия, нерва.
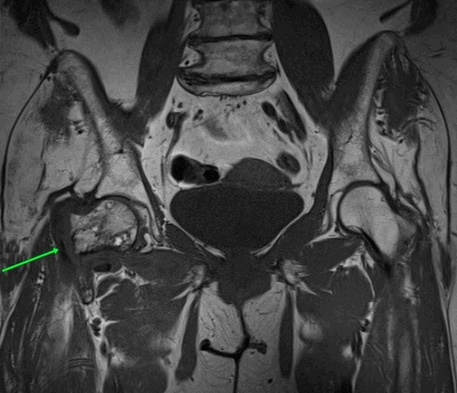
МРТ тазобедренных суставов.
МР-признаки базисцервикального перелома шейки правой бедренной кости с наличием зон инфаркта головки и шейки правой бедренной кости, синовита правого тазобедренного сустава, отека окружающих мягких тканей справа.
МРТ хорошо визуализирует последствия травм и переломов:
- Сдавление мягких тканей костными отломками.
- Разрывы сухожилий, реактивный синовиит.
- Нарушение целостности сосудов, нервов.
- Посттравматический туннельный синдром запястья – человека беспокоят восходящие боли в руки, нарушения чувствительности, на поздних этапах слабость мышц.
- Нарушение целостности ладьевидно-полулунной связки, которое приводит к нестабильности сустава.
- Асептический некроз ладьевидной, полулунной костей.
- Артрит как следствие травмы.
- Атрофия Зудека.
Врач решает, нужно ли делать МРТ или КТ после перелома в каждом случае индивидуально.
На МРТ выявляют ушибы костей, при которых нет перелома на рентгене, а пациента беспокоит боль и отек мягких тканей. Снимки выявляют очаги остеонекроза, можно определить их стадию.
Изучают на МРТ случаи переломов, если повреждены мягкие ткани, внутрисуставные структуры, долго не проходит симптоматика после травмы несмотря на проводимое лечение. МРТ делают, если планируется оперативное вмешательство, а также для контроля достигнутых результатов лечения. МРТ снимки позволяют создавать трехмерные изображения стопы, колена, поэтому врач может увидеть линии перелома, не заметные на обычной рентгенограмме, изучить состояние каждой косточки.
Иногда травма или нарушение кровоснабжения в области суставов стопы приводит к асептическому некрозу одной из костей. МРТ обязательно покажет такие очаги.
Перед операцией по поводу лечения перелома шейки бедра, вертлужной впадины, делают МРТ.
Компрессионный перелом
Если на позвоночник действует большая сила, или ткани позвоночника ослаблены (остеопороз, патологические очаги), могут возникнуть компрессионные переломы тел позвонков. Такие изменения наблюдаются в 90 % случаев, когда падение или неудачное приземление на ноги привело к перелому позвоночника. Механизм травмы – одновременное сжатие и сгибание позвоночника. Перелом часто происходит при ДТП, падениях во время гололеда. При этом позвонки становятся клиновидными, приобретают сплющенную в переднем отделе форму. Задние отделы чаще сохраняют целостность и изначальную высоту.
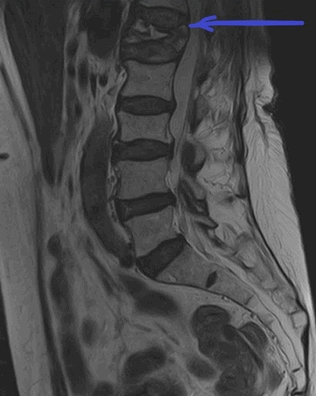
МРТ пояснично-крестцового отдела позвоночника. На Т2-ВИ в сагиттальной плоскости определяется компрессионный перелом L1 позвонка на фоне остеопороза.
К более сложным нарушениям относят переломы оскольчатые, отрывные, взрывного типа. При них нарушается целостность любых отделов позвонка, имеется много осколков. Они нередко смещаются и вызывают компрессию спинного мозга.
МРТ покажет изменение формы позвонка, линию перелома, дефекты костной замыкательной пластины. Может меняться высота между позвонками. Если к перелому привела слабость костной ткани, на снимках кость выглядит более светлой из-за снижения содержания солей кальция между костными трабекулами.
Компрессионный перелом виден на рентгене при достаточной степени деформации позвонка, хорошо визуализируется на КТ во всех случаях. МРТ выгодно отличается тем, что показывает свежий перелом. Это определяет тактику лечения – максимально щадящий режим для спины, иммобилизация корсетом. Также он выявляет сопутствующую патологию дисков, грыжу, дегенеративные и воспалительные болезни позвоночника, суставов, спинного мозга и его оболочек, нервов, сосудов.
Нередко компрессионный перелом приводит к смещению позвонка и сдавлению спинного мозга или выходящих на этом уровне спинномозговых нервов.
Бывают и другие деформации тел позвонков. Они не связаны с травмой, вызваны врожденной аномалией костной системы.
При повреждении каких костей можно делать МРТ?
Наиболее часто МРТ назначают при повреждении костей черепа, позвоночника, таза, кистей, стоп, суставов. МРТ даст полезную информацию обо всех структурах, которые находятся вблизи костей и могли пострадать от травмы.
В травмпунктах и отделениях скорой помощи первым делом пациенту делают рентген. Если врач считает нужным, далее проводят МРТ или КТ. При подозрениях на внутричерепное кровоизлияние методом выбора в первые 6 – 8 часов после травмы будет КТ. В более поздние сроки определенные изменения будут видны и на снимках МРТ.
Как часто можно проходить магнитно-резонансную томографию при переломе?
Магнитно-резонансная томография не несет лучевой нагрузки на организм. На данный момент не выявлены никакие отрицательные последствия проведения МРТ для организма взрослого, детей, беременных. В качестве перестраховки избегают делать МРТ только в 1 триместре беременности. Вреда не представляют исследования в любых количествах. Нужно понимать, что это должно быть обоснованное обследование. В противном случае это станет бесполезной тратой денег и времени. Просто так в качестве профилактики или для скрининга не стоит назначать себе МРТ.
Как часто нужно делать МРТ, скажет врач. Между двумя обследованиями должно пройти столько времени, чтобы в тканях успели произойти заметные на снимках изменения. Так как костная ткань мало пластична, то изменения фиксируют обычно через 3 – 6 месяцев, чтобы проконтролировать, как зажил перелом, как срослись все структуры после операции.
Что лучше при переломе: рентген или МРТ?
Факт наличия перелома рентген устанавливает четко. Видна линия перелома, наличие или отсутствие смещения костей, отломки. Если этой информации врачу достаточно для успешного излечения, дальше ничего не назначают в плане диагностики.
Если перелом сложный, захватывает несколько структур, скорее всего врач больного направит на КТ. Если есть опасность повреждения мягкотканных структур, присутствуют симптомы сдавления нервов, онемение, слабость поврежденной части тела, более обоснованным будет назначение МРТ. В современной медицине это метод наиболее информативного и полного обследования любой анатомической области.
При выборе способа дальнейшего обследования врач учитывает противопоказания к КТ и МРТ. Так, компьютерная томография представляет собой один из вариантов рентгеновского обследования. Его не назначают детям, беременным, кормящим женщинам, ослабленным больным.
От МРТ как метода обследования места перелома придется отказаться, если у пациента:
Имплантированы металлические штифты, трансплантаты, искусственный водитель ритма, помпа для введения инсулина, кохлеарные протезы.
Эпилепсия, психическое заболевание.
Контраст нельзя вводить при беременности, при аллергической реакции на гадолиний, тяжелых болезнях почек.
В индивидуальном порядке решают случаи, когда больной страдает клаустрофобией, имеет сильные боли, не может долго лежать без движения. Тогда прибегают к седации при МРТ перелома. При больших массе и объеме тела обследование можно пройти на открытом томографе. С детьми старшего возраста проводят беседу, объясняют, как важно лежать, не двигаясь и слушать врача. Маленьких детей чаще вводят в поверхностный медикаментозный сон.
При назначении обследования врач руководствуется не только тем, покажет ли МРТ перелом, но и главным вопросом – узнать, какие еще изменения в организме вызвала травма:
есть ли кровоизлияние;
разрыв нервов, связок и сухожилий;
очаги некроза, деформация мягких тканей.
Эта информация будет влиять на выбор тактики лечения больного, поможет восстановить все функции организма в полном объеме.
Также выбор метода диагностики зависит от наличия оборудования в больнице, срочности обследования, финансовых возможностей пациента. Врач рекомендует оптимальный метод, а больной выбирает, где и когда он может пройти обследование. Лучше выбирать медицинские центры с современными томографами большой мощности, опытными специалистами. Это станет залогом точного определения диагноза и результативного лечения.
Перелом лопатки
Перелом лопатки – это нарушение целостности лопатки в результате травматического воздействия. Происходит довольно редко и обычно сочетается с переломами ребер. Проявляется болью в лопаточной области, отеком и ограничением движений верхней конечности. В некоторых случаях отмечается подкожное кровоизлияние или плечевой гемартроз. Патология диагностируется на основании анамнеза, данных физикального осмотра и рентгенологического исследования. Методика лечения зависит от места перелома лопатки, может заключаться в наложении фиксирующей повязки или скелетного вытяжения длительностью в 1 мес.
МКБ-10
Общие сведения
Переломы лопатки достаточно редко наблюдаются в травматологии, составляют 0,3-1,5% от общего количества скелетных травм. Как правило, возникают одновременно с переломами ребер. Перелом акромиального отростка может сочетаться с переломом либо вывихом акромиального конца ключицы, перелом суставного отростка – с вывихом плеча. Травматическое повреждение чаще выявляется у мужчин трудоспособного возраста, пик заболеваемости приходится на 40-60 лет.
Причины
Переломы лопатки возникают при бытовых, уличных и производственных травмах, автодорожных происшествиях. Локализация повреждения определяется механизмом травмы:
- Прямое воздействие: падение на спину, сильный удар. Преобладает в структуре заболеваемости, наблюдается при переломах углов, ости, тела лопатки.
- Непрямое воздействие: падение с упором на кисть либо на область локтевого сустава при отведенной конечности. Становится причиной переломов шейки, клювовидного, акромиального отростков лопатки, суставной впадины.
Патогенез
Наиболее сложными являются многооскольчатые переломы тела, а также переломы акромиального отростка, шейки лопатки, при которых чаще наблюдается смещение костных фрагментов. Перелом суставной впадины относится к категории внутрисуставных, может оказывать негативное влияние на функцию плечевого сустава из-за нарушения целостности суставной поверхности, особенно при наличии свободно лежащих отломков.
Классификация
В современной травматологии и ортопедии используют систематизацию переломов лопатки с учетом локализации, что позволяет подобрать оптимальную тактику лечения и составить прогноз. Различают следующие виды травм:
- многооскольчатые, поперечные, продольные переломы тела лопатки;
- переломы акромиального и клювовидного отростков лопатки;
- перелом хирургической и анатомической шейки лопатки;
- перелом суставной впадины;
- перелом нижнего и верхневнутреннего углов;
- перелом ости лопатки.
Симптомы перелома лопатки
Клиническая картина определяется локализацией перелома. При повреждениях углов, ости и тела кости возникает болевой синдром, в пораженной зоне появляется отечность, обусловленная кровоизлиянием в близлежащие мягкие ткани. Локальный отек обычно соответствует форме лопатки, интерпретируется как симптом «треугольной подушки». Выявляются умеренные ограничения движений верхней конечности, самостоятельный подъем руки невозможен.
Деформация при переломах со смещением визуализируется не всегда из-за выраженной отечности, которая также затрудняет пальпацию и может стать причиной гиподиагностики. При ощупывании может определяться смещение отломков, костная крепитация, патологическая подвижность. Пальпация области повреждения резко болезненна.
При переломах суставной впадины пациент жалуется на боли в проекции плечевого сустава. Сустав отечен, деформирован, обнаруживается резкое ограничение движений. Контуры окружающих костных структур изменены, отмечается выстояние акромиона, западение тканей под акромиальным отростком. При пальпации иногда выявляется костный хруст.
Переломы клювовидного отростка и акромиона проявляются местной болезненностью и отечностью окружающих мягкотканных структур. В проекции перелома формируется кровоподтек, достигающий максимума к 2-3 суткам. Движения ограничены, пальпация болезненна, иногда обнаруживается крепитация.
Осложнения
Изредка переломы лопатки осложняются травмами плечевого сплетения, подмышечной артерии либо нерва. При нарушении целостности сосуда может наблюдаться интенсивное внутреннее кровотечение. При разрыве и сдавлении нерва отмечаются расстройства чувствительности и движений, которые иногда полностью или частично сохраняются после заживления перелома. При повреждении суставной впадины лопатки возникает гемартроз.
У некоторых больных в отдаленном периоде выявляется «флотирующая» (излишне подвижная) лопатка, развитие которой обусловлено атрофией окружающих мышц. К числу поздних осложнений внутрисуставных переломов относят артроз плечевого сустава, ограничение движений различной степени выраженности. После консервативного лечения внутрисуставных повреждений иногда диагностируются привычные вывихи плеча.
Диагностика
Обследование осуществляется в условиях приемного покоя травматологического отделения, диагноз выставляется по результатам консультации травматолога. Применяются следующие методы:
- Внешний осмотр. В пользу перелома лопатки в зависимости от его локализации свидетельствуют наличие «треугольной подушки», характерное ограничение движений, резкая болезненность. Несомненными признаками перелома являются патологическая подвижность отломков и костная крепитация.
- Рентгенография. Является основным методом инструментальной диагностики. При большинстве переломов выполняют рентгенограммы лопатки в прямой и боковой проекциях. При повреждении суставной впадины показана рентгенография плечевого сустава.
- Другие визуализационные методики. Имеют вспомогательное значение. Для уточнения особенностей перелома и расположения фрагментов при многоокольчатых переломах назначают КТ лопатки. Для оценки состояния окружающих структур производят МРТ мягких тканей.
- Пункция плечевого сустава. Осуществляется при травмах суставной впадины. Является лечебно-диагностической манипуляцией, позволяет подтвердить наличие крови в полости сустава, провести ее эвакуацию.
При наличии сопутствующих травм (повреждений грудной клетки, позвоночника) перечень диагностических методик расширяют. При разрыве либо сдавлении сосудисто-нервного пучка план обследования включает консультации сосудистого хирурга, невролога или нейрохирурга.
Лечение перелома лопатки
Первая помощь
На догоспитальном этапе руку на стороне поражения фиксируют косыночной повязкой либо проволочной шиной. При подозрении на внутрисуставное повреждение или разрыв сосуда прикладывают холод (пакет или грелку со льдом, обернутые полотенцем) к области сустава. При интенсивных болях дают анальгетики. Попытки вправления строго запрещаются из-за возможности развития вторичного смещения.
Консервативная терапия
При поступлении травматолог выполняет местное обезболивание области перелома. Метод иммобилизации определяется локализацией повреждения:
- При переломах без смещения накладывается повязка Дезо, поддерживающая предплечье и фиксирующая плечо к груди. В подмышечную впадину подкладывают валик. На 10-11 день повязку снимают, руку пациента подвешивают на косыночную повязку.
- При переломе акромиона со смещением отломков используется отводящая шина сроком на 4-6 недель.
- Лечение переломов суставной впадины и шейки лопатки со смещением проводится с использованием накожного или скелетного вытяжения сроком на 1 месяц. В последующем накладывают торакобрахиальную повязку на 3 недели.
Полное сращение наступает в течение 1-2,5 месяцев. В первые дни при сильных болях внутримышечно вводят анальгетики. Больным назначают лечебную физкультуру, массаж, физиотерапевтическое лечение. Применяют следующие физиопроцедуры:
- УВЧ – способствует расширению сосудов, активизации кровообращения и тканевого обмена;
- магнитотерапия – стимулирует образование костной ткани;
- интерференционные токи – ускоряют рассасывание кровоподтеков, уменьшают болевой синдром, устраняют отечность;
- лекарственный электрофорез – использование местных анестетиков позволяет снизить выраженность болевого синдрома, применение гидрокортизона уменьшает воспаление.
Хирургическое лечение
Оперативное лечение при переломах лопатки применяется редко. В качестве показаний рассматривают
- внутрисуставные повреждения, если фрагменты смещены на 5 и более миллиметров, линия перелома распространяется на четверть и более суставной поверхности;
- переломы шейки, если отломки смещены более чем на 10 мм, угол наклона суставной впадины изменен на 40 и более градусов;
- подвывихи плеча;
- повреждение верхнего поддерживающего комплекса (вывихи и переломы ключицы).
При изолированных травмах обычно осуществляют накостный остеосинтез лопатки небольшими пластинами. Повреждения поддерживающего комплекса могут потребовать сложных вмешательств с одновременной пластикой акромиально-ключичного сочленения, наружной или интрамедуллярной фиксацией ключицы, иммобилизацией лопатки с использованием винтов либо пластин. После операции верхнюю конечность фиксируют в положении отведения. Пациенту назначают антибиотикотерапию и обезболивающие средства, проводят реабилитационные мероприятия.
Прогноз
Прогноз при переломе лопатки в большинстве случаев благоприятный. Переломы без смещения хорошо срастаются, не влекут за собой негативных последствий. При повреждениях со смещением, особенно внутрисуставных возможны ограничения движений, дегенеративно-дистрофические изменения. При сопутствующих травмах нерва могут наблюдаться невропатии.
Профилактика
Превентивные меры включают профилактику бытового травматизма, соблюдение правил дорожного движения, следование правилам техники безопасности на производстве. При повреждениях верхних отделов грудной клетки важна настороженность травматолога в отношении возможных сопутствующих травм лопатки.
Рентгенограмма, КТ, МРТ при переломе лопатки
а) Терминология:
1. Синонимы:
• Суставной перелом, перелом акромиона, перелом клювовидного отростка, перелом тела
2. Определения:
• Перелом лопатки вследствие прямой травмы или отрыва:
о Кроме того, переломовывих края суставной впадины
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Линия линейного перелома на передне-задней, лопаточной Y и аксиллярной рентгенограммах
о Медиализация плечевого сустава:
- Лучше видно на истинной передне-задней проекции лопатки (30° медиолатеральная передне-задняя проекция)
• Локализация:
о Перелом тела лопатки:
- 50-85% переломов лопатки
- Обычно в результате тяжелой прямой травмы
о Перелом шейки лопатки:
- 10-60% переломов лопатки
- Может быть смещение книзу латерального (суставная впадина) отломка
о Перелом суставной впадины (внутрисуставной):
- В большинстве случаев в результате вывиха плеча
- Переломы вследствие прямой травмы обычно больше
о Переломы акромиального и клювовидного отростков
- Переломы в результате прямой травмы или отрыва
- Отрыв клювовидного отростка наблюдается при игре в футбол или других контактных видах спорта
о Перелом остистого отростка:
- Обычно в результате прямой травмы
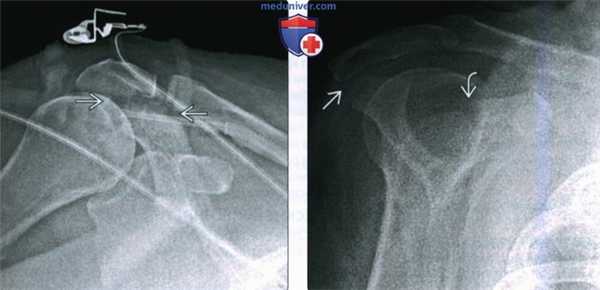
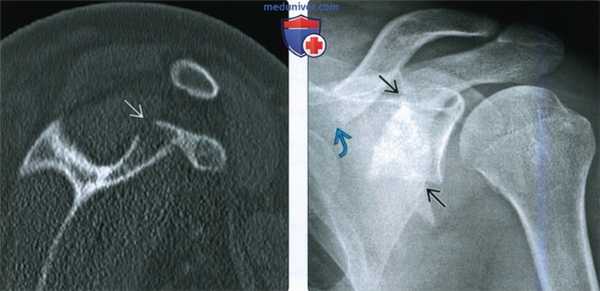
(Слева) На передне-задней рентгенограмме у пациента после ДТП определяется просветление в основании акромиального отростка, соответствующее перелому.
(Справа) На лопаточной Y рентгенограмме у этого же пациента подтверждается просветление в области соединения акромиального отростка и ости лопатки. Большинство переломов акромиального отростка можно вылечить консервативно. Кроме того, имеется просветление в основании клювовидного отростка. Пациент не мог принять положение для аксиллярной проекции, поэтому была выполнена КТ.
2. Рентгенография при переломе лопатки:
• Переломы лопатки часто выявляются на рентгенограммах грудной клетки, назначенных при травме:
о При назначении рентгенографии лишь 57% переломов лопатки упоминались в направлении
о У 80% пациентов с переломом лопатки отмечены другие переломы на рентгенограмме органов грудной клетки:
- В основном, переломы плечевой кости, ключицы, переломы ребер
• Линейное просветление в проекции лопатки
• Проекции лопатки:
о Истинная передне-задняя проекция лопатки
о Лопаточная Y-проекция
о Аксиллярная проекция полезна при переломах шейки лопатки и суставного края
3. КТ при переломе лопатки:
• КТ кости:
о Более чувствительная при переломах без смещения
о Лучше виден внутрисуставной перелом:
- Измеряют щель и/или промежуток суставной поверхности
о 3D изображения помогают при планировании операции
(Слева) На сагиттальной КТ с реформатированием у этого же пациента подтверждается перелом в основании клювовидного отростка, а также перелом акромиона (не показано). Переломы клювовидного отростка с минимальным смещением или наклоном обычно лечатся консервативно.
(Справа) На передне-задней рентгенограмме виден пациент со сглаженным плечевым суставом после ДТП. Имеется вколоченный перелом шейки лопатки и средней трети ключицы, соответствующий травме при плавающем плечевом суставе.
4. МРТ при переломе лопатки:
• Т1 ВИ:
о Сниженный сигнал от линии перелома и при отеке костного мозга
• T2 ВИ FS:
о Снижение интенсивности сигнала от линии перелома
о Сниженный сигнал при отеке костного мозга
о Повышение интенсивности сигнала от окружающих мышц при травме
• На МРТ визуализируется сопутствующее повреждение связок, мышц или плечевого сплетения
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Первичное исследование: истинная передне-задняя и лопаточная Y-проекции плечевого сустава
о Лучшее изображение: КТ с многоплоскостным реформатированием
• Рекомендации по протоколу:
о КТ кости с реформатированием: косая фронтальная и косая сагиттальная проекция, ориентированная на суставную впадину:
- 3D изображения при осложненных переломах
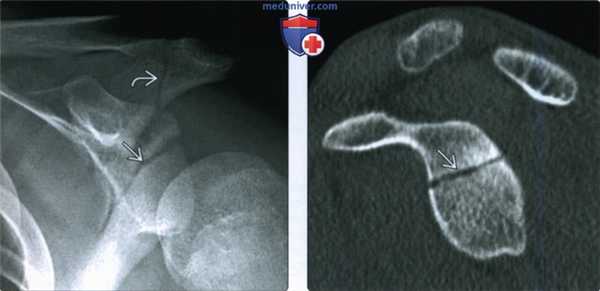
(Слева) На передне-задней рентгенограмме у пациента, жалующегося на боль в плечевом суставе через два дня после ДТП, видно просветление через поверхность суставной впадины, соответствующее перелому Идеберга II типа. Кроме того, имеется перелом акромиального отростка. Переломы были плохо видны на рентгенограмме грудной клетки.
(Справа) На сагиттальной КТ с реформатированием у этого же пациента подтверждается минимальное смещение поверхности суставной впадины. Переломы суставной впадины II типа с минимальным смещением обычно можно вылечить консервативно.
в) Дифференциальная диагностика перелома лопатки:
1. Клинические данные:
• Перелом проксимальной трети плечевой кости:
о Похожий механизм травмы и клиническая картина
о Более выраженный отек и кровоподтек
• Вывих плеча
• Костно-хрящевая травма суставной впадины
г) Патология:
1. Общая характеристика:
• Этиология:
о Обычно прямая высокоэнергетическая травма:
- У 50% дорожно-транспортное происшествие, у 20% ДТП на мотоцикле
- Лопатка окружена мышцей и суставами с ключицей и плечевой костью, в каждой из которых, возможно, имеется перелом впереди лопатки
• Сопутствующие патологические изменения:
о Значительные сопутствующие травмы у 80-90% пострадавших:
- Пневмоторакс в 15-50% случаев:
Начало может быть отсрочено на несколько дней
- Переломы ребер в 15-50% случаев
- Ушиб легкого в 15-50% случаев
- Повреждение артерии в 10% случаев
- Травма головы у 40% пострадавших
- Перелом ключицы в 25-35% случаев:
Если перелом шейки суставной впадины представлен повреждением двух элементов верхнего поддерживающего плечо комплекса (SSSC): плавающий плечевой сустав
- Травма плечевого сплетения у 5-10% пострадавших:
Распространение перелома на надлопаточную или большую вырезку лопатки
о Летальность 10-15% при переломе лопатки:
- Обычно в результате других травм или осложнений в виде пневмонии
2. Стадирование, градации и классификация перелома лопатки:
• Система Здравковича и Дамхолта:
о I тип: переломы тела
о II тип: переломы клювовидного отростка и акромиона
о III тип: переломы суставной впадины и шейки:
- Труднее поддается лечению
- 6% переломов лопатки
• Система Томпсона:
о I тип: переломы клювовидного отростка, акромиона и небольшие переломы тела
о II тип: переломы суставной впадины и шейки
о III тип: большие переломы тела лопатки
о При II и III типах, более вероятны, сопутствующие травмы
• Классификация Куна переломов акромиона:
о I тип: минимальное смещение
о II тип: имеется смещение, но без потери субакромиального пространства
о III тип: имеется смещение с потерей субакромиального пространства
• Переломы шейки суставной впадины:
о Стабильный: отсутствует перелом ключицы или вывих акромиально-ключичного сустава
о Нестабильный: ассоциированный перелом ключицы или вывих акромиально-ключичного сустава
• Переломы клювовидного отростка:
о От проксимального конца до клювовидно-ключичных связок
о От дистального конца до клювовидно-ключичных связок
• Внутрисуставные переломы суставной впадины (классификация Идеберга):
о I тип: краевой перелом суставной впадины:
- Ia: передний
- Ib: задний
о II тип: поперечный перелом суставной впадины, переходящий на аксиллярный край лопатки, нижний отломок смещен к головке плечевой кости
о III тип: косой перелом суставной впадины, переходящий на верхний край лопатки
- Часто ассоциирован с акромиально-ключичным вывихом или переломом
о IV тип: горизонтальный (поперечный) перелом, пересекающий лопатку от суставной впадины, переходящий на медиальный край тела лопатки
о V тип: IV тип плюс второй перелом, разделяющий нижний отломок суставной впадины
о VI тип: тяжелый оскольчатый перелом поверхности суставной впадины
д) Клинические особенности:
1. Клиническая картина перелома лопатки:
• Наиболее частые признаки/симптомы:
о Боль и гиперчувствительность в надплечье и лопатке
о Может наблюдаться сглаживание плечевого сустава
о Выступающий акромион
о Рука удерживается в положении приведения; отведение очень болезненное
о Кровоподтеки менее выражены, чем при переломе верхней трети плеча
2. Демография:
• Возраст:
о Средний: 35-45 лет
• Пол:
о М>Ж
• Эпидемиология:
о 0,5% всех переломов о 3-5% переломов плечевого пояса
о Обычно высокоэнергетическая травма:
- Дорожно-транспортное происшествие у 50%
- Дорожно-транспортное происшествие на мотоцикле у 20%
3. Течение и прогноз:
• Обычно хороший результат при консервативном лечении:
о Может уменьшится объем движений
4. Лечение перелома лопатки:
• Консервативное:
о 90% переломов лопатки с минимальным смещением или без смещения
о Цель заключается в восстановлении функции, уменьшение скованности в отдаленном периоде
• Показания к операции:
о Смещение внутрисуставного перелома >3-10 мм или >25-35% суставной поверхности:
- Особенно, если имеется смещение отломка при переломе головки плечевой кости
о Внесуставной перелом с большим смещением:
- Переломы ости лопатки, клювовидного и акромиального отростка со значительным смещением
- Перелом шейки суставной впадины: смещение >1 см или угловое отклонение на 40°.
- Переломы шейки суставной впадины и ключицы: плавающий плечевой сустав:
Травмы двух элементов верхнего поддерживающего плечо комплекса: очень нестабильный плечевой сустав
е) Диагностическая памятка:
1. Следует учесть:
• КТ лопатки, если диагноз не ясен
2. Советы по интерпретации изображений:
• Тщательно изучают лопатку на рентгенограммах грудной клетки при травме
3. Рекомендации по отчетности:
• Наиболее важно: описывают изменения поверхности суставной впадины
ж) Список использованной литературы:
1. Sandstrom СК et al: Acute shoulder trauma: what the surgeon wants to know. Radiographics. 35(2):475-492, 2015
2. Audige L et al: The AO Foundation and Orthopaedic Trauma Association (АО/OTA) scapula fracture classification system: focus on body involvement. J Shoulder Elbow Surg. 23(2):189-96, 2014
Переломы лопатки причины, симптомы, методы лечения и профилактики
Перелом лопатки — повреждение костной структуры, котрая располагается в верхней части спины и соединяет грудную клетку и плечо. Лопатка образует суставную впадину плечевого сустава, которая соединяется с плечевой костью, а костные выступы — клювовидный отросток и акромион — соединяют лопатку и ключицу. При переломе может произойти повреждение любого из этих участков костной структуры.
Перелом лопатки — редкая травма, на долю которой приходится не более 1% всех случаев переломов. Как правило, она встречается у мужчин в возрасте 25-45 лет и связана с занятиями спортом и профессиональной деятельностью. Перелом стоит заподозрить при сильной боли в области лопатки, отечности и появлению синяка. При перечисленных признаках травмы стоит незамедлительно обратиться к травматологу и пройти диагностику.
Симптомы переломов лопатки
Визуально перелом лопатки дает о себе знать отечностью и синяком в верхней части спины или плеча — выше акромиона и клювовидного отростка. Также пациента беспокоит сильная боль, которая увеличивается при движениях рукой и даже дыхании, так как в процессе задействована грудная клетка и ее движение приводит к смещению поврежденной кости. Перечисленные болевые ощущения могут возникать и при других повреждениях, но если они сохраняются дольше 3-5 дней, скорее всего, причина в переломе лопатки.
Как правило, пациенты с переломами не могут поднять руку со стороны повреждения и вынуждены держать ее прижатой к телу, чтобы уменьшить боль. Часто травма сопровождается уплощением или деформацией в поврежденной области.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Основная причина повреждения кости — прямая травма с большим вектором силы:
- дорожно-транспортные происшествия;
- падения на вытянутую конечность или падения, которые сопровождаются прямой травмой плеча;
- прямые удары, например, баскетбольным мячом или бейсбольной битой при занятиях спортом, тяжёлыми тупыми предметами при нападении.
У большинства пациентов переломы лопатки сопровождают травмы плеча, грудной клетки и лёгких. Перечисленные повреждения могут представлять угрозу для здоровья и жизни. Поэтому при симптомах перелома стоит незамедлительно обратиться к травматологу и пройти обследование.
Разновидности
Травмы классифицируются на разновидности по следующим признакам:
По локализации
- Продольные, поперечные, многооскольчатые переломы тела лопатки;
- повреждения клювовидного и акромиального отростков;
- травмы анатомической и хирургической шейки лопатки;
- переломы суставной впадины;
- повреждения ости, нижнего и верхне внутреннего углов.
По изменению положения отломков
При переломах без смещения костные отломки остаются на своих местах, со смещением — меняют нормальное физиологическое положение и перемещаются вниз, вверх, вперед, назад или в другом направлении.
По сопутствующим травмам
- Переломы, которые не сопровождаются повреждением расположенных рядом структур — встречаются редко;
- травмы, которые сочетаются с переломами ребер, переломами или вывихами акромиального конца ключицы — на их долю приходится большая часть повреждений.
Переломы лопатки определяют на основе осмотра, пальпации, тестов на подвижность руки и результатов инструментальных методов диагностики. Травматолог рекомендует пациенту пройти рентгенографию грудной клетки и плеча. Чтобы исключить внутрисуставный перелом, дополнительно пострадавшему назначают компьютерную томографию плеча, а для диагностики состояния органов грудной клетки и брюшной полости — КТ этих областей.
Чтобы поставить диагноз, травматолог ЦМРТ проводит следующие диагностические мероприятия:
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
Дуплексное сканирование
Компьютерная топография позвоночника Diers
Чек-ап (комплексное обследование организма)
КТ (компьютерная томография)
К какому врачу обратиться
Лечением переломов занимаются травматологи или травматологи-ортопеды. Они осматривают пациентов и ставят диагноз, назначают лечение и контролируют правильное сращивание кости.
Как лечить переломы лопатки
Переломы лопатки зачастую связаны с тяжёлыми повреждениями внутренних органов, опасными для жизни. Поэтому пациента нужно безотлагательно госпитализировать в стационар, иммобилизовать конечность со стороны повреждения и исключить любые движения рукой. Иммобилизацию, как правило, назначают на 3-4 недели до полного исчезновения боли.
Чтобы облегчить болевые ощущения, следует прикладывать пакет со льдом к месте травмы, а при сильной боли — использовать препараты-анальгетики в виде таблеток или инъекций, а также нестероидные противовоспалительные.
После снятия фиксирующей повязки пациенту назначают курс лечебной физкультуры. Упражнения начинают как можно раньше, чтобы избежать плечелопаточного периартрита, который может стать следствием длительной обездвиженности. Чтобы улучшить регенерацию тканей и кровообращение в поврежденной области, дополнительно пациенту назначают физиотерапевтические процедуры.
Оперативное вмешательство проводят в основном после таких переломов, которые сопровождаются повреждением шейки лопатки или суставной впадины. Также операция нужна при повреждении внутренних органов костными отломками или непосредственно во время травмирования.
При своевременном обращении к врачу и полноценном лечении сломанная лопатка срастается в течение 6-8 недель. Сложные переломы с повреждением суставной впадины плеча требуют более долгой реабилитации, но в целом также хорошо поддаются заживлению.
К возможным осложнениям перенесённой травмы относятся:
- снижение мышечной силы в руке и объема движений в пораженной плече;
- стойкие боли;
- артроз плечевого сустава;
- бурсит.
- Более серьёзные осложнения связаны с сопутствующими повреждениями. Например, при переломах ребер может произойти травматизация внутренних органов, при повреждениях позвоночника — нарушения чувствительности вплоть до полной потери.
Профилактика переломов лопатки
Соблюдайте осторожность во время активной физической работы, занятий спортом, вождения автомобиля и других видов деятельности, потенциально опасных травмированием плеча и спины.

Перелом лопатки — полное или частичное нарушение целостности кости. Часто сочетается с повреждением ключицы, ребер, грудины, позвоночника, пневмотораксом и/или ушибом легких. Возникает вследствие высокоэнергетической травмы плечевого пояса верхней конечности. Для лечения перелома лопатки следует обращаться к ортопеду-травматологу. Важным этапом является программа реабилитации для полноценного восстановления.
Рассказывает специалист ЦМРТ
Дата публикации: 30 Июня 2021 года
Дата проверки: 30 Ноября 2021 года
Причины перелома лопатки
Лопатка обеспечивает взаимодействие ключицы с плечевой костью. Анатомически в указанной части скелета выделяют: тело, клювовидный отросток, ось, переходящую в акромион, шейку, гленоидальную впадину. Последняя вместе с головкой плечевой кости формирует плечевой сустав.
Повреждение в 50% случаев возникает при автомобильных авариях. Механизмы травмы плечевого пояса:
- прямой — удар значительной силы по лопатке
- косвенный — падение на вытянутую руку, плечо, спину
Клинические проявления перелома лопатки включают:
- боль
- отек
- костный хруст при надавливании при расхождении костных фрагментов
К признакам перелома суставной впадины лопатки относят гемартроз с резким нарушением функций сочленения, в том числе из-за болевых ощущений.
О повреждении шейки лопатки со смещением свидетельствуют:
- видимая деформация за счет опускания сочленения кпереди и книзу
- изменение контуров сустава
- выступание акромиального отростка
- крепитация
- отклонение клювовидного отростка назад
- выраженный болевой синдром
Классификация переломов лопатки
Существует три типа повреждений:
- Внесуставные: перелом акромиального отростка лопатки;клювовидного отростка;тела.
- Частично внутрисуставные с вовлечением: переднего, заднего, нижнего краев суставной впадины.
- Внутрисуставные: шейки;суставной впадины и шейки;суставной впадины и тела.
После оценки альтерирующего фактора и механизма травмы врач составляет план диагностических мероприятий, которые помимо лабораторных анализов включают:
Рентген. Для уточнения характера повреждения костей плечевого пояса выполняют снимки в нескольких проекциях.
МСКТ. Более полную информацию предоставляет мультиспиральная компьютерная томография с последующей реконструкцией изображений. Быстрота получения результатов и максимально подробного представления о характере повреждения, детальная визуализация вовлеченных структур области интереса и анатомических особенностей позволяет рассматривать КТ как преимущественную диагностику в оценке травм.
МРТ. Магнитно-резонансная томография грудного отдела полезна в изучении состояния мягкотканных компонентов: связочного аппарата, хрящей, сосудисто-нервных пучков, мышц. МР-сканирование чаще назначают для оценки посттравматических последствий.
Медицинскую помощь оказывает ортопед-травматолог. Для правильного восстановления пациенту рекомендуют обратиться к физическому терапевту.
Читайте также:
