Рентгенограмма, КТ, МРТ при повреждении срединного нерва
Добавил пользователь Валентин П. Обновлено: 09.01.2026
Человек выполняет кистью множество мелких и точных движений. От нормальной работы рук зависят способность к самообслуживанию и профессиональная пригодность. Поэтому очень важно уметь выявлять заболевания кистей на самом раннем этапе. Лечение при этом более эффективное, занимает меньше времени, функция руки сохраняется в полном объеме.
То, что показывает МРТ кисти руки, часто используют в диагностике, потому что это самое информативное и точное обследование из современных медицинских методов. При соблюдении мер безопасности оно является абсолютно безвредным.
Какие заболевания покажет МРТ кистей рук?
Магнитно-резонансная томография в мельчайших подробностях покажет все патологические процессы, которые происходят с рукой. Как делают МРТ руки – с контрастом или без него, показания к исследованию определяет лечащий врач.
Воспалительные заболевания
Воспалительные процессы могут затрагивать:
- Суставы – артриты при ревматических болезнях, подагре, простудных заболеваниях.
- Мышцы – миозиты могут возникать при повторении однообразных движений кистью, часто связаны с определенной профессией.
- Нервы реагируют воспалением при общих заболеваниях организма или местных неблагоприятных факторах.
- Сухожилия мышц пальцев рук и оболочки вокруг них – тендиниты, тендовагиниты.
С помощью МРТ выявляют отек и клеточную инфильтрацию, утолщение воспаленных структур, изменение плотности сигнала от них.
При гнойном поражении (абсцесс, флегмона) есть риск распространения гноя в глубокие отделы кисти. Иногда наступает расплавление кости (остеомиелит), продукты распада и гноеродные бактерии попадают в кровь (сепсис), отдаленные части тела. На снимках видны границы гнойного очага, размеры, какие структуры вовлечены – мягкие ткани, кости.
Болезни суставов
МРТ кистей рук при болезни суставов выявляет отклонения при подагре, ревматических болезнях, дегенеративные процессы. Аллергические реакции могут сопровождаться выпотом в сустав невоспалительного характера.
Ревматоидный артрит поражает людей молодого возраста. Начинаются симптомы с мелких суставов кистей рук, стоп. МРТ руки следует сделать, так как можно заметить минимальные изменения в суставах: неровность контуров хряща, сужение щели или наоборот, выпот внутри сустава. Такие изменения вместе с лабораторными признаками позволяют поставить диагноз и начать лечение, пока больной не испытывает сильных болей, скованности, большинство суставов имеют нормальную структуру. Раннее лечение значительно улучшает качество жизни таких больных, предупреждает наступление множественных деформаций суставов и инвалидности.
Патология костей
МРТ визуализирует переломы, трещины костей, остеопороз (снижение плотности костной ткани), остеомиелит (гнойное воспаление). Можно оценить качество костной мозоли после перелома. Диагностировать асептический некроз запястных костей – ладьевидной, полулунной (болезнь Кинбека). Увидеть анкилоз сустава – полное сращение костей в суставе в результате артроза.
Травмы
Кисть довольно часто подвергается травматизации: при падении на руку, придавливании кисти тяжелым предметом, ударах. Травмы встречаются у спортсменов, на производствах и в домашних условиях. В ряде случаев МРТ видит небольшие повреждения лучше, чем КТ и рентген, за счет лучшей визуализации зоны отека и кровоизлияния, без нарушения костных структур.
От точного совмещения всех структур зависит функция руки в будущем. На рентгенограмме хорошо видны кости. Можно выявить перелом, вывих, подвывих.
Томографию кисти делают, чтобы выявить наличие растяжений сухожилий, разрывов, гематом внутри мягких тканей, повреждений мышц, нервов, сосудов. Вовремя выявленное ущемление нерва, сосуда между твердыми структурами помогает сохранить жизнеспособность нерва. Если человек долго терпит боль после травмы, в нерве могут наступить необратимые изменения. Даже проведение операции в запущенных случаях не сможет вернуть утраченные функции.
Опухоли
МРТ с введением контраста считается лучшим методом выявления опухолей на начальном этапе. Исследование делается, чтобы определить, из какой ткани развилось новообразование – жировой (липома), мышечной (рабдомиома), соединительной (фиброма), костной (остеома, остеосаркома), сосудистой (гемангиома). Также с большой вероятностью можно говорить о доброкачественном или злокачественном росте образования. Первичный очаг можно отличить от метастазов.
Болезни нервов
Нервы проходят на кисть через узкий канал. Он образован костями запястья с одной стороны и связкой, удерживающей сухожилия мышц-сгибателей пальцев, с другой стороны. При травмах, воспалительном, аллергическом отеке тканей в этом месте нервные стволы подвергаются сдавлению – туннельный синдром. Больной чувствует постоянные тягостные боли, онемение пальцев рук. Часто это встречается у людей, работа которых связана с длительным пребыванием за компьютером, за рулем. Неправильное положение рук вызывает перенапряжение отдельных мышц, спазм, отек и, как следствие, сдавление нерва.
На снимках МРТ можно разобраться, что явилось причиной сдавления нервов. Эффективно устранить этот фактор. Боли в кисти не всегда говорят о нарушении в этом отделе. Нервы могут поражаться на уровне локтя, плеча, шейного отдела позвоночника.
Патология сосудов
Воспалительные изменения мелких сосудов приводят к ухудшению кровоснабжения тканей кисти. Сопровождаются болями, температурой, ограничением движений. МРТ может обнаружить аномальное расположение и строение сосудов. Для хорошей визуализации обследование сосудов проводят с контрастом.
Аномалии развития
МРТ при переломе запястья
Травмы лучезапястного сустава и кисти – самая распространенная причина проведения МРТ кисти. При лечении перелома в ходе хирургического вмешательства требуется точная репозиция отломков, сшивание сухожилий, нервов. Изучают состояние лучезапястного сустава на МРТ, запястья, пястных костей и пальцев, окружающих их тканей.
Показания к МРТ кисти
МРТ назначают в таких случаях:
- Свежая травма руки.
- Последствия полученной ранее травмы в виде болей, неправильного сращения костей, ограничения подвижности суставов, ущемления нервов.
- Дегенеративные болезни суставов – артрозы, движения сопровождаются болью, хрустом, уменьшается объем движения, возможно заклинивание.
- Асептический некроз кости.
- Контрактура сухожилий мышц кисти.
- Воспалительные болезни в области руки, проявляются болью, отеком, покраснением, повышением температуры.
- Подозрение на опухоли, кисты, сосудистые нарушения.
Противопоказаниями считают присутствие металлических предметов в организме или вживленных электронных приборов типа ЭКС (электрокардиостимулятор), первый триместр беременности, несоответствие параметров тела пациента и томографа (вес превышает 120 кг или окружность больше 150 см).
Как делают МРТ кисти руки?
Процедуру МРТ кисти можно проводить в томографах закрытого и открытого типа. В большинстве клиник закрытые аппараты. При клаустрофобии, обследовании крупных пациентов, детей предпочтение отдают открытым томографам.
Перед тем, как делают МРТ руки, подготовка не требуется. Главное – снять элементы одежды и аксессуары, содержащие металл. Перед исследованием с введением контраста следует воздержаться от приема пищи за 6 – 8 часов до процедуры. Женщинам детородного возраста удостовериться в том, что они не беременны (посетить гинеколога, сделать тест). Больным с патологией почек необходимо сдать анализ на креатинин крови, позволяющий проверить выделительную функцию органа.
После переодевания обследуемый ложится на выдвижной стол. Руку укладывают в нужном положении. Предупреждают, чтобы человек не двигался во время обследования. Внутри цилиндрической части аппарата проходит само обследование. Магнитное поле вызывает реакцию атомов водорода внутри клеток. У всех тканей она отличается из-за разной структуры и содержания воды. В результате сканирования врач получает изображение срезов руки на компьютере, может получить объемную модель кисти.
После проведения томографического обследования пациент свободен, переодевается в свою одежду. Врач оценивает костные ткани и мягкотканные структуры, увиденные на снимках, пишет заключение.
По возможности пациент должен предоставить информацию, которую он имеет об истории болезни. Для правильной интерпретации и постановки диагноза сильно помогают результаты других методов исследования, комментарии узких специалистов. Также это позволяет пронаблюдать динамику патологических изменений: степень регресса или скорость роста образования, деструктивных изменений, реакцию на лечение.
КТ или МРТ кисти, что лучше?
Есть преимущества и недостатки диагностики каждым из способов.
Компьютерная томография делает серию послойных снимков, полученных путем рентгеновского облучения. КТ предоставляет исследователю информацию о состоянии костей, суставов. Из-за лучевой нагрузки на организм есть ограничения по использованию этого метода у детей, беременных женщин. Здоровым людям можно проходить это исследование 1 – 2 раза в год. При КТ в качестве контрастного вещества используются препараты йода, которые чаще провоцируют развитие аллергических реакций, чем гадолиний для МРТ.
МРТ тоже видит ткани в виде срезов в заданной плоскости. При КТ и МРТ возможна реконструкция снимков в трехмерное изображение для наглядности и простоты диагностики. МРТ показывает кровеносные сосуды, нервы, мышцы, сухожилия, апоневрозы, суставы, кости, кожу и подкожно-жировую клетчатку. Исследование считается более информативным по сравнению с КТ, когда дело касается мягких тканей. Также оно намного более безопасное.
Существование разных методов диагностики позволяет врачу выбирать исследование, наименее вредное для пациента и наиболее информативное. При имплантированных устройствах из металла выбирают КТ, если обследовать нужно беременную, ребенка – лучше МРТ. МРТ еще удобнее тем, что позволяет наблюдать за динамикой заболевания, так как не имеет ограничений по количеству исследований в год.
МРТ кисти помогает врачу поставить правильный диагноз. При наличии боли, дискомфорта, деформаций не затягивайте с обследованием. От этого зависит успех лечения.
Рентгенограмма, КТ, МРТ при повреждении срединного нерва
а) Терминология:
1. Синонимы:
• Синдром запястного канала (СЗК): нейропатия срединного нерва
• Туннельный синдром локтевого нерва: нейропатия локтевого нерва, синдром канала Гийона
• Синдром Вартенберга: парестетическая акроалгия
• Удерживатель сгибателей: поперечна связка запястья
2. Определения:
• СЗК: ущемление срединного нерва в запястье
• Туннельный синдром локтевого нерва: ущемление локтевого нерва в запястье
• Синдром Вартенберга: ущемление поверхностной (чувствительной) ветви лучевого нерва
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о СЗК:
- Увеличение срединного нерва ± контрастное усиление
- Выгнутость удерживателя сгибателей
о Туннельный синдром локтевого нерва:
- Увеличение локтевого нерва ± контрастное усиление
- Сдавливающее извне объемное образование
о Невринома после пересечения нерва:
- Узловое и несколько гетерогенное образование: соответствует области предшествующей травмы
• Локализация:
о СЗК: срединный нерв в запястном канале
о Туннельный синдром локтевого нерва: локтевой нерв в канале Гийона
о Синдром Вартенберга: поверхностная ветвь лучевого нерва на тыльно-латеральном участке запястья
• Морфология:
о Запястный канал образован поперечной связкой запястья и костями запястья:
- Латеральная стенка: ладьевидная кость, кость-трапеция и фасция мышц тенара
- Медиальная стенка: участок фасции, расположенный проксимально от гороховидной кости и распространяющийся в дистальном направлении до фасции мышц гипотенара
- Срединный нерв располагается в ладонно-латеральной области запястного канала
о Локтевой нерв располагается в канале Гийона (образуется гороховидной и крючковидной костями):
- Локтевой нерв проходит поверх удерживателя сгибателей (зона 1)
- Разделяется на глубокую и поверхностную ветви дистально от гороховидной кости
- Глубокая (двигательная) ветвь располагается с тыльно-медиальной стороны от крючковидной кости (зона 2)
- Поверхностная(чувствительная) ветвь проходит поверх удерживателя сгибателей (зона 3)
о Поверхностная ветвь лучевого нерва:
- На участке плечелучевой мышцы/длинного лучевого разгибателя запястья, на 5-10 см проксимальнее шиловидного отростка лучевой кости чувствительная ветвь проходит подкожно.
- Раздваивается непосредственно перед запястьем
(Слева) MPT Т2ВИ в режиме подавления сигнала от жира, аксиальный срез: у пациента с признаками синдрома запястного канала (СЗК) визуализируется гиперинтенсивный срединный нерв. Усиление сигнала на Т2ВИ и компрессия срединного нерва - убедительные признаки в пользу диагноза СЗК, но они не являются ни чувствительными, ни специфичными.
(Справа) МРТ Т2ВИ в режиме подавления сигнала от жира, аксиальный срез: у пациента с тендовагинитом сгибателей и СЗК определяется умеренная выгнутость удерживателя сгибателей в ладонную сторону. Наблюдается уплощенный, но обычной интенсивности, срединный нерв. (Слева) УЗИ срединного нерва, проксимальнее входного отверстия запястного канала, поперечная плоскость: наблюдается увеличение (15 мм 2 ). Площадь поперечного сечения нерва > 12 мм 2 , что предполагает СЗК. Обратите внимание на дополнительный признак в пользу СЗК-утрата волокнистой структуры нерва.
(Справа) УЗИ входного отверстия запястного канала на уровне крючковидной кости и кости-трапеции, поперечная плоскость: визуализируется уплощенный срединный нерв с умеренным утолщением удерживателя. (Слева) УЗИ срединного нерва, продольная плоскость: наблюдается умеренная деформация по типу «песочных часов» вследствие компрессии в запястном канале. Обратите внимание на нижележащее сухожилие сгибателей.
(Справа) МРТ Т2ВИ в режиме подавления сигнала от жира, аксиальный срез, пациент со снижением чувствительности латеральной стороны кисти и слабостью в большом пальце: определяется компрессия и гиперинтенсивность срединного нерва. Наблюдается отеки и умеренная атрофия короткой мышцы, отводящей большой палец.
2. Рентгенография при туннельном синдроме запястья:
• Косвенные признаки, такие как перелом или последующие деформации:
о СЗК: переломы нижней трети или головки кости; перилунарный вывих
о Туннельный синдром локтевого нерва: перелом крючка крючковидной кости
3. МРТ при туннельном синдроме запястья:
• СЗК:
о Отек срединного нерва:
- Площадь поперечного сечения нерва (ППС) >12 мм 2 (оценивается на уровне гороховидной кости)
- Аномальное соотношение ППС срединного нерва (ППС на уровне гороховидной кости/ППС на уровне нижней трети лучевой кости) >2
о Уплощение срединного нерва (на уровне крючковатой кости)
о Высокоинтенсивный сигнал от нерва в STIR режиме
о ± накапливающий контраст нерв (отсутствие контрастного усиления в случае ишемии нерва)
о Утолщение удерживателя сгибателей ± выгнутость (оценивается на уровне крючка)
о Возможные сопутствующие признаки:
- Перелома нижней трети или головки лучевой кости
- Тендовагинита сгибателя
- Объемного образования или ганглиона
о Поздняя стадия атрофии мышц тенара (нижележащая денервационная атрофия)
• Постоперационный СЗК:
о Надрыв (разрыв) удерживателя сгибателей вдоль локтевой стороны около крючка крючковидной кости
о ± смещение содержимого запястного канала в ладонную сторону
о ± неполная резекция, рубцовые изменения или хрониче-ский/рецидивирующий тендовагинит
• Туннельный синдром локтевого нерва:
о Локальный или диффузный отек нерва
о Гиперинтенсивный сигнал от локтевого нерва в STIR режиме
о Возможные сопутствующие признаки:
- Перелома нижней трети или головки лучевой кости
- Тендовагинита сгибателя
- Объемного образования или ганглиона
- Патологических изменений сосудов (псевдоаневризма локтевой артерии)
• Синдром Вартенберга:
о Объемное образование в области поверхностной ветви лучевого нерва:
- Гематома: гетерогенное объемное образование с различными по времени кровоизлияниями
- Объемное образование или ганглион
о Возможные сопутствующие признаки:
- Тендовагинит де Кервена со скоплением жидкости в оболочке сухожилий длинной мышцы, отводящей большой палец кисти (ДМОБП) и короткого разгибателя большого пальца кисти (КРБП)
- Синдром перекреста (воспаленный участок перекреста сухожилий ДМОБП и КРБП с сухожилием лучевого разгибателя запястья)
4. УЗИ при туннельном синдроме запястья:
• Общее:
о Воспроизведение симптомов компрессией с помощью датчика
о Зависимость от оператора
• СЗК:
о Гипоэхогенный, отечный срединный нерв
о Расчетная площадь нерва >12 мм 2
о Изменение площади поперечного сечения на 2 мм 2 ; измеряется проксимальнее и внутри запястного канала
о Выгнутость удерживателя сгибателей
о Снижение скольжения нерва при движении пальца о Интраневральная гиперваскулризация
• Туннельный синдром локтевого нерва:
о Гипоэхогенный, увеличенный локтевой нерв
• Синдром Вартенберга:
о Компрессия поверхностной ветви лучевого нерва объемным образованием или гематомой в области установки внутривенного катетера
• Невринома после пересечения нерва:
о Гетерогенное, преимущественно гипоэхогенное объемное образование, связанное с периферическим нервом
о Симптомы возобновляются при надавливании датчиком
(Слева) МРТ, протон-взвешенное изображение, аксиальный срез: у пациента, ранее перенесшего операцию раскрытия запястного канала (РЗК) вследствие нейропатии срединного нерва, визуализируется эвентрация содержимого запястного канала через зияние в удерживателе сгибателей. Это характерный признак после РЗК.
(Справа) МРТ, протон-взвешенное изображение, аксиальный срез: у пациента после РЗК наблюдается обширный дефект удерживателя сгибателей. Данный дефект обычно выявляется около трапециевидной кости. (Слева) МРТ Т1ВИ, аксиальный срез: у пациента с нейропатией локтевого нерва и положительным симптомом Фалена определяется увеличение локтевого нерва на уровне гороховидной кости, что соответствует невриту локтевого нерва. Как и в большинстве случаев, внешняя компрессия не выявляется.
(Справа) МРТ Т2ВИ в режиме подавления сигнала от жира, аксиальный срез: у этого же пациента визуализируется умеренное усиление сигнала от локтевого нерва, что соответствует невриту. Сигнал от срединного нерва не изменен. В трехгранной кости обнаруживаются дегенеративные кисты. (Слева) МРТ протон-взвешенное изображение, аксиальный срез, пациент с нейропатией локтевого нерва и слабостью в руке: визуализируется однородное, среднеинтенсивное объемное образование овоидной формы, что соответствует ганглиону, который располагается с ладонно-локтевой стороны и вызывает смещение локтевого нерва проксимальнее канала Гийона.
(Справа) МРТ Т1ВИ, коронарный срез: у этого же пациента проксимальнее гороховидной кости наблюдается ганглион, вызвавший смещение локтевого нерва в проксимальную сторону (отмечено указателями). После резекции кисты симптомы исчезли.
г) Патология. Общая характеристика:
• Этиология:
о СЗК: любой процесс, в результате которого уменьшается просвет фиброзно-костного канала или увеличивается объем содержимого запястного канала:
- Идиопатическая (наиболее часто)
- Системные заболевания, такие как диабет или заболевания щитовидной железы
- Воспалительные процессы, включая тендовагинит
- Объемные образования, включая новообразования или ганглион
- Травма, в том числе перелом
- Беременность
о Туннельный синдром локтевого нерва:
- Компрессия фрагментом перелома
- Аневризма или тромбоз локтевой артерии
- Встречается у гольфистов, баскетболистов или велосипедистов
о Синдром Вартенберга:
- Компрессия извне
- Повторяющиеся супинационные/пронационные движения (например, кручение отвертки)
(Слева) МРТ Т2ВИ, аксиальный срез: в канале Гийона обнаруживается большой, тонкостенный ганглион неправильной формы, который сдавливает и смещает в латеральную сторону локтевой нерв.
(Справа) МРТ Т1ВИ, аксиальный срез: определяется жировое объемное образование овоидной формы, что соответствует липоме канала Гийона, окружающей нервно-сосудистый пучок в его проксимальном отделе. У пациента присутствуют симптомы слабости и парестезии в четвертом и пятом пальцах. Запястный канал без особенностей. (Слева) МРТ Т1ВИ, коронарный срез: у пациента с давней нейропатией локтевого нерва наблюдается распространенная атрофия (отмечено указателями) собственных мышц кисти. Квадратный пронатор и глубокий сгибатель пальцев без особенностей.
(Справа) МРТ Т1ВИ, аксиальный срез: у этого же пациента определяется атрофия (отмечено указателями) тыльных и ладонных межкостных мыщц и мышцы, отводящей мизинец. Червеобразные мышцы и мышцы тенара не изменены. (Слева) На рисунке коронарного среза показано аномальное мышечное брюшко поверхностного сгибателя пальцев. Это вызывает уменьшение просвета запястного канала и может привести к синдрому запястного канала вследствие компрессии срединного нерва в ограниченном пространстве.
(Справа) МРТ, протон-взвешенное изображение, аксиальный срез: у пациента с тяжелым фиброматозом определяется несколько гиперинтенсивная фиброзная ткань запястного канала и канала Гийона. У пациента нейропатия срединного и локтевого нервов.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Синдром запястного канала:
- Парестезия ± боль в 1-3 пальцах и лучевой поверхности четвертого пальца
- Симптом Тинеля: ощущение покалывания в месте проекции срединного нерва → парестезия
- Симптом Фалена: парестезия в 1-3 пальцах при сгибании кисти
о Туннельный синдром локтевого нерва:
- Парестезии ± боль в пятом пальце и медиальной поверхности четвертого пальца
- Симптом Тинеля: ощущение покалывания в месте проекции срединного нерва → парестезия
- Симптом Фалена: парестезии в четвертом и пятом пальцах при сгибании кисти
о Синдром Вартенберга:
- Парестезия ± болезненность вдоль тыльно-медиальной поверхности первого пальца и тыльно-латеральной поверхности второго пальца (тыльная область фасциального ложа первого пальца)
- Симптом Тинеля: ощущение покалывания в месте проекции срединного нерва → парестезия
- Симптомы возобновляются при супинации/пронации запястья
• Другие признаки/симптомы:
о СЗК: слабость (ранний симптом), затем атрофия (поздний симптом) короткой мышцы, отводящей большой палец и мышцы, противопоставляющей большой палец
2. Демография:
• Возраст:
о 50 ± 15 лет
• Пол:
о СЗК:М:Ж = 1:6
• Эпидемиология:
о СЗК: наиболее часто встречающаяся нейропатия верхней конечности:
- Встречаемость: у взрослых до 50%; 100% при повторяющихся движениях/чрезмерной двигательной активности
- В 10-40% случаев билатерально
- Встречается в 1-10% случаев перелома нижней трети лучевой кости
о Туннельный синдром локтевого нерва менее распространен, чем компрессия срединного нерва или локтевой туннельный синдром
3. Течение и прогноз:
• Симптомы могут сохраняться в течение нескольких месяцев или лет:
о Возможно постепенное разрешение через некоторое время
о Возможно прогрессирование; приводит в атрофии или слабости
4. Лечение:
• Консервативное:
о Фиксаторы запястья
о Противовоспалительная терапия
о Изменение двигательной активности
• Хирургическое:
о Удаление объемного образования
о Рассечение запястного канала или канала локтевого нерва
е) Диагностическая памятка:
1. Следует учесть:
• СЗК может наблюдаться у пациентов с парестезиями кисти или запястья неясного генеза, даже в случае атипичных симптомов
• Феномен двойного сдавливания, вызванный одновременной компрессией > чем на одном участке (например, и в запястье и в шейном отделе позвоночника, подмышечной ямке или локтевом суставе)
2. Советы по интерпретации изображений:
• Чем более отечен срединный нерв, тем более вероятно возникновение СЗК
Невропатия срединного нерва
Невропатия срединного нерва — поражение n. medianus на любом его участке, приводящее к болям и отечности кисти, расстройству чувствительности ее ладонной поверхности и первых 3,5 пальцев, нарушению сгибания этих пальцев и противопоставления большого пальца. Диагностика проводится неврологом по результатам неврологического осмотра и электронейромиографии; дополнительно при помощи рентгенографии, УЗИ и томографии исследуют костно-мышечные структуры. В лечение включают обезболивающие, противовоспалительные, нейрометаболические, сосудистые фармпрепараты, ЛФК, физиолечение, массаж. По показаниям проводятся хирургические вмешательства.
Общие сведения
Невропатия срединного нерва встречается достаточно часто. Основной контингент заболевших — лица молодого и среднего возраста. Наиболее распространенные места поражения срединного нерва соответствуют зонам его наибольшей уязвимости — анатомическим туннелям, в которых возможно сдавление (компрессия) ствола нерва с развитием т. н. туннельного синдрома. Самым часто встречающимся туннельным синдромом n. medianus является синдром запястного канала — сдавление нерва при его переходе на кисть. Средняя заболеваемость в популяции составляет 2-3%.
Вторым по распространенности местом поражения срединного нерва выступает его участок в верхней части предплечья, идущий между мышечными пучками круглого пронатора. Такая невропатия носит название «синдром круглого пронатора». В нижней трети плеча n. medianus может быть сдавлен аномальным отростком плечевой кости или связкой Струзера. Его поражение в этом месте носит название синдром ленты Струзера, или синдром супракондилярного отростка плеча. В литературе также можно встретить синонимичное название — синдром Кулона-Лорда-Бедосье, включающее имена соавторов, впервые описавших этот синдром в 1963 г.
Анатомия срединного нерва
N. medianus формируется при соединении пучков плечевого сплетения, которые, в свою очередь, начинаются от спинномозговых корешков С5–Th1. После прохождения подмышечной зоны идет рядом с плечевой артерией вдоль медиального края плечевой кости. В нижней трети плеча уходит глубже артерии и проходит под связкой Струзера, при выходе на предплечье идет в толще круглого пронатора. Затем проходит между мышцами-сгибателями пальцев. На плече срединный нерв не дает ветвей, к локтевому суставу от него отходят сенсорные ветви. На предплечье n. medianus иннервирует практически все мышцы передней группы.
С предплечья на кисть n. medianus переходит через карпальный (запястный канал). На кисти он иннервирует мышцы противопоставляющую и отводящую большой палец, частично мышцу, сгибающую большой палец, червеобразные мышцы. Сенсорные ветви n. medianus иннервируют лучезапястный сустав, кожу ладонной поверхности радиальной половины кисти и первых 3,5 пальцев.
Причины невропатии срединного нерва
Невропатия срединного нерва может развиться вследствие травмы нерва: его ушиба, частичного разрыва волокон при резанных, рваных, колотых, огнестрельных ранах или повреждении отломками костей при переломах плеча и предплечья, внутрисуставных переломах в локтевом или лучезапястном суставах. Причиной поражения n. medianus могут быть вывихи или воспалительные изменения (артроз, артрит, бурсит) указанных суставов. Компрессия срединного нерва в любом его отрезке возможна при развитии опухолей (липом, остеом, гигром, гемангиом) или формировании посттравматических гематом. Невропатия может развиваться вследствие эндокринной дисфункции (при сахарном диабете, акромегалии, гипотиреозе), при заболеваниях, влекущих за собой изменения в связках, сухожилиях и костных тканях (подагре, ревматизме).
Развитие туннельного синдрома обусловлено компрессией ствола срединного нерва в анатомическом туннеле и нарушением его кровоснабжения вследствие сопутствующего сдавления питающих нерв сосудов. В связи с этим туннельный синдром также носит название компрессионно-ишемического. Наиболее часто невропатия срединного нерва такого генеза развивается в связи с профессиональной деятельностью. Например, синдромом запястного канала страдают маляры, штукатуры, плотники, упаковщики; синдром круглого пронатора наблюдается у гитаристов, флейтистов, пианистов, у кормящих женщин, которые длительно держат спящего ребенка на руке в положении, когда его голова находится на предплечье матери. Причиной туннельного синдрома может выступать изменение анатомических структур, образующих туннель, что отмечается при подвывихах, повреждении сухожилий, деформирующем остеоартрозе, ревматическом заболевании околосуставных тканей. В редких случаях (менее 1% во всей популяции) компрессия обусловлена наличием аномального отростка плечевой кости.
Симптомы невропатии срединного нерва
Невропатия срединного нерва характеризуется выраженным болевым синдромом. Боль захватывает медиальную поверхность предплечья, кисть и 1-3-й пальцы. Часто она имеет жгучий каузалгический характер. Как правило, боли сопровождаются интенсивными вегетативно-трофическими нарушениями, что проявляется отечностью, жаром и покраснением или похолоданием и бледностью запястья, радиальной половины ладони и 1-3-го пальцев.
Наиболее заметными симптомами двигательных нарушений являются невозможность собрать пальцы в кулак, противопоставить большой палец, согнуть 1-й и 2-й пальцы кисти. Затруднено сгибание 3-го пальца. При сгибании кисти наблюдается ее отклонение в локтевую сторону. Патогномоничным симптомом выступает атрофия мышц тенора. Большой палец не противопоставляется, а становиться в один ряд с остальными и рука приобретает схожесть с обезьяньей лапой.
Сенсорные нарушения проявляются онемением и гипестезией в зоне иннервации срединного нерва, т. е. кожи лучевой половины ладони, ладонной поверхности и тыла концевых фаланг 3,5 пальцев. Если нерв поражен выше запястного канала, то чувствительность ладони обычно сохранена, т. к. ее иннервация осуществляется ветвью, отходящей от срединного нерва до его входа в канал.
Диагностика невропатии срединного нерва
В классическом варианте невропатия срединного нерва может быть диагностирована неврологом в ходе тщательного неврологического осмотра. Для выявления двигательной недостаточность пациента просят выполнить ряд тестов: сжать все пальцы в кулак (1-й и 2-й пальцы не сгибаются); поскрести по поверхности стола ногтем указательного пальца; растягивать лист бумаги, взяв его лишь первыми двумя пальцами каждой руки; вращать большими пальцами; соединить кончики большого пальца и мизинца.
При туннельных синдромах определяется симптом Тиннеля — болезненность по ходу нерва при постукивании в месте компрессии. С его помощью можно диагностировать место поражения n. medianus. При синдроме круглого пронатора симптом Тиннеля определяется при постукивании в районе табакерки пронатора (верхняя треть внутренней поверхности предплечья), при синдроме запястного канала — при постукивании по радиальному краю внутренней поверхности запястья. При синдроме супракондилярного отростка боль возникает, когда пациент одновременно со сгибанием пальцев разгибает и пронирует предплечье.
Уточнить топику поражения и отдифференцировать невропатию n. medianus от плечевого плексита, вертеброгенных синдромов (радикулита, грыжи диска, спондилоартроза, остеохондроза, шейного спондилеза), полиневропатии помогает электронейромиография. С целью оценки состояния костных структур и суставов проводится рентгенография костей, МРТ, УЗИ или КТ суставов. При синдроме супракондилярного отростка при рентгенографии плечевой кости выявляется «шпора», или костный отросток. В зависимости от этиологии невропатии в диагностике принимают участие травматолог, ортопед, эндокринолог. По показаниям проводятся исследование крови на РФ и С-реактивный белок, анализ уровня сахара крови, гормональные исследования.
Лечение невропатии срединного нерва
В зависимости от того, какой генез имеет нейропатия срединного нерва, ее лечением, наряду со специалистами в области неврологии, занимаются врачи смежных медицинских направлений: травматологии-ортопедии, эндокринологии, хирургии. Первоочередным является устранение этиологического фактора: дренирование гематомы, удаление опухоли, вправление вывиха, лечение артрита, коррекция эндокринных расстройств, создание покоя в зоне поражения нерва.
Параллельно осуществляется противовоспалительная и противоболевая терапия НПВП (ортофен, нимесулид, наклофен, диклофенак), а в более тяжелых случаях глюкокортикоидами (дипроспаном, преднизолоном). При интенсивном болевом синдроме проводят лечебные блокады карпального канала — в область поражения нерва вводят комбинацию лидокаин+гидрокортизон. Эффективным обезболивающим средством выступает фонофорез с димексидом, электрофорез. Обязательным компонентом комплексной терапии являются фармпрепараты, улучшающие питание нерва: нейрометаболиты (витамины В1 и В6, неостигмин, ипидакрин) и сосудистые средства (ксантинола никотинат, никотиновая к-та). В восстановительном периоде применяют ЛФК, массаж пораженной руки, электромиостимуляцию, грязелечение, озокерит.
При отсутствии эффекта от консервативной терапии, особенно при травматическом повреждении нерва, невропатия срединного нерва является показанием к хирургическому вмешательству. В зависимости от ситуации применяется шов нерва, невролиз с временной имплантацией электростимулятора, пластика нерва.
1. Синонимы:
• Синдром переднего межкостного нерва, синдром Кило-Невина, синдром пронатора, «паралич молодожена», синдром надмыщелкового отростка
2. Определения:
• Синдром переднего межкостного нерва:
о Денервация длинного сгибателя большого пальца и глубокого сгибателя пальцев, мышц второгого и третьего пальцев
о ± денервация квадратного пронатора
о Также известен как синдром Кило-Невина
• Синдром пронатора:
о Боль ± парестезия при ответвлении срединного нерва
о Двигательный нерв редко поражается
• Синдром надмыщелкового отростка:
о Редкая нейропатия срединного нерва вызвана компрессией нерва связкой Струзера, отходящей от надмыщелкового отростка плечевой кости
1. Общая характеристика:
• Лучший диагностический критерий:
о Денервация пораженных мышц на МРТ
• Локализация:
о Повреждение или компрессия срединного нерва в:
- Средней трети плеча
- Дистальной трети плечевой кости (надмыщелковый отросток/связка Струзера)
- Круглом пронаторе
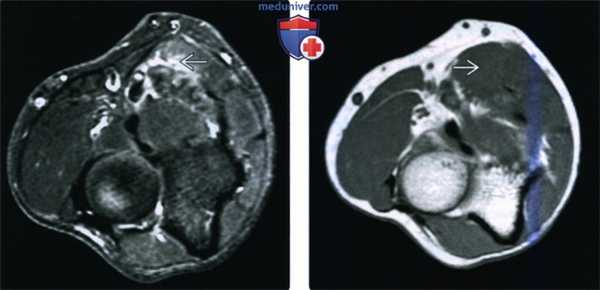
(Слева) На осевой MPT Т2ВИ FS проксимальной трети предплечья определяется незначительное повышение сигнала, указывающее на отек в круглом пронаторе, симптом в результате импиджмента срединного нерва. У пациента две недели назад произошел перелом средней трети диафиза плечевой кости.
(Справа) На осевой MPT Т1ВИ у этого же пациента атрофия круглого пронатора не определяется, так как импиджмент срединного нерва развился относительно недавно. Очевидно, что скоро произойдет жировое замещение мышечных волокон.
2. Рентгенография при повреждении срединного нерва:
• Перелом средней трети диафиза плечевой кости (Гольштейна-Льюиса)
• Надмыщелковый отросток плечевой кости (петушиная шпора)
3. КТ при повреждении срединного нерва:
• Атрофия пораженных мышц
• Можно увидеть ход срединного нерва относительно перелома плечевой кости
• Может быть полезна при оценке едва заметного перелома надмыщелкового отростка
4. МРТ при повреждении срединного нерва:
• Т1ВИ:
о Ранняя стадия: нет изменений на МРТ Т1ВИ
о Поздняя стадия: жировая атрофия мышц, иннервируемых срединным или передним межкостными нервами
• Т2ВИ FS:
о Ранняя стадия: отек и ↑ сигнал в пораженных мышцах
о Поздняя стадия: атрофия пораженных мышц, обычно при остаточном ↑ сигнале
• При МРТ редко удается выявить место импиджмента:
о Размер нерва и сигнал обычно не изменяются
о Давление на нерв нормальными нечеткими структурами
о Диагноз выставляют на основании непрямых данных
• Опухоль или инфильтрация, которые бы могли объяснить симптомы, редко обнаруживаются по ходу срединного нерва или переднего межкостного нерва
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ
• Рекомендация по протоколу:
о МРТ Т2ВИ или PDBИ FS в осевой плоскости для выявления отека мышцы ± атрофия:
- Для оценки всех пораженных мышц может потребоваться визуализация дистального уровня запястья
о Т1 ВИ в осевой плоскости для выявления жировой атрофии мышцы
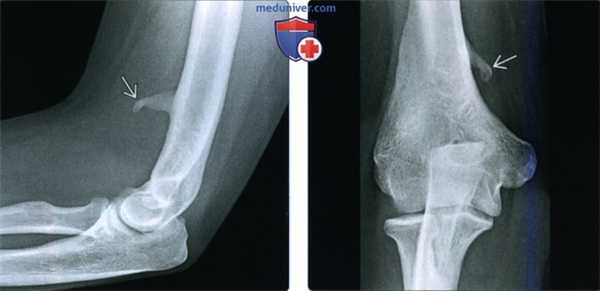
(Слева) На боковой рентгенограмме определяется четко очерченный костный вырост, исходящий из переднего кортикального слоя плечевой кости, надмыщелковый отросток. Фиброзный пучок, связка Струзера может протягиваться от кончика этого отростка к медиальному надмыщелку плечевой кости. Срединный нерв проходит под этой связкой, а сокращение прилежащего круглого пронатора может привести к сдавливанию нерва и развитию нейропатии срединного нерва.
(Справа) На передне-задней рентгенограмме у этого же пациента виден надмыщелковый отросток.
в) Дифференциальная диагностика повреждения срединного нерва:
1. Травматический отек мышцы:
• При не типичном ответвлении нерва
2. Неврит плечевого сплетения/синдром Персонейдж-Турнера:
• Иногда сложно дифференцировать
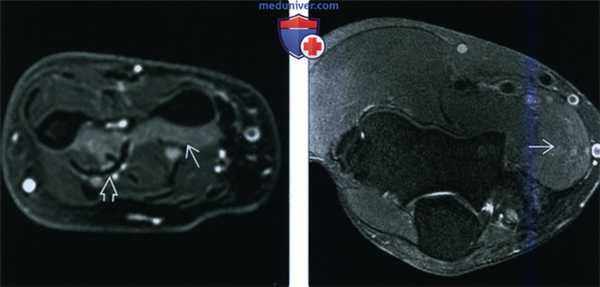
(Слева) На осевой MPT Т2ВИ FS дистальной трети предплечья можно видеть денервацию квадратного пронатора и часть глубокого сгибателя пальцев.
(Справа) На осевой MPT PDBИ FS у другого пациента определяется усиление сигнала от круглого пронатора в результате ранней денервации. На момент исследования атрофия отсутствует.
г) Патология:
• Сопутствующие патологические изменения:
о Надмыщелковый отросток:
- Костный выступ, идущий кпереди от дистальной трети диафиза плечевой кости
- У человека встречается редко; часто у рептилий, птиц и некоторых млекопитающих
- Связка Струзера проходит от надмыщелкового отростка к медиальному надмыщелку плечевой кости
• Передний межкостный нерв (нерв предплечья):
о Крупнейшая ветвь срединного нерва
о Ход:
- Исходит из срединного нерва как раз дистальнее круглого пронатора
- Проходит между двумя головками круглого пронатора
- Идет вдоль ладонной поверхности глубокого сгибателя пальцев в межкостной мембране
- Заканчивается в круглом пронаторе
о Моторная ветвь:
- Иннервирует длинный сгибатель большого пальца, квадратный пронатор и лучевую половину глубокого сгибателя пальцев
о Глубокая боль и проприоцептивные волокна в лучезапястном, лучелоктевом и межзапястном и запястно-пястном суставах
о Кожная чувствительность отсутствует
• Анастомоз Мартина-Грубера:
о Только двигательное соединение между срединным нервов или передним межкостным и локтевым нервом:
- Идет от срединного нерва или переднего межкостного нерва в средней трети предплечья к локтевому нерву в дистальной трети предплечья
- Иннервирует:
1-ю дорсальную межкостную мышцу
Мышцу, приводящую большой палец
Мышцу, отводящую мизинец
о Встречается у 10-15%
2. Стадирование, градации и классификация повреждения срединного нерва:
• Синдром переднего межкостного нерва:
о Компрессия переднего межкостного нерва вызвано
- Фиброзным тяжем глубокой головки круглого пронатора (наиболее часто)
- Увеличенной двуглаво-лучевой сумкой
- Аберрантной или тромбированной лучевой артерией в средней трети предплечья
- Фасциальным пучком в начале поверхностного сгибателя пальцев
о Обычно как в результате врожденного варианта этих структур, так и вследствие приобретенной гипертрофии
• В некоторых случаях может быть вызван:
о Внешней опухолью
о Прямым давлением («паралич молодожена»)
о Переломом локтевого сустава (ишемическая контрактура Фолькманна)
• Синдром надмыщелкового отростка:
о Срединный нерв сдавливается связкой Струзера
о В некоторых случая в результате перелома надмыщелкового отростка
1. Проявления:
• Типичные признаки/симптомы:
о Синдром переднего межкостного нерва:
- Двигательная слабость в длинном сгибателе большого пальца, глубоком сгибателе указательного и длинных пальцев ± квадратный пронатор:
Часто острое начало
Симптом круга: пациент не может сложить большой и указательный пальцы в виде буквы «О»
Мышечная атрофия в сравнении с противоположной конечностью
- Боль по ходу срединного нерва по ладонной поверхности предплечья
- Отсутствие онемения
о Синдром пронатора:
- Боль и онемение по ладонной поверхности предплечья и кисти
- Отсутствие слабости
- Может проявляться болью при пальпации круглого пронатора
- ± симптом Тинеля
- ЭМГ может быть нормальной или может выявить атрофию пронатора, лучевого сгибателя запястья и поверхностного сгибателя пальцев
о Синдром надмыщелкового отростка:
- Очень редкий
- Парестезия и онемение в кисти:
Усиливается при разгибании локтевого сустава
• Клинический профиль:
о Продолжительное давление на плечо или предплечье:
- Употребление крепких алкогольных напитков или наркотиков: вследствие того, что пациент в бессознательном состоянии долго лежит на плече
- «Паралич молодожена»: вследствие того, что голова любимого (й) давит на руку пациента во время сна
- Травма
о Синдромы перегрузки:
- Скрипачи
- Машинисты
- Механики
2. Демография:
• Возраст:
о Дети: обычно связано с травмой
о Взрослые: травма при повторном движении
• Эпидемиология:
о Необычная нейропатия
3. Течение и прогноз:
• Симптомы могут улучшиться при прекращении вызывающей их двигательной активности
4. Лечение:
• Консервативное лечение: ± эффективное
• Декомпрессионная операция в тяжелых или рефрактерных случаях
5. Советы по интерпретации изображений:
• Незначительная денервация мышцы при соответствующем ответвлении свидетельствует о нейропатии срединного нерва
• Исключают причины компрессии нерва, которые можно выявить
Нейропатия срединного нерва

Невропатия (нейропатия) или неврит срединного нерва кисти руки и локтевого сустава возникает как болевой симптом из-за разных причин, требует тщательного лечения, иногда для выздоровления не обойтись без операции.
При появлении неприятных ощущений в области кисти-предплечья-плеча, необходимо обратиться к врачу. Позднее обращение повышает вероятность необходимости в операции невролиз срединного нерва в запястном канале.
Нервный пучок, отвечающий за подвижность и чувствительность половины ладони, проходит от плеча, через предплечье к ладони. На пути имеет три места, называемых туннелями, в которых типично происходит повреждение или пережатие нервных волокон. Такое явление приводит к ощущению острой боли – невралгии из-за сдавливания, и постановке диагноза посттравматический неврит срединного нерва.
Причины
Вызвать неприятные ощущения и опасные последствия может не только травма или болезнь. Патологию провоцирует работа в неудобной позе для руки, приводящая к развитию туннельного синдрома.
Поражение руки, плохая подвижность или нарушения чувствительности кисти, заставляют подозревать нейропатию срединного нерва верхних конечностей. Аномальное состояние возникает вследствие массы причин.
Типичными поводами считаются:
- Сдавливание пучка в узком канале между мышцами предплечья и кисти. Это провоцирует болезненные ощущения не только в запястье, но и в коже кисти, I-IV пальцев.
- Токсическое поражение. Вызывается регулярным употреблением алкоголя, наркотических веществ, химической интоксикацией.

- Реже – длительным приемом нейротоксичных медикаментов. Нервная ткань постепенно разрушается, переставая выполнять свои функции.
- Травма руки с повреждением изолированно рассматриваемого пучка, приводит к развитию посттравматической мононевропатии (нейропатии) срединного нерва. При этом мягкие ткани, мышцы и связки могут травмироваться глубоко и обширно. У ряда таких пациентов проблема решаема, в том числе хирургическим путем. Однако бывает, что нервные волокна восстановить до начального состояния невозможно.
- Сахарный диабет. В условиях чрезмерно высокого уровня глюкозы крови, нервные волокна теряют способность работать. В них происходят процессы необратимой дегенерации.
Не исключено, что туннельная нейропатия срединного нерва на руке сопутствует воспалению, как лечить которое может подсказать только врач. Например – полиартрит, когда воспаляются мелкие суставы между предплечьем и кистью.
Вторичные причины
Кроме перечисленных выше основных причин, спровоцировать проблему могут и некоторые заболевания, патологические процессы:
- подагра;
- бурсит;
- опухоли различного типа;
- переломы костей руки;
- проблемы с работой эндокринной системы;
- артрит, артроз;
- гиперпродукция коллоидных тканей после операции на руке;
- открытые травмы с повреждением непосредственно волокон пучка;
- вывихи и переломы запястья, предплечья, плеча.
Проще говоря, нейропатия срединного нерва, возникает вследствие физического повреждения верхней конечности (вывих, травма), химического воздействия (соли тяжелых металлов и др.), сопутствующей патологии (сахарный диабет, артрит и т.д.). Как и при подобной патологии другой локализации
Курс лечения физиотерапией при повреждении запястья или поражении срединного нерва кисти руки, в обязательном порядке предусматривает установление и устранения причины, основной патологии. С ее учетом подбирается наиболее действенная терапия.
Симптомы
Наиболее распространенным нарушением считается компрессионная (невропатия) нейропатия срединного нерва верхних конечностей, вследствие растяжения и отека мышц, между которыми проходит пучок. Нужно помнить, что срединный нерв длинный, идет от плеча. И повреждаться может на высоком уровне.
Выраженность и динамика клинических проявлений зависят от повреждающего фактора. Травмы и сдавления, как при карпальном синдроме, вызывают острые нарушения иннервации руки. А, скажем, сахарный диабет, характеризуется постепенным угасанием функции нерва.
Для мононейропатии срединного нерва характерно:
- снижение чувствительности кожи половины ладони, от большого пальца до безымянного;
- тянущая боль в области кисти;
- ощущение жжения там же;
- пальцы перестают сгибаться;
- снижается схватывающая сила;
- мышцы со временем атрофируются.
Через туннель запястья проходят только те веточки, которые обеспечивают чувствительность тыльной стороны кисти. Поэтому чувствительность кожи ладонной поверхности нарушается редко.
Сенсорная нейропатия концевой ветви левого или правого срединного нерва характерна для начальных стадий патологии, когда страдают только чувствительные веточки. От неприятных ощущений в кисти, люди даже могут просыпаться ночью. Рука немеет, жжет, покалывает. Симптомы ослабевают после встряхивания кистью, но если ее согнуть или разогнуть – возвращаются и усиливаются.
Появление двигательных нарушений, которым предваряли сенсорные, указывает на прогрессирование патологии. В случае травм, когда повреждается толстый пучок (переломы плеча, предплечья), расстройства чувствительности и подвижности возникают одновременно.
Особое внимание состоянию рук стоит уделять людям, которые в своей работе основную деятельность осуществляют именно кистью. Также от туннельного синдрома часто страдают любители компьютерных и видеоигр.
Диагностика
Постановка диагноза на первом этапе опирается на жалобы пациента (боль, покалывание, слабость мышц и т.д.). Затем следует инструментальное обследование, призванное найти причину расстройств и установить тяжесть поражения нервных волокон, окончаний.
Читайте также:
- Лучевая диагностика солидной псевдопапиллярной опухоли поджелудочной железы
- Кривая диссоциации оксигемоглобина (КДО). Физиологический смысл КДО
- Симптомы ревматоидного артрита на голове и шее
- Рентгенограмма, КТ, МРТ при повреждении Беннетта
- Патологический процесс в просвете пищевода. Патологический процесс стенки пищевода
