Рентгенограмма, МРТ при синдроме верхней апертуры грудной клетки
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Лучевая диагностика синдрома верхней апертуры грудной клетки
а) Терминология:
1. Сокращения:
• Синдром верхней апертуры грудной клетки (СВАГК)
2. Определения:
• Синдром, связанный с компрессией на уровне верхней апертуры (ВА) грудной клетки расположенных в этой области нервных, венозных и/или артериальных стволов
• Диагноз ставится одним из трех методов (факт компрессии, пораженные структуры или причина компрессии)
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Рентгенография: шейное ребро у пациента с характерной клинической картиной
о МРТ: сдавление нервных или сосудистых структур в межлестничном или реберно-ключичном пространствах
• Локализация:
о Межлестничное, реберно-ключичное пространства, ретропекторальное пространство (подклювовидный канал)
2. Рентгенологические данные:
• Рентгенография:
о Рентгенограммы шейного отдела позвоночника обычно патологии не выявляют
- ± шейные ребра, удлиненные поперечные отростки С7
3. КТ при синдроме верхней апертуры грудной клетки:
• КТ с КУ:
о Обычно патологии не выявляет; ± патологические изменения мягких тканей, утолщение лестничных мышц, сосудистая аномалия в области ВА
• Костная КТ:
о ± шейное ребро, удлиненный поперечный отросток С7
• КТ-ангиография
о ± сдавление сосудов, аневризма подключичной артерии (ПКА) или тромбоз подключичной вены (ПКВ)
4. МРТ при синдроме верхней апертуры грудной клетки:
• Т1-ВИ:
о Обычно без патологии; отдельные случаи → сдавление или дислокация плечевого сплетения (ПС), аномальные сосудистые полости на уровне ВА
• Т2-ВИ:
о ± локальная патологическая гиперинтенсивность Т2-сигнала плечевого сплетения на уровне ВА
о ± компрессия или дислокация плечевого сплетения, воспаление или фиброз лестничных мышц, аномальные сосудистые просветы на уровне ВА
• STIR:
о Изменения аналогичны режиму Т2 FS
• Т1-ВИ с КУ:
о ± фокальное контрастное усиление на уровне ВА
• МР-ангиография:
о ± компрессия ПКА, МР-признаки аневризмы
о Позиционная окклюзия или стеноз ПКА при избыточном отведении, наружной ротации плеча
• МР-венография:
о ± сдавление или тромбоз ПКВ, позиционная окклюзия или стеноз ПКВ
5. УЗИ при синдроме верхней апертуры грудной клетки:
• Монохромное УЗИ:
о Признаки сдавления плечевого сплетения, ПКА или ПКВ со стороны соседних мышц или костных структур
• Цветное допплеровское картирование:
о ± аневризма ПКА, тромбоз ПКВ
6. Ангиография:
• Стандартная ангиография:
о Позиционная окклюзия/стеноз ПКВ или ПКА при избыточном отведении плеча ± интрамуральный тромбоз; эмболы, аневризма
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о МРТ
о Согласно данным литературы, чувствительность и специфичность МРТ в отношении диагностики СВАГК относительно низкие (41 и 33%, соответственно)
• Протокол исследования:
о Разноплоскостные Т1 -ВИ и STIR на уровне ВА
о Рентгенография или КТ → шейные ребра, аномалии поперечных отростков С7
• МРА/МРВ в нейтральном и положении отведения плеча
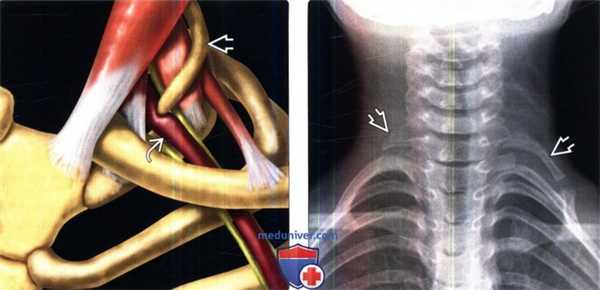
(Слева) На схеме показан сосудистый вариант синдрома верхней апертуры грудной клетки (СВАГК) с преимущественным сдавлением ПКА, вызванной удлиненным шейным ребром С7.
(Справа) На рентгенограмме в прямой проекции (пальпируемое образование в надключичной области слева, СВАГК) обнаружены шейные ребра у С7 позвонка с обеих сторон. Левое ребро С7 удлинено и образует аномальное сочленение с первым грудным ребром.
в) Дифференциальная диагностика синдрома верхней апертуры грудной клетки:
1. Первичные и вторичные опухоли плечевого сплетения:
• Опухоль верхней борозды
• Метастаз рака молочной железы
• Опухоль оболочки нерва
2. Постлучевая плексопатия:
• Диффузная гиперинтенсивность Т2-сигнала плечевого сплетения ±КУ
• Наиболее часто встречается после лучевой терапии по поводу рака молочной железы, болезни Ходжкина
• Диагноз основывается на анамнестических данных
3. Травма:
• Тракционное или отрывное повреждение
• Травма в анамнезе, диагноз ставится на основании клинических данных
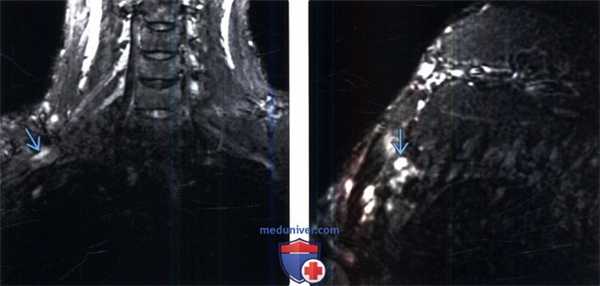
(Слева) На фронтальном STIR МР-И (правосторонний неврологический СВАГК) отмечается патологическое усиление интенсивности Т2-сигнала элементов верхнего ствола плечевого сплетения в пределах ВА.
(Справа) На косо-сагиттальном STIR МР-И отмечается локальная гиперинтенсивность Т2-сигнала верхнего ствола плечевого сплетения, соответствующая клинической симптоматике правостороннего неврологического СВАГК.
г) Патология:
2. Макроскопические и хирургические особенности:
• Сдавление сосудов, аневризма ПКА, тромбоз ПКВ-возможные интраоперационные находки
• Нервные стволы могут выглядеть отечными либо атрофичными или фиброзированными
• Шейные ребра, аномальные поперечные отростки, фиброзные тяжи, сдавление содержимого ВА лестничными мышцами
3. Микроскопия:
• Повреждение нерва в виде его фиброза, уменьшения числа аксонов
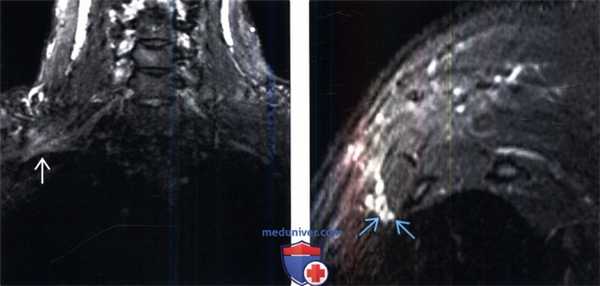
(Слева) На фронтальном STIR МР-И у профессионального музыканта (барабанщика) с клиникой правостороннего неврологического СВАГК определяется патологическое усиление интенсивности Т2-сигнала плечевого сплетения в пределах ВА.
(Справа) На косо-сагиттальном STIR МР-И (профессионального барабанщика) на уровне ВА отмечается некоторая гиперинтенсивность Т2-сигнала отдельных пучков волокон нижнего ствола плечевого сплетения, соответствующая клинической картине нижней плечевой плексопатии.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Парестезии, онемение в области предплечья/кисти
о Боль в области надплечья, проксимальном отделе верхней конечности → шее
о Ослабление или исчезновение пульса на плечевой, лучевой артериях при избыточном отведении и подъеме руки
• Особенности клинического течения
о «Истинный» неврологический СВАГК: перемежающаяся боль в верхней конечности, онемение и слабость при избыточном отведении и наружной ротации плеча:
- Нижний ствол (С8, Т1 ) ≥ верхний и средний стволы
- Причиной практически всегда является фиброзный тяж, идущий от шейного ребра и сдавливающий нижний ствол плечевого сплетения
- Атрофия мышц кисти, соответствующие изменения ЭМГ
о «Спорный» неврологический СВАГК: без четких клинических или инструментальных признаков
о Сосудистый СВАГК: парестезии вследствие ишемии:
- Более диффузные по сравнению с неврологическим СВАГК
- ± ослабление или исчезновение пульса на плечевой, лучевой артериях
2. Демография:
• Возраст:
о Взрослые >> дети; средний возраст на момент постановки диагноза 26 лет
• Пол:
о М < Ж
3. Течение заболевания и прогноз:
• Иногда наступает спонтанное выздоровление даже при отсутствии лечения
• Послеоперационный прогноз при сосудистом СВАГК более благоприятный по сравнению с неврологическим СВАГК
4. Лечение синдрома верхней апертуры грудной клетки:
• Консервативное лечение в качестве начальной терапии: физиотерапия, анальгетики:
о Роль блокад с местными анестетиками в терапии заболевания до конца не установлена, подобные блокады могут быть полезны в качестве диагностического метода
• Декомпрессия ВАГК ± резекция первого ребра при неэффективности консервативного лечения
е) Диагностическая памятка:
1. Следует учесть:
• СВАГК, вероятно, является конечным результатом нескольких клинически значимых патологических процессов, нежели чем проявлением единственного патологического процесса
2. Советы по интерпретации изображений:
• Аневризма ПКА, тромбоз ПКВ, сдавление плечевого сплетения с патологическим усилением Т2-сигнала на уровне ВА с высокой долей вероятности позволяет заподозрить СВАГК
Синдром грудного выхода (верхней апертуры)
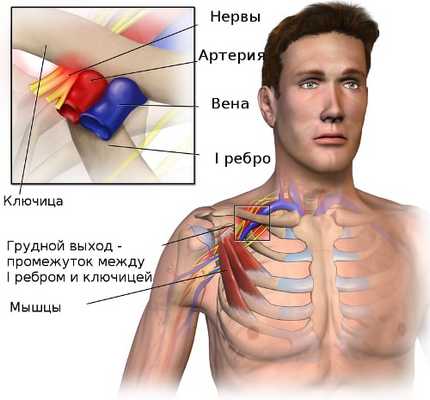
Синдром грудного выхода или верхней апертуры - это группа расстройств чувствительности и кровоснабжения в поясе верхней конечности, которые возникают, когда кровеносные сосуды или нервы сдавливаются в пространстве между ключицей и первым ребром. Это может вызвать боль в плече или шее и онемение в пальцах.
Болезненные ощущения в руке при синдроме грудного выхода могут явиться причиной стойкой утраты трудоспособности. Иногда может развиться аневризматическое расширение подключичной артерии с её последующим тромбозом либо эмболиями в артерии пальцев. Нередко у больных развивается тромбоз подключичной вены с развитием хронической венозной недостаточности руки.
Чаще всего данным заболеванием страдают женщины трудоспособного возраста, особенно занимающиеся работой, связанной с подъёмом рук вверх.
Стойкий болевой синдром при диагностированном синдроме грудного выхода является показанием к хирургической операции — освобождению сосудисто-нервного пучка от сдавливания.
Причины и факторы риска
Область, где происходит это сдавливание называется верхней апертурой грудной клетки или выходом из грудной клетки. Рука и шея находятся в постоянном движении, поэтому при врождённой узости промежутка между ключицей и первым ребром происходит постоянная травматизация нервов шейного отдела плечевого сплетения, подключичной артерий и вены. К развитию компрессии сосудов и нервов плечевого пояса могут привести добавочные шейные рёбра и укорочение лестничных мышц. Частыми причинами синдрома верхней апертуры могут быть производственные или спортивные травмы.
Причиной сдавливания сосудисто-нервного пучка руки чаще всего бывает врождённое сужение промежутка между первым ребром и ключицей. Однако синдром грудного выхода развивается только при определённых условиях:
Врождённые дополнительные шейные рёбра, расположенные выше первого ребра, или укороченная передняя лестничная мышца могут сдавливать сосудисто-нервный пучок. Иногда подключичный пучок может сдавливаться сухожилием большой грудной мышцы при анатомических особенностях плечевого пояса.
Привычка сидеть и стоять с опущенными плечами может вызвать сдавливание сосудистого пучка на выходе из грудной клетки .
Травматическое событие, такое как автомобильная авария с переломом ключицы или грудины может вызвать изменение анатомических соотношений и привести к сдавливанию сосудов и нервов.
Спортивные занятия, работа на конвейере и другие действия связанные с постоянным подъемом рук выше плеч, могут способствовать развитию клиники компрессии сосудисто-нервного пучка.
Ношение тяжёлых сумок на плече или рюкзаков может явиться провоцирующим фактором для начала развития синдрома.
Варианты синдрома грудного выхода
Неврологический Эта форма синдрома торакального выхода характеризуется сдавливанием плечевого сплетения. Плечевое сплетение представляет собой сеть нервов, которые исходят из спинного мозга и проходят через промежуток между первым ребром и ключицей к руке. Эти нервы стимулируют мышечные движения и проводят чувствительность в плече, предплечье и кисти. Чаще всего наблюдается именно неврологический вариант синдрома грудного выхода, когда пациенты жалуются на боль в руке, слабость, онемение, покалывание. Сосудистый Этот тип заболевания возникает, когда подключичная вена или артерия сжимаются между ключицей и первым ребром или грудной мышцей. У таких пациентов может развиться тромбоз подключичной вены или артерии с развитием сосудистой недостаточности в руке. Смешанный Когда имеются признаки сдавливания нервов и сосудов на выходе из грудной клетки. Это наиболее мучительная форма, но диагностируется значительно легче.
Течение заболевания
Однажды возникнув, клинические признаки постепенно прогрессируют. В сдавленных артериях и венах, а также в нервах плечевого сплетения развиваются рубцовые изменения и деформации. Боли постепенно усиливаются, что заставляет пациентов обращаться за медицинской помощью. В ряде случаев развиваются тяжёлые осложнения, связанные с тромбозом крупных артерий или эмболией в дистальные отделы кисти с некрозом пальцев.
Осложнения
Если синдром грудного выхода не диагностировать и лечить на ранней стадии, то может наблюдаться прогрессирующее его течение. Самым частым осложнением являются стойкие боли в кисти, иногда развиваются некрозы пальцев и хроническая венозная недостаточность поражённой руки. При формировании аневризмы подключичной артерии может возникнуть тромбоз и острая ишемия верхней конечности с развитием гангрены. В подобном случае обычный подход с удалением тромбов является неэффективным. Таким пациентам требуется по срочным показаниям выполнять шунтирующие операции или резекцию I ребра. Ампутация пальцев или кисти производится только при явных признаках ишемической гангрены.
Прогноз
Без хирургического лечения прогноз течения синдрома грудного выхода неблагоприятный для выздоровления. Симптоматика постепенно нарастает и боли становятся настолько мучительными, что заставляет пациентов искать помощи у хирургов.
Тест Адсона — диагностика синдрома верхней апертуры грудной клетки
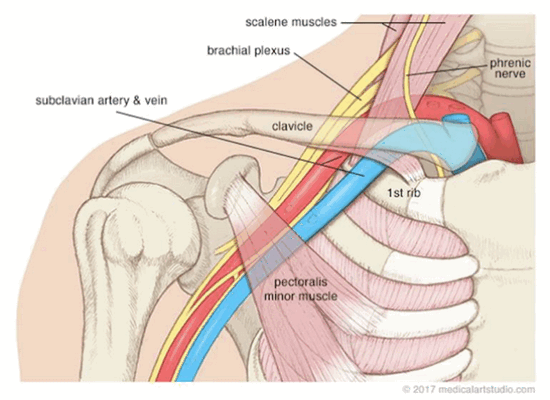
Тест Адсона является провокационным тестом для выявления синдрома верхней апертуры грудной клетки, который сопровождается сдавлением подключичной артерии добавочным ребром или передний и средней лестничными мышцами.
Техника выполнения
При выполнении теста пациент может сидеть или стоять, локоть при этом должен быть полностью разогнут.
- Рука пациента (в положении сидя или стоя) отведена на 30 градусов в плечевом суставе и разогнута.
- Специалист находит пульс на лучевой артерии и обхватывает запястье пациента.
- После этого пациент разгибает шею и поворачивает голову к пораженному плечу. Далее его просят сделать глубокий вдох и задержать дыхание.
- Качество пульса оценивается в сравнении с пульсом пациента в покое.
- Некоторые клиницисты просят пациентов также повернуть голову и в другую сторону (модификация теста).
Оценка результатов
Тест считается положительным, если при его выполнении было отмечено урежение или полное исчезновение пульса на лучевой артерии. Важно также проверить пульс пациента на другой руке, чтобы узнать его пульс в норме. Данные пульса на непораженной руке следует сверять с результатами, полученными во время проведения теста.
Доказательная база
Согласно современным научным данным, тест Адсона не имеет достаточной степени перекрестной надежности (это такой показатель, при котором результаты теста, проведенного на одном и том же пациенте, оценивают сразу несколько специалистов).
Было обнаружено, что специфичность теста составляет 18%-87%, а чувствительность может достигать 94%. Лабораторно-инструментальных подтверждений по данному тесту собрано недостаточно.
Друзья, совсем скоро состоится семинар Георгия Темичева «Диагностика и терапия проблем в шее». Узнать подробнее…
Gillard (2001) отмечал, что тест Адсона – один из лучших тестов, которые обычно изучаются для диагностики синдрома верхней апертуры грудной клетки, имеющих положительное прогностическое значение 85% (чувствительность 79% и специфичность 76%). В данном исследовании положительным тест считался при потере пульса или появлении симптомов.
Общая проблема с тестами синдрома верхней апертуры грудной клетки заключается в том, что у многих клинически здоровых пациентов обнаружатся положительные результаты по данным тестам, в зависимости от того, каким образом определялся положительный тест. В исследовании Rayan (1998) обнаружилось, что среди группы людей без симптомов заболевания тест Адсона имеет долю ложноположительных результатов 13,5% при сниженном или отсутствующем пульсе, и только 2% — при неврологических симптомах. Plewa (1998) обнаружил сопоставимую долю ложнопозитивных заключений 11% при потере пульса, при парестезии — 11%, но очень низкую — при появлении боли (2%). В целом, доля ложноположительных результатов у теста Адсона была ниже, чем при тесте гиперабдукции и реберно-ключичном тесте. Другие исследования выявляли долю ложноположительных заключений (включая изолированное снижение пульса) в диапазоне до 53% (Rayan 1998) и даже 92% (Malanga 2006).
Хотя в целом тест Адсона представляется более эффективным, чем реберно-ключичный или гиперабдукционный тест, использовать такой показатель как снижение пульса для подтверждения теста Адсона следует с осторожностью. Даже возникновение симптомов заболевания при выполнении теста должно быть соотнесено с другими данными. По крайней мере одно ретроспективное послеоперационное исследование не смогло обнаружить ни единого «предоперационного диагностического критерия» для синдрома верхней апертуры грудной клетки (Donaghy 1999).
Представляется более правильным интерпретировать тесты в их сочетании (Nannapaneni 2003, Plewa 1998, Rayan 1998). Rayan (1998) и Nannapaneni (2003) обнаружили, что чувствительность при совместном выполнении тестов Адсона, Эдена (Eden’s test), Райта (Wright’s test), Руза (Roos test) и теста Тинела (Tinel’s test), как и прямая компрессия соответствующих нервов, достигала 94%. Подобным же образом, очевидно, комбинированный подход улучшает и специфичность. В исследовании Warren (1987) говорится, что у 58% пациентов, которым делали тесты синдрома верхней апертуры грудной клетки (тест Адсона, реберно-ключичный тест и тест гиперабдукции), хотя бы один результат был ложноположительным, и только у 2% пациентов ложноположительными оказывались более двух тестов.
Аналогичным образом Plewa (1998) обнаружил, что 2 или 3 положительных теста снизили общий уровень ложноположительных результатов и улучшили специфичность.
К сожалению, в большинстве исследований, изучающих специфичность, принимали участие клинически здоровые пациенты, а не симптоматичные пациенты с конкурирующими диагнозами, что могло завышать значения специфичности.
Кроме того, в связи с тем, что отсутствует золотой стандарт для диагностики синдрома верхней апертуры грудной клетки, в большинстве исследований используются те же ортопедические тесты, что и в рамках эталонного стандарта (ошибка инкорпорирования), что завышает значения чувствительности.
Оценка грудного отдела
Грудной отдел позвоночника (ГОП) играет важную роль в организме. Это ключевая область для передачи механической нагрузки между верхней и нижней частями тела.
- Данный регион следует оценивать и рассматривать как функциональную единицу, включающую не только позвоночник, но и грудную клетку.
- Грудной отдел является местом прикрепления мышц и соединительнотканных структур головы, шеи, плечевого пояса, поясничного отдела и таза, а также обеспечивает опору органам грудной клетки и брюшной полости.
- Он играет определенную роль в дыхании, защищает жизненно важные органы и имеет отношение к эмоциям и нервам, которые контролируют защитную реакцию «бей или беги».
Предположительный диагноз
Оценивая пациента, следует помнить об основных причинах боли в грудном отделе:
Друзья, совсем скоро, в рамках проекта RehabTeam состоится семинар Валентины Юдаковой «Грудной отдел (Блок 1)». Узнать подробнее…
- Растяжение или повреждение связок позвоночника с участием межпозвонковых дисков, реберно-позвоночных или зигапофизарных (фасеточных) суставов; поражение мышц.
- Уменьшение мобильности грудной клетки может быть обусловлено самой грудной клеткой, остистыми отростками, капсулами фасеточных суставов, связками и телами позвонков.
- Постуральные синдромы и синдромы чрезмерного использования у студентов и офисных работников.
- Менее распространенные причины — переломы ребер или компрессионные переломы, синдром верхней апертуры и синдром Т4.
- Красные флаги, например, заболевания сердца и легких (пневмоторакс, тромбоэмболия легочной артерии), пептические язвы и опухоли (мезотелиомы).
Функциональная анатомия
Функция ГОП и грудной клетки заключается в защите сердца, легких и внутренних органов; в обеспечении вентиляция легких; создании устойчивой основы для прикрепления мышц верхних конечностей, головы и шеи, позвоночника и таза.
Грудной отдел позвоночника
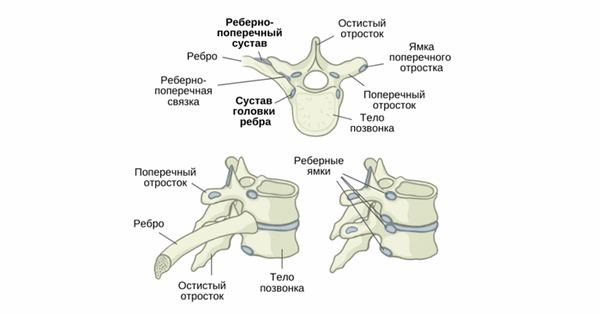
Реберно-позвоночные суставы
- Располагается между шейным и поясничным отделами позвоночника.
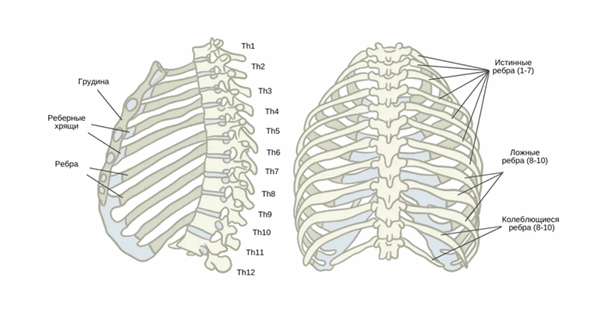
- Состоит из 12 позвонков. Тела грудных позвонков среднего размера и сердцевидной формы, увеличиваются в размерах от высшего позвонка к низшему, имеют суставные поверхности для сочленения с головками ребер.
Грудная клетка состоит из 12-ти пар ребер
Субъективный осмотр
Подкаст про грудной отдел можно послушать тут.
Симптомы (отмеченные на карте тела)
- Распределение симптомов
- Могут распространяться по ходу ребер или проходить горизонтально через грудную клетку.
- Локализуются в грудном отделе, лопатке или грудине.
- Затрагивают верхние конечности (шейный отдел позвоночника).
- Качество.
- Интенсивность (ВАШ, ведение дневника боли для пациентов с хронической болью).
- Глубина.
- Изменение чувствительности (парестезия, онемение).
- Постоянный/периодический характер (если постоянный, то проверьте, есть ли вариации в интенсивности симптомов; постоянная непрекращающаяся боль может свидетельствовать об опухолевом заболевании).
Поведение
- Отягчающие факторы (глубокое дыхание, ротация в грудном отделе).
- Смягчающие факторы (разгибание в грудном отделе).
- Тяжесть и раздражимость
- используется для выявления тех пациентов, которые не смогут выдержать полноценного объективного обследования;
- если пациент способен сохранять положение, которое воспроизводит симптомы, то состояние считается нетяжелым; если не может сохранять это положение, то состояние считается тяжелым.
Специальные вопросы
Специальные вопросы используются для определения мер предосторожности или абсолютных противопоказаний к обследованию или лечению.
- Общее состояние здоровья.
- Потеря массы тела.
- Ревматоидный артрит.
- Принимаемые лекарства.
- Неврологические симптомы.
История настоящего (предшествующих) заболевания
- Известная или неизвестная причина.
- Внезапное/медленное начало.
- Как давно начались симптомы.
Социальная история
Оценка смежных областей
ГОП является местом локализации отраженной боли из шейного отдела. Поэтому необходим скрининг шейного отдела в плане влияния на симптомы, локализующиеся в грудном отделе. Например, улучшают ли движения шеи симптомы?
Специальные вопросы
Красные флаги
- Боль в грудном отделе позвоночника и висцеральная боль могут имитировать друг друга из-за общей афферентной иннервации (симпатический отдел вегетативной нервной системы, боковые рога спинного мозга С7-L2).
- Сегменты Тh4-Тh7 потенциально могут вызывать псевдоангинальную боль, а также симптомы, вызванные кашлем, чиханием, глубоким дыханием, движением туловища, пальпацией и компрессией.
Желтые флаги
- Опросник страха и избегания может быть использован для скрининга состояний (эмоциональные расстройства, тревога и т.д.), которые сказываться на продолжительности лечения.
- Было обнаружено, что пациенты, участвующие в продолжающихся судебных разбирательствах, имеют меньшие изменения в качестве жизни и более высокие показатели инвалидности.
Исследование
- Пациентам с острой болью в ГОП и факторами риска остеопоротических компрессионных переломов должны быть выполнены стандартные рентгенограммы грудного отдела позвоночника.
- Рентгенограммы чувствительны в плане острых компрессионных переломов; однако, если первоначальные рентгенограммы интерпретировались как нормальные, но пациенты все еще испытывают сильную боль или симптомы, направьте их на расширенную визуализацию, такую как КТ или МРТ.
- Пациентов с красными флагами необходимо направлять на КТ/МРТ в первую очередь.
- Пациенты с подозрением на анкилозирующий спондилит обычно направляются на рентгенологическое исследование крестцово-подвздошных суставов и лабораторную диагностику, включая оценку наличия HLA-B27.
Объективный осмотр
Общий осмотр
Его необходимо производить спереди, сзади и сбоку в положении сидя и стоя.
- Это включает оценку на предмет искривлений ГОП во фронтальной и сагиттальной плоскостях.
- Обратите внимание на некоторые из следующих факторов: шейный, грудной и поясничный изгибы, плечевой пояс, положение лопаток, положение плече-лопаточных суставов, симметрия/положение таза и нижних конечностей.
- Мышечная масса и тонус (сравните стороны, доминирование рук).
- Мягкие ткани (цвет и качество кожи, отеки, рубцы).
- Походка (походка Тренделенбурга и т.д.)
Двигательные паттерны
Специалист может попросить пациента выполнить следующие движения, чтобы проверить, влияет ли это на изменение симптомов: взгляд вверх, переход из положения сидя в положение стоя, поднятие одной или обеих рук над головой и любые другие движения, которые усугубляют или облегчают симптомы. В то время как пациент выполняет эти движения, следите за любыми отклонениями, компенсациями или расхождениями между сторонами. Если это применимо, любой из этих паттернов движения может быть использован в качестве критерия для переоценки после пробного вмешательства.
Пальпация
Для начала пальпируйте поверхностные структуры, а затем переходите к более глубоким структурам грудной клетки. Почувствуйте любые изменения температуры, текстуры и влажности, а также отек лимфатических узлов и мягких тканей. Проверьте симметрию между костными ориентирами, включая углы ребер и их крепления к позвоночнику.
Оценка температуры кожи, мягких тканей, мышечного тонуса, болезненности, выраженности «выступания» костных структур, положения позвонков и ребер.
- Лежа на спине: грудина, ребра, ключицы, грудино-реберные и реберно-хрящевые суставы.
- Лежа на животе: остистые отростки, реберно-позвоночные и реберно-поперечные суставы. Имейте ввиду, что боль из фасеток грудного отдела и рёберно-поперечных суставов может локализоваться в причинном месте, а также на один сегмент выше или ниже.
- В положении сидя: оцените положение первого ребра.
Оценка движений
Движения ГОП: активные движения, пассивные движения, пассивные дополнительные движения.
- Сгибание.
- Разгибание.
- Боковой наклон.
- Ротация.
- Комбинированные движения (ротация + экстензия).
- Оцените симптомы, включая интенсивность и местоположение, до начала тестирования. Обратите внимание на изменения интенсивности и локализации симптомов, а также на то, в какой точке амплитуды они возникают во время тестирования.
- Убедитесь, что движение осуществляется только в грудном отделе (нет компенсации со стороны поясницы и таза).
- Повторное движение может быть выполнено для оценки централизации симптомов.
- Нормальное ощущение конца движения должно быть жестким/твердым.
- Сгибание, разгибание и боковой наклон могут быть измерены посредством инклинометра.
- Вращение и комбинированные движения оцениваются исключительно по внешним признакам.
Пассивные дополнительные движения в межпозвонковых суставах
Для того, чтобы оценить пассивные дополнительные движения в межпозвонковых суставах, на них оказывают давление в заднем и переднем направлении (центрально (на остистый отросток) или унилатерально (сбоку от него)).
Движение ребер можно оценить в двух местах: в задне-переднем направлении через углы ребер и передней-заднем направлении через грудино-реберные суставы.
Терапевт оценивает подвижность каждого сегмента (является ли он гипомобильным, гипермобильным или нормальным). Также необходимо оценить интенсивность болевого синдрома.
Тестирование мышц
Тестирование длины и силы мышц важно для выявления функциональных ограничений и возможных компенсаций. Это служит в качестве основы для отслеживания прогресса и позволяет терапевту должным образом выстраивать свою работу.
Тестирование длины мышц
- Широчайшая мышца спины.
- Большая и малая грудные мышцы.
Тестирование силы мышц
- Средняя и нижняя порции трапециевидной мышцы.
- Передняя зубчатая мышца.
- Ромбовидные мышцы.
Неврологическая оценка
Вопросы, которые помогут определить направление неврологического скрининга.
- Появляются ли у вас симптомы в ногах или нижней части спины при движениях шеи?
Если да, то необходимо провести тщательный неврологический осмотр.
- Испытывали ли вы какие-либо двусторонние симптомы в верхних конечностях или периодическую потерю равновесия или отсутствие координации в нижних конечностях?
Если да, то необходимо провести полный неврологический осмотр.
- Рефлексы Хоффмана и Бакинского; оценка на предмет клонусов.
- Тестирование чувствительности: Тh1 дерматом (медиальная поверхность предплечья).
- Уровень корешка Th1: первая тыльная межкостная мышца кисти.
- Верхняя четверть неврологического скрининга (верхнегрудной отдел).
- Нижняя четверть неврологического скрининга (нижнегрудной отдел).
Нейродинамические тесты
- Пассивное сгибание шейного отдела.
- Нейродинамические тесты для верхней конечности.
- Тест подъема прямой ноги.
- Пассивное сгибание колена.
- Тест наклона/ссутуливания.
Специальные тесты
- Тест ротации и латерофлексии шейного отдела (при подозрении на подъем или гипомобильность первого ребра).
- Тест наклона/ссутуливания (для выявления натяжения невральных структур).
- Тест Адсона (провокационный тест для синдрома верхней апертуры, который сопровождается сдавлением подключичной артерии шейным ребром или напряженными передней и средней лестничными мышцами).
- Френикус-симптом (болезненность в надключичной области может быть вторичной по отношению к различным патологическим процессам, локализующимся в брюшной полости — кровоизлияния, камни в почках, внематочная беременность и др.).
- Симптом поколачивания — поместите руку над реберно-позвоночным углом и ударьте по ней сверху кулаком. Если есть воспроизведение боли в спине или боку, это положительный тест, указывающий на поражение почек.
- Экскурсия грудной клетки (у пациентов с подозрением на анкилозирующий спондилит). Можно использовать сантиметровую ленту и стандартизированные для измерений места: остистый отросток 5-го грудного позвонка/3-е межреберье и остистый отросток 10-го грудного позвонка/мечевидный отросток; измерения осуществляются на высоте вдоха и выдоха.
Оценочные шкалы
Для оценки грудного отдела позвоночника не существует специфических валидированных инструментов. Обычно используют следующие шкалы:
- Индекс нарушения дееспособности из-за боли в шее (при жалобах на верхнюю часть грудной клетки).
- Индекс Освестри (при жалобах на нижнюю часть).
- Числовая шкала оценки боли, где пациент может оценить свою боль по шкале от 0 (нет) до 10 (тяжелая) баллов.
- Специфическая функциональная шкала пациента (может быть использована для измерения ограничений активности и сравнения прогресса по сравнению с начальными измерениями).
Также можно измерять расстояние от затылка до стены (прижавшись спиной к стене) и от пола до кончиков пальцев (при наклоне к полу).
Заключение
Боль в верхней части спины (грудном отделе позвоночника) — это распространенная жалоба.
Почему МРТ эффективнее для выявления проблем с позвоночником
Рентген показывает врачу состояние костей, особенно при травмах, связанных с переломами, растяжениями. МРТ – современное обследование с высоким качеством диагностики. Более подходит для определения того, как лечить позвоночник.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
![Рентген показывает врачу состояние костей, особенно при травмах, связанных с переломами, растяжениями. МРТ – современное обследование с высоким качеством диагностики. Более подходит для определения того, как лечить позвоночник.]()
Явление ядерного магнитного резонанса (ЯМР) применяется в методике (МРТ) с 1938 года. После Чернобыля ЯМР-томография поменяли на МРТ, чтобы не возникал страх перед ядерным происхождением исследования внутренних органов без хирургического вмешательства. В 1960 году в СССР изобретатель А.А. Иванов подавал заявку на свой аппарат с подробными описаниями, но удостоверение он получил только в 1984 году. 1971 год, американец армянского происхождения, Р. Дамадьян, получил патент за идею «Обнаружение опухоли с помощью ядерного магнитного резонанса». Ученый с помощью МРТ исследовал болезни позвоночника, создал МРТ-сканер.
Сравнение МРТ и Рентгена
При переломах используют рентгенографическое исследование, где человек подвергается ионизирующему потоку в малых дозах. Если проводить процедуру часто, то могут произойти повреждения тканей.
Сильные боли в голове возникают у пациента из-за остеохондроза шейного отдела позвоночника. При рентгене врач может и не увидеть отклонения. МРТ как бы проверяет и отражает на снимках работу органов, может измерить скорость кровотока, состояние спинномозговой жидкости. Рентген запрещен беременным женщинам, поскольку это облучение. МРТ имеет более высокую степень защиты, но в первый триместр врачи не рекомендуют проводить обследование.
Благодаря обследованию на аппарате, можно увидеть всю картину заболевания, патологии позвоночника хорошо видны специалисту, проводящему исследование. Это значит, что лечащий врач сможет подобрать более эффективное лечение, снять болевой синдром у пациента.
Возможности МРТ при патологиях позвоночника
Человек сталкивается с проявлениями заболевания в младшей школе, а бывает и раньше. лечить остеохондроз качественно и продуктивно помогает современное обследование, выявляя признаки дегенеративного заболевания. Обычно оно прогрессирует в течение жизни, поэтому за симптомами необходимо наблюдать.
Пациент через определенное время проходит диагностику, где врач визуально определяет поведение нервных корешков, какие изменения происходят при протрузии межпозвонковых дисков, разрастании позвонков. На МРТ межпозвонковые грыжи видны сразу, а также их размеры, структура. На рентгене невозможно увидеть миграцию грыжи, а МРТ показывает позвоночный канал, смещение позвонков, вплоть до миллиметра. Можно определить степени кифоза. Врачу после обследования сразу видно любую деформацию позвонков при этом заболевании. Лечение после МРТ более действенное и качественное.
Нужна ли подготовка к проведению магнитно-резонансной томографии, какие требования соблюдать перед обследованием позвоночника?
- Нет специальной медицинской подготовки.
- Не нужно перед процедурой голодать.
- Нет необходимости прерывать прием лекарственных препаратов.
- Обязательно освободить мочевой пузырь.
- Запастись терпением, необходимо лежать неподвижно 15-45 мин.
Не надо бояться томографа, он не страшный, а процедура совсем безболезненная. У кого есть клаустрофобия, операторы стараются поддерживать таких пациентов разговорами.
Как идет процесс исследования
Оператор, медицинский работник, проводит инструктаж, где рассказывает, как будет проходить исследование. Необходимо снять все металлические предметы, часть одежды. В комнате пациент будет находиться один. Его укладывают на специальный стол, надевают наушники, и начинается процесс. Если появляется дискомфорт или боль в спине, можно подать знак персоналу, остановить исследование. После устранения проблемы, аппарат включают и процесс продолжается.
Вы не почувствуете воздействие магнитных волн. Исследование заключается в поведении водорода в больных и здоровых тканях организма. Сигналы от органов дают изображения, которые видит специалист-диагност. МРТ предоставляет довольно четкие диагностические данные для нейрохирургов, неврологов, хирургов, онкологов и других специалистов.
Показания к проведению обследования МРТ
Врачи рекомендуют проводить обследования в следующих случаях:
- Доброкачественные и онкологические заболевания.
- Проблемы нервной системы организма.
- Нарушение работы головного мозга, сердечно-сосудистой системы, заболевания молочной железы, головная боль, воспаление почек, печени.
- Заболевание суставов, позвоночника.
Это далеко не полный список всех заболеваний, которые можно диагностировать при помощи магнитно-резонансной томографии.
Противопоказания
Какой вред организму наносит МРТ? Этим вопросом задаются многие пациенты. Сейчас, когда врачи могут медикаментозно помочь больному позвоночнику на ранних стадиях заболевания, люди начали доверять определению диагноза с помощью МРТ.
Иногда исследование сравнивают с воздействием мобильного телефона. Конечно, есть определенные запреты. В Первый триместр беременности, когда происходит формирование плода, медики не рискуют проводить исследование. Со второго триместра такого риска уже нет.
Когда у человека больные почки или печень, он плохо переносит контрастное вещество, может произойти детоксикация. Здесь нужна помощь аллерголога. Есть пациенты с огромным весом, более 150 кг, им, к сожалению, МРТ сделать невозможно. Полностью под запретом кардиостимуляторы и все железные предметы, которые находятся в теле человека. Под воздействием магнитных потоков они нанесут пациенту вред.
В медицинской науке нет подтверждения, что процедура наносит вред здоровью или вызывает осложнения у больных. Среди миллионов людей, которые проходили магнитно-резонансную томографию, не было выявлено случаев плохого самочувствия, обострения заболеваний.
Читайте также: