Рентгенограмма при болезни Паннера (неравномерной оссификации эпифиза головки мыщелка)
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Для цитирования: Смирнов А.В., Каратеев Д.Е. Стадии рентгенологических изменений в суставах при ревматоидном артрите. РМЖ. 2014;7:551.
Костно-суставная система кистей и дистальных отделов стоп является основным объектом исследования для постановки диагноза и определения стадии ревматоидного артрита (РА) и проведения дифференциального диагноза с другими заболеваниями ревматической и неревматической природы.
Синовиальная оболочка периферических суставов является органом-мишенью, где при РА разворачивается хроническое аутоиммунное воспаление, приводящее в дальнейшем к характерному для РА множественному и симметричному поражению суставов. Симметричность изменений в суставах кистей и стоп является отличительной особенностью РА. Типичные признаки РА – симметричное поражение пястно-фаланговых и плюсне-фаланговых суставов, суставов запястий, проксимальных межфаланговых суставов кистей. Первые рентгенологические симптомы артрита, в т. ч. и появление первых эрозий, могут обнаруживаться во 2-х и 3-х пястно-фаланговых суставах, 3-х проксимальных межфаланговых суставах кистей, суставах запястий, лучезапястных суставах, шиловидных отростках локтевых костей, 5-х плюсне-фаланговых суставах. При более выраженных стадиях РА изменения могут обнаруживаться в дистальных межфаланговых суставах кистей и стоп. РА никогда не начинается с поражения дистальных межфаланговых суставов кистей и стоп, проксимальных межфаланговых суставов стоп.
Наиболее часто в повседневной практике применяется рентгенологическая классификация, основанная на делении РА на модифицированные стадии по Штейнброкеру с использованием обзорных рентгенограмм кистей и дистальных отделов стоп в прямой проекции.
Выделяются 4 рентгенологические стадии РА, отражающие прогрессирование симптомов артрита в суставах кистей и дистальных отделов стоп.
К 1-й стадии (ранним рентгенологическим изменениям) РА относятся периартикулярное утолщение и уплотнение мягких тканей, околосуставной остеопороз (повышение рентгенпрозрачности костной ткани), единичные кистовидные просветления костной ткани и сужение отдельных суставных щелей в типичных для начального РА суставах. Рентгенологические симптомы 1-й стадии неспецифичны для РА и могут быть обнаружены при других ревматических заболеваниях, что требует обязательного учета клинико-лабораторных показателей заболевания.
Стадия 2 характеризуется нарастанием околосуставного остеопороза, появлением множественных кистовидных просветлений костной ткани в эпифизах коротких трубчатых костей и костях запястий в сочетании с множественными сужениями суставных щелей, эрозивными изменениями в суставах и небольшими краевыми деформациями костей. Эта стадия подразделяется на неэрозивную и эрозивную формы в зависимости от отсутствия или наличия деструктивных изменений в суставах. Как правило, первые эрозии появляются во 2–3-х пястно-фаланговых, 5-х плюсне-фаланговых суставах, костях запястий, в области шиловидного отростка локтевой кости. Отличительная особенность 2-й стадии РА – отсутствие умеренных или выраженных деформационных изменений, подвывихов, вывихов и костных анкилозов суставов.
Стадия 3 характеризуется нарастанием рентгенологических симптомов, выявляемых при 2-й стадии. Деструктивные изменения выраженные, определяются во многих суставах кистей и дистальных отделов стоп. Преобладают в типичных для РА суставах. Отличительная особенность 3-й стадии – умеренные и выраженные деформации эпифизов костей, подвывихи и вывихи в отдельных или многих суставах.
4-я стадия характеризуется симптомами 3-й стадии и появлением костных анкилозов суставов. Для РА типичны анкилозы в суставах запястий (межзапястных, 2–5-х запястно-пястных суставах). Крайне редко выявляются анкилозы в проксимальных межфаланговых суставах кистей и лучезапястных суставах. Выраженные деструктивные изменения в костях запястий могут приводить к коллапсу запястий, который характеризуется снижением высоты запястий, выраженными деформациями, уменьшением размеров или остеолизом костей запястий. Остеолитические изменения могут выявляться в пястно-фаланговых и, реже, плюсне-фаланговых суставах. Рентгенологические стадии РА представлены на рисунках 1–11.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Рентгенограмма при болезни Паннера (неравномерной оссификации эпифиза головки мыщелка)
а) Рентгенография:
• Вырезка метафиза:
о «Вырезка» в области метафиза головки лучевой кости у маленьких детей
о В норме исчезает при дальнейшей оссификации и закрытии пластинки роста
• Прикрепление кольцевидной связки:
о Вырезка метафиза локтевой кости в месте прикрепления кольцевидной связки
о Встречается не всегда
• Участок просветления в бугристости лучевой кости:
о В норме на бугристости в положении анфас появляется овальный участок просветления о Имитирует дефект кости
• Неполное объединение центров оссификации:
о Имитирует трещину кости
• Псевдодефект головки мыщелка:
о Костная борозда или небольшое углубление между головкой мыщелка и латеральным мыщелком в норме:
- Над этой областью (2-3 мм) отсутствует суставной хрящ
о Аналогичный дефект можно обнаружить на заднелатеральной поверхности головки мыщелка
о На снимках во фронтальной и продольной проекциях имитирует костно-хрящевой перелом:
- Тем не менее, при вывихе или подвывихе в этой области могут возникать повреждения костно-хрящевых структур
- Используйте Т2-режим для выявления отека костного мозга и дифференциации повреждения и варианта нормы
• Центральный псевдодефект суставного хряща на локтевом отростке:
о Локтевой отросток в норме имеет чашеобразный дефект суставного хряща, расположенный на середине расстояния между венечным отростком и верхушкой локтевого отростка
о Имитирует повреждение костно-хрящевых структур, но отличается отсутствием отека костного мозга
• Псевдодефект блоковидной борозды:
о Вырезка как с медиальной, так и с латеральной стороны блоковидной вырезки локтевой кости в месте соединения локтевого и венечного отростков (вариант нормы)
о На снимках в продольной проекции через медиальную или латеральную сторону локтевой кости имитирует перелом
о Отсутствует на срединных сагиттальных срезах, от истинного перелома отличается отсутствием отека костного мозга
• Поперечный блоковый гребень:
о Поперечный костный гребень, проходящий через блоковидную вырезку локтевой кости в месте соединения локтевого и венечного отростков (вариант нормы)
о Может быть неполным
о Не покрыт хрящом
о На продольных срезах имитирует внутрисуставной остеофит или посттравматическую деформацию
в) Варианты нормы:
• «Птичья» (надмыщелковая) шпора:
о Костная шпора примерно на 5 см проксимальнее медиального надмыщелка, видимая в боковой проекции
о Имеется в 1 -3% случаев
о Обычно бессимптомная
• Неравномерная оссификация блокового эпифиза плечевой кости:
о На ранних этапах оссификации дистальный эпифиз может казаться фрагментированным, имитируя остеонекроз или костно-хрящевой перелом
о В норме оссификация завершается вместе с развитием скелета без каких-либо последствий
• Неравномерная оссификация латерального надмыщелка:
о На ранних этапах оссификации нормальный латеральный надмыщелок может казаться фрагментированным, имитируя остеонекроз или костно-хрящевой перелом
о В норме оссификация завершается вместе с развитием скелета без каких-либо последствий
• Неравномерная оссификация эпифиза плечевой кости (головки мыщелка):
о Может иметь такой же внешний вид, как и другие эпифизы/ апофизы локтевого сустава с неравномерной оссификацией
о Однако обозначается термином «болезнь Паннера», так как может быть вызвана недостаточным кровоснабжением головки мыщелка
о Головка мыщелка обычно вначале выглядит нормальной и приобретает фрагментированное строение к 5-12 годам
о Покрывающий ее хрящ обычно не поражен
о Со временем обычно происходит восстановление
• Надблоковая кость:
о Добавочная косточка в ямке локтевого отростка
о Может имитировать суставную мышь
• Добавочная кость локтевого сустава (patella cubiti):
о Сесамовидная кость в дистальном отделе трехглавой мышцы
о Может имитировать суставную мышь
• Связка Струзера:
о Дополнительное место начала круглого пронатора - от надмыщелковой шпоры
о Проходит от надмыщелковой («птичьей») шпоры к медиальному надмыщелку
о Может сдавливать срединный нерв и плечевую артерию
• Гиперплазия синовиальной складки:
о В норме синовиальную складку можно обнаружить у заднелатеральной поверхности плечелучевого сустава
о Возможно развитие гиперплазии и нестабильности связки:
- Отсутствуют точные критерии оценки гиперплазии синовиальной складки
- Толщина синовиальной складки >2,6 мм может указывать на гиперплазию: обнаружена у 67% пациентов с синдромом синовиальной складки в малых выборках
о По некоторым сведениям связана с синдромом «щелкающего локтя»
• Надблоковая локтевая мышца:
о Добавочная мышца (не следует путать с нормальной локтевой мышцей)
о Отходит от локтевого отростка, прикрепляется к медиальному надмыщелку
о Если имеется, образует крышу канала локтевого нерва
о Может быть бессимптомной
о Может приводить к синдрому канала локтевого нерва и невриту локтевого нерва
в) Список литературы:
1. Opanova Ml et al: Supracondylar process syndrome: case report and literature review. J Hand Surg Am. 39(6): 1130-5, 2014
2. Ruizde Luzuriaga BCetal: Elbow MR imaging findings in patients with synovial fringe syndrome. Skeletal Radiol. 42(5):675-80, 2013
3. Husarik DB et al: Ligaments and plicae of the elbow: normal MR imaging variability in 60 asymptomatic subjects. Radiology. 257(1): 185-94, 2010.
Болезнь Паннера. Рассекающий остеохондроз.
В нашей клинике Вы получите эффективное лечение и реабилитацию при рассекающем остеохондрите локтевого сустава.
Болезнь Паннера или рассекающий остеохондрит головки мыщелка плечевой кости, впервые описана в 1929 году датским рентгенологом Panner H. J. Суть заболевания в том, что происходит некроз фрагмента головки с последующим его отслоением и отделением в суставную полость. Обычно проявляется в подростковом возрасте. Наиболее подвержены заболеванию спортсмены, у которых происходят интенсивные нагрузки на локоть (метательные виды спорта, теннис, спортивная гимнастика и другие). Локтевой сустав образуется посредством соединения трех костей - плечевой, локтевой и лучевой. Состоит из трех простых суставов, заключенных в общую капсулу: плечелоктевой, плечелучевой и проксимальный лучевой. При этом заболевании патологический процесс затрагивает плечелучевой сустав, который образован головкой мыщелка плечевой и головкой лучевой кости. Сочленение находится с латеральной (наружной) стороны локтевого сустава, что и определяет локализацию болей. Болезнь Паннера считается мультифакторным заболеванием. На данный момент существуют несколько теорий причин возникновения, но основная из них – возникновение вследствие травм (множественных микроповреждений) и длительное воспаление, даже маловыраженное. Также среди причин называют наследственную предрасположенность, эндокринные нарушения, проблемы кровоснабжения и другие. .
Выделяют несколько стадий данного заболевания:
- Первая стадия – участок суставного хряща в зоне поражения размягчен, не имеет четких границ, на рентгене можно увидеть изменения субхондральной кости, нарушения кровообращения в данной области
- Вторая – характеризуется появлением отчетливых границ патологически измененного хряща и кости
- Третья – отмечается флотирование (неполное отслоение) хряща, при этом страдает и функция сустава.
- Четвертая стадия – фрагмент хряща с участком субхондральной кости отслаивается и начинает свободно перемещаться в полости сустава (так называемая «суставная мышь») Возникает нарушение двигательной функции, блокировка.
Симптомы болезни Паннера.
Проявления патологии зависят от ее стадии. На ранних этапах возникает ощущения дискомфорта, незначительная болезненность, локализующаяся с наружной стороны локтя, появляющаяся после физической нагрузки. В дальнейшем болезненные ощущения носят постоянный характер, возникает затруднение разгибания. При обострениях боль распространяется на весь сустав, появляется отек, воспалительный выпот в суставную полость. Пораженный участок постепенно отделяется, его частичное отслаивание может вызвать затруднения при движении, усиление болей. В дальнейшем при полном отделении фрагмента хряща, возникает «блокада» локтевого сустава, то есть ограничение движения, вплоть до полного его отсутствия.
Диагностика.
Пациент при осмотре специалистом обычно жалуется на болезненность при пальпации латеральной области локтевого сустава. Диагностические тесты при осмотре позволяют специалисту более четко определить область поражения. Инструментальные методы более точно диагностируют локализацию процесса и его выраженность. Основную роль в диагностике данного заболевания играет рентгенография и магнитно-резонансная томография, благодаря которым можно установить стадию болезни, от чего в дальнейшем будет зависеть и тактика лечения. В некоторых случаях назначают диагностическую артроскопию, во время которой можно сразу же провести и все необходимые лечебные мероприятия. Такое лечение является наиболее радикальным и эффективным, при этом восстанавливаются пациенты после артроскопий в довольно короткий промежуток времени.
Лечение рассекающего остеохондрита локтевого сустава
На начальном этапе назначается консервативное лечение, суть которого сводится к фиксации локтевого сустава, исключении физических нагрузок и назначении противовоспалительных препаратов. Учитывая, как правило, молодой возраст пациентов с данной патологией, регенерация тканей в месте поражения при отсутствии нагрузки происходит в короткие сроки. Если же консервативная терапия результатов не принесла и сохраняется болевой синдром или произошло отделение хрящевого участка, то показано оперативное лечение, заключающееся в рефиксации поврежденного фрагмента или его удалении. После удаления проводят артропластику, в случае рефиксации – микрофрактуринг (перфорирование хряща и кости, ускоряющее регенерацию за счет клеток крови и костного мозга). При хирургическом методе лечения рецидивы заболевания крайне редки.
После артроскопии пациенты восстанавливаются достаточно быстро. Курс реабилитации подразумевает занятия лечебной физкультурой, физиотерапевтические процедуры, массаж. При соблюдении рекомендаций врача спортсмены в скором времени возвращаются к тренировкам в привычном режиме.
- Главная. СпортКлиника - лечение и реабилитация суставов в Санкт-Петербурге
- Неврология
- Болезнь Паннера. Рассекающий остеохондроз.
УДК 616.7
© Волков Е.Е., Кэцинь Хуан, 2010
© ХуанДи 黄帝
7.1. Болезнь Пертеса
Асептическое заболевание эпифиза головки бедренной кости, возникающее в период развития тазобедренного сустава (эпифиз ещё не закрылся), а также ишемический некроз эпифиза головки бедренной кости встречаются чаще всего. Ещё в 1910 г. Legg (США), Calve (Франция) и Perthes (Германия) описали данное заболевание. В детском возрасте в центре оссификации эпифиза головки бедренной кости происходит ишемический некроз, в результате чего формируются плоский тазобедренный сустав, деформирующий остит тазовой кости, эпифизарная остеохондропатия, эпифизит головки бедренной кости, и всё это называют болезнью Легга-Кальве-Пертеса.
Причины и механизм данного заболевания пока не ясны, до сих пор нет единого мнения по этому вопросу. Общепризнанной точкой зрения является то, что ишемия головки бедренной кости приводит к некрозу её эпифиза. Относительно причин ишемии есть различные мнения. Одни учёные утверждают, что некроз эпифиза головки бедренной кости связан с ещё не совершенным в детском возрасте кровоснабжением в её головке, и под воздействием внешних факторов происходит частичное или полное прекращение кровотока, приводящее к некрозу головки. Другие, основываясь на измерении внутрикостного венозного давления, установили, что, кроме обструкции артерий при данной болезни, причиной некроза является застой крови в венах, что способствует недостаточному снабжению внутрикостных артерий, в результате чего повышается внутрикостное давление и возникает ишемический некроз эпифиза головки бедренной кости. Некоторые учёные выдвигают идею о том, что синовит или другие воспалительные заболевания сустава вызывают набухание (отёк) мягких тканей вокруг тазобедренного сустава и синовиальных мембран, происходит экссудация, давление внутри сустава повышается, что приводит к некрозу эпифиза.
Кумулятивный хронический ишемический некроз головки бедренной кости с неясными причинами может замедлять развитие эпифиза или прекращать его рост, а продолжение роста мягких тканей за счёт питания от синовиальной жидкости проявляется в мелких очагах костеобразования и разрастании хрящевой ткани, что называют скрытой болезнью Пертеса. На этапе восстановления при повторной васкуляризации хрящевой ткани головки бедренной кости и внутрихрящевой оссификации формирующаяся под хрящами новая костная ткань довольно тонкая и непрочная, и при нагрузке или срезывающем усилии может произойти перелом кости.
По мнению Salter, ишемический некроз головки бедренной кости сам по себе является осложнением ишемии, а в губчатой кости из-за внутрикостных переломов и коллапса кровеносные сосуды подвергаются сдавливанию. Эта точка зрения совпадает с мнением авторов о том, что из-за разрушения структуры головки бедренной кости кровеносные сосуды сдавливаются, создавая ишемию, в результате которой происходит некроз её головки. Длительная деструкция трабекул и некроз костного мозга в результате разрушения структуры эпифиза, вместе с накоплением продуктов обмена веществ, препятствуют врастанию новых капилляров, что замедляет процесс повторной васкуляризации, и под воздействием напряжения формируется плоская головка бедренной кости. Резорбция кости из-за эпифизита и реакция синовиальной мембраны в процессе обмена веществ в кости, сопровождаемая судорогами и контрактурой мышц, влияют на формирование головки бедренной кости — происходит подвывих наружу и головка бедренной кости принимает плоскую или седловидную форму.
Авторы монографии считают, что концентрация напряжений в эпифизе головки бедренной кости способствует разрушению структуры кости в ней, изменяет напряжение в эпифизе, в результате чего нормальное распределение системы капилляров в кости встречает препятствия, нарушается питание кости и прочность трабекул, их жёсткость, и механические свойства постепенно утрачиваются. В образовавшихся лакунах накапливается большое количество жировых капель, в костномозговой полости исчезают кровеносные синусоиды и разрушается структура хряща, система кровообращения внутри кости подвергается усиленной обструкции, а гибель эндотелия серьёзно ускоряет некроз головки бедренной кости. В поверхностном слое головки бедренной кости возникают трещины, секвестры или коллапс. Обструкция кровеносных сосудов вызывает некроз эпифиза головки бедренной кости.
Таким образом, некроз эпифиза головки бедренной кости связан с концентрацией напряжений, диссоциацией структуры головки, обструкцией кровообращения внутри неё и усилением сопротивления кровотока из-за деформации кровеносных сосудов, что ускоряет разрушение структуры кости и образует порочный круг. Некоторые учёные подразделяют процесс течения данного заболевания на 4 этапа:
I этап — период синовита, когда синовиальные мембраны тазобедренного сустава отекают, наполняются кровью, увеличивается количество синовиальной жидкости, повышается давление внутри сустава, отсутствуют воспалённые клетки. Период синовита длится 1—4 нед, и его нелегко обнаружить;
II этап — период ишемического некроза, когда в центре оссификации возникает частичный или полный некроз, в это время структура трабекул не претерпевает изменений, её чётко видно, но плотность кости повышена, и из-за отсутствия заполнения пространства костного мозга нестабильным костным веществом трабекулы не трескаются и не разрушаются, образуя плотный слой, что можно увидеть на рентгеновском снимке. В метафизе, поблизости от некротического центра оссификации заметна декальцификация, снижена плотность кости или кистозное перерождение, развитие происходит слишком быстро, масса тела становится слишком большой по сравнению с развитием в норме, у детей часто возникает варусное положение шейки бедренной кости или патологический перелом; например, при срезывающем усилии создается разрыв эпифиза;
III этап — период фрагментации и восстановления, когда омертвевшая головка бедренной кости абсорбируется и происходит медленный процесс роста новой кости и её восстановления, грануляционные фиброзные ткани вырастают от костного мозга и заполняют поражённую некрозом зону, завершая процесс восстановления. Особенностью этого периода является расширение суставной щели в тазобедренном суставе. В процессе восстановления активизируется остеокласт, а остеобласт замедляет свою активность; в процессе ускоренной резорбции рост новой кости в зоне некроза замедляется и легко может произойти деформация шейки бедренной кости или перелом кости в результате эпифизеолиза.
Установлено, что омертвевшая кость метафиза рассасывается под эпифизарной линией шейки бедренной кости, создавая нарушение в её развитии вдоль продольной линии, приводя к беспорядочному расширению эпифизарной линии. Эпифизарная пластинка становится неустойчивой, усиливается пластичность из-за избытка коллагенового волокна внутри новой кости, и под воздействием внешнего усилия могут произойти деформация шейки бедренной кости и её изгиб внутрь таза.
IV этап — период заживления или деформации, когда вновь выросшая кость заменяет мёртвую и вновь сформировавшиеся незрелые молодые трабекулы смешиваются и спрессовываются с мёртвой костью. На рентгеновском снимке видны появление бокаловидных дефектов, а в центре оссификации грибовидная деформация: головка бедренной кости становится не только большой (синдром гигантского таза), но и плоской, выпирая из вертлужной впадины и приобретая грибовидную форму. В тазобедренном суставе возникает подвывих, а после взросления часто — вторичный остеоартрит, суставная щель сужается и ощущается боль в области таза.
Клинические проявления данной болезни следующие:
боль → хромая походка → невозможность выдерживать нагрузку → ограничение функции тазобедренного сустава.
При хроническом скрытом течении болезни субъективные симптомы часто незаметны и ими пренебрегают. Возраст, при котором происходит заболевание, варьируется в пределах 3—12 лет, но бывают случаи и в 15 лет, причём соотношение между мальчиками и девочками составляет 4:1.
Судя по имеющимся материалам, данное заболевание имеет склонность к наследственной передаче,и естественное течение болезни продолжается примерно 4 года. В начальный период больные ощущают: дискомфорт в области таза, ригидность как сопротивление выполнению пассивных движений конечностями, боль в области паха, боль с внутренней стороны бедра и коленного сустава. Походка становится тяжёлой, но после отдыха боль смягчается.
В период синовита тело изгибается и поворачивается наружу, в результате чего полость тазобедренного сустава расширяется и боль ослабляется. Походка часто с наклонённым тазом или хромающая из-за неодинаковой длины конечностей, при усилении боли возникает контрактура ягодичных мышц и мышц бедра. К сожалению, родители обращаются к врачу только тогда, когда больные дети испытывают боль и у них уже хромающая походка.
7.2. Отрыв эпифиза головки бедренной кости
Отрыв эпифиза головки бедренной кости часто сочетается с некрозом головки бедренной кости. При этом эпифизарная линия расширяется и занимает беспорядочное положение, соединение эпифиза с метафизом становится нестабильным и под воздействием внешнего усилия происходит отрыв эпифиза, который подразделяют на следующие стадии: профаза отрыва, стадия отрыва, отрыв лёгкой, средней и тяжёлой степени тяжести и последствия отрыва.
Осложнения в профазе данного заболевания происходят в форме ишемического некроза головки бедренной кости — хрящ растворяется, а некроз головки провоцирует отрыв эпифиза. Острый отрыв эпифиза легче всего возникает при ишемическом некрозе головки бедренной кости. Ручное вправление и закрепление, внутренняя фиксация стальными иглами могут увеличить некротические изменения головки. Из всех применяемых способов и приёмов лечения асептического некроза наиболее высока вероятность отрыва эпифиза головки бедренной кости при гипсовой фиксации и пенетрации головки бедренной кости стальными иглами.
Рентгенологическая диагностика первичного идиопатического остеоартроза
Для цитирования: Смирнов А.В. Рентгенологическая диагностика первичного идиопатического остеоартроза. РМЖ. 2001;7:294.
Институт ревматологии РАМН, Москва
О стеоартроз (ОА) – хроническое прогрессирующее заболевание суставов, характеризующееся дегенерацией суставного хряща, изменениями в субхондральном отделе эпифизов костей и в околосуставных мягких тканях.
Состояние суставного хряща является важным не только для диагностики ОА, но и для оценки прогрессирования заболевания и проводимого лечения. Суммарная толщина суставного хряща на рентгенограммах определяется измерением ширины рентгеновской суставной щели между суставными поверхностями эпифизов костей. Ширина суставной щели до настоящего времени используется, как основной показатель в рентгенологической диагностике ОА, и стандартная рентгенография коленных суставов в прямой и боковой проекциях рекомендуется WHO и ILAR, как метод выбора для оценки динамики изменений в суставном хряще при проведении клинических испытаний лекарственных препаратов.
Рентгенография остается наиболее простым и общедоступным методом исследования суставов для оценки анатомических изменений структуры костей при ОА. С точки зрения оперативности диагностики, простоты и удобства использования, особенно интересны передвижные рентгенодиагностические аппараты с полипозиционным штативом типа С-дуга, широко применяемые в мировой практике. Аппараты данного класса позволяют проводить исследования пациента в любых проекциях без изменения положения последнего. В России единственным производителем подобного оборудования является Санкт-Петербургская научно-исследовательская производственная компания “Электрон”. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов, при этом сужение рентгеновской суставной щели соответствует объемному уменьшению суставного хряща, а субхондральный остеосклероз и остеофиты на краях суставных поверхностей есть ответная реакция костной ткани на увеличение механической нагрузки в суставе, что, в свою очередь, является результатом дегенеративных изменений и уменьшения в объеме суставного хряща. Данные рентгенологические симптомы рассматриваются, как специфические для ОА, используются для постановки диагноза ОА и входят в рентгенологические критерии (в сочетании с клиническими) диагностики ОА.
Рентгенологические симптомы, обязательные для постановки диагноза остеоартроза
Сужение рентгеновской суставной щели – один из самых важных рентгенологических симптомов, имеющий прямую коррелятивную связь с патологическими изменениями, происходящими в суставном хряще. Известно, что уменьшение в объеме суставного хряща распределяется неравномерно на разных участках суставной поверхности, в связи с чем рентгеновская суставная щель в разных отделах сустава имеет различную ширину. Согласно рекомендациям WHO/ILAR ширину рентгеновской суставной щели необходимо измерять в наиболее суженном участке. Считается, что в патологически измененном суставе именно этот участок испытывает наибольшие механические нагрузки (для коленного сустава – это медиальные отделы, для тазобедренного сустава – верхнемедиальные, реже – верхнелатеральные отделы). Анатомическими ориентирами, используемыми для измерения суставной щели на рентгенограммах крупных суставов являются:
а) для выпуклых поверхностей (головка и мыщелки бедренной кости) – кортикальный слой замыкательной пластины суставной поверхности кости;
б) для вогнутых поверхностей (край вертлужной впадины, проксимальные мыщелки большеберцовых костей) – край суставной поверхности в основании суставной впадины.
Остеофиты – костные разрастания на краях суставных поверхностей костей различной формы и размеров являются чрезвычайно характерным для ОА рентгенологическим симптомом. Остеофиты в начальных стадиях развития ОА суставов проявляются в виде заострений или небольших размеров (1–2 мм) костных образований на краях суставных поверхностей и в местах прикрепления собственных связок суставов (в коленных суставах это края межмыщелковых возвышений большеберцовых костей, в месте прикрепления крестообразных связок; в тазобедренных суставах – края ямки бедренной головки, на медиальной ее поверхности, в месте прикрепления собственной связки бедренной головки). По мере нарастания тяжести ОА в суставах и прогрессирующего сужения суставной щели остеофиты увеличиваются в размерах, приобретают различные формы в виде “губ” или “гребней”, прямолинейных или “пышных” костных разрастаний на широком или узком основании. При этом суставная головка и впадина могут значительно увеличиваться в поперечнике, становиться более массивными и расплющенными. Количество остеофитов может быть подсчитано отдельно или суммарно в обоих суставах, а их размеры измерены по ширине в основании и по длине. Изменение количества остеофитов и их размеров является чувствительным индикатором прогрессирования заболевания, а отсутствие этих изменений может указывать на успешность в лечении ОА.
Субхондральный остеосклероз – уплотнение костной ткани, непосредственно расположенной под суставным хрящом. Обычно этот рентгенологический симптом выявляется на поздних стадиях ОА, когда суставная щель уже резко сужена и является следствием трения обнаженных сочленяющихся костных поверхностей друг о друга. Суставные костные поверхности при этом становятся неровными. Это свидетельствует о глубоком дегенеративном процессе в покровном хряще или о его исчезновении. Изменения целостности суставного хряща, что предшествует его количественному уменьшению, может быть результатом уплотнения кортикальной и трабекулярной костной ткани, непосредственно расположенных под хрящом. Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в 3–х равноотстоящих точках вдоль суставного края; результаты измерения при этом могут быть усреднены.
Рентгенологические симптомы, необязательные для постановки диагноза первичного остеоартроза
Околосуставной краевой дефект костной ткани. Хотя этот рентгенологический симптом, который может наблюдаться при ОА, определен Altman с коллегами, как “эрозия суставной поверхности”, термин “околосуставной краевой дефект костной ткани” более предпочтителен, так как точной гистологической характеристики этих рентгенологически выявляемых изменений пока не дано. У больных с ОА они небольшие с участком остеосклероза в основании, при этом окружающая их костная ткань не имеет разрежения костной структуры, что характерно для истинных эрозий, выявляемых при ревматоидном артрите, которые не имеют склеротических изменений в основании и часто определяются на фоне околосуставного остеопороза. Краевые дефекты костной ткани могут быть обнаружены на ранних стадиях ОА, появление их может быть связано с воспалительными изменениями в синовиальной оболочке. Эти изменения описаны в крупных суставах и в суставах кистей.
Субхондральные кисты – рентгенологически проявляются, как кольцевидные дефекты трабекулярной костной ткани в субхондральном отделе кости с четко определяемым склеротическим ободком. Субхондральные кисты формируются в результате резорбции костной ткани в области высокого внутрисуставного давления, в месте наибольшей нагрузки на суставную поверхность. Чаще всего эти кисты появляются при обострении заболевания и находятся в зоне наиболее узкой части суставной щели. Они характерны для ОА тазобедренных суставов и могут обнаруживаться как в головке бедренной кости, так и в крыше вертлужной впадины. О динамике изменений субхондральных кист судят по их количеству и размерам.
Внутрисуставные обызвествленные хондромы – образуются из участков некротизированного суставного хряща, а также могут являться фрагментом костной ткани – остеофита или продуцироваться синовиальной оболочкой. Хондромы обычно имеют небольшие размеры, находятся между суставными поверхностями костей или лежат сбоку от эпифизов костей, имеют различную форму (округлую, овальную, удлиненную) и неравномерную крапчатую структуру, связанную с отложением кальцийсодержащих веществ в хрящевую ткань. Количество их в суставе минимальное (1–2 хондромы).
В коленном суставе за обызвествленную хондрому можно принять сесамовидную кость (fabella) в подколенной ямке, которая при ОА коленного сустава также меняет свою форму, положение и размеры. Деформация fabella является одним из симптомов ОА коленного сустава.
Рентгенологическая диагностика остеоартроза тазобедренных суставов
На точность оценки ширины суставной щели в тазобедренных суставах влияют 3 фактора: позиция больного, поворот конечности и правильная центрация рентгеновского луча при рентгенографии сустава. Сравнение ОА изменений в тазобедренных суставах у одних и тех же больных в 2–х положениях (стоя и лежа) показало, что в положении больного стоя ширина суставной щели была достоверно меньше, чем когда больной лежал на столе. Cуставная щель сужена в большей степени тогда, когда стопа направлена кнутри. Смещение рентгеновской трубки в сторону от центра сустава может достоверно изменить ширину суставной щели. При этом рекомендуется, чтобы центральный рентгеновский луч проходил через центр бедренной головки. Правда, необходимо отметить тот факт, что раздельная рентгенография тазобедренных суставов приводит к увеличению лучевой нагрузки на пациентов.
В начальных стадиях (1–2 стадии по Kellgren) ОА тазобедренных суставов при рентгенологическом исследовании определяются: незначительное сужение суставной щели, слабовыраженный субхондральный остеосклероз, точечные кальцификаты в области наружного края крыши вертлужной впадины (зачаток остеофитов), заострение краев ямки бедренной головки в области прикрепления круглой связки бедренной головки (рис. 1).
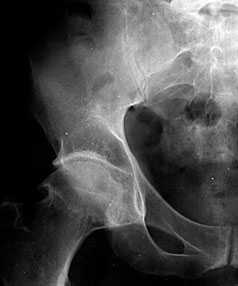
Рис. 1. Обзорная Rо-графия тазобедренного сустава в прямой проекции.
Деформирующий остеоартроз II ст. по Kollgren. Крупные остеофиты на краях суставных поверхностей. Грибовидная деформация бедренной головки
В поздних стадиях заболевания (соответствует 3–4 стадии ОА по Kellgren) отмечаются:
• прогрессирующее сужение суставной щели
• формирование различной формы и размеров остеофитов на краях суставных поверхностей вертлужной впадины, бедренной головки, отчего она со временем приобретает грибовидную форму. В средней части вертлужной впадины возможно формирование клиновидного остеофита, который может обусловить латеральное смещение бедренной головки
• углубление вертлужной впадины может быть связано с развитием остеофитов; протрузия ее возможна на фоне остеопороза или истончения костей, составляющих дно вертлужной впадины
• выраженный субхондральный остеосклероз. Проявляется в первую очередь в области крыши вертлужной впадины, затем в верхнем отделе бедренной головки
• в далеко зашедших случаях – уменьшение в объеме и уплощение суставной поверхности бедренной головки на фоне выраженной кистовидной перестройки костной ткани, чередующейся с участками субхондрального остеосклероза. Костные кисты могут быть единичными или множественными. Возникают они в верхней части вертлужной впадины или в зоне наибольшей нагрузки на суставную поверхность бедренной головки
• асептический некроз бедренной головки
• подвывихи бедренной кости чаще вверх и латерально, реже вверх и медиально
• уплотнение костной ткани и укорочение шейки бедренной кости.
Свободные внутрисуставные тельца при коксартрозе выявляются редко.
При вторичном диспластичном коксартрозе все рентгенологические симптомы развиваются рано (в молодом или среднем возрасте) и могут закончиться асептическим некрозом бедренной головки и подвывихом или полным вывихом бедра.
Описан ишемический коксартроз с быстрым сужением суставной щели, перестройкой костной структуры в головке и шейке бедренной кости, ранними остеосклеротическими изменениями, но без значительного остеофитоза, с достаточно быстрым развитием деструкции бедренной головки.
Рентгенологическая диагностика остеоартроза коленных суставов
Коленные суставы – одни из самых трудных для правильного рентгенологического исследования из–за их структурной сложности и широкого диапазона движений. ОА в коленных суставах может быть ограниченно распространенным даже в определенном отделе сустава, что также затрудняет диагностику изменений в суставе. Последние клинические и эпидемиологические работы подтвердили важность исследования пателлофеморального сустава в оценке ОА коленного сустава, так как совместное исследование этих суставов обнаруживает заболевание приблизительно в 50% от всех обследованных больных и доказывает, что к прямой рентгенографии коленных суставов необходимо в обязательном порядке добавлять прицельный снимок надколенника в боковой или аксиальной проекции. Незначительно согнутый в положении стоя и в прямой проекции коленный сустав является наиболее приемлемым положением для объективной оценки ширины суставной щели. Каждый коленный сустав сгибается так, чтобы опорные площадки суставной поверхности большеберцовой кости стали горизонтальными, шли параллельно с центральным рентгеновским пучком и были перпендикулярны кассете. Центр сустава (суставной щели) должен совпадать с центром рентгеновского луча. Рентгенологическое исследование феморопателлярного сустава может быть проведено в положении больного лежа на животе с максимально согнутой в коленном суставе ногой или с использованием метода Ahlback, когда больной стоит и коленный сустав согнут под углом 30° от вертикального положения. В этом положении сустав находится под функциональной нагрузкой, гарантируется, что поверхности сустава хорошо видны, обеспечивается более точная оценка хрящевой ткани, чем в том случае, когда больному проводится исследование в положении лежа.
Рентгенологическая диагностика артроза феморопателлярного сустава в боковой и аксиальной проекциях характеризуется: сужением суставной щели между надколенником и бедром; остеофитами на задних углах надколенника и мыщелков бедренной кости; субхондральным остеосклерозом надколенника; единичными субхондральными кистами со склеротическим ободком.
Данный артроз почти всегда наружный, иногда наружный и внутренний, редко – только внутренний (диагностируется только по аксиальному снимку).
Ранние рентгенологические признаки (соответствуют 1–2 стадиям артроза по Kellgren):
1. Вытягивание и заострение краев межмыщелкового возвышения большеберцовой кости (в месте прикрепления крестообразной связки).
2. Небольшое сужение суставной щели (чаще в медиальном отделе сустава).
3. Заострение краев суставных поверхностей мыщелков бедренной и большеберцовой кости, чаще в медиальном отделе сустава (связано с большей нагрузкой на этот отдел сустава), особенно при наличии варусной деформации сустава; реже – в латеральной части или одновременно в обеих половинах суставной поверхности (рис. 2).
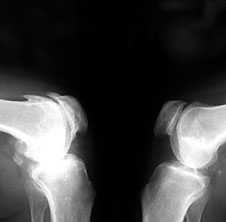
Рис. 2. Rо-графия коленных суставов в боковой проекции.
Артроз феморопателлярных суставов (больше слева). Артроз коленных суставов (I ст по Kollgren справа, IV ст. по Kollgren слева)
При прогрессировании артроза коленных суставов (соответствует 3–4 стадиям артроза по Kellgren):
• нарастает сужение суставной щели
• развивается субхондральный остеосклероз в наиболее нагруженной части сустава
• появляются множественные крупные остеофиты на боковых, передних и задних краях суставных поверхностей
• редко обнаруживаются субхондральные кисты
Вторичный синовит с развитием субпателлярной или подколенной кисты Бейкера:
• суставные поверхности бедренной и большеберцовой кости уплощаются, становятся неровными и теряют свою анатомо–функциональную дифференциацию
• многогранную неправильную форму преобретает сесамовидная кость (fabella)
• могут обнаруживаться обызвествленные хондромы
• редко возможно развитие асептических некрозов мыщелков костей.
Остеартроз проксимальных и дистальных межфаланговых суставов
Стандартная рентгенография кистей проводится в прямой проекции. Пальцы расположены вместе, кисти лежат ровно на кассете на одной линии с осью, проходящей через предплечья и запястья.
Начальные проявления (соответствуют 1–2 стадиям артроза по Kellgren):
Небольшие заострения краев или остеофиты с нерезким субхондральным остеосклерозом; мелкие, субхондрально расположенные кисты при нормальной или слегка суженной суставной щели, мелкие кальцификаты в мягких тканях в области боковых краев суставных поверхностей костей.
Выраженные изменения (соответствуют 3–4 стадиям артроза по Kellgren):
Умеренно выраженные или крупные остеофиты, деформация краев суставных поверхностей, значительное сужение суставных щелей, остеосклероз (узелки Гебердена в дистальных межфаланговых суставах и узелки Бушара в проксимальных), кисты со склеротическим ободком, краевые дефекты суставных поверхностей, при этом костные выступы с одной стороны могут вклиниваться в другую. Обычно краевые дефекты окружены зоной остеосклероза (рис. 3).
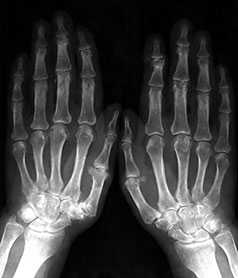
Рис. 3. Обзорная Rо-графия кистей.
Множественные артрозы дистальных и проксимальных межфаланговых суставов. Множественные узелки Гебердена и Бушара. Выраженный артроз 1-го левого запястнопястного сустава
Стандартная и микрофокусная рентгенография суставов
Методы для оценки прогрессирования ОА основываются на выявлении изменений рентгенологических симптомов в суставах. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2–х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как микрофокусная рентгенография суставов, должна более широко использоваться при оценке динамики изменений.
. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2–х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как , должна более широко использоваться при оценке динамики изменений.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:
- Гладкая мышечная ткань. Строение гладкой мышечной ткани.
- Грибковые и вирусные инфекции полости рта. Острое афтозное изъязвление
- Лучевые признаки опухоли головного мозга у плода
- Интоксикация при остром аппендиците. Кишечные инфекции как причина аппендицита
- Онкогенные РНК-геномные вирусы. Онкогенные ретровирусы. Свойства онкогенных рнк-вирусов.
