Лучевые признаки опухоли головного мозга у плода
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Лучевые признаки внутричерепной липомы у плода
а) Терминология:
• Фактически липомы ЦНС - это врожденные пороки развития, а не истинные новообразования
б) Лучевая диагностика:
• 80% липом имеют супратенториальную локализацию
• Существует 2 типа межполушарных липом:
о Чаще всего у плодов встречаются тубулярно-узловые липомы, они формируют объемное новообразование о Липомы криволинейного типа оплетают мозолистое тело
• Как правило, эхогенность липомы > эхогенности затылочной кости
• Края могут быть неровными, с очаговыми разрастаниями:
о Чаще всего прорастают через хориальную щель в желудочки
• При липомах необходимо провести поиск признаков АМТ:
о Отсутствие ППП
о Кольпоцефалия
• Сопутствующая АМТ обнаруживается в 50-90% случаев
• Рекомендовано проведение МРТ плода:
о Картина жировой ткани при МРТ очень специфична, что позволяет поставить точный диагноз и оценить сопутствующие пороки развития
(Слева) На схематическом изображении во фронтальной плоскости видны АМТ и объемная межполушарная липома, сдавливающая передние мозговые артерии и прорастающая в боковые желудочки. Это наиболее характерные расположение и вид липомы у плода.
(Справа) На верхнем изображении, полученном при УЗИ у плода с АМТ, показано гиперэхогенное новообразование, расположенное по средней линии. При патологоанатомическом исследовании видно, что это новообразование является липомой. Обратите внимание на отсутствие мозолистого тела, которое в норме представляет собой полоску ткани, соединяющую два больших полушария головного мозга. (Слева) При УЗИ в косой аксиальной плоскости по средней линии визуализируется липома, прорастающая в оба боковых желудочка. Также обратите внимание на желудочки в форме слезы (кольпоцефалия), характерные для АМТ.
(Справа) При МРТ на Т1-ВИ в аксиальной плоскости у другого пациента с похожей картиной по средней линии визуализируется липома, проводящая сигнал высокой интенсивности, прорастающая в желудочки через хориальные щели. Отчетливо видна кольпоцефалия с направленными вперед передними рогами боковых желудочков.
в) Дифференциальная диагностика внутричерепной липомы у плода:
• Внутричерепное кровоизлияние:
о Вид со временем меняется, развивается порэнцефалия
• Опухоли ЦНС:
о Крупные и стремительно увеличивающиеся новообразования
г) Клинические особенности:
• Прогноз зависит от наличия других пороков развития:
о По возможности проводят кариотипирование
• При изолированной патологии прогноз, как правило, очень благоприятный
д) Особенности диагностики:
• При липомах высока вероятность наличия АМТ
• Напротив, при АМТ ищут липому или кисты, расположенные по средней линии
Видео УЗИ головного мозга плода в норме
Редактор: Искандер Милевски. Дата обновления публикации: 25.9.2021
Лучевые признаки опухоли головного мозга у плода
а) Лучевая диагностика:
• Чаще всего супратенториальные:
о Происхождение зачастую остается неустановленным
• Часто крупные, заполняющие весь свод черепа:
о Сильное нарушение строения головного мозга
о Могут прорастать через основание черепа, проникая в ротовую полость
• Часто сопровождаются макроцефалией и гидроцефалией
• Часто отмечается быстрый рост опухоли за короткий период времени
• Внутриопухолевые кровоизлияния не характерны
• Внешний вид различных опухолей во многом совпадает:
о Дифференциация по гистологическим типам невозможна, а часто и не требуется
• Для определения кровотока проводят допплеровское УЗИ
(Слева) При УЗИ головного мозга плода в поперечной плоскости по средней линии видно смешанное кистозно-солидное гиперэхогенное новообразование. вызывающее обструктивную гидроцефалию. Роды произошли на 32-й неделе, ребенок умер на 6-й день жизни. При гистологическом исследовании была диагностирована тератома. Доброкачественные опухоли приводят к летальному исходу так же часто, как и злокачественные, вызывая сдавление структур головного мозга.
(Справа) При патологоанатомическом исследовании другой тератомы видно, насколько сильно объемное новообразование воздействует на нормально сформированную кору больших полушарий оказывая на нее сильное давление. (Слева) При УЗИ головного мозга плода в поперечной плоскости визуализируется гомогенное гиперэхогенное новообразование. Картина при УЗИ в режиме серой шкалы напоминает таковую при внутричерепном кровоизлиянии, поэтому необходимо подтверждение диагноза с помощью допплеровского УЗИ.
(Справа) При МРТ на Т2-ВИ в сагиттальной плоскости у этого же плода видно преимущественно солидное супраселлярное новообразование, дающее сигнал низкой интенсивности. Опухоль была краниофарингиомой, но при лучевой диагностике ее невозможно было отличить от тератомы.
б) Дифференциальная диагностика:
• Внутричерепное кровоизлияние:
о Как правило, характеризуется гиперэхогенным сигналом, однако эхогенность зависит от сроков
о При допплеровском УЗИ кровоток не выявляется
в) Патологоанатомические особенности:
• Гистологические варианты в порядке убывания частоты:
о Тератома (50% опухолей мозга плода)
о Астроцитома
о Краниофарингиома
о Примитивная нейроэктодермальная опухоль
о Менингиома
о Эпендимома
г) Клинические особенности:
• При обнаружении до 30-й недели гестации летальность составляет 97%
• Независимо от гистологических особенностей при опухоли крупного размера исход неблагоприятный:
о Доброкачественные опухоли приводят к летальному исходу так же часто, как и злокачественные
д) Особенности диагностики:
• При внезапном внутричерепном кровоизлиянии всегда необходимо исследовать плод на наличие первичного новообразования
УЗИ, МРТ при опухоли головного мозга у плода
а) Лучевая диагностика:
1. Общие сведения:
• Самый четкий диагностический критерий:
о Солидное внутричерепное новообразование с кровотоком, заметным при допплеровском УЗИ
• Локализация:
о В 70% случаев - супратенториальная
о Может прорастать через основание черепа, проникая в ротовую полость
• Часто объемные новообразования с быстрым ростом
• Часто наблюдается макроцефалия
• Выраженное нарушение строения головного мозга
• Внутриопухолевые кровоизлияния не характерны, вызывают еще более сильное нарушение структуры
• При обструкции новообразованием развивается гидроцефалия
• Многоводие из-за нарушения акта глотания развивается вследствие дисфункции гипоталамуса

(Слева) При УЗИ головного мозга плода в поперечной плоскости по средней линии видно смешанное кистозно-солидное гиперэхогенное новообразование. вызывающее обструктивную гидроцефалию. Роды произошли на 32-й неделе, ребенок умер на 6-й день жизни. При гистологическом исследовании была диагностирована тератома. Доброкачественные опухоли приводят к летальному исходу так же часто, как и злокачественные, вызывая сдавление структур головного мозга.
(Справа) При патологоанатомическом исследовании другой тератомы видно, насколько сильно объемное новообразование воздействует на нормально сформированную кору больших полушарий оказывая на нее сильное давление.
2. УЗИ при опухоли головного мозга у плода:
• Внешний вид различных опухолей во многом совпадает:
о Чаще всего дифференциация невозможна и не нужна
• Тератома:
о Наиболее распространена (50%)
о Сложное новообразование с солидным и кистозным составляющим
о Выявление кальцификатов помогает поставить точный диагноз, однако часто они не видны
о Обычно расположена по средней линии
о Может занимать весь свод черепа и разрушать его кости
• Астроцитома:
о Солидная опухоль
о Развивается в больших полушариях головного мозга
о Одностороннее эхогенное новообразование, приподнимающее структуры, расположенные по средней линии
о Высокодифференцированные астроцитомы могут отличаться медленным ростом
• Краниофарингиома:
о Супраселлярное новообразование
о Развивается из кармана Ратке, эктодермального дивертикула нёба
о Гетерогенное сложное новообразование
о Часто кальцифицируется
о Неотличимо от тератомы
• Примитивная нейроэктодермальная опухоль:
о Высокоагрессивная злокачественная опухоль, возникающая в любой части ЦНС
• Менингиома:
о Одностороннее новообразование, часто деформирующее череп плода
• Эпендимома/эпендимобластома:
о По данным литературы, эпендимомы развиваются из боковых или IV желудочков
о Эпендимобластомы слишком массивны, поэтому определить их происхождение невозможно
3. Рекомендации по лучевой диагностике:
• Советы по проведению исследования:
о Для выявления кровотока проводят допплеровское УЗИ:
- Опухоли различаются по интенсивности кровоснабжения
- Важно отличать их от внутричерепного кровоизлияния:
Внутричерепные опухоли могут приводить к развитию кровотечения
Необходимо тщательно исследовать края новообразования
о При сохранении беременности требуется тщательное наблюдение
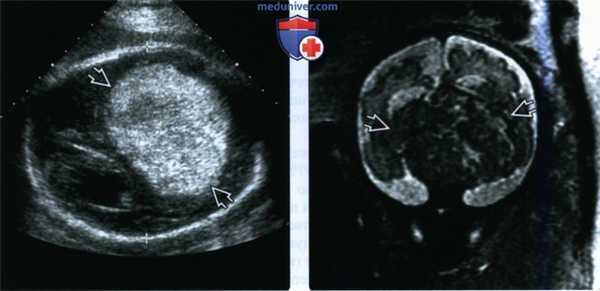
(Слева) При УЗИ головного мозга плода в поперечной плоскости визуализируется гомогенное гиперэхогенное новообразование. Картина при УЗИ в режиме серой шкалы напоминает таковую при внутричерепном кровоизлиянии, поэтому необходимо подтверждение диагноза с помощью допплеровского УЗИ.
(Справа) При МРТ на Т2-ВИ в сагиттальной плоскости у этого же плода видно преимущественно солидное супраселлярное новообразование, дающее сигнал низкой интенсивности. Опухоль была краниофарингиомой, но при лучевой диагностике ее невозможно было отличить от тератомы.
в) Дифференциальная диагностика опухоли головного мозга плода:
1. Внутричерепное кровоизлияние:
• Как правило, гиперэхогенное образование, но эхогенность зависит от сроков
• Приводит к формированию участков энцефаломаляции/порэнцефалии
• При допплеровском УЗИ кровоток не выявляется
2. МПК:
• Осложненная МПК - компонент комплекса AVID (асимметричная вентрикуломегалия, МПК и дисгенезия мозолистого тела)
• Солидные включения отсутствуют
г) Патологоанатомические особенности. Общие сведения:
• Генетика:
о Носит спорадический характер, риск повторного возникновения отсутствует
• Сопутствующие аномалии:
о Как правило, представляют собой изолированную патологию, не связанную с другими синдромами
д) Клинические особенности:
1. Клиническая картина:
• Чаще всего опухоли обнаруживаются в III триместре беременности в виде макроцефалии, гидроцефалии или хорошо различимого новообразования:
о Возможен очень быстрый рост
о Еще за 2 нед. до выявления результаты УЗИ могут быть в пределах нормы
2. Демографические особенности:
• Эпидемиология:
о Встречаются редко: 0,31 случая на 1 млн младенцев, рожденных живыми
о 0,5-1,5% опухолей ЦНС у детей о 10% всех новообразований в антенатальном периоде
3. Естественное течение и прогноз:
• Крайне неблагоприятный прогноз:
о Часто плод погибает внутриутробно, 1/3 детей рождаются мертвыми
о При обнаружении до 30-й недели гестации летальность составляет 97%
о Большинство новорожденных погибают в первые несколько дней после родов
о У большинства выживших диагностируют высокодифференцированную астроцитому
• Независимо от гистологических особенностей при опухоли крупного размера исход неблагоприятный:
о Доброкачественные опухоли ведут к летальному исходу так же часто, как и злокачественные
4. Лечение:
• Рекомендуется прерывание беременности
• В родах рассматривают вариант цефалоцентеза:
о При патологических родах может потребоваться КС, но по возможности его следует избегать
• В постнатальном периоде:
о Как правило, хирургическое удаление опухоли не представляется возможным
о Лучевая терапия противопоказана:
- Тяжелое негативное воздействие на рост и развитие нормально сформированных тканей мозга
о Применялась химиотерапия
о У выживших детей отмечали значительные отклонения психомоторного развития
е) Список использованной литературы:
1. Milani Ш et al: Fetal brain tumors: Prenatal diagnosis by ultrasound and magnetic resonance imaging. World J Radiol. 7(1): 17—21, 2015
2. Isaacs H: Fetal brain tumors: a review of 154 cases. Am J Perinatol. 26(6):453-66, 2009
Опухоли ствола мозга
Опухоли ствола мозга — новообразования моста, среднего и продолговатого мозга. Проявляются многими вариативными симптомами, как то: косоглазие, расстройство слуха, нистагм, поперхивание, лицевая асимметрия, дискоординация и нарушение походки, головокружение, нижний или верхний монопарез, гемипарез, ликворно-гипертензионный синдром. Единственным информативным на сегодняшний день методом диагностики новообразований ствола, позволяющим определить наличие опухоли, ее характер и распространенность, выступает МРТ головного мозга. Возможность хирургического лечения существует лишь в 20% случаев стволовых опухолей. У остальных пациентов применяется радио- и химиотерапия. Прогноз неблагоприятный, основная масса больных погибает в первый год от манифестации заболевания.
Общие сведения
Опухоль ствола мозга встречается преимущественно в детском возрасте. Дети до 15 лет составляют около 70% пациентов оперированных с этим диагнозом. Пик встречаемости приходится на 5-6-й год жизни. Среди церебральных опухолей у детей стволовые новообразования занимают 10-15%, подавляющее большинство (90%) из них представлено глиомами головного мозга. Локализация новообразований в структурах мозгового ствола распределяется следующим образом: опухоли моста — 40-60%, опухоли среднего мозга — 15-20%, опухоли продолговатого мозга — 20-25%. Сложности ранней диагностики и лечения, заболеваемость в детском возрасте, высокая летальность — все эти факторы ставят стволовые опухоли в ряд наиболее актуальных проблем онкологии, неврологии, педиатрии и нейрохирургии.
Патогенетические механизмы и морфология
Ствол головного мозга выполняет множество задач, общий результат которых сводится к интеграции работы всех отделов ЦНС с периферической НС для регуляции основных функций организма: движения, дыхания, сердечной деятельности, сосудистого тонуса и т. п. Подобное взаимодействие достигается за счет проводящих путей, идущих от мозжечка, мозговой коры и долей мозга через ствол в спинной мозг. Кроме того, в стволе мозга располагаются ядра III-XII пар черепно-мозговых нервов. Жизненно важное значение ствола обусловлено наличием в нем сердечно-сосудистого и дыхательного центров.
Многообразие как ядерных, так и проводящих структур церебрального ствола обуславливает большую вариабельность симптомов его поражения. Однако, в отличие от опухолей мозжечка, опухоль ствола мозга редко сопровождается приводящими к гидроцефалии ликвородинамическими расстройствами. Исключением являются лишь новообразования среднего мозга, локализующиеся рядом с сильвиевым водопроводом.
В морфологическом плане примерно в половине случаев опухоль ствола мозга представляет собой доброкачественную, но диффузно распространяющуюся, астроцитому. От 15 до 30% стволовых новообразований составляют астроцитомы злокачественного характера — глиобластома и анапластическая астроцитома. Более редко наблюдаются гемангиобластома, эпендимома, медуллобластома, ганглиоглиома, астробластома, метастазы меланомы и др.
Классификация стволовых новообразований
Общепринятым является деление новообразований ствола по локализационному принципу. В соответствии с этим выделяют первично- и вторично-стволовую опухоль ствола мозга. Первая берет начало непосредственно в стволовой ткани, она может быть внутристволовой и экзофитно-стволовой. Вторая произрастает из оболочек IV желудочка и тканей мозжечка, затем распространяясь в мозговой ствол. Выделяют также парастволовые опухоли, которые классифицируют на тесно срастающиеся со стволом и деформирующие ствол.
Специалистами института нейрохирургии РАМН была разработана классификация стволовых новообразований в зависимости от типа их роста. В ней выделяют опухоли узлового типа, диффузные и инфильтративные. Узловые новообразования являются экспансивно растущими, отграниченными от мозговых тканей капсулой из плотно переплетающихся отростков опухолевых клеток, нередко имеющими кистозный компонент. Диффузная опухоль ствола мозга встречается в 80% случаев. Ее элементы разбросаны среди мозговой ткани так, что границы опухоли не определяются даже микроскопически. При этом элементы стволовой ткани оказываются дезинтегрированы и частично деструктированны. Наиболее редкой является инфильтративная опухоль ствола мозга. Макроскопически она выглядит, как образование с хорошо выраженными границами, за что и получила название «псевдоузловая опухоль». При микроскопическом исследовании обнаруживается инфильтративный характер роста новообразования с разрушением прилегающей к нему нервной ткани.
Симптомы опухоли ствола мозга
Наличие в стволе мозга множества структур (ядер ЧМН, проводящих путей, нервных центров) обуславливает большое многообразие симптомов его поражения. Следует отметить, что у детей за счет больших компенсаторных возможностей нервной ткани опухоль ствола мозга может иметь длительное инаппарантное течение. Симптомы дебюта заболевания во многом зависят от расположения стволового новообразования, а дальнейшее течение — от типа опухолевого процесса.
Возможно возникновение центрального пареза лицевого нерва, проявляющегося асимметрией лица, нистагма, косоглазия, пошатывания при ходьбе, дискоординации движений, головокружения, тремора рук, тугоухости, затруднений при глотании и поперхивания. В некоторых случаях появляется мышечная слабость (парез) в руке, ноге или половине тела. По мере прогрессирования опухолевого процесса наблюдается нарастание указанных симптомов и присоединение новых проявлений. В большинстве клинических случаев признаки гидроцефалии (головная боль, тошнота, рвота) появляются в более поздних стадиях заболевания. Гибель пациентов происходит из-за нарушений в работе сердечно-сосудистого и респираторного центров мозгового ствола.
Диагностика
Предварительный диагноз устанавливается неврологом по данным анамнеза и клинического неврологического обследования пациента. Однако ведущее значение в диагностике принадлежит нейровизуализирующим исследованиям — КТ, МСКТ и МРТ головного мозга. Среди них наиболее информативным является МРТ, усиленное введением контрастного вещества. Разрешающая способность МРТ позволяет выявлять опухоли небольшого размера, не визуализирующиеся при проведении КТ. МРТ дает возможность предположить гистологический тип опухоли, определить присутствие и распространенность экзофитного опухолевого компонента, предварительно оценить характер роста новообразования и степень инфильтрации мозговой ткани. Все эти сведения крайне необходимы для оценки возможности и целесообразности хирургического лечения.
Анализ МРТ-данных проводится с определением плотности образования, формы накопления контраста (равномерное, кольцевидное, неравномерное) и др. параметров. При диффузных и инфильтративных опухолях границы контрастирования зачастую не соответствуют существующим размерам новообразования. Возможно распространение изменений MP-сигнала (преимущественно в Т2-режиме) на зоны, где не наблюдается накопление контраста. Подобные области могут являться зоной отека мозговой ткани, зоной ее инфильтрации или тем и другим сразу. Выявление в ходе МРТ имплантационных метастазов в стенках желудочковой системы и в спинальных субарахноидальных пространствах указывает на принадлежность опухоли к примитивным нейроэктодермальным образованиям.
По данным нейровизуализации возможно дифференцировать опухоль ствола мозга от рассеянного склероза, стволового энцефалита, демиелинизирующего энцефаломиелита, ишемического инсульта, внутримозговой гематомы, лимфомы и пр.
Лечение стволовых новообразований
По существующему ранее мнению любая опухоль ствола мозга представлялась инфильтративным образованием, диффузно прорастающим стволовые структуры и вследствие этого не подлежащим хирургическому удалению. В настоящее время стало понятно, что помимо диффузно распространяющихся новообразований (которых, к сожалению, большинство) в стволе встречаются отграниченные узловые опухоли, удаление которых вполне возможно. В таких случаях для решения вопроса о целесообразности хирургического лечения пациенту необходима консультация нейрохирурга. Доминирующий принцип удаления опухоли ствола — максимальное резецирование ее тканей при минимальном травмировании мозговых структур. В этом плане большие надежды возлагаются на развитие микронейрохирургической техники операций.
К сожалению, около 80% новообразований ствола являются иноперабельными. В отношении них, а также в качестве пред- и послеоперационной терапии может применяться химиотерапевтическое и лучевое воздействие. Химиотерапия осуществляется комбинацией различных цитостатических препаратов. Лучевая терапия позволяет добиться симптоматического улучшения у 75% больных. Однако уже в ранние сроки после проведенного лечения у многих из них констатируется летальный исход. Несколько повысить длительность жизни детей со стволовыми опухолями позволила методика радиотерапии с повышением общей дозы облучения. У 30% детей продолжительность жизни после радиотерапии составила 2 года.
Инновационным методом лечения стволовых новообразований выступает сегодня стереотаксическая радиохирургия. Возможно проведение 2 типов процедур: гамма-ножа и кибер-ножа. В первом случае на голову больного надевается шлем, облучение проводится из множества источников так, чтобы их лучи сходились в одной точке, соответствующей локализации опухоли. Эффект достигается за счет суммарного воздействия источников излучения, при этом облучение здоровых мозговых тканей минимально, поскольку каждый луч несет небольшую гамма-энергию. Процедура воздействия на опухоль при помощи кибер-ножа более автоматизирована. Роботизированный аппарат сам направляет излучение к зоне расположения опухоли, учитывая при этом ее передвижения в связи с дыханием или движениями пациента. Однако пока эти методы эффективны в основном в отношении доброкачественных опухолей размером до 3-3,5 см.
Прогноз
Доброкачественные новообразования мозгового ствола, благодаря своему медленному росту, могут существовать до 10-15 лет, чаще имея субклиническое течение. Но, к сожалению, большинство опухолей этой области имеют злокачественный характер и обуславливают летальный исход в течение нескольких лет или месяцев от дебюта симптоматики. Проводимое лечение в таких случаях лишь ненадолго продлевает жизнь пациентов.
Опухоли головного мозга у детей
Опухоли головного мозга у детей — это большая группа доброкачественных и злокачественных внутричерепных новообразований, среди которых чаще встречаются астроцитомы, глиомы, медуллобластомы и эпендимомы. При онкопатологии определяются общемозговые симптомы (головные боли, церебральная рвота, головокружение), очаговые признаки (нарушение сенсорных и двигательных функций), изменения в психическом статусе. С диагностической целью используют гистологический анализ биоптатов опухоли, визуализационные методы: ЭЭГ, компьютерную и магнитно-резонансную томографию головного мозга. Лечение состоит из резекции образования, лучевой терапии и химиотерапии.
МКБ-10
Неоплазии головного мозга занимают 2 место по распространенности в детской онкологии, уступая только лейкозам. Среди солидных опухолей они находятся на первом месте. Пик диагностики патологии приходится на возраст 2-7 лет. Распространенность составляет до 3,5-4 случаев на 100 тыс. детского населения. В России ежегодно диагностируется 1000-1200 новых случаев. Все мозговые опухоли у детей считаются условно злокачественными, независимо от степени дифференцировки клеток, поскольку они сдавливают нервную ткань и быстро вызывают симптомы церебрального поражения.
Причины
Этиологические факторы формирования церебральных новообразований неизвестны. В современной онкологии основным фактором риска называют специфические генетические синдромы (нейрофиброматоз, болезнь Гиппеля-Линдау, факоматоз), которые протекают с нарушением структуры нервной ткани. Среди вероятных причин онкопатологии называют воздействие ионизирующего излучения при высокодозном облучении головы.
Патогенез
В медицине принята мутационно-генетическая концепция онкопатологии — в основе развития опухолей лежит неблагоприятное изменение генома клетки. Оно провоцируется действием физических, химических или биологических канцерогенов, что в результате вызывает увеличение протоонкогенов и стимулирует неограниченное деление клеток. Затем происходит опухолевая прогрессия, когда возникают несколько клонов раковых клеток.
Существует 2 типа роста новообразований. При экспансивном варианте растущая опухоль раздвигает окружающие ткани и сдавливает их, но не проникает в соседние структуры. Инвазивный рост характеризуется распространением опухолевых клеток за пределы первичного очага, прорастанием их в кровеносные сосуды. Увеличению размеров объемного образования сопутствуют симптомы повышения внутричерепного давления и компрессии головного мозга.
Классификация
Опухоли бывают доброкачественными, состоящими из высокодифференцированных клеток, и злокачественными, для которых характерен инвазивный рост, метастазирование и менее благоприятный прогноз. По времени возникновения новообразования делят на врожденные и приобретенные. По гистологическому типу различают следующие варианты опухолей головного мозга у детей:
К редким формам онкопатологии детского возраста относят тератомы, герминомы, нейробластомы и гамартомы. По механизму формирования бывают первичные образования, возникающие из нейронов и нейроглии, и вторичные, которые вызваны метастазированием рака другой локализации. 70% объемных образований локализуются инфратенториально (в задней черепной ямке), остальные 30% опухолей расположены супратенториально.
Симптомы
Дети имеют высокий компенсаторный потенциал нервной системы, поэтому клинические проявления возникают только при больших размерах новообразования. Основные симптомы связаны с повышением внутричерепного давления. Ребенок испытывает сильные приступообразные головные боли, которые появляются без видимых причин. Они сочетаются с головокружением, мельканием мушек перед глазами. Интенсивность ощущений изменяется в зависимости от положения головы.
Важным клиническим признаком является «мозговая» рвота, которая открывается внезапно и носит фонтанирующий характер. Эметический синдром не связан с приемом пищи, наклонами или физической нагрузкой. При церебральной рвоте отсутствуют предвестники: тошнота, позывы, дискомфорт в желудке. Чаще всего она появляется ночью или рано утром, на высоте головной боли.
Сдавление отдельных церебральных участков дает очаговые симптомы, по которым врач может предположить локализацию неоплазии. Зачастую у ребенка отмечаются нарушения походки и координации движений, что патогномонично для поражения мозжечка. Реже наблюдаются зрительные, слуховые или речевые расстройства. Иногда первым проявлением опухолевого процесса служит эпилептический припадок.
Важное место занимают симптомы психических нарушений, развитие которых обусловлено дистрофическими изменениями нервной ткани. У детей возможны нарушения сознания по типу загруженности и оглушения, ослабление концентрации внимания и памяти. Возникают проблемы с усвоением нового материала в школе. Ребенок становится апатичным, вялым, перестает интересоваться общением с родителями и сверстниками.
Осложнения
Первичные опухоли быстро дают метастазы, и при постановке диагноза около 45% детей имеют вторичные очаги в других отделах головного мозга. Метастазирование наиболее характерно для медуллобластомы. Поражение отдельных нервных структур чревато потерей слуха и зрения, тяжелыми двигательными нарушениями, отставанием в психическом развитии. Опасным осложнением является церебральная кома, которая без экстренной помощи может закончиться смертью ребенка.
Первичное обследование пациента с жалобами на головную боль, головокружение и очаговые симптомы проводит детский невролог, который после физикального осмотра и получения результатов базовых исследований направляет ребенка к онкологу. Для диагностики опухоли и верификации ее гистологического типа назначаются инструментальные методы:
- КТ головного мозга. Исследование применяется для визуализации мозговых структур и обнаружения опухолевого очага, определения размеров и плотности новообразования. КТ показывает некрозы, кровоизлияния, кальцификаты и другие патологии. Чтобы повысить информативность метода, производится исследование с контрастированием.
- МРТ головного мозга. Магнитно-резонансная томография не оказывает лишней лучевой нагрузки на детский организм и позволяет более точно оценить объективные симптомы. МРТ рекомендована при глиомах, которые не накапливают контрастное вещество, поэтому плохо визуализируются на снимках КТ.
- ЭЭГ. Оценка электрической мозговой активности необходима, чтобы выявить очаги гипервозбуждения, которые указывают на локализацию патологической плюс-ткани. ЭЭГ обязательно выполняется больным, у которых опухолевые симптомы включают периодические судорожные приступы.
- Стереотаксическая биопсия. Нейрохирургическое вмешательство по забору образца опухолевой ткани необходимо для гистологического исследования. В лаборатории устанавливают тип образования, степень злокачественности, что влияет на выбор лечения и прогноз выздоровления.
- Анализы на онкомаркеры. При диагностике интракраниальных герминативно-клеточных опухолей необходимо оценить уровень альфа-фетопротеина (АФП) и бета-хорионического гонадотропина (ХГЧ). Для исследования берут образец крови и ликвора, полученного при люмбальной пункции.
В обязательном порядке назначается консультация детского офтальмолога. При осмотре специалист выявляет застойные диски зрительных нервов, изменение полей зрения (гетеронимную или гомонимную гемианопсию). При развитии тугоухости необходимо обследование у детского ЛОР-врача. Серьезные нарушения когнитивных функций и поведения требуют проведения психиатрического обследования.
Лечение опухолей головного мозга у детей
Хирургическое лечение
На первом этапе в большинстве случаев проводится резекция новообразования, во время которой хирурги стараются максимально удалить опухоль, чтобы убрать негативные неврологические симптомы. Полученный при операции материал отправляется на гистологическое исследование. Единственное абсолютное противопоказание к хирургическому вмешательству — диффузные образования ствола головного мозга.
Для минимизации травмирования здоровых тканей используют методики хирургической микроскопии, а при образованиях небольшого размера удаление производится методом радиохирургии. Для стабилизации состояния пациента при тяжелых ликвородинамических нарушениях производится наружное вентрикулярное дренирование или вентрикулоперитонеальное шунтирование.
Вспомогательным направлением лечения является трансплантация стволовых костномозговых клеток. Она требуется для повышения иммунитета и стимуляции кроветворения, поскольку эти процессы нарушаются на фоне химиорадиотерапии. Для пересадки применяются собственные клетки больного, полученные до начала терапии, либо донорский клеточный материал.
Консервативная терапия
Среди конвенциональных методик лечения церебральных опухолей ведущая роль принадлежит лучевому воздействию. «Золотым стандартом» радиотерапии у детей является 3D-конформное облучение, которое обладает минимальным числом отдаленных последствий и не увеличивает риск развития вторичных злокачественных новообразований. В детской онкологической практике чаще выполняется локальное воздействие на новообразование или послеоперационное ложе.
Химиотерапия применяется у детей раннего возраста, чтобы сократить дозу радиационной терапии или временно отложить ее проведение при высокой вероятности осложнений. Цитостатики недостаточно эффективны при церебральной онкопатологии, поэтому врачи используют прямую доставку препаратов к опухоли интратекальным или интравентрикулярным путем. Другой способ преодоления лекарственной резистентности — подбор подходящей схемы полихимиотерапии.
Для улучшения качества жизни ребенка рекомендованы симптоматические препараты: противорвотные, обезболивающие, психотропные. При выраженном отеке головного мозга показаны кортикостероиды. Учитывая быстрое снижение веса, назначают высококалорийную диету. При невозможности принимать обычную пищу ребенка переводят на лекарственные концентраты или зондовое питание.
Прогноз и профилактика
Церебральные опухоли являются серьезной проблемой, но благодаря современным протоколам лечения 5-летняя выживаемость достигается у 60-70% детей. Прогноз зависит от злокачественности опухоли, ее размеров, наличия генетических отклонений. Первичная профилактика не разработана. От семейных врачей и профильных детских специалистов требуется онкологическая настороженность, чтобы на ранних сроках заподозрить опухоль и повысить шансы на излечение.
1. Опухоли головного мозга у детей: важность онконастороженности и особенности диагностики с позиции детского невролога/ М.А. Уткузова, М.В. Белоусова, В.Ф. Прусаков, А.А. Уткузов// Клинические исследования и опыт в онкологии. — 2019.
2. Поздняя диагностика опухолей головного мозга у детей/ Р.Р. Байрамгулов, А.А. Гумеров, Р.А. Гумеров// Медицинский вестник Башкортостана. — 2015.
3. Опухоли головного мозга у детей грудного возраста/ К.Б. Матуев// Вопросы нейрохирургии имени Н.Н. Бурденко. — 2012.
Читайте также:
- Реакции терморегуляции. Изучение терморегуляции организма
- Значение зародышевых листков. Функции зародышевого листка эмбриона
- Показания, методика введения лекарств, контраста в коленный сустав
- Диагностика травматической каротидно-кавернозной фистулы по КТ, МРТ, ангиограмме
- Клиника хантавирусного легочного синдрома. Лечение хантавирусного легочного синдрома
