Рентгенологическая оценка коленного сустава
Добавил пользователь Валентин П. Обновлено: 29.01.2026
На первой же консультации ортопеда при жалобах на боль в колене или локте, плече или голеностопе пациенту назначают рентгенографию. Долгое время это исследование считалось золотым стандартом диагностики болезней суставов. После появления и введения в широкую практику МРТ оно несколько сдало свои позиции, но не потеряло актуальности, особенно на начальной стадии обследования.
Рентген – эффективный способ установить болезнь и следить за ходом лечения
В каких случаях назначают рентген суставов
Чаще всего рентген назначают при подозрении на вывих, растяжение, перелом, разрыв сухожилий и другие травмы. Однако это исследование позволяет также увидеть изменения в структуре тканей, обнаружить опухоли, кисты, деформации, артроз и артрит. Поэтому диагностический метод эффективен при любых жалобах в отношении опорно-двигательного аппарата.
Что такое рентген-диагностика
Рентген-диагностика базируется на специальных рентгеновских лучах, которые излучает аппарат. Мягкие ткани пропускают их, а твердые – поглощают, поэтому на снимке первые окрашены в темный цвет, а вторые – в светлый. Наиболее ярко на снимках видны костные ткани, поэтому метод используют для обследования состояния костей и суставов. Результаты предоставляются на бумажном или цифровом носителе, сохраняются на жестком диске компьютера.
Получить рентгеновский снимок сегодня можно и на цифровом носителе
Как проводится
Рентгенография проводится без подготовки. Пациент располагается на специальном столе. Паховая область закрывается от облучения свинцовым фартуком. Детям накладывают защиту на область глаз и щитовидной железы, а у младенцев открытой оставляют только исследуемую область, например конечность.
Врач делает снимок в одной или нескольких проекциях. Чтобы они получились четкими, необходимо оставаться в неподвижном состоянии. Специалист самостоятельно определяет оптимальную проекцию в зависимости от исследуемого сегмента: прямая, боковая или комбинированный вариант.
Если у пациента лишний вес, снимок может быть нечетким
Опасно ли это
Рентген часто назначают не только на этапе диагностики, но и в ходе лечения артроза колена, тазобедренного или другого сустава. Многие опасаются, что излучения навредят организму и запустят в нем необратимые процессы, например перерождение клеток в злокачественные, ослабят и без того слабый у пожилого человека иммунитет. Можно ли часто делать рентгенографию?
Вред от излучения на современных аппаратах минимален, если соблюдены все правила безопасности. Доза излучения сопоставима с той, которую мы ежедневно получаем от телевизора или во время перелета на самолете. Поэтому не стоит отказываться от обследования, если врач настаивает. Главное – соблюсти меры предосторожности.
Насколько опасен рентген и кому категорически противопоказано проходить это обследование? Ответы – в видео ниже:
Ограничения
Рентген не проводят детям до трех месяцев, которым при острой необходимости назначают УЗИ. Врачи также не рекомендуют чрезмерно облучать грудных детей в области таза, поскольку это может привести в будущем к бесплодию, заболеванию крови, опухолевому процессу. Детям обследование проводят строго по показаниям и нормировано, не чаще, чем раз в полгода.
Рентгенографию не проводят беременным, чтобы избежать негативного влияния на плод. Также она противопоказана людям с металлическими протезами или имплантами в исследуемой области и лицам с шизофренией (и другими психическими расстройствами), не способным пребывать в неподвижном состоянии. Остальным людям, в том числе старшего возраста, обследование делать можно.
Что показывает рентген голеностопного сустава
Голеностоп страдает очень часто, поскольку стопы принимают на себя максимальную нагрузку при прямохождении. Рентген этот сустава делают обычно в трех проекциях, с нагрузкой или без нее: боковой, косой снимок и рентген пяточной кости. Иногда для уточнения диагноза и оценки состояния мягких тканей дополнительно назначают КТ или МРТ.
Рентген позволяет диагностировать:
- травмы; ;
- артрит, синовит, подагру;
- врожденные анатомические нарушения;
- остеофиты – пяточные шпоры;
- плоскостопие;
- нарушения обмена веществ и др.
Рентген-снимок хорошо показывает состояние костей стопы
Насколько информативен рентген коленного сустава
В случае с коленом это обследование назначают при любых повреждениях и травмах, болезненности в покое и движении. Среди других показаний – припухлость, изменение цвета кожи, деформации и ограничение подвижности, симптомы, которые часто сопровождают артроз.
Самую большую диагностическую ценность рентген колена имеет при травмах – трещинах костей, переломах, вывихах и подвывихах суставов. Он диагностирует переломы мыщелков, травмы менисков и надколенника, кровоизлияния в коленный сустав. Метод позволяет обследовать сустав и прилегающие области – малоберцовую, бедренную и большеберцовую кости. С его помощью можно выявить артроз, артрит и остеопороз, а затем продолжить обследование другими методами.
Для диагностики коленного сустава наряду с рентгеном часто используют МРТ
В каких случаях назначают рентген тазобедренного сустава
Тазобедренные суставы – одни из самых сложно устроенных в организме. Пациента отправляют на рентген, если он испытывает дискомфорт при движении и ограничен в подвижности. Если сустав болит или деформирован, а также после любой травмы.
С помощью рентгенографии можно выявить такие болезни и патологии:
- вывих и дисплазия тазобедренного сустава врожденного характера;
- приобретенные вывихи и переломы (актуально для пожилых людей, страдающих от коксартроза);
- первичные опухоли, метастазы рака другой локализации;
- остеопороз, некроз головки тазобедренной кости;
- воспаления в суставе;
- артроз и другие патологические изменения.
В отличие от остальных участков, перед рентгеном тазобедренного сустава пациенту могут порекомендовать сделать очищающую клизму или накануне принять слабительное. Это делается для того, чтобы на снимке не было затемнений из-за переполненного кишечника.
Рентген тазобедренного сустава позволяет диагностировать коксартроз
Особенности рентгена верхних конечностей
Рентген локтя назначают также после травм – сильного ушиба, вывиха, перелома – или при подозрении на различные патологии. Он позволяет получить информацию о суставной щели и ее сужении, о состоянии окончаний кости плечевого отдела и предплечья. Специалист также получает данные об областях, смежных с локтевым суставом, что облегчает диагностику. Ведь далеко не всегда причина боли – артроз локтя, артрит или бурсит: часто она имеет распространяющийся характер и совершенно другой источник.
Боль в плече часто возникает на фоне неврологических и сосудистых заболеваний, однако причиной может быть и артроз плеча, а также системные заболевания плечевого сустава воспалительного характера. Рентген в основном назначают при подозрении на вывих или перелом. На снимке видны и соседние образования – ключицы и лопатки. Он информативен также при артрозе и артрите, некрозе плечевых головок, тендините и других заболеваниях.
Артроз верхних конечностей на рентген-снимке часто обнаруживается случайно
Рентгенография – простой, быстрый, безболезненный способ диагностики, который дает информацию о состоянии костей и суставов. При обнаружении артроза часто назначают дополнительные инструментальные методы, позволяющие рассмотреть глубинные структуры мягких тканей, изучить состояние хрящей. Однако МРТ и КТ – исследования дорогостоящие и не всегда необходимые. Поэтому, если ортопед настаивает на рентгене, отказываться не стоит.
Рентгенологическая оценка коленного сустава
а) Рентгенография — стандартные проекции:
1. Рентгенография обоих коленных суставов в прямой проекции в положении стоя:
• Перелом
• Сужение суставной щели
• Изменения Fairbank (рентгенологические изменения коленного сустава после менискэктомии: уплощение мыщелка бедра, сужение суставной щели, краевые остеофиты мыщелка бедра)
• Перелом Segond:
- Отрывной перелом латерального края мыщелка большеберцовой кости
- Повреждение ПКС
• Болезнь Pelligrini—Stieda:
- Кальцификация в области бедренного прикрепления МКС
- Хроническая травма МКС
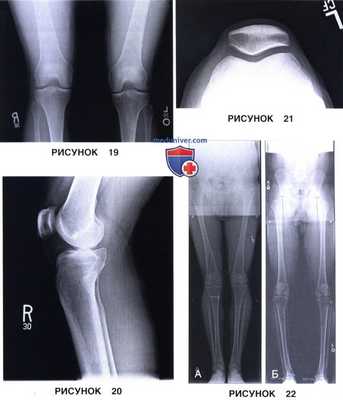
2. Рентгенография обоих коленных суставов стоя в положении сгибания 45° (по Rosenberg; рис. 19):
• Оценка состояния задних отделов мыщелков бедра
• Свободные внутрисуставные тела
• Расслаивающий остеохондрит: медиальная поверхность наружного мыщелка бедра
• Сужение суставной щели:
- Рентгенография в боковой проекции в положении сгибания 30° (рис. 20)
• Отрыв межмыщелкового возвышения
• Переднее или заднее смещение большеберцовой кости относительно бедра
• Атипичный наклон суставной поверхности большеберцовой кости в сагиттальной плоскости
• Высота стояния надколенника:
- Нижний полюс надколенника должен пересекаться с продолжением линии Blumensaat (линия, соответствующая на рентгенограмме в боковой проекции крыше межмыщелковой ямки бедра)
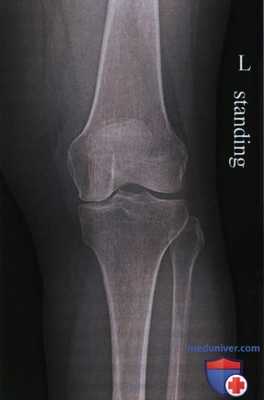
- Индекс Insall—Salvati (отношение длины связки надколенника к длине надколенника): норма 1,0; patella alta >1,2; patella baja - Индекс Caton Deschamps (отношение длины суставной поверхности надколенника к расстоянию между нижним краем этой суставной поверхности и проксимальной поверхностью плато большеберцовой кости): норма 1,0; patella alta >1,3; patella baja - Рентгенография надколенника в аксиальной проекции по Merchant (рис. 21)
• Сужение суставной щели
• Подвывих надколенника
• Наклон надколенника
• Остеохондральные повреждения
• Угол борозды:
- Измеряется между линиями, проведенными из наиболее глубокой точки борозды тангенциально через наиболее высокие точки наружного и внутреннего мыщелков бедра
- Значение угла >150° может свидетельствовать о дисплазии мыщелков и повышенном риске нестабильности надколенника
• Угол конгруэнтности:
- Измеряется между линией, соединяющей вершину угла борозды с наиболее низкой точкой гребня между суставными фасетками надколенника, и биссектрисой угла борозды
- Значения угла >15° считаются патологическими
• Латеральный надколеннико-бедренный угол:
- Измеряется между линией, соединяющей две наиболее высоко расположенные точки наружного и внутреннего мыщелков бедра, и линией, проведенной тангенциально к латеральной суставной фасетке надколенника
- Параллельное положение линий или угол, открытый медиально, свидетельствуют об избыточном латеральном наклоне надколенника и потенциальном риске латерального подвывиха или нестабильности надколенника
б) Рентгенография — специальные проекции:
1. Косая переднезадняя проекция в положении внутренней или наружной ротации:
• Может быть информативна в отношении диагностики переломов плато большеберцовой кости
2. Рентгенография нижних конечностей на длинной кассете в положении стоя для оценки оси конечностей (рис. 22):
• Механическая ось: линия, соединяющая центр головки бедра с центром голеностопного сустава:
- Определяет направление вектора распределения нагрузки
- Варус — линия проходит через медиальный отдел коленного сустава
- Вальгус — линия проходит через латеральный отдел коленного сустава
• Степень вальгусного или варусного отклонения определяется углом между механическими осями большеберцовой и бедренной кости
3. Стресс-рентгенография:
• Нестабильные повреждения ростковой зоны у пациентов с незрелой костной системой
• Абсолютные или относительные значения переднего и заднего смещения большеберцовой кости
• Степень раскрытия суставной щели при вальгусной или варусной нагрузке и сравнение ее с противоположным коленным суставом
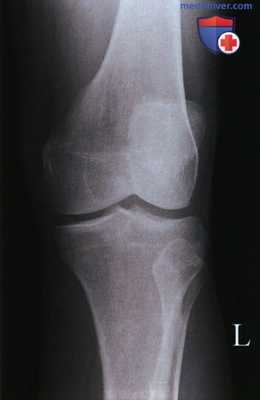
Рентгенограмма коленного сустава в норме
Передне-задняя рентгенограмма коленного сустава: характерная картина, при которой головка малоберцовой кости занимает в некоторой степени задненаружное положение относительно латерального мыщелка большеберцовой кости. Боковая рентгенограмма: межмыщелковая вырезка, которая определяется по линии Блуменсаата (Blumensaat). Медиальный мыщелок бедренной кости несколько крупнее латерального. Латеральный мыщелок бедренной кости может быть также идентифицирован по наличию борозды латерального мыщелка в его передней нагружаемой области. Боковую рентгенограмму получают обычно в положении небольшого сгибания. Обратите внимание на задний наклон поверхности большеберцовой кости, который должен составлять примерно 10°. Аксиальная рентгенограмма: коленный сустав в положении сгибания 20° (состояние максимального подвывиха надколенника). Обратите внимание, что латеральная фасетка надколенника вытянута и имеет менее острый угол, чем медиальная. Описано множество фасеток надколенника, однако медиальная и латеральная имеют наибольшее клиническое значение.
а) Лучевая анатомия. Общие сведения:
• Лучевая анатомия:
о Особенности дистального отдела бедренной кости:
- Дистальный метафиз бедренной кости расширяется с образованием медиального и латерального надмыщелков
- В заднемедиальном отделе метафиза бедренной кости может наблюдаться неоднородность, что расценивается как результат натяжения в области прикрепления приводящей мышцы или медиальной головки икроножной мышцы, и парадоксально именуется кортикальным десмоидом
о Медиальный мыщелок бедренной кости крупнее латерального:
- Латеральный мыщелок бедренной кости имеет небольшую выемку на передней нагружаемой поверхности (называемую латеральная бедренная впадина или борозда). Ее нормальная глубина < 2 мм
- Межмыщелковая вырезка и крестообразные связки визуализируются по линии Блуменсаата (Blumensaat) на боковых рентгенограммах
- Спереди борозда блока прикрыта надколенником и имеет, как правило, V-образную форму
о Вероятные зоны отрывных повреждений бедренной кости:
- Задненаружный отдел межмыщелковой вырезки (начало передней крестообразной связки [ПКС])
- Срединно-внутренний отдел межмыщелковой вырезки (начало задней крестообразной связки [ЗКС])
- Медиальный надмыщелок (начало медиальной коллатеральной связки [МКС])
о Особенности проксимального отдела большеберцовой кости:
- Задний наклон поверхности большеберцовой кости под углом 10°
- Бугристость большеберцовой кости (апофиз, расположенный спереди и несколько латерально на метафизе, в нескольких сантиметрах от дистальной линии сустава)
о Вероятные зоны отрывных повреждений большеберцовой кости:
- Межмыщелковое возвышение (место прикрепления ПКС)
- Средний отдел задней поверхности большеберцовой кости у суставной линии (место прикрепления ЗКС)
- Медиальная суставная линия (место прикрепления венечной связки)
- Латеральная суставная линия (место прикрепления передне-боковой связки и капсулы)
- Бугорок Жерди (Gerdy) (место прикрепления подвздошно-большеберцового тракта)
- Апофиз большеберцовой кости (место прикрепления связки надколенника, обычно встречается у пациентов с незрелым скелетом)
о Особенности проксимального отдела малоберцовой кости:
- Задненаружное расположение относительно большеберцовой кости
- Проксимальная точка обозначается термином «шиловидный отросток малоберцовой кости»
о Вероятные зоны отрывных повреждений проксимального отдела малоберцовой кости:
- Латеральная поверхность головки/шейки малоберцовой кости (место прикрепления общего сухожилия)
- Шиловидный отросток малоберцовой кости (место прикрепления дугообразной, фабелло-малоберцовой и подколенно-малоберцовой связок)
о Костные особенности надколенника:
- Представляет собой треугольную сесамовидную кость
- Основание сверху шире, чем верхушка снизу
- Суставная поверхность разделена вертикальным гребнем на латеральную и медиальную фасетки
- Латеральная фасетка вытянута и имеет малый угол скольжения
- Медиальная фасетка короткая и расположена под большим углом
- Описаны несколько других фасеток, но они не имеют значения при визуализации
- Нижние 25% - внесуставная часть
- На внесуставной внешней поверхности, в месте, где область прикрепления сухожилия четырехглавой мышцы сливается с началом связки надколенника, может развиваться энтезо-патия
• Внутренние структуры:
о Мениски: амортизация, скольжение и стабилизация коленного сустава:
- Образованы фиброзным хрящом, имеют треугольное сечение
- Кровоснабжается только периферическая треть
- В каждом мениске различают передний рог, тело и задний рог
- Корни менисков: центральные порции переднего и заднего менисков, прикрепленные к большеберцовой кости
- Между передними рогами лежит поперечная связка
- Медиальный мениск: задний рог крупнее переднего
- Мениск прочно спаян с медиальным отделом капсулы; небольшой околоменисковый заворот
- Латеральный мениск: задний и передний рога одинакового размера
- Отсутствие связи с капсулой делает возможными ротационные движения; большой околоменисковый заворот
- Сухожилие подколенной мышцы проходит мимо тела и заднего рога латерального мениска; от заднего рока к влагалищу подколенной мышцы проходят подколенно-менисковые пучки
о Крестообразные связки:
- Расположены внутри сустава, но экстрасиновиально
о ПКС препятствует переднему смещению большеберцовой кости:
- ПКС берет начало в задненаружном отделе межмыщелковой вырезки, проходит в передне-внутреннем направлении и прикрепляется к межмыщелковому полю и медиальному бугорку межмыщелкового возвышения большеберцовой кости
- ПКС образована двумя пучками: передне-внутренним и задненаружным
- ЗКС препятствует заднему смещению большеберцовой кости
- ЗКС берет начало от внутреннего отдела межмыщелковой вырезки, проходит в задненаружном направлении и прикрепляется вне сустава к заднему кортексу проксимального отдела большеберцовой кости
о Мениско-бедренные связки: проходят от заднего рога латерального мениска к медиальному мыщелку бедренной кости, примыкая к области, где берет свое начало ЗКС в межмыщелковой вырезке:
- Связка Хамфри (Hamphrey): идет кпереди от ЗКС
- Связка Врисберга (Wrisberg): идет кзади от ЗКС
о Медиальная коллатеральная связка:
- Поверхностная порция: мощная, соединяет мыщелок бедренной кости с проксимальным отделом большеберцовой кости
- Глубокая порция: мениско-большеберцовая связка
- Препятствует вальгусной нагрузке
о Латеральный коллатеральный связочный комплекс:
- Подвздошно-большеберцовый тракт: дистальное продолжение напрягателя широкой фасции, прикрепляется к бугорку Жерди (Gerdy) в передне-наружном отделе большеберцовой кости; передне-боковой стабилизатор
- Латеральная (малоберцовая) коллатеральная связка (ЛКС): соединяет мыщелок бедренной кости с малоберцовой костью
- Передне-боковая связка: берет начало непосредственно кпереди от латеральной коллатеральной связки, проходит косо кпереди и прикрепляется к латеральному мыщелку большеберцовой кости между бугорком Жерди (Gerdy) и головкой малоберцовой кости
- Двуглавая мышца бедра: сложное прикрепление к малоберцовой и большеберцовой костям; в дистальном отделе часто формирует общее сухожилие с малоберцовой коллатеральной связкой
- Задненаружный угол: ЛКС, двуглавая мышца бедра, подколенная мышца; фабелло-малоберцовая/дугообразная/подколенно-малоберцовая связки
о Разгибательный комплекс:
- Сухожилие четырехглавой мышцы прикрепляется к передне-верхнему краю надколенника
- Связка надколенника: продолжение сухожилия четырехглавой мышцы, соединяет передне-нижний край надколенника с бугристостью большеберцовой кости
- Надколенник: медиальная и латеральная суставные фасетки разделены срединным гребнем
- Жировое тело Гофа: имеет треугольную форму, представляет собой кровоснабжаемую жировую подушку, расположенную позади сухожилия надколенника
о Гиалиновые хрящевые поверхности:
- Хрящ надколенника самый толстый хрящ тела и может достигать 7 мм
- Надколенник сочленяется с вырезкой блока бедренной кости, которая имеет клиновидную форму
- Дольчатый надколенник: добавочный верхне-наружный костный фрагмент, интактный хрящ, покрывающий область соединения с надколенником
- В норме толщина хрящевого покрытия в медиальном отделе бедренно-большеберцового сочленения меньше, чем в латеральном
- Латеральный отдел бедренно-большеберцового сочленения имеет тонкое хрящевое покрытие в области латеральной бедренной борозды
- Большеберцовый хрящ постепенно истончается к периферии, кпереди и к межмыщелковому возвышению
о Капсула сустава, завороты:
- Наднадколенниковый заворот: большой заворот, свободно сообщается с полостью сустава
- Околоменисковые завороты: латеральный больше медиального
- Влагалище сухожилия подколенной мышцы: сообщается с суставом
- Капсула может простираться вплоть до места начала медиальной или латеральной головок икроножной мышцы
- Подколенная киста Бейкера: жидкость проникает через слабое место капсулы между сухожилием полуперепончатой мышцы и медиальной головкой икроножной мышцы
- Складки: остатки тканей между формирующимися отделами сустава
- Наднадколенниковая складка: изгибаясь, походит изнутри кнаружи в наднадколенниковом завороте (патологически проявляется редко)
- Поднадколенниковая складка: начинается, примыкая к ПКС, и идет параллельно ей к телу Гофа
- Медиальная надколенниковая складка: расположена вертикально в медиальном бедренно-надколенниковом завороте (может являться причиной появления щелчка при сгибании/ разгибании и изнашивания хряща в медиальном отделе бе-дренно-надколенникового сочленения)
• Внесуставные сумки:
о Преднадколенниковая сумка: кпереди от надколенника
о Поднадколенниковая сумка: в теле Гофа, примыкает к бугристости большеберцовой кости, под связкой надколенника
б) Вопросы лучевой анатомии:
1. Рентгенография:
о Стандартные проекции включают в себя передне-задние проекции в положении стоя, боковые с небольшим сгибанием и аксиальные проекции надколенника при сгибании 20°
о Исследование при артрозе или для тотального эндопротезирования коленного сустава часто включает в себя задние рентгенограммы в положении стоя при сгибании (проекция вырезки):
- Позволяет оценить хрящевое покрытие в заднем нагружаемом отделе сустава
2. Особенности визуализации:
• Сложности при выполнении рентгенографии:
о Неправильная укладка
- Передне-задние рентгенограммы: при сгибании перекрывается суставное пространство
- Аксиальные рентгенограммы надколенника: сгибание > 20° может уменьшать подвывих или наклон
о Дольчатый надколенник:
- Всегда верхний наружный квадрант
- Костные фрагменты могут выглядеть «несовпадающими», однако хрящ покрывает зону костного дефекта
о Другие костные вариантыщорзальный дефект надколенника, оссификат мениска
Рекомендации по анализу рентгенограммы коленного сустава в ПЗ проекции
Рекомендации по анализу рентгенограммы (рис. 1 и 2):
РИСУНОК 1 Рентгенограмма коленного сустава в ПЗ проекции: правильное положение. РИСУНОК 2 Рентгенограмма коленных суставов в ПЗ проекции в положении стоя. Виден шаблонный маркер.
• Надмыщелки бедренной кости видны в профиль, мыщелки бедренной кости симметричны
• Межмыщелковое возвышение находится в центре межмыщелковой ямки
• Большеберцовая кость перекрывает половину головки малоберцовой кости (рис. 6-10)
• Тотальное эндопротезирование коленного сустава: рентгеноконтрастный шаблонный маркер входит в экспозиционное поле
• Надколенник располагается чуть проксимальнее надколен-никовой поверхности бедренной кости и чуть латеральнее срединной линии коленного сустава
• Межмыщелковая ямка визуализируется как небольшая дуга между мыщелками (рис. 11-13)
• Суставная щель коленного сустава открыта
• Передний и задний края большеберцовой кости совмещены
• Головка малоберцовой кости визуализируется на 1,25 см дистальнее верхней суставной поверхности большеберцовой кости (рис. 14 и 18)
• Вальгусная и варусная деформация: рисунки 19 и 20
• Вывих коленного сустава: рис. 21
• Коленный сустав (бедренно-большеберцовый) находится в центре экспозиционного поля.
• В экспозиционное поле входят дистальная четверть бедренной кости, проксимальный отдел голени и окружающие коленный сустав мягкие ткани.
РИСУНОК 3 Правильное положение пациента для рентгенографии коленного сустава в ПЗ проекции. РИСУНОК 4 Правильное положение пациента для рентгенографии коленных суставов в ПЗ проекции с нагрузкой. РИСУНОК 5 Рентгенограммы коленного сустава в ПЗ проекции с нагрузкой в предоперационном периоде и после выполнения тотального эндопротезирования. РИСУНОК 6 Рентгенограмма коленного сустава в ПЗ проекции с избыточной внутренней ротацией. РИСУНОК 7 Рентгенограмма коленного сустава в ПЗ проекции после тотального эндопротезирования. Отмечается внутренняя ротация нижней конечности. РИСУНОК 8 Рентгенограмма коленного сустава в ПЗ проекции с наружной ротацией. РИСУНОК 9 Рентгенограмма коленного сустава в ПЗ проекции после тотального эндопротезирования. Отмечается наружная ротация нижней конечности. РИСУНОК 10 Рентгенограмма коленных суставов в ПЗ проекции с нагрузкой. Нижние конечности не были повернуты внутрь для коррекции расхождения рентгеновских лучей.
а) Тотальное эндопротезирование коленного сустава. Рентгенографию коленного сустава как перед тотальным эндопротезированием, так и после него лучше всего выполнять в ПЗ проекции с нагрузкой (в положении стоя). В предоперационном периоде рентгенография позволяет оценить выраженность патологических изменений костной ткани, сужения суставной щели и степень вальгусной или варусной деформации. В экспозиционное поле помещают рентгеноконтрастный шаблонный маркер, с помощью которого можно определить коэффициент увеличения рентгенограммы и выбрать правильный размер эндопротеза.
Кроме того, рентгенография в предоперационном периоде позволяет предвидеть сложности, которые могут возникнуть во время операции в связи с патологическими изменениями костей (рис. 5). В послеоперационном периоде рентгенография коленного сустава позволяет оценить правильность положения эндопротеза, степень его износа, вальгусной или варусной деформации и выраженность сужения суставной щели.
б) Внутренняя ротация нижней конечности. Если при рентгенографии коленного сустава в ПЗ проекции нижняя конечность была повернута внутрь больше, чем необходимо для расположения надмыщелков параллельно ПИ, то медиальный надмыщелок будет находиться к ПИ ближе, чем латеральный, на рентгенограмме латеральный мыщелок бедренной кости будет казаться больше медиального, а большеберцовая кость будет перекрывать головку малоберцовой кости менее чем на половину (рис. 6).
После тотального эндопротезирования коленного сустава, при ротации бедренного компонента определить направление вращения по мыщелкам бедренной кости достаточно сложно. Если мыщелки бедренной кости и компоненты эндопротеза не симметричны, направление поворота коленного сустава лучше определять по взаимному расположению большеберцовой и малоберцовой костей (рис. 7).
в) Наружная ротация нижней конечности. Если при рентгенографии коленного сустава в ПЗ проекции нижняя конечность была повернута внутрь меньше, чем необходимо для расположения надмыщелков параллельно ПИ, то латеральный надмыщелок будет находиться к ПИ ближе, чем медиальный, на рентгенограмме медиальный мыщелок бедренной кости будет казаться больше латерального, а большеберцовая кость будет перекрывать головку малоберцовой кости более чем на половину (рис. 8 и 9).
г) Рентгенография коленных суставов в ПЗ проекции с нагрузкой: смещение ЦЛ или наружная ротация. Для рентгенографии коленных суставов в ПЗ проекции ЦЛ следует расположить посередине между ними. При таком положении ЦЛ изображение коленных суставов будет получено с помощью расходящихся рентгеновских лучей, поэтому рентгенограмма будет выглядеть так, как если бы каждый коленный сустав был отображен в положении наружной ротации. При этом медиальный мыщелок бедренной кости будут казаться больше, чем латеральный мыщелок, а большеберцовая кость будет перекрывать головку малоберцовой кости более чем на половину (рис. 10).
Чем дальше друг от друга располагаются коленные суставы, тем больше будет наклон рентгеновских лучей вследствие их расхождения, и тем большей будет степень латеральной ротации суставов на рентгенограмме. Чтобы этого избежать, следует оценить степень расхождения рентгеновских лучей (2° на каждые 2,5 см смещения от центра) и на тот же угол увеличить выраженность внутренней ротации нижних конечностей относительно стандартного положения.
РИСУНОК 11 Рентгенограммы согнутого коленного сустава в ПЗ проекции с различной степенью сгибания и наклона бедренной кости к ПИ. Обратите внимание, как при усилении сгибания изменяется величина визуализируемой части межмыщелковой ямки и положение относительно нее надколенника. РИСУНОК 12 Движение надколенника при сгибании коленного сустава. РИСУНОК 13 Рентгенограмма коленного сустава в ПЗ проекции. Отмечается подвывих надколенника. РИСУНОК 14 Скос проксимального отдела большеберцовой кости.
д) Наклон бедренной кости относительно ПИ: визуализация межмыщелковой ямки. При сгибании коленного сустава дистальный отдел бедренной кости отдаляется от ПИ, вследствие чего увеличивается угол между продольной осью бедренной кости и ПИ. При этом увеличивается визуализируемая часть межмыщелковой ямки и наблюдается смещение относительно нее надколенника. На рисунке 11 представлены рентгенограммы коленного сустава в ПЗ проекции при различной степени его сгибания и различном наклоне бедренной кости к ПИ.
Обратите внимание, что при полном разгибании коленного сустава на расположение межмыщелковой ямки указывает лишь слегка изогнутая вверх дута между медиальным и латеральным мыщелками бедренной кости. Чем больше степень сгибания коленного сустава и наклон бедренной кости к ПИ, тем больше визуализируемый фрагмент межмыщелковой ямки. Максимально полно межмыщелковая ямка видна при сгибании сустава на 60-70°, и при дальнейшем увеличении угла сгибания и наклона бедренной кости к ПИ ее визуализируемый фрагмент межмыщелковой ямки становится меньше. При сгибании коленного сустава надколенник смещается из слегка латерального положения (при полном разгибании сустава) дистальнее и медиальнее в сторону надколенниковой поверхности бедренной кости, а затем снова латеральнее в сторону межмыщелковой ямки по С-образной траектории (рис. 12).
Степень сгибания коленного сустава на рентгенограмме можно определить по расположению надколенника относительно межмыщелковой ямки. Верхушка надколенника визуализируется в межмыщелковой ямке при наклоне бедренной кости приблизительно на 70° к ПИ. Если верхушка надколенника визуализируется проксимальнее межмыщелковой ямки, коленный сустав был согнут сильнее.
е) Подвывих надколенника. При подвывихе (неполном вывихе) надколенник на рентгенограммах коленного сустава в ПЗ проекции может визуализироваться латеральнее, чем в норме (рис. 13). Также смещение надколенника в латеральную сторону на рентгенограмме в ПЗ проекции может быть вызвано наружной ротацией нижней конечности.
ж) Положение ЦЛ и верхней суставной поверхности большеберцовой кости. Чтобы на рентгенограмме коленного сустава (суставов) в ПЗ проекции была открыта суставная щель и отсутствовало проекционное укорочение межмыщелкового возвышения и его бугорков, ЦЛ должен быть направлен параллельно верхней суставной поверхности большеберцовой кости. Если голень располагается параллельно ПИ, то верхняя суставная поверхность большеберцовой кости образует скос приблизительно на 3-5° в дистальном направлении от передних краев мыщелков большеберцовой кости до их задних краев, что требует для визуализации суставной щели каудального наклона ЦЛ на 5° (рис. 14).
Наклон верхней суставной поверхности большеберцовой кости относительно ПИ и необходимый наклон ЦЛ для визуализации суставной щели коленного сустава зависит от утла между голенью и ПИ.
з) Рентгенография без нагрузки: положение ЦЛ и верхней суставной поверхности большеберцовой кости. В положении лежа на спине наклон голени и верхней суставной поверхности большеберцовой кости относительно ПИ зависит от толщины верхнего отдела бедра и ягодиц. На рисунке 15 показана схема, которой можно руководствоваться при определении наклона ЦЛ в зависимости от размера тела пациента и толщины верхнего отдела бедра. Обратите внимание, что при увеличении толщины бедра наблюдается смещение верхней суставной поверхности большеберцовой кости, что требует изменения наклона ЦЛ для визуализации суставной щели коленного сустава. В соответствии с представленными рекомендациями для определения необходимого угла наклона ЦЛ можно ориентироваться на расстояние между передней верхней подвздошной остью (ПВПО) и рентгеновским столом с обеих сторон. Измерять это расстояние следует без мягких тканей живота, разместив калипер чуть латеральнее ПВПО.
и) Рентгенография с нагрузкой: положение ЦЛ и верхней суставной поверхности большеберцовой кости. В положении стоя коленные суставы, хотя и могут казаться полностью разогнутыми, как правило, слегка согнуты, что обусловлено отсутствием воздействия на них силы тяжести, как в положении лежа, а также возрастным ухудшением гибкости. Вследствие этого проксимальный отдел голени слегка наклонен вперед, и верхняя суставная поверхность большеберцовой кости часто располагается перпендикулярно ПИ, что требует наклона ЦЛ под прямым утлом для визуализации открытой суставной щели коленного сустава.
к) Сгибание коленного сустава для визуализации открытой суставной щели. Для того чтобы при рентгенографии коленного сустава (суставов) в ПЗ или косой ПЗ проекции вне зависимости от степени сгибания коленного сустава и наклона голени к ПИ добиться визуализации открытой суставной щели, необходимо:
2. Уменьшить наклон на 5°, чтобы расположить ЦЛ параллельно верхней суставной поверхности большеберцовой кости. Например, если ЦЛ перпендикулярен голени при краниальном наклоне на 15°, следует уменьшить этот наклон до 10° (рис. 16).
На рентгенограммах, полученных с использованием такого метода, будет визуализироваться открытая суставная щель коленного сустава и некоторая часть межмыщелковой ямки (см. рис. 11), величина которой будет тем больше, чем больше наклон бедренной кости к ПИ и угол сгибания коленного сустава.
л) Закрытая суставная щель коленного сустава: избыточный краниальный наклон. Для коррекции наклона ЦЛ обратите внимание на форму головки малоберцовой кости и ее близость к верхней суставной поверхности большеберцовой кости. Если на рентгенограмме коленного сустава в ПЗ проекции головка малоберцовой кости проекционно укорочена и визуализируется более чем на 1,25 см дистальнее верхней суставной поверхности большеберцовой кости, то ЦЛ был слишком сильно наклонен в краниальную сторону (рис. 17).
м) Закрытая суставная щель коленного сустава: недостаточный краниальный наклон. Если на рентгенограмме коленного сустава в ПЗ проекции головка малоберцовой кости проекционно удлинена и визуализируется менее чем на 1,25 см дистальнее верхней суставной поверхности большеберцовой кости, то ЦЛ был слишком сильно наклонен в каудальную сторону (рис. 18).
н) Вальгусная и варусная деформация: сужение суставной щели. При правильной укладке по рентгенограмме коленного сустава в ПЗ проекции можно оценить ширину суставной щели в медиальном и латеральном отделах сустава. Для этого следует измерить расстояние между наиболее дистальным участком мыщелка бедренной кости и задним краем мыщелка большеберцовой кости с каждой стороны. Сравнение получившихся расстояний друг с другом, с предыдущими измерениями или с измерениями противоположного коленного сустава позволяет выявить сужение суставной щели, а также вальгусную или варусную деформацию. При вальгусной деформации суставная щель латерального отдела коленного сустава уже, чем суставная щель медиального отдела; при варусной деформации —уже суставная щель медиального отдела (рис. 19 и 20).
Для раннего выявления сужения суставной щели необходима точная оценка ее ширины, что требует визуализации на рентгенограмме полностью открытой суставной щели. Если при рентгенографии коленного сустава в ПЗ проекции ЦЛ наклонен неправильно, суставная щель будет сужена или перекрыта, межмыщелковое возвышение с бугорками подвергнется проекционному укорочению, и будет визуализироваться верхняя суставная поверхность большеберцовой кости.
о) Вывих коленного сустава. Несмотря на то что при вывихе на рентгенограмме коленного сустава в ПЗ проекции взаимное расположение мыщелков бедренной кости и верхней суставной поверхности большеберцовой кости будет неправильным, необходимо стремиться получить рентгенограмму, которая будет максимально соответствовать рекомендациям по анализу качества изображений (рис. 21).
Пример анализа рентгенограмм коленного сустава в ПЗ проекции
Рентгенограмма 1:
а) Анализ. Медиальный отдел суставной щели коленного сустава закрыт. Головка малоберцовой кости проекцион-но укорочена и визуализируется более чем на 1,25 см дистальнее верхней суставной поверхности большеберцовой кости. Отмечается избыточный краниальный наклон ЦЛ.
б) Коррекция. Наклоните ЦЛ в каудальную сторону.
Рентгенограмма 2:
а) Анализ. Надмыщелки бедренной кости не видны в профиль. Медиальный мыщелок бедренной кости кажется больше, чем латеральный мыщелок. Большеберцовая кость перекрывает головку малоберцовой кости более чем на половину. Нижняя конечность была повернута наружу.
б) Коррекция. Поверните нижнюю конечность внутрь так, чтобы надмыщелки бедренной кости располагались параллельно ПИ.
Редактор: Искандер Милевски. Дата публикации: 12.8.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Подготовка и проведение рентгена коленного сустава
Рентген коленного сустава — наиболее информативная и распространенная процедура, позволяющая оценить целостность и структуру костных тканей. Травмы колена часто сопровождают спортсменов: футболистов, гимнастов, фигуристов. Еще одна распространенная причина повреждений и показаний к обследованию — заболевания опорно–двигательного аппарата, такие как артроз, артрит, остеопороз.
Показания к назначению
Рентгенологическое исследование коленного сустава позволяет поставить диагноз пациенту при травме, повреждении или боли, вызванных изменениями костной ткани, сухожилий и хрящей сустава.
Рентгенография дает исчерпывающее визуальное обследование, достаточное для первичного осмотра и постановки диагноза. К процедуре прибегают и в ходе лечения для оценки динамики и коррекции выбранного курса.
Рентген колена делают в следующих ситуациях:
- болевые ощущения в коленном суставе, дискомфорт при движении;
- травма, последствия которой нарушили естественное состояние костей и тканей (смещение, деформация);
- покраснение и отек сустава, которые сопровождаются общим повышением температуры;
- воспалительные или дистрофические заболевания опорно-двигательной системы.
Травмы колена возникают в результате большой нагрузки на сустав. Наиболее частыми являются ушибы, разрывы связок и сухожилий, повреждения мениска (хрящевой прокладки между костями), вывихи. Рентгенография в данных случаях показана как диагностическое обследование, а при повреждениях связок, сухожилий и мениска — для исключения костных деформаций.
Большинство заболеваний коленного сустава, которые диагностируются рентгеном, можно отнести к двум группам:
- артрит — воспалительные процессы в тканях;
- артроз — нарушение обменных процессов (дистрофия) в суставных и околосуставных тканях.
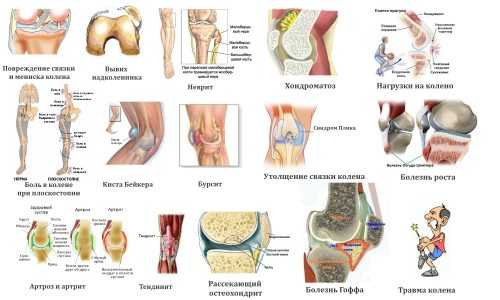
По результатам проведения процедуры можно определить ряд патологий сустава: деформации костей (вывихи, переломы), наличие жидкости, опухоли, состояние хрящевой прослойки.
Подготовка к обследованию
Проведение рентгенологического исследования коленного сустава не требует специальной подготовки, проводится быстро и безболезненно.
Пострадавшим с костными травмами при первичном обращении в лечебное учреждение (травматологический пункт) в случае отсутствия противопоказаний снимок делается незамедлительно на месте. В дальнейшем рентген назначается по показаниям.
Для уменьшения воздействия лучевой нагрузки на организм после процедуры нужно употребить большое количество жидкости в виде зеленого чая, молока, натуральных соков.
Как проходит диагностика
Особенность проведения рентгенографии — получение изображений в разных проекциях. Важным условием является положение пациента, направление луча рентгена и неподвижность при проведении процедуры.
Качество снимков во многом зависит от действий персонала лечебного учреждения. Неправильная укладка в нетипичной проекции, движение пациента или неточное направление луча рентгена могут в большой мере повлиять на постановку диагноза.
Пациенту нельзя двигаться во время процедуры. Область малого таза накрывается специальным фартуком для снижения воздействия облучения на репродуктивные органы.
Наиболее часто при первичной диагностике используются результаты, полученные в двух проекциях, взаимно перпендикулярных друг другу: прямой и боковой.
В большинстве случаев снимки в прямой проекции делают сзади, пациент при этом лежит на животе. Больному в тяжелом состоянии снимки могут быть сделаны в лежачем положении на спине, при этом укладка должна быть максимально приближена к типичной.
Рентген в боковой проекции производится в положении пациента лежа на боку. Если повреждено левое колено, пациент укладывается на этот же бок, поврежденное колено слегка сгибается и кладется наружной поверхностью на стол. Правая нога при этом сгибается в коленном и тазобедренном суставах, отводится назад или прижимается к животу.
Рентгенограммы в прямой и боковой проекциях достаточны для оценки общего состояния сустава.
Для раздельного изучения положения надколенника и бедренной кости рентгенография производится в косых проекциях:
- Для осмотра межмыщелкового пространства делается туннельный снимок, при этом колено сгибается на 45º.
- Снимок в аксиальной проекции производится при положении пациента лежа на животе с максимально согнутыми коленями. При этом хорошо видны сочленения, форма надколенника и мыщелки бедра.
- Тангенциальный снимок производится в положении лежа на спине, колено при этом сгибается на 40º, луч направляется вдоль мыщелков бедра. Тангенциальное изображение позволяет оценить состояние суставной щели, надколенники и мыщелки бедра.
Для оценки состояния полости сустава, хрящей и связок используют рентгеноскопическое обследование с введением в сустав контрастной жидкости — артрографию. Часто этот метод позволяет определить повреждение мениска и связок.
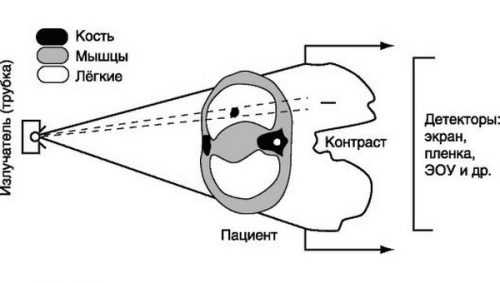
Рентгенография может производиться на аналоговых или цифровых аппаратах. Разница между ними заключается в форме получения результатов исследования. На аналоговых аппаратах используются специальные пленки с последующей распечаткой снимков. Цифровая рентгенография позволяет выводить изображение на монитор без обязательной печати. Цифровые аппараты относятся к новому поколению, они дороже аналоговых, поэтому лечебные учреждения оснащены преимущественно аналоговым оборудованием.
Что позволяет определить процедура
Обследование с помощью рентгена позволяет выявить отклонения от нормальных параметров сустава.
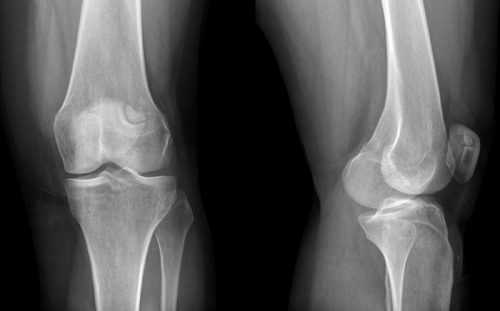
На снимке рентгена здорового колена костная структура однородна и целостна, суставная щель имеет равномерную достаточную толщину, нет смещений и деформаций, строение сустава симметрично, нет опухолей и прочих уплотнений тканей.
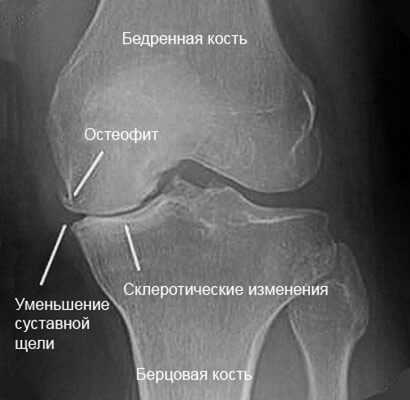
Рентгеновский снимок позволяет исследовать деформации, наличие остеофитов (отложение солей), трещины, инородные тела, состояние мягких тканей при первичной диагностике.
Для полного обследования мягких тканей, таких как хрящевая и подхрящевая ткань, кровеносные сосуды, кисты, рентген-отрицательные опухоли и т.п. пациенту могут быть назначены лабораторные анализы, дополнительные процедуры (УЗИ, КТ, МРТ).
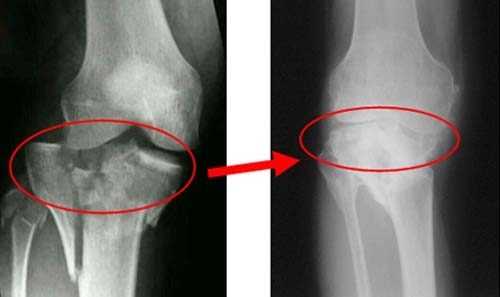
Если у пациента травмированы связки или сухожилия, межсуставная щель на изображении будет увеличена. При артрите ближайшие костные пластинки истончены, щель увеличена. Иногда на изображении толщина хрящевой прослойки сужена, кости увеличены и деформированы по краям, что показывает наличие артроза. Сужение межсуставной щели может указывать и на повреждение мениска.
На рентгенограмме хорошо наблюдается процесс изменения костной ткани в виде уменьшения числа костных перекладин, их истончения, искривления и частичного или полного рассасывания из-за остеопороза. Кость теряет кальций, становится прозрачнее на снимке, а ее края уплотняются и видны четче.
Несимметричное строение сустава на рентгене при исключении прочих причин указывает на врожденные заболевания.
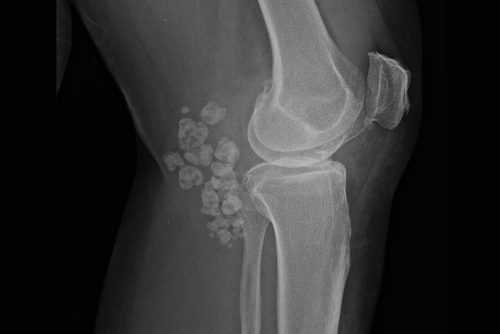
При опухоли на снимках просматривается уплотнение, выходящее из кости, вокруг которого есть участки разрушения тканей.
Пациенту с воспалительными заболеваниями назначают рентген в косых проекциях. По результатам процедуры можно определить различные краевые разрушения костей, невидимые на снимках сустава в стандартных проекциях. Разрушенная кость замещается тканью, которая отображается на рентгенограмме просветлениями разной степени.
В комплексном обследовании рентгенографию назначают совместно с другими исследованиями (МРТ, КТ, УЗИ) для уточнения диагноза.
Заключение
Рентгенография коленного сустава обладает рядом преимуществ перед прочими методами обследования. Процедура легка в исполнении и широко доступна — аналоговыми аппаратами оснащены все соответствующие лечебные учреждения. Предварительная подготовка не требуется, противопоказания минимальны. Стоимость обследования относительно невелика.
Читайте также:
- Диагностика сыпного тифа. Лечение и профилактика эпидемического сыпного тифа
- Поворотная, гиперкапническая пробы периорбитальной допплерографии. Нарушения мозгового кровообращения
- Равновесие Старлинга для обмена жидкости в капиллярах
- Нечувствительность к гливеку хронического миелолейкоза. Причины резистентности
- Лучевые признаки синдрома фиксированного спинного мозга у плода
