Резекция при множественном раке толстой кишки. Множественные злокачественные опухоли печени
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Метастазы рака толстой кишки в печень - причины, признаки, лечение
Печень - наиболее типичное место для метастатической диссеминации опухолей ЖКТ. Активное выявление и лечение оправдано у сохранных больных, поскольку улучшает отдаленную выживаемость. Системная химиотерапия показана, если переносима. Преимуществ применения внутриартериальной инфузии химиопрепаратов не отмечено.
Резекция печени потенциально позволяет добиться длительной выживаемости у 30-50% отобранных больных, по сравнению с 1% 5-летней выживаемости без лечения.
Плохие прогностические факторы:
• Множественные метастазы (>4).
• Метастазы в обеих долях печени.
• Небольшой срок после первичной операции.
• Метастазы в лимфоузлах ворот печени («метастазы из метастазов»).
• Недостаточный объем и плохое состояние остающейся ткани печени.
• Асцит.
а) Эпидемиология. Возникают у 40-50% больных колоректальным раком (КРР): 20% больных КРР => синхронные метастазы на момент постановки диагноза; 20-30% => метахронные метастазы после резекции первичной опухоли.
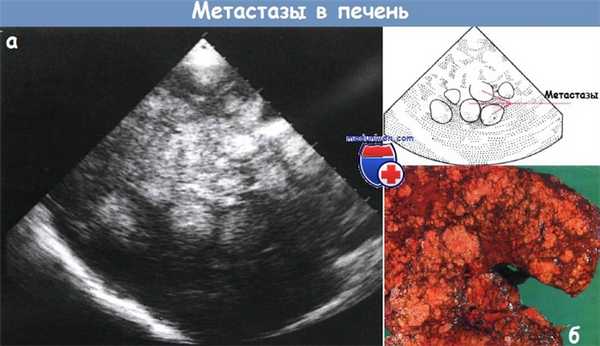
а - Множественные метастазы в печени. Ультрасонограмма.
б - Макроскопическая картина печени с множественными метастазами.
б) Симптомы метастаза рака кишки в печень:
• Обычно бессимптомное течение: выявление во время операции по поводу первичной опухоли или при обследовании на основании данных методов лучевой визуализации, РЭА/печеночных проб, взятых до операции или во время наблюдения после проведенного лечения.
• Осложнения: печеночная недостаточность (в частности, после операции), если > 50% объема печени замещено метастазами; редко - разрыв метастаза => внутрибрюшное кровотечение => геморрагический шок, перитонит, диссеминация рака.
в) Дифференциальный диагноз:
• Неопухолевые поражения печени: кисты, гемангиомы, эхинококк, аденома печени, очаговая узловая гиперплазия.
• Гепатоцеллюлярный рак.
• Метастазы другой первичной опухоли.
г) Патоморфология. Такая же, как и у первичной опухоли.
д) Обследование при метастазе рака кишки в печень
Необходимый минимальный стандарт:
• Анамнез заболевания, общее состояние больного, сопутствующие заболевания, операбельность.
• Клиническое обследование: пальпируемая опухоль, желтуха, вздутие живота, оценка функции сердца и легких.
• Анализы крови: анемия, функция печени (альбумин, АЧТВ, ПТИ).
• Онкомаркер: РЭА.
• Методы лучевой визуализации для оценки печени и выявления внепеченочных метастазов:
- КТ органов грудной клетки/брюшной полости/малого таза: гиподенсные очаговые образования, чувствительность - 70-80%.
- МРТ (с контрастированием): чувствительность - 65-90%.
- ПЭТ-КТ: наиболее точный метод для отбора пациентов, чувствительность > 90%, если исследование выполнено до проведения химиотерапии.
Дополнительные исследования (необязательные):
• Биопсия метастаза - подтверждение.
• Биопсия ткани печени - выявление цирроза.
а - На компьютерной томограмме в правой доле печени виден единичныей четкоочерченный (стрелка) метастаз.
б - Компьютерная томограмма метастазы рака толстой кишки в печень.
Большую часть левой доли печени замещает большая дольчатая неоднородная масса низкой плотности (стрелки).
в - МРТ большого образования в печени. Это яркое изображение получено после отдельной двухсекундной экспозиции.
е) Классификация:
• Резектабельные метастазы в печени.
• Потенциально резектабельные метастазы.
• Нерезектабельные метастазы (в связи с количеством, распределением, близостью к жизненно важным структурам).
ж) Лечение без операции метастаза рака в печень:
- Неоперабельные больные с сопутствующими заболеваниями и плохим общим состоянием.
- Внепеченочные проявления опухоли (инкурабельная распространенность).
- Метастазы в печени:
• Нерезектабельные
• Потенциально резектабельные.
— паллиативная химиотерапия; оценка резектабельности при ответе на лечение.
— радиочастотная аблация или криодеструкция.
— преимущества внутриартериальной химиотерапии, инъекций этанола, облучения и пересадки отсутствуют.
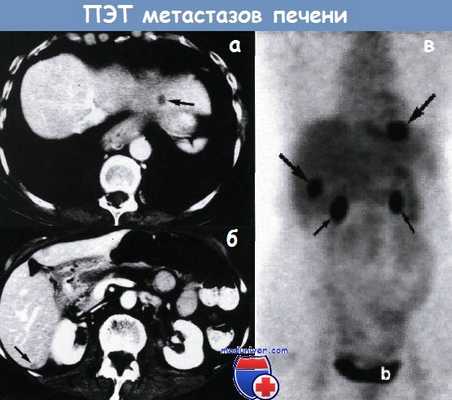
При позитронной эмиссионной томографии обнаружены небольшие поражения печени, расцененные как метастазы.
При компьютерной томографии на уровне а — купола печени и б — заднего сегмента правой доли выявили два 9 мм «слишком маленьких для точного описания» поражения низкой плотности (стрелки).
Изображение в прямой проекции (в) при ПЭТ с FDG-глюкозой в двух небольших поражениях печени, соответствующих неопределенному изображению на компьютерной томограмме, заметен интенсивный метаболизм.
Также видны собирательные системы почек (маленькие стрелки) и мочевой пузырь (б).
з) Операция при метастазе рака в печень
Показания:
• Резектабельные метастазы (за исключением абсолютных противопоказаний, таких как сопутствующие заболевания, внепеченочная диссеминация).
• Резектабельность: возможность выполнить R0 резекцию, сохранить два соседних сегмента печени, сосудистый приток/отток и желчные пути, остающаяся часть печени с нормальной структурой > 20% от всего объема печени.
Хирургический подход:
1. Интраоперационный подход при метастазах, выявленных до операции:
• Следует рассмотреть вопрос о выполнении диагностической лапароскопии с лапароскопической интраоперационной ультрасонографией (в частности, в отсутствие высококачественных методов предоперационного обследования), поскольку ненужная лапаротомия может быть исключена у 25% больных.
• Интраоперационный УЗ => изменение или уточнение плана операции.
• R0 резекция с целью достижения безопасных краев резекции (1 см), минимальная граница > 1 мм небезупречна.
- Анатомическая резекция: гемигепатэктомия, трисегментэктомия.
- Неанатомическая резекция: метастазэктомия, сегментэктомия.
- Комбинация: например, гемигепатэктомия + радиочастотная аблация контралатерального очага.
2. Интраоперационный подход при метастазах, невыделенных до операции:
• Резекция, если возможна.
• По крайней мере, трепанобиопсия для подтверждения.
• Лигирование ветвей портальной вены (не является общей рекомендацией).
и) Результаты лечения метастаза рака в печень:
• Пятилетняя выживаемость после резекции метастазов в печени: 30-50% (строгий отбор пациентов). Летальность после плановых операций снизилась с 20% до 1%.
• Осложнения: кровотечение, раневая инфекция (5%), желчеистечение, билома, печеночная недостаточность.
к) Наблюдение и дальнейшее лечение при метастазе рака в печень
1. Продолжение адъювантной/паллиативной химиотерапии показано:
• Всем больным после метастаззктомии.
• Пациентам, неподходящим для резекции, до тех пор, пока польза превышает тяжесть побочных эффектов.
2. Онкологическое наблюдение:
• Колоноскопия в зависимости от общего прогноза и состояния толстой кишки.
• Клиническое обследование , по крайней мере, каждые 3 месяца.
• КТ органов грудной клетки/брюшной полости/малого таза, ПЭТ в зависимости от клинического течения и протокола лечения.
3. Повторные хирургические вмешательства:
• Ререзекция рецидивных метастазов у тщательно отобранных пациентов.
• Резекция метастазов в легких у отобранных пациентов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Резекция при множественном раке толстой кишки. Множественные злокачественные опухоли печени
Причины и клиника множественного рака толстого кишечника. Диагностика множественных опухолей толстой кишки
Анализ современного состояния вопроса о первично множественных раках толстой кишки позволяет сделать следующие обобщения.
Первично множественный рак толстой кишки не должен считаться редким заболеванием, возможность его синхронного возникновения и метахронного развития должна учитываться в практической работе как стационара, так и при диспансерном наблюдении за уже оперированными больными, независимо от солитарности или множественности уже излеченной опухоли сроки диспансерного наблюдения за подобными больными должны быть увеличены с продлением его фактически на весь период последующей жизни больных.
Теория мультицентрического канцерогенеза приложима и при обсуждении первично множественных раков толстой кишки как для случаев сосуществования их с определенными предраковыми заболеваниями толстой кишки (полипоз, папилломатоз, хронические язвенные колиты), так и при возникновении узлов рака на макроскопически нормальной слизистой. Солитарные раковые опухоли, определяемые на фоне полипоза, особенно так называемые полипообразные раки, по-видимому, в определенном проценте случаев являются стадией слияния отдельных самостоятельных узлов первично множественного рака.
Клинические проявления первично множественного рака толстой кишки отличаются большой, полиморфностью, и нередко эти формы рака могут протекать под «масками» различных других заболеваний как местного, так и общего характера. Поэтому в каждом подобном случае необходимо своевременно заподозрить возможность данного заболевания и подвергнуть больного целеустремленному специальному обследованию.
Наиболее эффективным методом диагностики первично множественных раков толстой кишки в настоящее время является правильно произведенное рентгенологическое исследование путем контрастной клизмы, а в днстальном отделе — в сочетании его с пальцевым, эндоскопическим и биопсийным исследованием. Эти методы все еще далеки от совершенства и требуют дальнейшей разработки с целью своевременного выявления первично множественного опухолевого поражения в наиболее ранних стадиях его развитии.
При дифференциальной диагностике метахронных раков толстой кишки от рецидивов и метастазов, развивающихся после оперативного вмешательства по поводу солитарной опухоли, следует в первую очередь думать о новой первичной опухоли и соответственно устанавливать дальнейшую тактику лечения.
Диагностика первично множественных раков толстой кишки должна быть продолжена во время оперативного вмешательства, при изучении удаленного макропрепарата и путем тщательного его гистологического исследования.
Установление правильного диагноза первично множественного рака толстой кишки обеспечивает составление правильного плана оперативного вмешательства и определяет его объем.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Основным методом лечения первично множественного рака толстой кишки является радикальная резекция. При удалении пораженных отделов кишки должен соблюдаться принцип максимального радикализма, вплоть до полного удаления всей толстой кишки. Объем и этапность такого радикального вмешательства определяется в каждом конкретном случае с учетом возраста, общего состояния больного, величины и расположения опухоли, заинтересованности окружающих органов и др.
Учитывая серьезную обоснованность теории мультицентрического канцерогенеза первично множественных раков толстой кишки, можно предполагать, что оставление в организме человека хотя бы части толстой кишки представляет потенциальную опасность последовательного развития новых опухолевых узлов, требующих повторных оперативных вмешательств, которые в конечном счете заканчиваются почти тотальным удалением толстой кишки.
Поэтому назрела необходимость обсудить вопрос о возможности и целесообразности тотального удаления всей толстой кишки при установленном диагнозе первично множественного ее поражения раком, а также при солитарных опухолях, возникающих на фоне выраженных и распространенных предраковых поражений (полипоз, папилломатоз, хронический язвенный колит).
Для неоперабильных случаев и при явных противопоказаниях к радикальной операции (в случаях операбильности самой опухоли) следует разрабатывать методы радиохирургического лечения и химиотерапии.
При своевременном и радикальном оперативном вмешательстве прогноз при первично множественных раках толстой кишки следует расценивать в основном как благоприятный; предсказание несколько омрачается перспективой образования нового центра опухолевого роста. Это еще раз обосновывает необходимость обсуждения вопроса о целесообразности тотальной колэктомии при первично множественных раках толстой кишки.
Множественные злокачественные опухоли печени
Недостаточная изученность первично множественных злокачественных опухолей печени, по-видимому, объясняется редкостью опухолевых поражений этого органа вообще. Частота солитарного рака печени неодинакова в различных странах. Высокая заболеваемость и смертность от рака печени наблюдается в Африке и некоторых странах Востока. Например, в Западной Африке рак печени у негров составляет 55% всех заболеваний раком у мужчин и 17%—у женщин, в то время как в Европе он не превышает 2%. В СССР первичный рак печени встречается редко; отмечается несколько повышенная заболеваемость в некоторых районах Сибири («Справочник по онкологии», под ред. Б. Е. Петерсона, 1966).
И. И. Широкогоров (1946) отмечал значительную разницу в числе обнаруживаемого первичного рака печени в зависимости от профиля лечебных учреждений, где изучался секционный материал; частота колебалась от 1,75% До 5% общего числа вскрытий. По секционным данным клиник 1-го ЛМИ за 1950—1961 гг., среди 6565 аутопсий наблюдалось 1850 случаев опухолей различной локализации: первичный рак печени был обнаружен в 20 случаях, что составляет 0,3% всех аутопсий и 1,08% всех злокачественных опухолей (Н. Н. Петровичев, 1967).
Л. Н. Переводчикова (1940), а впоследствии и И. А. Крафт (1958) обратили внимание на заметное повышение частоты рака печени на секционном материале г. Тобольска и связали это с поражением печени описторхозом. Этот вопрос был подробно обсужден на заседании Научного общества онкологов г. Москвы и Московской области 24. XII 1964 г. Н. А. Зубов, Л. М. Шабад подчеркнули, что при первичном раке печени в сочетании с описторхозом чаще наблюдался узелковый тип опухоли. Патогенетически рак возникал на фоне аденоматоза билиарпого тракта, очагов структурного атипизма и длительной закупорки желчных протоков с хроническим застоем в течение многих лет.
По мнению указанных авторов, рост раковой опухоли при этом имеет мультицентрический характер.
Аденокарцинома кишки - симптомы и лечение
Что такое аденокарцинома кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мешечкиной Виктории Геннадьевны, онколога со стажем в 9 лет.
Над статьей доктора Мешечкиной Виктории Геннадьевны работали литературный редактор Вера Васина , научный редактор Вячеслав Михайличенко и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Аденокарцинома толстой кишки — это самая распространённая форма рака прямой кишки, опухоль развивается в толстой кишке и может метастазировать, как и большинство злокачественных новообразований.
Распространённость аденокарциномы толстой кишки
Аденокарцинома толстой кишки составляет около 95 % от всех случаев колоректального рака, который считается третьим по распространённости среди различных видов рака [19] . Риск развития рака толстой кишки в популяции достигает 5–6 % [1] . Каждый год в мире диагностируется около миллиона новых случаев.
Пятилетняя выживаемость для этого типа опухоли составляет около 60 % и зависит в первую очередь от степени распространения опухоли и уровня злокачественности [1] .
Факторы риска
Основной фактор риска аденокарциномы толстой кишки — возраст старше 65 лет. Риск развития аденокарциномы толстой кишки также возрастает при наличии некоторых наследственных синдромов:
- MutYH-ассоциированный полипоз (вызванный мутациями в гене MutYH);
- семейный аденоматоз толстой кишки;
- синдром Линча.
Благоприятным фоном для злокачественного перерождения клеток являются единичные или множественные полипы толстой кишки. Высокий риск перерождения в раковую опухоль имеют аденоматозные полипы. Отказ от их удаления может привести к развитию аденокарциномы.
Хронические воспалительные заболевания толстой кишки, такие как неспецифический язвенный колит и болезнь Крона, также повышают риск развития аденокарциномы.
К дополнительным факторам риска относят:
- высокое содержание в рационе красного мяса; ;
- сахарный диабет 1-го и 2-го типа; ;
- гиподинамию.
Радиационный фон и работа с химическими реагентами к развитию этого вида рака не приводят [1] [2] [3] [4] [6] [9] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аденокарциномы кишки
Клинические проявления аденокарциномы толстой кишки зависят от расположения опухоли, её типа, темпа роста и наличия сопутствующей патологии. Ранние формы рака являются случайной находкой, так как могут никак себя не проявлять. Их выявляют при эндоскопическом исследовании кишечника по поводу других заболеваний (например, колита, дивертикулита, холецистита, гастрита и др.) или при полостных или гинекологических операциях — аппендэктомии, миомэктомии и кесаревом сечении.
Наиболее частые симптомы аденокарциномы толстой кишки:
- кровь в стуле;
- запоры или поносы;
- постоянные умеренные боли в животе;
- слабость;

Опухоли левого фланка (сигмовидной и прямой кишки, селезёночного угла, нисходящего отдела) чаще манифестируют с запоров, примеси прозрачной или розоватой слизи и тёмной крови в кале, болезненных позывов, отдающих в промежность.
Опухоли правого фланка (слепой кишки, восходящего отдела и печёночного угла) выявляют позднее, так как первые симптомы проявляются не сразу, а при обширном распространении опухоли, и носят общий характер: слабость, снижение аппетита, похудение, анемия, субфебрильная температура (37,1—38,0 °C). В некоторых случаях пациент самостоятельно обнаруживает плотное образование в животе, справа от пупка [12] .
Поиск причины анемии невыясненной этиологии часто приводит к обнаружению рака правой половины толстой кишки.
Патогенез аденокарциномы кишки
Аденокарцинома — это злокачественная опухоль, возникающая из железистых клеток и способная образовывать метастазы (вторичные очаги опухолевого роста). Чаще всего заболевание развивается на фоне длительно существующих полипов, или разрастаний слизистой.
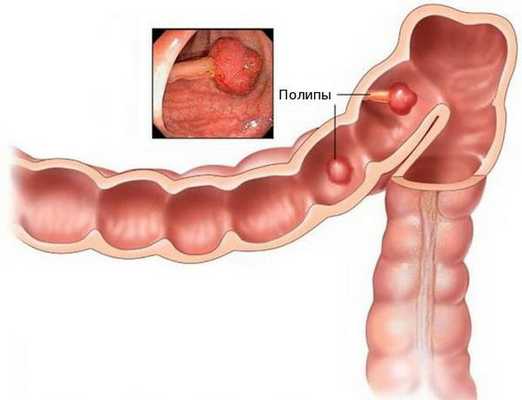
При хроническом повреждении полипов плотными каловыми массами и воспалении развивается дисплазия эпителия (нарушение деления и дифференцировки клеток), переходящая в рак. У кого-то этот процесс может занять десятки лет, у других развивается за два-три года.
Среди пациентов с раком проксимальных отделов толстой кишки преобладают женщины — вероятно, это связано с наличием гормональных рецепторов эстрогенов в этих отделах. Дистальный рак толстой кишки более характерен для мужчин.
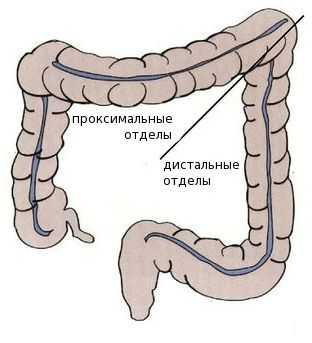
В отличии от опухолей правого фланка, для которых нехарактерны генетические мутации, левосторонним локализациям присущи комплексные хромосомные аномалии, например множественные мутации в генах системы исправления повреждений ДНК. Эти особенности важны при подборе лечения и режима химио-, таргетной (целенаправленно воздействующей на специфические мишени в опухолевых клетках) или иммунотерапии [1] [5] [6] [7] [8] .
Классификация и стадии развития аденокарциномы кишки
Виды аденокарциномы толстой кишки в зависимости от локализации:
- рак слепой кишки;
- рак восходящей ободочной кишки;
- рак поперечной ободочной кишки;
- рак печеночного изгиба ободочной кишки;
- рак селезеночного изгиба ободочной кишки;
- рак нисходящей ободочной кишки;
- рак червеобразного отростка;
- рак сигмовидной кишки;
- рак ректосигмоидного отдела толстой кишки;
- рак прямой кишки.
Согласно последней классификации ВОЗ, гистологически выделяют две степени злокачественности аденокарциномы толстой кишки, опираясь на долю железистых структур в составе опухоли: высокую и низкую.
Стадирование новообразований толстой кишки по системе TNM-8 (2017 г.) представлено схемой:
Исходя из этих данных, опухоли присваивают определенную стадию, и далее она уже не меняется. Дальнейшее распространение процесса обозначается как прогрессирование.
- I и II стадия — опухоль ограничена толстой кишкой;
- III стадия – наличие метастазов в лимфоузлах;
- IV стадия – наличие отдалённых метастазов [13][14] .
Осложнения аденокарциномы кишки
Наиболее частым осложнением аденокарциномы толстой кишки является обтурационная толстокишечная непроходимость. Она развивается у 26-69 % пациентов. Это осложнение наиболее характерно для опухолей левых отделов толстой кишки [15] . Поэтому перед началом лечения для минимизации рисков кишечной непроходимости пациентам рекомендуется формирование колостомы — специального отверстия, выводящего край кишки на переднюю брюшную стенку до опухолевого сужения. Решение о формировании колостомы принимается по данным колоноскопии.
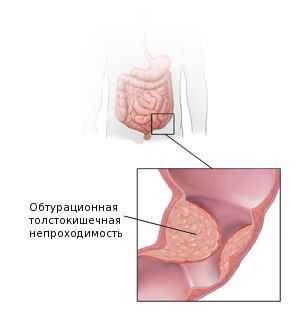
Также среди частых причин осложнений выделяют перфорацию и кровотечение из повреждённой опухоли. Это может явиться первым симптомом заболевания. Часто таких пациентов экстренно оперируют в условиях многопрофильного стационара, а не специализированного учреждения, и только при обследовании органов брюшной полости становится понятна причина перфорации.
При нарушении питания опухолевого узла и развитии его ишемии возможно воспаление в зоне роста опухоли, что тоже требует неотложной хирургической помощи [15] [16] [17] . Воспаление сопровождается общей слабостью и повышенной температурой тела.
Диагностика аденокарциномы кишки
Сбор анамнеза
Помимо описанных выше жалоб, с которыми первично обращаются пациенты, важны данные анамнеза. На первичном осмотре терапевту или онкологу следует отметить наличие наследственных синдромов, ассоциированных с раком толстой кишки, и хронических неспецифических воспалительных процессов толстой кишки, например неспецифического язвенного колита или болезни Крона.
Физикальное обследование
При физикальном обследовании, помимо общего осмотра и пальпации брюшной полости, обязательно проведение ректального пальцевого исследования, выявляющего изменения в области прямой кишки. Это один из самых простых диагностических приёмов, не требующий дополнительной подготовки и оборудования.
Лабораторная диагностика
Лабораторная диагностика включает:
- развёрнутый клинический и биохимический анализы венозной крови;
- коагулограмму (исследование белков системы свёртывания крови);
- анализ мочи.
Это анализы необходимы для исключения возможной сопутствующей патологии.
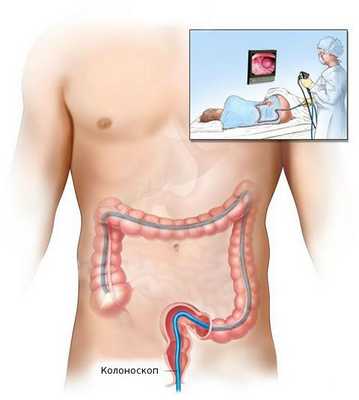
Биопсия
После общеклинического обследования проводят уточняющее исследование (биопсию) для определения гистологической структуры опухоли. Чаще всего биопсия выполняется во время колоноскопии — процедуры, при которой врач с помощи эндоскопа осматривает внутреннюю поверхность толстой кишки.
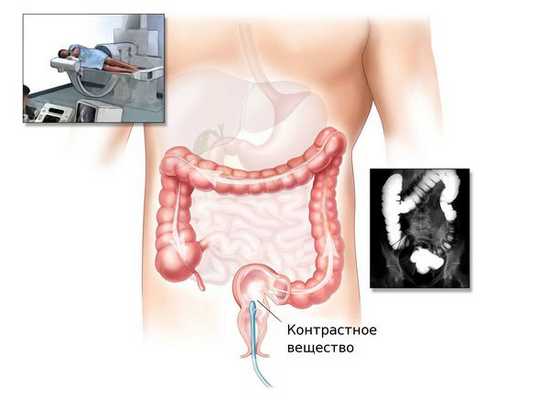
Ирригоскопия и КТ-колонография
При невозможности проведения колоноскопии врач может назначить ирригоскопию или КТ-колонографию.
Ирригоскопия — это рентгенологический метод обследования толстого кишечника с помощью контрастного вещества, вводимого через прямую кишку.
КТ-колонография — разновидность компьютерной томографии, проводимая при помощи компьютерного томографа.
Компьютерная томография (КТ)
КТ органов грудной клетки и брюшной полости с контрастом — стандарт обследования при раке ободочной кишки. Компьютерную томографию проводят для исключения метастазов в лёгких, лимфоузлах средостения, брюшной полости, канцероматоза (переноса раковых клеток из первичного очага), асцита (скопления жидкости в брюшной полости) и вторичного поражения печени.
Магнитно-резонансная томография (МРТ)
МРТ органов брюшной полости с внутривенным контрастированием применяют для планирования операции на печени при её вторичном поражении.
Для точной оценки размеров опухоли перед операцией и правильного стадирования по TNM проводится МРТ малого таза c применением контраста.
Дополнительно, при наличии болевого синдрома или изменений по КТ, проводится остеосцинтиграфия (ОСГ) — исследование состояния костей скелета.
При подозрении на вторичное поражение головного мозга (исходя из жалоб, осмотра и анамнеза) назначается МРТ головного мозга с внутривенным контрастированием.
Позитронно-эмиссионная томография, совмещённая с компьютерной томографией (ПЭТ/КТ)
ПЭТ-КТ не применяется как рутинный метод при первичной диагностике. Обследование проводят при подозрении на вторичные изменения по данным КТ или МРТ для получения дополнительных данных.
Обязательным этапом планирования лечения является пересмотр биопсийного или операционного материала на наличие MSI (микросателитной нестабильности, нарушении системы восстановления ДНК) и мутации генов семейства BRAF и RAS [18] .
Лечение аденокарциномы кишки
Выбор метода лечения аденокарциномы толстой кишки обусловлен стадией онкологического процесса и наличием или отсутствием соматической патологии.
0-I стадия
На ранних стадиях рака ободочной кишки проводятся органосохраняющие операции, например эндоскопическую резекцию слизистой с удалением в подслизистом слое. При поражении краёв резекции, сосудистой, лимфатической или периневральной инвазии (проникновении раковых клеток в периневрий — слои соединительной ткани, образующие оболочку вокруг пучков нервных волокон), как факторах неблагоприятного прогноза, рекомендуется проведение расширенной операции — повторной резекции краёв.
II–III стадия
При резектабельном (c возможностью удаления) локализованном и местнораспространённом раке ободочной кишки II–III стадий на первом этапе предпочтительно оперативное лечение. Объём хирургического вмешательства определяется индивидуально.
Химиотерапия проводится при поражении лимфатических узлов, прорастании опухолью серозной оболочки и соседних органов, наличии факторов риска.
При нерезектабельном раке ободочной кишки на первом этапе рекомендуется сформировать обходные анастомозы , колостому (выведение участка толстой кишки) или илеостому (выведение участка тонкой кишки). Эти методы снижают вероятность развития кишечной непроходимости на фоне предоперационной химиолучевой и химиотерапии.
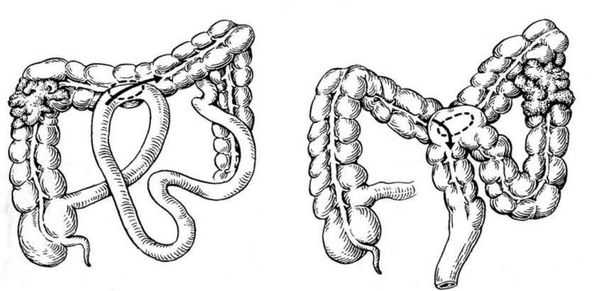
При распространённом раке ободочной кишки с резектабельными или потенциально резектабельными синхронными метастазами в печени или лёгких выполняют R0-резекцию (в пределах здоровых тканей).
Радиочастотная абляция и стереотаксическая лучевая терапия применяются как дополнительные методы к резекции печени и как самостоятельные методы лечения. Действие радиочастотной абляции основано на нагревании с помощью радиоволн поражённых тканей до высоких температур (90–100 °С).
Стереотаксическая лучевая терапия — это один из видов радиохирургии, который состоит в применении высокоточного излучения, воздействующего на опухоли.
При резектабельных очагах рекомендуется их одномоментное хирургическое удаление.
На послеоперационном этапе при резектабельных метастатических очагах показано проведение адъювантной (следующей за операцией) химиотерапии. Также возможно проведение дооперационной химиотерапии до шести циклов, удаление метастазов и первичной опухоли с дальнейшим продолжением химиотерапии до достижения шестимесячной суммарной продолжительности лечения.
IV стадия
Основная цель лечения на IV стадии заболевания — перевод при помощи химиотерапии нерезектабельных метастазов в резектабельные. Хороший эффект даёт добавление к основному лечению таргетной терапии ( целенаправленно воздействующей на специфические мишени в опухолевых клетках) и иммунотерапии.
При проведении нерадикальной резекции возможно продолжение терапии предоперационной комбинацией химиопрепаратов и моноклональных антител (препаратов, избирательно воздействующих на определённую молекулу, от которой зависит развитие болезни ) до достижения суммарной шестимесячной продолжительности лечения.
При генерализованном раке ободочной кишки с нерезектабельными метастазами применяют комбинацию химиопрепаратов. Возможно добавление таргетных препаратов. Цель лечения — максимально долго контролировать развитие заболевания при сохранении качества жизни.
При проведении химиотерапии каждые 1,5-2 месяца оценивают резектабельность опухоли (по данным КТ, МРТ). При преобладании метастатического поражения печени проводят:
- химиоэмболизацию — введение в просвет сосудов, питающих опухоль, эмболов (специальных мелких частиц) для прекращения кровоснабжения новообразования;
- химиоинфузию в сосуды печени — установка катетера в сосуде, питающем опухоль, с последующим введением химиопрепаратов.
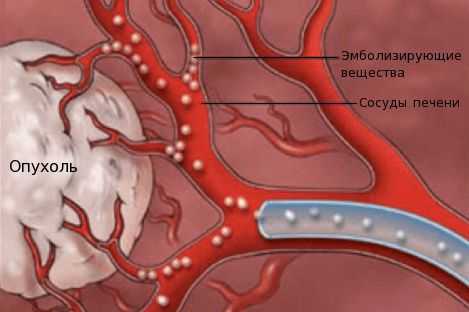
При наличии тяжёлой сопутствующей патологии, препятствующей проведению радикального лечения, рекомендуется проведение симптоматической терапии, паллиативной химиотерапии или химиолучевой терапии [1] [10] [18] .
Прогноз. Профилактика
Пятилетняя выживаемость при раке толстой кишки составляет 63 % [20] . Высокие показатели смертности связаны с поздней диагностикой заболевания. При развитии болезни метастазы чаще всего выявляются в печени, что обусловлено особенностями венозного оттока от кишечника через систему воротной вены печени.
Другой частой локализацией аденокарциномы толстой кишки является брюшина. Опухоль брюшины выявляется примерно у 10 % первичных пациентов. Вторичные метастазы брюшины выявляются примерно в 60 % случаев [10] .
Пятилетняя выживаемость у пациентов с метастазами рака толстой кишки в печень на симптоматической терапии не превышает 2 %. Медиана выживаемости (промежуток времени с момента постановки диагноза, в течение которого половина пациентов остаются живы) составляет 6—10 месяцев [10] .
Рак кишечника с метастазами в печень
Рак кишечника с метастазами в печень диагностируется часто, так как именно этот орган подвергается поражению метастазами чаще остальных. Метастазы в печени могут образовываться при различной локализации первичной опухоли: при раке груди, ЖКТ, легких.
Рак толстого кишечника с метастазами в печень может развиваться под воздействием следующих факторов:
- Наследственная предрасположенность. Вероятность развития опухоли на 10-15% выше у людей, у которых родственники столкнулись с этой болезнью.
- Полипы в прямой кишке. Полипы в кишечнике являются доброкачественными образованиями. Однако их наличие относят к предраковым состояниям, так как они могут трансформироваться в злокачественные.
- Воспалительные заболевания кишечника, в частности язвенный колит. Любой воспалительный процесс повышает риски развития онкологии.
- Экологический фактор.
- Болезнь Крона.
- Запоры в хронической форме.
- Аденомы, расположенные в толстом кишечнике.
- Вредные привычки: воздействие спиртного и никотина повышают риски развития онкологии.
- Хронический проктит.
- Синдром Линча.
Необходимо рассмотреть также такой фактор, как неправильное питание. Рак кишечника с метастазами в печень может быть вызван чрезмерным употреблением жирной пищи и мясных продуктов. При попадании такой пищи в организм происходит выделение жирных кислот, трансформирующихся в канцерогенные вещества. Такой вывод можно сделать, так как у людей, предпочитающих растительную пищу, эта болезнь выявляется реже. Некоторые продукты уже насыщены канцерогенами ввиду особенностей приготовления, например, такие вещества выделяются при копчении.
При запорах не происходит своевременной эвакуации выделяющихся вредных веществ, они продолжительное время воздействуют на слизистую, провоцируя мутацию клеток – это также может спровоцировать рак кишечника.
Причины
Рак кишечника 4 стадия метастазы в печени дает по причине роста первичной опухоли. Раковое образование увеличивается в размерах, от него отделяются атипичные клетки, которые, двигаясь по организму, оседают в различных органах.
Частое поражение печени не случайно – функция данного органа заключается в детоксикации вредных веществ, поэтому через него проходит вся кровь.
Симптомы
Рак кишечника с метастазами в печень развивается медленно. К признакам болезни относят:
- Обнаружение крови в каловых массах. Этот симптом возникает на поздней стадии. В начале объем крови небольшой, поэтому замечают ее крайне редко. Кровь в стуле может наблюдаться и при других заболеваниях, однако при возникновении этого признака следует срочно обратиться к врачу для определения диагноза.
- Затрудненные процессы пищеварения, неприятные ощущения в животе. Симптомы могут наблюдаться различные: метеоризм, боли, урчание, интенсивная перистальтика, бурление.
- Расстройства кишечника. Проявляются чередованием запоров, которые не устраняются даже при использовании медикаментозных препаратов, и диареи.
- Ощущение не полностью освобожденного кишечника после акта дефекации.
- При разрастании опухоли до больших размеров может измениться форма живота – он становится больше, а в тех местах, где образовалась опухоль, может наблюдаться выпячивание.
- Общая слабость, астения, резкая потеря веса, тошнота, рвота, повышение температуры до субфебрильных цифр.
Рак кишечника с метастазами в печень проявляется развитием желтухи. Орган увеличивается в размерах, что приводит к сдавливанию воротной или нижней полой вены, поэтому возникают боли. Причины болевого синдрома не всегда правильно определяются, нередко врачи ставят ложный диагноз и говорят о плеврите.
При метастазировании меланомы в печень наблюдаются следующие симптомы:
- печень меняет структуру, становится бугристой;
- выявляются участки уплотнений;
- она увеличивается в размерах;
- развивается желтуха, асцит, тошнота, потеря веса;
- болевые ощущения в правом подреберье;
- потеря аппетита;
- изменение показателей в биохимии крови;
- кровотечения из носа;
- увеличение в размерах селезенки.
Диагностика
Для подтверждения диагноза рак кишечника с метастазами в печень специалист назначает ряд обследований.
Сначала проводится анализ кала для выявления крови. Обследование позволяет определить даже незначительный объем крови в каловых массах, что характерно для начальной стадии заболевания. При отягощенной наследственности, а также людям после 45 лет этот анализ специалисты рекомендуют сдавать регулярно.
В процессе проведения пальцевого исследования можно выявить опухоль в последних отделах прямой кишки. При обследовании врач изучает пальцем внутреннюю поверхность органа. Это простой метод диагностики, не требующий применения инструментов. Однако опухоль можно выявить, только если она расположена вблизи анального отверстия.
Диагностика нижних отделов кишечника проводится при помощи сигмоидосопии. Процедура заключается в ведении через задний проход специальной гибкой трубки. Данный метод позволяет врачу осмотреть поверхность слизистой и исключить либо подтвердить наличие новообразований.
Аналогичным образом — при помощи гибкого оптического устройства, можно проверить всю поверхность кишечника. Одновременно с осмотром специалист имеет возможность взять небольшие кусочки тканей для последующего изучения.
Для диагностики злокачественных новообразований также применяется компьютерная томография. Перед процедурой пациент принимает специальный раствор, обволакивающий внутреннюю поверхность кишечника. Затем в полость органа вводится газ, приводя к разглаживанию стенок органа. Такая процедура позволяет вывести на экран подробное изображение поверхности кишечника и тщательно изучить ее на предмет наличия новообразований.
В обязательном порядке проводится биопсия – она позволяет подтвердить либо исключить наличие онкоклеток в тканях. В случае, когда диагноз подтверждается, назначаются дополнительные обследования. Это флюорография, рентген грудной клетки, УЗИ брюшного отдела, органов малого таза – они позволяют определять метастазы рака кишечника в легких и печени.
Своевременность выявления метастазов увеличивает шансы пациента на выживаемость, облегчает процесс лечения.
Для выявления метастазов используют:
- Биохимический анализ крови. Позволяет определить показатели трансаминазы, общего белка, билирубин, щелочной фосфатазы.
- Иммуногистохимический анализ. Проводится для определения онкомаркеров и позволяет выявить места локализации первичного новообразования.
- УЗИ проводится с целью выявления взаимосвязи очагов и крупных сосудов.
- КТ и МРТ позволяют определить места расположения метастазов.
- Ангиография проводится с целью выявления сосудистой сетки между очагами поражения, их взаимосвязи с венами и артериями.
Лечение
Рак кишечника с метастазами в печень соответствует 4-й стадии заболевания. Лечению она поддается крайне сложно. При этом диагнозе используются иммунная, химио- и радиотерапия, хирургическое удаление узлов. Однако хирургическое вмешательство применяют очень редко.
Как правило, используют:
- таргетную терапию;
- радиохирургию;
- химиоэмболизацию;
- радиочастотную абляцию.
При метастазировании в печень на орган оказывается повышенная нагрузка, поэтому диета в этот период очень важна.
Основу питания должны составлять злаковые культуры, свежие овощи и фрукты, оливковое масло. В обязательном порядке исключают из рациона соленья, жареное и копченое, жирные блюда, сладости и спиртное, газировку, соусы, в состав которых входят консерванты.
Ведущей задачей терапии на рассматриваемой стадии является снижение интенсивности болей. Для этого применяют лучевую терапию, которая предназначена для устранения новообразований. Могут быть использованы следующие варианты лучевой терапии:
- SRS-терапия. С ее помощью проводят уничтожение одиночных новообразований при помощи сфокусированного луча с высокой интенсивностью воздействия.
- SIRT- терапия. Проводится введение специальных капсул через печеночную вену методом шунтирования.
- Кибер-нож. Высокоэффективная процедура, применяемая для устранения метастазов, величина которых не более 1 мм в диаметре.
- Радиочастотная абляция. Подразумевает воздействие на метастазы высокими температурами – более 700 градусов.
Резекция печени
Лечение рака кишечника с метастазами в печень может проводиться при помощи операции. Целесообразность резекции печени (удаление участка органа) проводится с учетом следующих факторов:
- Возможность сохранения большей части органа.
- Стадия поражения. При множественных метастазах и локализации их в разных участках печени операция не проводится.
- Локализация. При расположении опухолей в непосредственной близости к кровеносным сосудам, операцию проводить нельзя. Хирургическое вмешательство заменяют химическим воздействием.
- Цирроз. Является противопоказанием к проведению операции, так как вероятность выживаемости у таких пациентов резко сокращается.
Химиотерапия
Наибольшей эффективности можно добиться, когда препараты вводятся непосредственно в печеночную артерию. Однако такой метод лечения чреват развитием негативных последствий. Для снижения токсического эффекта применяют химиоэмболизацию. Процедура заключается в перекрытии просвета артерии, из которой метастаз получает питание.
Прогноз
Рак кишечника с метастазами в печень прогноз дает неоднозначный, так как зависит от множества факторов. В целом, после проведения резекции вторичных очагов в печени, пятилетняя выживаемость доходит до 30%.
Однако при множественных поражениях и захвате метастазами других органов продолжительность жизни иногда не превышает и полугода.
Профилактика
Продолжительность и качество жизни напрямую связаны с тем, на какой стадии выявлено заболевание. Поэтому рекомендуется регулярно проводить колоноскопию. Этот метод диагностики уже на начальной стадии позволяет обнаружить опухоль.
Особенно важны профилактические осмотры для пациентов старше 50 лет, так как с возрастом риски развития онкологических заболеваний возрастают.
Читайте также:
- Коронавирусы и острые респираторные синдромы
- Грыжесечение при ущемленных грыжах. Принципы операций при ущемленных грыжах.
- Механизм действия сульфонамидных диуретиков - ингибиторов карбоангидразы, петлевых и тиазидных диуретиков
- Регуляция функций клеток. Генетическая регуляция - промоутеры
- Изучение обмена андрогенов в простате. Обмен тестостерона у млекопитающих
