Резистентность к химиотерапии. Фармакологические убежища
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Глутоксим обладает непрямым противомикробным действием, гемостимулирующей, токсикомодифицирующей, цитопртекторной активностями, повышает резистентность клеток и организма в целом при локальных и генерализованных хронических инфекциях, увеличивает эффективность химиотерапии в отношении внутриклеточных инфекций, устраняет проявления неспецифического синдрома хронических заболеваний.
Глутамил-цистеинил-глицин динатрия 30 мг. Вспомогательные вещества: натрия ацетат, уксусная кислота (разведенная до pH 6.0), вода д/и.
Взрослым препарат вводят в/в, в/м и п/к в дозе 5-40 мг ежедневно в зависимости от тяжести заболевания. Курсовая доза - 50-300 мг. С профилактической целью препарат применяют в/м в дозе 5-10 мг ежедневно в течение 2 недель. При туберкулезе (в составе комплексной терапии) препарат назначают в/м по 60 мг 1 раз/сут ежедневно в первые 10 дней, последующие 20 дней Глутоксим® вводят в/м в дозе 60 мг через день. При необходимости проводят повторный курс лечения через 1-6 мес. В составе комплексной терапии неосложненных форм псориаза Глутоксим® применяют в/м ежедневно в суточной дозе 10 мг в течение 15 дней, затем еще в течение 5 недель 2 раза в неделю в суточной дозе 10 мг. Всего 25 инъекций на курс лечения. В качестве средства сопровождения химиотерапии в онкологии Глутоксим® вводят п/к в дозе 60 мг за 1.5-2 ч до применения противоопухолевых средств. Далее между курсами химиотерапии препарат вводят п/к в дозе 60 мг через день. При следующем курсе химиотерапии схема применения препарата повторяется. В качестве средства сопровождения лучевой терапии Глутоксим® вводится п/к в дозе 60 мг через 0.5-1 ч после очередного сеанса облучения через день на протяжении всего курса лучевой терапии. Глутоксим можно вводить в одном шприце с водорастворимыми лекарственными средствами.
Глутоксим оказывает иммуномодулирующее, гемостимулирующее, детоксицирующее, гепатопротекторное действие, подавляет лекарственную устойчивость опухолевых клеток к антибиотикам антрациклинового ряда, алкилирующим средствам; позволяет преодолеть лекарственную устойчивость Mycobacterium tuberculosis к изониазиду, ассоциированную с генами katG (ген каталазы-пероксидазы) и inhA (ген енол-АПБ-редуктазы). Глутоксим® потенцирует действие доксорубицина на опухолевые клетки, средств химиотерапии (изониазида, рифампицина, рифабутина, циклосерина, капреомицина, левофлоксацина, катионного антимикробного пептида каталецидина) на Mycobacterium tuberculosis. Иммуномодулирующее действие препарата Глутоксим обусловлено рецептор-опосредованным влиянием на кальций зависимые сигнальные пути макрофагов, что приводит к повышению: — выживаемости и функциональной дееспособности тканевых макрофагов; — экзоцитоза подмембранных гранул с внутриклеточно паразитирующими формами Mycobacterium tuberculosis; — активности лизосомальных ферментов; — образования активных форм кислорода; — поглощения и гибели микроорганизмов; — секреции цитокинов: интерлейкина 1, интерлейкина 6, ФНО, интерферонов, эритропоэтина, интерлейкина 2; катионных противомикробных пептидов-дефенсинов, каталецидинов. Гемостимулирующее действие препарата Глутоксим® обусловлено рецептор-опосредованным усилением костномозгового кроветворения: процессов эритропоэза, лимфопоэза и гранулоцито-моноцитопоэза. Действие на клетки-предшественники разных линий форменных элементов крови опосредовано функционированием MAP- и инозитол киназной системами, приводит к повышению устойчивости дифференцирующихся гемопоэтических клеток, восстанавливает их чувствительность к действию эндогенных факторов гемопоэза. Детоксицирующий и гепатопротекторный эффекты препарата обусловлены рецептор-опосредованным усилением экспрессии ферментов второй фазы детоксикации ксенобиотиков, включая глутатионредуктазы, глутатионпероксидазы, глутатион-S-трансферазы, глюкозо-6-фосфатдегидрогеназы, гемоксигеназы-1, повышением внутриклеточного уровня восстановленного глутатиона, обеспечивающих защиту клеточных структур от токсического действия радикалов. Глутоксим оказывает прямое ингибирующее действие на активность фактора множественной лекарственной устойчивости опухолевых клеток - белок Р-гликопротеин (Pgp), который определяет устойчивость опухолевых клеток к действию средств химиотерапии, включая антрациклиновые антибиотики, препараты алкилирующего действия. Глутоксим инициирует реакцию трансформации изониазида - пролекарство, в фармакологически активную форму - изоникотиновую кислоту, обладающую бактериостатическим действием на Mycobacterium tuberculosis, что позволяет преодолеть лекарственную резистентность Mycobacterium tuberculosis, обусловленную негативной трансформацией генов katG (ген каталазы-пероксидазы) и inhA (ген енол-АПБ-редуктазы). Глутоксим стимулирует процессы экзоцитоза везикул из макрофагов с внутриклеточно паразитирующими микроорганизмами, включая Mycobacterium tuberculosis, обеспечивая их удаление из фармакологического убежища и делая доступными для действия антибактериальных препаратов, включая изониазид, рифампицин, рифабутин, циклосерин, капреомицин, левофлоксацин. Глутоксим усиливает секрецию катионных пептидов - дефенсинов и каталецидинов макрофагами, стимулирует их поглощение микобактериями туберкулеза, определяя опосредованное антибактериальное действие препарата.
— профилактика и лечение вторичных иммунодефицитных состояний, связанных с радиационными, химическими и инфекционными факторами; — восстановление подавленных иммунных реакций и угнетенного состояния костномозгового кроветворения; — повышение устойчивости организма к различным воздействиям (инфекция, интоксикация, радиация); — в качестве гепатопротекторного средства при хронических вирусных гепатитах В и С; — потенцирование лечебных эффектов антибактериальной терапии хронических обструктивных заболеваний легких; — профилактика послеоперационных гнойных осложнений; — тяжелые, распространенные формы туберкулеза различной локализации (в составе комплексной терапии); — туберкулез, резистентный к лекарственной терапии; — профилактика обострений хронического гепатита у больных туберкулезом на фоне противотуберкулезной терапии; — лечение токсических осложнений противотуберкулезной терапии; — в составе комплексной терапии неосложненных форм псориаза, в т.ч. в составе комплексной терапии каплевидной и экссудативной форм псориаза, при псориатической эритродермии и артропатическом псориазе, у пациентов с токсическим или вирусным гепатитами, проявлениями неспецифического синдрома хронических заболеваний; — в составе комплексной терапии злокачественных новообразований - для профилактики и лечения токсических проявлений химио- и лучевой терапии (способствует снижению гемо- и гепатотоксического действия). Глутоксим способствует эффективному восстановлению функций костномозгового кроветворения при проведении противоопухолевой терапии. Глутоксим устраняет или сглаживает проявления неспецифического синдрома болезни (анемия, усталость, снижение аппетита, повышенная болевая чувствительность).
— беременность; — период лактации (грудного вскармливания); — повышенная чувствительность к компонентам препарата.
Возможно: в отдельных случаях - повышение температуры тела (37.1-37.5°С), болезненность в месте введения препарата (для уменьшения болезненности возможно введение препарата одновременно с 1-2 мл 0.5% раствора новокаина).
Глутоксим® при сочетанном применении потенцирует бактериостатический эффект изониазида, рифампицина, рифабутина, циклосерина, капреомицина, левофлоксацина на Mycobacterium tuberculosis, антрациклинового антибиотика доксорубицина, алкилирующего средства - этопозида на опухолевые клетки. Глутоксим® снижает терапевтический эффект нифедипина и верапамила. Ингибиторы циклооксигеназного пути окисления арахидоновой кислоты — индометацин, мелоксикам - снижают или полностью подавляют фармакологическое действие препарата Глутоксим®. В качестве раствора-носителя для инфузионного введения используют изотонический раствор натрия хлорида или 5% раствор глюкозы.
Материалы конгрессов и конференций
Резистентность больного к проводимой химиотерапии является важной проблемой в онкологии. Резистентность к лекарственным препаратам может быть разделена на несколько больших групп:
В последнее время большинство исследований сфокусировано на изучении клеточной резистентности. Было обнаружено, что наличие/отсутствие в опухолевых клетках определенных молекулярных маркеров приводит к тому, что опухоли, имеющие одинаковую стадию по классификации TNM, различаются по агрессивности течения заболевания и чувствительности к противоопухолевой лекарственной терапии, что затрудняет выбор оптимального лечения для конкретного больного. Определение таких индивидуальных особенностей опухоли дает возможность планировать лечение онкологического больного в соответствии с ее генетическими характеристиками.
Сейчас активно идет поиск таких маркеров и определение их прогностической и предсказывающей резистентность роли.
Методы определения. Существует две основных группы методов определения биомаркеров:
В литературе идут большие споры о том, какие из методов лучше, но в последнее время для каждого маркера найдены свои методы, дающие значимую прогностическую информацию. Метод иммуногистохимии считается одним из самых перспективных для оценки экспрессии молекулярных маркеров. К преимуществам этого метода относятся сравнительная простота метода (иммуногистохимия не требует специального оборудования, отсутствующего в патологической лаборатории); возможность работы как на свежезамороженном материале, так и на парафиновых блоках; высокая специфичность (возможность оценить экспрессию маркера именно на опухолевых клетках). К существенному недостатку метода относится пока нестандартизованность методологий различных лабораторий (табл.1).
Таблица. 1
Нерешенные вопросы в методах иммуногистохимии.
Возможно из-за этих проблем некоторые исследователи не находят прогностической значимости маркеров.
- 1) экспрессия специфических белков, отвечающих за "нейтрализацию" химиопрепарата в опухолевой клетке. К таким белкам относятся Pgp170, MRP, LRP, глутатион-трансфераза П и т.д.;
2) нарушение механизма гибели клеток под действием химиопрепаратов. К этому механизму относится блокирование апоптоза при мутациях р53, гиперэкспрессии Bcl-2, уменьшение экспрессии CD95 и т.д.;
Первым открытым клеточным насосом на плазматической мембране клеток был продукт гена MDR1 АТФ-зависимый гликопротеин Pgp 170, который ведет к усилению выведения из клеток ряда цитостатиков (антрациклины, винкаалкалоиды, эпиподофиллотоксины, актиномицин D, паклитаксел) по крайней мере in vitro. Pgp 170 уменьшает внутриклеточную концентрацию природных противоопухолевых препаратов путем активного выброса их из опухолевых клеток, создавая таким образом резистентность к этим препаратам. Экспрессия Pgp 170 выше в опухолях, которые произошли из тканей, экспрессирующих Pgp в норме (табл.2). Имеются доказательства, что он играет роль в устойчивости к этим препаратам в гематологических и некоторых солидных опухолях (нейробластомах, мягкотканных саркомах). Так, нами было показано, что Pgp+ лейкозные клетки больных В-ХЛЛ более устойчивы к цитотоксическому действию химиопрепаратов in vitro по сравнению с Pgp170-. Больные хроническим миелоидным лейкозом в стадии бластного криза, чьи бластные клетки экспрессировали Pgp170, имели худший прогноз по сравнению с отрицательными случаями.
Таблица 2.
Экспрессия Pgp 170 при различных типах опухолей.
Определение экспрессии Pgp 170 имеет значение для предсказания резистентности мелкоклеточного рака легкого (МРЛ) к терапии на основе этопозида (табл.3).
Табл. 3
Ответ на химиотерапию на основе этопозида больных МРЛ и экспрессия Pgp 170 (M.Kawasaki)
Недавно были идентифицированы два новых белка, ответственных за лекарственную резистентность - MRP и LRP. Экспрессия MRP связана с экспериментальной резистентностью к цисплатину, винбластину, этопозиду, доксорубицину и другим глутатионовым субстратам. MRP может находиться не только на плазматической мембране, но и на мембранах внутриклеточных органелл в зависимости от типа клеток. Гиперэкспрессия MRP определяется иммуногистохимически в опухолях легкого, детских нейробластомах, колоректальных карциномах (табл.4), не ясна его роль в устойчивости этих опухолей in vivo.
Таблица 4.
Опухоли, с высокой степенью экспрессии MRP
Гиперэкспрессия MRP значимо коррелирует с мутациями р53. Причем, больные немелкоклеточным раком легкого (НМРЛ), имеющие гиперэкспрессию MRP и мутации р53, имели худший прогноз, чем больные без MRP и мутантного р53. Пациенты с MRP-положительными опухолями, получавшие после хирургического вмешательства химиотерапию (виндезин и этопозид), имели более плохой прогноз, чем те, у которых MRP отсутствовал.
LRP является членом семейства рибо- и нуклеобелков, которые локализуются в цитоплазматических везикулах и ядерных мембранах и его функция связана с перераспределением ксенобиотиков (в частности доксорубицина) из ядра в цитоплазматические везикулы. Исследование роли экспрессии LRP по уровню мРНК методом обратной цепной полимеразной реакции на 14 клеточных линиях рака легкого показало значимую корреляцию с устойчивостью к цисплатину. Однако связи между экспрессией мРНК LRP и устойчивостью к этопозиду, доксорубицину и винкристину не было найдено.
При исследовании ответа на химиотерапию на основе соединений платины опухолей яичника, только LRP, а не MRP и Pgp 170, был статистически значимым маркером резистентности.
Сейчас идут активные исследования возможной клинической значимости экспрессии этих белков при различных онкологических заболеваниях.
Альтернативным механизмом возникновения устойчивости к противоопухолевой терапии является гиперэкспрессия членов семейства изоэнзимов глютатионтрансфераз, которые отвечают за коньюгирование глютатиона с различными ксенобиотиками и могут играть роль в детоксикации. Глутатионтрансфераза П чаще экспрессируется при НМРЛ (около 70%), чем при МРЛ (около 10%). При НМРЛ она является независимым маркером резистентности к терапии на основе цисплатина (табл.5).
табл.5
Экспрессия глутатионтрансферазы П (GST) при НМРЛ и ответ на химиотерапию на основе соединений платины (Fen Bai et.al.)
Фермент тимидилат синтетаза (ТС) является мишенью для 5-фторурацила (5-FU). ТС катализирует метилирование дезоксиуридинмонофосфата (dUMP) до дезокситимидинмонофосфата (dTMP), который является начальной стадией синтеза ДНК при делении клеток. 5-FU в клетке превращается во фтордезоксимонофосфат, который образует ковалентные комплексы с ТС в присутствии кофакторов (рис.1). ТС является также мишенью для фторпиримидинов, важной группы противоопухолевых препаратов, которые широко используются при лечении желудочно-кишечных опухолей, РМЖ.
В экспериментах in vitro было показано, что увеличение трансляции или амплификация генов ТС может быть связана с резистентностью к 5-FU. Традиционным методом определения уровня ТС является биохимический, но его применение лимитируется размером образца опухоли. Было показано, что при раке желудка III-IV стадии лечение высокими дозами 5-FU и лейковорина дает эффект только при низкой степени экспрессии ТС в ткани опухоли (табл.6), и медиана общей выживаемости при этом колеблется от 4 месяцев (при высокой экспрессии ТС) до 10 месяцев (при низкой экспрессии) (табл.7).
Табл.6
Зависимость ответа на химиотерапию (высокие дозы 5-FU + лейковорин) от экспрессии тимидилат синтетазы у больных раком желудка III-IV стадий (n=30) (Yeh KH et.al.).
табл.7
Зависимость медианы общей выживаемости от экспрессии тимидилат синтетазы у больных раком желудка III-IV стадий (n=30) (Yeh KH et.al.).
Но если все-таки химиопрепарат попал в клетку и не был "нейтрализован" при помощи перечисленных выше белков, в работу могут вступить другие механизмы возникновения клеточной резистентности. Недавние эксперименты показали, что многие противоопухолевые цитотоксические препараты действуют, запуская апоптоз в клетках-мишенях. Решение о запуске программы клеточной смерти определяется балансом про- и анти-апоптотических сигналов в клетке (рис.2). Сигналы, помогающие клеткам выжить, запускаются контактами "клетка-клетка" и "клетка-экстрацеллюлярный матрикс", а также растворимыми факторами (например, ILGF-1 - инсулиноподобный фактор роста), рецепторами, н-р, HER-2/neu. В качестве примера растворимых про-апоптотических сигналов могут служить лиганды к CD95 и TNF. Внутри клетки решение о смерти определяется частично балансом между молекулами, запускающими апоптоз, подобными bax и анти-апоптотическими молекулами, подобными bcl-2. Повреждения ДНК, определяемые р53 и другими р53-независимыми механизмами, могут индуцировать остановку клеточного цикла в проверочной точке для решения или репарировать ДНК и выжить, или умереть путем апоптоза в зависимости от других про- и анти-апоптотических молекул и сигналов.
Недавно было показано, что противоопухолевые препараты могут действовать через CD95(Fas/APO-1) рецептор-лигандную систему, индуцируя экспрессию лиганда. Взаимодействие Fas-лиганда с экстрацеллюлярным доменом Fas-рецептора может приводить к его тримеризации и активировать процесс программируемой клеточной гибели. Отсутствие экспрессии CD95 рецептора в опухолевых клетках может приводить к их ускользанию от иммунологического контроля и блокированию запуска апоптоза, вызванного химиотерапией. Экспрессия CD95 рецептора и его связь с прогнозом исхода заболевания плохо изучены в солидных опухолях. Однако, при остром лимфобластном лейкозе (ОЛЛ) у детей и миелодиспластическом синдроме (МДС) экспрессия рецептора CD95 имеет прогностическое значение. Нами было показано, что у детей больных ОЛЛ с CD95+ бластами медиана 10-летней выживаемости не была достигнута, тогда как в CD95-отрицательной подгруппе этот показатель составил 24 мес. Больные МДС, чьи клетки костного мозга экспрессировали этот антиген, имели лучшую выживаемость по сравнению с больными с CD95-отрицательными клетками.
Наиболее изученными белками, также участвующими в управлении апоптозом, являются продукты протоонкогена BCL-2 и гена-супрессора опухолевого роста р53.
Семейство генов BCL-2 возможно играет роль в химиорезистентности через ингибирование апоптоза в опухолевых клетках. Например, оказалось, что уровень BCL-2 в опухолях после химиотерапии у пациентов с устойчивостью к определенным препаратам выше по сравнению с образцами от пациентов, не получавшими до этого терапию. В это семейство входят белки, которые либо ингибируют, либо индуцируют апоптоз (табл.8).
Соотношение про- и анти-апоптотических членов семейства и определяет, подвергнется ли клетка апоптозу. Но прогностическая значимость активно изучается пока только для BCL-2 в силу его более давних исследований.
Интересно, что BCL-2 оказывает разное влияние на резистентность опухолей к проводимой терапии и прогноз исхода заболевания. В одних типах опухолей экспрессия BCL-2 коррелирует с лучшим прогнозом, в других - наоборот (табл.9).
табл.9
Прогностическая значимость экспрессии BCL-2
BCL-2 является маркером, предсказывающим эффективность адъювантной гормонотерапии. BCL-2 присутствует в нормальной ткани молочной железы и может играть роль в нормальном цикле развития молочной железы. Имеется значимая корреляция между экспрессиями ER, PgR и BCL-2 при РМЖ. Было показано, что BCL-2 может предсказывать эффективность адъювантной терапии тамоксифеном в группе больных РМЖ N+, особенно в группе ER- опухолей.
р53 - белок, регулирующий прохождение клетки по клеточному циклу. Активность р53 требуется для активации некоторых форм апоптоза, и его мутации могут быть ассоциированы с агрессивностью течения заболевания и устойчивостью опухолевых клеток к химио- или лучевой терапии. Мутации гена р53 - одни из самых распространенных нарушений, которые находят во всех типах опухолей человека и сообщается, что более чем в 50% РЛ является положительным по мутантному р53. Большинство из этих мутаций являются миссенс-мутациями и удлиняют время жизни белка на несколько часов, что делает возможным его определение иммуногистохимическими методами на срезах опухолей. Терапевтический эффект некоторых противоопухолевых агентов связан с повреждением ДНК и уже вторично индукцией апоптоза. В основном, мутации белка р53 выключают функции нормального р53, который останавливает клеточный цикл в G1 или G2 фазе для репарации ДНК. Поэтому мутации р53 могут потенциально обеспечивать генетическую основу устойчивости к химиопрепаратам.
Прогностическая роль р53 спорна. В части исследований находят связь между р53 и прогнозом, а в части нет. Было замечено что, чем больше выборка больных в исследовании, тем чаще находят прогностическое значение р53 (табл.10).
табл.10
Прогностическое значение р53 в зависимости от количества больных в исследуемых группах (Dowell SP).
В клинических исследованиях показана значимость определения мутантного р53 при терапии на основе соединений платины при раке яичника (табл.11), НМРЛ (табл.12).
табл.11
Корреляция между статусом р53 и ответом на химиотерапию на основе соединений платины у больных раком яичника III-IV стадий (n=32) (SC Righetti) [P=0,002].
табл.12
Ответ на химиотерапию на основе цисплатина НМРЛ и иммуногистохимический статус р53 (M.Kawasaki)
Гиперэкспрессия на поверхностной мембране опухолевых клеток рецепторов факторов роста является одной из причин неудач в терапии. Так, гиперэкспрессия аналога рецептора эпидермального фактора роста, белка HER-2/neu (с-еrbB-2), придает клеткам свойство неограниченного деления. Введение бестимусным мышам клеток линии рака молочной железы MCF-7 с многочисленными копиями гена HER-2 приводило к значительному увеличению синтеза ДНК, роста клеток, туморогенности и метастатического потенциала. HER-2 называется одним из самых перспективных маркеров для предсказания резистентности к химио- и эндокринотерапии РМЖ (табл.13). Большинство исследований показало возможность использования гиперэкспрессии HER-2 как прогностического фактора при РМЖ.
Табл.13
Причины важности определения HER-2/neu при РМЖ
Белок HER-2 экспрессируется в небольших количествах и в нормальной ткани молочной железы. Было показано, что гиперэкспрессия HER-2 предсказывает плохой прогноз при РМЖ II-III стадий (табл.14), что соответственно требует другого подхода к лечению. Многочисленные исследования показывают, что HER-2 является потенциальным маркером чувствительности к антрациклинам. При HER-2-положительных опухолях более эффективны высокие дозы терапии на основе антрациклинов (CAF) по сравнению с низкими и средними дозами. При химиотерапии по схеме CMF гиперэкспрессия HER-2 коррелировала с плохим ответом (табл.15).
Табл.14
Гиперэкспрессия HER-2 предсказывает плохой прогноз при РМЖ II-III стадий.
табл.15
Гиперэкспрессия HER-2 предсказывает ответ на химиотерапию по схеме CMF.
Гиперэкспрессия HER-2 встречается и в других опухолях, особенно раке поджелудочной железы, НМРЛ, простаты, желудка и т.д. (табл.16).
табл.16
Гиперэкспрессия HER2 в различных солидных опухолях.
Показана прогностическая роль гиперэкспрессии HER-2 при аденокарциноме легкого (рис.5), раке поджелудочной железы, желудка, яичника III-IV стадий.
Рост всех солидных опухолей является ангиогенез-зависимым. Поэтому не удивительно, что оценка ангиогенеза опухоли рассматривается как один из самых успешных маркеров прогноза течения заболевания, наличия метастазов и чувствительности к противоопухолевой терапии. Ангиогенная активность опухоли является сложным балансом между ангиогенными стимулами и природными ингибиторами ангиогенеза.
В настоящее время оценка ангиогенеза в опухолях проводится путем подсчета количества микрососудов, окрашенных антителами к эндотелиальным клеткам (CD31, CD34, анти-VIII фактор) в поле зрения микроскопа.
Клиническая значимость определения плотности сосудов в опухоли показана для опухолей различных типов: чем выше плотность сосудов, тем хуже прогноз для пациента. Исследования различных типов опухолей рака легкого, РМЖ, рака яичника и т.д. показывают, что количество сосудов в опухоли коррелирует с прогрессией, наличием метастазов в лимфатические узлы, и отдаленными метастазами.
Часто формирование новых микрососудов в опухоли отстает от роста самой опухоли, создавая таким образом условия с очень низким содержанием кислорода и питательных веществ, что может лимитировать эффективность химиотерапии. Так, при анализе зависимости плотности сосудов и чувствительности к доксорубицину НМРЛ оказалось, что 85% опухолей с низкой васкуляризацией и 65% с высокой васкуляризацией были резистентны к доксорубицину. Кроме того, гипоксия увеличивает экспрессию генов, связанных с лекарственной устойчивостью (Pgp-гликопротеина, гидрофолат редуктазы). Таким образом, невысокая степень васкуляризации может повышать уровень белков, ассоциированных с устойчивостью, и представлять важный фактор неэффективности химиотерапии и радиации в достижении полной ремиссии.
Оценка ангиогенеза опухоли N0 может помочь также выделить группы с повышенным риском возникновения метастазов, требующих после оперативного вмешательства адъювантного лечения. При изучении ангиогенеза НМРЛ IIIА (Т1-3N2M0) стадии оказалось, что трехлетняя выживаемость у пациентов с низкой васкуляризацией опухоли не зависела от проведения адъювантной химиотерапии, а с высокой степенью васкуляризации была значительно выше.
Однако, идентификация биомаркеров, имеющих прогностическое значение, у больных злокачественными заболеваниями, до сих пор остается неполной. Сейчас в нашей лаборатории начаты исследования прогностической роли биомаркеров при разных нозологиях (меланома, рак легкого, РМЖ, рак яичника).
Резистентность к химиотерапии. Фармакологические убежища
Резистентность к химиотерапии. Фармакологические убежища
Если опухоль некурабельна, определенная доля злокачественных клеток должна быть резистентной к лечению. Резистентность клеток, которая клинически проявляется во время инициального лечения, носит название резистентности de novo. Если же в результате лечения в опухоли сначала погибают нерезистентные клетки, такую резистентность называют приобретенной.
Резистентность de novo может быть генетически обусловленной (т.е. клетки изначально резистентны) или возникать в результате того, что лекарства не способны действовать на клетки-мишени вследствие существования барьеров, например гематоэнцефалического (т.е. злокачественные клетки находятся в фармакологическом «убежище»).
Генетическая лекарственная резистентность de novo — свойство индивидуальной клетки, передающееся ее потомкам. Одна из детально изученных форм генетической резистентности связана с появлением аномального механизма транспорта лекарств, в результате этого либо снижается поступление противоопухолевых препаратов в клетки, либо повышается выход этих препаратов из клеток через клеточную мембрану. Веществами-транспортерами могут быть главным образом естественные продукты, например растительные алкалоиды (антрациклины, эпиподофиллотоксины, алкалоиды барвинка и паклитаксел). Множественная лекарственная резистентность возникает вследствие точковой мутации или амплификации гена mdr 1. Ген mdr является членом функционально разнообразного суперсемейства ЛВС, гены которого кодируют трансмембранные транспортные белки и ионные каналы, в том числе гены мембранного белка резистентности и муковисцидоза.
Многие препараты сохраняются в клетках после их изменения или активации, например после добавления фосфатных групп к нуклеозидам (цитарабин) посредством киназы или полиглутаминации метотрексата. Отсутствие или снижение уровня соответствующих ферментов снижает удержание этих веществ в клетке и может привести к резистентности de novo.
Фармакологические «убежища» — это недоступные для лекарств компартменты, защищенные гематоэнцефалическим и гематотестикулярным барьерами.
Фармакологические «убежища» могут создаваться в солидных опухолях вследствие того, что кровоснабжение и диффузия лекарств (соответственно, их доступ к опухолевым клеткам) ограничены так называемым «палисадом» (расположение клеток опухоли последовательными рядами). Неподходящий местный ацидоз также может обусловить резистентность. Внеклеточный ацидоз внутри опухоли способен вызвать ионизацию препаратов с низкой величиной КА (например, в случае доксорубицина) и уменьшить их проникновение в клетки через мембрану.
Приобретенная лекарственная резистентность никогда не развивается у неопухолевых клеток. Приобретенная резистентность к противоопухолевым лекарствам — неточный термин, поскольку он не позволяет дифференцировать исходно существующую генетическую резистентность, которая становится очевидной лишь после гибели чувствительных клеток, и приобретенную генетическую резистентность, действительно индуцированную собственно химиотерапией или возникающую во время лечения спонтанно. Приобретенная резистентность никогда не развивается в нормальных клетках, а является свойством нестабильного мутабельного генома трансформированных злокачественных клеток. В клинических условиях приобретенная резистентность означает, что терапевтическое соотношение (соотношение между минимальной терапевтической и токсической дозами) не является стабильным.

Множественная приобретенная лекарственная резистентность экспрессируется как доминантный фенотип. Перенос гена может вызвать резистентность у злокачественных клеток. Количество Р-гликопротеина (P-GP170), обнаруженное на поверхности клеток, обладающих множественной лекарственной резистентностью, коррелирует со степенью резистентности. Экспрессия этого белка может быть повышена онкогенами, такими как ras или мутантный р53.
Мембранный белок резистентности представляет собой АТФ-связывающий белок плазматической мембраны молекулярной массой 190 000 кДа, обусловливающий приобретенную множественную лекарственную резистентность, подобную создаваемой MDR-белком P-GP170. В культуре ткани обнаружено уменьшение захвата препаратов вследствие делеции или изменения транспортного механизма, как это описано в случае резистентности к метотрексату и мелфалану.
Приобретенная резистентность может возникнуть вследствие усиления метаболизма препаратов в злокачественных клетках. Ферменты инактивируют многие препараты посредством окисления и восстановления, и их повышенная активность может инактивировать лекарственные вещества. Например, альдегиддегидрогеназа окисляет циклофосфамид с образованием его неактивных метаболитов, а цитидиндезаминаза инактиви-рует цитарабин.
Изменение внутриклеточной концентрации белков-мишеней может привести к развитию приобретенной резистентности:
• повышение концентрации белка-мишени вследствие амплификации гена, например амплификации дигидрофолатредуктазы в резистентных к метотрексату клетках, может повысить уровень белка-мишени до такой степени, что он превысит способность захватывать препарат и связывать его для создания эффективной концентрации лекарства;
• снижение концентрации топоизомеразы уменьшает повреждение ДНК и изменяет цитотоксичность лекарств, которые используют топоизомеразу I или II как важный промежуточный продукт для повреждения ДНК и киллинга;
• компартментализация белков-мишеней, удаляющая их из участка цитотоксического взаимодействия, также может привести к резистентности.
Измененные белки-мишени часто обнаруживаются у клеток опухолевых линий, обладающих высокой резистентностью. Мутации, в результате которых изменяется последовательность аминокислот белков-мишеней, могут модифицировать активный участок и снизить или устранить связывание препаратов, как это происходит в случае резистентности, опосредованной мутацией топоизомеразы I (камптотецины) и II (этопозид), дигидрофолатредуктазы (метотрексат) и тимидилатсинтетазы (5-фторурацил).
Мутация, приводящая к формированию фенотипа множественной лекарственной резистентности, возникает поэтапно. Если в распоряжении врача есть два эффективных препарата, резистентность можно предотвратить или замедлить ее развитие, используя эти препараты попеременно.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Химиотерапия
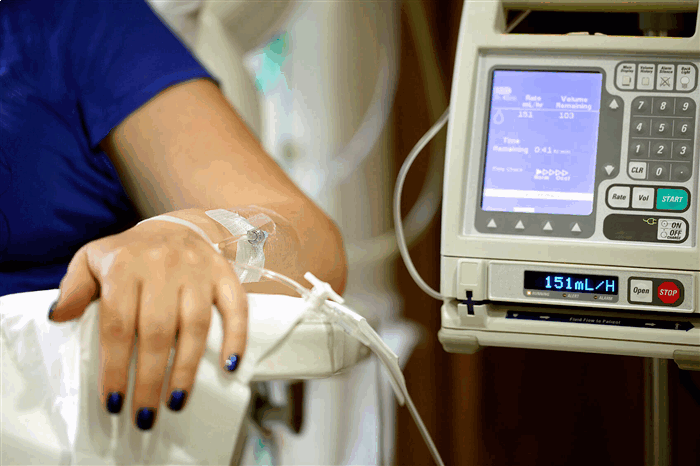
Курс химиотерапии при раке: лечение и побочный эффект
Даже самая блестящая хирургическая резекция злокачественной опухоли не способна в полной мере защитить пациента от таких тяжелых осложнений, как рецидивы и метастазы. Поэтому, для повышения эффективности комплексного противоопухолевого лечения, активно применяется химиотерапия. Использование цитостатических препаратов, сдерживающих деление, нарушающих структуру и жизнеспособность атипичных клеток, помогает контролировать течение болезни на различных стадиях рака.
Как проводится химиотерапия?
Химиотерапия – это цикличная курсовая методика. В соответствии с современными протоколами лечения онкопатологий, в планировании курса участвуют специалисты различных направлений. Для каждого пациента разрабатывается индивидуальная схема ХТ. При этом учитывается:
Подобный подход позволяет корректировать медикаментозное лечение, достоверно замедлить прогрессирование болезни и минимизировать риски побочных эффектов.
Для чего проводится химиотерапия?
Существует 3 разновидности лекарственной противоопухолевой терапии, каждая из которых используется в определенной клинической ситуации:
Дополнительная информация
Одним из самых перспективных направлений, применяющихся при лечении онкологии брюшной полости, является интраоперационная гипертермическая химиотерапия (длительное промывание прооперированной области цитостатическим раствором, нагретым до 42°С). Данная методика, использующаяся только в крупных специализированных центрах, доказала свою результативность при раке желудка, толстой кишки, аппендикса, псевдомиксоме брюшины.
Преимущества применения цитостатической терапии при онкологии
Активная разработка и применение новых цитостатических препаратов, обладающих избирательной специфичностью в отношении раковых клеток и сниженной общей токсичностью, делают химиотерапию более легкой для организма.
Где проводят химиотерапию?
Назначение противоопухолевого лечения – прерогатива врача-онколога, специализирующегося на ведении больных определенного онкологического профиля. Курс химиотерапии может проводиться в специализированных медицинских учреждениях поликлинического или стационарного типа, или на дому. Это во многом зависит от общего состояния пациента, назначенной лекарственной формы препарата и способа его введения.
Обязательным условием, требуемым для выполнения процедуры, является наличие профессиональных знаний, опыта и государственного сертификата, дающего право заниматься данным видом деятельности. И даже если было принято решение лечиться дома, первый сеанс рекомендуется пройти в условиях клиники, для возможного выявления и быстрого устранения потенциальных побочных эффектов.
В связи с тем, что большинство цитостатиков вводится внутривенно, во время химиотерапии пациенту необходимо обеспечить максимальный комфорт. Для облегчения введения препаратов применяются специальные венозные катетеры, инфузионные порт-системы и наборы вспомогательных медицинских устройств.
Виды химиотерапии
Помимо базовых вариантов противоопухолевого медикаментозного лечения (адъювантный, неоадьювантный, индукционный) в онкологической практике используются следующие разновидности химиотерапии:
Как цитостатические препараты вводятся в организм?
Обязательным условием успешного противоопухолевого лечения является целенаправленное проникновение цитостатика в раковую клетку, в должной терапевтической концентрации. Для различных форм злокачественных новообразований разработаны разные способы введения химиопрепаратов:
Дополнительная информация
Большинство современных химиопрепаратов вводится внутривенно. Для контроля количества вводимого раствора и соблюдения установленной скорости используются специальные насосы. Длительная инфузионная химиотерапия позволяет воздействовать на опухоль в течение нескольких часов (дней). Также существуют так называемые быстрые инфузии, длящиеся 15-60 минут. Они предусматривают курсовое введение лекарства через определенные интервалы времени.
Как подготовиться к химиотерапии?
Перед началом первого курса противоопухолевого лечения (не более чем за 2 недели) пациент должен пройти комплекс обязательных обследований. В него входит:
При наличии медицинских показаний перечень диагностических процедур может быть расширен. Также, при необходимости, проводятся консультации смежных специалистов. Если цитостатики будут вводиться внутривенно, может быть установлена подкожная инфузионная порт-система для длительного применения, существенно облегчающая процедуру.
Чтобы повысить эффективность лечения и минимизировать побочные эффекты химиотерапии, следует:
Первый курс химиотерапии
К началу лечения пациент подходит полностью обследованным. Это значит, что достоверно определен характер, локализация и размер опухоли, оценено общее состояние организма, индивидуально подобран лекарственный препарат и разработана оптимальная схема лечения.
Современные цитостатики менее токсичны по отношению к здоровым клеткам, чем их предшественники. А дополнительно применяющаяся медикаментозная поддержка минимизируют побочные эффекты. Однако организм каждого человека индивидуален и невозможно заранее предсказать, как он будет реагировать на медикаментозное противоопухолевое лечение. Иногда неприятные симптомы дают о себе знать с первых часов введения препарата, в других случаях проявляются в средине или по окончанию курса.
В то же время, у некоторых людей побочные эффекты химиотерапии могут быть слабо выражены и даже отсутствовать. Подобное состояние связано с индивидуальными особенностями организма или избирательным фармакологическим действием используемых лекарственных препаратов, и никак не свидетельствует об их неэффективности.
Ощущения во время химиотерапии
В большинстве случаев непосредственно во время процедуры не возникает никаких особых ощущений. Слабость, повышенная утомляемость и ухудшение самочувствия могут появиться через 1-2 дня. Также возможно развитие гриппоподобных симптомов, о которых нужно обязательно сообщить врачу.
Сколько длится химиотерапия?
Длительность применения цитостатиков определяется индивидуально, с учетом характера, стадии опухолевого процесса и общего состояния больного. Химиотерапия при раке проводится циклами, при которых периоды лечения чередуются с 3-4-х недельными интервалами для восстановления. Средняя продолжительность курса составляет 14 дней. Промежуток между сеансами определяется назначенной схемой. В целом применяется 4-6 циклов, после чего назначается поддерживающая терапия. Максимальная общая длительность ХТ – 1 год.
Важно!
Главнейшим условием эффективного противоопухолевого лечения является строгое соблюдение режима введения цитостатических препаратов. Иначе ожидаемый эффект не будет достигнут.
Противопоказания к химиотерапии
Абсолютным противопоказанием к проведению медикаментозного противоопухолевого лечения является обще тяжелое состояние пациента, если шанс на излечение и продление жизни отсутствует.
Список относительных противопоказаний включает:
Дополнительная информация
Для некоторых групп цитостатических препаратов существуют специфические противопоказания, которые обязательно учитываются в индивидуальном порядке. В случае развития клинически значимых реакций производится замена противоопухолевого лекарства на схожее по эффективности.
Побочные эффекты
В период химиотерапии могут развиваться различные нежелательные реакции. Их появление во многом зависит от фармакологических свойств, дозировки применяемого препарата и индивидуальных характеристик пациента. Самые часто встречаемые побочные эффекты:
Важно!
Каждый опыт прохождения химиотерапии уникален. И хотя побочные эффекты могут быть достаточно неприятны и непредсказуемы, множество из них можно предотвратить или устранить. И практически все они носят временный характер.
Анализы крови в процессе химиотерапии
Перед началом каждого химиотерапевтического курса (за 3-5 дней) выполняются анализы крови:
Общеплановая оценка эффективности противоопухолевой терапии проводится каждые 6-12 недель.
Стоимость химиотерапии
Это варьируемый показатель, зависящий от ряда параметров:
Точная стоимость химиотерапии рассчитывается индивидуально, после просчета всех предстоящих процедур.
Первые дни после химиотерапии
Чаще всего побочные эффекты цитостатических препаратов развиваются в течение нескольких дней. При тошноте рекомендуется увеличить количество потребляемой жидкости, принимать препараты от тошноты, питаться 5-6 раз в день, но небольшими порциями. При диарее снизить потребление клетчатки и обязательно проконсультироваться с врачом. При запорах как можно больше двигаться, включить в рацион больше продуктов с растительными волокнами, пить теплую воду. В данном случае также может потребоваться назначение специальных лекарственных средств. Чтобы снизить потерю волос, можно использовать специальные устройства (холодовые шлемы).
Питание после лечения
После курса химиотерапии рекомендуется отдавать предпочтение термически обработанной пище. Все продукты обязательно должны быть свежими, а блюда калорийными. Ежедневный рацион должен содержать:
Употребление животных жиров, соли и сахара рекомендуется свести к минимуму. Пациентам с белково-энергетической (нутритивной) недостаточностью дополнительно назначается прием высококалорийных питательных смесей.
Преимущества химиотерапевтического лечения рака в ФГБУЗ СОМЦ ФМБА России
Для получения более детальной информации по вопросу прохождения химиотерапии в Новосибирске записывайтесь на прием к нашим специалистам. И помните: главное – не сдаваться! Уверенность в собственных силах – это 50% успеха.
Глутоксим 30 мг/мл раствор для инъекций 1 мл ампулы 5 шт.

Глутоксим® применяют у взрослых: как средство профилактики и лечения вторичных иммунодефицитных состояний, ассоциированных с радиационными, химическими и инфекционными факторами, для восстановления подавленных иммунных реакций и угнетенного состояния костномозгового кроветворения; для повышения устойчивости организма к разнообразным патологическим воздействиям - инфекционным агентам, химическим и/или физическим факторам (интоксикация, радиация и т.д.); как гепатопротекторное средство при хронических вирусных гепатитах В и С; для потенцирования лечебных эффектов антибактериальной терапии хронических обструктивных заболеваний лёгких; для профилактики послеоперационных гнойных осложнений. Раствор для инъекций 10 и 30 мг/мл применяют в составе комплексной противотуберкулезной терапии тяжелых распространенных форм туберкулеза всех локализаций, при наличии лекарственной резистентности микобактерий туберкулеза, для профилактики обострений хронического гепатита у больных туберкулезом на фоне противотуберкулезной терапии, для лечения токсических осложнений противотуберкулезной терапии. Раствор для инъекций применяют в составе комплексной терапии псориаза, в том числе среднетяжелых и тяжелых форм с наличием эритродермии, артропатии. Глутоксим® применяется в комплексной терапии злокачественных новообразований. Глутоксим® используется в онкологии для профилактики и лечения токсических проявлений химио- и лучевой терапии (способствует снижению гемо- и гепатотоксического действия). Глутоксим® содействует эффективному восстановлению функций костномозгового кроветворения при проведении противоопухолевой терапии. Глутоксим® устраняет или сглаживает проявления неспецифического синдрома болезни (анемия, усталость, снижение аппетита, повышенная болевая чувствительность).
Аналоги

Информация о товаре
Характеристики
Лекарственная форма
Прозрачная бесцветная или слабо окрашенная жидкость без запаха или со слабым запахом уксусной кислоты.
Состав
Фармакотерапевтическая группа
Фармакодинамика
Глутоксим® оказывает иммуномодулирующее, гемостимулирующее, детоксицирующее, гепатопротекторное действие, подавляет лекарственную устойчивость опухолевых клеток к антибиотикам антрациклинового ряда, алкилирующим средствам; позволяет преодолеть лекарственную устойчивость Mycobacterium tuberculosis к изониазиду, ассоциированную с генами katG (ген каталазы-пероксидазы) и inhA (ген енол-АПБ-редуктазы).
Глутоксим® потенцирует действие доксорубицина на опухолевые клетки, средств химиотерапии (изониазида, рифампицина, рифабутина, циклосерина, капреомицина, левофлоксацина, катионного антимикробного пептида каталецидина) на Mycobacterium tuberculosis.
Иммуномодулирующее действие препарата Глутоксим® обусловлено рецептор-опосредованным влиянием на кальций зависимые сигнальные пути макрофагов, что приводит к повышению:
- экзоцитоза подмембранных гранул с внутриклеточно паразитирующими формами Mycobacterium tuberculosis;
- секреции цитокинов: интерлейкина 1, интерлейкина 6, фактора некроза опухоли, интерферонов, эритропоэтина, интерлейкина 2; катионных противомикробных пептидов - дефенсинов, каталецидинов.
Гемостимулирующее действие препарата Глутоксим® обусловлено рецептор-опосредованным усилением костномозгового кроветворения: процессов эритропоэза, лимфопоэза и гранулоцитомоноцитопоэза. Действие на клетки-предшественники разных линий форменных элементов крови опосредовано функционированием МАР- и инозитол киназной системами, приводит к повышению устойчивости дифференцирующихся гемопоэтических клеток, восстанавливает их чувствительность к действию эндогенных факторов гемопоэза.
Детоксицирующий и гепатопротекторный эффекты препарата обусловлены рецептор-опосредованным усилением экспрессии ферментов второй фазы детоксикации ксенобиотиков, включая глутатион-редуктазы, глутатионпероксидазы, глутатион-S-трансферазы, глюкозо-6-фосфатдегидрогеназы, гемоксигеназы-1, повышением внутриклеточного уровня восстановленного глутатиона, обеспечивающих защиту клеточных структур от токсического действия радикалов.
Глутоксим® оказывает прямое ингибирующее действие на активность фактора множественной лекарственной устойчивости опухолевых клеток - белок Р-гликопротеин (Pgp), который определяет устойчивость опухолевых клеток к действию средств химиотерапии, включая антрациклиновые антибиотики, препараты алкилирующего действия.
Глутоксим® инициирует реакцию трансформации изониазида - пролекарство, в фармакологически активную форму - изоникотиновую кислоту, обладающую бактериостатическим действием на Mycobacterium tuberculosis, что позволяет преодолеть лекарственную резистентность Mycobacterium tuberculosis, обусловленную негативной трансформацией генов katG (ген каталазы-пероксидазы) и inhA (ген енол-АПБ-редуктазы).
Глутоксим® стимулирует процессы экзоцитоза везикул из макрофагов с внутриклеточно паразитирующими микроорганизмами, включая Mycobacterium tuberculosis, обеспечивая их удаление из фармакологического убежища и делая доступными для действия антибактериальных препаратов, включая изониазид, рифампицин, рифабутин, циклосерин, капреомицин, левофлоксацин.
Глутоксим® усиливает секрецию катионных пептидов - дефенсинов и каталецидинов макрофагами, стимулирует их поглощение микобактериями туберкулеза, определяя опосредованное антибактериальное действие препарата.
Фармакокинетика
Глутоксим® относится к группе естественных метаболитов, что определяет особенности его метаболизма существующими клеточными ферментативными системами. После внутримышечной, внутривенной или подкожной инъекции биодоступность превышает 90%. Отмечается линейная зависимость между дозой и концентрацией препарата в плазме крови. Максимальная концентрация препарата в плазме при внутривенном введении наблюдается в течение 2-5 мин., при внутримышечном – в течение 7 - 10 мин. Как естественный продукт пептидной природы, Глутоксим® метаболизируется в органах и тканях организма с элиминацией через почки.
Показания
Глутоксим® применяют у взрослых: как средство профилактики и лечения вторичных иммунодефицитных состояний, ассоциированных с радиационными, химическими и инфекционными факторами, для восстановления подавленных иммунных реакций и угнетенного состояния костномозгового кроветворения; для повышения устойчивости организма к разнообразным патологическим воздействиям - инфекционным агентам, химическим и/или физическим факторам (интоксикация, радиация и т.д.); как гепатопротекторное средство при хронических вирусных гепатитах В и С; для потенцирования лечебных эффектов антибактериальной терапии хронических обструктивных заболеваний лёгких; для профилактики послеоперационных гнойных осложнений.
Раствор для инъекций 10 и 30 мг/мл применяют в составе комплексной противотуберкулезной терапии тяжелых распространенных форм туберкулеза всех локализаций, при наличии лекарственной резистентности микобактерий туберкулеза, для профилактики обострений хронического гепатита у больных туберкулезом на фоне противотуберкулезной терапии, для лечения токсических осложнений противотуберкулезной терапии.
Раствор для инъекций применяют в составе комплексной терапии псориаза, в том числе среднетяжелых и тяжелых форм с наличием эритродермии, артропатии.
Глутоксим® применяется в комплексной терапии злокачественных новообразований. Глутоксим® используется в онкологии для профилактики и лечения токсических проявлений химио- и лучевой терапии (способствует снижению гемо- и гепатотоксического действия). Глутоксим® содействует эффективному восстановлению функций костномозгового кроветворения при проведении противоопухолевой терапии.
Глутоксим® устраняет или сглаживает проявления неспецифического синдрома болезни (анемия, усталость, снижение аппетита, повышенная болевая чувствительность).
Противопоказания
Применение препарата противопоказано в случаях возникновения индивидуальной непереносимости, при беременности, в период лактации.
Способ применения и дозы
Препарат Глутоксим® вводят внутривенно, внутримышечно, подкожно. Назначают ежедневно по 5-40 мг (на 1 курс - 50-300 мг) в зависимости от характера заболевания.
В составе комплексной терапии туберкулеза Глутоксим® 60 мг вводят 1 раз в сутки первые 10 дней ежедневно внутримышечно, последующие 20 дней Глутоксим® 60 мг вводят внутримышечно через день, одна инъекция в сутки.
В составе комплексной терапии псориаза Глутоксим® применяют внутримышечно ежедневно в суточной дозе 10 мг в течение 15 дней, затем еще в течение 5 недель 2 раза в неделю в суточной дозе 10 мг. Всего 25 инъекций на курс лечения.
В качестве средства сопровождения химиотерапии в онкологии Глутоксим® 60 мг вводится подкожно за 1,5-2 часа до применения противоопухолевых средств. Далее между курсами химиотерапии Глутоксим® 60 мг вводится подкожно через день. При следующем курсе химиотерапии схема применения препарата повторяется.
В качестве средства сопровождения лучевой терапии Глутоксим® 60 мг вводится подкожно через 0,5-1 час после очередного сеанса облучения через день на протяжении всего курса лучевой терапии.
Побочные действия
У отдельных больных может наблюдаться незначительное повышение температуры (до 37,1° С - 37,5° С), болезненность в месте инъекции препарата. При плохой субъективной переносимости болезненности Глутоксим® вводят вместе с 1-2 мл 0,5% раствора новокаина.
Передозировка
Лекарственное взаимодействие
Глутоксим® при сочетанном применении потенцирует бактериостатический эффект изониазида, рифампицина, рифабутина, циклосерина, капреомицина, левофлоксацина на Mycobacterium tuberculosis, антрациклинового антибиотика доксорубицина, алкилирующего средства - этопозида на опухолевые клетки.
Ингибиторы циклооксигеназного пути окисления арахидоновой кислоты - индометацин, мелоксикам - снижают или полностью подавляют фармакологическое действие препарата Глутоксим®.
Особые указания
В качестве раствора-носителя для инфузионного введения используют изотонический раствор натрия хлорида или 5% раствор глюкозы
Читайте также:
