Саркома Капоши тонкой кишки - диагностика
Добавил пользователь Валентин П. Обновлено: 25.01.2026
На тонкую кишку приходится около ¾ общей длины и 90% площади всего пищеварительного тракта. Но злокачественные опухоли здесь встречаются намного реже, чем в пищеводе, желудке, толстой и подвздошной кишке. Общая протяженность тонкой кишки взрослого человека составляет 4,5–6 метров, в ней выделяют три отдела:
- Двенадцатиперстная кишка — самая короткая часть, она начинается от желудка и огибает поджелудочную железу.
- Далее следует тощая кишка.
- Подвздошная кишка впадает в слепую в нижней правой части живота (правой подвздошной области). В этом месте находится илеоцекальный клапан, он обеспечивается движение содержимого только в одном направлении — из тонкого кишечника в толстый.
Почему злокачественные опухоли в тонкой кишке встречаются очень редко? Считается, что на это есть несколько причин. Содержимое тонкого кишечника имеет жидкую консистенцию и очень быстро движется, поэтому оно не раздражает слизистую оболочку. Канцерогены, попавшие с пищей, не успевают навредить. В тонкой кишке очень мало бактерий, но много лимфоидной ткани. В качестве защитных факторов рассматривают щелочной pH и фермент бензпиренгидроксилазу.
Классификация рака тонкой кишки
В тонком кишечнике встречается пять разновидностей злокачественных опухолей:
- Аденокарцинома — только она, строго говоря, и является раком. Эти опухоли развиваются из железистых клеток слизистой оболочки, чаще всего встречаются в тощей и двенадцатиперстной кишке.
- Саркома — злокачественная опухоль из соединительной ткани. Чаще всего встречаются лейомиосаркомы — опухоли из гладких мышц в стенке кишки. Эти опухоли, как правило, поражают подвздошную кишку.
Гастроинтестинальные стромальные опухоли происходят из клеток Кахаля, которые находятся в стенках пищеварительного тракта от пищевода до ануса и обеспечивают моторику — сокращения гладких мышц. - Карциноидные опухоли относятся к группе нейроэндокринных опухолей. Они чаще всего встречаются в подвздошной кишке.
- Лимфомы — опухоли лимфоидной ткани. В тонкой кишке чаще всего встречаются неходжкинские лимфомы, как правило, в тощем и подвздошном отделах.
Причины и факторы риска рака тонкой кишки
Причины заболевания неизвестны: нельзя точно сказать, что именно привело к мутациям в клетке и ее злокачественному перерождению в каждом конкретном случае. Известны лишь факторы, которые повышают риски заболевания:
- Рацион с высоким содержанием жиров и низким содержанием клетчатки.
- Болезнь Крона — хроническое воспалительное заболевание кишечника — повышает риск рака тонкой кишки примерно в 6 раз.
- Целиакия — заболевание, при котором повреждены ворсинки тонкой кишки, и человек не переносит глютен (клейковину) — белок, который содержится во многих злаках.
- Семейный аденоматозный полипоз — наследственное заболевание, при котором в толстом кишечнике находятся сотни и тысячи полипов. Со временем эти полипы с высокой вероятностью могут трансформироваться в злокачественную опухоль, кроме того, повышается риск рака двенадцатиперстной кишки, желудка, щитовидной железы, печени (гепатобластома), поджелудочной железы.
Симптомы рака тонкой кишки
Зачастую опухоль не вызывает каких-либо симптомов. Но даже если симптомы имеются, они неспецифичны и чаще всего свидетельствуют о каком-либо другом заболевании. Нужно посетить врача и провериться, если в течение длительного времени присутствует кровь в стуле, либо стул стал темным, черным, как деготь. Длительные боли в животе, диарея, необъяснимая потеря веса, сильная тошнота и рвота — все это возможные признаки рака тонкой кишки. Точный диагноз можно установить только после обследования.
Диагностика рака тонкой кишки
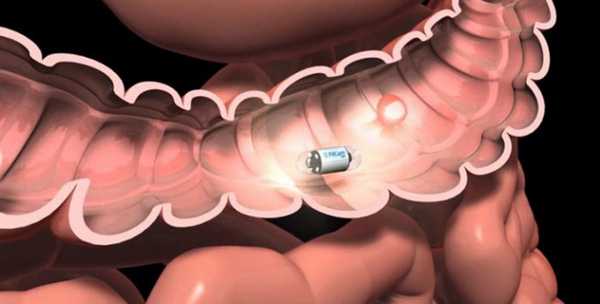
Для осмотра тощей и подвздошной кишки применяют специальные эндоскопические техники. Во время капсульной эндоскопии пациенту дают проглотить капсулу с миниатюрной видеокамерой. Она проходит по пищеварительному тракту и записывает изображение. При баллонной энтероскопии в тонкую кишку вводят трубку, оснащенную одним или двумя баллонами, внутри нее проводят эндоскоп. Он может выдвигаться из трубки. Во время баллонной энтероскопии можно провести биопсию, остановить кровотечение, удалить небольшую опухоль. Конечную часть тонкой кишки можно осмотреть во время колоноскопии — исследования, во время которого специальный инструмент — колоноскоп — вводят через задний проход.
Место сужения в кишечнике может показать рентгенография с контрастным усилением. За некоторое время до того, как сделать рентгеновские снимки, пациенту дают выпить взвесь сульфата бария. Препарат проходит по пищеварительному тракту и создает заметную тень на снимках. Иногда контраст вводят через зонд сразу в двенадцатиперстную кишку. Применяют бариевые клизмы — с помощью такого контрастирования иногда можно осмотреть конечную часть тонкой кишки.
Компьютерную томографию и МРТ применяют для того, чтобы оценить расположение, размеры и количество опухолей, выявить очаги поражения в печени, легких и других органах. Чтобы получить более информативное изображение, применяют контраст: его вводят внутривенно или дают в виде таблетки.
ПЭТ-сканирование помогает найти мелкие метастазы, которые не были обнаружены другими методами. Пациенту вводят сахар с радиоактивной меткой. Так как опухолевым клеткам нужно много энергии, они поглощают этот сахар в намного большем количестве, чем здоровая ткань. Из-за накопления радиоактивной метки опухолевые очаги хорошо заметны на снимках, выполненных с помощью специального аппарата. Зачастую ПЭТ совмещают с КТ.

Стадии рака тонкого кишечника
Выделяют пять стадий аденокарциномы кишечника:
- Стадия 0: «рак на месте». Одиночная небольшая опухоль, которая находится на поверхности слизистой оболочки и не прорастает глубже.
- Стадия I: опухоль глубоко проросла в стенку кишки, но не распространилась на соседние органы.
- Стадия II: опухоль проросла через всю толщу стенки кишки, распространилась в соседние органы.
- Стадия III: раковые клетки распространились в регионарные лимфоузлы.
- Стадия IV: имеются отдаленные метастазы. Чаще всего их обнаруживают в легких, печени.

Лечение рака тонкой кишки
Рак тонкой кишки встречается очень редко, поэтому проведено не так много исследований, которые помогли бы выяснить, какие методы лечения оптимальны в том или ином случае. Аденокарциномы тонкого кишечника похожи на рак толстой кишки, поэтому зачастую их лечат похожими методами. План лечения зависит от типа и стадии опухоли, возраста и общего состояния пациента.
Хирургическое лечение
Операции при раке тонкого кишечника бывают радикальными и паллиативными. Во время радикальной операции хирург удаляет пораженный участок кишки с захватом здоровой ткани выше и ниже, близлежащие лимфатические узлы. Если рак распространился в соседние органы, их тоже удаляют.
Паллиативные операции направлены на то, чтобы улучшить состояние больного. Если опухоль блокирует просвет кишечника, накладывают обходной анастомоз.

Лучевая терапия
Облучение может быть назначено после операции для того, чтобы уничтожить оставшиеся раковые клетки и снизить риск рецидива. Такая лучевая терапия называется адъювантной. Также этот вид лечения применяют при опухолях с метастазами, после рецидива. При запущенном раке лучевая терапия помогает бороться с болью и другими симптомами.
Химиотерапия
Если раковые клетки при аденокарциноме распространились в лимфатические узлы, после операции назначают адъювантную химиотерапию для профилактики рецидива. При аденокарциноме с метастазами химиопрепараты применяют в паллиативных целях, чтобы затормозить прогрессирование опухоли, улучшить состояние пациента, продлить жизнь.
Часто при аденокарциномах назначают комбинации химиопрепаратов:
- FOLFOX: лейковорин + фторурацил + оксалиплатин.
- FOLFORI: лейковорин + фторурацил + иринотекан.
Если после операции происходит рецидив, может быть назначен фторурацил в сочетании с лучевой терапией. Такая терапия называется химиолучевой.
Прогноз выживаемости при раке тонкой кишки
Пятилетняя выживаемость при аденокарциноме тонкой кишки на разных стадиях составляет:
Саркома Капоши
Саркома Капоши (множественная геморрагическая идеопатическая саркома Капоши, ангиосаркома Капоши, ангиоэндотелиома кожи) — множественные злокачественные поражения дермы, развивающиеся из эндотелия проходящих в ней лимфатических и кровеносных сосудов. Зачастую заболевание сопровождается поражением слизистой рта и лимфатических узлов. Проявляется саркома Капоши множественными синюшно-красноватыми пятнами на коже, трансформирующимися в опухолевые узлы до 5 см в диаметре. Диагностика саркомы Капоши включает гистологию биопсийного образца из очага поражения, исследование иммунитета и анализ крови на ВИЧ. Лечение проводится путем системного и местного применения химиопрепаратов и интерферонов, лучевым воздействием на опухолевые узлы, криотерапией.
МКБ-10
Общие сведения
Саркома Капоши получила свое название по имени венгерского дерматолога, впервые описавшего заболевание в 1872 году. Распространенность саркомы Капоши не так велика, но среди больных ВИЧ она достигает 40-60%. У этих пациентов саркома Капоши является самой часто встречающейся злокачественной опухолью. По данным проводимых в дерматологии клинических исследований у мужчин саркома Капоши диагностируется примерно в 8 раз чаще, чем у женщин.
К группам риска, в которых развитие саркомы Капоши наиболее вероятно, относятся: инфицированные ВИЧ мужчины, мужчины средиземноморского происхождения в пожилом возрасте, народности Центральной Африки, реципиенты пересаженных органов или пациенты, длительно получающие иммуносупрессивную терапию.
Причины саркомы Капоши
Медицине пока неизвестны точные причины развития саркомы Капоши и ее патогенез. Заболевание нередко возникает на фоне других злокачественных процессов: грибовидного микоза, болезни Ходжкина, лимфосаркомы, миеломной болезни. Исследования последних лет подтверждают связь заболевания с присутствием в организме специфических антител, образующихся при инфицированности вирусом герпеса 8 типа. Заражение вирусом может произойти половым путем, через кровь или слюну.
На сегодняшний день ученым удалось выделить цитокины, оказывающие стимулирующее действие на клеточные структуры саркомы Капоши. К ним относят: 3FGF — фактор роста фибробластов, IL-6 — интерлейкин 6, TGFp — трансформирующий фактор роста. В возникновении опухоли у больных СПИДом большое значение отводят онкостатину.
Саркома Капоши является не совсем обычной злокачественной опухолью. Слабая митотическая активность, зависимость процесса от иммунного статуса пациента, мультицентрическое развитие, возможность обратного развития очагов опухоли, отсутствие клеточной атипии и гистологическое выявление признаков воспаления подтверждают предположение о том, что в начале своего возникновения саркома Капоши скорее представляет собой реактивный процесс, нежели истинную саркому.
Симптомы саркомы Капоши
Наиболее часто заболевание начинается с появления на коже фиолетово-синих пятен, которые инфильтрируются с образованием округлых дисков или узлов. В отдельных случаях саркома Капоши начинается с возникновения на коже папул, что имеет сходство с высыпаниями красного плоского лишая. Узлы постепенно растут, достигая величины лесного или грецкого ореха. Они имеют плотно-эластичную консистенцию и шелушащуюся поверхность, часто пронизанную сосудистыми звездочками. Узлы причиняют пациенту боль, усиливающуюся при давлении на них. Со временем при саркоме Капоши возможно самопроизвольное рассасывание узлов с образованием рубцов в виде вдавленных гиперпигментаций.
Выделяют 4 клинических варианта саркомы Капоши: классический, эпидемический, эндемический и иммунно-супрессивный.
Классическая саркома Капоши распространена в России, Украине, Белоруссии и странах Центральной Европы. Ее типичная локализация — кожа боковой поверхности голеней, стоп и кистей. Характерна четкая очерченность и симметричность опухолевых очагов, отсутствие субъективной симптоматики (лишь в некоторых случаях пациенты отмечают жжение или зуд). Данная форма саркомы крайне редко протекает с поражением слизистых. В течении классической саркомы Капоши выделяют 3 клинический стадии: пятнистую, папулезную и опухолевую.
Пятнистая стадия — самое начало заболевания. Представлена красно-синюшними или красно-бурыми пятнами неровной формы, размер которых не превышает 0,5 см. Пятна имеют гладкую поверхность.
Папулезная стадия саркомы Капоши имеет вид множественных элементов, выступающих над уровнем кожи в виде сфер или полусфер. Они плотные, эластичные, диаметр колеблется от 0,2 до 1 см. Сливаясь между собой, элементы могут образовывать полушаровидные или уплощенные бляшки с шероховатой или гладкой поверхностью. Но чаще отдельные элементы саркомы Капоши этой стадии остаются изолированными.
Опухолевая стадия характеризуется образованием опухолевых узлов диаметром от 1 до 5 см. Узлы, как и элементы пятнистой стадии, имеют синюшно-красный или красновато-бурый оттенок. Они сливаются друг с другом и изъязвляются.
Эпидемическая саркома Капоши ассоциирована со СПИДом и является одним из характерных симптомов этого заболевания. Типичен молодой возраст заболевших (до 37 лет), яркость высыпных элементов и необычное расположение опухолей: слизистые, кончик носа, верхние конечности и твердое небо. При этой форме саркомы Капоши происходит быстрое вовлечение в процесс лимфатических узлов и внутренних органов.
Эндемическая саркома Капоши встречается, как правило, в Центральной Африке. Заболевание развивается в детском возрасте, чаще на первом году жизни. Характеризуется поражением внутренних органов и лимфатических узлов, изменения кожи минимальны и редки.
Иммунно-супрессивная саркома Капоши протекает хронически и наиболее доброкачественно, как правило, без вовлечения внутренних органов. Возникает на фоне проводимого иммунносупрессивного лечения у пациентов, перенесших пересадку органов. При отмене подавляющих иммунитет препаратов часто происходит регресс симптомов заболевания.
К осложнениям саркомы Капоши относятся деформация и ограничение движений в пораженных конечностях, кровотечения из распадающихся опухолей, лимфостаз с развитием лимфедемы при сдавлении опухолью лимфатических сосудов и др. Изъязвление опухолевых узлов опасно возможностью инфицирования, что на фоне иммунодефицита приводит к быстрому развитию сепсиса и может явиться причиной летального исхода.
Диагностика саркомы Капоши
Диагностика саркомы Капоши основана на ее типичных клинических проявлениях и данных биопсии образований. Гистологическое исследование выявляет в дерме множественные новообразованные сосуды и пролиферацию веретенообразных клеток — молодых фибробластов. Наличие гемосидерина и экстравазатов (геморрагических экссудатов) позволяет отличить саркому Капоши от фибросаркомы.
Пациентам проводят иммуннологические исследования крови и анализ на ВИЧ. Для выявления поражений внутренних органов при саркоме Капоши применяют УЗИ брюшной полости и сердца, гастроскопию, рентгенографию легких, сцинтиграфию скелета, КТ почек, МРТ надпочечников и т. п.
Необходима дифференциальная диагностика саркомы Капоши с красным плоским лишаем, саркоидозом, гемосидерозом, грибовидным микозом, высокодифференцированной ангиосаркомой, микровенулярной гемангиомой и др.
Лечение саркомы Капоши
Важным моментом в лечении саркомы Капоши является терапия основного заболевания для повышения иммунного статуса организма. Системное лечение саркомы Капоши обычно назначается пациентам с благоприятным иммунологическим фоном при бессимптомном течении болезни. Оно состоит в интенсивной полихимиотерапии. Риск применения подобной терапии у пациентов с иммуннодефицитом связан с токсическим воздействием препаратов на костный мозг, особенно в сочетании с медикаментами для лечения ВИЧ-инфекции. На 1 и 2 стадии саркомы Капоши наиболее оптимальной считается однокомпонентная химиотерапия проспидием хлоридом, который отличается отсутствием угнетающего действия на иммунную систему и кроветворение. В лечении классической и эпидемической формы саркомы Капоши успешно применяются интерфероны: α-2a, α-2b и β. Они препятствуют пролиферации фибробластов и способны инициировать апоптоз опухолевых клеток.
Местное лечение саркомы Капоши включает криотерапию, инъекции химиотерапевтических препаратов и интерферона в опухоль, аппликации динитрохлорбензола и мази проспидия хлорида, др. методы. При наличие болезненных и крупных очагов поражения, а также для лучшего косметического эффекта проводится локальное облучение.
Прогноз саркомы Капоши
Прогноз заболевания при саркоме Капоши зависит от характера его течения и тесно связан с состоянием иммунной системы пациента. При более высоких показателях иммунитета проявления заболевания могут носить обратимый характер, системное лечение дает хороший эффект и позволяет добиться ремиссии у 50-70% больных. Так у больных саркомой Капоши с показателем лимфоцитов CD4 больше 400 мкл-1 частота ремиссий на фоне проводимой иммунной терапии превышает 45%, а при CD4 меньше 200 мкл-1 добиться ремиссии удается лишь 7% пациентов.
Псевдосаркома Капоши ( Псевдоангиосаркоматоз Капоши , Псевдосаркома телеангиэктатическая Капоши )
Псевдосаркома Капоши – это доброкачественная сосудистая гиперплазия с преимущественным поражением нижних конечностей, которая по клиническим и гистологическим проявлениям напоминает саркому Капоши. Характеризуется появлением на коже стоп и голеней пятен и папул, которые постепенно превращаются в бляшки красно-фиолетового или синюшного цвета. Диагноз устанавливается на основании клинической картины, данных гистологического исследования и ангиографии. Подходы к лечению определяются формой заболевания. Медикаментозное лечение направлено на нормализацию тонуса вен, кровообращения в тканях. Наличие артериовенозных фистул является показанием к операции.
Под термином «псевдосаркома Капоши» (псевдосаркома телеангиэктатическая, псевдоангиосаркоматоз Капоши) в клинической дерматологии подразумевается сразу два заболевания с собственным патогенезом, особенностями клинического течения и различными подходами к лечению: акроангиодерматит Мали и синдром Стюарта-Блюфарба. Первый развивается преимущественно у лиц 50-60 лет, второй ‒ по большей части диагностируется у подростков и молодых людей. Обе формы телеангиэктатической псевдосаркомы относятся к числу редких дерматологических заболеваний, преимущественно встречаются у пациентов мужского пола.
Причины
В основе появления капошиподобных элементов лежит хроническая венозная недостаточность. Повышение венозного давления, застойные явления в тканях обуславливают развитие местных нарушений обмена веществ, процессов сосудистой пролиферации. Основными причинами формирования характерных кожных проявлений выступают:
- Неполноценность вен. Недостаточность венозных клапанов, потеря эластичности сосудистых стенок приводит к деформации вен, их перерастяжению и переполнению кровью. Формируется замкнутый круг: чем шире просвет сосуда, тем хуже со своей функцией справляются венозные клапаны. Нарушение оттока венозной крови из нижних конечностей становится причиной прогрессирующих трофических нарушений.
- Артериовенозные аномалии. В генезе псевдосаркомы Капоши ключевую роль играют артериовенозные шунты, расположенные в тканях нижних конечностей. Давление в артериях значительно выше, чем в венах, в связи с этим в области соустья артериальная кровь сбрасывается в вену, минуя капиллярное русло. Артериальные сосуды ниже области шунта недополучают кровь. Это приводит к хронической ишемии тканей, которая может прогрессировать по мере увеличения диаметра фистулы.
К числу факторов риска можно отнести любые внешние воздействия и внутренние изменения, которые способны спровоцировать развитие или усугубить течение имеющейся венозной недостаточности: курение, патология желез внутренней секреции, недостаточная физическая активность. Появление артериовенозных анастомозов может стать результатом травм.
Патогенез
Клинические проявления болезни (пятна, папулы и бляшки) – это вторичные по отношению к нарушению оттока крови по венам изменения тканей. В условиях гипоксии в пораженной области наблюдается пролиферация капилляров, прогрессирующий периваскулярный склероз. Стенки венул и более глубоких вертикальных вен гипертрофируются. Сосуды приобретают извилистость. Капилляры кожи скручиваются спиралями, местами удваиваются, приобретают ангиоматозный вид.
Вокруг расширенных сосудов активно откладывается железосодержащий пигмент гемосидерин, обнаруживаются экстравазаты эритроцитов. Эти отложения во многом определяют характерный цвет пятен и бляшек на коже. Застойный дерматит при псевдосаркоме типа Мали охватывает верхнюю часть дермы, а при синдроме Стюарта-Блюфарба дерму на всю глубину.
Симптомы псевдосаркомы Капоши
Ангиосаркома Мали
Капошиподобные элементы на коже имеют вид бляшек, цвет которых с течением времени меняется от светло-розового до синюшно-бордового. Появлению бляшек может предшествовать развитие дерматита, при котором кожа голеней и тыла стоп приобретает охряно-желтый оттенок. Поражение, как правило, симметричное. Длительно существующие пятна не склонны к изъязвлению, не зудят, не болят. Бляшки мягкие на ощупь, их пальпация не вызывает у пациента неприятных ощущений.
Синдром Стюарта-Блюфарба
У пациентов с данной формой псевдосаркомы Капоши характерные пятна могут появиться на фоне клинических проявлений функционирующего артериовенозного соустья. Поражение преимущественно одностороннее. Вены выше области расположения анастомоза значительно расширяются и становятся заметными под кожей, часто ощутимо пульсируют. Кожные покровы горячие за счет активного притока артериальной крови, компенсаторного расширения капилляров. Пятна и бляшки красно-синего цвета постепенно приобретают коричневатый оттенок. При прогрессировании заболевания поверхность элементов изъязвляется.
Осложнения
Особенностью функционирования артериовенозного шунта является постепенное и неуклонное расширение его просвета. Прогрессирующее нарушение кровообращения при отсутствии эффекта от консервативной терапии и щадящих хирургических вмешательств приводит к появлению обширных незаживающих язв, формированию участков некроза тканей. В тяжелых случаях прогрессирующая ишемия является показанием для проведения ампутации конечности.
Диагностика
Появление местных дерматологических симптомов, независимо от возраста пациента, требует проведения всестороннего обследования. В число исключаемых диагнозов входят саркома Капоши, псевдоангиосаркома Массона, веретеноклеточная гемангиома. По результатам тестов можно определить характер патологических изменений, их распространенность и степень развития. В случае необходимости к диагностике, кроме дерматолога, может привлекаться сосудистый хирург. Комплексное обследование пациента с подозрением на псевдосаркому Капоши включает:
- Общий осмотр. Функционирующую сосудистую фистулу можно выявить по заметной пульсации расширенных вен. Выдает ее и характерный шум, который можно услышать при помощи стетоскопа. Периодичность возникновения шумов соответствует частоте сердечных сокращений. Косвенно указывают на наличие артериовенозного соустья локальная гипертермия и гипергидроз.
- Гистологическое исследование. На анализ берут фрагмент кожи пораженной области. По имеющимся особенностям строения тканевых структур специалист может разграничить заболевания из группы доброкачественных сосудистых пролифераций и истинную саркому, поставить правильный диагноз. Для псевдосаркомы не характерно наличие сосудов со звездчатым просветом, антигенов C034 на поверхности эндотелиальных и периваскулярных клеток.
- Ангиография нижних конечностей. Предполагает использование рентгеноконтрастного вещества, которое вводится в просвет артерий пораженной голени. На рентгеновских снимках у молодых пациентов можно увидеть места соединения артерий и вен. Исследование назначается для дифференциальной диагностики доброкачественной сосудистой гиперплазии с саркомой Капоши, определения места расположения и размера шунтов.
- Ультразвуковое исследование сосудов.УЗИ сосудов нижних конечностей с допплером применяется с целью определения сосудистых анастомозов. По данным УЗИ ангиохирург может сделать заключение о целесообразности и объеме хирургического лечения. Удаление участков расширенных вен без учета имеющихся сосудистых анастомозов может привести к быстрому рецидиву заболевания.
Лечение псевдосаркомы Капоши
Консервативная терапия
Подходы к терапевтическому лечению обоих типов патологии во многом сходны и предполагают устранение нарушений гемодинамики в сосудах нижних конечностей. Схемы лечения подбираются с учетом типа и стадии заболевания, наличия сопутствующих проблем со здоровьем. Больному рекомендуется отказаться от курения, нормализовать вес, повысить физическую активность. Необходимо проведение целого комплекса мероприятий, который включает:
- Коррекцию ХВН. Лечение хронической венозной недостаточности предполагает назначение препаратов разнонаправленного действия. Флебопротекторы на основе биофлавоноидов повышают тонус сосудистой стенки. Дезагреганты снижают вязкость крови, препятствуют образованию тромбов. Ангиопротекторы обладают комплексным действием на сосуды, улучшают микроциркуляцию, активизируют обменные процессы в тканях.
- Компрессионная терапия. Хороший эффект в долгосрочной перспективе дает использование эластичного бинта или специального компрессионного белья (чулок). Степень компрессии определяется для каждого из пациентов индивидуально. Ежедневное бинтование голеней позволяет существенно замедлить деформацию вен, а при наличии соустья уменьшить сброс артериальной крови в венозное русло.
- Местная терапия. Выраженный венотозинирующий эффект позволяет получить регулярное использование кремов и гелей с антиагрегантами и флавоноидами в составе. Заживление эрозий и язв, возникших на фоне трофических нарушений, предполагает местное использование антибактериальных препаратов широкого спектра действия, ранозаживляющих средств.
- Физиотерапия. В комплексной терапии трофических расстройств при псевдосаркоме Капоши для очищения дна язв от гнойно-некротического налета, стимуляции репаративных процессов используется медицинский лазер, электрофорез ферментов, УФО длинноволнового спектра. На стадии заживления целесообразно проводить дарсонвализацию, облучение инфракрасными лучами, ультратонотерапию.
Хирургическое лечение
Показаниями для операции являются запущенные случаи псевдосаркомы, неэффективность консервативной терапии, наличие сосудистого шунта. Объем хирургического лечения определяется в индивидуальном порядке. К числу основных оперативных методов устранения трофических расстройств относятся:
Прогноз и профилактика
На ранних этапах развития патологии устранение причинных факторов способствует быстрому регрессу клинических проявлений псевдосаркомы Капоши. У молодых людей выздоровление наступает при иссечении сосудистого соустья. Пациентам с ангиодерматитом Мали достичь ремиссии позволяет комплексное лечение венозной недостаточности с последующими поддерживающими курсами медикаментозной и физиотерапии.
При отсутствии лечения снижение гемодинамики и трофические нарушения неуклонно прогрессируют. В качестве профилактики псевдосаркомы врачи рекомендуют отказаться от пагубных привычек, пересмотреть рацион питания, скорректировать вес тела. Нормализуют кровообращение в нижних конечностях ходьба, езда на велосипеде, бег трусцой.
1. Дифференциальная диагностика саркомы Капоши/ Гараева З.Ш., Юсупова Л.А., Юнусова Е.И., Мавлютова Г.И., Куприянова Е.С.// Сборник материалов II Всероссийской научно-практической конференции «Казанские дерматологические чтения: синтез науки и практики», посвященной 140-летию со дня рождения профессора М.С. Пильнова». – 2014.
3. К вопросу о дифференциальной диагностике саркомы и псевдосаркомы Капоши/ Олисова О. Ю., Грабовская О.В., Варшавский В.А., Теплюк Н.П., Грекова Е.В.// Российский журнал кожных и венерических болезней – 2015- №6.
4. Случай псевдосаркомы Капоши/ Голоусенко И.Ю., Абесадзе Г.А., Михайленко Н.Ю., Сазонова М.А.// Consilium Medicum. Дерматология (Прил.). – 2016 - №4.
Саркома Капоши тонкой кишки - диагностика
Рентгенограмма, КТ, УЗИ брюшной полости при саркоме Капоши
а) Терминология:
1. Аббревиатура:
• Саркома Капоши (СК)
2. Определение:
• Опухоль низкой степени злокачественности из элементов мезенхимы кровеносных и лимфатических сосудов, поражающая преимущественно кожу и слизистые оболочки
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Распространенная лимфаденопатия с контрастным усилением лимфоузлов, мультифокальные узлы печени или кишечника у пациента с диагностированной кожной СК
2. Рентгенография брюшной полости при саркоме Капоши:
• Рентгеноскопия (—графия) верхних отделов ЖКТ с барием:
о Могут определяться утолщенные складки слизистой и подслизистые узлы
о Узлы в кишечнике могут изъязвляться, принимая вид «мишени» или «бычьего глаза»
3. КТ брюшной полости при саркоме Капоши:
• Печень и селезенка: множественные узлы или объемные образования (от нескольких мм до нескольких см):
о Обычно гиподенсные при КТ с контрастным усилением, но могут усиливаться при отсроченном контрастировании и становиться неразличимыми (изоденсными) в отсроченную фазу
• ЖКТ: 50% пациентов с кожной формой СК имеют поражение ЖКТ:
о Верхние отделы ЖКТ (особенно желудок и двенадцатиперстная кишка) поражаются чаще всего, однако затрагиваться может любой отдел ЖКТ
о Подслизистые узлы или полипоидные объемные образования (- Характерна регионарная лимфаденопатия с контрастным усилением лимфоузлов
о Могут возникать язвы, инвагинация или обструкция
• Лимфаденопатия: может поражаться любая группа внутрибрюш-ных или тазовых лимфоузлов:
о Чаще всего поражаются забрюшинные лимфатические узлы
о Обычно гиперваскулярные/интенсивно накапливают контраст
4. УЗИ брюшной полости при саркоме Капоши:
• Гепатомегалия с множественными гиперэхогенными узлами (
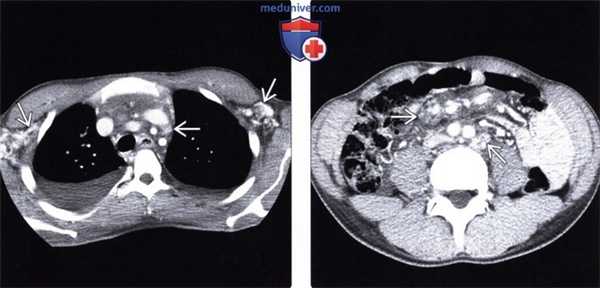
(Слева) При аксиальной КТ с контрастным усилением у пациента со СПИДом и диссеминированной саркомой Капоши (СК) определяется распространенная внутритрудная лимфаденопатия. Многие из лимфатических узлов гиперваскулярны, что характерно для СК.
(Справа) На аксиальной КТ с контрастом у этого же пациента определяется выраженная внутрибрюшная лимфаденопатия с усилением лимфоузлов при контрастировании, что помогает отличить СК от лимфомы или других причин лимфаденопатии.
в) Дифференциальная диагностика изменений брюшной полости при саркоме Капоши:
1. Лимфома:
• Может быть неотличима от СК, хотя повышенное контрастное усиление узлов и поражения внутренних органов свидетельствуют в пользу СК
2. Оппортунистические инфекции кишечника:
• Могут вызывать утолщение складок слизистой оболочки желудка или кишечника
• Отдельно лежащие объемные образования или узлы, накапливающие контраст, нетипичны для инфекции
3. Другие причины гиперваскулярной лимфаденопатии:
• Гиперваскулярные метастазы в лимфатических узлах
• Болезнь Кастлемана
4. Другие причины множественных очаговых изменений печени:
• Метастазы иных опухолей
• Саркоидоз
• Микроабсцессы печени или грибковая инфекция
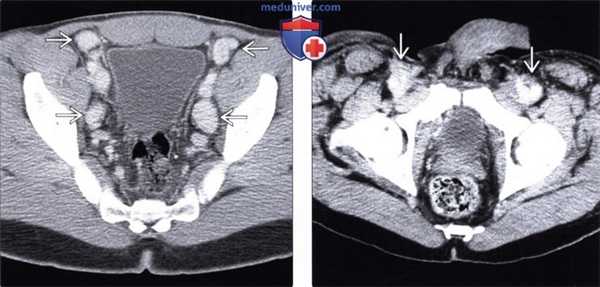
(Слева) На аксиальном КТ срезе таза с контрастным усилением у пациента со СПИДом определяются множественные увеличенные лимфоузлы, интенсивно накапливающие контраст. При эксцизионной биопсии обнаруживаются признаки болезни Кастлемана и СК, которые одинаково могут проявляться выраженным контрастным усилением лимфоузлов.
(Справа) На аксиальной КТ с контрастом у ВИЧ-инфицированного пациента с СК определяется распространенная лимфаденопатия, в т.ч. усиливающиеся при контрастировании лимфоузлы в паховой области. Этот пациент предъявлял жалобы на массивный отек нижних конечностей, что является частым симптомом при паховой лимфаденопатии, обусловленной СК.
г) Патология. Общая характеристика:
• Этиология:
о Имеет место связь с герпесвирусной инфекцией (вирус герпеса человека 8 типа, ВГЧ-8), а также различные провоцирующие факторы
о Четыре клинических подтипа СК:
- «Классическая» (спорадическая) СК:
Пожилые мужчины родом из Восточной Европы и Средиземноморского региона
Обычно слабо выраженные поражения кожи нижних конечностей
Поражение внутренних органов наблюдается редко (около 10%)
- Эндемическая (африканская) СК:
Не ассоциирована с ВИЧ как с фактором риска
Составляет до 50% всех случаев злокачественных опухолей в некоторых частях Африки
Местное невыраженное поражение кожи более чем в 50% случаев
Лимфаденопатия ± поражение внутренних органов могут иметь «агрессивный» характер
- Ятрогенная (обусловленная трансплантацией органов) СК:
Поражение кожи и слизистых оболочек в 90%; в 40% распространенное поражение внутренних органов
Обычно развивается 1-2 года после трансплантации органа
Пациенты с СК после трансплантации печени и сердца более подвержены поражениям этих органов (около 50%), чем почек (около 25%)
- Эпидемическая (СПИД-обусловленная) СК:
Распространенность среди пациентов со СПИДом уменьшается благодаря эффективной антиретровирусной терапии
Превалирует у мужчин-гомосексуалистов
У пациентов с кожной формой СК при аутопсии часто выявляется поражение лимфоузлов (>70%), легких (50%), ЖКТ (50%), печени/селезенки (30%)
д) Клинические особенности:
1. Проявления саркомы Капоши брюшной полости:
• Наиболее частые признаки/симптомы
о Губкообразные поражения кожи и слизистых оболочек пурпурно-бурого цвета
о Похожие изменения во внутренних органах при эндоскопическом или макроскопическом исследовании
• Другие признаки/симптомы
о Поражение внутренних органов при СК редко является причиной существенного нарушения их функции
- Пациенты обычно становятся жертвами оппортунистических инфекций или лимфомы
2. Течение и прогноз:
• При классической форме прогноз, при условии удаления опухоли, благоприятный
• Случаи СПИД-обусловленной саркомы Капоши обычно приводят к смерти от оппортунистических инфекций
3. Лечение саркомы Капоши брюшной полости:
• Лучевая и химиотерапия в сочетании с антиретровирусной терапией (эпидемический тип) при дающих симптоматику или обезображивающих поражениях
е) Список использованной литературы:
1. Restrepo CS et al: Kaposi's sarcoma: imaging overview. Semin Ultrasound CT MR. 32(5):456-69, 2011
Саркома Капоши – злокачественная сосудистая опухоль кожи. Другие названия заболевания – множественный геморрагический саркоматоз, ангиосаркома Капоши.
Саркома Капоши в цифрах и фактах:
- Заболевание впервые было описано в 1872 году дерматологом Морицем Капоши, от фамилии которого и получило своё название.
- Возбудитель – герпесвирус человека типа 8 (ВГЧ-8, HHV-8).
- Саркомой Капоши страдают около 30% больных ВИЧ/СПИДом.
- Примерно с начала 1990-х годов, из-за эпидемии СПИДа, распространенность саркомы Капоши сильно выросла.
- В целом среди всего населения саркома Капоши встречается достаточно редко. Но она составляет 40-60% среди всех опухолей у больных СПИДом.
Почему возникает саркома Капоши?
Герпесвирус человека типа 8 вызывает саркому Капоши у людей, которые уязвимы к нему из-за снижения иммунитета. Различают 4 типа заболевания:
- Больные ВИЧ/СПИДом. Особенно часто заболевание развивается у инфицированных мужчин-гомосексуалов. Такой тип саркомы Капоши называется эпидемическим.
- Мужчины 50-70 лет средиземноморского и восточноевропейского происхождения. У них развивается классическая форма болезни, описанная Морицем Капоши. Считается, что у этих людей имеется врожденное нарушение работы иммунной системы, из-за которого они более подвержены инфицированию вирусом герпеса 8.
- Эндемическая саркома Капоши. Встречается в некоторых регионах Африки, где является самой распространенной злокачественной опухолью. Считается, что это также связано с генетическими нарушениями у местных жителей, приводящими к ослаблению иммунитета.
- Трансплантация органов. После пересадки органов люди, как правило, принимают препараты, подавляющие иммунитет. Они помогают избежать отторжения трансплантата, но делают организм уязвимым к вирусу, вызывающему саркому Капоши.
Каковы симптомы саркомы Капоши?
При классической форме выделяют три стадии саркомы Капоши:
- В начале на коже ног и рук появляются фиолетовые пятна. Они имеют неправильную форму, диаметр до 5 мм.
- Затем пятна приобретают круглую или полукруглую форму, становятся плотными, могут сливаться и образовывать бляшки.
- На третьей стадии возникают плотные узелки синюшно-красного цвета диаметром до 2-5 см. Они сливаются между собой, изъязвляются.
У больных ВИЧ/СПИДом пятна появляются на кончике носа, слизистой оболочке рта (небо, десны). Очаги во рту часто кровоточат и инфицируются, мешают разговаривать и принимать пищу. Эпидемическая саркома Капоши распространяется на лимфатические узлы, внутренние органы.
Для поражения пищеварительной системы характерны такие симптомы, как потеря веса, боль, тошнота и рвота, желудочно-кишечные кровотечения, диарея. Может развиваться кишечная непроходимость.
При поражении дыхательной системы отмечается лихорадка, кашель, одышка, кровохарканье, боль в груди.
Какое обследование может назначить врач? Как устанавливают диагноз?
Если пациент болен ВИЧ/СПИДом, и у него на коже есть характерные пятна, врач может заподозрить саркому Капоши. Окончательный диагноз устанавливается после биопсии. Во время лабораторных тестов в опухолевых клетках обнаруживают протеин герпесвируса человека типа 8 – LANA (latency-associated nuclear antigen).

Для диагностики поражений пищеварительной и дыхательной системы назначают эндоскопические исследования.
Как лечат саркому Капоши? Каковы прогнозы?
Основной метод лечения саркомы Капоши – высокоактивная антиретровирусная терапия (ВААРТ). Это комбинация противовирусных препаратов (обычно 3-4), которые прерывают репродуктивный цикл вируса ВИЧ. Вирус ВИЧ может изменяться и приобретать устойчивость к лекарствам, при этом требуется замена комбинации препаратов.
Если иммунный статус больного достаточно высок, симптомы саркомы Капоши могут носить нестабильный и даже временный характер. При ухудшении контроля над ВИЧ и снижении иммунитета опухоль снова начинает расти.
При саркоме Капоши, как и при других формах рака, могут применяться хирургические методики, химиотерапия, иммунотерапия, лучевая терапия.
В «Евроонко» работают врачи-специалисты экспертного уровня и используются современные международные стандарты лечения. Благодаря этому удается длительное время держать саркому Капоши под контролем, значительно повышать качество жизни пациентов.
Наши врачи

Главный врач сети "Евроонко", онколог, кандидат медицинских наук

Заведующий отделением анестезиологии и реанимации, д.м.н.

Эндоскопист, доктор медицинских наук

Акушер-гинеколог, к.м.н. Куратор направления лечения миомы матки

Онколог-гинеколог, кандидат медицинских наук

Пластический хирург, онколог-маммолог, доктор медицинских наук



Врач ультразвуковой диагностики, хирург

Онкопсихолог, психотравматолог, нутрициолог
По моему мнению Евроонко - это лучшая клиника в Москве на сегодня. После посещения с моей мамой нескольких платных клиник и многочасовых! ожиданий в очередях, регистратурах и пр., ответ из Евроонко.
Здесь продлили жизнь моей маме. Слов для благодарности нет. Когда в 4х больницах отказали в госпитализации (даже в платной) - ответ из Евроонко: «Приезжайте в любое время суток» - был просто Чудом.
Пациент 70 лет осенью 2020 года отметил появление болей в животе и прошёл обследование, установившее наличие у него опухоли желудка с метастатическим поражением регионарных лимфатических узлов. По .
Лечение пациентов проводится в соответствии со стандартами и рекомендациями наиболее авторитетных онкологических сообществ. «Евроонко» является партнёром Фонда борьбы с раком. ВНИМАНИЮ ПАЦИЕНТОВ: Рекомендации по лечению даются только после консультации у специалиста. Ваши персональные данные обрабатываются на сайте в целях его корректного функционирования. Если вы не согласны с обработкой ваших персональных данных, просим вас покинуть сайт. Оставаясь на сайте, вы даёте согласие на обработку ваших персональных данных.
Сведения и материалы, размещенные на сайте , подготовлены исключительно в информационных целях и не являются медицинской консультацией или заключением. Авторы информационных материалов сайта не могут гарантировать применимость такой информации для целей третьих лиц и не несут ответственности за решения третьих лиц и связанные с ними возможные прямые или косвенные потери и/или ущерб, возникшие в результате использования информации или какой-либо ее части, содержащейся на сайте.
Читайте также:
