Сердечные каналопатии
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Смерть человека — всегда горе. Но когда она, не оставив признаков на вскрытии, настигает здоровых людей в расцвете лет, это горе исключительное. Однако соболезнуя родственникам умершего, врач-кардиолог в такой ситуации одновременно испытывает надежду, что с каждым годом таких смертей будет все меньше, поскольку область медицины, связанная с кардиопатиями, приводящими к таким трагедиям, сегодня быстро и успешно развивается. Этой теме был посвящен доклад руководителя Центра синкопальных состояний и сердечных аритмий у детей и подростков ФМБА России профессора Леонида Михайловича МАКАРОВА и врача центра, кандидата медицинских наук Веры Николаевны КОМОЛЯТОВОЙ, представленный на II Международном конгрессе «Актуальные вопросы критических состояний у детей и стимуляционные образовательные программы».
Неполадки в каналах, обрывающие жизнь
Внезапной считают ненасильственную смерть, наступающую на фоне кажущегося здоровья при отсутствии каких-либо тревожных предвестников. Внезапная сердечная смерть (ВСС) — это естественная смерть, связанная с кардиальными причинами, которой предшествует потеря сознания в течение до 24 часов после появления симптомов. Время и характер смерти являются неожиданными, независимо от того, страдал ли пациент заболеваниями сердца ранее или недуг проявился впервые. Значительно чаще (в 70—80% случаев) ВСС поражает мужчин.
ВСС сегодня является предметом активного изучения в развитых странах, поскольку она составляет более 95% любой внезапной смерти людей молодого возраста, верхняя граница которого обычно обозначается как 45 лет. И хотя, казалось бы, «лидировать» среди оставшихся 5% должны цереброваскулярные катастрофы и разрывы крупных сосудов, в этой группе различные заболевания наблюдаются с незначительно отличающейся частотой.
В России доля ВСС у лиц в возрасте 1—45 лет составляет примерно 6,5%. Только в Москве ежегодно внезапно умирает вне ЛПУ более 2,5 тысячи молодых людей. Примерно такая же ситуация зафиксирована и в развитых странах. Но если проанализировать данные по внезапной смерти во всех возрастных категориях, то здесь общий процент умерших от общего числа смертей в России составляет примерно 40%. Это более чем в четыре раза выше аналогичного показателя в развитых странах. Причины здесь явно не только в недостатках отечественного здравоохранения и медицинской безграмотности населения, но и нежелании значительной части россиян (по разным оценкам, около 30%) заботиться о своем здоровье.
Причиной большинства случаев ВСС, особенно у людей моложе 30 лет, является группа заболеваний, называемых первичными или врожденными каналопатиями, которые не сопровождаются структурными изменениями миокарда и проявляются преимущественно электрофизиологическими нарушениями в кардиомиоцитах. Для этой группы состояний высокий риск ВСС характерен из-за развития жизнеугрожающих нарушений ритма или проводимости в сердце.
Если в основе первичных каналопатий лежат мутации генов, кодирующих белки ионных каналов, экспрессирующихся в миокарде, то вторичные каналопатии характерны для любых возрастов. Наступают же они в результате воздействия неблагоприятных факторов, главным образом, побочных эффектов лекарств, но также низкобелковой диеты, миокардитов, внутричерепных кровоизлияний и других причин. Распространенность вторичных каналопатий очень велика.
Например, пациенты, проходящие психофармакотерапию, подвержены в 2 раза более высокому риску ВСС. Тем не менее опасность первичных каналопатий значительно выше, чем вторичных, так как эти заболевания, несмотря на существенные успехи поддерживающего лечения, остаются абсолютно неизлечимыми. Вторичные же каналопатии обычно проходят после отмены фармакопрепаратов или прекращения действия иных повреждающих факторов.
К наиболее изученным в настоящее время относятся 4 первичные каналопатии: синдром Бругада, синдромы удлиненного и укороченного интервала QT, а также катехоламинергическая полиморфная желудочковая тахикардия.
Синдром удлиненного интервала QT (CУИ QT)
В норме интервал QT отражает электрическую систолу желудочков (время от начала комплекса QRS до конца зубца Т), причем нормализированный по частоте сердечного ритма, так называемый корригированный интервал QT, составляет 340—450 мс для женщин и 340—430 для мужчин.
ЭКГ-признаки СУИ QT — это удлинение интервала QT более нормы, альтернация зубца Т, то есть изменение его формы, полярности, амплитуды.
В отсутствие лечения риск ВСС при врожденном СУИ QT достигает 85% (причина — фатальные фибрилляция и аритмии желудочков). При этом 20% детей умирает в течение года после первой потери сознания, и более половины — в первое десятилетие жизни.
Заболевание вызывают мутации в 8 генах, кодирующих калиевые и натриевые каналы сердца. В клинической картине доминируют приступы стрессиндуцированных потерь сознания (синкопе), имеющие типичных предвестников. Внезапная общая слабость, потемнение в глазах, сердцебиение, тяжесть за грудиной, за которыми следует быстрое, без амнезии и сонливости, восстановление сознания. Бессознательное состояние длится 1—2 минуты и в половине случаев сопровождается эпилептиформными судорогами. Критерием для уточнения диагноза являются также случаи выявления подобного синдрома в семье.
Синдром короткого интервала QT (СКИ QT)
Основной ЭКГ признак — укорочение интервала QT менее 340 мс (зачастую даже менее 300 мс), а также высокие и заостроенные зубцы Т.
СКИ QT столь же высоко, как и СУИ QT, ассоциировано с увеличенным риском ВСС по причине фибрилляции желудочков. Хотя причиной этого заболевания являются нарушения в тех же генах, которые ответственны за СКУ QT, функциональные эффекты мутаций, приводящих к синдрому СКИ QT, диаметрально противоположны. Измененные калиевые каналы характеризуются не блокадой, а увеличением калиевых токов, а, следовательно, скорости реполяризации, что и проявляется на ЭКГ укорочением интервала QT. В итоге же, как и при удлиненном QT, нарушение нормальной продолжительности реполяризации в миокарде приводит к негомогенности электрических процессов, что является субстратом для развития жизнеугрожающих аритмий, а также синкопальных состояний, протекающих с теми же проявлениями, что и при СУИ QT. Из-за наследственной природы заболевания в семьях пациентов прослеживаются случаи ВСС.
Так называют генетически детерминированное нарушение сердечного ритма. Оно характеризуется синкопальными состояниями, подъемом сегмента ST над изоэлектрической линией в отведениях V1—V3, полной или неполной блокадой правой ножки пучка Гиса и высоким риском развития жизнеугрожающих желудочковых тахиаритмий, обычно развивающихся в вечерние и ночные часы, когда больной находится во сне или в спокойном состоянии.
Изменения сегмента ST могут быть 2-х типов: сводчатый и седловидный. Наибольшей диагностической значимостью и в то же время повышенной прогностической неблагоприятностью обладает первый тип. Но он встречается достаточно редко. Кроме того, даже у больных с подтвержденным диагнозом изменения «сводчатого» типа выявляются непостоянно. Наличие же у больного изменений на ЭКГ «седловидного» ST позволяет только заподозрить синдром Бругада. Для верификации диагноза необходимы нагрузочные пробы с лекарственной нагрузкой (антиаритмические препараты IA класса).
Известны 5 генов, мутации которых ответственны за развитие этого состояния. Ионными механизмами синдрома Бругада является потеря функции натриевых каналов, что приводит к преждевременной реполяризации эпикарда. Чаще всего указанный синдром развивается на 3—4-й декаде жизни. Случаи внезапной смерти у родственников больных синдромом Бругада обычно происходили также во сне или при внезапном пробуждении практически здоровых мужчин 30—50 лет.
Катехоламинергическая полиморфная желудочковая тахикардия (КПЖТ)
Среди известных каналопатий является наиболее опасной и сложной. Основные ЭКГ-признаки — три и более широких комплекса QRS (в разных возрастах — превышения нормальной продолжительности от 60 до 120 мс); дискордантные отношения между главным зубцом QRS и конечной частью желудочкового комплекса RS-T и Т; частота желудочковых сокращений от 150 до 250 уд/мин; отсутствие Р-волны перед QRS-комплексом; стабильно короткий интервал R-R; внезапное начало и окончание тахикардии.
Обмороки вызываются исключительно физическими нагрузками или эмоциональным стрессом, болезнь дебютирует в возрасте 6—8 лет. У одной трети пациентов с КПЖТ есть семейная история преждевременной внезапной смерти или синкопальных состояний, вызванных стрессом. Причина заболевания — мутации генов, кодирующих белки, ответственные за чресканальный транспорт ионов кальция.
Лечение лекарственное, электроимпульсное и хирургическое
Наиболее распространенными препаратами в фармакотерапии каналопатий являются ?-адреноблокаторы (пропранолол по 1—3 мг/кг или 120—1000 мг/сут), устраняющие аритмогенные симпатические влияния на проводящую систему сердца, подавляющие гетерогенный автоматизм, стабилизирующие содержание калия в миокарде. ?-адреноблокаторы могут назначаться в сочетании с препаратами магния и блокаторами кальциевых каналов, в частности, верапамилом. Также могут быть использованы препараты калия и блокаторы натриевых каналов (мексилетин, флекаинид).
В лечении каналопатий, поскольку уже известны конкретные мутации, вызывающие те или иные варианты синдромов, разрабатывается генспецифическая терапия. Например, доказано существование нескольких типов CУИ QT. 1-й тип данного синдрома запускает мутация гена KVLQT1, кодирующего структуру ?-субъединицы медленных калиевых каналов кардиомиоцитов, обеспечивающих медленный компонент калиевого тока фазы реполяризации. При 2-м типе CУИ QT повреждается ген HERG, кодирующий структуру ?-субъединицы быстрых калиевых каналов, определяющих быстрый компонент калиевого тока. 3-й тип синдрома связан с мутацией гена SCN5A, кодирующего структуру белка натриевых каналов, обеспечивающих натриевый ток фазы реполяризации.
Установлено, что ?-адреноблокаторы наиболее эффективны при синдроме 1-го типа, препараты калия — 2-го типа, а блокаторы натриевых каналов (мексилетин) — 3-го типа. При неэффективности фармакотерапии имплантируются электрокардиостимуляторы или кардиовертеры-дефибрилляторы в сочетании с применением ?-адреноблокаторов. Кардиовертеры-дефибрилляторы используют у пациентов с врожденными каналопатиями при высоком риске ВСС, особенно при указании в анамнезе на фибрилляцию желудочков. После имплантации кардиовертера-дефибриллятора риск внезапной смерти при тяжелом течении каналопатий снижается до 1—5%.
При непереносимости или неэффективности ?-адреноблокаторов, отсутствии эффекта от электрокардиостимулятора и невозможности имплантировать кардиовертер-дефибриллятор пациентам с указанными синдромами выполняют левостороннюю шейно-грудную симпатэктомию, что обеспечивает устранение дисбаланса симпатической иннервации сердца.
Но третья сестренка будет жить!
Для успешной борьбы с теми сердечными заболеваниями, о которых идет речь, крайне важными являются мероприятия в области организации здравоохранения. В первую очередь это относится к усовершенствованию работы уже действующих и созданию новых специализированных центров, в задачи которых входит лечение и профилактика жизнеугрожающих аритмий, обучение врачей первичного звена, научно-медицинские исследования.
Одним из немногих подобных учреждений в России стал Центр синкопальных состояний и сердечных аритмий у детей и подростков Федерального медико-биологического агентства (ЦСССА), организованный на базе Детской клинической больницы №38 ФМБА России в 2007 году. О том, зачем нужны подобные центры и как они работают, лучше всего расскажет такой случай.
С интервалом в 4 месяца две девочки-близнеца (4 года 7 месяцев и 4 года 10 месяцев) внезапно умерли при одних и тех же обстоятельствах: когда бежали навстречу матери, пришедшей, чтобы забрать их из детского сада, который находится в одном из крупных городов России. Хотя вторая из этих близнецов прошла, казалось бы, тщательное обследование, у нее не было выявлено каких-либо реальных причин смерти, в том числе и повышенного риска жизнеугрожающей аритмии. А посмертный диагноз был сформулирован как иммунодефицитное состояние.
Через год после этих событий, в середине 2009 года, в этой семье мама все-таки решилась родить еще девочку. Естественно возник вопрос — насколько велик для нее риск внезапной смерти? После обследования в ведущих клиниках региона, а затем и Москвы, врачи не определили каких-либо опасных изменений в организме ни у этого ребенка, ни (судя по оценке медицинских документов, сделанной после смерти близнецов) у обеих ее старших сестер.
Чтобы разобраться в ситуации, потребовалась консультация Л.М. Макарова. Проанализировав электрокардиограммы погибших девочек, он выявил у них признаки редкого, но крайне опасного в детском возрасте врожденного заболевания проводящей системы сердца — болезнь Лева—Ленегра. Раннее обнаружение и лечение этого заболевания, возможно, могло бы спасти жизнь, по крайней мере, одной из сестер.
При обследовании в ЦСССА третьей из сестер очевидных признаков аналогичного заболевания не было выявлено. Однако в совместном обследовании с профессором Центра молекулярной генетики Е.В. Заклязьминской была обнаружена мутация в гене SCN5A, ответственном за это заболевание. Сейчас ребенок периодически обследуется в ЦСССА c применением новейших диагностических тестов, решается вопрос о необходимости имплантации электрокардиостимулятора.
ЦСССА работает в режиме амбулаторного подразделения, где ежегодно наблюдаются и лечатся около тысячи пациентов. Большинство методов лечения и диагностики, используемых в центре (например, частотная динамика QT, турбулентность ритма сердца, микровольтная альтернация Т зубца и др.), основаны на собственных разработках, являются приоритетными в России, а часто и в мире. Многие разработанные сотрудниками центра методики давно стали стандартными для большинства клиник в нашей стране.
Этот конгресс проводится раз в два года и никогда не повторяется в одной стране дважды. В Россию приедут все ведущие специалисты по проблеме внезапной смерти, ранней диагностике и лечению больных с сердечными заболеваниями. Участие российских врачей в этом форуме позволит поднять на уровень мировых стандартов знания наших специалистов, внедрить в практику последние технологии, а в итоге более успешно бороться с опаснейшими сердечными заболеваниями.
Александр РЫЛОВ
ВСС — это и патофизиологический механизм, и клинический диагноз. По Международной классификации болезней ВОЗ (2007), диагноз I 46.1 означает внезапную сердечную смерть, I 46.0 — остановку сердца с успешной реанимацией, а I 46.9 — остановку сердца неспецифическую, то есть такую, где причина осталась непонятной.
Проблема внезапной сердечной смерти — одна из наиболее актуальных в клинической медицине. Наибольшую группу составляют, во-первых, дети и лица молодого возраста, страдающие врожденными (или первичными) каналопатиями, во-вторых, пациенты зрелого и пожилого возраста, перенесшие инфаркт миокарда и другие коронарные кризы, страдающие ишемической болезнью сердца и сердечной недостаточностью с низкой фракцией выброса.
По результатам вскрытий органических нарушений не обнаруживается примерно у 40% молодых людей, погибших от ВСС. У трети пациентов подобная смерть является первым проявлением болезни. У лиц старше 30 лет в качестве причины ВВС преобладает ИБС, а моложе — группа заболеваний, называемых первичными каналопатиями.
По данным американского Регистра внезапной смерти, связанной с физической нагрузкой у молодых лиц, за период с 2000 по 2006 год выживаемость в последние 3 года анализа практически удвоилась по сравнению с таковой в начальный период исследования. При этом только в 2006 году при успешном восстановлении жизнедеятельности после остановки сердца отмечено одинаковое число случаев применения автоматических наружных дефибрилляторов, расположенных в общественных местах, и электрических дефибрилляций, выполненных специализированными бригадами скорой помощи.
Несомненна провоцирующая роль алкоголя как этиологического фактора алкогольной кардиомиопатии, угрожающих жизни аритмий при первичных каналопатиях, мерцательной аритмии, развитии так называемого синдрома праздничного сердца. Алкоголь нарушает электрическую стабильность миокарда, вариабельность интервала QT, что может способствовать развитию опасных желудочковых аритмий и внезапной сердечной смерти (ВСС). Это подчеркивает необходимость учета употребления алкоголя как значимого фактора в определении риска ВСС и разработке мер по ее профилактике.
Практически при всех каналопатиях во всем мире 30—40% больных из-за ошибок диагностики начинают проходить лечение от эпилепсии, поскольку основные проявления этих патологий — обмороки, зачастую с сопутствующими судорогами. И если вовремя не распознать болезнь, не все эти пациенты, к сожалению, успевают попасть к кардиологу.
Сердечные каналопатии
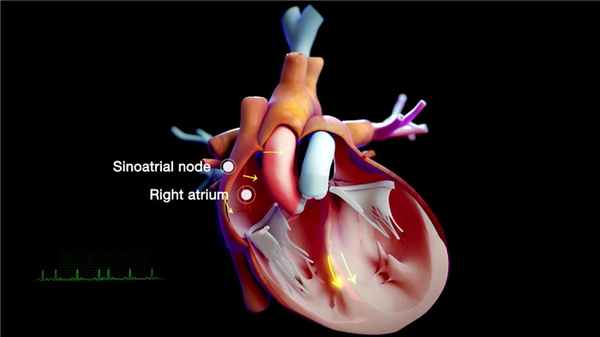
Сердечные каналопатии являются генетическими аномалиями белков клеток сердца, контролирующих электрическую активность сердца и, следовательно, способны вызывать нарушения сердечного ритма.
У большинства лиц с сердечными каналопатиями отсутствуют другие заболевания сердца, такие как инфаркт миокарда Острые коронарные синдромы (Боль в сердце; Инфаркт миокарда; Нестабильная стенокардия) Острые коронарные синдромы развиваются в результате внезапной блокады венечной артерии. Такая блокада вызывает нестабильную стенокардию или инфаркт миокарда, в зависимости от локализации и выраженности. Прочитайте дополнительные сведения , но они являются носителями мутаций в генах, которые определяют формирование или регуляцию пор (каналов) мембраны клеток сердца и предрасположены к нарушениям сердечного ритма.
Наиболее частые каналопатии вызывают:
Другие, более редкие сердечные каналопатии включают:
Синдром укорочения интервала QT
Катехоламинергическую полиморфную желудочковую тахикардию (КПЖТ)
Нарушения проводящей системы сердца иногда вызывают желудочковую тахикардию Желудочковая тахикардия Желудочковая тахикардия — это сердечный ритм, который возникает в желудочках (нижних камерах сердца) и обусловливает частоту сердечных сокращений не менее 120 ударов в минуту (нормальная. Прочитайте дополнительные сведения , при которой сердце совсем перестает биться.
Симптомы сердечной каналопатии
У некоторых лиц вообще не возникает никаких симптомов, но у многих пациентов наблюдаются обмороки из-за желудочковой тахикардии. Фибрилляция желудочков считается одной из форм внезапной остановки сердца Остановка сердца и сердечно-легочная реанимация (СЛР) Остановкой сердца считается состояние, когда сердце прекращает перекачивать кровь и кислород в головной мозг, а также в другие органы и ткани. Иногда человека после остановки сердца можно вернуть. Прочитайте дополнительные сведенияСимптомы могут быть спровоцированы лихорадкой или некоторыми лекарствами, в том числе препаратами, используемыми для лечения нарушений ритма, и некоторыми антидепрессантами.
Диагностика сердечной каналопатии
Врачи предполагают каналопатию у пациентов, в семейном анамнезе которых отмечаются обмороки или случаи необъяснимой смерти вследствие проблемы со стороны сердца, особенно если смерть произошла в молодом возрасте.
Для установления диагноза используется электрокардиография Электрокардиография Электрокардиография (ЭКГ) представляет собой быструю, простую и безболезненную процедуру, в ходе которой электрические импульсы сердца усиливаются и записываются. Эта запись, электрокардиограмма. Прочитайте дополнительные сведенияЛечение сердечной каналопатии
Как правило, используется имплантируемый кардиовертер-дефибриллятор Восстановление нормального ритмаДополнительная информация
Ниже приведен ресурс на английском языке, который может быть полезным. Обратите внимание, что составители СПРАВОЧНИКА не несут ответственности за содержание этого ресурса.
Американская кардиологическая ассоциация (American Heart Association): Аритмия: Информация, которая поможет людям понять риски аритмии, а также информация о диагностике и лечении
ПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Наследственные заболевания сердечно-сосудистой системы в вопросах и ответах
Наиболее распространённые наследуемые и врождённые заболевания сердечно-сосудистой системы
Каковы симптомы наследственного заболевания сердца?
- головокружения
- чащенное сердцебиение
- обмороки
- сбивчивое дыхание
Для многих семей первый признак того, что что-то не так, - это когда кто-то из членов семьи умирает внезапно без видимой причины.
Каковы различные типы наследственных заболеваний сердца?
Наиболее распространенными наследственными заболеваниями сердца являются кардиомиопатии и каналопатии, а также нарушения обмена холестерина.
- гипертрофическая кардиомиопатия - локальное или распространенное утолщение стенки преимущественно левого желудочка сердца;
- дилатационная кардиомиопатия - истончение мышечной стенки сердца и увеличение размеров камер сердца;
- аритмогенная кардиомиопатия правого желудочка - изменение стенки правого желудочка, которое может приводить к развитию жизнеопасных нарушений ритма сердца.
- синдром удлиненного интервала QT, синдром укороченного интервала QT и синдром Бругада - изменение работы каналов в клетках сердца, которые приводят к изменениям на ЭКГ и жизнеопасным нарушениям ритма сердца;
- катехоламинэргическая полиморфная желудочковая тахикардия - возникновение желудочковой тахикардии в результате физической нагрузки или сильного эмоционального стресса;
- прогрессирующее нарушение проводимости - замедление или прекращение проведения электрического сигнала в мышце сердца, что может потребовать имплантации электрокардиостимулятора.
К наследственным состояниям, повышающим риск сердечно-сосудистых заболеваний, относится и семейная гиперхолестеринемия - очень высокий уровень холестерина, который приводит к раннему развитию атеросклероза сосудов сердца и, как следствие, инфаркта миокарда.
Что вызывает наследственное заболевание сердца?
Гены влияют на то, как мы выглядим и как работает наш организм. Гены действуют как рецепты для создания определенных вещей в теле, и каждый рецепт уникален в зависимости от порядка единиц, из которых он состоит. Если есть ошибка в одном из этих генов (путаница в порядке следования этих единиц), это может вызвать заболевание. Эта ошибка известна как «поломка» гена или мутация.
Как правило, если у одного из ваших родителей есть «поломка» в гене, то шанс, что у вас тоже будет такая «поломка» равен 50%, но бывают и другие сценарии, о которых вам расскажет ваш врач. Важно помнить, что мы не можем контролировать, какие гены мы передаем своим детям.
Иногда «поломка» в гене у человека есть, а какие-либо признаки или симптомы самого заболевания могут никогда не проявиться. Важно помнить, что в таком случае человек все равно можете передать «поломку» гена своему ребенку, и невозможно будет узнать, как это может на него повлиять.
Большинство наследственных заболеваний сердца демонстрируют значительные различия в симптомах среди членов семьи. Например, у одного человека в семье может быть тяжелое заболевание, в то время как у другого из той же семьи могут быть только очень легкие симптомы.
Как найти мутацию («поломку») в гене?
«Поломки» ДНК, которые вызывают проблемы со здоровьем, часто называют мутациями.
«Поломки» в структуре генов выявляются с помощью генетического тестирования. Генетическое тестирование позволяет нам исследовать вашу ДНК, чтобы выявить любые отличия, которые могут предрасполагать Вас к развитию определенных проблем со здоровьем.
Генетическое тестирование доступно для большинства наследственных заболеваний сердца. Цель его состоит в том, чтобы найти ту «поломку» в ДНК человека, которая вызвала заболевание сердца.
Иногда даже после того, как было проведено кардиологические обследование, остается неясным, есть ли у человека риски, связанные с сердцем, и в каком состоянии находится сердце (так как могут быть скрытые проблемы, не видимые при обычных методах обследования). В ряде случаев у врача все же остаются сомнения и он направляет пациента на генетическое тестирование. Эти сомнения могут быть продиктованы семейной историей, указаниями в анамнезе пациента (например, ощущения сердцебиений во время физической нагрузки), незначительными отклонениями или пороговыми по отношению к норме значениями ряда показателей. Если таких пороговых показателей несколько и они специфичны для риска развития определенных заболеваний или синдромов, это может насторожить специалиста. Есть и другие причины. В этих случаях генетическое тестирование может помочь получить ответ на вопросы специалиста и сориентировать врача в клиническом поиске правильного диагноза. Обследование пациента с целью поиска генетических причин наследственного заболевания сердца может предоставить врачу несколько видов информации. Во многих случаях результаты генетического теста не меняют диагноз пациента и то, какое лечение назначено, но в некоторых случаях генетическое тестирование может помочь в определении правильного диагноза и лечения. Также генетическое тестирование помогает узнать, кто из членов вашей семьи может быть подвержен риску развития той же проблемы с сердцем, а также дать основание для медико-генетического консультирования семьи при планировании рождения других детей.
Какие генетические тесты могут предложить пациенту с наследственным заболеванием сердца?
В настоящее время наиболее оптимальным генетическим тестом для пациентов с наследственным заболеванием сердца является секвенирование ДНК (от лат. sequentum — последовательность, определение последовательности структурных единиц молекулы ДНК - нуклеотидов): секвенирование набора отдельных генов человека или всех его генов (секвенирование экзома). В некоторых случаях необходим наиболее всеобъемлющий тест - секвенирование генома, который включает не только гены, но и межгенные участки ДНК. С выбором конкретного теста поможет определиться ваш врач. Некоторым семьям могут предложить секвенирование “трио” экзомов или геномов (генетический тест пациента и обоих его родителей) или более редкие генетические тесты: хромосомный микроматричный анализ, MLPA и др. В этом случае врач объяснит, почему возникла необходимость расширенного или нестандартного генетического тестирования.
Причина заболевания подтверждена. В таком случае можно рекомендовать родственникам пациента проверку на наличие той же «поломки» гена, что и у пациента. Этот тип генетического тестирования в семьях называется каскадным скринингом (Рис. 21).
Вероятность того или иного результата разная при разных наследственных заболеваниях сердца. Уточните у своего врача, какой результат он ожидает получить в итоге генетического тестирования.
Полученные «сырые» данные такого тестирования (так называемые файлы FASTQ) желательно забрать из лаборатории сразу после получения результатов и хранить их у себя на электронном носителе всю жизнь. Генетическая информация, которая содержится в этом файле, является очень ценной и может еще вам и ребенку потребоваться в течение жизни.
Что делать, когда у члена семьи диагностируется наследственное заболевание сердца?
Если вы являетесь родственником человека, у которого диагностировано наследственное заболевание сердца, рекомендуется обратиться в специализированный центр. Ваш врач, получив эти данные, посоветует вам провести такие исследования, которые требуются для подтверждения или исключения у вас подобных патологических состояний. Например, вам могут предложить пройти электрокардиографическое обследование, эхокардиографию, стресс-тест, а также помогут определить кому из членов вашей семьи рекомендовано пройти обследование, в том числе генетическое.
Какие генетические тесты могут предложить родственникам пациента с наследственным заболеванием сердца?
Как правило, родственникам пациента предлагают провести секвенирование по Сэнгеру выявленной у пациента «поломки» гена (мутации). Это относительно дешевое, простое и быстрое исследование короткого участка ДНК, в котором подтверждается наличие или отсутствие у родственников пациента выявленной у первого в семье пациента (или пробанда) «поломки» гена.
Дела сердечные: как предотвратить ВСС?
На фоне ежедневной информации о пандемии коронавируса COVID-19 мы совсем стали забывать о других заболеваниях. Между тем, смертность от сердечно-сосудистых заболеваний до сих пор занимает первое место в мире. Наиболее грозным проявлением сердечно-сосудистых заболеваний является внезапная сердечно-сосудистая смертность (ВСС).
Помните, как у Михаила Булгакова в романе «Мастер и Маргарита»:
«Да, человек смертен, но это было бы еще полбеды. Плохо то, что он иногда внезапно смертен, вот в чем фокус!» Подобные трагические случаи всегда вызывают общественный резонанс, так как это всегда внезапно, непредсказуемо и, кажется, беспричинно. Однако ВСС — это объективно существующее явление, имеющее свои причины, закономерности и предпосылки. На эту тему мы беседуем с врачом- кардиологом, кандидатом медицинских наук Юлией Слесаревой.
— Юлия Сергеевна, давайте начнем с внезапной сердечно-сосудистой смертности. Можно объяснить, почему это происходит?
— По статистике на долю ВСС — внезапной сердечно-сосудистой смертности приходится до 25% от всей ненасильственной смертности. Частота данного явления в развитых странах составляет 1:1000. Для лиц мужского пола риск значительно выше, а для профессиональных спортсменов риск ВСС еще выше. ВСС — это чаще всего смерть аритмогенного характера, наступающая в результате фибрилляции желудочков (это форма аритмии, характеризующаяся хаотичной сократимостью отдельных мышечных волокон миокарда с частотой 400–600 сокращений в минуту, при этом отсутствует эффективный выброс крови сердцем).
В основном причиной внезапной смерти является бессимптомно или малосимптомно текущая и вовремя не обнаруженная кардиологическая патология. Надо сказать, это явление активно изучалось в прошлом веке и продолжает изучаться в настоящее время.
В середине XX века была выявлена группа наследственных заболеваний с высоким риском ВСС — «первичные электрические болезни сердца» или «каналопатии» (генетически обусловленные заболевания, связанные с нарушением структуры и функции ионных каналов). В основе данной группы заболеваний лежат генетические аномалии мышечных клеток сердца. Эти аномалии ведут к развитию сложных нарушений ритма, в итоге являющихся причиной внезапной смерти.
Кроме того, известно, что тяжелые нарушения ритма сердца у взрослых являются следствием коронарной недостаточности (когда возникает резкое несоответствие между кровоснабжением по коронарным (венечным) сосудам и потребностью миокарда в насыщении кислородом), острой ишемии миокарда, миокардитов и т.д. Поэтому органические изменения в строении сердца, электрические особенности в строении проводящей системы сердца и другие аномалии могут стать причинами аритмий, которые в свою очередь приводят к тяжелым последствиям.
— Скажите, а как можно обнаружить предрасположенность к данным заболеваниям?
— Для уточнения диагноза и оценки нарушений ритма сердца, которые могут приводить к ВСС, проводится холтеровское мониторирование электрокардиограммы (ЭКГ). Холтеровское мониторирование (ХМ) — это суточная непрерывная регистрация ЭКГ на носитель памяти с последующей расшифровкой полученных результатов специальной программой.
— В каких случаях холтеровское мониторирование проводят детям?
— Например, в случае аритмий, которые часто встречаются у детей с различными заболеваниями, такими как: мышечные дистрофии, миотоническая дистрофия (мультисистемное заболевание с исключительной вариативностью клинических проявлений, среди которых: прогрессирующая мышечная слабость, поражения сердца, эндокринно-вегетативные расстройства, катаракта, снижение интеллекта), первичная легочная гипертензия (состояние, возникающее в результате повышения кровяного давления в системе легочных артерий) и после онкологических злокачественных заболеваний.
Часто ХМ проводится детям и взрослым для выявления действия ряда фармакологических препаратов, направленных на устранение аритмии, оценки их эффективности и коррекции антиаритмической терапии, а также для выявления развития возможного проаритмогенного эффекта (т. е. возможность антиаритмических препаратов способствовать развитию уже другой аритмии, что является их побочным действием).
Также холтеровское мониторирование ЭКГ проводится у пациентов для оценки симптомов после кардиохирургических вмешательств, особенно осложненных атриовентрикулярной блокадой (АВ блокада). АВ блокада — это нарушение работы проводящей системы сердца, при котором проведение электрических импульсов, стимулирующих сердечную мышцу, замедляется или полностью прекращается. Особую актуальность ХМ ЭКГ имеет при обморочных и предобморочных состояниях или головокружении у пациентов с диагностированными заболеваниями сердца.
— Участились случаи смертей спортсменов, которые казались абсолютно здоровыми…
— К сожалению, и спортсмены не исключение. По данным ряда авторов, частота ВСС составила 2,6 случая у мужчин и 1,1 случай в год у женщин на 100000 лиц, вовлеченных в активный соревновательный спорт. Дело в том, что активные занятия спортом влияют на сердечный ритм, способствуют уменьшению частоты сердечных сокращений, развитию АВ блокады и гипертрофии миокарда левого желудочка, на фоне чего также могут развиваться нарушения ритма сердца. Крайне опасными являются употребление алкоголя и любая другая интоксикация непосредственно перед физической нагрузкой, применение запрещенных допинговых препаратов, недостаток кровоснабжения миокарда при нагрузке, синдром перетренированности, сопровождающийся перегрузкой сердечно-сосудистой системы.
— Какую информацию дает холтеровское мониторирование ЭКГ?
— При проведении ХМ ЭКГ выявляются жизнеугрожающие нарушения ритма сердца. Кроме этого, перспективной является оценка вариабельности сердечного ритма (ВРС), и выявление снижения парасимпатических влияний, которые являются показателем неблагоприятного сердечно- сосудистого прогноза, в том числе внезапной смерти.
Холтеровское мониторирование ЭКГ может быть полезным для выявления бессимптомных пациентов с врожденной полной АВ блокадой, повышенным риском внезапных аритмических осложнений, при которых целесообразна профилактическая имплантация электрокардиостимулятора. Огромную роль проведение ХМ ЭКГ имеет для выявления предикторов развития приступов Морганьи- Адамса- Стокса (МАС — внезапное нарушение ритма сердца, которое приводит к его остановке, нарушению транспортировки крови к органам и, прежде всего, мозгу) и сердечной недостаточности при синдроме слабости синусового узла (органическое поражение основного водителя сердечного ритма), при полной врожденной АВ блокаде.
— Сколько времени проводится мониторинг и имеются ли сейчас какие-то новые разработки для его улучшения?
— В настоящее время в помощь холтеровскому мониторированию, проводящемуся 1–2 суток, пришли системы длительного мониторирования ЭКГ, непрерывная запись ЭКГ при которых возможна неограниченное количество времени. Так как при стандартном ХМ нарушения ритма, которые являются причиной обморочных состояний, часто просто не успевают зарегистрироваться на достаточно короткой записи ЭКГ.
Особую актуальность длительное мониторирование ЭКГ имеет при диагностике фибрилляции предсердий (разновидность аритмии с возникающей хаотической электрической активностью предсердий с частотой импульсов 350–700 в минуту), когда установление диагноза мерцательной аритмии определяет тактику лечения пациента. Система длительного мониторирования ЭКГ кажется особенно актуальной у спортсменов, так как дает возможность оценить тренировочный этап, исключить жизнеопасные нарушения ритма, бессимптомную ишемию миокарда, а также оценить факторы внезапной смерти, оценить влияние тренировок на ЧСС и ЧСС в покое, таким образом оценить возможность развития синдрома перетренированности.
— Скажите, пожалуйста, может ли как-то этот метод диагностики быть полезным у больных новой коронавирусной инфекцией или у людей, перенесших ее?
— Это действительно очень актуальный вопрос с учетом сложившейся эпидемиологической ситуации в мире. Тема ВСС сейчас получила особую актуальность в связи с пандемией коронавируса. Одним из осложнений этой инфекции является миокардит, который может приводить к развитию сердечной недостаточности, разнообразным нарушением ритма, в том числе и жизнеопасным. Именно поэтому миокардит после этой инфекции может стать причиной внезапной смерти.
— Скажите, пожалуйста, что же делать, если выявлены жизнеопасные нарушения ритма сердца, определены факторы риска внезапной смерти?
— Это именно та ситуация, когда предупрежден, значит, вооружен. Конечно, в этой ситуации нужно лечить основное заболевание, осложнением которого являются жизнеопасные нарушения ритма сердца, принимать патогенетически обоснованную лекарственную терапию, в том числе антиаритмическую, скорректировать физические нагрузки. Но еще лучше профилактировать развитие потенциально опасных сердечно-сосудистых заболеваний, таких как миокардиты, хроническая и острая сердечная недостаточность, острый инфаркт миокарда. Так, пациентам с сердечно- сосудистыми заболеваниями, пациентам, перенесшим новую коронавирусную инфекцию, рекомендуется проходить реабилитацию с применением медикаментозных и немедикаментозных методов лечения.
Хочется пожелать всем прожить большую и насыщенную жизнь, но при этом не надо забывать о своем сердце — его надо любить и заботиться о нем!
Ионные каналопатии («электрические болезни миокарда»)
Существует целый ряд редких первичных, наследственно обусловленных кардиомиопатий (число которых постоянно увеличивается), проявляющихся преимущественно нарушениями ритма сердца. Эти заболевания сердца получили еще название «электрических болезней миокарда», поскольку они обусловлены мутациями в генах, кодирующих синтез белков клеточных мембран, ответственных за трансмембранные ионные токи Na+ и К+. Эти ионные каналопатии включают в себя синдром длинного интервала Q-T, синдром короткого интервала Q-T, синдром Бругада и КПЖТ.
Синдром длинного интервала q-t
Синдром длинного интервала Q-T (LQTS) представляет наследственное заболевание, характеризующееся увеличением длительности периода реполяризации желудочков сердца, что проявляется удлинением интервалаQ-T на ЭКГ и нередко сопровождается развитием опасных для жизни желудочковых аритмий, в частности полиморфной желудочковой тахикардией типа «пируэт» (torsades de pointes). Синдром длинного интервалаQ-T (LQTS) - наиболее часто встречающийся вариант «электрических болезней миокарда».
К настоящему времени установлены мутации в 8 генах, кодирующих синтез определенных субъединиц ионных каналов кардиомиоцитов, приводящих к возникновению синдрома длинного интервала Q-T. Пять мутаций генов касаются калиевых каналов мембраны кардиомиоцитов(KCNQ1, KCNH2,KCNE1, KCNE2, KCNJ2), 1 мутация касается натриевых каналов мембраны кардиомиоцитов (SCN5A), 1 мутация касается кальциевых каналов кардиомиоцитов(CACNA1C) и 1 мутация относится к белку анкерину (ANKB), который участвует в прикреплении ионных каналов к мембранам кардиомиоцитов.
В настоящее время выделяют 8 генетически обусловленных вариантов синдрома удлиненного интервала Q-T. При типе LQTS1(синдром ДжеруэллаЛанге-Нилсена) и LQTS2 изменения касаются 2 генов - KCNQ1 иKCNE1, ответственных за синтез структур ионных каналов, обеспечивающих медленный (IKs) и быстрый компонент калиевого тока задержанного выпрямления (IKr). Тип LQTS3 обусловлен изменениями генаSCN5A, кодирующего Na+ токи в кардиомиоцитах. Типы LQTS5 и LQTS6 являются достаточно редкими вариантами синдрома удлиненного интервалаQ-T, при которых изменения касаются также калиевых токов IKsи IKr. Тип LQTS7 (синдром Андерсена) связан с изменениями калиевого тока Kir2.1, а тип LQTS8 (синдром Тимоти) - c нарушениями кальциевого тока Са1.2.
Описаны два типа наследования синдрома длинного интервала Q-T: более редкая аутосомно-рецессивная форма, сочетающаяся с врожденной глухотой (синдром Джеруэлла-Ланге-Нилсена), обусловленная мутациями в 2 генах(KCNQ1 иKCNE1) и чаще встречающаяся аутосомно-доминантная форма (синдром Романо-Варда), связанная с мутациями во всех 8 генах.
Клиническая картина
Одним из наиболее характерных кинических проявлений синдрома длинного интервала Q-T являются обморочные состояния, которые обычно впервые возникают в молодом возрасте (5-15 лет). Наиболее грозное клиническое проявление синдрома длинного интервалаQ-T - внезапная сердечная смерть, обусловленная развитием фатальных желудочковых тахиаритмий (полиморфная желудочковая тахикардия типа «пируэт», фибрилляция желудочков). При этом отмечают определенную корреляцию между генотипом и фенотипом у больных с синдромом длинного интервалаQ-T. Для больных с синдромом длинного интервалаQ-T типа LQTS2 специфическим механизмом запуска этих нарушений ритма служат резкие звуковые раздражители, особенно во время сна или отдыха. При синдроме длинного интервалаQ-T типа LQTS1 (синдром Джеруэлла-Ланге-Нилсена) 97% всех внезапных смертей связано с физическими или эмоциональными нагрузками, в то время как при синдроме длинного интервалаQ-T LQTS2 и LQTS3 50% всех смертей происходит в покое.
Диагностика
Диагноз длинного интервала 0-T устанавливают на основе регистрации ЭКГ в покое в 12 отведениях и измерении корригированного интервала0-T (Q-Tc). Обычно величину корригированного интервалаQ-Tc автоматически рассчитывает электрокардиограф, регистрирующий ЭКГ. Поскольку величина корригированного интервалаQ-Tc прямо зависит от ЧСС, для ее расчета используют формулу Базетта:
Q-T = К х V(R-R),
где Q-T - корригированный интервал, (R-R) - величина интервала в секундах; К - константа, равная для мужчин 0,37, для женщин - 0,40, для детей - 0,38. В диапазоне физиологических частот сердечного ритма (от 60 до 100 в минуту) нормальные значения величины интервалаQ-Tc не должны превышать 0,42 сек.
Наибольшая вероятность возникновения фатальных желудочковых аритмий у больных с синдромом длинного интервала Q-T наблюдается при увеличении корригированного интервалаQ-Tc свыше 600 мс.
Стратификация риска
Стратификация риска базируется в основном на наличии в анамнезе синкопальных состояний, эпизодов полиморфной желудочковой тахикардии типа torsades de pointes и остановок кровообращения.
Основная задача лечебных мероприятий - профилактика внезапной сердечной смерти.
Все больные с синдромом удлиненного интервала Q-T должны ограничивать физические нагрузки, в особенности избегать спортивных соревнований. Это положение обязательно для всех больных, имеющих вариант LQTS1. Для лиц, имеющих вариант LQTS3, с определенной осторожностью возможно выполнение некоторых физических нагрузок, исключающих спортивные соревнования.
Крайне важно информировать больных с синдромом удлиненного интервала Q-T, что они должны избегать приема лекарств, способных вызвать удлинение периодаQ-T (многие антибиотики, антидепрессанты и др.).
В качестве медикаментозной терапии профилактики внезапной сердечной смерти могут использоваться бета-адреноблокаторы. Однако они не способны обеспечить полную защиту и для больных, имевших в анамнезе остановку кровообращения, риск внезапной сердечной смерти остается очень высоким.
Именно поэтому тем больным, у которых, несмотря на прием адекватной дозы бета-адреноблокаторов, продолжают возникать обморочные состояния, может выполняться левосторонная симпатэктомия, приводящая к симпатической денервации сердца.
Однако наиболее эффективным способом предупреждения внезапной сердечной смерти у больных с синдромом удлиненного интервала Q-T является имплантация кардиовертеров-дефибрилляторов. Их применение рекомендуется у лиц, перенесших остановку кровообращения, также у детей при наличии синдрома Джеруэлла-Ланге-Нилсена, сопровождающегося клиническими проявлениями заболевания.
Профилактика
Профилактики возникновения синдрома длинного интервала Q-T не существует.
Читайте также:
