Симптомы хронического эпитимпанита. Признаки хронического эпитимпанита
Добавил пользователь Евгений Кузнецов Обновлено: 10.01.2026
Эпитимпанит — осложнение гнойной формы среднего отита с поражением внутриушных оболочек с вовлечением в патологический процесс костной массы надбарабанного пространства. На первый план выходит боль, гноетечение из уха, тугоухость. Диагностика эпитимпанита включает рентген, компьютерную томографию, отоскопию, лабораторные пробы. Эпитимпанит обязательно дифференцируют с менингитом, мирингитом, опухолью наружного слухового прохода, хемодектомой.
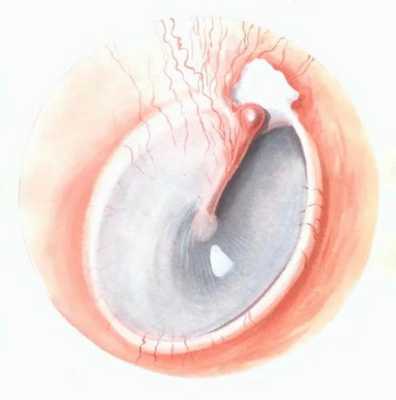
Консервативное лечение применяется в качестве симптоматической коррекции. Чаще больным показано хирургическое вмешательство. Отогенные осложнения в виде эпитимпанита развиваются редко, лишь в 3-7% случаев, однако летальность достигает почти 17%. Эпитимпанит код по МКБ-10 – Н66.2.
Патомеханизм развития и причины
Хронический гнойный эпитимпанит развивается как вторичная патология на фоне бактериального или грибкового отита. Отличительной особенностью является вовлечение в деструктивный процесс костной ткани надбарабанного пространства. По типу течения выделяют гнойно-некротическую или опухолевую холестеатомную формы заболевания. Разделяют хронический левосторонний эпитимпанит, правосторонний или двусторонний патологический процесс. Основные причины эпитимпанита:
- бактериальный или грибковый отит;
- неадекватное, неполное или прерванное лечение воспаления среднего уха;
- хронические заболевания близлежащих отогенных отделов и структур;
- иммунодефициты;
- аномалии развития внутриушных анатомических отделов;
- профессиональные вредности, связанные с условиями труда.
Вызвать обострение при хроническом эпитимпаните может недостаточная гигиена слуховых ходов, обильное скопление серы, гнойных масс — благоприятной среды для увеличения колоний патогенных микроорганизмов.
Клинические проявления
Симптомы гнойного эпитимпанита при хроническом течении слабые или отсутствуют. Обострение сопровождается триадой следующих симптомов эпитимпанита:
- гнойные выделения из слуховых ходов с резким зловонным запахом;
- «стреляющая» боль в ушах;
- снижение остроты слуха.
В гнойном отделяемом присутствуют костные частицы, эпителиальные чешуйки, экссудативное наполнение и другие органические фракции. Боль на раннем этапе слабая, но по мере развития нарастает наряду с симптомами интоксикации. В дальнейшем усиливается восприятие собственного голоса, деструкция костной массы в регионарных отделах ушных ходов. Боли становятся постоянными, сложно купируются нестероидными противовоспалительными препаратами, носят распирающий характер.
При генерализации инфекционного процесса интоксикация нарастает, самочувствие ухудшается. Отсутствие срочного лечения приводит к развитию интракраниальных осложнений.
Тактика лечения
Лечение эпитимпанита комплексное, предполагает устранение провокационных факторов, симптоматическую терапию и хирургическое вмешательство. Сначала врачи удаляют гнойные массы и серу, проводят антисептическую обработку ушных ходов. В дальнейшем программа индивидуального лечения включает:
- Симптоматическую терапию. Назначают местные и системные антибиотики широкого спектра действия, обезболивающие, противоотечные местные капли, гормональную терапию, витаминные комплексы.
- Санирующие операции при эпитимпаните по устранению гнойных очагов и эвакуации экссудативных масс. Требуются с целью профилактики интракраниальных осложнений. Хирургическое вмешательство с целью удаления гнойных очагов представляет собой травматичную операцию с объединением отогенных полостей и каналов. По ходу вмешательства возможно удалить полипы, грануляционные очаги.
- Тимпанопластика. Методика предполагает улучшение слуха. Тимпанопластика направлена на улучшение функции слухового аппарата и звукопроизводительной системы. Подходит как для лечения правостороннего эпитимпанита, так и при двустороннем процессе.
- Местная терапия. Обязательно проводят регулярный туалет ушных проходов, обрабатывают антисептиками, антибактериальными средствами. Показано вдувание в уши протеолитических ферментов, антибиотиков и антисептиков, борной кислоты.
Хорошее действие при лечении хронического эпитимпанита оказывает физиотерапия с назначением электрофореза, УВЧ или лазерных прогреваний, коротковолнового ультрафиолета.
Прогноз и осложнения
Осложнения эпитимпанита могут быть достаточно грозными и обычно связаны с распространением инфекционного процесса на соседние анатомические структуры. Основные осложнения и последствия:
- разрушение целостности канала лицевого нерва с парезом, воспалением;
- лабиринтит и нарушение функции звуковоспринимающего аппарата, тугоухость;
- деструктивный процесс стенок среднеушной полости;
- менингит, менингоэнцефалит.
Существует реальный риск распространения гнойных масс в системный кровоток с развитием сепсиса, инфекционно-токсического шока и летального исхода.
Прогноз зависит от адекватного своевременного лечения, раннего проведения хирургического вмешательства. В большинстве случаев прогноз благоприятный. Сомнителен прогноз при присоединении интракраниальных внутричерепных осложнений, обширного сепсиса с высоким риском летального исхода. Профилактика включает своевременное и полное лечение отита, заболеваний лор-органов, коррекцию иммунодефицитов, использование респираторных масок и специальных повязок в производственных условиях.
Эпитимпанит ( Хронический эпитимпано-антральный гнойный средний отит )
Эпитимпанит – это злокачественная форма хронического гнойного среднего отита (ХГСО), характеризующаяся поражением слизистых оболочек и костных тканей в надбарабанном пространстве среднего уха. Клиническая симптоматика включает выделения гнойного характера, которые сопровождаются резким неприятным запахом, и кондуктивную тугоухость. При развитии кариеса стенок барабанной полости возникает локальная и головная боль, чувство тяжести, головокружение. Диагностика основывается на анамнезе заболевания, результатах отоскопии, оценки функции слуховых труб, лабораторных исследований, рентгенографии или КТ. Основное лечение – хирургическое, дополняемое фармакотерапией.
МКБ-10
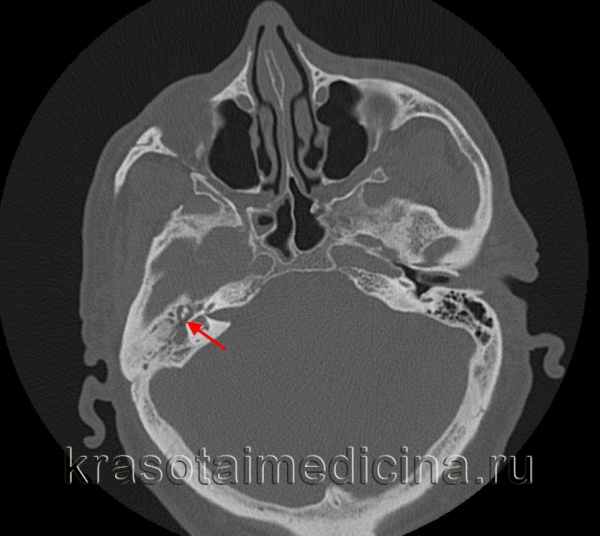
Общие сведения
Эпитимпанит, или хронический эпитимпано-антральный гнойный средний отит – относительно распространенная ЛОР-патология. Она составляет более 26% всех заболеваний уха. Согласно статистическим данным ВОЗ, хроническое гнойное поражение среднего уха наблюдается у 70-330 млн. людей по всему миру. Общая распространенность ХГСО колеблется в пределах от 9 до 40 человек на 1 000 населения. Болезнь ежегодно является причиной от 4 до 8% госпитализаций в отоларингологические стационары и свыше 38% обращений в сурдологические отделения. Отогенные осложнения встречаются относительно редко – примерно у 2,5-3,3% больных, при этом показатель летальности составляет более 16,4%.
Причины эпитимпанита
Заболевание возникает в результате некорректного или отсутствующего лечения острого среднего отита либо мезотимпанита и вторичного присоединения патогенной микрофлоры. Зачастую оно провоцируется несколькими возбудителями одновременно. Чаще всего встречаются аэробы Staphylococcus epidermidis, Streptococcus pyogenes, Klebsiella pneumoniae, Proteus mirabilis, Pseudomonas aeruginosa в комбинации с бактериями родов Peptostreptococcus и Bacteriodes. Определенную роль в развитии болезни могут играть патогенные грибы. К другим провоцирующим факторам относятся:
- Хронические поражения прилегающих структур. Развитию воспаления способствует нарушение дренажа барабанной полости, обусловленное дисфункцией слуховой трубы или закупоркой ее глоточного отверстия. Эти состояния встречаются при тубоотите, разрастании аденоидных вегетаций, аденоидитах, полипах, искривлении носовой перегородки. Вторичному инфицированию способствуют хронические риниты, синуситы, назофарингиты, тонзиллиты, наружные отиты.
- Иммунодефицитные состояния. При снижении неспецифических и специфических защитных сил организма возникают благоприятные условия для роста и размножения патогенных бактерий. К нарушениям иммунитета проводят авитаминозы, сахарный диабет, гипотиреоз, хронические инфекционные заболевания, в том числе ВИЧ-инфекция, онкогематологические патологии.
- Профессиональные вредности. Неблагоприятные внешние условия, такие как высокая или низкая температура окружающей среды, чрезмерная сухость воздуха, постоянный контакт с водой и резкие перепады атмосферного давления способствуют развитию эпитимпанита. В эту группу также включают работу с летучими химикатами и вредными веществами.
- Анатомические особенности. Диплоэтический (губчатый) и смешанный тип строения сосцевидного отростка, который характеризуется небольшим количеством пневматических ячеек, ограниченных трабекулами, создает благоприятные условия для перехода острого воспалительного процесса в хронический. Роль способствующего обстоятельства играют ранее перенесенные травматические повреждения этой области.
- Несоблюдение правил личной гигиены. Нерегулярное удаление содержимого наружного слухового канала – причина избыточного скопления ушной серы или гнойных масс при гнойных средних отитах. Это, в свою очередь, приводит к вторичному проникновению патогенных бактерий к очагу инфекции в барабанной полости.
Патогенез
Эпитимпанит является осложнением острого бактериального или грибкового воспаления верхнего надбарабанного пространства. Для него характерно образование дефекта барабанной перепонки в ее ненатянутой части, реже – костной фистулы. В отличие от мезотимпанита при этом варианте ХГСО происходит поражение не только слизистых оболочек, но и региональных костных структур. В зависимости от преобладания тех или иных морфологических изменений выделяют 2 формы заболевания: гнойно-некротическую и холестеатомную.
В первом случае формируется выраженный кариес аттика, адитуса, пещеры, ячеистых структур сосцевидного отростка и слуховых косточек. Второй вариант сопровождается образованием холестеатомы. Это опухолевидная структура, состоящая из скопления холестериновых кристаллов, кератина, отшелушившегося рогового эпителия и продуктов распада перечисленных субстанций (в т. ч. пуринов – скатола, индола). Снаружи она окружена матриксом – капсулой из соединительной ткани.
Симптомы эпитимпанита
В период ремиссии для эпитимпанита характерно бессимптомное течение. Первые признаки обострения заболевания – умеренное гноетечение из уха, сопровождающееся резким, неприятным, «зловонным» запахом. Выделяющиеся гнойные массы имеют зеленоватый оттенок, часто содержат костные микросеквестры, чешуйки серебристого или перламутрового цвета. Последние являются характерным признаком холестеатомы.
На ранних этапах развития болевой синдром, как правило, отсутствует, системная интоксикация мало выражена. Параллельно возникает ухудшение работы слухового анализатора по типу кондуктивной тугоухости, что проявляется снижением остроты слуха, низкочастотным шумом в ушах, усиленным восприятием собственного голоса.
Далее развивается деструкция региональной костной ткани. Клинически этот процесс сопровождается периодическими нарастающими болями, чувством тяжести в пораженном ухе. Болевые ощущения быстро приобретают постоянный распирающий характер, к ним присоединяется давящая головная боль с эпицентром в теменной и височной области.
При распространении патологического процесса на структуры внутреннего уха появляется головокружение, нистагм, шаткость ходьбы, которые усиливаются при наклонах головы. Нарастает интенсивность интоксикационного синдрома – повышается температура тела, возникает озноб, общая слабость, недомогание. При отсутствии медицинского вмешательства на этом этапе быстро развиваются интракраниальные осложнения.
Осложнения
Осложнения эпитимпанита связаны с распространением гнойного процесса в региональные анатомические структуры. Разрушение канала лицевого нерва – причина его воспаления и пареза. Поражение внутреннего уха может проводить к лабиринтиту, повреждению звуковоспринимающего аппарата и сенсоневральной тугоухости. При деструкции верхней стенки среднеушной полости патогенные микроорганизмы и гнойные массы проникают внутрь черепа. Это становится причиной ограниченных пахименингитов, тромбосинусита сигмовидного венозного синуса, абсцесса головного мозга, менингоэнцефалита. При попадании инфекционных агентов в системный кровоток развивается сепсис, далее – инфекционно-токсический шок.
Диагностика
Постановка диагноза базируется на анамнестических данных, результатах физикального, лабораторного и инструментального обследования, дифференциальной диагностике с другими формами ХГСО. При опросе пациента врач-отоларинголог выясняет потенциальные этиологические и предрасполагающие факторы: ранее перенесенные или имеющиеся ЛОР-заболевания, их лечение, условия труда, сопутствующие патологии. Врач устанавливает динамику клинических проявлений, характеристику болевого синдрома. Дальнейшая диагностическая программа включает в себя следующие мероприятия:
- Отомикроскопия. При объективном осмотре просвета слухового канала определяется небольшой объем гнойных масс, краевой дефект в расслабленной части, ретракция барабанной перепонки, признаки ее воспаления. На медиальной стенке визуализируются изменения слизистой оболочки в виде ее гиперплазии или полипоза.
- Определение проходимости слуховых труб. С этой целью используются пробы Вальсальвы и Тойнби, продувание по Политцеру или при помощи катетера. Обычно при эпитимпаните присутствует дисфункция евстахиевой трубы и умеренное количество гнойных масс в ее просвете.
- Лабораторные тесты. В общем анализе крови обнаруживается лейкоцитоз, смещение лейкоцитарной формулы влево, повышение СОЭ. Выделяемое из слухового прохода гнойное содержимое используется для бактериологического исследования. Его проведение позволяет идентифицировать патогенную микрофлору и выполнить тест на ее антибиотикочувствительность.
- Тональная пороговая аудиометрия. Эта процедура дает возможность дифференцировать характер, степень тяжести имеющейся у пациента тугоухости, косвенно судить о развитии осложнений. Ухудшение воздушной проводимости при нормальном костном восприятии указывает на типичное для эпитимпанита кондуктивное нарушение слуха. Сопутствующее нарушение звуковоспринимающего аппарата свидетельствует о поражении структур внутреннего уха.
- Рентгенография, КТ височных костей. С целью оценки распространенности деструкции костных тканей и проведения дифференциальной диагностики назначается рентгенография височной области по Шюллеру и Майеру. При низкой информативности полученных рентгенограмм показана компьютерная томография височных костей в аксиальных и коронарных проекциях с шагом в 1-2 мм.
Дифференциальная диагностика
Дифференциальная диагностика эпитимпанита проводится с мирингитом, холестеатомой наружного слухового прохода и хемодектомой. При изолированном воспалении барабанной перепонки визуализируется ее гиперемия и утолщение без перфоративных отверстий. При холестеатоме наружного уха отсутствует нарушение слуха, а на КТ определяется деструкция нижней стенки слухового канала. При гломусной опухоли отличительным клиническим симптомом является восприятие пациентом пульсирующего шума при отсутствии объективных признаков поражений среднего или наружного уха.
Лечение эпитимпанита
Лечение заболевания комплексное, предполагает устранение имеющихся этиологических факторов, местную и системную медикаментозную терапию, оперативные вмешательства. Первым этапом является туалет наружного уха – механическое удаление гнойных масс с помощью ушного зонда, ваты и антисептических растворов. Дальнейшая программа лечения может включать:
- Санирующие операции. Используются для ликвидации гнойного очага, предотвращения интракраниальных осложнений. Представляют собой радикальные (полостные) вмешательства, при которых проводится объединение барабанной полости, слухового канала и ячеек сосцевидного отростка в одну общую полость. В ходе операции также удаляются имеющиеся грануляции или полипы.
- Тимпанопластика. Этот вариант хирургического лечения, относящийся к слухулучшающим операциям, нацелен на восстановление функции звукопроводящей системы. В отоларингологической практике применяется одна из 5 методик тимпанопластики по Вульштейну.
- Системная фармакотерапия. На начальном этапе представлена антибактериальными или противогрибковыми средствами широкого спектра действия. В дальнейшем выбор препаратов корректируется в соответствии с результатами теста на чувствительность флоры к антибиотикам. Также показано назначение кальцийсодержащих и противоаллергических средств, адаптогенов, биостимуляторов, витаминных комплексов.
- Региональное лечение. Для местной обработки пораженной полости среднего уха используются дезинфицирующие и антисептические растворы, протеолитические ферменты, эмульсии из антибактериальных или противогрибковых препаратов, вяжущие средства. После первичного туалета уха можно вдувать (инсульфировать) порошковые формы антибиотиков, сульфаниламидов, борной кислоты.
- Физиотерапия. Применяется электрофорез и ионофорез антисептиков и антибиотиков в сочетании с кортикостероидами, УВЧ, ЛУЧ-2, грязевые аппликации на сосцевидный отросток. При эпитимпаните грибковой этиологии эффективно назначение внутриушного гелий-неонового лазера и коротковолнового ультрафиолетового облучения (КУФ).
Прогноз и профилактика
Прогноз для жизни и здоровья пациента при условии постоянного наблюдения специалиста и раннего проведения соответствующего оперативного лечения – благоприятный. Примерно у 93% больных удается достичь полной клинической ремиссии и восстановления слуха к исходному уровню. При развитии внутричерепных осложнений и генерализации инфекции прогноз сомнительный.
Профилактические мероприятия в отношении эпитимпанита включают полноценное лечение острых средних отитов, других заболеваний уха и носоглотки, коррекцию иммунодефицитных состояний, использование средств индивидуальной защиты в условиях производства.
Мезотимпанит
Мезотимпанит – это вариант хронического гнойного воспаления полости среднего уха, который сопровождается перфорацией барабанной перепонки в центральном отделе. Основные симптомы заболевания – снижение остроты слуха, оторея, интоксикационный синдром, чувство «заложенности» уха, шум различного характера. Клиническая картина изредка дополняется вестибулярными нарушениями и болевыми ощущениями. Диагностика заключается в сборе анамнеза и жалоб, проведении отоскопии, отоэндоскопии, камертональных проб, аудиометрии, лабораторных тестов, компьютерной или магнитно-резонансной томографии. Лечение основывается на антибиотикотерапии, тимпанопластике и симптоматических мероприятиях.
Мезотимпанит составляет более 50% от всех форм хронического гнойного среднего отита (ХГСО). Общая распространенность заболевания – от 2 до 35% населения Земли. На территории России эта патология встречается с частотой от 8,2 до 40,1 на 1 000 человек. От 6 до 8% больных, которым требуется госпитализация и лечение в условиях стационара, страдают от ХГСО. Мезотимпанит считается относительно благоприятной формой заболевания, так как не сопровождается выраженной деструкцией костных структур. Однако при длительном течении болезни более чем у 55% пациентов развивается кариес слуховых косточек, а у 20-23% – лизис стенок барабанной полости. Летальность при возникновении осложнений колеблется в пределах 15-25%.
Причины мезотимпанита
Основная причина развития мезотимпанита – переход острого экссудативного среднего отита в хроническую форму. При этом состав бактериальной микрофлоры по сравнению с острым процессом несколько изменяется, часто определяется наличие несколько возбудителей одновременно. В основном это аэробы Pseudomonas aeruginosa и Staphylococcus aureus, которые обнаруживаются у 50-85% больных. Реже выявляется анаэробная флора, представленная грамположительными кокками (Peptococcus и Peptostreptococcus), Bacteroides или грамотрицательными Klebsiella и Proteus. Грибы рода Aspergillus и Candida определяются у 2-15% больных.
Выделяют факторы, которые способствуют хронизации воспаления барабанной полости и развитию мезотимпанита. К ним относятся:
- Заболевания носовой полости и носоглотки. В эту группу патологий включают опухоли, разрастания аденоидных вегетаций, деформации носовой перегородки и другие состояния, которые ухудшают дренажную функцию слуховой трубы, препятствуя оттоку гнойных масс из барабанной полости.
- Аномалии строения челюстно-лицевой области. В список входит атрезия хоан, синдром Дауна, заячья губа, и другие пороки, которые деформируют или перекрывают просвет евстахиевой трубы.
- Сопутствующие патологии. В первую очередь это касается сахарного диабета, который снижает местную резистентность тканей, способствует высокой активности патогенной микрофлоры.
- Иммунодефицитные состояния. Отсутствие системного иммунного ответа обеспечивает бесконтрольное размножение флоры, быстрое формирование осложнений, генерализацию инфекции. К таким состояниям относятся последние стадии развития раковых заболеваний, онкогематологические патологии, СПИД.
- Неадекватное лечение острого отита. Неправильно подобранные антибактериальные препараты, несоблюдение дозы или неполный курс антибиотикотерапии способствует не только переходу острого заболевания в ХГСО, но и резистентности микрофлоры к препаратам.
Развитие мезотимпанита основывается на первичном остром воспалении слизистых оболочек структур среднего уха. В дальнейшем из-за нарушения функции слухового канала, неоправданного использования антибиотиков, местного и системного иммунодефицита или присоединения анаэробной микрофлоры возникает мукозит. Последний представляет собой вариант поражения среднего уха, сопровождающийся сочетанием гиперплазии собственной пластинки слизистой оболочки и гиперсекреции покровного эпителия барабанной перепонки. Такие патологические изменения в сочетании с высокой активностью патогенной микрофлоры и токсичным воздействием продуктов ее жизнедеятельности приводят к гнойному расплавлению натянутой части барабанной перепонки. Параллельно происходит выделение литических ферментов, лимфокинов, цитокинов и факторов роста. Это становится причиной пролиферации, дифференцировки и миграции кератиноцитов в холестеатомном матриксе, провоцирует формирование холестеатомы, деструкции других костных структур.
Симптомы мезотимпанита
Обострение заболевания обычно происходит на фоне перенесенной острой вирусной инфекции, переохлаждения или попадания воды в ушной канал. Первичным симптомом у большинства пациентов является постепенное одностороннее ухудшение слуха со стороны поражения. У некоторых больных с каждым повторным эпизодом мезотимпанита острота слуха прогрессивно снижается. На обострение хронического отита также указывает возникновение синдрома интоксикации – повышение температуры тела до 39,0° C, озноб, сонливость, слабость, недомогание, общая ноющая головная боль.
При дальнейшем развитии заболевания появляются выделения из уха, которые могут иметь разный характер – от небольшого количества слизистых до обильных гнойных с ихорозным запахом. Оторея часто дополняется чувством «заложенности» в ухе, слабовыраженной болью или дискомфортом на фоне усиленного восприятия собственного голоса. Большинство больных слышит шум, характер которого зависит от имеющихся патологических изменений. При наличии большого дефекта барабанной перепонки шум низкочастотный, напоминает гул. В случае поражения внутреннего уха возникает высокочастотный звон, писк или свист.
Примерно у 10% пациентов, страдающих мезотимпанитом, формируется фистула лабиринта, вызывающая кохлеовестибулярные нарушения. К таковым относится головокружение вращательного характера и нарушение устойчивости различной степени выраженности. Симптомы обычно возникают при умеренной физической активности, поворотах или наклонах головы, реже – в состоянии покоя. Редко встречается тупая головная боль отогенного генеза, которая может локализироваться в височной, теменной или параорбитальной области.
Все осложнения, возникающие на фоне мезотимпанита, принято делить на две основные группы: внутричерепные и внечерепные. К первым относятся менингиты, энцефалиты, абсцессы головного мозга и пр. Их развитие обусловлено деструкцией верхней стенки барабанной полости с последующим распространением бактериальной флоры и гнойных масс непосредственно к мозговым оболочкам. В группу экстракраниальных осложнений входит субпериостальный абсцесс, мастоидит, лабиринтит, парез лицевого нерва. Механизм их развития также основывается на гнойном расплавлении стенок среднего уха, но с вовлечением в патологический процесс орбиты, сосцевидного отростка, структур, формирующих канал лицевого нерва или лабиринта. В последнем случае зачастую параллельно возникает глубокая нейросенсорная тугоухость. На фоне иммунодефицитных состояний существует высокий риск генерализации инфекции и развития отогенного сепсиса.
Постановка диагноза мезотимпанит, как правило, не представляет трудностей. Этому способствует характерная клиническая картина заболевания и наличие специфических изменений, которые определяются рутинными методами диагностики в отоларингологии. Полное обследование больного включает в себя:
- Анализ жалоб и анамнеза. Помимо признаков кондуктивной тугоухости и отореи в анамнезе у больного почти всегда присутствует ранее перенесенный острый гнойный средний отит или обострения мезотимпанита. Также отоларинголог уточняет наличие предрасполагающих факторов или заболеваний.
- Отоскопия. Отоскопическая картина при этом варианте ХГСО характеризуется наличием сквозного отверстия в натянутой области барабанной перепонки, из которого происходит выделение патологических масс. Определяется общая гиперемия, отечность краев перфоративного отверстия, реже – грануляционные разрастания.
- Отомикроскопия или отоэндоскопия. Исследование позволяет визуализировать наличие тимпаносклеротических очагов или петрификатов, тимпанофиброза, ретракционных карманов, мукозита, полипозных изменений слизистых оболочек, определить кариес или гнойное расплавление слуховых косточек, деструкцию аттика и адитуса, развитие холестеатомы.
- Камертональное исследование. Во время теста Ринне пациент с мезотимпанитом громче воспринимает звучание камертона при размещении его ножки на сосцевидном отростке. По результатам пробы Вебера звук, издаваемый камертоном, лучше слышно со стороны пораженного уха. Изменение результатов тестов указывает на сопутствующее поражение звуковоспринимающего аппарата.
- Тональная пороговая аудиометрия. При изолированном поражении барабанной перепонки и/или цепи слуховых косточек на аудиограмме наблюдается прогрессивная депрессия кривой воздушной проводимости. При распространении патологического процесса в лабиринт возникает поражение звуковоспринимающей системы, что отображается параллельным ухудшением костного восприятия звука.
- Лабораторные анализы. В общем анализе крови при мезотимпаните определяется повышение уровня лейкоцитов свыше 10×10 9 /л со сдвигом лейкоцитарной формулы влево, увеличение СОЭ. Проводится бактериальный посев выделяемых из уха патологических масс, определение чувствительности высеянной флоры к антибиотикам.
- Лучевые методы исследования. Обычно используется КТ височных костей, позволяющее визуализировать поражение слизистых оболочек среднего уха, формирование рубцов возле слуховых косточек, расплавление длинной ножки или тела наковальни, суперструктур стремени. При развитии осложнений происходит деформация и деструкция стенок крыши барабанной полости или пещеры, канала лицевого нерва и формирование фистул лабиринта. Реже применяется МРТ височных костей для детальной диагностики холестеатомного процесса и его дифференциации с другими патологическими изменениями.
Лечение мезотимпанита
Целью терапии является достижение стойкой ремиссии путем санации среднего уха, предотвращение внутричерепных и внечерепных осложнений. Основной метод лечения при мезотимпаните – хирургический. Операции обязательно дополняются назначением медикаментозных средств. Терапевтическая программа включает следующие мероприятия:
- Оперативное вмешательство. Хирургическая тактика зависит от конкретной клинической ситуации. В большинстве случаев выполняется тимпанопластика по Вульштейну, при необходимости – с протезированием слуховых косточек. При высоком риске развития осложнений проводится санирующая операция открытого типа или аттикоантромастоидотомия с дренированием пещеры.
- Антибиотикотерапия. Применяются как системные, так и топические антибактериальные препараты. Фармакологические средства подбираются с учетом чувствительности патогенной микрофлоры. Основные медикаменты – цефалоспорины II-III поколения, фторхинолоны II поколения, полусинтетические пенициллины. С учетом одновременного наличия нескольких возбудителей используются комбинации из 2-3 антибактериальных средств.
- Симптоматическое лечение. Включает использование топических кортикостероидов, промывание уха антисептическими препаратами, назначение иммуномодуляторов и витаминных средств. При дисфункции слуховой трубы осуществляется ее продувание по Политцеру. При необходимости выполняется септопластика, аденоидэктомия и другие операции, направленные на восстановление дренажа среднего уха.
Прогноз при мезотимпаните относительно благоприятный. При своевременно начатой терапии удается восстановить слух до изначального уровня, избежать развития септических осложнений и нейросенсорной тугоухости. При внутричерепном распространении гнойных масс исход зависит от результатов лечения осложнений. Профилактика мезотимпанита подразумевает полноценное рациональное лечение острой формы гнойного среднего отита, укрепление общих защитных сил организма, своевременную нормализацию работы евстахиевой трубы, удаление аденоидных вегетаций, коррекцию других предрасполагающих факторов.
Хронический гнойный средний отит
Хронический гнойный средний отит — это гнойный воспалительный процесс в полости среднего уха, имеющий хроническое течение. Хронический гнойный средний отит характеризуется кондуктивной или смешанной тугоухостью, гноетечением из слухового прохода, болью и шумом в ухе, иногда головокружением и головной болью. Хронический гнойный средний отит диагностируется по данным отоскопии, исследований слуха, бактериологического посева ушных выделений, рентгенологических и томографических обследований височной кости, анализа вестибулярной функции и неврологического статуса пациента. Пациенты, имеющие хронический гнойный средний отит, лечатся как консервативными, так и хирургическими методами (санирующая операция, мастоидотомия, антротомия, закрытие фистулы лабиринта и др.).
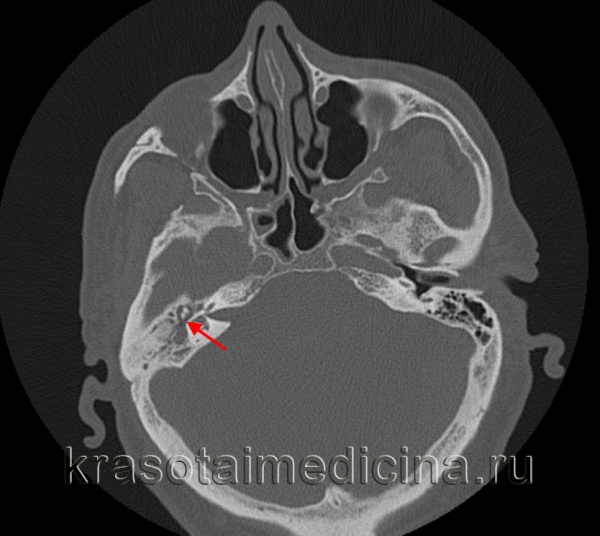
Хронический гнойный средний отит — это отит, более 14 дней сопровождающийся постоянным гноетечением из уха. Однако многие специалисты в области клинической отоларингологии указывают на то, что хроническим следует считать средний отит с гноетечением, продолжающемся более 4 недель. По данным ВОЗ, хронический гнойный средний отит наблюдается у 1-2% населения и в 60% случаев приводит к стойкому снижению слуха. Более, чем в 50% случаев хронический гнойный средний отит начинает свое развитие в возрасте до 18 лет. Хронический гнойный средний отит может стать причиной гнойных внутричерепных осложнений, которые в свою очередь могут привести к гибели больного.
Причины
Возбудителями при хроническом гнойном среднем отите, как правило, являются несколько патогенных микроорганизмов. Наиболее часто это стафилококки, протей, клебсиелла, псевдомония; в редких случаях — стрептококки. У пациентов с длительным течением хронического гнойного среднего отита наряду с бактериальной флорой зачастую высеваются возбудители отомикоза — дрожжевые и плесневые грибы. Непосредственные причины:
- Острый средний отит. В подавляющем большинстве случаев хронический гнойный средний отит является результатом перехода в хроническую форму острого среднего отита или развития адгезивного среднего отита.
- Травмы уха. Развитие заболевания также возможно при инфицировании барабанной полости в результате травмы уха, сопровождающейся повреждением барабанной перепонки.
- Другие заболевания ЛОР-органов. Возникновение хронического гнойного среднего отита бывает обусловлено нарушением функции слуховой трубы при евстахиите, аэроотите, аденоидах, хроническом синусите;
Способствуют развитию хронического гнойного среднего отита из острого различные иммунодефицитные состояния (ВИЧ-инфекция, побочный эффект лечения цитостатиками или рентгенотерапии), эндокринопатии (гипотиреоз, ожирение, сахарный диабет), нерациональная антибиотикотерапия или неоправданное сокращение сроков лечения острого гнойного отита.
Классификация
Хронический гнойный средний отит имеет 2 клинические формы:
- Мезотимпанит(туботимпанальный отит). Составляет около 55% и отличается развитием воспалительного процесса в пределах слизистой оболочки барабанной полости без вовлечения ее костных образований.
- Эпитимпанит(эпитимпано-антральный отит) На долю эпитимпанита приходятся остальные 45% случаев хронического гнойного среднего отита. Он сопровождается деструктивными процессами в костной ткани и во многих случаях ведет к образованию холестеатомы уха.
Симптомы
Основными клиническими признаками хронического гнойного среднего отита являются гноетечение из уха, понижение слуха (тугоухость), ушной шум, болевые ощущения в ухе и головокружение. Гноетечение может носить постоянный или периодический характер. В период обострения заболевания количество отделяемого, как правило, увеличивается. Если в барабанной полости происходит разрастание грануляционной ткани или имеются полипы, то отделяемое из уха может носить кровянистый характер.
Хронический гнойный средний отит характеризуется кондуктивным типом тугоухости, обусловленным нарушением подвижности слуховых косточек. Однако длительно протекающий хронический гнойный средний отит сопровождается смешанной тугоухостью. Возникающие при этом нарушения в работе звуковоспримающей части слухового анализатора вызваны пониженным в результате длительного воспаления кровообращением в улитке и повреждением волосковых клеток лабиринта медиаторами воспаления и токсическими веществами, образующимися в ходе воспалительной реакции. Повреждающие вещества проникают из барабанной полости во внутреннее ухо через окна лабиринта, проницаемость которых увеличивается.
Болевой синдром обычно выражен умеренно и возникает лишь в периоды, когда хронический гнойный средний отит переходит в фазу обострения. Обострение может быть спровоцировано ОРВИ, фарингитом, ринитом, ларингитом, ангиной, попаданием жидкости в ухо. В период обострения также имеет место повышение температуры тела и появление чувства пульсации в ухе.
Эпитимпанит имеет более тяжелое течение, чем мезотимпанит. Этот хронический гнойный средний отит сопровождается костной деструкцией, в результате которой образуются скатол, индол и пр. химические вещества, придающие ушному отделяемому зловонный запах. При распространении деструктивного процесса на латеральный полукружный каналец внутреннего уха, у пациента наблюдается системное головокружение. При деструкции стенки костного лицевого канала отмечается парез лицевого нерва. Эпитимпанит чаще приводит к развитию гнойных осложнений: мастоидита, лабиринтита, менингита, абсцесса головного мозга, арахноидита и пр.
Диагностировать хронический гнойный средний отит позволяют данные эндоскопии, исследований слухового анализатора, бактериологического посева отделяемого из уха, рентгенографии черепа, КТ и МСКТ черепа с прицельным исследованием височной кости.
- Осмотр уха.Отоскопия и микроотоскопия проводятся после туалета наружного уха с тщательным очищением наружного слухового прохода. Они выявляют наличие перфорации в барабанной перепонке. Причем хронический гнойный средний отит, протекающий по типу мезотимпанита, отличается наличием перфорации в натянутой области барабанной перепонки, в то время как для эпитимпанита типично расположение перфорации в ненатянутой области.
- Исследование слуховой функции. Хронический гнойный средний отит характеризуется понижением слуха по данным аудиометрии, кондуктивной или смешанной тугоухостью по данным пороговой аудиометрии, нарушением подвижности слуховых косточек по данным акустической импедансометрии. Также проводится оценка проходимости евстахиевой трубы, электрокохлеография, отоакустическая эмиссия.
- Исследования вестибулярного анализатора. Хронический гнойный средний отит, сопровождающийся вестибулярными расстройствами, является показанием для электронистагмографии, стабилографии, видеоокулографии, прессорной пробы, непрямой отолитометрии.
При наличие в клинике заболевания неврологических нарушений необходимы консультации невролога и МРТ головного мозга.

Лечение хронического гнойного среднего отита
Гнойный отит без костной деструкции и осложнений может лечиться медикаментозными методами под амбулаторным наблюдением отоларинголога. Такая медикаментозная терапия направлена на снятие воспалительного процесса. В случаях, когда хронический гнойный средний отит протекает с костной деструкцией, она является по сути предоперационной подготовкой больного.
Если хронический гнойный средний отит сопровождается парезом лицевого нерва, головной болью, неврологическими нарушениями и/или вестибулярными расстройствами, то это свидетельствует о наличии деструктивного процесса в кости и развитии осложнений. В такой ситуации необходимо скорейшая госпитализация пациента в стационар и рассмотрение вопроса о его хирургическом лечении.
Консервативная терапия
Хронический гнойный средний отит обычно подлежит консервативному или предоперационному лечению в течение 7-10 дней. В этот период ежедневно производят туалет уха с последующим промыванием барабанной полости растворами антибиотиков и закапывание в ухо антибактериальных капель. Учитывая, что хронический гнойный средний отит сопровождается перфорацией в барабанной перепонке, в качестве ушных капель нельзя применять ототоксичные антибиотики аминогликозидного ряда. Можно использовать ципрофлоксацин, норфлоксацин, рифампицин, а также их комбинацию с глюкокортикостероидами.
Хирургическое лечение
С целью полной санации и функционального восстановления хронический гнойный средний отит с костной деструкцией нуждается в хирургическом лечении. В зависимости от распространенности гнойного процесса хронический гнойный средний отит является показанием к санирующей операции с мастоидопластикой или тимпанопластикой, атикоантротомией, мастоидотомией, лабиринтотомией и пластикой фистулы лабиринта, удалением холестеатомы. Если хронический гнойный средний отит сопровождается разлитым воспалением с угрозой развития осложнений, то проводится общеполостная операция на ухе.
Прогноз
Своевременно проведенная санация хронического гнойного очага в ухе обеспечивает благоприятный исход заболевания. Чем раньше проведено лечение, тем больше шансов на восстановление и сохранение слуха. В запущенных случаях, когда хронический гнойный средний отит приводит к значительным костным разрушениям и/или развитию осложнений, для восстановления слуха необходимо проведение реконструктивных операций. В отдельных случаях при наиболее неблагоприятном исходе пациентам требуется слухопротезирование.
Эпитимпанит
Эпитимпанит – это заболевание, для которого характерно развитие воспалительного процесса в полости среднего уха.
В результате такого патологического процесса происходит разрушение слуховых косточек, участвующих в проведении звука к структурам внутреннего уха. Воспалительный процесс характеризуется задержкой оттока гнойного содержимого из надбарабанного пространства вследствие большого количества складок и карманов слизистой в данной области.
Кроме того, распространение инфекции грозит развитием гнойных осложнений во внутричерепном пространстве, лабиринте внутреннего уха, тромбоза венозных синусов. Такие осложнения характерны, как правило, для поражения надбарабанного пространства. Нередко наблюдается перфорация барабанной перепонки, делающей внутренние отделы уха беззащитными перед инфекционными агентами. Чаще происходит краевая перфорация, при которой патологическое отверстие может располагаться переднем или заднем ее отделе.
Причины и факторы риска развития эпитимпанита
При попадании инфекционного возбудителя в полость среднего уха происходит разрушение слизистой оболочки и костной ткани молоточка, наковальни и стремечка. Наблюдается так называемый остеит и кариес кости с развитием грануляционной ткани. Разрушение цепи слуховых косточек приводит к тугоухости, состоянию, которое характеризуется выраженным снижением слуха. Кроме того при эпитимпаните часто развивается холестеатома, представляющая собой деструктирующее образование из ороговевающих эпителиальных клеток. Это псевдо-опухолевое образование имеет характерную жемчужную поверхность. Необходимо дифференцировать холестеатому, возникающую при воспалительном процессе, от истинной опухоли.
Грануляции и холестеатома легко кровоточат при прикосновении во время отоскопии. Кариозный процесс нередко захватывает участки височной кости.
При развитии эпитимпанита могут появляться полипы, располагающие в просвете наружного слухового прохода и имеют вид гроздьевидной опухоли.
Обострению вялотекущих эпитимпанитов могут содействовать заболевания, приводящие с снижению иммунитета. Это может быть острое респираторное вирусное заболевание, обострение хронических заболеваний.
Симптомы эпитимпанита
Признаками развития такого заболевания как эпитимпанит может становиться следующее:
- на стороне поражения прогрессирующее и граничащее с глухотой;
- неприятный запах, появляющийся вследствие разложения вещества кости. При таком патологическом процессе вырабатываются такие вещества как скатол, индол;
- боль в области темени или виска на стороне поражения;
- ощущение давления в ухе;
- ощущение тяжести в половине головы;
- головокружение и нистагм сопровождают поражение стенки лабиринта полукружного канала;
- появление отделяемого из наружного слухового прохода нередко с примесью крови. Часто выделения являются обильными и имеют зловонный запах. Иногда появляется крошковидное отделяемое;
- иногда может наблюдаться самопроизвольное вылечивание эпитимпанита, которое необходимо дифференцировать от формирования рубцовых сращений, препятствующих оттоку гноя.
Диагностика эпитимпанита
отоскопия – позволяет осмотреть слуховой проход, обнаружить признаки воспалительного процесса, перфорацию барабанной перепонки, холестеатому, отложения грануляционной ткани. Для постановки точного диагноза может использоваться операционный микроскоп, отоскопическая лупа, увеличительная воронка Зигле;
рентгенологическое исследование костей черепа - особенное внимание уделяется снимкам височной кости, которые помогают оценить распространенность патологического процесса.
Лечение эпитимпанита
Раннее выявление и грамотное лечение эптимпанита имеет большое значение для сохранения слуха и препятствия развитию осложнений воспалительного процесса.
Хирургическое лечение эпитимпанита проводится при развитии внутричерепных осложнений, появлении признаков пареза лицевого нерва, остемиелита сосцевидного отростка височной кости. Показанием к проведению операции также становится развитие лабиринтита, стойкого кариозного процесса. Хирургическому удалению подлежат холестеатомы и полипы слухового канала.
Радикальное оперативное вмешательство при эпитимпаните нередко подразумевает проведение общеполостной операции, подразумевающей санацию полости уха. При этом таком хирургическом методе лечения надбарабанное пространство, барабанная полость, пещера с оставшимися участками сосцевидного отростка и наружных слуховой проход подлежат объединению в общую полость. Для обеспечения хорошего результата оперативного лечения и предупреждения рецидивирования воспалительного процесса сохраняется только задневерхняя стенка костной части наружного слухового прохода и кость в районе прохождения слухового нерва.
Тимпанопластика является современным способом лечения эпитимпанита, при котором улучшить слух, удалив при этом ткани, пораженные патологическим процессом. Врачи успешно проводят восстановление слуховых косточек, барабанной перепонки, барабанной полости. Показаниями к проведению оперативного вмешательства становятся поражения лицевого нерва, нагноительные осложнения в полости черепа или внутри лабиринта.
Консервативное лечение эпитимпанита применяется в случае отсутствия осложнений заболевания, перфорации барабанной перепонки, которая позволяет санировать полость уха, удалять полипы, холестеатому посредство промывания. Грануляции могут удаляться посредством химического прижигания специальными препаратами. Также патологическую ткань можно извлечь кюреткой.
Медикаментозное лечение эпитимпанита заключается в использовании ушных капель, обладающих антисептическими свойствами. Кроме того проводится введение в барабанную полость антибактериальных растворов, глюкокортикоидных препаратов. Эффективно также использование протеолитических ферментов, которые позволяют размягчить и лизировать сгустки фибрина, гноя, масс холестеатомы. Такое лечение препятствует развитию рубцовых сращений в слуховом проходе, возникающих в результате поражение воспалительным процессом слизистой оболочки из-за выделения фибрина.
Проводится удаление полипов при помощи режущей ушной петли, что дает возможность иссечь образование без развития осложнений. Манипуляция проводится с использованием местного обезболивания растворами анестетиков, закапываемых в слуховой проход. Также в удалении полипов используются коагулирующие препараты, которые наносятся на поверхность образования и вызывают его отторжение.
При локальном поражении только некоторых слуховых косточек используется избирательное их удаление. Так в ходе микрохирургического вмешательства может удаляться головка молоточка, наковальни.
После лечения эпитимпанита, пациентам как правило показано приобретение слуховых аппаратов.
Читайте также:
