Симптомы нарушения моторики пищевода - спазма и ахалазии
Добавил пользователь Владимир З. Обновлено: 20.01.2026
Признаки и варианты нарушения моторики пищевода
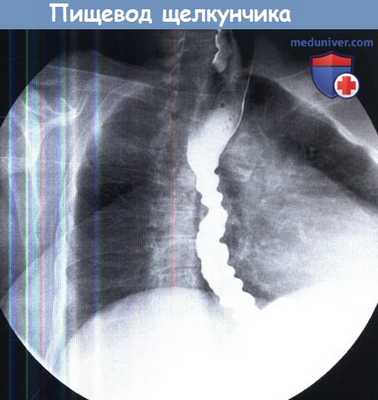
Нарушения моторики пищевода подразделяются на гипо- и гиперкинетические. К гиперкинетическим расстройствам относится сегментарный спазм пищевода («пищевод щелкунчика») и дистальный спазм пищевода, которые чаще всего клинически проявляются некардиальными болями в грудной клетке. Для диагностики используется манометрия, которая позволяет оценить тонус мышц глотки и пищевода.
При «пищеводе щелкунчика» определяется нормальная перистальтика с высокоамплитудными сокращениями, при дистальном спазме — неперистальтические сокращения (на фоне нормального или повышенного тонуса) гладкой мускулатуры. К новому методу диагностики относится импеданс, с помощью которого можно оценить продвижение болюса по пищеводу. При дистальном спазме пищевод может принимать вид «штопора», но чаще всего он остается нормальным.
Для лечения применяются нитраты, блокаторы кальциевых каналов, антихолинэргические препараты, в тяжелых случаях — дилатация пищевода или инъекции ботулотоксина. При «пищеводе щелкунчика» назначают антирефлюксные препараты, блокаторы кальциевых каналов и/или нитраты, позволяющие снизить амплитуду сокращений.
К гипокинетическим нарушениям моторики относят ахалазию и системную склеродермию. Ахалазия пищевода вызывается дегенерацией волокон ауэрбахова сплетения и нарушением расслабления нижнего пищеводного сфинктера. Проявляется заболевание прогрессирующей дисфагией, рвотой, неприятным запахом изо рта, болью за грудиной, потерей веса.
Системная склеродермия представляет собой аутоиммунное заболевание, которое сопровождается васкулитом сосудов мелкого калибра, массивным отложением коллагена, фиброзом гладкой мускулатуры нижних двух третей (гладкомышечной части) пищевода. Симптомы включают проявления тяжелой ГЭРБ и дисфагию, кожа становится натянутой, склерозированной. Необходимо выполнить манометрию и рентгенконтрастное исследование с барием.
При ахалазии пищевода во время манометрии определяется снижение амплитуды сокращений пищевода менее 30 мм рт. ст., повышение давления нижнего пищеводного сфинктера с нарушением его расслабления. При рентгенографии с барием область нижнего пищеводного сфинктера может быть похожа на птичий клюв, иногда определяется уровень «воздух-жидкость», отсутствие перистальтики. При склеродермии также требуется выполнение рентгенографии с барием. Дряблый, расширенный пищевод похож на пищевод при ахалазии, но нижний пищеводный сфинктер проходим.
При манометрии определяется нормальный тонус верхнего пищеводного сфинктера, снижение тонуса нижнего пищеводного сфинктера и отсутствие перистальтики (поскольку поражена только гладкая мускулатура). При ахалазии может проводится последовательное бужирование пищевода; миотомия пищевода, нижнего пищеводного сфинктера и кардии по Heller; инъекции ботулотоксина А в нижний пищеводный сфинктер; прием блокаторов кальциевых каналов для снижения тонуса нижнего пищеводного сфинктера. Поскольку при системной склеродермии функция нижнего пищеводного сфинктера нарушена, ГЭРБ развивается чаще. Лечение состоит в назначении антирефлюксных препаратов, блокаторов кальциевых каналов и системных кортикостероидов.
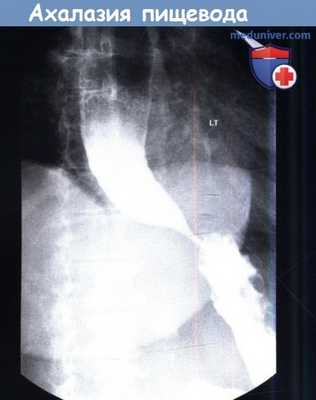
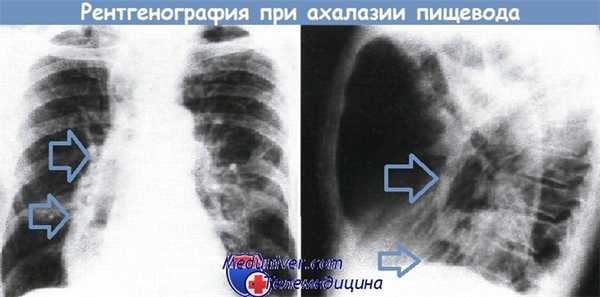
Ахалазия с пищеводом в виде «птичьего клюва».
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ахалазия пищевода и кардии (кардиоспазм) - симптомы и лечение
Что такое ахалазия пищевода и кардии (кардиоспазм)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пузанова Сергея Юрьевича, хирурга со стажем в 32 года.
Над статьей доктора Пузанова Сергея Юрьевича работали литературный редактор Елизавета Цыганок , научный редактор Елена Максимова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
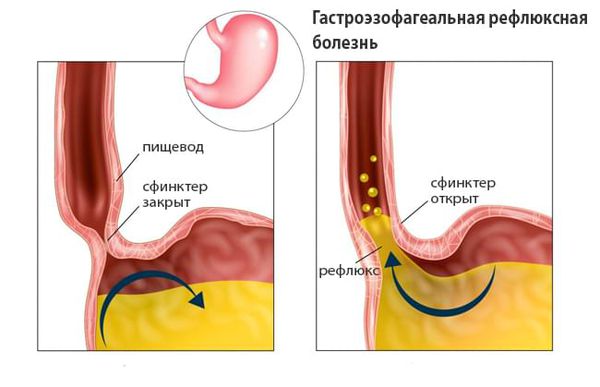
Ахалазия кардии (Esophageal achalasia) — э то болезнь, при которой плохо сокращается средний отдел пищевода, а его нижний сфинктер (кардия) не может рефлекторно расслабиться при глотании и открывается механически, под давлением скопившейся пищи [1] [2] . По-другому это заболевание называют ахалазией пищевода, спазмом пищевода или кардиоспазмом.
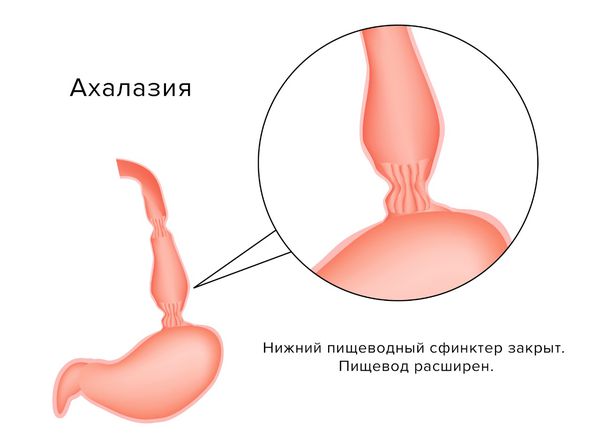
При нормальном состоянии во время глотания кардия (отверстие между пищеводом и желудком) рефлекторно открывается. Однако при ахалазии небольшой участок пищевода лишён нервных клеток, из-за чего пищевод в преддверии желудка стойко и постепенно сужается, а кардия не открывается. В этом случае пища и жидкость скапливаются в пищеводе, после чего клапан не выдерживает давления и еда попадает в желудок.
Распространённость ахалазии пищевода и кардии
Ахалазия кардии встречается редко. Распространённость болезни составляет 10 случаев на 100 тыс. населения, заболеваемость колеблется от 0,1 до 1 случая на 100 тыс. населения [3] . Однако в последние 16 лет в США увеличилось количество госпитализированных пациентов с ахалазией, не достигших 65 лет. Также выросло число людей, у которых ахалазия возникла после того, как они получили травму спинного мозга (обычно травму шейных и грудных отделов позвоночника).
Ахалазия кардии встречается одинаково часто среди мужчин и женщин. Возраст пациентов колеблется от 20 до 50 лет, среди детей, не достигших 16 лет, частота заболеваемости менее 2–5 % [3] .
Причины развития ахалазии пищевода и кардии
Считается , что ахалазия возникает в результате поражения мышечно - кишечного сплетения и волокон блуждающего нерва нижнего пищеводного сфинктера. Также в пищеводном межмышечном сплетении нет тормозных нейронов, содержащих вазоактивный интестинальный пептид (ВИП), который улучшает кровоснабжение нервных тканей. В тяжёлых случаях у пациента нет нейронов, передающих нервные импульсы с помощью ацетилхолина.
Причины развития болезни до конца не ясны, однако существует несколько теорий , включая аутоиммунный феномен , вирусную инфекцию и генетическую предрасположенность .
Большинство случаев , наблюдаемых в США , представляют собой самостоятельную болезнь, которая возникла без видимой причины. О днако вторичная ахалазия может развиться:
на фоне болезни Шагаса, вызванной одноклеточным паразитом Trypanosoma cruzi;
- проникновения в пищевод клеток карциномы желудка;
- эозинофильного гастроэнтерита; ;
- вирусных инфекций;
- нейродегенеративных болезней (например, болезни Паркинсона, болезни Гентингтона) [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ахалазии пищевода и кардии
При ахалазии пищевода и кардии выделяют три основных симптома:
- дисфагию — нарушение глотания;
- регургитацию — движение жидкостей и газов в обратную сторону, так называемый заброс;
- боль за грудиной.
К другим немаловажным симптомам ахалазии кардии относят снижение веса, которое встречается примерно у 60 % пациентов, и икоту (8 %) [1] .
Дисфагия
Дисфагия возникает у пациентов с ахалазией в 90–98 % случаев в зависимости от твёрдости пищи [1] . Выделяют две формы дисфагии: острую и прогрессирующую.
Острая дисфагия возникает внезапно и, как правило, у молодых пациентов. Её появление связывают с психотравмирующей ситуацией, например депрессией, тревожным расстройством, последствием инсультов, бредом или шизофренией. В таком случае пациенты могут точно обозначить даты возникновения болезни и связать с событием, которое произошло в этот период. Иногда при острой дисфагии твёрдая пища проходит хорошо, а жидкая задерживается.
На развитие дисфагии также влияет быстрый приём пищи (перекус на ходу), непривычная обстановка во время еды , плохо пережёванная масса и употребление холодных продуктов .
Постепенно прогрессирующая дисфагия о бычно встречается у людей среднего и пожилого возраста, т. е. после 40 лет , и развивается в течение долгого времени. Пациент не может точно сказать дату начала болезни, и поэтому у него возникает ощущение, что он болеет всю жизнь [1] .
Регургитация
Регургитация встречается в 68–84 % случаев [1] . Различают активную и пассивную регургитацию.
Активная регургитация чаще возникает на ранних стадиях болезни, когда стенк и пищевода над сфинктером незначительно расширены. Пища забрасывается обратно в пищевод, после чего пациент срыгивает еду.
При пассивной регургитации пищевод расширяется сильнее. Часто пища забрасывается, когда человек лежит или наклоняется вперёд. В таком случае есть опасность, что еда попадёт в дыхательные пути [1] .
Загрудинные боли
Загрудинные боли возникают у 59 % пациентов и распространены среди молодых людей до 35 лет [1] . Если боль вызвана высо ким давлением в нижнем пищеводном сфинктере, она проявляется приступами. При плохом сокращении мышц пищевода пациенты жалуются на длительные распирающие загрудинные боли. Боль также может вызывать спазм мышц пищевода [1] .
Патогенез ахалазии пищевода и кардии
Пищевод не только транспортирует пищевой комок изо рта в желудок, он также предотвращает его обратный заброс. Это происходит благодаря скоординированным сокращениям глотки и пищевода в сочетании с расслаблением верхнего и нижнего пищеводных сфинктеров.
Парасимпатические пути возбуждения и торможения связаны с гладкой мускулатуой нижнего пищеводного сфинктера. Давление и расслабление сфинктера координируют нейромедиаторы. Такие медиаторы делятся на два типа:
- возбуждающие — субстанция Р и ацетилхолин;
- тормозные — ВИП и оксид азота.
У людей с ахалазией отсутствуют тормозные клетки, но возбуждающие нейроны остаются незатронутыми, что приводит к дисбалансу передачи тормозных и возбуждающих нервных импульсов. В результате сфинктер пищевода находится в постоянном напряжении [12] .
Постепенная нервная дегенерация напрямую ведёт к чрезмерным сокращениям нижнего пищеводного сфинктера, которые никак не регулируются. В итоге из-за постоянного спазма развивается непроходимость, сам пищевод расширяется и перестаёт сокращаться, а симптомы болезни ухудшаются.
Хотя причина возникновения этих изменений до сих пор остаётся неясной, важное место занимает генетическая предрасположенность. Мутация гена AAAS12q13 у детей ведёт к развитию тройного синдрома ААА, который включают в себя ахалазию, болезнь Аддисона и алакримию, при которой у больного снижается или исчезает выработка слёз. Генетический фактор развития болезни среди взрослых связан с геном IL23R. Такой вывод сделали на основе исследования больных мужчин до 40 лет в Испании [1] .
Классификация и стадии развития ахалазии пищевода и кардии
Для описания клинической картины течения болезни часто используют классификацию Б. В. Петровского. В ней выделяют 4 последовательные стадии:
- I стадия — кардия раскрывается и пищевод не расширен, но появляется нарушение координации и усиление его моторики. Возникают первые симптомы: дисфагия и регургитация.
- II стадия — кардия не открывается, пищевод расширен до 4 см. К первым симптомам присоединяется боль в грудной клетке.
- III стадия — пищевод расширяется до 6–8 см, сокращения слабые или отсутствуют, жидкость и пища плохо проходят в желудок. Пациент начинает терять вес.
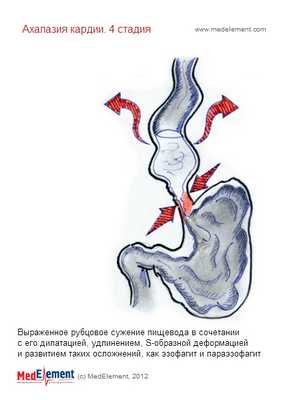
- IV стадия — размер пищевода становится больше 8 см, из-за долгой задержки пищи и жидкости он удлиняется и приобретает S-образную форму. Стенки пищевода перестают сокращаться [2] . При прогрессировании болезни к симптомам присоединяются проявления застойного эзофагита : тошнота, отрыжка тухлым, повышенное слюноотделение и неприятный запах изо рта [1] .
Перечисленные симптомы не всегда напрямую связаны со стадией болезни. Определить её можно только с помощью ЭГДС.
Осложнения ахалазии пищевода и кардии
Среди основных осложнений выделяют:
- Перфорацию пищевода — повреждение стенок пищевода. Сама по себе болезнь встречается редко, но при ахалазии кардии риск развития возрастает. Это связано со скоплением пищи в пищеводе, которая постоянно воздействует на его стенки. Проявлениями этого осложнения являются многократная рвота, боль за грудиной, иногда повышается потоотделение, появляются одышка и симптомы общей интоксикации. — хроническая болезнь, при которой содержимое желудка и двеннадцатиперстной кишки забрасывается в пищевод. Пациенты жалуются на изжогу, отрыжку с кислым привкусом и боль за грудиной, которая распространяется на область между лопатками, нижнюю челюсть, шею и левую половину груди. Сразу после приёма пищи появляется жжение в груди, оно также возникает, когда пациент наклоняется или ложится.
- Вздутие живота — субъективное ощущение, которое связанно со скоплением газа или чувством давления и растяжения. Для него характерно увеличение и урчание живота, болезненные спазмы и схваткообразные приступы, внезапные отрыжки, тошнота, неконтролируемое выхождение газов с неприятным запахом, тяжесть, частое расстройство стула.
- Застойный эзофагит — воспаление слизистой оболочки пищевода. При застойном эзофагите пациент чувствует дискомфорт, жжение и боль за грудиной, у пациента появляется ощущение комка, застрявшего в горле, могут возникнуть изжога, тошнота, рвота и отрыжка с чувством горечи или кислоты. Долгое течение и отсутствие лечения может привести к формированию раковых клеток [4] .
Диагностика ахалазии пищевода и кардии
Перед назначением различных исследований врач уточняет особенности болезни: когда и в связи с чем она появилась, какие возникли симптомы, какие препараты использовались, насколько они были эффективны, есть ли сопутствующие патологии и т. д.
Лабораторная диагностика
Далее врач назначает:
- общий анализ крови — чтобы определить уровень гемоглобина, эритроцитов и лейкоцитов;
- коагулограмму — исследование, которое оценивает состояния системы свёртывания крови, анализы крови необходимы для исключения кровотечения;
- суточный анализ мочи — чтобы определить уровень сывороточного креатинина и альбумина;
- общий анализ мочи — при появлении кетонов врач может сделать вывод о длительности голодания, так как пациент не всегда может дать объективную оценку.
Инструментальная диагностика
При подозрении на ахалазию пищевода и кардии пациент проходит:
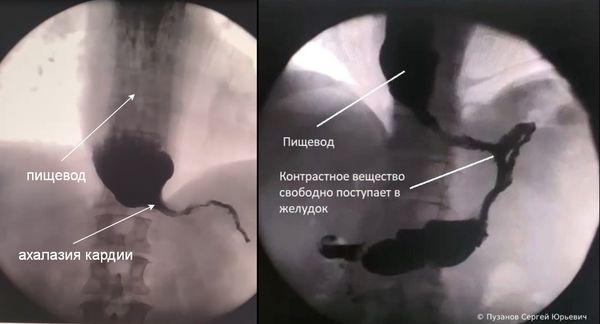
- Рентгенографию с контрастом — в качестве контраста используют бариевую взвесь. В ходе процедуры врач может увидеть расширение и S-образное искривление пищевода, газовый пузырь и момент открытия нижнего пищеводного сфинктера, он также оценивает скорость продвижения контрастной массы [1] .
- Эзофагогастродуоденоскопию (ЭГДС) — помогает исключить псевдоахалазии. С помощью этой процедуры можно точно определить степень расширения пищевода и увидеть, есть ли в нём пища.
- Манометрию — позволяет оценить работу пищевода, где главными критериями являются сокращение стенок и давление внутри пищевода. Результаты исследования анализируют с помощью Чикагской классификации нарушений моторики пищевода (2008) [5] . Чтобы получить достоверный результат, перед исследованием нужно сделать 10 глотков воды [14] .
Лечение ахалазии пищевода и кардии
Главная цель лечения — облегчить симптомы и уменьшить сопротивление оттоку пищи, которая скапливается в пищеводе из-за постоянно возбуждённого нижнего пищеводного сфинктера.
Консервативное лечение
Чтобы снизить давление в нижнем пищеводном сфинктере, пациенту с ахалазией пищевода и кардии назначают нитраты, блокаторы кальциевых каналов и ингибиторы фосфодиэстеразы-5. Блокаторы кальциевых каналов задерживают поступление кальция в клетки и блокируют сокращение гладкой мускулатуры. Противопоказаниями к применению являются гипотензия, отёк стопы, головная боль, быстрое привыкание к лекарству и неполное улучшение симптомов. Нитраты увеличивают концентрацию оксида азота в гладких мышцах, что приводит к их расслаблению.
Медикаментозное лечение характеризуется слабой эффективностью и обеспечивает лишь кратковременное облегчение симптомов. Как правило, его используют пациенты, которые ожидают или отказались от более радикальной терапии, например пневматического расширения (дилатации) сфинктера или хирургического вмешательства [4] [5] . Если пациент отказался от этих способов лечения, лекарства необходимо принимать постоянно. При этом они будут частично устранять симптомы, но полное излечение не наступит.
Эндоскопическую инъекцию ботулинического токсина используют при лечении ахалазии кардии или её рецидива после операции (миотомии). Ботулинический токсин — это мощный биологический нейротоксин, который блокирует высвобождение ацетилхолина на уровне нижнего пищеводного сфинктера. Такое лечение полезно для пациентов, которые не могут сделать операцию или дилатацию, или они используют этот метод в качестве перехода к более радикальной терапии. Однако эффективность инъекции со временем снижается:
- в течение месяца эффективность составляет 80 %;
- через 3 месяца — 70 %;
- через 6 месяцев — около 50 %;
- через год — 40 %.
Это приводит к тому, что иногда пациенту требуется повторная инъекция ботулотоксина.
Пневматическая дилатация пищевода с помощью эндоскопии — это наиболее экономически выгодный нехирургический метод лечения ахалазии. При пневматической дилатации давление воздуха постепенно расширяет пищевод и разрывает циркулярные волокна сфинктера. Этот метод помогает 50–93 % пациентов, но у 30 % симптомы появляются снова через 5 лет [7] . В некоторых случаях повторная дилатация обеспечивает длительную ремиссию.
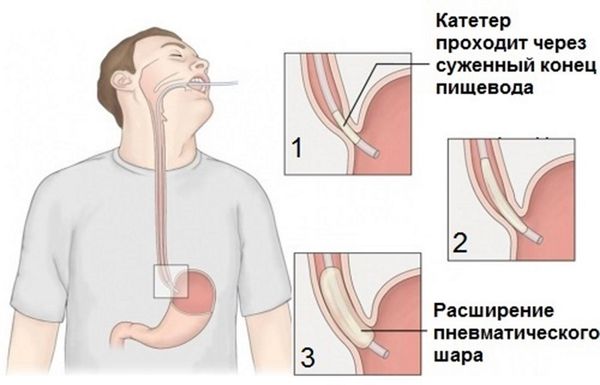
Наиболее распространённые осложнения, связанные с процедурой, незначительны, но иногда возникают серьёзные осложнения, которые также следует лечить, например перфорация пищевода.
Пневматическая дилатация — первый вариант лечения после неэффективной операции. Если пневматическая дилатация также не приносит результата, перед повторной манипуляцией врач ищет причину с помощью инструментальных методов диагностики (рентген и ЭГДС) [9] .
Противопоказаниями для дилатации являются:
- общее тяжёлое состояние пациента (острый инфаркт , инсульт) ;
- пищеводно-респираторные свищи, так как манипуляция может привести к увеличению свищевого хода ;
- полное заращение или сужение просвета органа/анастомоза из-за сдавливания извне (например, злокачественной опухолью или рубцовым процессом на фоне лучевой терапии), при котором гибкий проводник не может пройти через суженый просвет пищевода ;
- портальная гипертензия и варикозное расширение вен пищевода.
Хирургическое лечение
Чтобы снизить давление на нижний сфинктер, врачи рекомендуют пройти лапароскопическую миотомию. В ходе процедуры хирург рассекает круговые мышечные волокна, которые проходят через сфинктер, в результате чего он расслабляется [10] .
Лапароскопическая миотомия по Геллеру (ЛМГ) является одним из вариантов оперативного лечения ахалазии. Её проводят с фундопликацией — антирефлюксной процедурой, при которой дно желудка оборачивают вокруг пищевода. Такую фундопликацию делают только частично, чтобы не вызвать послеоперационную дисфагию.
Уровень клинического успеха ЛМГ высок — от 76 до 100 % через 35 месяцев, при этом уровень смертности составляет 0,1 % [11] . Специфических противопоказаний у операции нет, кроме общих противопоказаний к любой операции. После процедуры пациенты восстанавливаются около 3 суток.
Пероральная эндоскопическая миотомия (ПОЭМ) — альтернатива ЛМГ с минимальным вмешательством внутрь организма. Её используют для лечения ахалазии в ограниченных очагах. С помощью эндоскопа врач рассекает циркулярные волокна нижнего сфинктера и расслабляет его. Однако в этом случае повышается риск развития гастроэзофагеального рефлюкса, поскольку операция не включает в себя антирефлюксную процедуру. Восстановление после операции длится около 2 дней.
Эзофагэктомию — операцию по удалению части пищевода — проводят в крайнем случае [1] [8] .
Прогноз. Профилактика
Сегодня нет такого метода лечения ахалазии кардии, который давал бы 100%-й результат выздоровления [1] . Поэтому важно соблюдать все рекомендации врача, направленные на предупреждение рецидива: следить за весом, отказаться от острой, кислой, сильно солёной, жареной и копчёной пищи, исключить газированные напитки, не есть твёрдую еду перед сном. Принимать пищу нужно в вертикальном положении или под углом в 45°.
Несмотря на эффективность лечения и устранение симптомов, всегда остаётся высокая вероятность рецидива, поэтому пациенту необходимо раз в год проходить осмотр у гастроэнтеролога [12] .
Симптомы нарушения моторики пищевода - спазма и ахалазии
Нарушение моторики пищевода проявляется атонической или спастической дискинезией и может быть симптомом первичного поражения пищевода или носить вторичный характер.
1. Идиопатический эзофагоспазм:
а) Симптомы и клиника. Клинические проявления включают дисфагию, выраженную в той или иной степени, ощущение распирания за грудиной и удлинение акта глотания.
б) Причины и механизмы развития. Нарушение моторики пищевода является следствием нарушения его вегетативной иннервации (дисхалазия).
в) Диагностика эзофагоспазма. Диагноз ставят на основании характерной рентгенологической картины (перемещающееся спастическое (констрикторное) кольцо) после нескольких глотков контрастного вещества. Для исключения органических поражений пищевода выполняют пищеводную манометрию и эзофагоскопию.
г) Лечение эзофагоспазма. Назначают спазмолитики. Питание должно быть небольшими порциями через равные промежутки. Техника операции при спазме пищевода представлена в статьях раздела "Хирургия пищевода".
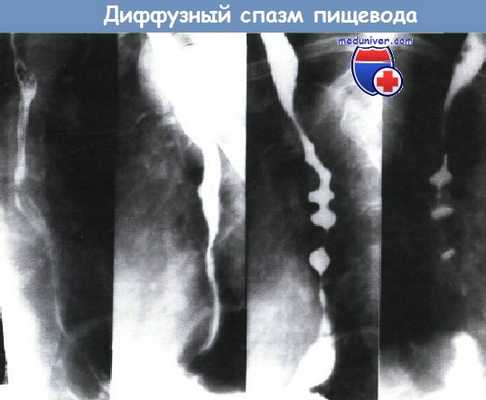
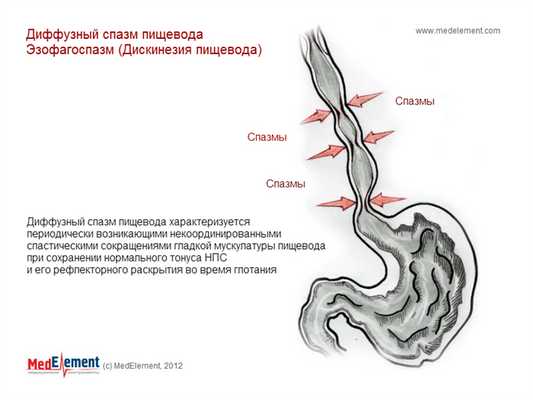
Диффузный спазм пищевода.
При рентгенологическом исследовании проявляется, как периодическое отсутствие первичной перистальтики в грудном отделе пищевода.
Спиралевидная или четкообразная деформация просвета пищевода.
2. Ахалазия кардии (кардиоспазм). При данной патологии глотание не сопровождается расслаблением нижнего пищеводного сфинктера. Утрачивается нормальная перистальтика. Пища задерживается в пищеводе, развивается (особенно у детей) мегаэзофагус. Болеют преимущественно лица в возрасте 30-50 лет, хотя ахалазия кардии встречается и у детей.
а) Симптомы и клиника ахалазии пищевода. Заболевание имеет прогрессирующее течение и проявляется ощущением задержки пищи в пищеводе, больные вынуждены бывают запивать еду жидкостью для проталкивания ее в желудок. Рвотные массы не имеют кислого запаха, поскольку они не вступают в контакт с соляной кислотой желудка. В далекозашедших случаях отмечается выраженное похудание вплоть до кахексии.
б) Причины и механизмы развития ахалазии пищевода. Полагают, что заболевание имеет нервно-мышечную природу и, возможно, связано с дистрофией мышечно-кишечного сплетения (ауэрбаховского сплетения). Не исключается также роль психогенного и гормонального фактора.
в) Диагностика. При контрастной рентгенографии выявляют расширенный, атоничный пищевод, ослабление перистальтики и сглаженность стенок. При эзофагоскопии пищевод бывает полон разложившейся пищи, отмечается картина эзофагита. При эндоскопии необходимо также исключить стеноз кардии опухолевой и иной этиологии. Выполняют также пищеводную манометрию.
г) Дифференциальный диагноз. Рак кардиального отдела, склеродермия и заболевания желудка.
д) Лечение ахалазии пищевода. Медикаментозное лечение неэффективно, поэтому прибегают к дилатации пищевода специальной трубкой. При рецидивах выполняют внеслизистую кардиомиотомию по Геллеру при необходимости в сочетании с фундопликацией. Злокачественная трансформация наблюдается примерно у 4% больных старше 15-20 лет.
Техника дилатации. Для устранения стеноза применяют расправляющийся дилататор. Сначала выполняют эзофагоскопию для исключения опухолевой природы стеноза. Сразу после подведения дилататора к стенозированному участку кардии выполняют растяжение сфинктера быстрым сжатием рукоятки инструмента. Дилатация приводит к резкому и стойкому улучшению симптомов дисфагии. Растяжение стенозированной кардии можно выполнить не только дилататором, но и баллоном, раздуваемым воздухом или жидкостью. Давление в пищеводе контролируют с помощью манометрии.
Осложнения. К осложнениям дилатации пищевода относится перфорация пищевода, особенно если стеноз обусловлен экзофитно растущей опухолью.
Техника операции при ахалазии пищевода представлена в статьях раздела "Хирургия пищевода".
Диффузный спазм пищевода (эзофагоспазм). Дискинезия пищевода (K22.4)
Дискинезия пищевода - это нарушение его моторной (двигательной) функции, которое заключается в изменении продвижения пищи из полости глотки в желудок при отсутствии органических поражений пищевода. Нарушения моторной функции пищевода приводят к задержке или замедлению продвижения пищи в желудок либо к появлению ретроградного ее продвижения.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной

13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
В зависимости от механизмов нарушения двигательной активности пищевода различают два варианта эзофагоспазма:
- первичный (идиопатический) эзофагоспазм;
- вторичный (рефлекторный) эзофагоспазм.
Отдельные авторы, кроме того, выделяют гиперкинетические и гипокинетические варианты заболевания, представленные в следующей классификации (Трухманов А.С., 1997):
1. Нарушения перистальтики грудного отдела пищевода:
2. Нарушения деятельности сфинктера:
2.1. Нижнего пищеводного сфинктера:
- недостаточность кардии (ГЭРБ);
- ахалазия кардии;
- кардиоспазм.
2.2. Верхнего пищеводного сфинктера.
Этиология и патогенез
Этиология диффузного спазма пищевода неизвестна.
В зависимости от механизмов нарушения двигательной активности пищевода различают два варианта эзофагоспазма.
Первичный (идиопатический) эзофагоспазм представляет собой органические изменения нервной системы, при которых поражаются межмышечные нервные сплетения, участвующие в регуляции двигательной активности пищевода. Не исключено, что в основе подобного поражения лежит дефицит оксида азота - одного из нейротрансмиттеров Нейротрансмиттеры (нейромедиаторы) - биологически активные химические вещества, посредством которых осуществляется передача электрического импульса от нервной клетки через синаптическое пространство между нейронами.
межмышечного нервного сплетения и релаксанта гладкой мускулатуры.
Патогенез и клиническая картина такой формы имеют определенное сходство с ахалазией кардии Ахалазия кардии - хроническое заболевание, характеризующееся отсутствием или недостаточным рефлекторным расслаблением нижнего пищеводного сфинктера
Подробно . В некоторых случаях при прогрессировании нарушений двигательной активности пищевода (при повышении тонуса НПС и нарушении его рефлекторного расслабления во время глотания) происходит транформация в классическую ахалазию кардии.
Гипокинетические варианты дискинезий пищевода по своему происхождению в основном являются вторичными по отношению к приобретенной патологии пищевода. Они сопровождаются ГЭР ГЭР - гастроэзофагеальный рефлюкс
Подробно различной тяжести и такими его осложнениями, как эзофагит, аспирационная пневмония, частые бронхиты и т.д. Первичное ослабление тонуса мышц и перистальтики пищевода иногда встречается при длительно текущем сахарном диабете, на фоне приема М-холинолитиков, антагонистов кальция.
Гиперкинетические варианты дискинезий пищевода сопровождаются усилением тонуса и моторики пищевода как во время глотания, так и вне его.
Эпидемиология
Возраст: преимущественно от 30 до 70 лет
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.3
Дискинезии пищевода выявляются у 3% больных при проведении эндоскопического исследования верхнего отдела пищеварительного тракта в связи с патологией органов пищеварения. Страдают в основном женщины зрелого и пожилого возраста. Частота возникновения дискинезий увеличивается с возрастом. Несмотря на распространенность, в связи с нерезко выраженной симптоматикой, большинство пациентов за помощью не обращаются. Часто ошибочно диагностируется как ГЭРБ Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) - хроническое рецидивирующее заболевание, обусловленное спонтанным, регулярно повторяющимся забросом в пищевод желудочного и/или дуоденального содержимого, что приводит к поражению нижнего отдела пищевода. Часто сопровождается развитием воспаления слизистой дистального отдела пищевода - рефлюкс-эзофагитом, и/или формированием пептической язвы и пептической стриктуры пищевода, пищеводно-желудочных кровотечений и других осложнений
Подробно .
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Основными проявлениями диффузного спазма пищевода являются боли в грудной клетке и дисфагия Дисфагия - общее название расстройств глотания
.
Боли в грудной клетке возникают на фоне спастического сокращения гладкой мускулатуры. Они могут появляться спонтанно - вне приема пищи, а также при проглатывании пищи или слюны. Характерны рецидивирование болей и их усиление на фоне эмоционального стресса.
Боли локализуются за грудиной или в межлопаточном пространстве. Иррадиируют Иррадиация - распространение болевых ощущений за пределы пораженного участка или органа.
в спину, плечи, шею, уши, нижнюю челюсть, лопатку или верхние конечности.
Длительность болей может варьироваться от нескольких секунд до нескольких минут, после они проходят, часто самостоятельно. В некоторых случаях болевой синдром может сохраняться в течение 30-60 минут.
Боли могут быть острыми интенсивными или тупыми несильными (ощущение "комка" за грудиной). Купировать или ослабить боли можно при приеме спазмолитиков либо нитратов, снижающих базальный тонус гладкой мускулатуры.
В ситуации, когда боли возникают вне приема пищи и локализуются за грудиной, следует дифференцировать их от приступов стенокардии, заброса агрессивного содержимого желудка в пищевод, нервноспастического спазма пищевода.
Изжога встречается у 20% пациентов.
Диагностика
Рентгеноскопическое исследование
При проведении исследования в 50% случаев не удается выявить каких-либо патологических изменений. В других случаях при прохождении контраста по пищеводу вместо последовательных перистальтических движений его стенки можно наблюдать некоординированные одновременные спастические сокращения различных сегментов пищевода.
Автор. Nevit Dilmen 1994
Эзофагоманометрия (манометрия пищевода)
У определенного процента больных результаты исследования могут не отличаться от нормы, у других при проведении манометрии пищевода обнаруживаются:
- спастические сокращения стенок пищевода в виде волн различной формы и амплитуды, во время которых давление в пищеводе превышает 30 мм.рт.ст.;
-эпизоды нормальной перистальтики, позволяющие дифференцировать эзофагоспазм от ахалазии;
- рефлекторное расслабление нижнего пищеводного сфинктера, неполная его релаксация.
Суточный мониторинг рН в нижней трети пищевода выявляет эпизоды ГЭР, о чем говорит падение показателей рН ниже 4. Регистрируется общее количество рефлюксов, число эпизодов продолжительностью более 5 минут, длительность самого большого эпизода, средняя продолжительность рефлюкса, общее время исследования, в течение которого значение рН было ниже 4.
Возможно применение метода внутрипищеводной импедансометрической диагностики моторной функции пищевода.
Лабораторная диагностика
Обязательные исследования: общий анализ крови.
Дополнительные исследования: биохимический анализ крови (общий белок, глюкоза, АлАТ, АсАТ, амилаза, ЩФ).
Дифференциальный диагноз
Дифференциальный диагноз проводится со всеми заболеваниями пищевода, протекающими с клиникой эзофагита, кардиологической и неврологической патологией, при наличии болей в груди.
Dysphagia lusoria - редкий синдром, обычно протекающий бессимптомно. Собственно истинная дисфагия развивается крайне редко. Морфологически обусловлена сдавливанием пищевода аномально расположенными артериями. Чаще всего это правая подключичиная артерия , которая отходит от левой части дуги аорты, реже - удвоенная дуга аорты, правая часть дуги аорты и другие аномальные сосуды.
Осложнения
В некоторых случаях при прогрессировании нарушений двигательной активности пищевода, в частности при повышении тонуса НПС и нарушении его рефлекторного расслабления во время глотания, происходит транформация заболевания в классическую ахалазию кардии.
Лечение
Диета
С целью предупреждения симптомов заболевания рекомендуется регулярное дробное питание (не реже 4-6 раз в день), и, по возможности, употребление жидкой или кашицеобразной пищи. Следует исключить слишком холодную или слишком горячую пищу, кислые соки, газированные напитки, грубую клетчатку (капусту, яблоки и т. п.).
У детей грудного возраста рекомендуется использование питательных смесей с антирефлюксными свойствами для купирования синдрома срыгивания и рвоты.
Немедикаментозное лечение подразумевает профилактику повышения внутрибрюшного давления: больные должны избегать выполнения частых наклонов туловища, подъема тяжестей, переедания.
Медикаментозное лечение
Комплексное лечение должно быть направлено на устранение спазма гладкой мускулатуры и восстановления нормальной перистальтики пищевода.
Назначают прием за 30-40 минут до еды блокаторов медленных кальциевых каналов; антихолинергических средств (атропин, платифиллин и др) или нитратов (изосорбида ди- и мононитраты).
Для большинства больных (эмоционально лабильных пациентов), целесобразно применение седативных средств и антидепрессантов.
Вопрос о применении прокинетиков остается спорным. Осуществляется лечение осложнений, в частности рефлюкс-эзофагита (антисекреторные средства, антациды, цитопротекторы).
Хирургическое лечение
Проводится лишь у некоторых больных с тяжелым течением заболевания и при неэффективности комплексной диетомедикаментозной терапии.
У эмоционально стабильных пациентов наблюдаются лучшие результаты оперативного лечения.
Прогноз
Прогноз зависит от происхождения дискинезии пищевода, вида моторных нарушений и результатов лечения. Данная патология существенно снижает качество жизни больных, даже при отсутствии тяжелых осложнений.
Госпитализация
Госпитализация показанав случае неэффективности адекватной медикаментозной терапии, а также при возникновении осложнений заболевания.
Профилактика
Профилактика дискинезии пищевода включает динамический контроль самочувствия и объективного состояния больных, плановое эндоскопическое исследование верхнего отдела пищеварительного тракта 1 раз в год. Осуществляется противорецидивная терапия заболеваний органов пищеварения, сочетающихся с дискинезиями пищевода. Санаторно-курортное лечение является эффективным методом профилактики обострений заболевания.
Ахалазия кардии. Ахалазия кардиальной части пищевода (K22.0)
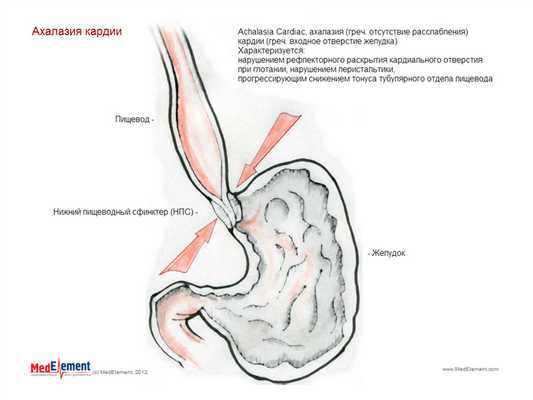
рис. Ахалазия кардии. Общее представление
Период протекания
Информации о периоде протекания нет.
Клиническая картина ахалазии кардии характеризуется медленным, но неуклонным прогрессированием всех основных симптомов заболевания
Общепринятой классификации ахалазии кардии в настоящее время не существует.
Выделяют два типа заболевания.
Тип 1 (субкомпенсированный) - тонус стенок и форма пищевода сохранены.
Тип 2 (декомпенсированный) - тонус стенок потерян, пищевод искривлен и значительно расширен.
В зависимости от клинических проявлений и наличия осложнений, также применяют деление на несколько стадий заболевания.
1 Стадия (функциональная) - непостоянные нарушения прохождения пищи, вследствие кратковременных нарушений расслабления НПС . Расширения пищевода нет.
2 Стадия - стабильное повышение базального тонуса НПС , значительное нарушение его расслабления при глотании и умеренное расширение пищевода выше места постоянного функционального спазма НПС .
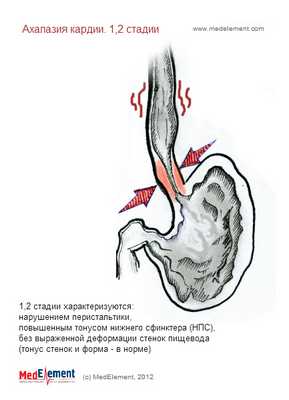
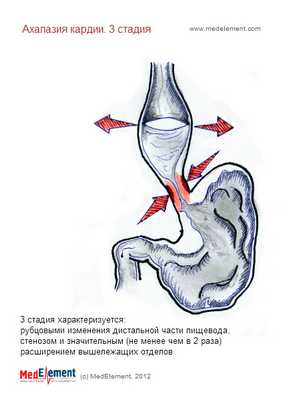
3 Стадия - наблюдаются рубцовые изменения дистальной части пищевода, что сопровождается ее резким органическим сужением (стенозом) и значительным (не менее чем в 2 раза) расширением вышележащих отделов.
Этиология ахалазии кардии до настоящего времени не известна.
Наблюдаются семейные случаи заболевания. Существует теория врожденного происхождения ахалазии кардии (Василенко В.Х., 1976). Предполагается возможность инфекционно-токсического поражения нервных сплетений пищевода и нарушения регуляции моторики пищевода со стороны ЦНС ЦНС - центральная нервная система
.
Традиционно считается, что имеются многочисленные факторы, способствующие развитию данной патологии: психогенные факторы, вирусные инфекции, гиповитаминозы и другие.
Однако, современные исследования с помощью ПЦР показали, что ахалазия не сопровождается ни одной из известных вирусных инфекций. Развитие ахалазии кардии в зрелом и пожилом возрасте позволяет усомниться также и во врожденном характере патологии. Не исключается роль ГЭР ГЭР - гастроэзофагеальный рефлюкс
Подробно в происхождении заболевания. Существуют некоторые факты, позволяющие обсуждать аутоиммунный генез данного заболевания (выявление антинейтрофильных антител, сочетание ахалазии с некоторыми антигенами HLA II класса).
Возраст: преимущественно от 20 до 60 лет
Признак распространенности: Редко
Ахалазия кардии может развиваться в любом возрасте, но наиболее часто встречается в возрасте от 20-25 до 50-60 лет.
Дети составляют 4-5% от общего количества пациентов.
Распространенность заболевания составляет 0,5 -2,0 на 100 000 населения.
Факторы и группы риска
Иногда ахалазия кардии развивается в рамках наследственных синдромов, например, синдрома трех "А" ( Ахалазия, Алакримия, невосприимчивость к АКТГ), синдрома Альпорта, других редких заболеваний.
Основные симптомы ахалазии кардии.
Дисфагия - ощущение затруднения прохождения пищи, "застревание" на уровне глотки или пищевода. Является наиболее ранним и постоянным симптомом ахалазии кардии (95-100% больных).
При данном заболевании дисфагия имеет некоторые важные особенности:
- отсутствуют симптомы, характерные для дисфагии, вызванной двигательными нарушениями на уровне глотки (попадание пищи в носоглотку или трахеобронхиальная, возникающая непосредственно во время глотания, осиплость голоса, хрипота и др.);
- дисфагия усиливается в результате нервного возбуждения, быстрого приема пищи, особенно плохо прожеванной;
- дисфагия уменьшается при применении различных приемов, найденных самими больными (ходьба, запивание пищи большим количеством воды, задержка дыхания, заглатывание воздуха, выполнение гимнастических упражнений).
Дисфагия при ахалазии кардии возникает при употреблении как твердой, так и жидкой пищи. Это позволяет отличить ее от механической дисфагии, обусловленной органическим сужением пищевода при раке и стриктуре пищевода Стриктура пищевода - сужение, уменьшение просвета пищевода различной природы.
, а также других заболеваний, при которых затруднение прохождения пищи возникает только при употреблении твердой пищи.
Существует альтернативная точка зрения, согласно которой дисфагия при ахалазии носит следующий характер: нарушается проглатывание только твердой пищи, а обратная закономерность (нарушения проглатывания только жидкой пищи) практически не встречается.
В большинстве случаев при ахалазии кардии проявления пищеводной дисфагии постепенно усиливаются, хотя этот процесс может растягиваться на достаточно длительный срок.
Регургитация (срыгивание) - это пассивное поступление в полость рта содержимого пищевода или желудка, которое представляет собой слизистую жидкость или не переваренную пищу, съеденную несколько часов назад. Симптом встречается у 60-90% больных. Регургитация обычно усиливается после приема достаточно большого количества пищи, а также при наклоне туловища вперед или ночью, когда больной принимает горизонтальное положение («синдром мокрой подушки»).
Боли в грудной клетке (боли в области нижней и средней третей грудины) присутствуют у около 60% больных. Они возникают при переполнении пищевода пищей и исчезают после срыгивания или прохождения пищи в желудок. Боли могут быть связаны со спазмом гладкой мускулатуры пищевода и тогда проявляются не только во время еды, но и после волнений, психо-эмоционального напряжения. Боль может локализоваться за грудиной, в межлопаточном простанстве и нередко иррадиирует Иррадиация - распространение болевых ощущений за пределы пораженного участка или органа.
в шею, нижнюю челюсть и т.п.
Как правило, боли такого типа купируются нитроглицерином, атропином, нифедипином, блокаторами медленных кальциевых каналов.
Похудание - типичный симптом, особенно на 3-4 стадии (при значительном расширении пищевода), часто характеризует тяжесть течения болезни. Потери массы тела могут достигать 10-20 кг и более. Чаще всего похудание связанно с сознательным сокращением больными приема пищи из-за боязни появления болей и дисфагии после еды.
Другие симптомы
При прогрессировании заболевания могут проявлятся симптомы так называемого застойного эзофагита: отрыжка тухлым, тошнота, повышение слюноотделения, неприятный запах изо рта (эти симптомы связаны с длительным застоем и разложением пищи в пищеводе).
Изредка у больных возникает изжога, вызванная процессами ферментативного расщепления пищи в самом пищеводе с образованием большого количества молочной кислоты.
У больных ахалазией икота возникает чаще чем у пациентов, страдающих дисфагией, обусловленной другими причинами.
У детей
Ахалазия кардии у детей проявляется наличием регургитации, дисфагии при проглатывании твердой и жидкой пищи, внезапной рвоты без тошноты перед ее появлением, при этом рвотные массы состоят из неизмененной пищи. Характерны жалобы на боли в области нижней и средней трети грудины. У детей наблюдаются икота и отрыжка воздухом, часто - похудание и полидефицитная анемия. Могут возникать срыгивание пищей во время сна и ночной кашель, нередки легочные осложнения: бронхиты и пневмонии. Возможно появление и таких осложнений, как эзофагит, сдавление возвратного нерва, сдавление правого бронха, сдавление блуждающего нерва.
Клинические симптомы ахалазии кардии у детей могут появляться в возрасте от 5 дней до 15 лет (Ашкрафт К.У., 1996).
Физикальное исследование
На начальных стадиях развития заболевания, как правило, не удается выявить существенные отклонения. Внешние признаки обнаруживаются в основном в более тяжелых и осложненных случаях - на 3-4 стадии заболевания. Потеря веса указывает на нарушение питания, понижение тургора Тургор - напряженность и эластичность ткани, изменяющиеся в зависимости от ее физиологического состояния.
кожи - на обезвоживание, а также наблюдаются признаки, свидетельствующие о развитии аспирационной пневмонии.
Анамнез
Подозрение на ахалазию возникает, когда больные жалуются на дисфагию, боли в за грудиной после приема пищи, частые приступы икоты, срыгивание, отрыжку и похудание.
Инструментальные исследования
4. Эндоскопическое исследование пищевода.
Эндоскопические признаки ахалазии кардии: расширенный просвет пищевода и наличие в нем пищевых масс; сужение кардиальнго отверстия пищевода и его минимальное открытие при нагнетании в пищевод воздуха; незначительное сопротивление при проведении кончика эндоскопа через отверстие кардии; отсутствие грыжи пищеводного отверстия диафрагмы и пищевода Барретта.
Визуальные материалы ( с) James Hailman, MD)
Лабораторные исследования
Рекомендуются следующие исследования:
- общий анализ крови (с определением содержания ретикулоцитов);
- коагулограмма;
- уровень креатина сыворотки крови;
- уровень альбумина сыворотки крови;
- общий анализ мочи.
Дифференциальный диагноз проводят со следующими заболеваниями:
3. ИБС (Ишемическая болезнь сердца).
По клиническим характеристикам боли при ИБС аналогичны болям при ахалазии, однако для стенокардии не характерна дисфагия. Постановка диагноза может затрудняться тем фактом, что боли при ахалазии могут купироваться нитроглицерином.
Необходимо проводить ЭКГ и, при сомнениях в диагнозе, комплексное обследование, чтобы выявить ишемию миокарда.
4. Врожденные мембраны пищевода, стриктуры, в том числе обусловленные опухолями.
Характерна дисфагия, в первую очередь при приеме плотной пищи. В некоторых случаях бывают рвота и регургитация Регургитация - перемещение содержимого полого органа в направлении, противоположном физиологическому в результате сокращения его мышц.
задержавшимся пищеводным содержимым.
5. Неврогенная анорексия.
Возможной неврогенной дисфагии обычно сопутствует рвота желудочным содержимым и похудание.
Согласно некоторым исследованиям, ахалазия увеличивает риск развития опухолей (обычно ороговевающих, преимущественно в средней трети пищевода) в 16 раз в течение 24 лет.
Режим
Ограничение физических (особенно на мышцы брюшного пресса) и психологических нагрузок.
Сон - не менее 8 часов в сутки.
Диета
Рекомендуется дробное питание (4-5 раз в сутки) и исключение из рациона острой, жареной, слишком горячей пищи и алкоголя.
В плане питания необходимо следовать следующим рекомендациям:
- После приема пищи и во время сна избегать строго горизонтального положения тела. Это связано стем, что пища может задерживаться в пищеводе до нескольких часов, а при расслаблении верхнего пищеводного сфинктера во время сна возникают предпосылки для аспирации.
- Тщательно пережевывать пищу.
- Пища не должна быть сильно горячей или холодной, рацион должен исключать продукты, которые могут усиливать дисфагию у конкретных людей.
- Объем порции пищи не должен быть чрезмерным.
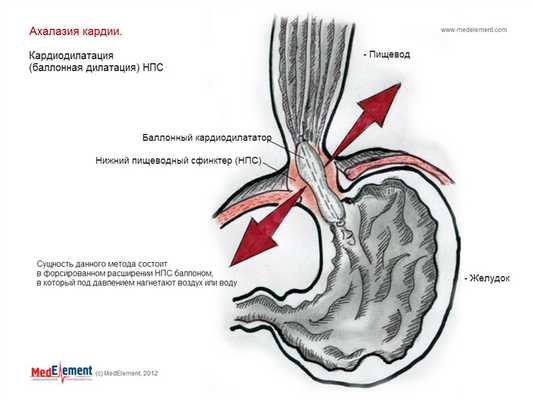
Проведение кардиодилатации противопоказано в следующих ситуациях:
- некорригируемое нарушение свертываемости крови;
- сопутствующее варикозное расширение вен пищевода или стриктура пищевода;
- неэффективность трехкратного проведения процедуры;
- наличие в анамнезе перфорации пищевода после кардиодилатации;
- наличие сопутствующих заболеваний, которые существенно повышают риск хирургического лечения (риск перфорации пищевода при кардиодилатации).
Вероятность перфорации пищевода при пневмокардиодилатации составляет около 3%.
Лекарственная терапия
Наиболее эффективны блокаторы кальциевых и нитраты.
Применяемые препараты:
- Нитрендипин в дозе 10-30 мг за 30 минут до еды сублингвально;
- Изосорбида динитрат в дозе 5 мг за 30 минут до еды сублинвально или в дозе 10 мг внутрь.
Показания к лекарственной терапии:
- Необходимость облегчить симптоматику до проведения кардиодилатации или кардиомиотомии.
- Неэффективность (или малый эффект) от применения других методов лечения.
- Наличие сопутствующих заболеваний, исключающих возможность проведения кардиодилатации или кардиомиотомии.
Хирургическое лечение
1. Кардиомиотомия.
При ахалазии кардии 2-3 ст показана лапароскопическая эзофагокардиомиотомия с фундопликацией по Toupe. Пневмокардиодалатация - не эффективный метод лечения ахалазии кардии, который дает частые рецидивы и не предотвращает прогрессирования заболевания, приводит к рубцовым изменениям пищеводно- желудочного перехода и развитию рефлюкс эзофагита.
Противопоказания:
- Наличие сопутствующих заболеваний, увеличивающих риск хирургического лечения.
- Некорригируемое нарушение свертываемости крови.
- Наличие варикозно- расширенных вен пищевода.
2. Эзофагоэктомия.
Возможность рассматривается при неэффективности других методов лечения, а также при наличии операбельного рака пищевода, развившегося на фоне ахалазии кардии.
При современном лечении ахалазии кардии прогноз благоприятный, даже с учетом того, что принципиально заболевание не излечимо.
С помощью лечебных мероприятий обычно достигается симптоматическое улучшение состояния пациента, однако ему необходимо постоянное амбулаторное наблюдение и периодическое наблюдение в специализированном стационаре.
При пневмокардиодилатации или кардиомиотомии ремиссия сохраняется дольше, чем при применении ботулотоксина.
Эффективность хирургического лечения на ранних сроках наблюдения составляет около 90%; отдаленные результаты несколько хуже - около 66%.
У детей
Проведение операции показывает хорошие отдаленные результаты у 88% детей с ахалазией кардии (Ашкрафт К.У., 1996).
Показания к госпитализации:
- Невозможность принимать пищу через рот.
- Развитие аспирационной пневмонии и необходимость внутривенного введения антибиотиков либо ИВЛ ИВЛ - искусственная вентиляция легких
.
Профилактики непосредственно ахалазии кардии не существует, а профилактические меры сводятся к предотвращению возникновения осложнений.
После установления диагноза необходимо проводить работу с больными, заключающуюся в следующем:
1. Предоставить больному информацию о предстоящих лечебных мероприятиях.
2. Сформировать у больного понимание, что исчезновение симптомов заболевания под влиянием проводимой терапии не означает полного излечения, поэтому необходимо все равно продолжать соблюдать врачебные рекомендации.
3. Следует предостеречь больного от применения препаратов, содержащих вещества, которые могут оказать повреждающее действие на слизистую оболочку пищевода (ацетилсалициловой кислоты, НПВН, аскорбиновой кислоты, сульфата железа, хлорида калия, алендроната, доксициклина, хинидина в виде таблеток с замедленным высвобождением).
Читайте также:
