Рентгенограмма, КТ, МРТ при хроническом остеомиелите
Добавил пользователь Евгений Кузнецов Обновлено: 18.01.2026
а) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Литические деструктивные костные изменения, иногда при реакции кости (как периостальной, так и интрамедуллярной)
• Локализация:
о Длинные кости: при гематогенном распространении локализация инфекции соответствует ходу сосудов:
- У младенцев до 12 месяцев некоторые метафизарные сосуды проникают в ростовые зоны и анастомозируют с эпифизарными сосудами:
Поэтому инфекционных процесс у новорожденных поражает метафиз, эпифиз и сустав
Вследствие инфекции в эпифизах у новорожденных могут развиться эпифезиолиз и нарушения роста
- У детей ясельного возраста кровеносные сосуды заканчиваются в виде петель внутри метафиза:
Кровоток в таких концевых петлях замедлен; у детей остеомиелит развивается в метафизах
- У взрослых концевые метафизарные и эпифизарные сосуды анастомозируют вдоль шрама ростовой зоны:
Поэтому остеомиелит взрослых может поражать сустав гораздо чаще, чем у детей
о В редких случаях инфекция локализуется в кортикальном слое о При прямом заносе она может быть диафизарной
• Морфология:
о Деструктивная картина остеомиелита имеет широкий диапазон:
- Может выглядеть в виде агрессивной круглоклеточной опухоли
- Может иметь «географический» вид с фиброзными краями
(Слева) Рентгенография в боковой проекции: определяется многокамерное литическое образование с заметным эндостальным и периостальным кортикальным реактивным образованием кости. Следующим наиболее экономически выгодным шагом будет выполнение МРТ. Тем не менее, в этом случае была выполнена КТ.
(Справа) КТ кости, коронарный срез: подтверждаются рентгенологические признаки, определяются множественные литические образования и реактивное формирование кости. Такой рисунок очень характерен для остеомиелита, однако этот диагноз требует подтверждения. (Слева) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, коронарный срез: подтверждаются данные предыдущих исследований, а также отмечаются области контрастирования костного мозга с окружающим контрастируемым ободком жидкости и кортикальной/эндостальной реактивной костью. Определяется контрастирование мягких тканей.
(Справа) МРТ, Т1, коронарный срез: определяется ↓ ИС во многих костях, включая сегменты лучевой, локтевой, костей запястья и основания второй пястной кости. Патологический сигнал на Т1 носит сплошной характер во многих из этих областей, что с большей вероятностью свидетельствует о замещении костного мозга (как и при остеомиелите), чем о реактивном отеке. (Слева) МРТ, PD, режим подавления сигнала от жира, коронарный срез: определяется гиперинтенсивный сигнал от костей, а также разрыв комплекса треугольного фиброзного хряща и ладьевидно-полулунных связок. Скопление жидкости визуализируется во всех трех ложах.
(Справа) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, коронарный срез: определяется интенсивное контрастирование синовиальной оболочки и костных структур. Дифференциальный диагноз включает в себя воспалительный артрит и остеомиелит с септическими суставами. При артроскопии были выявлены гной и деструктивные изменения большинства костных структур.
2. Рентгенография при остром остеомиелите у взрослых:
• Патологические изменения мягких тканей:
о ± целлюлит, мягкотканное образование:
- Образование может размывать или облитерировать жировые срезы
- Облитерация жировых срезов помогает отличить инфекционное образование от опухоли
о В редких случаях отмечается скопление воздуха в свищевом ходе
• Костная патология:
о Отсутствие костных изменений в первые 1-2 недели
о Наиболее ранние костные изменения представлены расплывчатостью кортикального слоя
о Подострые костные изменения:
- Нечеткая костная деструкция; может отмечаться извитой ветвящийся рисунок
- Эндостальная фестончатость или костная реакция
- Периостальная реакция
о Поздние костные изменения: секвестр и капсула:
- Секвестр: некроз кости, окруженный гнойным веществом или грануляционной тканью
- Секвестр обычно нормальной плотности (вследствие утраты кровотока), с окружающей остеопенией
- Секвестр может стать резервуаром для бактерий и источником хронического остеомиелита
- Капсула: костная оболочка, окружающая гной и секвестр
- «Клоака»: кортикальный и периостальный дефект с дренированием гноя из инфицируемого костномозгового канала
о Поздние костные изменения: абсцесс Броди:
- Литическое, обычно овальное образование со склеротическим, четко отграниченным ободком
- Окружающий костный склероз
- Плотная ровная периостальная реакция
- Менее агрессивная картина, чем при остром остеомиелите
- Обычно у детей и локализуется в метафизе
- Могут быть обнаружены в эпифизах у очень маленьких детей (дифференциальный диагноз между хондробласто-мой и гистиоцитозом из клеток Лангерганса)
- Лихорадка или изменения лабораторных данных могут не отмечаться (↑ СОЭ или количества лейкоцитов)
3. КТ при остром остеомиелите у взрослых:
• Костные литические деструктивные изменения, иногда с извитым ходом
• Реактивное формирование кости:
о Центральное, эндостальное или периостальное
• Облитерация на мягкотканных срезах
• Контрастируемый ободок вокруг кости или абсцессов мягких тканей
4. МРТ при остром остеомиелите у взрослых:
• Высокая чувствительность и специфичность при контрастировании
• Пузырьки воздуха могут визуализироваться в области изъязвления мягких тканей/свищевом ходе: гипоинтенсивный сигнал на всех последовательностях
• Т1: сплошная область гипоинтенсивного сигнала:
о Четкая сплошная гипоинтенсивная область увеличивает специфичность МРТ
о Дифференцируемая от мутного сетчатого рисунка, наблюдаемого при реакции кости на инфекцию соседних тканей
• Последовательности, чувствительные к жидкости: ↑ сигнала от кости и абсцесса мягких тканей; очень чувствительны в отношении остеомиелита, когда данные интерпретируются независимо от данных на Т1
• Часто отмечается отек подкожных тканей
• При контрастировании отмечается ободок контрастирования вокруг абсцесса и внутри кости:
о Следует помнить о том, что при некрозе опухоли может определяться центральный гипоинтенсивный сигнал с окружающим контрастированием
• Даже с использованием МРТ, дифференциальная диагностика остеомиелита с патологическими изменениями при стопе Шарко затруднена
5. Радиоинуклидная диагностика:
• На многофазной сцинтиграфии меченным Tc-99m при остром остеомиелите ↑ накопление радиометки во всех фазах
• Остеомиелит может быть «холодным» на отсроченных изображениях сцинтиграфии, в частности, у детей в раннюю острую фазу
• Галлий-67 обладает почти 100% чувствительностью, но не специфичен
• Комбинированная визуализация с меченными лейкоцитами и взаимодополняемой визуализацией костного мозга коллоидом серы, меченным Тс-99м, обладает точностью в 90% в отношении остеомиелита
• Недавний мета-анализ свидетельствует о высокой точности ПЭТ ФДГ для диагностики хронического остеомиелита
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Методом первой линии является рентгенография; относительно нечувствительна; золотым стандартом является МРТ, даже учитывая то, что МРТ может быт неспецифичной в отношении остеомиелита при суставе Шарко
• Советы по протоколу исследования:
о При визуализации в режиме Т1 необходимы по крайней мере два среза для дифференцировки костных изменений вследствие остеомиелита, от реактивных изменений кости
о Контрастирование является обязательным
(Слева) Пациент, недавно приехавший из Африки, с жалобами на боль в плече и отек. При рентгенографии определяется скопление воздуха внутри мягких тканей, а также литическое образование в лопатке. Обратите внимание на облитерацию мягких тканей.
(Справа) КТ кости, аксиальный срез: у этого же пациента определяются литические образования внутри тела лопатки в КТ не является оптимальным методом выявления абсцесса, несмотря на подтверждение очагов остеомиелита. (Слева) МРТ, постконтрастное Т1ВИ, режим подавления сигнала от жира, аксиальный срез: определяется формирование абсцесса в подлопаточной и подостной мышцах в виде гипоинтенсивных скоплений жидкости, окруженных гиперинтенсивным ободком и отеком. Совокупность признаков деструкции костной ткани и окружающего абсцесса мягких тканей указывает на остеомиелит. В аспирате был обнаружен стафилококк.
(Справа) Рентгенография в ПЗ проекции: определяется литическое образование по латеральной поверхности надколенника. В этом случае диапазон дифференциального диагноза весьма широк: необходимо дальнейшее наблюдение. (Слева) МРТ Т2ВИ, режим подавления сигнала от жира, сагиттальный срез: у этою же пациента определяется образование с жидкостным сигналом, но также отмечается гипоинтенсивный размытый металлический артефакт от верхнего края надколенника. Эти признаки свидетельствуют о проникающем ранении металлическим инородным телом, слишком маленьким для визуализации. При рентгенографии отмечается отек жировой подушки Гоффа, а также крупный выпот.
(Справа) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, коронарный срез: определяется образование надколенника с контрастируемым ободком, окруженным гипоинтенсив-ным скоплением жидкости; был подтвержден диагноз стафилококковою остеомиелита.
б) Дифференциальная диагностика острого остеомиелита у взрослых:
1. Круглоклеточная опухоль:
• Круглоклеточная опухоль (саркома Эвинга, лимфома): такая же степень агрессивности, как и при остеомиелите
• У детей метастатическая нейробластома имеет ту же степень агрессивности
• Гистиоцитоз из клеток Лангерганса: может изредка быть таким же агрессивным, как и остеомиелит
2. Кортикальный остеомиелит: остеоидная остеома или стрессовый перелом с реакцией:
• При остеоид-остеоме может отмечаться округлое центральное просветление; тем не менее, такой очаг может быть замаскирован реактивной костью
• Стрессовый перелом может иметь линейный рисунок склероза
3. Диабетическая стопа: изменения Шарко и остеомиелит при наличии симптомов Шарко:
• При стопе Шарко могут отмечаться крупные скопления жидкости при наличии контрастируемого ободка, даже при отсутствии сепсиса
• При стопе Шарко может отмечаться изъязвления мягких тканей
• При стопе Шарко также могут определяться реактивные изменения в кости: снижение сигнала на Т1, повышение сигнала на последовательностях, чувствительных к жидкости, контрастирование, даже при отсутствии сепсиса
• Несколько критериев помогают отличить стопу Шарко от инфекции:
о Сплошной сигнал на Т1 определяется в кости при остеомиелите; сетчатый нечеткий сигнал при реактивных изменениях кости
о Костные осколки чаще визуализируются в скоплениях жидкости при болезни Шарко, чем при абсцессе
о Свищевые ходы и замещение жиром чаще всего отмечаются при инфекции
о Диффузное контрастирование суставной жидкости чаще всего определяется при инфекции; тонкий ободок контрастирования при болезни Шарко
в) Патология. Общая характеристика:
• Этиология:
о Гематогенное распространение наиболее частое:
- Новорожденные: Staphylococcus aureus, Streptococcus группы В, Escherichia coli
- Нормальные дети: чаще всего Staphylococcus aureus
- Дети и взрослые с серповидноклеточной анемией: преимущественно Staphylococcus, но Salmonella имеет большую встречаемость, чем в норме
- Нормальные взрослые: наиболее часто Staphylococcus' также отмечаются кишечные инфекции
- Внутривенные наркоманы: зачастую грамотрицательные микроорганизмы (Pseudomonas, Klebsiella)
о Изъязвления мягких тканей и смежное распространение
о Инфекция мягких тканей кисти или стопы распространяется вдоль фасциальных лож и сухожильных влагалищ:
- Очаг остеомиелита может находиться на удалении от места первоначального повреждения тканей
о Кости кисти находятся в риске инфицирования при укусе человеком (в частности, при нарушении целостности кожного покрова при ударе в область рта)
о Также риску подвержен ушибленный палец ноги с гематомой, расположенной за ногтевой подушкой (ногтевая подушка рядом с надкостницей)
о Прямой удар с образованием гематомы
о Системные заболевания могут повышать риск остеомиелита:
- Сахарный диабет
- ВИЧ/СПИД
- Серповидноклеточная анемия
о Хронический рецидивирующий многоочаговый остеомиелит (плазмоцитарный остеомиелит):
- Дети и подростки
- Повторные эпизоды боли и отек мягких тканей
- Инфекционный агент определяется только в биоптате (или может быть никогда не определен)
- При рентгенографии иногда изменений не определяется; диагноз устанавливается по данным МРТ
(Слева) КТ, аксиальный срез: нечеткая картина костной деструкции и фиброзная реакция, поражающая весь поперечный срез. Отмечается очаговая литическая область с извитым ветвлением. Такой извитой рисунок почти всегда патогномоничен для остеомиелита.
(Справа) Рентгенография в ЗП (слева) и косой (справа) проекциях: определяется отек мягких тканей в области проксимальной фаланги, а также плотная периостальная реакция. Визуализируется литический очаг, содержащий овальный фиброзный кусок кости, который представляет собой секвестр в капсуле. (Слева) Рентгенография в ПЗ проекции: определяется неровное просветление в области бугристости седалищной кости справа. Она может представлять собой область травмы (отрыв из-за натяжения мышц задней поверхности бедра), резорбцию при ги-перпаратиреозе или остеомиелит.
(Справа) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, сагиттальный срез: у этого же пациента определяется контрастирование седалищной костив. Мышцы задней поверхности бедра смещены кпереди, но не вовлечены. Отмечается большое многокамерное скопление жидкости с контрастируемым ободком, указывающее на абсцесс мягких тканей, что осложняет этой случай остеомиелита. (Слева) Рентгенография в боковой проекции: определяется кольцевой и пуговичный секвестр в области спицевого канала (от тракции при переломе большеберцовой кости). Можно надеяться на консолидацию в области спицевого канала, однако необходимо обратить внимание на немного извитой ход, идущий от него. Он очень характерен для остеомиелита.
(Справа) Рентгенография в боковой проекции, этот же пациент три месяца спустя: определяются более обширные нечеткие изменения, указывающие на прогрессирование инфекции спицевого канала в более распространенный остеомиелит.
г) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль, лихорадка, озноб
о Системные симптомы или изменения в лабораторных данных могут отсутствовать
2. Течение и прогноз:
• Острый остеомиелит:
о При отсутствии лечения может прогрессировать до агрессивной деструкции и формирования абсцесса
о При отсутствии лечения может отграничиваться реактивными изменениями костной ткани и прогрессировать в хронический остеомиелит
• Хронический остеомиелит:
о Может не меняться в течение многих лет, а затем заново активироваться
о Реактивацию иногда трудно диагностировать, поскольку изменения при хроническом остеомиелите могут ее скрывать
о Серийные изображения могут помочь выявить новые деструктивные изменения
о При отсутствии рентгенологических признаков прогрессирования целесообразно выполнение сцинтиграфии костей и/или радионуклидного исследования с меченными лейкоцитами
о Хронический остеомиелит с дренируемым свищевым ходом может развиться в плоскоклеточный рак:
- Обычно после нескольких лет дренирования
- Новый приступ боли и костная деструкция при наличии хронического дренирования могут помочь в диагностике
- Обычно трудно поддается лечению; высокий риск летального исхода
д) Диагностическая памятка. Следует учесть:
• Деструктивные изменения при остеомиелите развиваются быстрее, чем при росте опухоли:
о Исключение составляет гистиоцитоз из клеток Лангерганса, при котором, в редких случаях, происходит исключительно стремительное разрушение
Рентгенограмма, КТ, МРТ при хроническом остеомиелите
Хронический остеомиелит - лучевая диагностика
а) Терминология:
• Абсцесс Броди: подострый остеомиелит с одиночным очагом формирования внутрикостного абсцесса
• Хронический остеомиелит: устойчивая инфекция кости, не разрешающаяся при наличии лечения, прогрессирует спустя месяцы или годы
б) Визуализация:
• Длинные кости: наиболее часто локализуется в бедренной и большеберцовой кости
• Абсцесс Броди:
о Рентгенография: литическое образование с географическими нескперозированными краями, метафизарная локализация
о МРТ: четко отграниченный внутрикостный абсцесс с периферическим контрастированием, обычно в области метафиза
• Хронический активный остеомиелит:
о Рентгенография: утолщенная неровная склеротическая кость
о Периостальное формирование кости, мягкотканный отек ± секвестр
о МРТ: отек костного мозга и мягких тканей, абсцесс, свищевые ходы
(Слева) Рентгенография таза в ПЗ проекции: определяется многоочаговый хронический остеомиелит. Отмечаются неровное просветление и склероз по всей правой подвздошной костив и вдоль латеральной поверхности правой бедренной кости. Эпифиз бедренной кости подвергнут лизису и склерозу В, что указывает на начавшуюся инфекцию.
(Справа) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, аксиальный срез: определяются типичные изменения при хроническом остеомиелите. Отмечается контрастирование костного мозга, периостальное формирование новой костив, утолщение кортикального слоя и обширное воспаление мягких тканей. (Слева) МРТ, постконтрастные Т1 ВИ, коронарный срез: определяется характерный пример подострого остеомиелита и абсцесса Броди. Абсцесс расположен в метафизе и пересекает ростовую зону Наличие периферического контрастирования подтверждает диагноз.
(Справа) КТ без контрастирования, аксиальный срез: определяется классический хронический остеомиелит. Отмечается обширное периостальное формирование зрелой новой кости вокруг диафиза большеберцовой костив и, в меньшей степени, вдоль малоберцовой кости. Кортикальный эндост также заметно утолщен. Такая выраженная реакция характерна для хронической инфекции.
в) Дифференциальная диагностика:
• Абсцесс Броди: гисгиоцитоз из клеток Лангерганса, гигантоклеточная опухоль
• Хронический активный остеомиелит: новообразование
г) Патология:
• Возникает при отсутствии или плохом лечении острой инфекции, что приводит к омертвению кости, которая затем служит субстратом для бактерий
д) Клинические особенности:
• Глубокая костная боль, дренируемые свищевые ходы
• Факторы риска: сахарный диабет, диализ, внутривенная наркомания, плохое питание, курение, травма
• Отсутствие лечения: абсцессы, свищи, может потребоваться ампутация
• Лечение: хирургическая обработка и парентеральное введение антибиотиков:
о Возможно использование цемента, пропитанного антибиотика для закрытия хирургического дефекта
• В редких случаях развивается плоскоклеточный рак, вследствие метаплазии вдоль свищевого хода; возникает спустя 20-30 лет
а) Определения:
• Абсцесс Броди: подострый остеомиелит с одиночным очагом формирования внутрикостного абсцесса
• Хронический остеомиелит: устойчивая инфекция кости, не разрешающаяся при наличии лечения, прогрессирует спустя месяцы или годы:
о Хронический, медленно прогрессирующий остеомиелит: инфекция низкой степени активности с отсутствием эпизодов активности/воспаления
о Хроническое течение с ремиссиями: преходящие периоды активного воспаления
• Клоака: дефект в кости, вызванный спонтанной декомпрессией инфекции
• Капсула: периостальное формирование новой кости вокруг инфицированной кости, возникает при отграничении инфекционного процесса: чаще возникает у детей, у которых имеется более рыхлое прикрепления надкостницы к кортикальному слою
• Секвестр: деваскуляризированный осколок кости:
о Различного размера: от небольшого осколка до целой кости
б) Визуализация:
1. Общая характеристика:
• Ключевые диагностические признаки:
о Утолщенная неровная склеротическая кость с явлениями периостита
• Локализация:
о Длинные кости: наиболее часто локализуется в бедренной и большеберцовой кости
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ лучше всего позволяет обнаружить воспалительные изменения
о КТ позволяет обнаружить секвестры
• Советы по протоколу исследования
о МРТ и КТ: внутривенный контраст необходим для обнаружения свищей и абсцессов
(Слева) Рентгенография в ПЗ проекции: визуализируется большеберцовая кость с обширным хроническим остеомиелитом. Отмечается периостальное формирование новой кости, в частности, вдоль проксимальной поверхности, где визуализируется оставшаяся часть нижележащего изначального кортикального слоя. Формирование периостальной кости приводит к образованию капсулы, отграничивающий очаг инфекции вдиафизе бедренной кости. Диафиз бедренной кости выглядит как осколок, который, вероятно, деваскуляри-зован, что характерно для секвестрации.
(Справа) КТ без контрастирования, реконструкция сагиттального среза: определяется состояние после тотального удаления инфицированного протеза лодыжки. Отмечаются заметное утолщение кортикального слоя и периостальное формирование новой кости вдоль дистального отдела большеберцовой кости. Такие признаки скорее не агрессивные, что отражает общую низкую активность хронического остеомиелита. Таким же образом поражена и малоберцовая кость. (Слева) МРТ, главная ось, Т1ВИ: определяется патологический ги-поинтенсивный сигнал от костного мозга по всему диафизу плечевой кости. Кортикальный слой диффузно утолщен вдоль эндостальной и периостальной поверхностей.
(Справа) МРТ, главная ось, постконтрастные Т1ВИ, режим подавления сигнала от жира: у этого же пациента определяются признаки, которые указывают на активное воспаление, включающее в себя диффузное контрастирование по всему костномозговому каналу и воспалительные изменения мягких тканей с небольшим абсцессом. Центральный неконтрастируемый очаг в средней части диафиза скорее всего является внутрикостным абсцессом: тем не менее, он также может представлять собой секвестр. В этом случае помочь отличить внутрикостный абсцесс от секвестра могут данные рентгенографии или КТ. МРТ признаки активного воспаления свидетельствуют об обострении хронического остеомиелита.
3. Рентгенография при хроническом остеомиелите:
• Сравнение со старыми снимками может быть полезным:
о Интервальные изменения зачастую не визуализируются при рентгенографии, даже при ремиссии
• Хронический активный остеомиелит:
о Склеротическая кость с утолщенным кортикальным слоем вдоль эндостальной и периостальной поверхностей
о Периостальное формирование новой кости, отек мягких тканей
о Может отмечаться наличие секвестра
• Абсцесс Броди:
о Литическое образование с географическими нескперозиро-ванными краями с локализацией в метафизе
4. КТ при хроническом остеомиелите:
• ↓ чувствительности по сравнению с МРТ при активном воспалении
5. МРТ при хроническом остеомиелите:
• Острое воспаление при хроническом активном заболевании:
о Отек костного мозга и мягких тканей: ↓ ИС на Т1 ВИ, ↑ ИС на последовательностях, чувствительных к жидкости, диффузное контрастирование
о Абсцесс: ↓ ИС на Т1 ВИ, ↑ ИС на последовательностях, чувствительных к жидкости, периферическое контрастирование
о Свищевой ход: тонкий канал с мягкотканным контрастированием, который идет от места воспаления к коже
• Абсцесс Броди:
о Четко отграниченный внутрикостный абсцесс с периферическим контрастированием, обычно в области метафиза; минимальное воспаление
• Секвестр: может отмечаться жировой костный мозг и отсутствие контрастирования
• Также может визуализироваться реактивный выпот в сустав
6. Радионуклидная диагностика:
• Сцинтиграфия кости, сцинтиграфия с меченными лейкоцитами не обладают чувствительностью в отношении обнаружения активного заболевания: ПЭТ может обеспечить большую чувствительность
(Слева) КТ нижней челюсти с контрастированием, коронарный срез: определяется увеличение и гетерогенный склероз по всей левой ветви нижней челюсти. Дефект латерального кортикальною слоя ва может иметь вид клоаки, дефекта в кости, через который проходит истечение гноя. У этого пациента наблюдается актиномикоз с множественными рецидивами при отмене антибиотиков.
(Справа) Рентгенография в ПЗ проекции: определяются признаки длительною хроническою остеомиелита бугристости седалищной кости, который проявляется пятнистым склерозом. При сравнении с прошлыми данными рентгенографии, края дефекта в бугристости имеют нечеткую область деструкции. В биоптате был обнаружен плоскоклеточный рак. Такие злокачественные новообразования могут возникнуть спустя многие годы после дренирования свищевого хода. (Слева) КТ кости у пациента с удаленным переломом большеберцовой кости, сагиттальный срез. Перелом остался несращенным. Отмечается кортикальное утолщение вдоль диафиза большеберцовой кости и формирование периостальной новой кости вокруг перелома. Металлоконструкция была удалена. К моменту операции через дренажную трубку в дефект был введен цемент, пропитанный антибиотиками. Цемент пропитанный антибиотиками иногда используется для их максимальной доставки в относительно аваскулярные области кости у пациентов с хроническим остеомиелитом.
(Справа) Рентгенография в ПЗ проекции: определяется классический секвестр мертвой кости, окруженный капсулой. До широкою применения антибиотиков, единственным доступным методом лечения хронического остеомиелита являлась секвестрэктомия. Такая картина остеомиелита практически больше не встречается, за исключением, вероятно, стран третьего мира.
в) Дифференциальная диагностика хронического остеомиелита:
1. Дифференциальный диагноз абсцесса Броди:
• Гистиоцитоз из клеток Лангерганса, гигантоклеточная опухоль:
о Отсутствие клинических признаков инфекции
2. Дифференциальный диагноз хронического активного остеомиелита:
• Новообразование: саркома Эвинга, фиброзно-костные образования:
о Отсутствие воспалительных изменений, свищевых ходов, абсцессов
г) Патология. Общая характеристика:
• Этиология:
о Возникает при отсутствии или плохом лечении острой инфекции, что приводит к омертвению кости → субстрат для бактерий:
- В мертвой кости отсутствует кровоснабжение → отсутствие доступа для антибиотиков
о Омертвение кости возникает при ↑ интрамедуллярного давления при сосудистой компрессии, тромбозе и отслаивание надкостницы гноем, что нарушает кровоснабжение
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Глубокая костная боль, дренируемые свищевые ходы
• Другие признаки/симптомы:
о Лихорадка и системные проявления отмечаются редко
2. Демография:
• Эпидемиология:
о Факторы риска: сахарный диабет, диализ, внутривенная наркомания, плохое питание, курение, травма
3. Течение и прогноз:
• Отсутствие лечения: абсцессы, свищи, может потребоваться ампутация
• В редких случаях развивается плоскоклеточный рак, вследствие метаплазии вдоль свищевого хода; возникает спустя 20-30 лет
• Дети: несоответствие длины ноги
4. Лечение:
• Хирургическая обработка и парентеральное введение антибиотиков
е) Список использованной литературы:
1. Panteli М et al: Malignant transformation in chronic osteomyelitis: recognition and principles of management. J Am Acad OrthopSurg. 22(9):586-594, 2014
Остеомиелит
Остеомиелит – воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). В зависимости от этиологии остеомиелита он подразделяется на неспецифический и специфический (туберкулезный, сифилитический, бруцеллезный и т. п.); посттравматический, гематогеный, послеоперационный, контактный. Клиническая картина зависит от вида остеомиелита и его формы (острая или хроническая). Основу лечения острого остеомиелита составляет вскрытие и санация всех гнойников, при хроническом остеомиелите - удаление полостей, свищей и секвестров.
МКБ-10
Общие сведения
Остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). По статистике, остеомиелит после травм и операций составляет 6,5% всех болезней опорно-двигательного аппарата. Чаще поражает бедренную и плечевую кость, кости голени, позвонки, нижнечелюстные суставы и верхнюю челюсть. После открытых переломов диафиза трубчатых костей посттравматический остеомиелит возникает в 16,3% случаев. Мужчины болеют остеомиелитом чаще женщин, дети и пожилые – чаще людей молодого и среднего возраста.
Классификация
Выделяют неспецифический и специфический остеомиелит. Неспецифический остеомиелит вызывают гноеродные бактерии: золотистый стафилококк (90% случаев), стрептококк, кишечная палочка, реже – грибки. Специфический остеомиелит возникает при туберкулезе костей и суставов, бруцеллезе, сифилисе и т. д.
В зависимости от пути, которым микробы проникают в кость, различают эндогенный (гематогенный) и экзогенный остеомиелит. При гематогенном остеомиелите возбудители гнойной инфекции заносятся через кровь из удаленного очага (фурункул, панариций, абсцесс, флегмона, инфицированная рана или ссадина, тонзиллит, синусит, кариозные зубы и пр.). При экзогенном остеомиелите инфекция проникает в кость при ранении, операции или распространяется с окружающих органов и мягких тканей.
В начальных стадиях экзогенный и эндогенный остеомиелит различаются не только по происхождению, но и по проявлениям. Затем отличия сглаживаются и обе формы болезни протекают одинаково. Выделяют следующие формы экзогенного остеомиелита:
- посттравматический (после открытых переломов);
- огнестрельный (после огнестрельных переломов);
- послеоперационный (после проведения спиц или операций на костях);
- контактный (при переходе воспаления с окружающих тканей).
Как правило, остеомиелит вначале протекает остро. В благоприятных случаях заканчивается выздоровлением, в неблагоприятных – переходит в хронический. При атипичных формах остеомиелита (абсцессе Броди, альбуминозном остеомиелите Оллье, склерозирующем остеомиелите Гарре) и некоторых инфекционных болезнях (сифилисе, туберкулезе и др.) острая фаза воспаления отсутствует, процесс носит первично-хронический характер.
Острый остеомиелит
Проявления острого остеомиелита зависят от пути проникновения инфекции, общего состояния организма, обширности травматического поражения кости и окружающих мягких тканей. На рентгенограммах изменения видны спустя 2-3 недели с начала заболевания.
Гематогенный остеомиелит
Как правило, развивается в детском возрасте, причем треть пациентов заболевает в возрасте до 1 года. Достаточно редкие случаи развития гематогенного остеомиелита у взрослых на самом деле являются рецидивами болезни, перенесенной в детском возрасте. Чаще поражает большеберцовую и бедренную кости. Возможно множественное поражение костей.
Из удаленного очага воспаления (абсцесс мягких тканей, флегмона, инфицированная рана) микробы с кровью разносятся по организму. В длинных трубчатых костях, особенно – в их средней части хорошо развита широкая сеть сосудов, в которой скорость кровотока замедляется. Возбудители инфекции оседают в губчатом веществе кости. При неблагоприятных условиях (переохлаждение, снижение иммунитета) микробы начинают усиленно размножаться, развивается гематогенный остеомиелит. Выделяют три формы заболевания:
Септико-пиемическая форма. Характерно острое начало и выраженная интоксикация. Температура тела поднимается до 39—40°, сопровождается ознобом, головной болью и повторной рвотой. Возможны потеря сознания, бред, судороги, гемолитическая желтуха. Лицо больного бледное, губы и слизистые оболочки синюшны, кожа сухая. Пульс учащенный, давление снижено. Селезенка и печень увеличиваются, иногда развивается бронхопневмония.
На 1-2 сутки болезни появляется точно локализованная, резкая, сверлящая, распирающая или рвущая, усиливающаяся при малейших движениях боль в области поражения. Мягкие ткани конечности отечны, кожа горячая, красная, напряженная. При распространении на близлежащие суставы развивается гнойный артрит.
Через 1-2 недели в центре поражения формируется очаг флюктуации (жидкость в мягких тканях). Гной проникает в мышцы, образуется межмышечная флегмона. Если флегмону не вскрыть, она может вскрыться самостоятельно с образованием свища или прогрессировать, приводя к развитию параартикулярной флегмоны, вторичного гнойного артрита или сепсиса.
Местная форма. Общее состояние страдает меньше, иногда остается удовлетворительным. Преобладают признаки местного воспаления кости и мягких тканей.
Адинамическая (токсическая) форма. Встречается редко. Характеризуется молниеносным началом. Преобладают симптомы острого сепсиса: резкое повышение температуры, тяжелый токсикоз, судороги, потеря сознания, выраженное снижение артериального давления, острая сердечно-сосудистая недостаточность. Признаки костного воспаления слабые, появляются поздно, что затрудняет постановку диагноза и проведение лечения.
Посттравматический остеомиелит
Возникает при открытых переломах костей. Развитию болезни способствует загрязнение раны в момент травмы. Риск развития остеомиелита увеличивается при оскольчатых переломах, обширных повреждениях мягких тканей, тяжелых сопутствующих повреждениях, сосудистой недостаточности, снижении иммунитета.
Посттравматический остеомиелит поражает все отделы кости. При линейных переломах зона воспаления обычно ограничена местом перелома, при оскольчатых переломах гнойный процесс склонен к распространению. Сопровождается гектической лихорадкой, выраженной интоксикацией (слабость, разбитость, головная боль и т. д.), анемией, лейкоцитозом, повышением СОЭ. Ткани в области перелома отечны, гиперемированы, резко болезненны. Из раны выделяется большое количество гноя.

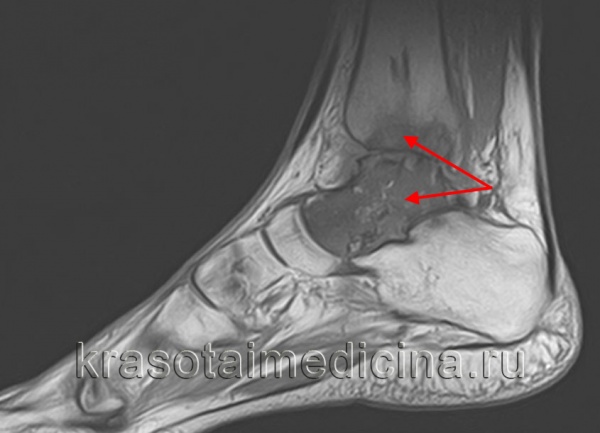
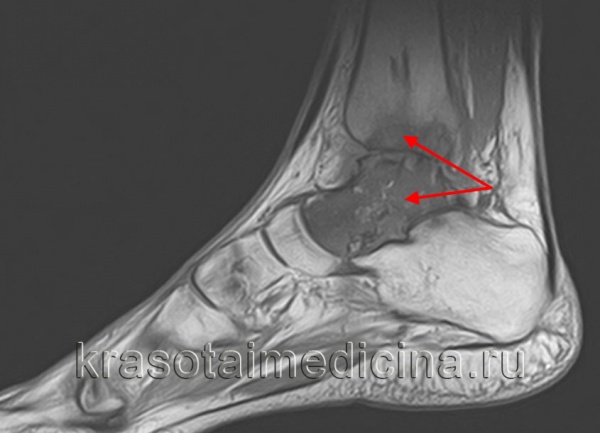
МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Огнестрельный остеомиелит
Чаще возникает при обширных поражениях костей и мягких тканей. Развитию остеомиелита способствует психологический стресс, снижение сопротивляемости организма и недостаточная обработка раны.
Общие симптомы сходны с посттравматическим остеомиелитом. Местная симптоматика при остром огнестрельном остеомиелите нередко выражена слабо. Отек конечности умеренный, обильное гнойное отделяемое отсутствует. О развитии остеомиелита свидетельствует изменение раневой поверхности, которая становится тусклой и покрывается серым налетом. В последующем воспаление распространяется на все слои кости.
Несмотря на наличие очага инфекции, при огнестрельном остеомиелите обычно наступает сращение кости (исключение – значительная раздробленность кости, большое смещение отломков). При этом гнойные очаги оказываются в костной мозоли.
Послеоперационный остеомиелит
Является разновидностью посттравматического остеомиелита. Возникает после операций по остеосинтезу закрытых переломов, ортопедических операций, проведения спиц при наложении компрессионно-дистракционных аппаратов или наложении скелетного вытяжения (спицевой остеомиелит). Как правило, развитие остеомиелита вызвано несоблюдением правил асептики или большой травматичностью операции.
Контактный остеомиелит
Возникает при гнойных процессах окружающих кость мягких тканей. Особенно часто инфекция распространяется с мягких тканей на кость при панариции, абсцессах и флегмонах кисти, обширных ранах волосистой части головы. Сопровождается увеличением отека, усилением болей в области повреждения и образованием свищей.
Лечение
Только в стационаре в отделении травматологии. Выполняют иммобилизацию конечности. Проводят массивную антибиотикотерапию с учетом чувствительности микроорганизмов. Для уменьшения интоксикации, восполнения объема крови и улучшения местного кровообращения переливают плазму, гемодез, 10% раствор альбумина. При сепсисе применяют методы экстракорпоральной гемокоррекции: гемосорбцию и лимфосорбцию.
Обязательным условием успешного лечения острого остеомиелита является дренирование гнойного очага. На ранних стадиях в кости делают трепанационные отверстия с последующим промыванием растворами антибиотиков и протеолитических ферментов. При гнойных артритах выполняют повторные пункции сустава для удаления гноя и введения антибиотиков, в некоторых случаях показана артротомия. При распространении процесса на мягкие ткани образовавшиеся гнойники вскрывают с последующим открытым промыванием.
Хронический остеомиелит
При небольших очагах воспаления, комплексном и своевременном лечении, преимущественно у молодых пациентов восстановление костной ткани преобладает над ее разрушением. Очаги некроза полностью замещаются вновь образованной костью, наступает выздоровление. Если этого не произошло (примерно в 30% случаев), острый остеомиелит переходит в хроническую форму.
Примерно к 4 неделе при всех формах острого остеомиелита происходит секвестрация – образование омертвевшего участка кости, окруженного измененной костной тканью. На 2-3 месяц заболевания секвестры окончательно отделяются, на месте разрушения кости формируется полость и процесс становится хроническим.
Симптомы
При переходе острого остеомиелита в хронический состояние пациента улучшается. Боли уменьшаются, становятся ноющими. Формируются свищевые ходы, которые могут выглядеть, как сложная система каналов и выходить на поверхность кожи далеко от места повреждения. Из свищей выделяется умеренное количество гнойного отделяемого.
В период ремиссии состояние пациента удовлетворительное. Боли исчезают, отделяемое из свищей становится скудным. Иногда свищи закрываются. Продолжительность ремиссии при остеомиелите колеблется от нескольких недель до нескольких десятков лет, зависит от общего состояния и возраста больного, локализации очага и т. д.
Развитию рецидива способствуют сопутствующие заболевания, снижение иммунитета и закрытие свища, приводящее к скоплению гноя в образовавшейся костной полости. Рецидив болезни напоминает стертую картину острого остеомиелита, сопровождается гипертермией, общей интоксикацией, лейкоцитозом, повышением СОЭ. Конечность становится болезненной, горячей, краснеет и отекает. Состояние пациента улучшается после открытия свища или вскрытия гнойника.

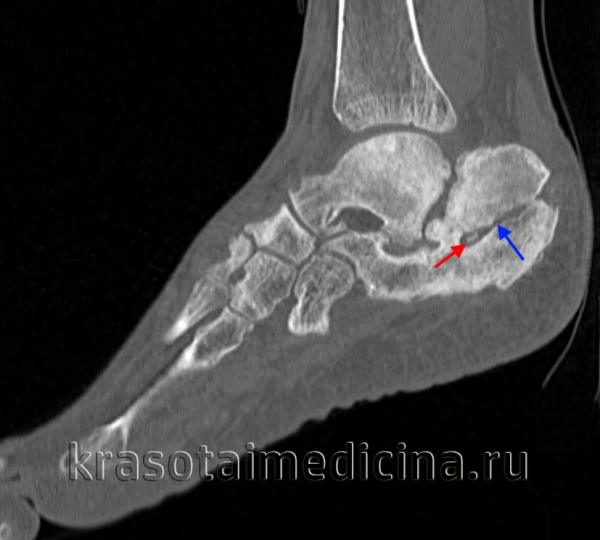
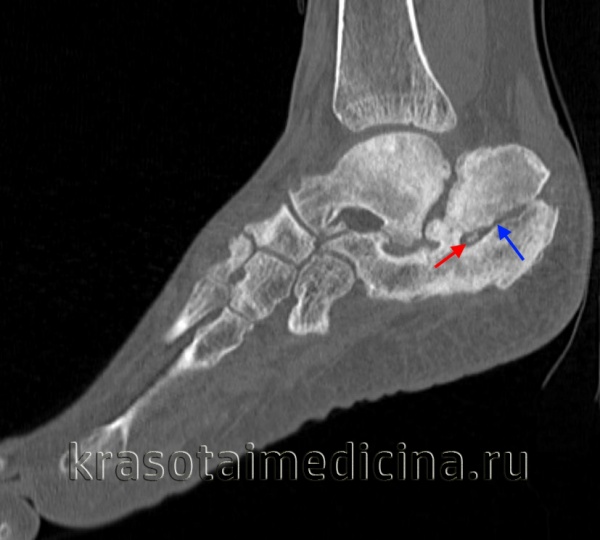
КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Осложнения
Хронический остеомиелит часто осложняется переломами, образованием ложных суставов, деформацией кости, контрактурами, гнойным артритом, малигнизацией (злокачественным перерождением тканей). Постоянно существующий очаг инфекции влияет на весь организм, вызывая амилоидоз почек и изменения внутренних органов. В период рецидива и при ослаблении организма возможен сепсис.
Диагностика
Постановка диагноза при хроническом остеомиелите в большинстве случаев не вызывает затруднений. Для подтверждения проводят МРТ, КТ или рентгенографию. Для выявления свищевых ходов и их связи с остеомиелитическим очагом выполняют фистулографию.
Операция показана при наличии остеомиелитических полостей и язв, гнойных свищей, секвестров, ложных суставах, частых рецидивах с интоксикацией, выраженной болью и нарушением функции конечности, малигнизации, нарушении деятельности других органов и систем вследствие хронической гнойной инфекции.
Выполняют некрэктомию (секвестрэктомию) – удаление секвестров, грануляций, остеомиелитических полостей вместе с внутренними стенками и иссечение свищей с последующим промывным дренированием. После санации полостей проводят костную пластику.
4. Острый остеомиелит: клинический протокол/ Экспертная комиссия по вопросам развития здравоохранения - 2013
Хронический остеомиелит – это хронический воспалительный процесс, поражающий все элементы кости: костный мозг, надкостницу, компактное и губчатое вещество. Обычно становится исходом острого остеомиелита, реже наблюдается первично хроническое течение. Характерно чередование ремиссий и обострений. В фазе обострения наблюдаются симптомы общей интоксикации, боли, отек, гиперемия пораженного отдела и образование свищей. В фазе ремиссии симптомы сглаживаются или исчезают. Диагноз выставляется с учетом анамнеза, клинических проявлений, данных рентгенографии и других исследований. Лечение чаще оперативное, производится секвестрэктомия, по показаниям выполняются реконструктивные вмешательства.
Хронический остеомиелит – хроническое воспаление кости. Обычно возникает после острого остеомиелита. Может поражать любую кость, однако чаще страдают длинные трубчатые кости. Отмечается преобладание больных с поражением нижних конечностей. Хронический остеомиелит выявляется у людей любого возраста и пола. Характерно длительное течение с чередованием обострений и ремиссий. Продолжительность ремиссий может колебаться от нескольких недель до нескольких лет.
Длительно существующее воспаление оказывает разрушительное влияние не только на кость, но и на другие органы. Пораженный сегмент может искривляться или укорачиваться, иногда в зоне воспаления формируется ложный сустав. Ограничивается подвижность соседних суставов, возникают контрактуры. При локализации очага в околосуставной зоне возможно развитие гнойного артрита. Свищи с постоянным гнойным отделяемым доставляют пациентам существенные неудобства, являются источником неприятного запаха, затрудняют общение, негативно влияют на карьеру и личную жизнь. У больных, много лет страдающих остеомиелитом, часто выявляются дистрофические изменения внутренних органов и амилоидоз почек.
Причины
Хронический остеомиелит может стать исходом любой формы острого остеомиелита. У детей преобладают хронические гнойные процессы, возникшие на фоне гематогенного остеомиелита. У взрослых первое место по распространенности занимает хронический посттравматический остеомиелит, который обычно развивается на фоне открытых переломов, но может возникать и после оперативных вмешательств по поводу закрытых повреждений кости (такой остеомиелит называют послеоперационным).
Хронический остеомиелит также часто развивается после огнестрельных переломов, сопровождающихся обширным повреждением тканей, разрушенных в результате прямого воздействия снаряда и образования зоны коммоции. Заживление таких ран всегда происходит через нагноение, что способствует формированию хронического гнойного очага в области поврежденной кости. Относительно редко встречаются хронические воспаления кости, обусловленные контактным распространением инфекции (из близко расположенной гнойной раны, флегмоны либо абсцесса).
Патогенез
Первично в очаге воспаления, как правило, действуют грамположительные гноеродные бактерии (стафилококки, пневмококки или стрептококки). По мере хронизации процесса грамположительная флора замещается грамотрицательной или дополняет ее, образуя микробные ассоциации. В посевах из очагов хронического остеомиелита могут обнаруживаться клебсиелла, вульгарный протей, кишечная палочка, синегнойная палочка и другие микроорганизмы.
Вероятность перехода острого остеомиелита в хронический зависит от множества факторов, в числе которых общее состояние организма, наличие или отсутствие иммунных нарушений, особенности строения и кровоснабжения костной ткани, состояние системы кровообращения и т. д. Хронический остеомиелит чаще развивается у пациентов, страдающих от тяжелых соматических заболеваний и сочетанных травм, а также у ослабленных и истощенных больных. Большое значение имеет площадь поражения кости и окружающих мягких тканей.
Острый остеомиелит переходит в хронический спустя примерно месяц после появления первых симптомов. К этому моменту в кости формируются секвестры, начинается отторжение некротизированных тканей, образуются свищи. При отсутствии эффекта от лечебных мероприятий, проводимых в течение 1,5 месяцев с момента начала заболевания, можно говорить о хроническом гнойном воспалении кости. В последующем процесс протекает волнообразно, при этом частота и тяжесть обострений могут существенно варьироваться.
Симптомы хронического остеомиелита
В фазе ремиссии больной чувствует себя удовлетворительно. В пораженной области обычно сохраняется свищ с небольшим количеством гнойного отделяемого, однако признаки общей интоксикации отсутствуют. Иногда свищ закрывается. Местное воспаление слабо выражено, преобладают признаки хронического вялотекущего процесса. Мягкие ткани в зоне остеомиелитического очага уплотнены, кожа с багровым, реже – синюшным оттенком. При хроническом остеомиелите конечности пораженный сегмент, как правило, утолщен, может выявляться отечность дистальных отделов, обусловленная нарушениями крово- и лимфообращения.
Обострение напоминает стертую картину острого остеомиелита. У пациента повышается температура, появляется слабость, разбитость, боли в мышцах и другие симптомы интоксикации. Отек пораженного сегмента увеличивается. Кожа краснеет, болевой синдром становится более интенсивным. Возможно образование межмышечных флегмон, сопровождающееся ухудшением общего состояния и появлением интенсивных распирающих или дергающих болей, нарушающих сон пациента.
Мягкие ткани в области флегмоны становятся напряженными, местная температура повышается. В ряде случаев при пальпации удается определить участок флюктуации. Количество отделяемого по свищу увеличивается. Если в период ремиссии свищ закрылся, состояние больного улучшается после образования нового свища или нескольких свищей, которые могут формироваться как в непосредственной близости от гнойных очагов, так и на значительном удалении.
Диагностика
Основным инструментальным методом исследования при хроническом остеомиелите является рентгенография. На рентгенограммах определяются признаки разрушения кости в сочетании с элементами пролиферации. В области гнойного очага видна полость, часто выявляются секвестры в виде плотных теней с неровными контурами и сохраненным костным рисунком. Вокруг зоны воспаления определяются участки склероза. В фазе обострения возникает периостит, количество и характер периостальных наслоений зависят от давности и выраженности процесса.
Иногда из-за значительного склерозирования кости мелкие очаги на рентгенограммах не выявляются. Кроме того, рентгенография не позволяет оценить изменения мягких тканей, поэтому в сомнительных случаях больных дополнительно направляют на КТ кости и МРТ. Важной частью предоперационного исследования является фистулография, по результатам которой определяется объем и тактика оперативного вмешательства. Фистулография дает возможность увидеть направление свищевого хода, который нередко бывает извилистым и имеет сложную форму. При помощи этого исследования можно определить объем полостей, выявить связь свища с секвестром и т. д.

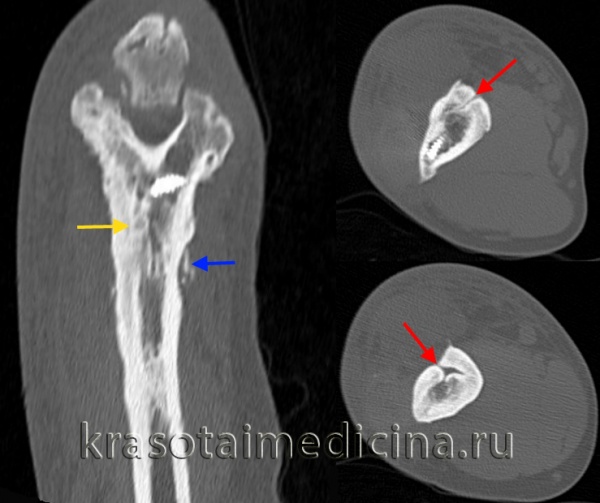
КТ локтевого сустава. Утолщение кортикального слоя плечевой кости за счет гиперостоза/остеосклероза (желтая стрелка), периостальные наложения (синяя стрелка), свищевые ходы (красная стрелка).
Лечение хронического остеомиелита
Лечение проводят специалисты в области травматологии и ортопедии. Лечебная тактика определяется в зависимости от состояния больного, выраженности, распространенности и стадии патологических изменений, а также наличия сопутствующих осложнений со стороны пораженного сегмента (ложные суставы, укорочение или грубая деформация конечности) и выраженности дистрофических изменений внутренних органов. В период обострения назначают антибиотики и средства для стимуляции иммунитета, осуществляют дренирование гнойных полостей при помощи специальных игл или катетеров.
Полости и свищи промывают растворами антибиотиков. Межмышечные флегмоны вскрывают и дренируют. Хирургические вмешательства выполняют после стихания острых воспалительных явлений. Проводится секвестрэктомия - полностью удаляются очаги некроза, грануляции и участки избыточного склерозирования. Свищевые ходы иссекают, основываясь на данных фистулографии. Осуществляют промывание операционной раны растворами антисептиков. После полного очищения раны оставшиеся костные стенки перфорируют, удаленные участки замещают костными трансплантатами.
В ряде случаев проводится более сложное, многоэтапное лечение хронического остеомиелита. При ложных суставах, укорочении и выраженной деформации может потребоваться остеотомия, резекция участка кости, не вовлеченного в патологический процесс и другие лечебные мероприятия. Для исправления угловых деформаций и удлинения пораженного сегмента конечности врачи-травматологи накладывают аппараты Илизарова.
Прогноз и профилактика
Прогноз зависит от давности заболевания, объема поражения, состояния здоровья пациента и радикальности хирургического вмешательства. При свежих процессах и полном иссечении небольших очагов часто наблюдается полное выздоровление. При застарелом остеомиелите прогноз ухудшается из-за трофических изменений мягких тканей, обширной дистрофической перестройки кости, ухудшения местного кровоснабжения и неблагоприятного общего фона, обусловленного нарушением деятельности различных органов. Тем не менее, оперативное лечение показано даже в запущенных случаях, поскольку хронический гнойный процесс оказывает негативное влияние на все органы и может стать причиной серьезного ухудшения здоровья пациента. Профилактика включает предупреждение и адекватное лечение травм и заболеваний, которые могут стать причиной остеомиелита.
3. Остеомиалит. Клинические рекомендации / Общероссийская общественная организация травматологов-ортопедов России (АТОР) - 2016
4. Хронический остеомиелит: диагностика, лечение, профилактика / Винник Ю. С., Маркелова Н. М., Шагеев А. А. // Сибирское медицинское обозрение - 2009
Читайте также:
- Нормальные лабораторные показатели
- Критерии нормальной ходьбы и походки
- Диагностика сальмонеллеза. Микробиологическая диагностика сальмонелл. Выделение возбудителей сальмонеллеза. Феномен валообразования.
- Морфологические изменения клетки в митозе
- Причины судорог у новорожденных. Неонатальные судороги
