Симптомы перелома глазницы и скуловой кости
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Симптомы перелома верхней челюсти и его лечение
Код по МКБ-10: S02.4
Сагиттальные вертикальные переломы наблюдаются редко, в то время как поперечные переломы с вовлечением обеих половин лица и повреждением во всех случаях обеих верхнечелюстных пазух и основания передней черепной ямки происходят наиболее часто. На рисунке ниже показаны три типичных горизонтальных перелома средней трети лицевого черепа. Для характеристики переломов верхней челюсти пользуются классификацией Лефора.
а) Симптомы перелома верхней челюсти:
1. При переломе I типа (нижний горизонтальный перелом верхней челюсти) происходит отрыв альвеолярного отростка. Нарушается прикус, образуется гематома или ломается стенка верхнечелюстной пазухи.
2. При переломе II типа (пирамидальные переломы) верхняя челюсть отделяется от других костей черепа линией перелома, которая проходит через носовые кости, лобный отросток верхней челюсти, медиальную часть дна глазницы и скуловерхнечелюстной шов. При этом переломе часто происходит значительное смещение и вдавление центральной части лица и повреждаются решетчатый лабиринт, содержимое глазницы и слезный аппарат, увеличивается расстояние между зрачками (гипертелоризм).
3. При переломе III типа лицевой скелет отделяется от основания черепа. Линия перелома обычно проходит вдоль лобно-скулового, лобно-верхнечелюстного и лобно-носового швов. Повреждаются решетчатый лабиринт, клиновидная пазуха, часто лобные пазухи и содержимое глазниц, а также все структуры центральной части лицевого скелета. Часто происходит значительное вдавление средней трети лица и отмечаются множественные переломы костей лицевого скелета (блюдцеобразное лицо). Этот тип перелома также затрагивает основание передней черепной ямки.
Почти всегда сразу после перелома развиваются шок, появляются симптомы сотрясения или ушиба головного мозга.
Особенности отека лица как симптома перелома Лефора указаны в таблице ниже.
Механизм переломов основания черепа, а также костей его лицевого отдела при автомобильной аварии.
Наиболее часто повреждаются следующие области:
а - шейный отдел позвоночника («хлыстовая» травма); б - лобная область и передний отдел основания черепа;
в - кости средней трети лицевого скелета; г - подбородочная область. Типы переломов средней трети лицевого скелета.
Переломы I-III типов по Лефору: 1 - носоглазнично-решетчатый комплекс;
2 - носоверхнечелюстной комплекс; 3 - дно глазницы; 4 - скуловая кость.
б) Причины и механизмы. Центральные переломы лица (переломы средней трети лица) являются типичными «скоростными» травмами, возникающими в основном в результате дорожно-транспортных происшествий, реже - производственной травмы.
в) Диагностика перелома верхней челюсти. Для того чтобы составить представление о типе перелома, его направлении, а также силе удара, следует собрать анамнез. При осмотре часто выявляют множественные переломы со смещением отломков и вдавле-нием поврежденной части лица при относительно небольших повреждениях мягких тканей. Следует обратить внимание, симметричны ли обе половины средней трети лица, а также на состояние лобной области.
Осматривают нос и его полость, глазницы и их содержимое, обращая внимание на имеющиеся гематомы, возможное нарушение движения глаз; важно выяснить, нет ли у пострадавшего двоения в глазах. Исследуют зрение. Пальпаторно определяют, нет ли болезненности при надавливании, патологической подвижности верхней челюсти, нарушения нормального контура лица, ступенеобразной деформации и дефектов лицевого скелета (особенно краев глазниц), тризма, крепитации в области корня носа.
Проверяют подвижность нижней челюсти во всех направлениях, прикус и состояние зубов, чувствительную и двигательную иннервацию, нет ли носовой ликвореи и пролабирования ткани мозга.
Рентгенография. КТ - наиболее информативный метод диагностики переломов костей и вывихов. В некоторых случаях прибегают к МРА или функциональным диагностическим исследованиям (например, ольфактометрии).
Челюстно-лицевому хирургу, офтальмологу, неврологу или нейрохирургу при множественных повреждениях перед началом лечения может понадобиться консультация. Следует согласовать сроки выполнения различных операций.
P.S. Асимметрия лицевого скелета или деформации при переломах средней трети лица часто бывают незаметны из-за быстро появляющегося отека и кровоподтеков мягких тканей лица. Кроме того, кажущиеся безобидными повреждения мягких тканей в области основания черепа могут скрывать серьезные, порой опасные для жизни повреждения костей.
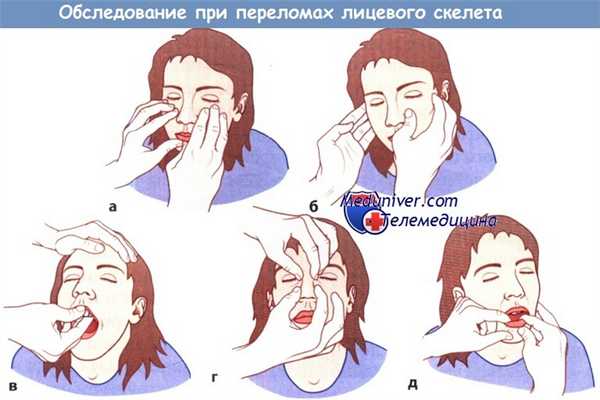
Пальпация лица при переломах средней трети лицевого скелета:
а Костный край глазницы, б Скуловая кость,
в Верхняя челюсть, г Пирамида носа, д Нижняя челюсть.
г) Лечение перелома верхней челюсти. Перед тем как эвакуировать пострадавшего с места происшествия, следует:
1. Проверить, проходимы ли дыхательные пути, и принять меры для профилактики аспирации.
2. Остановить кровотечение.
3. Провести противошоковые мероприятия.
P.S. Все пострадавшие с переломами костей средней трети лица должны быть госпитализированы. Отделение, в которое следует доставить пострадавшего, зависит от протяженности и типа повреждений черепа, а также сопутствующих повреждений конечностей, грудной клетки и живота. Поскольку пострадавшим с повреждениями головы очень часто бывает необходима безотлагательная помощь группы специалистов, состоящей из нейрохирурга, ринохирурга, челюстно-лицевого и глазного хирурга, то необходима немедленная госпитализация в крупный, хорошо оснащенный травматологический центр.
Цель хирургического вмешательства состоит в восстановлении нормальных анатомических взаимоотношений и функции, иссечении нежизнеспособных тканей, восстановлении вентиляции и дренировании пазухи. В задачу рино-хирурга входит:
1. Лечение повреждений мягких тканей, перелома костей носа и околоносовых пазух, иссечение нежизнеспособных тканей, дренирование и вентиляция пазухи.
2. Исследование основания черепа (учитывая частое сочетание переломов костей передней черепной и крыловидно-нёбной ямки).
3. Коррекция лицевого скелета и стенок глазницы.
Хирургическое вмешательство при переломах костей средней трети лица следует выполнить как можно раньше, так как перелом может срастись очень быстро в неправильном положении с образованием костной мозоли. Лечение сочетанных лобно-базальных повреждений описано в отдельных статьях на сайте - рекомендуем пользоваться формой поиска на главной странице сайта.
Видео урок анатомии верхней челюсти
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Симптомы перелома глазницы и скуловой кости
Код по МКБ-10: S02.1 - перелом верхней стенки глазницы
Код по МКБ-10: S02.3 - перелом дна глазницы
Код по МКБ-10: S02.8 - перелом глазницы без дополнительных уточнений (БДУ)
Код по МКБ-10: S02.4 - перелом скуловой кости (дуги)
Сочетанные переломы скуловой кости со скуловой дугой, а также глазничного края с дном глазницы (латеральный перелом средней части лицевого скелета) наблюдаются часто. Возможны также изолированные разрывные переломы дна глазницы и изолированный перелом скуловой дуги.
Переломы скуловой кости и глазницы могут быть также частью тяжелых переломов костей средней части лица или лобно-базальных переломов. Почти всегда повреждается верхнечелюстная пазуха. Механизм переломов состоит в тупом ударе большой силы по боковой части лица, например ударе кулаком или ударе, полученном в дорожной аварии или при падении с лестницы. Переломы этой локализации почти всегда бывают вдавленными.
Смещение костных отломков может быть минимальным, однако встречаются также случаи раздробленного перелома, при котором репонировать многочисленные костные отломки удается с большим трудом.
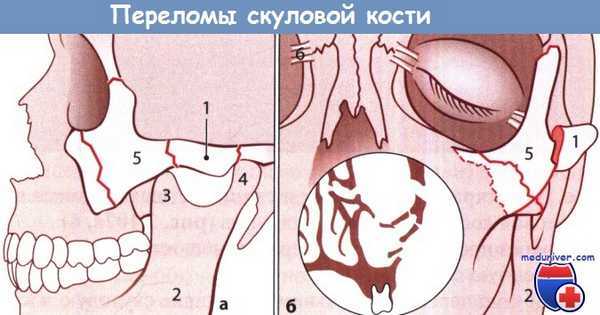
Переломы скуловой кости:
а Вид сбоку. 1 - скуловая дуга; 2 - нижняя челюсть; 3 - венечный отросток;
4 - головка нижней челюсти; 5 - тело скуловой кости.
б Вид спереди. 1 - скуловая дуга; 2 - нижняя челюсть; 5 - тело скуловой кости; 6 - медиальная связка века.
На вставке схематически показано повреждение глазницы, верхнечелюстной пазухи и решетчатого лабиринта.
а) Признаки перелома глазницы и скуловой кости. Включает гематому глазницы, отек век, асимметрию средней трети лица с западением контура щеки на стороне перелома, смещение вниз, а также энофтальм на стороне перелома, образование ступеньки на нижней или латеральной стенке глазницы, изредка - верхнем крае глазницы, а в части случаев тризм.
Мягкие ткани в скуловой области быстро отекают, но контуры скуловой кости бывают уплощены. Возможна потеря чувствительности в зоне иннервации подглазничного нерва. При взрывном переломе движение глазного яблока частично ограничено, появляется диплопия, связанная с ущемлением нижней прямой или нижней косой мышцы.
б) Диагностика основывается на анамнестических данных, позволяющих выяснить характер травмы и направление удара, результатах осмотра и бимануальной пальпации, позволяющих выявить асимметрию лицевого скелета, наличие ступеньки в стенке глазницы и ограничение движений нижней челюсти. Рентгенологическое исследование выполняют в стандартных проекциях, как при патологии околоносовых пазух, и в специальной проекции для визуализации скуловой дуги; выполняют также рентгенотомографию. Необходимо офтальмологическое обследование.
P.S. Переломы скуловой кости наблюдаются относительно часто. При первичном исследовании они нередко остаются незамеченными из-за выраженного отека мягких тканей щеки и латеральной части лица и поэтому диагностируются позже, когда происходит неправильное сращение костных отломков.
Даже после относительно легкой травмы средней трети лица в результате удара спереди или сбоку всегда при исследовании необходимо проверить, нет ли асимметрии лицевого скелета, ступеньки на стенке глазницы или потери чувствительности в зоне иннервации подглазничного нерва; пальпируют одновременно обеими руками, чтобы можно было сравнить обе стороны лица.
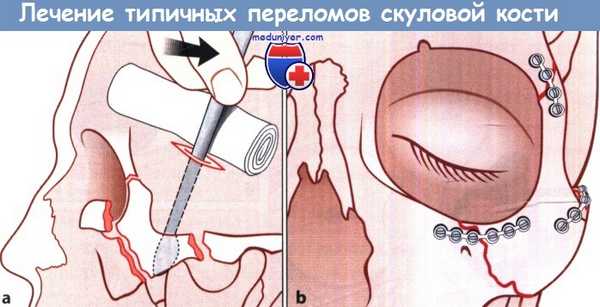
Лечение типичных переломов скуловой кости:
а Разрез мягких тканей для репозиции отломков и их элевации.
б Состояние после репозиции отломков скуловой кости и их фиксации с помощью микропластин.
в) Лечение перелома глазницы и скуловой кости. Для открытой репозиции и фиксации костных отломков при переломах скуловой кости предложен ряд доступов:
1. Доступ через преддверие рта и через верхнечелюстную пазуху.
2. Через височную область.
3. Прямой доступ через мягкие ткани, покрывающие скуловую кость.
Способ стабилизации костных отломков после их репозиции (например, с помощью мини-пластинки или проволоки) с использованием однозубых ретракторов зависит от типа перелома и его тяжести. Если отмечается потеря чувствительности в зоне иннервации подглазничного нерва, его следует выделить и выполнить декомпрессию.
Перелом верхней челюсти
Перелом верхней челюсти – повреждение кости с нарушением ее целостности. При всех типах переломов верхней челюсти возникает отек мягких тканей околоротовой зоны. На коже лица обычно определяются ссадины, рваные раны. Высота лица удлиняется, горизонтальные параметры уплощаются. Локализация костных выступов, кровоизлияний соответствует уровню повреждения. Прикус нарушен. Мягкое небо смещается вниз. Постановка диагноза перелом верхней челюсти базируется на основании жалоб пациента, клинического осмотра, результатов КТ. До оказания специализированной помощи проводится временная иммобилизация. Основным методом лечения является остеосинтез титановыми минипластинами.
Общие сведения
Перелом верхней челюсти – патологическое состояние, возникающие при нарушении анатомической целостности кости. В 1901 году французский врач Rene Le Fort предложил наиболее полную классификацию переломов верхней челюсти. Переломы верхней челюсти составляют около 4% от всего числа повреждений челюстно-лицевой области. В превалирующем большинстве случаев пациентами становятся мужчины. Наиболее часто в стоматологии диагностируются средние переломы верхней челюсти (44%), сопровождающиеся разрывом слизистой и кровотечением. Закрытые переломы встречаются крайне редко. В 15 % случаев наблюдаются не изолированные, а сочетанные повреждения, при которых нарушение целостности определяют и в окружающих тканях.
Причины
Лицевой скелет состоит из 3 парных вертикальных комплексов – скуловерхнечелюстного, носоверхнечелюстного и крыловерхнечелюстного и одной непарной срединной перегородочносошниковой опоры. Между вертикальными линиями в горизонтальном направлении проходят альвеолярный отросток, орбита, надбровные дуги, которые совместно усиливают лицевой скелет. В результате высокоэнергетических повреждений (удар тяжелым предметом в лицо, падение, в случае ДТП) развиваются прогиб и коллапс этих поддерживающих структур, вследствие чего возникает перелом верхней челюсти.
Траектория перемещения отломанных фрагментов при переломе верхней челюсти зависит от травмирующей силы, места крепления жевательных мышц, площади отломка. Кзади поврежденный фрагмент смещается под воздействием кинетической энергии удара, вниз – в результате тяги мышц. Медиальные крыловидные мышцы способствуют неравномерному перемещению отломков в направлении книзу, вследствие чего задние фрагменты смещаются больше передних.
Классификация
Переломы верхней челюсти разделяют на 3 группы:
- Ле Фор 1 – нижний перелом верхней челюсти. Возникает при повреждении верхней губы в момент, когда челюсти разомкнуты. При этом альвеолярный отросток лишается опоры и остается открытым, в результате чего при ударе наблюдается отделение нижней части верхней челюсти от ее тела. Нарушение целостности выявляют и в участке нижних стенок гайморовых синусов.
- Ле Фор 2 – средний перелом верхней челюсти. Основная причина – сильный прямой удар в участок носовых костей при сомкнутых челюстях. Также 2 тип перелома верхней челюсти может возникнуть при отраженном повреждении подбородка, когда травмирующая сила передается на верхнюю челюсть через нижние зубы. При этом происходит отделение массива, включающего верхнечелюстную кость и кости носа.
- Ле Фор 3 – верхний перелом верхней челюсти. Возникает при травмировании участка орбиты или при косом ударе относительно вертикальных анатомических структур лицевого скелета. Поврежденный верхнечелюстно-скуловой комплекс отделяется от костей черепа. У пациентов присутствует характерная неврологическая симптоматика.
Симптомы переломов верхней челюсти
У пациентов с 3 типом перелома верхней челюсти выявляют припухлость верхней губы, нарушение носового дыхания. Основные жалобы сводятся к болезненности в участке травмированной челюсти, нарастании болевого синдрома при смыкании зубов. Если смещения отломка при переломе верхней челюсти нет – фиссурно-бугорковый контакт в норме. В результате перемещения поврежденного дистального участка вниз пациент указывает на наличие стороннего тела в горле. В зависимости от траектории смещения отломка может наблюдаться нарушение смыкания зубов в сагиттальной, трансверзальной или вертикальной плоскостях.
При переломе верхней челюсти по 2 типу кровоизлияние локализуется в тканях вокруг орбиты, в результате чего возникают хемоз, экзофтальм. Горизонтальные параметры лица уплощаются, вертикальные удлиняются. При сжатии зубов усиливается болезненность. При 2 типе перелома верхней челюсти снижается обоняние, появляется слезотечение. Язычок мягкого неба дислоцируется вниз.
Перелом верхней челюсти по типу Ле Фор 1 сочетается с повреждением костей основания черепа. У пациентов наблюдается выраженный отек тканей. Кровью пропитываются конъюнктива, склера, ткани периорбитального участка. Смещение язычка мягкого неба книзу вызывает першение в горле, тошноту. Дислокация кзади верхней челюсти может привести к механической асфиксии вследствие перекрытия дыхательных путей. При повреждении зрительного и глазодвигательного нервов нарушается зрение, может развиться косоглазие.
Диагностика
При внеротовом осмотре пациентов с 3 типом перелома верхней челюсти выявляют нарушение целостности скулоальвеолярных гребней: отек тканей, ссадины, увеличение вертикальных параметров лица. На границе перехода неподвижной слизистой альвеолярного отростка в подвижную, а также на твердом небе диагностируют кровоизлияния. Смещение поврежденных отделов при переломе верхней челюсти приводит к разрыву слизистой. Дислокация заднего фрагмента вниз является причиной удлинения мягкого неба.
В ходе пальпаторного обследования на альвеолярном отростке определяют неровности, западения. При надавливании на крючки крыловидных отростков пациент ощущает болезненность в зоне, соответствующей линии перелома верхней челюсти. Чаще наблюдается дизокклюзия в переднем участке, реже диагностируют патологии прикуса по трансверзали и сагиттали. Касание кончиком зонда слизистой оболочки альвеолярного отростка пациент не ощущает, что говорит о потере болевой чувствительности. На КТ при переломе верхней челюсти 3 типа выявляют участки нарушения целостности в зонах грушевидной апертуры и скулоальвеолярных гребней, снижение прозрачности гайморовых синусов.
При переломе верхней челюсти по 2 типу симптом очков положительный – периорбитальная зона сразу после повреждения пропитывается кровью. Наблюдаются хемоз, экзофтальм, слезотечение. Болевая чувствительность кожи в участках, соответствующих уровню повреждения, снижена. В переднем отделе, как правило, дизокклюзия. В ходе пальпаторного обследования врач-стоматолог определяет подвижность верхнечелюстной кости на границе с глазницей, в участке скулоальвеолярного гребня, а также в области шва, соединяющего лобную кость с верхней челюстью. Эти же изменения удается диагностировать при проведении рентгенографического исследования.
При переломе верхней челюсти по 1 типу наблюдаются диплопия, хемоз, экзофтальм, субконъюнктивальные геморрагии, отек век. Если пациент лежит, выявляют энофтальм. В сидячем положении диплопия усиливается, при смыкании зубов уменьшается. Пальпаторно при верхнем переломе верхней челюсти удается выявить неровность в участках лобноверхнечелюстного, а также скулолобного швов, скуловой дуги. Проба нагрузки положительная. На компьютерной томографии обнаруживают нарушение целостности в участке корня носа, скуловой дуги, лобно-скулового шва, клиновидной кости. Диагностическим тестом, определяющим наличие ринореи, является проба носового платка. После высыхания структура ткани, пропитанной ликвором, остается неизменной. Если платок стал жестким, значит, ликвореи нет, с носовых ходов выделяется серозное содержимое.
Дифференцировать перелом верхней челюсти необходимо с другими повреждениями костей челюстно-лицевого скелета. Все пациенты должны быть обследованы челюстно-лицевым хирургом, а также невропатологом. При повреждении гайморовых пазух, зрительного нерва, костей черепа лечение проводят совместно с нейрохирургом, реаниматологом, офтальмологом, оториноларингологом.
Лечение переломов верхней челюсти
Лечение переломов верхней челюсти состоит из этапов репозиции, фиксации отломков, иммобилизации кости. При транспортировании пациента в специализированное учреждение на лобную кость и подбородок накладывают бинтовые повязки для обеспечения временной фиксации челюстно-лицевого комплекса. Краниофасциальное крепление при переломе верхней челюсти подразумевает использование назубных шин вместе с подковообразной скобой, которую устанавливают в области лобной кости.
При хирургическом способе лечения переломов верхней челюсти производят репозицию поврежденных отломков с их последующей фиксацией к здоровым костям лицевого скелета. Наиболее распространенным способом остеосинтеза является использование проволочных швов и титановых минипластин, соединяющих поврежденные и неподвижные кости челюстно-лицевого участка. При переломах верхней челюсти по 2 и 3 типам титановый винт вводят в скуловую кость, так как именно эта кость является близлежащей опорой для поврежденного отломка.
Доступ производят по переходной складке в проекции перелома верхней челюсти. Отслаивают слизисто-надкостничный лоскут, скелетируя фрагменты кости. Титановые винты вкручивают в скуловую кость и в альвеолярный отросток между большими коренными зубами под углом 90 градусов к линии перелома. После выполнения репозиции отломков винты соединяют между собой с помощью титановой проволоки, концы которой скручивают. После укладки слизисто-надкостничного лоскута рану ушивают.
При переломе верхней челюсти по 3 типу разрез делают по линии наружного края орбиты. Отслаивают лоскут в участке скулового отростка лобной кости, вводят титановый винт. Лигатуру проводят вокруг головки минипластины и под скуловой костью, выводят в преддверье ротовой полости между молярами, где фиксируют к головке второго вкрученного винта. При своевременно начатом лечении перелома верхней челюсти прогноз благоприятный. Формирование костной мозоли происходит в течение 2 месяцев. Посттравматические отеки рассасываются на протяжении 7 дней, субконъюнктивальные геморрагии удерживаются несколько недель. При позднем обращении возникает неправильное сращение отломков. В таком случае нужно проводить репозицию фрагментов кости после возобновления линии перелома верхней челюсти.
Перелом черепа ( Перелом костей черепа )
Перелом черепа – это нарушение целостности костей черепа. Чаще его причиной становится тяжелая прямая травма. Патология сопровождается локальной болью в месте повреждения. Остальные симптомы зависят от тяжести травмы, поражения мозговых структур и развития осложнений. Диагностика базируется на жалобах, данных анамнеза и объективного осмотра, результатах рентгенографии, КТ, МРТ и других исследований. Лечение определяется видом перелома и тяжестью черепно-мозговой травмы, может быть как консервативным, так и оперативным.
МКБ-10
Перелом черепа – травматическое нарушение целостности черепа. Обычно сопровождается повреждением мозга и его оболочек, поэтому относится к группе состояний, представляющих опасность для жизни. Тактика лечения зависит от вида перелома черепа и особенностей повреждения мозговых структур и может быть как консервативной, так и оперативной.
Переломы черепа составляют около 10% от всех переломов и около 30% от общего количества тяжелых черепно-мозговых травм и чаще наблюдаются либо у активных людей молодого и среднего возраста, либо у социально неблагополучных граждан (алкоголиков, наркоманов и т. д.). Высокая частота подобных повреждений у первой группы пациентов объясняется их активностью (травмы на производстве, поездки на автомобилях, занятия спортом, в том числе – экстремальным и т. д.). Травмы представителей второй группы чаще связаны с криминалом, либо с несчастными случаями в состоянии алкогольного или наркотического опьянения.
Как правило, перелом черепа возникает в результате тяжелых травм: падений с большой высоты, автомобильных аварий, ударов по голове твердым массивным предметом и пр. Выделяют два механизма перелома черепа:
- Прямой. В этом случае кость ломается непосредственно в месте приложения силы,
- Непрямой. Действие удара передается на поврежденную кость с других отделов черепа или других костей скелета.
Переломы свода черепа обычно формируются в результате прямой травмы. При этом кости черепа прогибаются внутрь, а первой повреждается внутренняя пластинка черепной кости. Однако, возможны и непрямые переломы свода черепа, при которых поврежденная кость выпячивается кнаружи.
Переломы основания черепа чаще развиваются вследствие непрямой травмы, например, в результате падения с высоты на ноги и таз (в этом случае травматическое воздействие передается через позвоночник) или в результате падения на голову (при этом удар передается с костей свода на кости основания черепа).
Выделяют переломы мозгового и лицевого черепа. Изучение и лечение переломов лицевого черепа представляет собой отдельный раздел медицины, находящийся в ведении челюстно-лицевых хирургов. Лечением переломов мозгового черепа занимаются врачи-нейрохирурги, а в деревнях и небольших городах, не имеющих собственных нейрохирургических отделений – травматологи или хирурги.
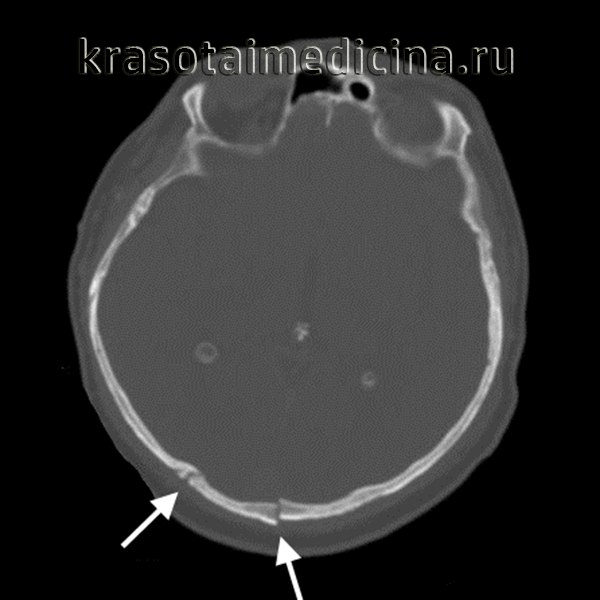
Все переломы мозгового черепа подразделяются на две большие группы: переломы свода и основания. Переломы основания в травматологии и ортопедии встречаются относительно редко и составляют около 4% от общего количества черепно-мозговых травм. По своему характеру переломы свода, в свою очередь, делятся на:
- Линейные переломы. Повреждение кости напоминает тонкую линию. Смещение костных фрагментов отсутствует. Такие переломы сами по себе наименее опасны, однако они могут становиться причиной повреждения оболочечных артерий и образования эпидуральных гематом.
- Вдавленные переломы. Кость вдавливается в черепную коробку. Из-за этого может повреждаться твердая мозговая оболочка, сосуды и мозговое вещество, следствием чего становятся ушибы и размозжения мозга, внутримозговые и субдуральные гематомы.
- Оскольчатые переломы. При повреждении образуется несколько осколков, которые могут повреждать мозг и мозговые оболочки, вызывая те же последствия, что при вдавленных переломах.
Переломы основания черепа подразделяются на переломы передней, средней и задней черепной ямки. Возможно также сочетание переломов свода и основания черепа.

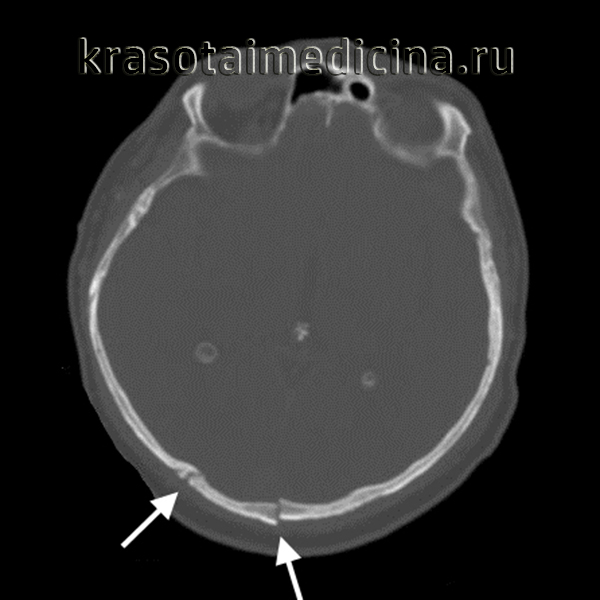
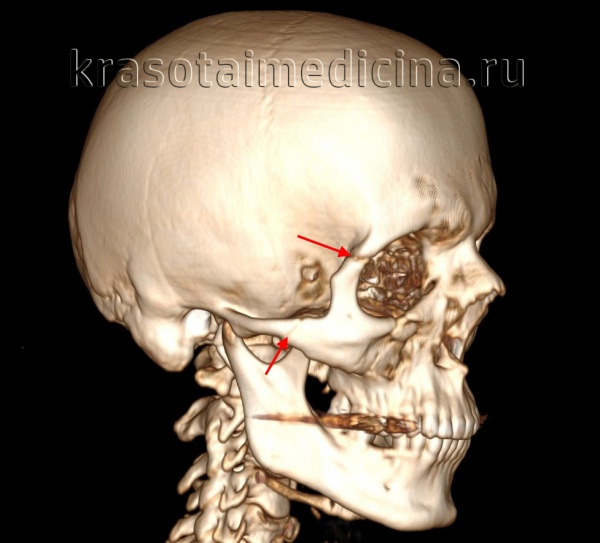
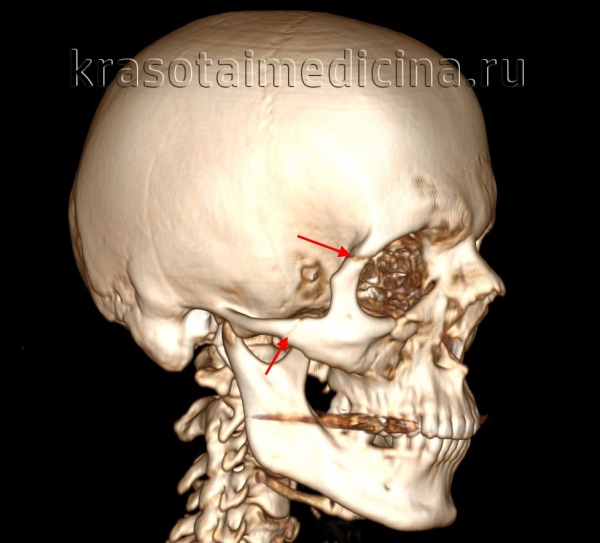
КТ головы (3D-реконструкция). Перелом лицевого черепа (скуловой дуги) и перелом в области лобно-скулового шва.
Симптомы перелома черепа
Перелом свода черепа
При повреждениях свода черепа обнаруживается рана или гематома волосистой части головы. В области перелома могут иметься видимые или выявляемые при ощупывании вдавления. Следует учитывать, что при линейных переломах такие вдавления отсутствуют. Общие симптомы зависят от тяжести травмы и степени повреждения мозговых структур. Возможны любые нарушения сознания, от его кратковременной потери в момент травмы до комы. При поражении мозга и черепных нервов возникают нарушения чувствительности, парезы и параличи. Может развиваться отек мозга, сопровождающийся тошнотой, рвотой, распирающими головными болями, нарушением сознания и появлением очаговой симптоматики. При сдавлении ствола мозга отмечаются нарушения дыхания и кровообращения, а также угнетение реакции зрачков.
Обычно выявляется закономерность: чем тяжелее черепно-мозговая травма, тем сильнее выражено нарушение сознания. Однако из этого правила есть исключение – внутричерепная гематома, для которой характерен период просветления, сменяющийся потерей сознания. Поэтому удовлетворительное состояние больного не стоит расценивать, как свидетельство отсутствия или незначительной тяжести травмы.
Еще один фактор, который необходимо принимать во внимание – пациенты с переломом черепа нередко находятся в состоянии алкогольного опьянения, которое может затруднять диагностику. Поэтому объективные подтверждения травмы головы (ушибы, раны, гематомы) и свидетельства очевидцев в таких случаях должны становиться поводом для направления больного на немедленное обследование в специализированное отделение.
Перелом основания черепа
При переломах основания черепа симптоматика зависит от сопутствующего повреждения мозга. Кроме того, выявляются признаки, характерные для повреждения определенной черепной ямки. О переломе передней черепной ямки свидетельствует симптом «очков» - кровоизлияния в клетчатку вокруг глаз и истечение спинномозговой жидкости с примесью крови из носа. Иногда наблюдается экзофтальм (выпучивание глаз вследствие кровоизлияния в клетчатку, расположенную позади глаза). При повреждении воздухоносных полостей может выявляться подкожная эмфизема.
Перелом средней черепной ямки сопровождается истечением спинномозговой жидкости из слуховых проходов и образованием кровоподтека на задней стенке глотки. Для перелома задней черепной ямки характерны тяжелые расстройства дыхания и кровообращения (свидетельство повреждения ствола мозга) и кровоподтеки в области сосцевидного отростка (костного выступа за ухом). Следует учесть, что симптом «очков» и кровоподтеки в область сосцевидного отростка появляются не сразу, а через 12-24 часов после травмы.
Перелом черепа положено исключать у всех пациентов с черепно-мозговой травмой. Врач опрашивает больного, выясняя обстоятельства травмы, оценивает его общее состояние, проводит неврологическое обследование (оценивает чувствительность и силу мышц, проверяет рефлексы и т. д.). В ходе осмотра он проверяет состояние зрачков (реакция на свет, равномерность, ширина), наличие или отсутствие отклонения языка от средней линии и равномерность оскала зубов, а также измеряет пульс, чтобы выявить брадикардию, характерную для черепно-мозговой травмы.
Обязательно выполняется обзорная рентгенограмма черепа в двух проекциях, а при необходимости – и в специальных укладках. Назначается компьютерная томография черепа и магнитно-резонансная томография (МРТ головного мозга).

Существует ряд объективных обстоятельств, затрудняющих диагностику переломов черепа, в том числе – тяжелое состояние больного, из-за которого невозможно провести ряд исследований, особенности строения черепа из-за которых на обзорных снимках повреждение костей основания выявляется менее чем у 10% пострадавших и т. д. Поэтому диагноз перелома черепа в ряде случаев выставляется на основании клинической картины и в последующем, после улучшения состояния больного, подтверждается данными объективных исследований.
Лечение перелома черепа
Первая помощь
Всех пациентов с черепно-мозговой травмой необходимо немедленно доставлять в стационар. На этапе первой помощи больного укладывают в горизонтальное положение. Если пострадавший находится в сознании, его кладут на спину. Пациентов в бессознательном состоянии укладывают вполоборота. Для создания такого положения под спину с одной стороны можно подложить небольшие подушки или верхнюю одежду. Голову больного поворачивают в сторону, чтобы при рвоте он не захлебнулся рвотными массами.
Голове создают покой, используя подручные средства: одежду, подушки или валики. Останавливают кровотечение, накладывая на рану давящую повязку. К месту травмы прикладывают холод. Проверяют проходимость дыхательных путей, при необходимости устраняют западение языка, освобождают дыхательные пути от рвотных масс и т. д. По показаниям вводят аналептики (цитизин, диэтиламид никотиновой кислоты) и сердечные гликозиды.
Консервативная терапия
На этапе стационара лечение переломов черепа чаще консервативное, операции проводят по строгим показаниям. Консервативную терапию назначают пациентам с переломами основания черепа, закрытыми переломами свода черепа, субарахноидальными кровоизлияниями, сотрясением и ушибом головного мозга. Всем больным показан постельный режим, длительность которого зависит от тяжести травмы, и гипотермия головы (используются пузыри со льдом). Проводится дегидратационная терапия, назначаются антибиотики и обезболивающие. При переломах основания черепа выполняются повторные люмбальные пункции либо накладывается люмбальный дренаж.
Тактика лечения в каждом конкретном случае определяется тяжестью и особенностями черепно-мозговой травмы. Так, при сотрясениях головного мозга пациентам назначают вазотропные и ноотропные препараты. При ушибах мозга спектр лечебных мероприятий расширяется и включает в себя не только средства для улучшения мозгового кровотока и энергообеспечения мозга, но и метаболическую и противовоспалительную терапию и т. д. В восстановительном периоде применяют ноотропные препараты и лекарственные средства для улучшения мозговой микроциркуляции (циннаризин, винпоцетин).
Хирургическое лечение
Хирургическое лечение может потребоваться при тяжелых переломах черепа, особенно – вдавленных. Под общим наркозом выполняется трепанация, в ходе которой врач создает отверстие в черепе, удаляет из мозга внедрившиеся осколки, инородные тела и разрушенные ткани. Образование внутричерепных гематом в подавляющем большинстве случаев является показанием для срочной операции, в процессе которой хирург удаляет скопившуюся кровь, промывает полость, выявляет и устраняет источник кровотечения.
Показанием к хирургическому вмешательству при переломах основания черепа в остром периоде может стать повреждение лицевого или зрительного нерва, а в отдаленном – продолжающееся истечение спинномозговой жидкости из ушных проходов или носовых ходов. Прогноз при переломах черепа зависит от тяжести черепно-мозговой травмы. Возможно как полное восстановление, так и тяжелые последствия, становящиеся причиной инвалидности больного.
Перелом скуловой кости
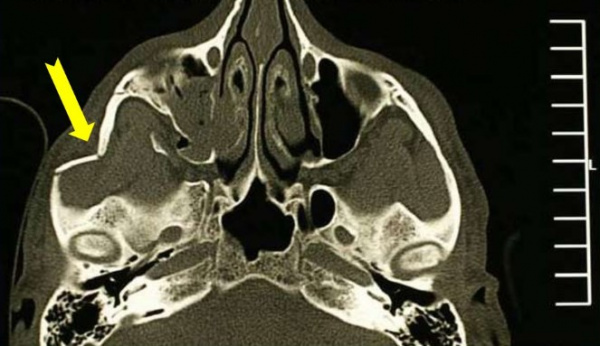
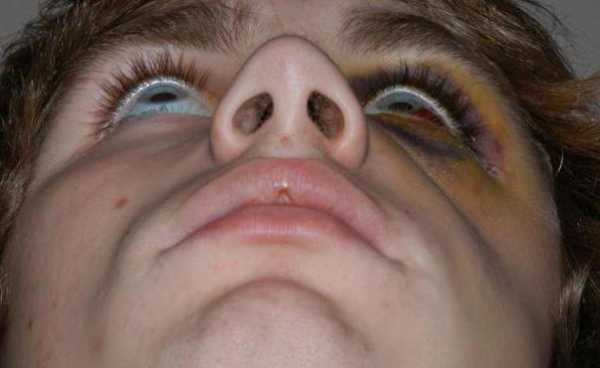
Перелом скуловой кости – это нарушение целостности самой костной структуры или ее дуги, образованной височным отростком скуловой кости и скуловым отростком височной кости. Возникает при падениях, прямом ударе, высокоэнергетичных травмах. Проявляется болью, отеком, затруднением открывания рта, онемением кожи лица. Возможны носовые кровотечения, кровоизлияния, диплопия, деформация лица. Диагноз выставляется по данным осмотра и результатам рентгенографии. По показаниям назначается КТ. При отсутствии смещения рекомендован покой и щадящий режим, при наличии смещения выполняется закрытая или открытая репозиция.
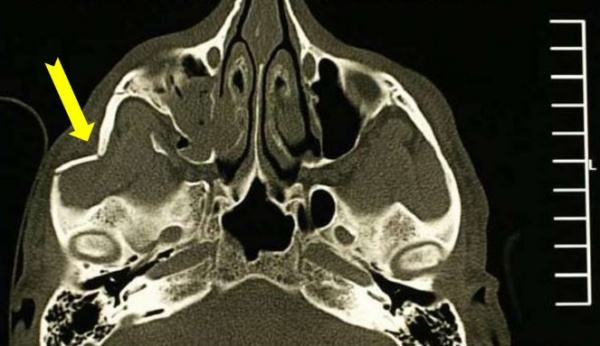
Перелом скуловой кости – достаточно распространенная травма. Составляет от 5 до 20% от общего количества челюстно-лицевых травм с повреждением костных структур. В большинстве случаев сочетается с переломами соседних костей лицевого скелета. Чаще возникает у людей молодого и среднего возраста, среди больных преобладают лица мужского пола. При своевременном начале лечения отмечаются хорошие эстетические и функциональные результаты. При позднем обращении возможно формирование деформации лица, развитие других осложнений.
При переломах скуловой кости наблюдается прямой механизм травмы. С учетом распространенности выделяют следующие причины повреждения:
- удар по лицу во время драки;
- удар или падение во время тренировок либо спортивных соревнований;
- автодорожная травма;
- падение дома или на улице (чаще в состоянии алкогольного опьянения, реже при наличии патологий, ухудшающих координацию движений);
- производственная травма;
- падение с высоты;
- огнестрельная рана.
Из-за преобладания криминальных и спортивных травм в группу риска входят молодые люди мужского пола, занимающиеся определенными видами спорта (бокс), лица, склонные к пьянству и правонарушениям.
Патогенез
Перелом возникает под воздействием, сила которого превышает прочность кости. Расположение линии перелома зависит от анатомических особенностей костной структуры и направления воздействия. Поскольку скуловая кость тесно связана с окружающими костями лицевого черепа, линия перелома обычно распространяется за ее пределы на наружную и нижнюю стенки орбиты с вовлечением клиновидной кости или верхней челюсти.
Изолированные повреждения скуловой кости выявляются очень редко. Типичное смещение отломка при линейных и оскольчатых переломах – книзу, кнутри и кзади. Реже костный фрагмент смещается кверху, кзади и внутрь, еще реже – поворачивается по оси. Обязательным условием смещения книзу является полная потеря связи с близлежащими костями. Переломы без смещения встречаются редко, обычно имеют линейный характер.
С учетом наличия или отсутствия ран на коже различают открытые и закрытые переломы, с учетом конфигурации линии излома и количества фрагментов – линейные и оскольчатые. В зависимости от расположения линии перелома выделяют три группы повреждений:
- травмы собственно кости;
- переломы скуловой дуги;
- одновременные повреждения скуловой дуги и кости.
При всех трех типах травм отломки могут смещаться или оставаться на месте. При первом и третьем варианте повреждений возможно нарушение целостности верхнечелюстного синуса.

Симптомы
Перелом скуловой кости
В момент травмы ощущается интенсивная острая боль, затем быстро развивается отек, появляются кровоподтеки. Пациенты жалуются на болезненность при открывании рта, невозможность широко открыть рот, онемение кожи лица подглазничной зоны, верхней губы и крыла носа. Отдельные больные отмечают двоение в глазах (диплопию). При повреждении верхнечелюстной пазухи возникают носовые кровотечения, формируется подкожная эмфизема.
При внешнем осмотре выявляются кровоизлияния в подглазничную область, иногда – в конъюнктиву, склеру и клетчатку нижнего века. При смещении фрагмента определяется «ступенька». Кожная чувствительность на пораженной стороне снижена. При осмотре ротовой полости у некоторых пациентов обнаруживаются кровоизлияния в переходную складку, костная «ступенька» в проекции скулоальвеолярного гребня.
Перелом скуловой дуги
Зона максимальной болезненности локализуется по наружному краю глазницы. Открывание рта, пережевывание пищи и боковые движения нижней челюстью резко затруднены. Лицо деформировано, однако деформация может быть скрыта под быстро нарастающим отеком. Пальпаторно выявляется «ступенька». Между скуловой дугой и ветвью нижней челюсти невозможно провести пальцем.
Осложнения
Осложнения обычно обусловлены неправильным лечением, отсутствием или поздним началом лечения. После сращения нерепонированного перелома возможно формирование стойкой деформации лица. При неустраненном смещении кзади и кнутри наблюдается ограничение движений нижней челюсти, связанное с ущемлением венечного отростка и последующим обширным рубцеванием. При смещении фрагментов в полость верхнечелюстного синуса возникает хронический синусит. При открытых переломах возможно развитие остеомиелита.
Диагноз устанавливается челюстно-лицевым хирургом на основании данных анамнеза, жалоб, клинической картины и результатов дополнительных исследований. Применяются следующие методы:
- Физикальный осмотр. Подозрение на перелом возникает при значительном отеке, типичной локализации кровоизлияний, онемении половины лица. Патогномоничным признаком является наличие костного выступа в области скуловой кости.
- Рентгенография скуловой кости. Базовый метод исследования при данном повреждении. Подтверждает нарушение целостности скуловой кости либо дуги, нарушение непрерывности края орбиты, снижение прозрачности верхнечелюстного синуса.
- КТ скуловой кости. Используется при сложных многооскольчатых переломах, наличии сопутствующих повреждений близлежащих костей. Обеспечивает точное определение тяжести травмы и расположения отломков.

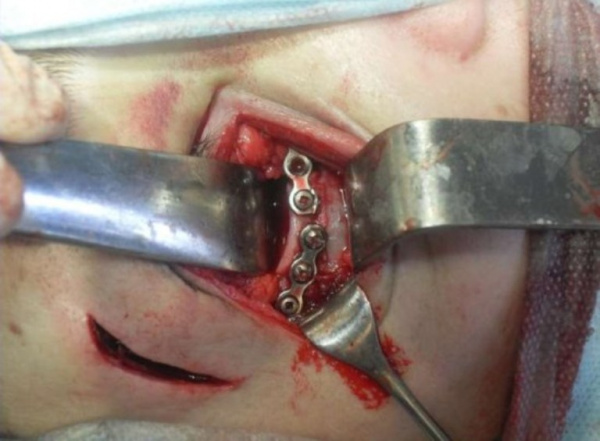
Лечение переломов скуловой кости
Тактика лечения определяется локализацией перелома, направлением и степенью смещения фрагментов, временем, прошедшим с момента травмы. Костная мозоль образуется уже через 2 недели, что обуславливает необходимость раннего начала терапии. Первоочередной задачей является восстановление нормального расположения отломков.
При свежих повреждениях скуловой кости допускается консервативная тактика. Перечень лечебных мероприятий определяется наличием или отсутствием смещения:
- Перелом без смещения. Показан охранительный режим в течение 2 недель. Пациентам назначают челюстной стол, рекомендуют избегать широкого открывания рта. В первые 2 суток к пораженной зоне прикладывают холод для уменьшения отека. В последующем проводят физиотерапевтические процедуры.
- Перелом со смещением. Хирург осуществляет попытку репозиции чрезротовым доступом. Нормальное положение отломка восстанавливают при помощи пальца, специальной лопатки или шпателя. После достижения желаемого результата дальнейшее ведение больных – как при переломах без смещения. Метод эффективен в ограниченном количестве случаев.
Оперативные вмешательства показаны при неудачной попытке вправления свежего перелома и при всех застарелых повреждениях (давностью более 10 суток). Репозиция выполняется через внутриротовой или внеротовой разрез. Для восстановления положения отломков применяются элеваторы, однозубые крючки или изогнутые щипцы. Для последующей фиксации отломков используются:
- тугие тампоны;
- проволочные швы;
- металлические мини-пластинки;
- пластинки из быстротвердеющей пластмассы.
В ряде случаев фиксация производится при помощи внешних устройств. Например, через отломки проводят полиамидную нить, которую затем прикрепляют к накожной пластинке. Еще один вариант – фрагменты удерживают проволокой, которую фиксируют к металлическому стержню, пригипсованному к специальной шапочке. При переломах давностью более 1 года с наличием эстетического дефекта, но без нарушений функции показана контурная пластика. При функциональных расстройствах рекомендованы остеотомия скуловой дуги либо резекция венечного отростка.
Читайте также:
